Хронические рецидивирующие вагинальные кандидозы
В последние годы отмечается неуклонный рост распространенности кандидозного вульвовагинита, а удельный вес этого заболевания в структуре инфекционных поражений вульвы и влагалища составляет 30-45%. В настоящее время кандидозный вульвовагинит занимает второе место среди всех инфекций влагалища и является одной из наиболее частых причин обращения женщин за медицинской помощью. По данным I. D. Sobel, 75% женщин в течение жизни имеют хотя бы один, а 40-45% - два и более эпизода кандидоза мочеполовых органов. За последние 10 лет отмечается рост заболеваемости в 2 раза; по данным различных авторов, от 26 до 40-45% в структуре инфекционной патологии нижнего отдела половой системы. Кроме того, у 8-12% здоровых женщин выявляется кандидоносительство, которое при наличии факторов риска может привести к развитию клинически выраженных признаков заболевания.
Грибы рода Candida являются условно-патогенными микроорганизмами. В качестве сапрофитов они обитают на кожных покровах и слизистых оболочках здоровых людей. Исследования последних лет свидетельствуют о том, что клетки влагалища обладают автономной иммунокомпетентностью и могут функционировать независимо от реакций системного иммунитета. Слизистая оболочка влагалища содержит большое количество эпителиальных клеток, дендритоподобных клеток Лангерганса, макрофагов и Т-лимфоцитов. Клеточный иммунитет обеспечивается мононуклеарными клетками и Т-лимфоцитами, которые осуществляют основную защитную функцию организма при кандидозе слизистых оболочек. В здоровом организме нейтрофилы, макрофаги и эозинофилы фагоцитируют бластоспоры кандид.
Основными факторами риска развития вагинального кандидоза считают беременность, использование средств контрацепции, лечение антибактериальными препаратами и сахарный диабет. Однако у большинства женщин не всегда удается выявить конкретный предрасполагающий фактор.
Антибактериальные средства являются одним из основных факторов риска наряду с гормональными контрацептивами. При этом к кандидозу предрасполагают не только пероральные антибиотики, но и препараты местного действия, содержащие йод, вагинальные формы клиндамицина и метронидазола. Более высокая заболеваемость ассоциируется с использованием средств контрацепции, в числе факторов риска выделяют прежде всего пероральные гормональные контрацептивы, а среди них - препараты первого поколения с высоким содержанием эстрогенов. Внутриматочные средства в большей степени ассоциируются с бактериальными инфекциями, нежели с кандидозом, особенно по сравнению с гормональными контрацептивами. Однако их значение следует учитывать из-за возможности вертикальной передачи инфекции. Некоторые спермициды, в частности ноноксинол, применяемые в сочетании с диафрагмой, также считаются фактором риска. Особенности диеты, гигиены, в т. ч. использование специальных средств (тампоны, прокладки), ношение тесной одежды в настоящее время не рассматриваются как существенные факторы риска. Значение полового пути передачи при вагинальном кандидозе невелико, хотя наблюдаются случаи семейной инфекции. Частота кандидозных баланитов у половых партнеров женщин, страдающих хроническим рецидивирующим вагинальным кандидозом, приближается к 6%.
Наличие у пациенток неконтролируемого сахарного диабета может предрасполагать к клиническому проявлению вагинального кандидоза. Показано, что при сахарном диабете отмечается не только увеличение уровня глюкозы в моче и клетках влагалищного эпителия, но и дистрофия последнего, что является предрасполагающим фактором для внедрения и размножения грибов.
В развитии кандидозной инфекции различают следующие этапы: адгезия грибов к поверхности слизистой оболочки; колонизация грибами слизистой оболочки; инвазия в эпителий, преодоление эпителиального барьера слизистой оболочки, попадание в соединительную ткань собственной пластинки, подавление тканевых и клеточных защитных механизмов; проникновение в сосуды и гематогенная диссеминация с поражением различных органов и систем.
Наибольшей способностью к адгезии обладает С. albicans, далее следуют С. tropicalis, С. parapsilosis и С. glabrata.
В настоящее время различают 3 клинические формы генитального кандидоза:
- бессимптомную колонизацию (кандидоносительство),
- острый урогенитальный кандидоз,
- хронический (рецидивирующий) урогенитальный кандидоз.
Как правило, для кандидоносительства характерны отсутствие жалоб и выраженной клинической картины заболевания. Однако при микробиологическом исследовании в отделяемом влагалища обнаруживаются в небольшом количестве почкующиеся формы дрожжеподобных грибов ( 2 КОЕ/мл) при отсутствии в большинстве случаев псевдомицелия.
Следует учитывать, что кандидоносительство в определенных условиях может переходить в клинически выраженную форму. Кроме того, нельзя исключить возможность передачи дрожжеподобных грибов от матери к плоду, инфицирования полового партнера, диссеминации кандидозной инфекции из влагалища в другие органы.
Острая форма вагинального кандидоза характеризуется ярко выраженной картиной воспаления: гиперемией, отеком, высыпаниями в виде везикул на коже и слизистых оболочках вульвы и влагалища. Длительность острой формы кандидоза не превышает 2-х месяцев.
Хроническая форма вагинального кандидоза имеет продолжительность более 2-х месяцев, при этом на коже и слизистых оболочках вульвы и влагалища преобладают вторичные элементы в виде инфильтрации, лихенизации, атрофичности тканей.
В настоящее время большое внимание уделяется рецидивирующему вагинальному кандидозу, встречающемуся у 5% страдающих вагинальным кандидозом. Рецидивирующий вагинальный кандидоз диагностируют в тех случаях, когда в течение 1-го года регистрируется 4 или более клинически выраженных эпизода данного заболевания. Кроме того, показано, что у 50% женщин с рецидивирующим вагинальным кандидозом симптомы появляются в интервале от нескольких дней до 3-х месяцев после успешного излечения эпизода вагинального кандидоза.
Установлено, что рецидивирующий урогенитальный кандидоз не всегда является результатом реинфицирования половых путей кандидами, а часто обусловлен повышением вирулентности микроорганизмов и приобретенной резистентностью к полиеновым или имидазольным препаратам.
В научной литературе имеется немало неоднозначных данных о состоянии эндокринной системы при хроническом рецидивирующем урогенитальном кандидозе. Известно, что частота рецидивирующего урогенитального кандидоза возрастает от периода полового созревания и достигает максимума у женщин детородного возраста, увеличиваясь при сахарном диабете и гипотиреозе, а в период менопаузы она уменьшается. Доказано, что глюкокортикоиды, андрогены, эстрогены и прогестерон угнетают иммунные реакции, а гормон роста, тироксин и инсулин их стимулируют. Однако их действие зависит от концентрации: высокая оказывает иммуносупрессивное, а низкая, напротив, иммуностимулирующее влияние. Так, например, высокие дозы эстрогенов в высокодозированных комбинированных оральных контрацептивах (КОК) могут повышать риск развития рецидивирующего урогенитального кандидоза за счет насыщения гликогеном тканей наружных гениталий, увеличения рН и количества рецепторов к кандидам.
Терапия вагинального кандидоза должна включать в первую очередь этиотропные средства с учетом формы заболевания. Использование современных противогрибковых препаратов в клинической практике позволяет повысить эффективность лечения вагинального кандидоза и уменьшить число рецидивов заболевания.
Одним из препаратов, рекомендуемых для лечения рецидивирующего вагинального кандидоза, является Орунгал (итраконазол), выпускаемый в виде капсул по 100 мг № 14 в упаковке. Орунгал - высоколипофильное соединение, благодаря чему концентрация в тканях значительно превышает таковую в плазме (в женских половых органах - в 5-6 раз). Препарат эффективен против грибов группы Candida, дерматофитов и плесеней, а также рекомендован для лечения глубоких микозов.
=================
Вы читаете тему:
Возможности профилактики и лечения рецидивирующего вагинального кандидоза
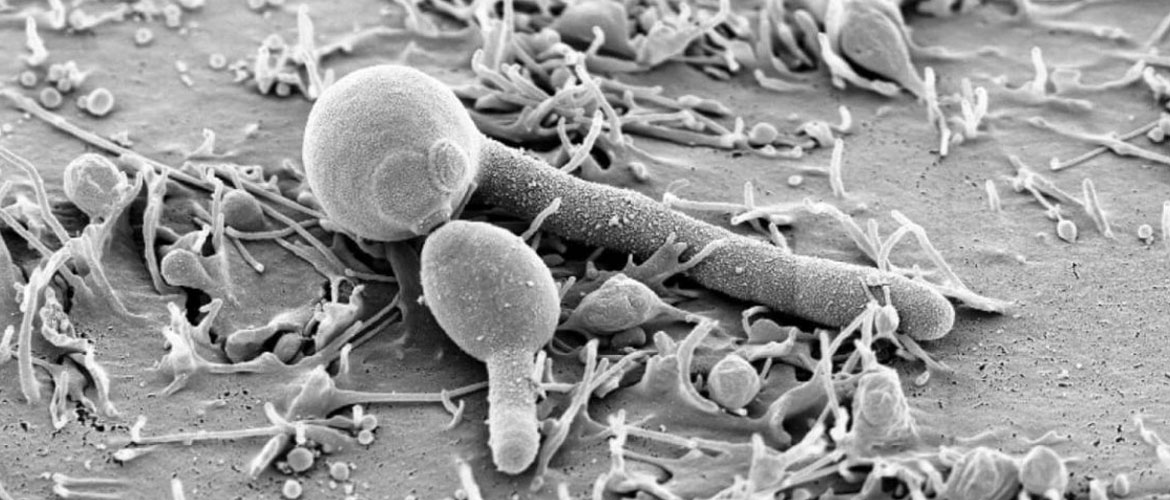
Вагинальный кандидоз – заболевание, вызванное дрожжеподобными грибками кандида, которые считаются условно-патогенными и есть в организме любого человека. При сильной иммунной системе бактерии не могут активизироваться, но любые провоцирующие факторы становятся сигналом для их роста и атаки слизистой урогенитальных путей. В народе патология называется молочницей, чаще встречается у женщин и может переходить в хроническую форму, даже при лечении медикаментами.
Причины вагинального кандидоза
Среди основных причин, по которым начинают активироваться и развиваться грибы кандида выделяют:
- Употребление медикаментов, которые угнетают иммунную систему. К ним относят антибиотики, цитостатики и кортикостероиды.
- Болезни, протекающие в хронической фазе, которые вызывают ослабевание защитных свойств иммунной системы. Основные проблемы скрываются в болезнях почек, печени, кариесе, тонзиллите или заболеваниях, передающихся половыми путями.
- Нехватка витаминов в организме.
- Гормональные изменения вызваны диабетом, болезнями щитовидной железы, климаксом, месячными или лишним весом.
- Период беременности.
- Использование гормональных средств контрацепции.
- Дисбактериоз ЖКТ.
- Переохлаждение или перегрев организма, частая перемена часового пояса и климата.
- Стрессовые ситуации.
- Частое спринцевание, которое губительно отражается на полезной флоре.
- Несоблюдение правил гигиены или использование средств, которые могут раздражать кожный покров.
- Использование тесного синтетического белья.
Молочница часто появляется у женщин на фоне беременности по причине физиологической перестройки организма и подавления защиты иммунной системы.
Основные факторы, которые способствуют развитию патологии:
- Внешние. Размножение бактерий появляется по причине изменений климата и температуры, повреждений кожного покрова, влияния химических или гигиенических средств, которые вымывают полезную флору.
- Внутренние. Заболевание вызвано нарушением обменных процессов, воспалениями, сбоями работы эндокринной системы или гормональными нарушениями.
Кроме общепринятых факторов выделяют несколько причин, которые могут вызвать развитие микроорганизмов. В группу риска попадают следующие категории людей:
- Те, кто принимает антибиотики и другие мощные препараты, которые уничтожают полезные бактерии во влагалище и приводят к размножению бактерий.
- Женщины, в организме которых увеличен уровень эстрогенов, поскольку из-за такого гормона дрожжевидные бактерии быстро развиваются. Чаще проблема появляется у беременных, которые используют гормональные препараты без назначения доктора.
- Пациенты с неконтролируемым диабетом, которые не могут нормально следить за уровнем сахара.
- Больные с ослабленной иммунной системой на фоне заболеваний, передающихся половым путем.
Молочница проходит в нескольких формах, доктора выделяют, что при легком течении пациенты не замечают появление проблемы, а организм сам в состоянии справиться с микроорганизмами, после чего состояние быстро нормализуется. Если признаки болезни начинают проявляться и доставляют дискомфорт, обязательно нужно обратиться в медицинское учреждение, сдать анализы, чтобы понять, чем лечить вагинальный кандидоз.
Молочница в медицине не считается серьезной патологией, а лечение зачастую легкое и быстрое, но если игнорировать симптомы или полностью отказаться от терапии, возникает ряд серьезных последствий. Основные осложнения:
- Поражение слизистой половых органов, которое приводит к вторичному инфицированию.
- Переход инфекции на почки.
- Появление постоянных болей во время интимной близости.
- Хронизация болезни, которая вызывает усиленный рост микроорганизмов и соединительных тканей, есть риски начала спаечных процессов, рубцов и бесплодия.
Отказываясь от терапии возможно развитие аднексита, эндометрита или сальпингита, после чего патология не поддается лечению.
Симптомы молочницы

Признаки молочницы сложно спутать с иными инфекционными патологиями. При болезни появляются белые выделения на внешних половых органах, подобны творожной массе. До начала такого симптома у женщин возможно развитие зуда, который становится интенсивнее после гигиенических процедур и на вечер. В зависимости от формы течения признаки будут отличаться.
Острый вагинальный кандидоз характеризуется воспалением слизистой влагалища, длительность течения составляет до 2 месяцев, а пациенты ощущают следующие симптомы:
- Творожные выделения разной интенсивности из влагалища.
- Жжение и зуд, который не проход и усиливается после оттока мочи, интимной близости или во время менструации.
- Учащается мочеиспускание, а во время самого процесса появляется боль.
- Визуально заметна отечность и краснота тканей.
Через 2 месяца бездействий, болезнь переходит в хроническую форму и начинает рецидивировать время от времени. При хронизации симптомы будут слабее или вовсе незаметны. Основные признаки хронической молочницы:
- Белые жидкие выделения, не имеющие специфического запаха.
- Атрофия слизистой влагалища.
- Легкий зуд, который усиливается при переохлаждении организма или интимной близости.
Если хроническая форма обостряется, то появляются все симптомы, характерны для острого протекания.
Вагинальный кандидоз и беременность
Во время беременности у женщин повышается риск развития патологии по причине перестройки гормонального фона. Согласно статистическим данным у беременных молочница встречается в 4 раза чаще, чем у других женщин. В таком случае повышается риск заражения плода еще в утробе, хотя на практике это случается очень редко.
Грибы кандида могут попадать в рот ребенка, поражая его пищевод и другие внутренние органы, что приводит к угрозе жизни. Даже если удалось избежать заражения плода, высока вероятность инфицирования при родах, когда он будет проходить по родовым путям.
Сама беременность при развитом вагинальном кандидозе возможна, кроме того, женщины могут не ощущать никаких патологических признаков. Циклы не меняются, а репродуктивная система работает в обычном режиме. На зачатие влияет исключительно флора во влагалище, в которой сперматозоиду нет условий для выживания. Данная проблема характерна для женщин с хроническим течением патологии.
Чаще при беременности молочница проходит в острой фазе и сопровождается зудом, творожными выделениями. Обильное поражение влагалища может вызывать попадание инфекции в матку и глубже. При любом подозрении на заболевание стоит обратиться к доктору для проведения диагностики и терапии на ранних стадиях.
Способы диагностики
Для диагностики нужно обратиться к гинекологу. Изначально врач собирает все жалобы и симптомы у пациентов, определяет давность характерных признаков и проводит визуальный осмотр. Зачастую для определения типичных форм патологии, сложностей не возникает.
Во время осмотра гинеколог может увидеть измененную и отекшую слизистую. В самом начале воспалительного процесса на ней появляется белый налет и плотные спайки. После удаления их остается небольшая эрозия, которая может слегка кровоточить. Чем позднее обнаружено заболевание, тем проще удаляется налет, а последствий от процедуры почти не возникает.
Основной метод диагностирования – мазок и его дальнейшее исследование. Для этого проводят забор слизи со стенок влагалища при помощи тампона, после чего она передается в лабораторию, где под микроскопом изучается биоматериал.
Вторым важным методом будет бактериологическое исследование, при котором материал помещается в питательную среду для быстрого роста колоний. Всего за несколько дней они вырастают и можно определить вид грибов, их количество и восприимчивость к медикаментам. В дополнение для диагностики используют следующие методы:
- ПЦР-диагностика для определения второстепенных болезней, передающихся половым путем.
- Анализ крови на сахар и гормоны.
- Анализ кала на дисбактериоз и гельминты.
По результатам обследования врачи назначают корректную терапию, которая за короткие сроки избавит от патогенных бактерий и нормализует микрофлору.
Лечение вагинального кандидоза
Когда определены причины, доктор установил точный диагноз по результатам исследований, только тогда разрабатывается персональный план терапии. Врач определяется, чем лечить вагинальный кандидоз, исходя из его формы. За основу всегда берутся антибактериальные лекарства, которые помогут остановить развитие и рост патогенных организмов. В дополнение лечатся второстепенные болезни и купируются провоцирующие факторы.
В самом начале терапии при раннем обращении к доктору, эффективными оказываются локальные препараты в виде мазей, свечей или вагинальных таблеток.
Таблетки для приема внутрь назначаются в том случае, когда местные препараты не дают результатов, а само заболевание обнаружено на поздних стадиях или молочница переходит в хроническую форму. Эффект от медикаментов стойкий, а для терапии назначают:
- Имидазолы – в группу входят препараты Овулум, Канестен или Ороназол.
- Полиены – фармакологическая категория включает лекарства Леворин и Нистатин.
- Триазолы – среди эффективных препаратов выделяют Флюкостат, Дифлюкан или Микосист.
Мази против дрожжевидных бактерий обладают некоторыми достоинствами, которых нет у других форм препаратов:
- Наружное использование, которое быстро купирует зуд, жжение, боли и снимает отечность.
- Первые результаты появляются через несколько минут.
- Легкость применения.
Лучше всего зарекомендовали себя мази с микостатическим действием, которых очень много в аптеках. Определить конкретно, чем лечить вагинальный кандидоз может только доктор. С его помощью подбираются оптимальные мази, указывается курс лечения и частота нанесения. Зачастую назначают:

Распространенным видом лекарства считаются вагинальные свечи от молочницы. Они устанавливаются в самый очаг воспалительного процесса, помогают даже при активном размножении бактерий, обеспечивая быстрые результаты. Для терапии используют самые новые противогрибковые суппозитории, после их применения пациентки ощущают улучшение спустя 20-30 минут. Главное достоинство – минимальное количество противопоказаний и почти не возникают побочные эффекты. Для быстрого улучшения состояния используются следующие свечи:
Высокую эффективность демонстрируют вагинальные таблетки. От свечей они отличаются формой и концентрацией активных компонентов. Применение и действие аналогичное, а среди самых популярных препаратов выделяют:
Для быстрого лечения используется комплексный подход. В некоторых случаях подойдут народные средства, но врачи не дают однозначного ответа по эффективности терапии. Лечение нетрадиционной медициной возможно, но оно оказывает только симптоматическое действие. Гинекологи рекомендуют пользоваться следующими рецептами:
- Настой календулы. Нужно на 1 ч.л. цвета добавить 200 мл воды и варить на слабом огне под крышкой 15 минут. Настоять 1 час, процедить и пить 2 раза в день. Отвар подходит для спринцевания.
- Настой можжевельника. На 15 грамм плодов добавить стакан кипятка, настоять 4 часа, а после процеживания пить по 1 ст.л. 3 раза в сутки.
- Настой на корнях полыни. Для приготовления измельчить 20 грамм корня и добавить 200 мл кипятка. Оставить настояться 4 часа, принимать лекарство внутрь по 1 ст.л. 3 раза в сутки.
Любые описанные рецепты разрешается использовать только после консультации с доктором. Самостоятельно лечить молочницу запрещается, чтобы исключить побочные эффекты и осложнения.
Выше описаны общие правила терапии, но для конкретной формы болезни методика будет отличаться. В случае не осложненного протекания молочницы со слабыми признаками врачи используют следующую тактику:
- Назначается краткий курс противогрибковой терапии при помощи Клотримазола, Миконазола или Бутоконазола. Препараты используют в виде таблеток или локальных средств. Курс лечения определяется индивидуально от 1 до 7 дней. В качестве побочных эффектов возможно легкое раздражение и жжение.
- Однократно назначают пероральное употребление Флуконазола, а при сильной симптоматике препарат используется в двойной дозировке, между приемами делается промежуток 3 дня.
- В дополнение потребуется наносить крем или применять свечи, которые продаются без рецептов. Многие из них разрешаются во время беременности, они не представляют угрозы для матери и плода. Лечение ими проводится до недели. Если признаки болезни сохраняются или появляются повторно, через 2 месяца, то проводится еще одна диагностика, корректируется схема терапии.
В случае появления осложнений и вторичном заражении влагалища применяется иная схема:
- Назначается длительный курс вагинальных препаратов, который длится 1-2 недели. Для этого подходит Азол, он эффективно подавляет развитие грибка. Препарат выпускается в виде суппозиториев, мази и таблеток.
- Для перорального приема назначают 2-3 дозы Флуконазола с одновременным использованием вагинальных препаратов. Такая тактика не рекомендуется беременным женщинам.
- В качестве профилактики врачи прописывают регулярное употребление Флуконазола по разу в неделю в течение полугода. Это исключает рецидивы болезни. Подобная схема используется только после полного восстановления и 2-недельного лечения.
Если у интимного партнера появляются симптомы молочницы, то ему тоже нужно обратиться к урологу для определения схемы терапии. Проходя курс лечения надо воздержаться от половой связи.
Во время восстановления важно соблюдать правильное питание, которое помогает быстрее нормализовать флору. Суть диеты заключается в том, чтобы не давать пищу для грибов в виде сахара и углеводов. На время лечения из меню надо убрать все виды сладостей, сдобу, мед и спиртное, отказаться от соков. Вместе с этим рацион дополнить белковыми продуктами. Отлично подойдут мясные и рыбные блюда в отварном, паровом или запеченном виде. Среди овощей допускается употребление огурцов, фасоли, помидоров и капусты.
Грибы кандида – условно-патогенные бактерии, которые есть во флоре у любой женщине, но не вызывают заболевание. Полностью избавиться от микроорганизмов невозможно, но нужно следить за образом жизни, чтобы не допускать развитие и рост грибка.
Способы профилактики
Зная, чем лечить вагинальный кандидоз, необходимо понимать основные правила профилактики, которые помогут не допустить развитие роста грибов кандида:
- Постоянно следить за чистотой и сухостью в районе гениталий.
- Во время гигиены применять вещества, предназначенные для интимной зоны.
- Не пользоваться спреями или пенками для ванной, выбирать натуральные порошки для стирки.
- Любые отбеливатели для стирки способны негативно влиять на флору влагалища.
- Исключить спринцевание.
- Во время лечения антибиотиками обязательно пить лактобактерии.
- Использовать средства контрацепции во время интимной близости, особенно с новыми партнерами.
- Исключить использование синтетического нижнего белья и тесной одежды.
- При диабете следить за уровнем сахара в крови.
Очень важно правильно питаться, особенно когда проводиться лечение молочницы. Развитие грибов существенно усиливается, если в рационе содержится много сахара, кофеина и спиртного. Любому человеку нужно постоянно следить за иммунной системой, поэтому надо принимать витамины для коррекции иммунитета. Для профилактики болезней проводить осмотр у гинеколога по 2 раза в год.
ТОП-5 проверенных клиник венерологии
Источники
С признаками вагинального кандидоза (молочницы) сталкиваются 75% взрослых женщин. Заболевание способно переходить в хроническую форму и рецидивировать более 4 раз в год.
Столкнувшись с этой проблемой и изучив на практике разные способы, предлагаю взять на вооружение самые действенные методы лечения вагинальной молочницы.

Заключение
- Вагинальный кандидоз – рецидивирующее грибковое заболевание, которое лечат противогрибковыми препаратами;
- курс лечения составляет 7-14 дней;
- прогноз благоприятный при соблюдении мер профилактики и предупреждении рецидивов болезни.

Причины и факторы риска патологии
Вагинальный кандидоз или молочница вызывается микроскопическим дрожжеподобным грибком из рода Candida (Кандида). Заразиться можно через общие банные, постельные принадлежности, при половом акте и даже вследствие перенесенного стресса.
Грибковое заражение половых органов чаще всего встречается у женщин репродуктивного возраста. Болезнь формируется, когда грибок начинает бурно размножаться.
Развитию вагинального кандидоза способствует:
- снижение иммунитета при переохлаждении, беременности, нерациональном питании;
- бесконтрольное лечение антибиотиками, кортикостероидами;
- урогенитальные инфекции;
- гормональная контрацепция;
- нарушение интимной гигиены;
- применение тампонов вместо прокладок;
- гипергидроз;
- сахарный диабет;
- нетрадиционные половые контакты.
Симптомы молочницы
Вагинальная молочница проявляется:
- нестерпимым зудом, усиливающимся ночью;
- болезненным половым актом;
- влагалищными творожистыми выделениями белого цвета;
- жжением при мочеиспускании;
- покраснением, отёчностью наружных половых органов.
Запущенные и хронические формы болезни характеризуются появлением желтовато-зелёных выделений с неприятным кислым запахом.

Диагностика
Грибковое поражение диагностируют используя:
- Забор мазков из влагалища, шейки матки, мочеиспускательного канала для установления состава микрофлоры.
- Определение кислотности вагины.
- Бактериальный посев на питательную среду соскоба с влагалищных стенок.
- Анализ для исследования глюкозы в крови и моче.
В домашних условиях для самостоятельной диагностики влагалищного кандидоза можно воспользоваться тест-системой Фраутест Кандида.
Когда следует обращаться к врачу
Незамедлительный визит к гинекологу необходим в случае:
- отсутствия результата после недельного самолечения;
- кровотечения из влагалища;
- болей внизу живота;
- более 2 рецидивов недуга за 6 месяцев;
- появления побочных эффектов при терапии противогрибковыми средствами.
Беременные, чтобы предупредить внутриутробное заражение плода, должны лечить это заболевание под медицинским контролем.

Методы лечения
К стандартным способам лечения вагинального кандидоза относится применение кремов, мазей, суппозиториев интравагинально и приём таблеток внутрь.
Назначаются препараты в дозировках, учитывающих вес тела, форму протекания болезни.
Наружно для борьбы с грибком Кандида используют:
- мазь, крем или гель;
- противогрибковые вагинальные свечи;
- вагинальные таблетки;
- спринцевания.
Интравагинально курсами 7 дней применяют мази:
Чтобы вылечить грибок, достаточно однократного использования мази Бутоконазол (2%), и всего 3 дня потребуется, если воспользоваться препаратом Клотримазол (2%).
В комплексную терапию вагинального кандидоза входят:
- Приём внутрь таблеток Флуконазола однократно по 150 мг/день или Интраконазола дважды в день по 200 мг.
- Введение интравагинально мази с противогрибковым эффектом.
- Использование свеч Миконазол.
Рецидивирующий вагинальный кандидоз также носит название молочница. Заболевание характеризуется периодами ремиссии и обострения, сменяющие друг друга. Причиной развития заболевания являются грибки Кандида. Они относятся к условно-патогенной флоре влагалища, но при снижении иммунитета начинают стремительно размножаться. Одной из форм кандидоза является рецидивирующая, когда симптомы заболевания появляются каждый месяц даже после лечения.

Причины рецидивов
Рецидив кандидоза у женщин имеет несколько причин. Данный диагноз устанавливается в случаях, когда признаки патологии возвращаются каждый месяц. При этом периоды ремиссии непродолжительные.
Основными причинами являются:
- сниженный иммунитет на фоне продолжительных заболеваний;
- длительный прием антибактериальных средств, которые негативно воздействуют на микрофлору влагалища;
- применение гормональный конрацептивов;
- недостаточное количество витамина А в организме;
- нарушение микрофлоры влагалища под воздействием различных причин;
- повышенная чувствительность к грибкам, когда молочница сопровождается аллергической реакцией;
- наличие первичного грибкового поражения.
Мужчина также может заразиться кандидозом и являться переносчиком инфекции.
Заболевание проявляется и в тех случаях, когда увеличивается жизнеспособность других типов грибков, например дрожжеподобных.
Они даже после комплексного лечения остаются в организме и при влиянии определенных факторов снова начинают размножаться. Рецидив вагинального кандидоза не является редким заболеванием у женщин. Это обусловлено низким иммунитетом, который не в состоянии справиться с патогенными микроорганизмами. В результате период ремиссии сменяется обострением.
Советы иммунологов о лечении рецидивирующего вагинального кандидоза
Основной причиной развития рецидивирующего кандидоза становится сниженный иммунитет. Для того чтобы увеличить период ремиссии, необходимо обратиться к иммунологу. Он определит причину, по которой иммунная система не справляется с заболеванием и назначит курс терапии. Специалисты рекомендуют:

До конца доводить лечение. Это поможет снизить вероятность повторного развития патологии.- Исключить влияние провоцирующих факторов.
- Правильно питаться. В рацион не должны входить вредные продукты, например фастфуд или с большим количеством ароматизаторов, канцерогенов.
- Отказаться от вредных привычек. Алкоголь и курение отрицательно сказываются не только на легких и печени. Они плохо влияют на влагалищную микрофлору и иммунитет.
- На время лечение отказаться от половых контактов.
- Не применять гормональные средства или антибиотики. В случае, когда лечение другого заболевания невозможно без данных препаратов, необходимо принимать и препараты для поддержания микрофлоры.
- Соблюдать правила интимной гигиены.
Вылечить рецидивирующую форму вагинального кандидоза, в отличие от острой, значительно труднее.
Для этого назначается комплекс лекарственных средств, основными из которых являются противогрибковые. Главным их достоинством считается возможность местного воздействия. Препараты выпускаются и в виде мазей и кремов. Они не оказывают побочные эффекты, удобны в использовании. Форма средств позволяет активному веществу быстрее достигнуть очага патологического процесса и воздействовать непосредственно на патогенные микроорганизмы. Это помогает быстрее достичь желаемого эффекта.
В случаях, когда установлен хронический рецидивирующий кандидоз, назначаются и системные препараты в виде таблеток. С целью восстановления микрофлоры влагалища также рекомендуются и средства, которые способствуют созданию благоприятной среды для развития и распространения лактобактерий.
После использования антибактериальных препаратов назначаются антигистаминные, обезболивающие средства и иммуномодуляторы. Схема терапии определяется лечащим врачом.
Рецидив кандидоза перед родами: что делать
В период беременности, особенно на поздних сроках, часто возникает молочница. Мнения специалистов и самих женщин по поводу необходимости проведения лечения разнятся. Многие полагают, что терапия молочницы в период беременности нецелесообразна. Но гинекологи утверждают, что при кандидозе необходимо опираться на состояние женщины и особенности течения заболевания.
Заболевание при тяжелом течении может стать причиной следующих осложнений:
- инфицирование плода в период внутриутробного развития или прохождения по родовым путям;
- преждевременные роды или выкидыш;
- разрыв мягких тканей при родовой деятельности, что грозит кровотечениями различной интенсивности.
При диагностировании рецидивирующего вагинального кандидоза в период вынашивания назначаются такие препараты как пимафуцин или экофуцин. Они имеют схожее действие, безопасны для ребенка и будущей мамы. Специалисты не рекомендуют заниматься самолечением, так как это может привести к серьезным последствиям.
Как сократить рецидивы
С целью снижения рецидивов кандидоза рекомендовано соблюдать ряд правил. Они направлены на поддержание иммунитета и снижению риска попадания грибков на слизистые половы органов. Таким образом удается в несколько раз снизить вероятность развития рецидива.

- Носить нижнее белье, изготовленное из натуральных материалов. Они пропускают воздух и впитывают влагу, не давая бактериям размножаться.
- Своевременно лечить любые заболевания. Методика терапии зависит от типа, формы и степени развития патологии.
- Регулярно посещать врача с целью профилактического осмотра.
- Сдавать все необходимые анализы, которые помогают установить наличие грибков и бактерий.
- Исключить вероятность частой смены половых партнеров.
- При применении интимных смазок, вбирать только на водной основе.
- Исключить гормональные нарушения.
- Отказаться от вредных привычек.
Также следует правильно питаться, особенно в период беременности, так как организм больше подвержен влиянию различных факторов.
В рационе должны присутствовать свежие овощи и фрукты. Также нужно снизить количество жирной, жареной и соленой пищи.
Уделить внимание следует и интимной гигиене. Врачи не советуют применять специальные гигиенические прокладки. Подмываться нужно дважды в сутки с использованием средств для интимной гигиены.
Рецидивирующий вагинальный кандидоз – не редкое явление среди женщин. Основной причиной развития является сниженный иммунитет. Для того чтобы сократить частоту возникновения рецидивов, необходимо соблюдать ряд профилактических мер. В случаях, если улучшения не наступает, необходимо обратиться к врачу, который подберет схему терапии. Это поможет снизить количество рецидивов заболевания.
Читайте также:


