Кандидоз кожи лечение для врачей
Кандидоз — часто встречающееся заболевание, относящееся к разряду микозов, обусловленных условно-патогенными грибами. В нашей стране еще в конце XVIII века было известно об этом грибковом заболевании, однако многочисленные сообщения о кандидозе
Кандидоз — часто встречающееся заболевание, относящееся к разряду микозов, обусловленных условно-патогенными грибами. В нашей стране еще в конце XVIII века было известно об этом грибковом заболевании, однако многочисленные сообщения о кандидозе, развившемся как осложнение после проведения антибактериальной терапии, стали появляться после внедрения в практику антибиотиков широкого спектра действия.
По данным Г. А. Самсыгиной (1997), имеет место нарастание различных клинических форм кандидоза у новорожденных, в том числе у детей, инфицированных в раннем неонатальном периоде. При применении антибактериальных препаратов у детей соматических отделений поражение слизистой оболочки полости рта, обусловленное дрожжевыми грибами рода Candida, наблюдается у 6,6%, слизистой рта и кожи — у 15%, слизистой кишечника — у 2,5%, кандидоносительство в кишечнике — у 9,2% пациентов (Ж. В. Степанова, Л. Л. Смольякова, 1999).
Рост заболеваемости кандидозом связан с применением современных средств терапии (антибиотики, гормональные препараты, цитостатики, иммунодепрессанты), а также с увеличением числа заболеваний, создающих благоприятный фон для его развития: иммунодефицитные состояния, дисфункции эндокринных желез, злокачественные новообразования, болезни крови и др., кроме того, на увеличение числа случаев кандидоза влияют повышенный радиационный фон и другие факторы, ослабляющие иммунитет. Участившееся выявление этого заболевания у больных после хирургического лечения, а также с гинекологическими, урологическими, гематологическими и другими нарушениями в последние годы повышает интерес к проблеме кандидоза у врачей разных специальностей.
Кандидоз вызывается дрожжевыми грибами рода Candida, широко распространенными в природе и относящимися к условно-патогенным возбудителям. Их насчитывается более 130 видов, но патогенными для человека могут быть немногим более 10 видов, таких, как C. albicans, C. tropicalis, C. krusei и др.
Возбудители кандидоза выделяются в среднем от каждого третьего человека из кишечника, гениталий, бронхиального секрета. Первичная колонизация организма происходит в родовых путях матери, а после рождения — контактным и алиментарным путем. Инфицирование ребенка может произойти при кандидозе сосков матери, при контакте с обслуживающим персоналом, через предметы обихода и т. д.
Ведущими факторами в развитии кандидоза являются фоновое состояние или заболевания организма, при которых условно-патогенные возбудители приобретают патогенные свойства. В последние годы многие исследователи пришли к заключению, что основным предрасполагающим фактором для возникновения поверхностных форм кандидоза, в том числе при ВИЧ-инфекции и СПИДе, является нарушение клеточного иммунитета. Определенную роль в развитии кандидоза играет частое и не всегда оправданное назначение антибиотиков широкого спектра действия, в том числе и с профилактической целью, а также широкое использование препаратов, обладающих иммуносупрессивным действием — глюкокортикоидные гормоны и цитостатики.
Кандидозная паронихия и онихия на пальцах кистей, как правило, развивается у женщин, имеющих частый контакт с водой, при этом наблюдается отделение ногтевой кожицы (эпонихиона) от ногтевой пластины, создаются благоприятные условия для поражения грибковой инфекцией в области матрикса. Заболевание может возникать у лиц, страдающих сахарным диабетом. В последние годы женщины стали пользоваться накладными ногтями, в связи с чем появился еще один фактор риска для развития грибковой и бактериальной инфекции.
Дрожжевые грибы рода Candida могут вызывать поражение слизистых оболочек, кожи и ее придатков, внутренних органов. Наиболее часто встречаются поверхностные формы микоза.
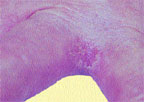 |
| Риcунок 1. Межпальцевая кандидозная эрозия |
На гладкой коже поражаются крупные (пахово-бедренные, межъягодичная, под молочными железами, подкрыльцовые впадины) и мелкие (межпальцевые) складки, но высыпания могут возникать также вне складок на гладкой коже туловища и конечностей, в том числе ладоней и подошв. Вне складок очаги кандидоза развиваются преимущественно у грудных детей либо у взрослых, страдающих сахарным диабетом или тяжелым соматическим заболеванием. В крупных складках появляются мелкие с просяное зерно пузырьки, иногда и пустулы, которые быстро вскрываются с образованием эрозий. Вследствие периферического роста эрозии быстро увеличиваются в размере, сливаются между собой, образуя обширные участки поражения. Очаги —темно-красного цвета с бордовым оттенком, блестящие, с влажной поверхностью, неправильных очертаний, с полоской отслаивающегося эпидермиса по периферии. Вокруг крупных очагов образуются свежие мелкие эрозии (очаги отсева). У детей, особенно ослабленных, из складок поражение распространяется на кожу бедер, ягодиц, живота, иногда и на весь кожный покров. В глубине складок могут быть болезненные трещины. Кандидоз гладкой кожи вне складок (грудь, живот, плечи, предплечья, голени и др.) у детей имеет клиническую картину себорейного дерматита в виде очагов эритематозно-сквамозного характера или гиперемии. У взрослых заболевание может проявляться в виде эритематозных пятен с шелушением в центре и мелкими пузырьками по периферии. В мелких складках кожи поражение, как правило, возникает между 3-м и 4-м, 4-м и 5-м пальцами кистей, реже стоп и характеризуется образованием эрозированных очагов насыщенно-красного цвета с гладкой, блестящей, как бы лакированной поверхностью, четкими границами, с отслаиванием рогового слоя эпидермиса по периферии (рис. 1). Заболевание может начинаться с появления мелких пузырьков на боковых соприкасающихся гиперемированных поверхностях кожи. Затем оно распространяется на область межпальцевой складки, появляется отечность, мацерация, шелушение.
Межпальцевая кандидозная эрозия наблюдается преимущественно у лиц, имеющих длительный контакт с водой, который способствует развитию мацерации кожи, и, как следствие, создаются благоприятные условия для развития кандидозной инфекции. Кроме складок между 3-м и 4-м, 4-м и 5-м пальцами могут поражаться и другие, не только на одной, но и на обеих кистях. Больных беспокоит зуд, чувство жжения, а при наличии трещин — болезненность. Течение заболевания хроническое, с частыми рецидивами. У кормящих женщин может развиваться кандидоз гладкой кожи сосков. Клинические проявления могут быть разными: в виде небольшой гиперемии в области околососкового кружка; в виде очага около соска с мацерацией, четкими границами; в виде трещины с мацерацией по периферии и мелкими пузырьками между соском и околососковым кружком.
Редко встречается кандидоз ладоней и подошв. На ладонях заболевание может протекать по типу сухого пластинчатого дисгидроза (поверхностное пластинчатое, кольцевидное или гирляндообразное шелушение); может иметь везикулезно-пустулезную форму (пузырьки и пустулы на фоне гиперемированной и отечной кожи); способно протекать по типу гиперкератотической экземы (на фоне диффузного гиперкератоза или отдельных участков ороговевшей кожи наблюдаются резко ограниченные широкие кожные борозды, имеющие грязно-коричневую окраску). Кандидоз кожи подошв наблюдается преимущественно у детей и характеризуется наличием мелких пузырьков и пустул, гиперемированных пятен с шелушением и отслаивающимся мацерированным эпидермисом по периферии.
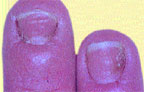 |
| Риcунок 2. Кандидозная паронихия и онихия |
При кандидозе ногтевых валиков (кандидозной паронихии) заболевание начинается с заднего валика, чаще в области перехода его в боковой валик, с появления гиперемии, припухлости и отечности кожи. Затем воспалительные явления распространяются на весь валик, который становится утолщенным и как бы нависает над ногтем, по краю валика наблюдается шелушение. Кожа валика становится тонкой, блестящей, исчезает эпонихион. При надавливании на валик может выделяться сукровица, комочек белой крошковатой массы или капелька гноя (вследствие присоединения вторичной инфекции). Позже изменяется ногтевая пластина: становится тусклой, в области луночки отделяется от ложа, разрушается по типу онихолизиса или появляются поперечные борозды и возвышения. Эти изменения связаны с нарушением кровоснабжения в области матрикса, т. е. носят трофический характер и вызваны воспалением в области валика. Поражение ногтя, обусловленное дрожжевым грибом рода Candida, начинается с латеральных краев, ногти истончаются, отделяются от ложа, приобретают желто-бурую окраску и выглядят как бы подстриженными с боков (рис. 2). У детей младшего возраста воспалительные явления в области валика бывают более выраженными, а ногтевая пластина изменяется с дистального края. Встречается кандидозное поражение ногтей без воспаления валика. В этом случае изменение пластины начинается с дистального края и развивается по типу онихолизиса: пластина истончается, не прирастает к ложу, может иметь место множественное поражение ногтей.
При особой разновидности заболевания — хроническом генерализованном (гранулематозном) кандидозе — клинические проявления на коже могут носить разнообразный характер.
- Очаги с четкими границами, округлой и овальной формы, размером от 1,5 до 5 см в диаметре, эритематозно-сквамозного характера развиваются на любом участке кожного покрова, нередко они сливаются между собой и образуют обширные участки; в отдельных случаях поражение приобретает характер эритродермии.
- Очаги в виде бляшек размером от 1 до 5 см в диаметре, с гиперемией, синюшным или ярко-красного цвета ободком, иногда с папилломатозными или веррукозными разрастаниями на поверхности, покрытые рогоподобными образованиями, могут возникать на волосистой части кожи головы, лице, туловище и конечностях; при отторжении корок открывается легко кровоточащая поверхность, после разрешения таких элементов образуется рубцовая атрофия кожи (рис. 3).
- Очаги с четкими границами, окружены сплошным инфильтрационным валиком, состоящим из бугорков, пузырьков, с наслоением корок желтого цвета и выраженной экссудацией; поражения располагаются преимущественно на тыльной поверхности кистей и (или) стоп с переходом на ладонную и подошвенную поверхности, у части больных наблюдается сухость кожи на ладонях и (или) подошвах, нередко распространяющаяся на тыльную поверхность пальцев кистей и (или) стоп (рис. 4).
Довольно часто встречается кандидозный баланопостит. Заболевание может протекать в легкой форме с незначительным пластинчатым кольцевидным шелушением или иметь более выраженный характер. В этом случае появляются гиперемия, мацерация, эрозии на коже головки полового члена и внутреннем листке препуциального мешка, а также в коронарной борозде на соприкасающихся поверхностях. Кожа выглядит влажной. Эрозии могут сливаться, и образуются очаги с четкими границами, полициклических очертаний, с блестящей, лакированной поверхностью, по периферии наблюдается бахромка отслаивающегося эпидермиса. Субъективно пациентов беспокоит зуд и ощущение жжения. Заболевание может осложниться изъязвлением и развитием фимоза.
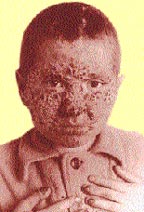 |
| Риcунок 3. Поражение кожи головы, лица и ногтей у больного хроническим генерализованным гранулематозным кандидозом |
При поверхностных формах кандидоза диагноз основывается на наличии у больного характерной клинической картины и обнаружении гриба в патологическом материале (чешуйки кожи, соскоб с ногтей) при микроскопическом исследовании. Диагноз можно считать достоверным, если обнаруживаются псевдомицелий или истинный мицелий и почкующиеся клетки. Посев на питательную среду проводится для идентификации вида дрожжевого гриба рода Candida и с целью определения чувствительности его к антимикотическим препаратам. Выделение только культуры гриба не имеет диагностического значения, так как ее можно получить при посеве соскобов с кожи и ногтей у здоровых людей.
При кандидозе гладкой кожи крупных складок и вне складок заболевание следует дифференцировать от себорейной экземы, псориаза, других микозов — паховой эпидермофитии, поверхностной трихофитии, псевдомикоза — эритразмы (осложненной формы); при межпальцевой кандидозной эрозии на кистях — от дисгидротической экземы, на стопах — от микоза, обусловленного Trichophyton interdigitale и Trichophyton rubrum; при поражении ногтей и валиков — от онихии и паронихии бактериальной этиологии, экземы и псориаза; при баланопостите — от подобного заболевания бактериальной этиологии.
Ограниченные, иногда и распространенные формы поражения гладкой кожи, особенно развившиеся в процессе лечения антибактериальными препаратами, как правило, легко поддаются лечению местными антимикотическими средствами и могут разрешаться без лечения после отмены антибиотиков. В качестве этиотропной терапии назначают антимикотики местного и системного действия. В последние годы при лечении кандидоза широко применяются препараты азолового ряда, обладающие широким спектром действия, а также полиеновые антибиотики.
При кандидозе гладкой кожи крупных складок с острыми воспалительными явлениями лечение необходимо начинать с применения водного раствора бриллиантового зеленого (1–2%) в сочетании с присыпкой и проводить в течение 2–3 дней, затем назначаются антимикотические препараты — до разрешения клинических проявлений.
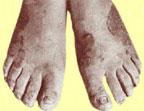 |
| Риcунок 4. Поражение кожи стоп и ногтей у больного генерализованным гранулематозным кандидозом |
При кандидозе гладкой кожи крупных, мелких складок и других участков кожи используют противогрибковые средства в виде крема, мази и раствора: кетоконазол (кетоконазол, микозорал, низорал), клотримазол (клотримазол, канизон, канестен, кандид), оксиконазол (мифунгар), бифоназол (микоспор, бифосин), сертаконазол (залаин), натамицин (пимафуцин). Крем или мазь наносят тонким слоем на очаги поражения и втирают 1–2 раза в день. Продолжительность лечения — до разрешения клинических проявлений, затем продолжают применять крем еще в течение 7–10 дней для профилактики рецидива. При распространенных процессах на коже и неэффективности местной терапии назначают антимикотики системного действия: флуконазол (дифлюкан, флюмикон, микосист, флюкостат и др.) взрослым в дозе 100–200 мг 1 раз в сутки, детям из расчета 5 мг/кг массы тела 1 раз в сутки; итраконазол (орунгал, ирунин, румикоз) взрослым по 100–200 мг 1–2 раза в сутки; кетоконазол (низорал, микозорал) взрослым по 200 мг 1 раз в сутки ежедневно, а также антибиотик полиенового ряда натамицин (пимафуцин) взрослым по 100 мг 4 раза в сутки, детям по 50 мг 2–4 раза в сутки. Продолжительность терапии составляет 2–4 нед.
При кандидозе кожи ногтевых валиков сначала проводят противовоспалительное лечение валика с помощью аппликаций с чистым ихтиолом, которые назначают 1 раз в сутки, до снятия воспалительных явлений. Затем используют антимикотические средства (кетоконазол, мифунгар, травоген, клотримазол, залаин и др.) для местного применения, втирая их под валик и вокруг него. Процедуры проводят 2 раза в сутки, вечером можно применять под окклюзионную повязку. Эффективно назначать сочетание мази (крема) с раствором, чередуя их. В случае неэффективности местной терапии и при поражении ногтевых пластин показаны антимикотики системного действия: флуконазол (дифлюкан, флюмикон, микосист, флюкостат и др.) по интермиттирующей схеме (взрослым по 150 мг 1 раз в неделю, детям из расчета 5–7 мг/кг массы тела); итраконазол (орунгал, ирунин, румикоз) взрослым по методу пульс-терапии (по 200 мг 2 раза в сутки в течение 7 дней, затем 3 нед — перерыв) в течение 2–3 мес; кетоконазол (низорал, микозорал) взрослым по 200 мг в сутки ежедневно в течение 2–4 мес.
Учитывая тот факт, что кандидоз относится к оппортунистическому микозу, в первую очередь необходимо выявить и по возможности устранить патогенетические факторы заболевания (показаны исследование иммунного и эндокринного статуса, желудочно-кишечного тракта и проведение корригирующей терапии).
Профилактика кандидоза включает следующие мероприятия.
- Предупреждение развития кандидоза у пациентов с тяжелыми соматическими и эндокринными заболеваниями, а также с иммунодефицитом. У них следует неоднократно проводить исследования на грибы.
- Для профилактики развития кандидаинфекции у детей, находящихся в соматических отделениях и получающих антибактериальные препараты, необходимо назначать флуконазол (дифлюкан, флюмикон, микосист, флюкостат и др.) из расчета 3–5 мг/кг массы тела, 1 раз в сутки. Суточная доза препарата зависит от степени риска, лечение проводится параллельно проведению терапии по поводу основного заболевания.
- Профилактика дисбиоза.
- Предупреждение развития кандидоза у новорожденных.
- Степанова Ж. В. Грибковые заболевания: диагностика и лечение. М.: Миклош, 2005. 124 с.
- Степанова Ж. В., Смольякова Л. Л. Кандидаинфекция как осложнение антибиотикотерапии у детей//Вестник дерматологии и венерологии. 1999. № 1. С. 55–56.
Ж. В. Степанова, доктор медицинских наук, профессор
ЦНИКВИ, Москва
Кандидоз кожи — грибковое заболевание, поражающее верхние кожные покровы. Причиной его возникновения исследователи называют грибки Candida. Внешние проявления данного заболевания выражаются в отеках и покраснениях отдельных участков кожи, включающих в себя эрозийные проявления, папулы, везикулы.
- Классификация кандидоза кожи
- Причины кандидоза кожи
- Симптомы кандидоза кожи
- Диагностика кандидоза кожи
- Лечение кандидоза кожи
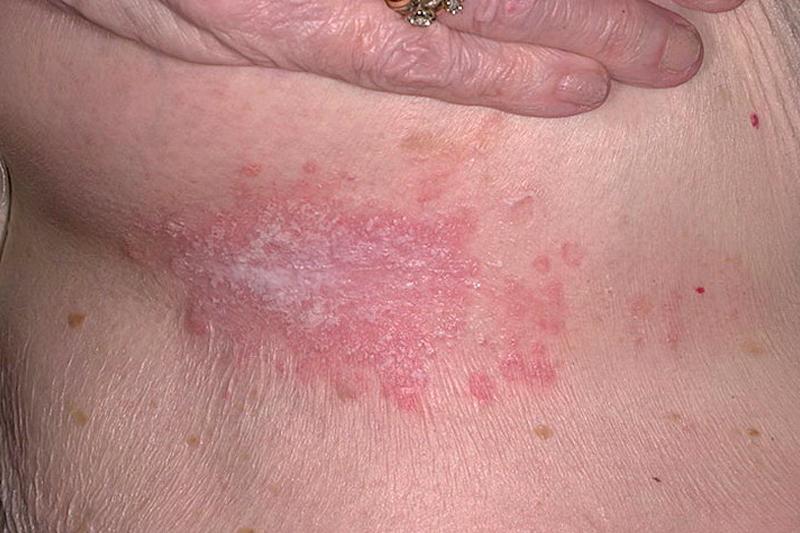
В основном кандидоз можно наблюдать в складках кожи области паха и подмышек, под молочными железами, а также между пальцами. Любое лабораторное исследование материала соскоба без труда подтверждает, что именно грибок Candida вызвал заболевание. Этот недуг поддается лечению, однако исцеляющий процесс может быть не только местным, но и общим. Основная ответственность за излечение ложится на противогрибковые средства, которые требуется принимать курсом.
Инфицирование грибками, в том числе и грибком Candida, наблюдается сегодня все чаще. Возрастает и количество случаев заболеваемости кандидозом кожи. При этом возраст человека значения не имеет, такое поражение встречается как у пожилых людей, так и у недавно появившихся на свет малышей. Флора Candida считается условно-патогенной и может присутствовать в здоровом организме. А это означает, что возможная метаморфоза грибка в состояние возбудителя болезни свидетельствует о каких-либо нарушениях в организме в целом. Прежде всего, толчок к развитию кандидоза кожи может дать пониженный по каким-то причинам иммунитет.
Фактором, благоприятным для развития кандидоза, является влажность, поэтому в группе риска находятся те люди, которые по роду своей деятельности постоянно имеют контакт с водой. В частности, это уборщицы, продавцы в продуктовых магазинах, работники заведений общепита, банщики, домохозяйки, медицинские работники, продавцы цветов и другие.
Классификация кандидоза кожи
На сегодняшний день специалисты выделяют несколько разновидностей кандидоза кожи. Классификация этого заболевания довольно обширна, но чаще всего врачи придерживаются следующего разделения видов кандидоза:
Для того чтобы назначить лечение кандидоза кожи, врач должен классифицировать конкретный случай заболевания и определить, где именно локализуется поражение кожных покровов.
Причины кандидоза кожи
Подавляющее количество пациентов становится носителями грибка Candida почти сразу после появления на свет. Это не значит, что человек незамедлительно заболевает кандидозом кожи, он является носителем грибка. После того, как из сапрофитной стадии грибки Candida переходят в патогенную стадию, кандидоз начинает развиваться быстрыми темпами. Часто это бывает связано с различными изменениями, происходящими в организме человека. Сахарный диабет, ожирение и общие нарушения деятельности системы обмена веществ могут достаточно быстро привести к возникновению кандидоза и поражению участков кожи. То же самое происходит, если образуется благоприятная среда для развития заболевания: различные инфекции, дисбактериоз, авитаминоз, снижение иммунитета. Применение антибиотиков также может привести к кандидозу.
Серьезным фактором, благодаря которому происходит переход грибка Candida в болезнетворное состояние и его последующее развитие, является влажная внешняя среда. К такому же результату может привести и повышенное потоотделение, спровоцированное увеличением внешней температуры, например, нахождение в сауне. Кроме того, опасность заболевания существует и для работников пищевого производства, так как они подвергают кожу рук воздействию пищевых кислот (яблочной, лимонной и т.д.), а также сахаристых компонентов.
Симптомы кандидоза кожи
Выявить кандидоз кожи не представляется сложным, поскольку его клиническая картина ярко выражена. Кандидоз начинается с покраснения кожи на определенных участках, затем возникает небольшая отечность и выступает сыпь в различных проявлениях: пузырьках, пустулах, папулах. После того, как поражения вскрываются, под ними незамедлительно образуются эрозийные участки мокнущего характера, часто сливающиеся и образующие края пораженной зоны кожи.
Обычно поверхность формирующихся язвочек на коже обладает светлым налетом и гладкостью. По краям очагов поражений можно наблюдать пузырьки и отечные пятна. Кандидоз кожи чаще всего возникает именно в крупных складках кожи, поэтому именно их необходимо осматривать в первую очередь.
Специалисты различают две основные формы кандидоза кожи: везикулезную и эритематозную. Они различаются по симптоматике. Везикулезная форма характеризуется преобладанием папул и пузырьков на коже. При эритематозной форме появляются эритематозно-отечные поражения с эрозийными повреждениями кожи.
Кандидоз кожи может иметь хроническое течение. Если налицо рецидив заболевания, то больному нужно быть готовым к тому, что периодически в течение года на коже возникают указанные поражения. Они распространяются в большей степени, чем в период, когда кандидоз является острым и впервые развившимся.
Лечение хронического кандидоза является более сложным. Существует также риск перехода хронического кандидоза в особо сложную форму, когда заболевание сопрягается с различными нарушениями деятельности многих систем организма. Здесь может наблюдаться анемия, пневмония, остеопороз и другие болезни, причем они носят рецидивный характер.
Диагностика кандидоза кожи
Диагностика кожного кандидоза основывается на исследовании образца соскоба с одного из поврежденных участков кожи на предмет наличия патогенных грибков Candida. Нередко используется и диагностика ПЦР, проведение иммуноферментного исследования, изучение реакции иммунофлюоресценции. Врач обязательно должен обследовать пациента, чтобы выявить, каково количество патогенных грибков в его организме. Если их число не является чрезмерным, то это свидетельствует о нормальном состоянии микрофлоры.
Лечение кандидоза кожи
Лечебный курс, необходимый для исцеления от кандидоза кожи, подразумевает прием противогрибковых препаратов: антибиотиков, азолов, медикаментов, направленных на подавление и локализацию очагов поражения.
Если случай кандидоза не является тяжелым, врач назначает местное лечение с применением противогрибковых гелей и мазей. Если зоны поражения грибком являются обширными, то потребуется прием препаратов внутрь. Сроки лечения находятся в прямой зависимости от того, насколько сложно протекает процесс заболевания и насколько эффективны используемые процедуры. Если препараты применяются в неоправданно маленьких дозах, или курс лечения является кратковременным, человек попадает в группу риска рецидивных больных.
Поскольку кандидоз кожи часто связан со снижением иммунитета, то параллельно с лечением самого заболевания проводятся мероприятия, направленные на укрепление организма в целом. Сопутствующие заболевания должны также подвергаться незамедлительному лечению, в противном случае эффект от противогрибковых препаратов будет минимизирован.

Кандидоз – грибковая инфекция, часто поражающая урогенитальную систему.
Поговорим о том, у какого врача нужно лечить это заболевание, какими методами его диагностируют и какие препараты принимают для уничтожения грибка. Многие пациенты не знают, к какому врачу идти с кандидозом. Если у вас возникли симптомы, напоминающие грибковую инфекцию, то обращаться стоит к дерматовенерологу.
При локализации патологии в урогенитальной системе у женщин они могут также пойти на прием к гинекологу. Врач, лечащий кандидоз у мужчин, это может быть уролог.
Вначале доктор назначает анализы, чтобы подтвердить диагноз. А после его установления назначаются препараты для уничтожения грибковой инфекции.
Поверхностные кандидозы обычно хорошо поддаются лечению. Особенно у пациентов без нарушений функции иммунной системы. Но при нарушении иммунитета возможны осложнения.
Кандидоз может перейти в глубокую форму. Или поверхностный кандидоз может стать рецидивирующим с обострениями несколько раз в год.
Чтобы этого не произошло, не стоит заниматься самолечением. Обратитесь к врачу и получите адекватную терапию.
- Сдача анализов на кандидоз у врача
- ПЦР на 8 типов и 3 типа кандид
- Анализы на антитела при кандидозе
- Посевы при кандидозе
- Лечение орального кандидоза у врача
- Лечение мочеполового кандидоза у врача
- Контроль после лечения кандидоза
- Лечение кандидоза при ВИЧ
- Когда после лечения кандидоза возможен секс
Сдача анализов на кандидоз у врача
Кандидоз имеет характерные клинические проявления. Болезнь можно заподозрить по симптомам. Это покраснение слизистой оболочки, высыпания на ней, белый налёт и густые выделения.
Но для подтверждения диагноза нужны анализы. Они направлены на выявление возбудителя кандидозов.
Для этого применяются такие методы:
- микроскопия мазка – в образце обнаруживается псевдомицелий и почкующиеся грибковые клетки;
- ПЦР – для выявления генетического материала гриба и установления видовой принадлежности;
- культуральное исследование – для определения количественных показателей и оценки чувствительности грибков к препаратам.
Реже используется серологическая диагностика.
По анализу крови можно судить об отсутствии глубокого кандидоза.
ПЦР на 8 типов и 3 типа кандид
ПЦР – это метод исследования, при котором происходит идентификация микроорганизма по фрагменту ДНК.
Диагностический тест может назначаться даже в тех случаях, когда этап первичной диагностики завершен, и кандиды обнаружены в мазке. Целью исследования является определение вида гриба.
Чаще всего заболевание вызывает кандида альбиканс. В структуре данной разновидности микозов она составляет 87%.
Но существуют десятки других грибков. Они встречаются значительно реже.
На втором месте по распространенности C. glabrata. Доля этого микроорганизма – 4,3%.
Около 2% имеют кандиды tropicalis, parapsilosis, gullermondii.
Ещё реже встречаются C. lusitaniae.
Другие грибы выявляются в редких случаях. Их доли в структуре заболеваемости оцениваются в доли процентов.
ПЦР позволяет установить точный вид микроорганизма. Это влияет на выбор лечения.
Болезни, вызванные кандида альбиканс, встречаются чаще всего. При этом они хорошо поддаются лечению антимикотиками и редко рецидивируют.
В то же время другие кандиды часто вызывают инфекцию с рецидивирующим течением. Зачастую они не реагируют на противогрибковую терапию.
Анализы на антитела при кандидозе
Применяются при подозрении на кандидоз и серологические исследования. В крови могут быть выявлены иммуноглобулины класса G.
Исследование проводится не для подтверждения, а исключения кандидоза. Тест назначают при подозрении на инвазивный (глубокий) кандидоз. Хотя он может быть положительным и при поверхностной грибковой инфекции, а также в случае колонизации слизистых оболочек.
Таким образом, положительный результат теста практически не дает врачу никакой информации. Потому что он может быть таким и при отсутствии активного воспалительного процесса.
А вот негативный результат практически гарантирует, что у человека нет глубокого кандидоза.
Посевы при кандидозе
Посев – одно из самых информативных исследований на кандидоз. Оно обладает высокой чувствительностью и специфичностью. Проводиться может посев любого клинического материала.
При урогенитальном кандидозе это обычно мазок из уретры или влагалища. Хотя высеиваться также может кал, кровь, мокрота.
Получают такие результаты:
- наличие или отсутствие роста колоний на питательной среде (при наличии роста подтверждается факт кандидозной инфекции);
- количественные показатели;
- видовая принадлежность возбудителя;
- чувствительность к препаратам с противогрибковым эффектом.
Количественные показатели оцениваются в КОЕ. Чрезмерной считается концентрация грибков 10 4 КОЕ и выше. В этом случае считается, что кандида способна вызвать воспалительный процесс. Если концентрация меньше, причиной воспаления могут быть другие микроорганизмы.
Наиболее ценной информацией, которую получает врач, является чувствительность к антимикотикам.
Она позволяет сразу назначить эффективный препарат и не тратить время на безрезультатное лечение.
Несмотря на высокую информативность, применяется посев редко.
Причин тому несколько:
- в основном кандидоз хорошо поддается эмпирическому лечению;
- культуральное исследование занимает от 7 до 10 дней;
- существуют более простые и недорогие способы диагностики (например, микроскопия мазка).
Поэтому посев используется только в сложных случаях. Например, при рецидивирующем кандидозе и неэффективности лечения антимикотиками.
Лечение орального кандидоза у врача
При кандидозе полости рта лечение проводится от 2 до 5 дней. Его прекращают только при полном исчезновении симптомов заболевания. Проводят орошение ротовой полости раствором натриевой соли нистатина или леворина. Применяют местно 5% левориновую мазь.
Может также использоваться:
- хлоргексидина биглюконат – 3 раза в сутки;
- 1% нистатин или клотримазол – 2 раза в день.
Если эффекта от местного лечения нет, показаны системные антимикотики.
Внутрь назначают кетоконазол 200 мг. Суточная доза – 1 или 2 таблетки. Курс лечения – 3-5 дней.
Флуконазол назначают по 50 мг.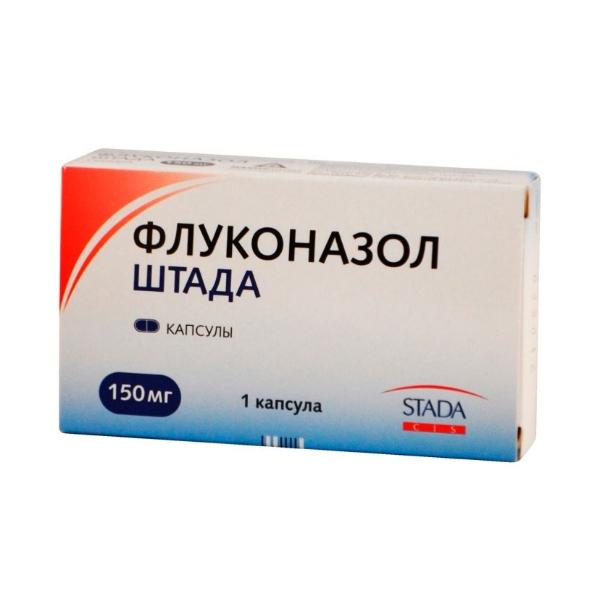
Принимают в день 1 или 2 таблетки. Курс лечения – 1 или 2 дня.
По показаниям может применяться симптоматическое лечение.
Для обезболивания применяется 1% лидокаин или 0,5% прокаин.
Лечение мочеполового кандидоза у врача
При мочеполовом кандидозе предпочтение отдается местному лечению. Такая рекомендация связана с тем, что устойчивость к антимикотикам у грибков постоянно растет.
Ограничение применения препаратов системного действия позволяет её сдерживать.
При кандидозе вульвы назначают:
- натамицин в свечах – 1 раз в сутки, курсом 5 дней;
- клотримазол в вагинальных таблетках – 1 раз в день, 200 мг, курсом 3 дня (можно использовать по 100 мг, курсом 7 дней);
- 1% крем клотримазол в течение 1 недели (применять однократно перед сном).
Местно также могут применяться бутоконазол, итраконазол или миконазол. При неэффективности такой терапии показано системное лечение.
Внутрь назначается однократно флуконазол в дозе 150 мг. Или используется итраконазол по 100 мг в сутки, курсом 3 дня.
У мужчин аналогичные схемы системной терапии применяются при кандидозном баланопостите.
Местно допускается использование:
- 1% крема клотримазол 2 раза в день, курсом 1 неделя;
- 2% натамицина в виде крема, 1 или 2 раза в день, курсом 1 неделя.

При хроническом рецидивирующем кандидозе лечение проводится в 2 этапа.
Вначале применяется указанная выше схема, чтобы купировать очередное обострение. Далее назначается поддерживающая терапия. Она продолжается в течение полугода.
У женщин применяются:
- вагинальные суппозитории натамицин по 100 мг, 1 раз в неделю (препарат выбора, если кандидоз вызван не кандидой альбиканс);
- клотримазол в виде вагинальных таблеток по 500 мг, 1 раз в неделю.
Как у женщин, так и у мужчин может использоваться флуконазол внутрь. Он назначается в дозе 150 мг, 1 раз в неделю.
В лечении беременных допускаются только местные препараты. Иногда урогенитальная форма заболевания сочетается с кишечным или анальным кандидозом. В таком случае применяется одновременно местное и системное лечение.
Для приема внутрь используют натамицин. Его принимают по 1 таблетке 100 мг, 1 раз в день.
Контроль после лечения кандидоза
После лечения нужно убедиться, что кандидоза больше нет. Подтверждение может проводиться различными способами.
Для этого используют:
- микроскопическое исследование мазка;
- ПЦР с количественным определением;
- культуральная диагностика.
Полное уничтожение возбудителя не обязательно.
- ушли симптомы;
- пропали признаки воспаления, исчезли лейкоциты из мазка.
Лечение кандидоза при ВИЧ
У ВИЧ-инфицированных нередко развивается инвазивный кандидоз. Это оппортунистическая инфекция. Она быстро прогрессирует при снижении иммунитета.
А при ВИЧ оно неизбежно вследствие уменьшения количества CD4 лимфоцитов.
Определенные сложности возникают на этапе диагностики кандидоза. Потому что заболевание имеет неспецифические проявления.
Затруднена и лабораторная диагностика. Кандидоз обычно развивается при концентрации CD4 меньше 200 в мкл. Патология очень опасна.
Инвазивный кандидоз у ВИЧ-инфицированных имеет летальность до 45%. Смерть наступает в результате ДВС-синдрома или инфекционно-токсического шока.
У 90% больных отмечается лихорадка.
Часто поражается сердечно-сосудистая система. Нередко выявляются признаки дыхательной недостаточности.
У большинства ВИЧ-инфицированных выявляются очаги кандидоза на ногтях. У них часто кандидоз вызывает не один, а сразу несколько возбудителей. Кроме того, может присоединяться бактериальная инфекция. В организме формируются гнойные очаги.
Для диагностики заболевания используются такие методы:
- микроскопия;
- гистологическое исследование тканей;
- культуральный метод.
Золотым стандартом диагностики считается посев крови. Чувствительность метода достигает 70%. Но положительный результат может быть получен только на поздней стадии инфекционного процесса.
Ещё одним минусом является длительность проведения исследования. Оно занимает более 1 недели.
Серологические методы применяются лишь как вспомогательные. Потому что они не позволяют отличить активную инфекцию от колонизации.
Лечение ВИЧ-инфицированных начинается ещё до установления диагноза. Проводится эмпирическая противогрибковая терапия.
- каспофунгин (не применяется при поражении мозга);
- флуконазол.
Это средства первого выбора.
Альтернативными препаратами являются:
В последние годы также начал применяться анидулафунгин. Через неделю оценивают эффективность терапии. Если она недостаточная, антимикотик меняют.
Когда после лечения кандидоза возможен секс
При урогенитальном кандидозе пациенту противопоказан секс.
Причины этого очевидны: он может заразить партнера.
Желательно воздерживаться от половых контактов до полного излечения заболевания. То есть, до момента исчезновения симптомов и получения отрицательных результатов исследования. Допускаются половые контакты с использованием презерватива.
При появлении симптомов кандидоза, обращайтесь в нашу клинику. Мы проведем обследование и установим диагноз. У нас используются все современные методы диагностики заболевания. При выявлении грибковой инфекции вы получите лечение.
При подозрении на кандидоз обращайтесь к автору этой статьи – урологу, дерматовенерологу в Москве с многолетним опытом работы.
- ВИЧ
- Гарднереллез
- Кондиломатоз
- Молочница
- Сифилис
- Трихомониаз
- Баланопостит
- Герпес
- Гонорея
- Микоплазмоз
- Уреаплазмоз
- Уретрит
- Хламидиоз
- ЗППП
Читайте также:


