Кандидоз на ладонях отзывы
Для данного возбудителя типично поражать слизистые оболочки тела, расселяясь во рту, на половых путях, в кишечнике. Молочница на руках возникает значительно реже. Здесь на грибок действуют солнечный свет и дезинфицирующие процедуры (от гигиены перед едой до уборки и мытья посуды без перчаток).
Их не сравнить со влагалищем или складками крайней плоти, где всегда темно, влажно и возможности пациента по их обработке ограничены анатомией. На руках же безопасной для него средой обитания выступают одни ногти.
Кандидоз рук – что это такое?
Споры и мицелий возбудителя попадают на руки при каждом прикосновении к местам его обитания. Но снабженные жесткими, непроницаемыми мембранами роговые клетки кожи к нему неподатливы. Плюс, речь идет об открытых, сухих большую часть времени, часто облучаемых естественным ультрафиолетом и обрабатываемых другими дезинфекторами участках кожи.

Оттого молочница на пальцах рук встречается даже реже, чем в подмышечных впадинах или крупных складках на коже тела. Для этого требуются другие благоприятные обстоятельства (еще лучше – стечение нескольких).
Причины возникновения
Добиться благоприятствования кандидозу кистей со стороны внешних факторов возможно, если пациент:
- использует резиновые перчатки дольше 3 ч в сутки;
- слишком долго носит перчатки зимой;
- использует неоправданно жирный крем и/или вазелин;
- часто контактирует с возбудителем без защиты и привычки мыть после этого руки;
- склонен к повышенной потливости ладоней;
- часто повреждает кожу и ногти;
- работает в условиях высоких температур.
Большинство внутренних факторов, способствующих распространению молочницы на нехарактерные области, действительны не только для грибка рода Кандида. В их числе:
- ВИЧ и его последняя стадия СПИД;
- аутоиммунные патологии или трансплантаты где-либо в организме (оба варианта требуют приема иммуносупрессоров);
- нервное/физическое истощение;
- сахарный диабет (высокая глюкоза разрушает коллаген в стенках сосудов, а здоровье кожи и слизистых полностью зависит от качества кровоснабжения);
- остеохондроз шеи и верхних отделов спины (ущемление нервных стволов верхних конечностей ведет к изменению чувствительности, а позже – и вегетососудистым отклонениям);
- курс антибиотиков.
Кандидоз на руках также провоцируют заболевания (рак) и гибель (отравление, облучение) костного мозга.
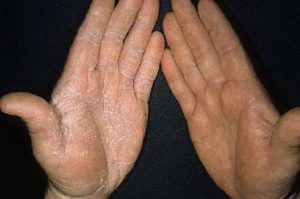
Молочница на руках: симптомы и признаки (фото)

По указанным причинам кандидоз ногтей рук в подавляющем большинстве формируется первым. Он характеризуется покраснением обрамляющей лунку кожи, сначала как при обычном инфекционном нагноении. Разница в том, что процесс не заканчивается нарывом, а кутикула начинает отслаиваться от ногтевой пластины. При надавливании на область вокруг нее наблюдаются выделения с характерными белесовато-зернистыми включениями.

Как можно видеть на представленном ниже фото, в течение считанных недель ногтевая пластина теряет прозрачность, приобретает желтоватый или серый оттенок, утолщается, становится ломкой. Покраснение, болезненность и сухость распространяются от околоногтевого валика по внутренней (стыкующейся с соседним) стороне пальцев вниз, на кисть с обеих сторон.

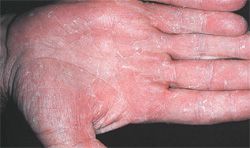
Кандидоз кожи рук характеризуется появлением зудящей сыпи из множества алых, мокнущих пузырьков, на которых позже возникает уже узнаваемый (его невозможно спутать ни с чем) творожистый налет. Задетые высыпаниями участки визуально деформированы, выглядят припухшими, сухими и шелушащимися. Они круглосуточно зудят, при разогреве или потении – набухают и болят.
Лечение
При локальном поражении назначают мази или кремы с фунгицидами, при общем – антимикотики в таблетках внутрь. Отличить разные масштабы инфекции несложно. Если у пациента наблюдается молочница на руках, симптомы тоже выражены ярко, но другие нетипичные очаги (подмышки, область под молочными железами у женщин, складки живота и бедер) отсутствуют, налицо первый вариант.
Когда же она сопровождается обострением в ротовой полости или на половых органах, дополнительно диагностирован кандидоз верхних отделов кишечника/пищевода/крупных кожных складок, дело явно не в кистях и их особом состоянии.

Выбор между мазью и кремом зависит от типа кожи: чем быстрее и полнее впитывается средство, тем выше терапевтический эффект. При рецидивирующем течении нельзя применять 1 действующее вещество (препараты с ним могут иметь разный дизайн и названия) больше 2 обострений подряд. Грибок Кандида способен вырабатывать к ним иммунитет, и средство постепенно перестанет действовать. Чаще всего при инфекции кожи и ногтей используются:
Профилактика
Она невозможна ввиду принадлежности грибка рода Кандида к здоровой микрофлоре. Но в меньшей части случаев иммунодефицита (исправимые/временные обстоятельства, как стресс, прием антибиотиков, строгая диета) в силах пациента избежать критического снижения сопротивляемости. Для этого подходят:
На работе и в быту не следует пользоваться одной парой перчаток дольше 3 мес. (если руки в них потеют – 30 суток), стерилизовать их после каждого применения изнутри. При обострениях кандидоза других частей тела руки после прикосновения к ним следует тщательно мыть.
Межпальцевый кандидоз встречается часто. Возбудителем болезни является грибок из рода Кандида.
Поражаются складки кожи между пальцами. Распространенность кандидоз на руках получил в странах с теплым и влажным климатом – благоприятными условиями для размножения грибка.
Часто молочница на руках диагностируется врачами Португалии, Аргентины, Франции, Бразилии, Италии, Греции, Юго-Восточной Азии и некоторых стран Африки.
Кандидоз кожи рук возникает на фоне перенесенных заболеваний, особенно после приема антибиотиков и других сильнодействующих препаратов, изменяющих микрофлору в организме.
Болезнь вызывает неприятные симптомы, лечится долго, даже с учетом эффективности современных лекарственных средств. Если пренебрегать профилактикой, болезнь может перейти в хроническую стадию, которая лечится годами.
Проблемы с кожей не всегда сопровождаются яркими симптомами молочницы. В результате человек пытается избавиться от сыпи или раздражения на коже с помощью традиционных кремов.
В итоге после временного облегчения неприятные симптомы атакуют человека, захватывая участки кожи. Поэтому важно перед применением любых дерматологических средств обратиться к врачу, установить причину проблемы и получить четкие рекомендации по лечению.
Симптомы кандидоза на руках
Излюбленным местом грибка на коже рук является промежуток между безымянным и средним пальцем. Именно здесь молочница начинается чаще. Грибок распространяется на складки кожи между пальцев, переходит на ладони.
Начало болезни сопровождается высыпаниями мелких пузырьков. Этому не придают значения, пузырьки сами исчезают спустя некоторое время. Затем кожа набухает, мокнет, белеет. Граница поражения всегда заметна, она выглядит, как мокнущий валик с нависающими краями.
С течением болезни грибок может привести к образованию трещин в очаге поражения. Трещины разрастаются, очаги поражения расширяются и переходят на ладони. Пациенты жалуются на чувствительность кожи, жжение.
Диагностика молочницы на коже рук
При первых признаках кандидоза, описанных выше, нужно обратиться к дерматологу или инфекционисту. Специалист осмотрит пораженные участки кожи, возьмет соскоб для лабораторного анализа.
В лаборатории могут подтвердить наличие большого числа грибков, увидеть нити псевдомицелия. Посев позволит дифференцировать болезнь и исключить ряд заболеваний: дерматофитию, стрептококковую инфекцию, красную волчанку, красный плоский лишай, псориаз.
Дополнительные анализы помогут определить степень поражения организма. При системном кандидозе, в моче будет обнаруживаться осадок с дрожжевыми грибками.
Причины кандидоза рук
Среди факторов, вызывающих кандидоз рук, значится сахарный диабет. Пациенты с таким диагнозом страдают нарушением разных функций организма, кожа уязвима для грибка. У больных сахарным диабетом диагностируется кандидоз той или иной локализации. Избавиться от молочницы помогает правильная терапия основной болезни и сопутствующей.
Другая распространенная причина активности грибка – сбой в работе пищевода, органов ЖКТ. При неправильном обмене веществ все функции организма ухудшаются, нередко у пациентов с проблемами пищеварительного тракта наблюдается сухая и потрескавшаяся кожа.
Лечение различными препаратами может ослабить защитные функции организма, в том числе привести к балансу микрофлоры. Могут появляться другие сигналы нарушенного пищеварения – ожирение или потеря веса, при которых организм не получает питательных веществ, нарушенный обмен ведет к активизации патогенных микроорганизмов, включая грибки. Важно лечить основную болезнь, иначе молочница будет возвращаться вновь и вновь.
Несбалансированный рацион характеризуется избытком вредной пищи и дефицитом полезных минералов, аминокислот и витаминов. Без такой подзарядки организм не может противостоять болезням и вирусам. Авитаминоз в запущенной стадии характеризуется сухостью и растрескиванием кожи, нередко на фоне этого прогрессирует молочница.
Аллергикам нужно тщательно прислушиваться к организму, поскольку аллергическая реакция на продукты питания, шерсть животных и пыльцу способна нарушить функции организма, создать благоприятную среду для атаки грибка.
У пациентов, больных туберкулезом, СПИДом, алкоголизмом, а также у курящих молочница на кожи возникает практически в 100% случаев. Курение и алкоголизм сводят защитные возможности организма практически к нулю. Также фактором, вызывающим кандидоз, является ослабление организма по причине пожилого возраста.
Профессия человека может стать причиной молочницы. Часто болезнь диагностируется у людей, чья деятельность связана с химическими веществами, водой. Если кожа рук постоянно подвергается воздействию моющих и прочих средств, естественным результатом будет появление кандидоза.
По статистике, грибок поражает женские руки, что связано с их жизненной позицией, необходимостью поддерживать чистоту в доме, готовить и пр.
Лечение грибка на руках
При лечении грибка между пальцев рук важно соблюдать рекомендованную врачом гигиену. Дважды в день нужно аккуратно промывать складки между кожей, используя жидкое детское мыло. Использовать мочалку или пемзу нельзя. Хорошо помогают снять зуд и красноту ванночки с марганцовкой.
Понадобится бледно-розовый раствор, чтобы не обжечь кожу. Вместо марганцовки можно применять содовый раствор – в 0,5 л воды растворить 1 ч.л. соды. В такой раствор нужно погружать руки на 10-15 минут. После ванночек и мытья рук в течение дня нужно обрабатывать пораженные места анилиновыми красителями (метиленовым синим, бриллиантовым зеленым, фукорцином).
Помимо гигиены, нужно применять препараты от грибка локального действия. Мазь на основе клотримазола (фунгинал, лотримин, кандид, антифунгол) наносят около 4 раз в день на пораженные участки тонким слоем (до 2 мм). Курс составляет около 2 недель. Другой вариант – нанесение нистатиновой мази дважды в день на пораженную грибком кожу. Курс составляет до 10 дней. Современное средство в виде мази (спрея) ламикон наносят дважды в день на кожу, курс длится до 2 недель.
Что касается системного лечения, то таблетки для приема внутрь врач назначает, если за неделю локального лечения ожидаемый результат не достигнут.
Распространенные препараты на выбор врача:
- флуконазол (микофлюкан, дифлазол, флукосис) дважды в день по 50-100 мг;
- кетоконазол (кето плюс, ливарол, фунистаб, микозорал) дважды в день по 400 мг;
- итраконазол (миккохинол, румикоз, интрамикол, орунгал) 2 раза в день по 200 мг;
- клотримазол (кандибене, кандид В, антифунгол) по 400 мг дважды в день.
Длительность лечения системными препаратами назначается индивидуально врачом с учетом возраста пациента, тяжести заболевания, сопутствующих факторов. Дополнительно назначается курс витаминотерапии с повышенной дозой тиамина, аскорбиновой кислоты, рибофлавина, никотинамида.
Осложнения молочницы между пальцев
Если не лечить межпальцевый кандидоз, грибок может распространяться на кожу конечностей дальше, поражать ногтевые пластины. В таком случае длительность терапии может увеличиться на год – другой.
Врачи диагностируют такие осложнения:
- косметический дефект;
- кандидоз ногтевых пластин и кожи;
- гнойное воспаление кожи и клетчатки под ней, если в раны и трещины на коже попадает бактериальная инфекция.
Если же вовремя начать лечение, прогноз благоприятный – межпальцевый кандидоз можно вылечить за 1-2 недели.
Профилактика кандидоза на руках
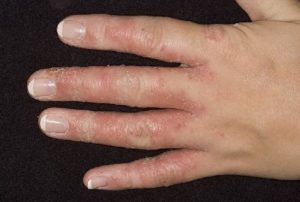
Чтобы предотвратить рецидив болезни или не заразиться молочницей на руках, нужно соблюдать простые меры профилактики. Необходимо соблюдать меры гигиены – ежедневно мыть стопы и кисти, обрабатывать их антисептическим средством при контакте с больными.
Если кожа на руках сухая, нужно регулярно наносить на нее увлажняющий крем. В аптеке можно найти крем с ромашкой, календулой, прополисом. Любое из заживляющих и увлажняющих косметических средств подойдет.
Важно пересмотреть свой рацион питания, снизив потребление дрожжевых, сдобных продуктов, сахара. Активный образ жизни помогает сделать иммунную систему крепче, устойчивее к различным заболеваниям.
Время от времени нужно пить витамины, пополняя их запас в организме. Принимать антибиотики или гормональные препараты можно только по назначению врача с условием, что параллельно будут назначены антигрибковые средства.
Если работа связана с вредными веществами, частым мытьем рук, нужно соблюдать меры безопасности (носить резиновые перчатки).

Как взаимосвязаны цистит и молочница?

Пробиотики при молочнице

Молочница на языке, чем опасна и как ее лечить?
Как проявляется эта грибковая патология, насколько она заразна и что делать, если вам поставили такой диагноз

В большинстве случаев симптомы неспецифичны и диагноз выставляется только по совокупности всех данных (и клинических, и лабораторных).
Чаще встречаются такие формы:
- Кандидозные заеды — наблюдается, как правило, у лиц с нарушениями прикуса, пожилых людей. Выглядит как легко снимающийся белый налет в углах рта, под ним — красные гладкие эрозии.
- Кандидоз красной каймы губ — покрасневшие губы (чаще процесс более выражен на нижней) утолщены, шелушаться, отечны, возможны трещины.
- Кандидоз крупных складок кожи (пахово-бедренные, межъягодичные складки и складки подмышечной области).
- Межпальцевые дрожжевые эрозии — чаще возникает между 3-м и 4-м, 4-м и 5-м пальцами кистей, редко на стопах, и характеризуется образованием эрозированных очагов насыщенно-красного цвета с гладкой, блестящей, как бы лакированной поверхностью, четкими границами, с отслаиванием эпидермиса.
- Дрожжевая паронихия — поражаются ногтевые валики.
- Кандидоз ногтей — ногти утолщаются, может произойти отслоение ногтя от ногтевого ложа, расщепление ногтевой пластины, изменяется цвет ногтя (как и при других онихомикозах).
- Кандидоз ладоней — протекает в двух формах: 1) с высыпаниями мелких пузырьков (везикул); 2) с утолщением и шелушением кожи.
- Кандидоз сосков характерен для кормящих женщин. При этом в области ареолы соска появляются красные высыпания неправильной формы, шелушащиеся, иногда могут образовываться трещины.
- Кандидоз кожи волосистой части головы. Собственно волосы не поражаются грибами рода кандида, а изменения кожи головы схожи с проявления себорейного дерматита.
- Кандидозный баланопостит характеризуется поражением не только слизистой оболочки, но и кожных покровов полового члена.

Условно да. Несмотря на то что кандиды существуют и в микрофлоре здоровых людей, контакт с нелеченным пациентом, больным кандидозом кожи, может спровоцировать начало кандидоза у ослабленных пациентов или с какой-то другой проблемой, способствующей его возникновению. Согласитесь, это не очень вероятное, хотя и не невозможное совпадение. Так что хотя в быту достаточно обычной гигиены, однако если есть опасения (контакт со стариками, детьми, болеющими людьми), нелишними будут меры профилактики грибка.
Во-вторых, посев необходим для определения не только вида гриба, но и его чувствительности к антимикотикам. К сожалению, в последнее время частота выявления других кандид, кроме Candida albicans, выросла, а сам этот возбудитель стал менее чувствительным к традиционно применяемым препаратам, что вносит коррективы в лечение.
В-третьих, самое главное в лечении — это не назначение противогрибковых препаратов системно и/или местно (хотя без этого не обойтись), но смягчение действия или (по возможности) устранение тех факторов, которые способствовали возникновению заболевания. Понятно, что последствия тяжелых заболеваний откорректировать не в наших силах, но контролировать ожирение и диабет, избегать длительного контакта с моющими средствами, отучить ребенка кусать губы, переодеть в более подходящую одежду — мы можем.
К сожалению, оптимизация здравоохранения не всегда оставляет время врачу для подробного разбора каждой конкретной ситуации. Однако в случае кожного кандидоза (а, напоминаю, элиминация возбудителя невозможна, так как он находится везде, в том числе в составе кожной микрофлоры здоровых людей) — без проведения мероприятий, направленных на факторы, способствующие развитию кандидоза, — рецидив заболевания практически неизбежен.
Поэтому если у вас нашли кожный кандидоз и даже довольно быстро вылечили — это все равно повод задуматься о состоянии здоровья и хорошенько обследоваться.
Товары по теме: глюкометр , тест-полоски глюкометр , флуконазол , пимафуцин крем , нистатин мазь , клотримазол
Кандидоз — часто встречающееся заболевание, относящееся к разряду микозов, обусловленных условно-патогенными грибами. В нашей стране еще в конце XVIII века было известно об этом грибковом заболевании, однако многочисленные сообщения о кандидозе
Кандидоз — часто встречающееся заболевание, относящееся к разряду микозов, обусловленных условно-патогенными грибами. В нашей стране еще в конце XVIII века было известно об этом грибковом заболевании, однако многочисленные сообщения о кандидозе, развившемся как осложнение после проведения антибактериальной терапии, стали появляться после внедрения в практику антибиотиков широкого спектра действия.
По данным Г. А. Самсыгиной (1997), имеет место нарастание различных клинических форм кандидоза у новорожденных, в том числе у детей, инфицированных в раннем неонатальном периоде. При применении антибактериальных препаратов у детей соматических отделений поражение слизистой оболочки полости рта, обусловленное дрожжевыми грибами рода Candida, наблюдается у 6,6%, слизистой рта и кожи — у 15%, слизистой кишечника — у 2,5%, кандидоносительство в кишечнике — у 9,2% пациентов (Ж. В. Степанова, Л. Л. Смольякова, 1999).
Рост заболеваемости кандидозом связан с применением современных средств терапии (антибиотики, гормональные препараты, цитостатики, иммунодепрессанты), а также с увеличением числа заболеваний, создающих благоприятный фон для его развития: иммунодефицитные состояния, дисфункции эндокринных желез, злокачественные новообразования, болезни крови и др., кроме того, на увеличение числа случаев кандидоза влияют повышенный радиационный фон и другие факторы, ослабляющие иммунитет. Участившееся выявление этого заболевания у больных после хирургического лечения, а также с гинекологическими, урологическими, гематологическими и другими нарушениями в последние годы повышает интерес к проблеме кандидоза у врачей разных специальностей.
Кандидоз вызывается дрожжевыми грибами рода Candida, широко распространенными в природе и относящимися к условно-патогенным возбудителям. Их насчитывается более 130 видов, но патогенными для человека могут быть немногим более 10 видов, таких, как C. albicans, C. tropicalis, C. krusei и др.
Возбудители кандидоза выделяются в среднем от каждого третьего человека из кишечника, гениталий, бронхиального секрета. Первичная колонизация организма происходит в родовых путях матери, а после рождения — контактным и алиментарным путем. Инфицирование ребенка может произойти при кандидозе сосков матери, при контакте с обслуживающим персоналом, через предметы обихода и т. д.
Ведущими факторами в развитии кандидоза являются фоновое состояние или заболевания организма, при которых условно-патогенные возбудители приобретают патогенные свойства. В последние годы многие исследователи пришли к заключению, что основным предрасполагающим фактором для возникновения поверхностных форм кандидоза, в том числе при ВИЧ-инфекции и СПИДе, является нарушение клеточного иммунитета. Определенную роль в развитии кандидоза играет частое и не всегда оправданное назначение антибиотиков широкого спектра действия, в том числе и с профилактической целью, а также широкое использование препаратов, обладающих иммуносупрессивным действием — глюкокортикоидные гормоны и цитостатики.
Кандидозная паронихия и онихия на пальцах кистей, как правило, развивается у женщин, имеющих частый контакт с водой, при этом наблюдается отделение ногтевой кожицы (эпонихиона) от ногтевой пластины, создаются благоприятные условия для поражения грибковой инфекцией в области матрикса. Заболевание может возникать у лиц, страдающих сахарным диабетом. В последние годы женщины стали пользоваться накладными ногтями, в связи с чем появился еще один фактор риска для развития грибковой и бактериальной инфекции.
Дрожжевые грибы рода Candida могут вызывать поражение слизистых оболочек, кожи и ее придатков, внутренних органов. Наиболее часто встречаются поверхностные формы микоза.
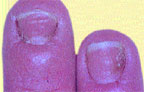
 |
| Риcунок 1. Межпальцевая кандидозная эрозия |
На гладкой коже поражаются крупные (пахово-бедренные, межъягодичная, под молочными железами, подкрыльцовые впадины) и мелкие (межпальцевые) складки, но высыпания могут возникать также вне складок на гладкой коже туловища и конечностей, в том числе ладоней и подошв. Вне складок очаги кандидоза развиваются преимущественно у грудных детей либо у взрослых, страдающих сахарным диабетом или тяжелым соматическим заболеванием. В крупных складках появляются мелкие с просяное зерно пузырьки, иногда и пустулы, которые быстро вскрываются с образованием эрозий. Вследствие периферического роста эрозии быстро увеличиваются в размере, сливаются между собой, образуя обширные участки поражения. Очаги —темно-красного цвета с бордовым оттенком, блестящие, с влажной поверхностью, неправильных очертаний, с полоской отслаивающегося эпидермиса по периферии. Вокруг крупных очагов образуются свежие мелкие эрозии (очаги отсева). У детей, особенно ослабленных, из складок поражение распространяется на кожу бедер, ягодиц, живота, иногда и на весь кожный покров. В глубине складок могут быть болезненные трещины. Кандидоз гладкой кожи вне складок (грудь, живот, плечи, предплечья, голени и др.) у детей имеет клиническую картину себорейного дерматита в виде очагов эритематозно-сквамозного характера или гиперемии. У взрослых заболевание может проявляться в виде эритематозных пятен с шелушением в центре и мелкими пузырьками по периферии. В мелких складках кожи поражение, как правило, возникает между 3-м и 4-м, 4-м и 5-м пальцами кистей, реже стоп и характеризуется образованием эрозированных очагов насыщенно-красного цвета с гладкой, блестящей, как бы лакированной поверхностью, четкими границами, с отслаиванием рогового слоя эпидермиса по периферии (рис. 1). Заболевание может начинаться с появления мелких пузырьков на боковых соприкасающихся гиперемированных поверхностях кожи. Затем оно распространяется на область межпальцевой складки, появляется отечность, мацерация, шелушение.
Межпальцевая кандидозная эрозия наблюдается преимущественно у лиц, имеющих длительный контакт с водой, который способствует развитию мацерации кожи, и, как следствие, создаются благоприятные условия для развития кандидозной инфекции. Кроме складок между 3-м и 4-м, 4-м и 5-м пальцами могут поражаться и другие, не только на одной, но и на обеих кистях. Больных беспокоит зуд, чувство жжения, а при наличии трещин — болезненность. Течение заболевания хроническое, с частыми рецидивами. У кормящих женщин может развиваться кандидоз гладкой кожи сосков. Клинические проявления могут быть разными: в виде небольшой гиперемии в области околососкового кружка; в виде очага около соска с мацерацией, четкими границами; в виде трещины с мацерацией по периферии и мелкими пузырьками между соском и околососковым кружком.
Редко встречается кандидоз ладоней и подошв. На ладонях заболевание может протекать по типу сухого пластинчатого дисгидроза (поверхностное пластинчатое, кольцевидное или гирляндообразное шелушение); может иметь везикулезно-пустулезную форму (пузырьки и пустулы на фоне гиперемированной и отечной кожи); способно протекать по типу гиперкератотической экземы (на фоне диффузного гиперкератоза или отдельных участков ороговевшей кожи наблюдаются резко ограниченные широкие кожные борозды, имеющие грязно-коричневую окраску). Кандидоз кожи подошв наблюдается преимущественно у детей и характеризуется наличием мелких пузырьков и пустул, гиперемированных пятен с шелушением и отслаивающимся мацерированным эпидермисом по периферии.
 |
| Риcунок 2. Кандидозная паронихия и онихия |
При кандидозе ногтевых валиков (кандидозной паронихии) заболевание начинается с заднего валика, чаще в области перехода его в боковой валик, с появления гиперемии, припухлости и отечности кожи. Затем воспалительные явления распространяются на весь валик, который становится утолщенным и как бы нависает над ногтем, по краю валика наблюдается шелушение. Кожа валика становится тонкой, блестящей, исчезает эпонихион. При надавливании на валик может выделяться сукровица, комочек белой крошковатой массы или капелька гноя (вследствие присоединения вторичной инфекции). Позже изменяется ногтевая пластина: становится тусклой, в области луночки отделяется от ложа, разрушается по типу онихолизиса или появляются поперечные борозды и возвышения. Эти изменения связаны с нарушением кровоснабжения в области матрикса, т. е. носят трофический характер и вызваны воспалением в области валика. Поражение ногтя, обусловленное дрожжевым грибом рода Candida, начинается с латеральных краев, ногти истончаются, отделяются от ложа, приобретают желто-бурую окраску и выглядят как бы подстриженными с боков (рис. 2). У детей младшего возраста воспалительные явления в области валика бывают более выраженными, а ногтевая пластина изменяется с дистального края. Встречается кандидозное поражение ногтей без воспаления валика. В этом случае изменение пластины начинается с дистального края и развивается по типу онихолизиса: пластина истончается, не прирастает к ложу, может иметь место множественное поражение ногтей.
При особой разновидности заболевания — хроническом генерализованном (гранулематозном) кандидозе — клинические проявления на коже могут носить разнообразный характер.
- Очаги с четкими границами, округлой и овальной формы, размером от 1,5 до 5 см в диаметре, эритематозно-сквамозного характера развиваются на любом участке кожного покрова, нередко они сливаются между собой и образуют обширные участки; в отдельных случаях поражение приобретает характер эритродермии.
- Очаги в виде бляшек размером от 1 до 5 см в диаметре, с гиперемией, синюшным или ярко-красного цвета ободком, иногда с папилломатозными или веррукозными разрастаниями на поверхности, покрытые рогоподобными образованиями, могут возникать на волосистой части кожи головы, лице, туловище и конечностях; при отторжении корок открывается легко кровоточащая поверхность, после разрешения таких элементов образуется рубцовая атрофия кожи (рис. 3).
- Очаги с четкими границами, окружены сплошным инфильтрационным валиком, состоящим из бугорков, пузырьков, с наслоением корок желтого цвета и выраженной экссудацией; поражения располагаются преимущественно на тыльной поверхности кистей и (или) стоп с переходом на ладонную и подошвенную поверхности, у части больных наблюдается сухость кожи на ладонях и (или) подошвах, нередко распространяющаяся на тыльную поверхность пальцев кистей и (или) стоп (рис. 4).
Довольно часто встречается кандидозный баланопостит. Заболевание может протекать в легкой форме с незначительным пластинчатым кольцевидным шелушением или иметь более выраженный характер. В этом случае появляются гиперемия, мацерация, эрозии на коже головки полового члена и внутреннем листке препуциального мешка, а также в коронарной борозде на соприкасающихся поверхностях. Кожа выглядит влажной. Эрозии могут сливаться, и образуются очаги с четкими границами, полициклических очертаний, с блестящей, лакированной поверхностью, по периферии наблюдается бахромка отслаивающегося эпидермиса. Субъективно пациентов беспокоит зуд и ощущение жжения. Заболевание может осложниться изъязвлением и развитием фимоза.
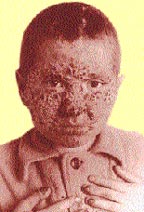 |
| Риcунок 3. Поражение кожи головы, лица и ногтей у больного хроническим генерализованным гранулематозным кандидозом |
При поверхностных формах кандидоза диагноз основывается на наличии у больного характерной клинической картины и обнаружении гриба в патологическом материале (чешуйки кожи, соскоб с ногтей) при микроскопическом исследовании. Диагноз можно считать достоверным, если обнаруживаются псевдомицелий или истинный мицелий и почкующиеся клетки. Посев на питательную среду проводится для идентификации вида дрожжевого гриба рода Candida и с целью определения чувствительности его к антимикотическим препаратам. Выделение только культуры гриба не имеет диагностического значения, так как ее можно получить при посеве соскобов с кожи и ногтей у здоровых людей.
При кандидозе гладкой кожи крупных складок и вне складок заболевание следует дифференцировать от себорейной экземы, псориаза, других микозов — паховой эпидермофитии, поверхностной трихофитии, псевдомикоза — эритразмы (осложненной формы); при межпальцевой кандидозной эрозии на кистях — от дисгидротической экземы, на стопах — от микоза, обусловленного Trichophyton interdigitale и Trichophyton rubrum; при поражении ногтей и валиков — от онихии и паронихии бактериальной этиологии, экземы и псориаза; при баланопостите — от подобного заболевания бактериальной этиологии.
Ограниченные, иногда и распространенные формы поражения гладкой кожи, особенно развившиеся в процессе лечения антибактериальными препаратами, как правило, легко поддаются лечению местными антимикотическими средствами и могут разрешаться без лечения после отмены антибиотиков. В качестве этиотропной терапии назначают антимикотики местного и системного действия. В последние годы при лечении кандидоза широко применяются препараты азолового ряда, обладающие широким спектром действия, а также полиеновые антибиотики.
При кандидозе гладкой кожи крупных складок с острыми воспалительными явлениями лечение необходимо начинать с применения водного раствора бриллиантового зеленого (1–2%) в сочетании с присыпкой и проводить в течение 2–3 дней, затем назначаются антимикотические препараты — до разрешения клинических проявлений.
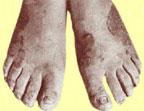 |
| Риcунок 4. Поражение кожи стоп и ногтей у больного генерализованным гранулематозным кандидозом |
При кандидозе гладкой кожи крупных, мелких складок и других участков кожи используют противогрибковые средства в виде крема, мази и раствора: кетоконазол (кетоконазол, микозорал, низорал), клотримазол (клотримазол, канизон, канестен, кандид), оксиконазол (мифунгар), бифоназол (микоспор, бифосин), сертаконазол (залаин), натамицин (пимафуцин). Крем или мазь наносят тонким слоем на очаги поражения и втирают 1–2 раза в день. Продолжительность лечения — до разрешения клинических проявлений, затем продолжают применять крем еще в течение 7–10 дней для профилактики рецидива. При распространенных процессах на коже и неэффективности местной терапии назначают антимикотики системного действия: флуконазол (дифлюкан, флюмикон, микосист, флюкостат и др.) взрослым в дозе 100–200 мг 1 раз в сутки, детям из расчета 5 мг/кг массы тела 1 раз в сутки; итраконазол (орунгал, ирунин, румикоз) взрослым по 100–200 мг 1–2 раза в сутки; кетоконазол (низорал, микозорал) взрослым по 200 мг 1 раз в сутки ежедневно, а также антибиотик полиенового ряда натамицин (пимафуцин) взрослым по 100 мг 4 раза в сутки, детям по 50 мг 2–4 раза в сутки. Продолжительность терапии составляет 2–4 нед.
При кандидозе кожи ногтевых валиков сначала проводят противовоспалительное лечение валика с помощью аппликаций с чистым ихтиолом, которые назначают 1 раз в сутки, до снятия воспалительных явлений. Затем используют антимикотические средства (кетоконазол, мифунгар, травоген, клотримазол, залаин и др.) для местного применения, втирая их под валик и вокруг него. Процедуры проводят 2 раза в сутки, вечером можно применять под окклюзионную повязку. Эффективно назначать сочетание мази (крема) с раствором, чередуя их. В случае неэффективности местной терапии и при поражении ногтевых пластин показаны антимикотики системного действия: флуконазол (дифлюкан, флюмикон, микосист, флюкостат и др.) по интермиттирующей схеме (взрослым по 150 мг 1 раз в неделю, детям из расчета 5–7 мг/кг массы тела); итраконазол (орунгал, ирунин, румикоз) взрослым по методу пульс-терапии (по 200 мг 2 раза в сутки в течение 7 дней, затем 3 нед — перерыв) в течение 2–3 мес; кетоконазол (низорал, микозорал) взрослым по 200 мг в сутки ежедневно в течение 2–4 мес.
Учитывая тот факт, что кандидоз относится к оппортунистическому микозу, в первую очередь необходимо выявить и по возможности устранить патогенетические факторы заболевания (показаны исследование иммунного и эндокринного статуса, желудочно-кишечного тракта и проведение корригирующей терапии).
Профилактика кандидоза включает следующие мероприятия.
- Предупреждение развития кандидоза у пациентов с тяжелыми соматическими и эндокринными заболеваниями, а также с иммунодефицитом. У них следует неоднократно проводить исследования на грибы.
- Для профилактики развития кандидаинфекции у детей, находящихся в соматических отделениях и получающих антибактериальные препараты, необходимо назначать флуконазол (дифлюкан, флюмикон, микосист, флюкостат и др.) из расчета 3–5 мг/кг массы тела, 1 раз в сутки. Суточная доза препарата зависит от степени риска, лечение проводится параллельно проведению терапии по поводу основного заболевания.
- Профилактика дисбиоза.
- Предупреждение развития кандидоза у новорожденных.
- Степанова Ж. В. Грибковые заболевания: диагностика и лечение. М.: Миклош, 2005. 124 с.
- Степанова Ж. В., Смольякова Л. Л. Кандидаинфекция как осложнение антибиотикотерапии у детей//Вестник дерматологии и венерологии. 1999. № 1. С. 55–56.
Ж. В. Степанова, доктор медицинских наук, профессор
ЦНИКВИ, Москва
Читайте также:


