Кандидозная парахиния ногтевой пластины чем лечить
Проводя параллель между распространенностью болезни и гендерной принадлежностью, можно заметить, что женщины более подвержены дерматологическим заболеваниям, так как чаще сталкиваются с ситуациями, приводящими к повреждению кожного барьера (мытье посуды, стирка, приготовление еды и т. п.)
Причины кандиоза ногтей
Причиной кандидной паронихии и онихомикоза являются грибы вида C. albicans, C. catenulata, C. famata, C. zeylanoides, C. ciferrii (последние были выделены на стопах).
Симптомы кандидоза ногтей
Кандидозная паронихия представляет собой хроническое заболевание, с умеренной симптоматикой. Как правило, это дерматологическое заболевание поражает III и IV пальцы правой руки и III палец левой руки, реже страдают II и V пальцы, из-за того, что они наиболее отдалены друг от друга.
Начальная стадия паронихии характеризуется покраснением ногтевого валика, опухлостью, трещинами и эрозиями различной степени.
Пациент чувствует болезненность или пульсирующую боль. Это состояние может вызвать образование гнойничков, при касании которых может выделятся беловато-желтые гнойные выделения.
По мере развития болезни происходит медленное изменение формы и структуры ногтевой пластины. Для хронического течения кандидоза ногтей характерны следующие проявления:
1. Мелкопластинчатое шелушение.
2. Отсутствие ногтевой кожицы.
3. Появление борозд и возвышений на ногтевой пластине (линии Бо-Рейля).
4. Изменение цвета ногтевой пластинки.
Источниками появления кандидозного онихомикоза обусловлено размножение грибов Candida spp. Имеет две формы - проксимальная и дистальная.
Проксимальная форма кандидозного онихомикоза имеет следующие симптомы:
1. Потускнение и помутнение ногтевой пластины.
2.
Изменение цвета и формы ногтя.
3. Утолщение ногтевой пластинки за счет подногтевого гиперкератоза.
4. Появление гнойничков.
Дистальная форма кандидозного онихомикоза характеризуется изменением оттенка ногтевой пластины. По мере развития болезни ноготь отслаивается от ногтевого ложа. Чаще всего этой формой дерматологического заболевания страдают люди с расстройствами кровообращения, синдромом Рейно, экземой, псориазом и т. п.
Лечение кандидоза ногтей
Стратегия лечения кандидоза ногтей зависит от стадии болезни (острая или хроническая), наличия воспалительного процесса, структурных изменений пораженных тканей и наличия молочницы слизистых оболочек.
Системные лекарственные средства (итраконазол, кетоконазол и флуконазол) рекомендованы при онихомикозе при качественных изменениях ногтевой пластины в виде онихолизиса и онихауксиса.
Поскольку при паронихии развивается проксимальная форма онихомикоза, сочетание паронихии и онихомикоза или изменения ногтя в виде поперечных борозд (свидетельство хронической стадии заболевания) всегда служит показанием к системной терапии.
На начальной стадии паронхии или при ее ремиссии, наличии воспалений рекомендовано местное лечение. Горячие ванночки с гидрокарбонатом натрия, 3% раствором борной кислоты, раствором перманганата калия способствуют размягчению пораженной части ногтевой пластины для более легкого ее удаления. После термальных процедур рекомендовано применение противогрибковых средств (азолы, аллиламины, циклопирокс или аморолфин).
Флуконазол назначают по 150 мг 1 раз в неделю в течение 2-6 нед, итраконазол - по 200-400 мг в сутки в течение 1 нед или двумя 3-дневными курсами по 200 мг в сутки с интервалом в 1 нед, кетоконазол - по 200 мг в сутки в течение 2 нед. Системное лечение можно сочетать с местными антисептиками или противогрибковыми средствами.Простые и доступные местные средства для лечения паронихии - растворы анилиновых красителей (чаще всего применяют 1% раствор бриллиантового зеленого, жидкость Кастеллани), йодная настойка. При острой стадии паронихии растворами антисептиков ногтевые валики смазывают 2-3 раза в день в течение 1-3 нед.
При сильных воспалительных процессах назначают аппликации чистого ихтаммола (ихтиола), глюкокортикоидные мази с содержанием антисептиков или антимикотиков: например, клиохинол + флуметазон (лоринден С), бетаметазон + гентамицин + клотримазол (тридерм). Кроме того, в отдельных случаях можно назначить внутрь нестероидные противовоспалительные препараты.
При сочетании паронихии с онихомикозом, как правило, назначают местное лечение с использованием термальных средств для размягчения пораженной части ногтя. С той же целью используют отслойку по Ариевичу, уреапласт, комбинированный противогрибковый пластырь микоспор, нанося их на ноготь на 2 сут.
Проксимальная форма онихимикоза предполагает системное лечение после удаления ногтя или его части. Для ускорения отрастания ногтевой пластины назначают флуконазол в дозе 150 мг в сутки в течение 4-6 мес, итраконазол - 400 мг в сутки в 2 приема двумя однонедельными курсами пульс-терапии с межкурсовым интервалом в 3 нед, кетоконазол - 200 мг в сутки в течение 2-4 мес.
При дистальной форме кандидозного онихомикоза дерматолог выбирает методы лечения исходя из качественного и количественного поражения эпидермиса у пациента.
Кандидоз ногтей — это довольно распространенное заболевание, которое не следует путать с микозом, хотя оба они относятся к категории грибковых недугов, но вызваны разным типом микроорганизмов. Кандидоз ногтей — это результат активного развития условно-патогенной микрофлоры — грибка Кандида. Как самостоятельное явление его рассматривать не стоит, поскольку чаще всего это заболевание затрагивает не только сам ноготь, но и кожу вокруг него и может распространяться на другие участки, например, между пальцами.

Основные причины
Это грибковое заболевание является эндогенной инфекцией. Оно может поражать различные участки кожи, а также слизистых оболочек. Но в данном случае речь идет о коже и ногтях: при определенных условиях, например, во влажной среде, на них тоже может начаться активное развитие дрожжевого грибка Candida. Эти микроорганизмы в нормальном состоянии являются постоянными спутниками человека: Они живут в ЖКТ, ротовой полости, влагалище. Но при некоторых благоприятных для них условиях могут заселить и другие участки, и тогда возникает кандидоз кожи и ногтей. Причины этого заболевания в целом совпадают с провокаторами, вызывающими другие виды кандидоза.
К числу таких факторов относятся:
- наличие сахарного диабета или других эндокринных заболеваний;
- резкое увеличение веса или просто избыточная масса тела;
- как ни парадоксально, но истощение тоже приводит к кандидозу;
- снижение естественного иммунитета организма по ряду причин (например, после перенесенного инфекционного заболевания, при наличии эндокринных нарушений, аллергических реакций, имеющемся иммунодефиците, в том числе возрастном или врожденном и т.д.);
- повышенная потливость кожи, в том числе вокруг ногтя, что создает идеальную влажную среду;
- мацерация кожи, т.е. ее временное разбухание от воды — с таким явлением сталкивался каждый человек, достаточно в течение получаса принимать ванну, чтобы заметить это (но если в последнем случае речь идет о совершенное безобидном явлении, то опасная с точки развития грибка мацерация возникает при контакте с водой в течение длительного времени, например, когда с этим связана профессиональная деятельность);
- лечение препаратами из группы кортикостероидов;
- длительная антибиотикотерапия (особенно в том случае, если был подобран неоправданно агрессивный антибиотик).
Кандидоз кожи и ногтей
Этот диагноз может поставить только врач. И обычно в таком общем виде он не ставится. Например, кандидоз кожи может означать межпальцевую эрозию кистей — так это правильно будет называться. Это заболевание встречается как у взрослых, так и детей. Для него характерна красная мацерированная кожа в складках между пальцами, чаще всего с белым налетом. В глубине складки может быть трещина, достаточно болезненная. По краям пораженного участка наблюдается отшелушивание верхнего слоя кожи — это явление напоминает бордюр. Такое заболевание чаще всего встречается у людей, которые постоянно контактируют с водой, занимаются обработкой фруктов и т.д.
А вот сам кандидоз ногтей обычно называется кандидозной онихией. Он развивается в основном на поверхности ногтя. Сначала на ней, ближе к основанию появляются коричневые или бурые пятнышки, затем начинают формироваться поперечные бороздки, волнистой формы, напоминающие валики. Постепенно ногтевая пластина истончается и начинает крошиться, а иногда она утолщается и деформируется. Это называется онихогрифозом. Выглядит это как огрубление ногтя, который принимает желтоватый оттенок. Несмотря на такой массивный вид, ноготь легко отслаивается.
Это заболевание может возникать в результате механической травмы. Кроме того, онихия часто бывает у людей, занятых в производстве антибиотиков. Интересно, что кандидозная онихия чаще всего развивается на ногтях рук. Помимо уже перечисленных категорий людей, ею чаще всего страдают женщины и дети — до 70% случаев.
Кандидоз ногтей в чистом виде встречается довольно редко. Как правило, он развивается одновременно с кандидозной паронихией. Внешне это выглядит так, как будто ногтевой валик надвигается на поверхность ногтя. Действительно, в этом случае страдает не только ногтевая пластина, но и кожа вокруг нее. При этом процесс зачастую сопровождается шелушением, а если нажать на ногтевой валик, то возникают болевые ощущения. В запущенных случаях даже выделяются капельки гноя. Кандидозные онихия и паронихия чаще всего существуют на фоне поражения грибком участков гладкой кожи и слизистых оболочек.
Лечение кандидозных онихий и паронихий
Лечение кандидоза ногтей и ногтевых валиков обычно является длительным процессом, к сожалению, если не удается устранить причину, то и не всегда эффективным.
В серьезных случаях, когда наблюдается поражение большинства ногтей, местные процедуры считаются неэффективными, и пациенту назначают так называемые системные антимикотические препараты, которые принимают внутрь. Самыми популярными из них считаются Флуконазол (часто встречается под торговым названием Дифлюкан) и Итраконазол (у него есть несколько торговых названий, в том числе и Орунгал). Кетоконазол в таких случаях считается менее эффективным, его применяют реже (торговое название препарата — Низорал).

Вообще местное лечение редко назначается отдельно, чаще всего оно является частью комплексной терапии. Бывают и исключения, например, в самостоятельном виде его назначают, когда для больного существуют серьезные противопоказания к пероральному или внутривенному введению препарата.
В целом лечение проводится по тем же принципам, что и терапия онихомикозов (т. е. обычных грибковых заболеваний). Это означает, что местные средства применяются вплоть до отрастания здорового ногтя на каждом пальце.
Но перед этим проводится еще 1 манипуляция, не самая приятная, но необходимая. Это удаление пораженных ногтей. Проводятся такие процедуры методом истончения или разрыхления ногтя. Для этого используются различные кератолитические средства — мази или специальные пластыри. Иногда удаление проводится механически, с помощью пилочек или кусачек, это зависит от степени поражения. Наилучшего результата можно добиться, если комбинировать кератолитические средства с применением содово-мыльных ванночек.
При лечении кандидозных онихий нужно защитить ногтевой валик от агрессивного воздействия всех местных препаратов. Для этого его обычно заклеивают лейкопластырем или наносят вокруг ногтя Цинковую пасту.
Если все будет сделано правильно, то пораженные ткани будут сняты безболезненно, а ногтевая пластина будет готова к обработке антимикотическими средствами. Чтобы обеспечить им более глубокое проникновение в ткани, используются различные методы. Это может быть компресс, одновременное применение Димексида, воздействие ультразвука. В последнем случае обычно воздействию подвергаются и ногтевые валики, но никакого вреда от этого не будет.
Какие местные препараты могут применяться для лечения кандидозной онихии? В основном это различные мази и кремы, в том числе содержащие противогрибковые компоненты. Кандидоз на ногтях лечат даже с помощью анилиновых красителей — это классические спиртовые растворы Метиленового синего (в быту его называют синькой) и Бриллиантового зеленого (зеленки). Механизм их действия наукой пока изучен недостаточно, но свою эффективность на практике эти средства доказали. Как правило, при наличии воспалительных процессов они наносятся вокруг ногтя.
Существуют и другие виды мазей и растворов. В некоторых из них в качестве действующего вещества используется мирамистин, в других — салициловая, борная и бензойная кислоты, которые скорее являются средствами для дезинфекции. Хорошо зарекомендовали себя мази с фенольными соединениями, например, на глицериновом растворе фенола, а также полиеновые антибиотики — классическая Нистатиновая мазь.
Профилактика кандидоза и народные методы лечения
В народной медицине для лечения кандидоза используются различные эфирные масла (некоторые из них включатся и в состав готовых препаратов). К числу самых полезных масел относятся пихтовое, розовое, любое цитрусовое (апельсина, мандарина, лимона), а также масла чайного дерева, розмарина и лаванды. Их можно добавлять в ванночки для рук и обогащать ими готовые кремы и мази.

В народной медицине применяется настой шалфея, ромашки, цветов календулы и травы тысячелистника. Его используют против всех видов кандидоза. При онихии — в качестве компрессов и аппликаций. Эффективным будет и настой на основе сока лимона и грейпфрута, который смешивают со взбитым в блендере чесноком. Правда, к такому специфическому запаху еще придется привыкнуть.
Если человек постоянно работает в условиях, благоприятных для развития грибка, необходимо принять профилактические меры. Удивительно, но самая главная из них даже не потребует значительных усилий: нужно просто постоянно содержать складки кожи и ногти в сухости и стараться избегать их травмирования. К сожалению, на производстве это не так просто, как хотелось бы. Поэтому врачи рекомендуют в таких случаях ежедневно обрабатывать проблемные участки мазями или кремами на основе бензоил-пероксида. Можно использовать специальные присыпки с миконазолом. В профилактических целях мази наносят дважды в день — утром и вечером.
Следует знать, что неправильное питание может создавать благоприятные условия для развития кандидоза. Чтобы избежать этого, нужно ограничить употребление простых углеводов, которых больше всего содержится в картофеле, хлебе и сладостях. В то же время нужно укреплять иммунитет. Для этого рекомендуется включить в свой рацион побольше овощей и фруктов, содержащих витамины, а больше всего витамины группы В и аскорбиновую кислоту.
Кандидоз — часто встречающееся заболевание, относящееся к разряду микозов, обусловленных условно-патогенными грибами. В нашей стране еще в конце XVIII века было известно об этом грибковом заболевании, однако многочисленные сообщения о кандидозе
Кандидоз — часто встречающееся заболевание, относящееся к разряду микозов, обусловленных условно-патогенными грибами. В нашей стране еще в конце XVIII века было известно об этом грибковом заболевании, однако многочисленные сообщения о кандидозе, развившемся как осложнение после проведения антибактериальной терапии, стали появляться после внедрения в практику антибиотиков широкого спектра действия.
По данным Г. А. Самсыгиной (1997), имеет место нарастание различных клинических форм кандидоза у новорожденных, в том числе у детей, инфицированных в раннем неонатальном периоде. При применении антибактериальных препаратов у детей соматических отделений поражение слизистой оболочки полости рта, обусловленное дрожжевыми грибами рода Candida, наблюдается у 6,6%, слизистой рта и кожи — у 15%, слизистой кишечника — у 2,5%, кандидоносительство в кишечнике — у 9,2% пациентов (Ж. В. Степанова, Л. Л. Смольякова, 1999).
Рост заболеваемости кандидозом связан с применением современных средств терапии (антибиотики, гормональные препараты, цитостатики, иммунодепрессанты), а также с увеличением числа заболеваний, создающих благоприятный фон для его развития: иммунодефицитные состояния, дисфункции эндокринных желез, злокачественные новообразования, болезни крови и др., кроме того, на увеличение числа случаев кандидоза влияют повышенный радиационный фон и другие факторы, ослабляющие иммунитет. Участившееся выявление этого заболевания у больных после хирургического лечения, а также с гинекологическими, урологическими, гематологическими и другими нарушениями в последние годы повышает интерес к проблеме кандидоза у врачей разных специальностей.
Кандидоз вызывается дрожжевыми грибами рода Candida, широко распространенными в природе и относящимися к условно-патогенным возбудителям. Их насчитывается более 130 видов, но патогенными для человека могут быть немногим более 10 видов, таких, как C. albicans, C. tropicalis, C. krusei и др.
Возбудители кандидоза выделяются в среднем от каждого третьего человека из кишечника, гениталий, бронхиального секрета. Первичная колонизация организма происходит в родовых путях матери, а после рождения — контактным и алиментарным путем. Инфицирование ребенка может произойти при кандидозе сосков матери, при контакте с обслуживающим персоналом, через предметы обихода и т. д.
Ведущими факторами в развитии кандидоза являются фоновое состояние или заболевания организма, при которых условно-патогенные возбудители приобретают патогенные свойства. В последние годы многие исследователи пришли к заключению, что основным предрасполагающим фактором для возникновения поверхностных форм кандидоза, в том числе при ВИЧ-инфекции и СПИДе, является нарушение клеточного иммунитета. Определенную роль в развитии кандидоза играет частое и не всегда оправданное назначение антибиотиков широкого спектра действия, в том числе и с профилактической целью, а также широкое использование препаратов, обладающих иммуносупрессивным действием — глюкокортикоидные гормоны и цитостатики.
Кандидозная паронихия и онихия на пальцах кистей, как правило, развивается у женщин, имеющих частый контакт с водой, при этом наблюдается отделение ногтевой кожицы (эпонихиона) от ногтевой пластины, создаются благоприятные условия для поражения грибковой инфекцией в области матрикса. Заболевание может возникать у лиц, страдающих сахарным диабетом. В последние годы женщины стали пользоваться накладными ногтями, в связи с чем появился еще один фактор риска для развития грибковой и бактериальной инфекции.
Дрожжевые грибы рода Candida могут вызывать поражение слизистых оболочек, кожи и ее придатков, внутренних органов. Наиболее часто встречаются поверхностные формы микоза.
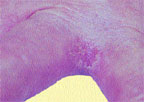 |
| Риcунок 1. Межпальцевая кандидозная эрозия |
На гладкой коже поражаются крупные (пахово-бедренные, межъягодичная, под молочными железами, подкрыльцовые впадины) и мелкие (межпальцевые) складки, но высыпания могут возникать также вне складок на гладкой коже туловища и конечностей, в том числе ладоней и подошв. Вне складок очаги кандидоза развиваются преимущественно у грудных детей либо у взрослых, страдающих сахарным диабетом или тяжелым соматическим заболеванием. В крупных складках появляются мелкие с просяное зерно пузырьки, иногда и пустулы, которые быстро вскрываются с образованием эрозий. Вследствие периферического роста эрозии быстро увеличиваются в размере, сливаются между собой, образуя обширные участки поражения. Очаги —темно-красного цвета с бордовым оттенком, блестящие, с влажной поверхностью, неправильных очертаний, с полоской отслаивающегося эпидермиса по периферии. Вокруг крупных очагов образуются свежие мелкие эрозии (очаги отсева). У детей, особенно ослабленных, из складок поражение распространяется на кожу бедер, ягодиц, живота, иногда и на весь кожный покров. В глубине складок могут быть болезненные трещины. Кандидоз гладкой кожи вне складок (грудь, живот, плечи, предплечья, голени и др.) у детей имеет клиническую картину себорейного дерматита в виде очагов эритематозно-сквамозного характера или гиперемии. У взрослых заболевание может проявляться в виде эритематозных пятен с шелушением в центре и мелкими пузырьками по периферии. В мелких складках кожи поражение, как правило, возникает между 3-м и 4-м, 4-м и 5-м пальцами кистей, реже стоп и характеризуется образованием эрозированных очагов насыщенно-красного цвета с гладкой, блестящей, как бы лакированной поверхностью, четкими границами, с отслаиванием рогового слоя эпидермиса по периферии (рис. 1). Заболевание может начинаться с появления мелких пузырьков на боковых соприкасающихся гиперемированных поверхностях кожи. Затем оно распространяется на область межпальцевой складки, появляется отечность, мацерация, шелушение.
Межпальцевая кандидозная эрозия наблюдается преимущественно у лиц, имеющих длительный контакт с водой, который способствует развитию мацерации кожи, и, как следствие, создаются благоприятные условия для развития кандидозной инфекции. Кроме складок между 3-м и 4-м, 4-м и 5-м пальцами могут поражаться и другие, не только на одной, но и на обеих кистях. Больных беспокоит зуд, чувство жжения, а при наличии трещин — болезненность. Течение заболевания хроническое, с частыми рецидивами. У кормящих женщин может развиваться кандидоз гладкой кожи сосков. Клинические проявления могут быть разными: в виде небольшой гиперемии в области околососкового кружка; в виде очага около соска с мацерацией, четкими границами; в виде трещины с мацерацией по периферии и мелкими пузырьками между соском и околососковым кружком.
Редко встречается кандидоз ладоней и подошв. На ладонях заболевание может протекать по типу сухого пластинчатого дисгидроза (поверхностное пластинчатое, кольцевидное или гирляндообразное шелушение); может иметь везикулезно-пустулезную форму (пузырьки и пустулы на фоне гиперемированной и отечной кожи); способно протекать по типу гиперкератотической экземы (на фоне диффузного гиперкератоза или отдельных участков ороговевшей кожи наблюдаются резко ограниченные широкие кожные борозды, имеющие грязно-коричневую окраску). Кандидоз кожи подошв наблюдается преимущественно у детей и характеризуется наличием мелких пузырьков и пустул, гиперемированных пятен с шелушением и отслаивающимся мацерированным эпидермисом по периферии.
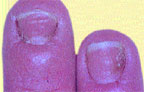 |
| Риcунок 2. Кандидозная паронихия и онихия |
При кандидозе ногтевых валиков (кандидозной паронихии) заболевание начинается с заднего валика, чаще в области перехода его в боковой валик, с появления гиперемии, припухлости и отечности кожи. Затем воспалительные явления распространяются на весь валик, который становится утолщенным и как бы нависает над ногтем, по краю валика наблюдается шелушение. Кожа валика становится тонкой, блестящей, исчезает эпонихион. При надавливании на валик может выделяться сукровица, комочек белой крошковатой массы или капелька гноя (вследствие присоединения вторичной инфекции). Позже изменяется ногтевая пластина: становится тусклой, в области луночки отделяется от ложа, разрушается по типу онихолизиса или появляются поперечные борозды и возвышения. Эти изменения связаны с нарушением кровоснабжения в области матрикса, т. е. носят трофический характер и вызваны воспалением в области валика. Поражение ногтя, обусловленное дрожжевым грибом рода Candida, начинается с латеральных краев, ногти истончаются, отделяются от ложа, приобретают желто-бурую окраску и выглядят как бы подстриженными с боков (рис. 2). У детей младшего возраста воспалительные явления в области валика бывают более выраженными, а ногтевая пластина изменяется с дистального края. Встречается кандидозное поражение ногтей без воспаления валика. В этом случае изменение пластины начинается с дистального края и развивается по типу онихолизиса: пластина истончается, не прирастает к ложу, может иметь место множественное поражение ногтей.
При особой разновидности заболевания — хроническом генерализованном (гранулематозном) кандидозе — клинические проявления на коже могут носить разнообразный характер.
- Очаги с четкими границами, округлой и овальной формы, размером от 1,5 до 5 см в диаметре, эритематозно-сквамозного характера развиваются на любом участке кожного покрова, нередко они сливаются между собой и образуют обширные участки; в отдельных случаях поражение приобретает характер эритродермии.
- Очаги в виде бляшек размером от 1 до 5 см в диаметре, с гиперемией, синюшным или ярко-красного цвета ободком, иногда с папилломатозными или веррукозными разрастаниями на поверхности, покрытые рогоподобными образованиями, могут возникать на волосистой части кожи головы, лице, туловище и конечностях; при отторжении корок открывается легко кровоточащая поверхность, после разрешения таких элементов образуется рубцовая атрофия кожи (рис. 3).
- Очаги с четкими границами, окружены сплошным инфильтрационным валиком, состоящим из бугорков, пузырьков, с наслоением корок желтого цвета и выраженной экссудацией; поражения располагаются преимущественно на тыльной поверхности кистей и (или) стоп с переходом на ладонную и подошвенную поверхности, у части больных наблюдается сухость кожи на ладонях и (или) подошвах, нередко распространяющаяся на тыльную поверхность пальцев кистей и (или) стоп (рис. 4).
Довольно часто встречается кандидозный баланопостит. Заболевание может протекать в легкой форме с незначительным пластинчатым кольцевидным шелушением или иметь более выраженный характер. В этом случае появляются гиперемия, мацерация, эрозии на коже головки полового члена и внутреннем листке препуциального мешка, а также в коронарной борозде на соприкасающихся поверхностях. Кожа выглядит влажной. Эрозии могут сливаться, и образуются очаги с четкими границами, полициклических очертаний, с блестящей, лакированной поверхностью, по периферии наблюдается бахромка отслаивающегося эпидермиса. Субъективно пациентов беспокоит зуд и ощущение жжения. Заболевание может осложниться изъязвлением и развитием фимоза.
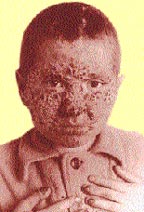 |
| Риcунок 3. Поражение кожи головы, лица и ногтей у больного хроническим генерализованным гранулематозным кандидозом |
При поверхностных формах кандидоза диагноз основывается на наличии у больного характерной клинической картины и обнаружении гриба в патологическом материале (чешуйки кожи, соскоб с ногтей) при микроскопическом исследовании. Диагноз можно считать достоверным, если обнаруживаются псевдомицелий или истинный мицелий и почкующиеся клетки. Посев на питательную среду проводится для идентификации вида дрожжевого гриба рода Candida и с целью определения чувствительности его к антимикотическим препаратам. Выделение только культуры гриба не имеет диагностического значения, так как ее можно получить при посеве соскобов с кожи и ногтей у здоровых людей.
При кандидозе гладкой кожи крупных складок и вне складок заболевание следует дифференцировать от себорейной экземы, псориаза, других микозов — паховой эпидермофитии, поверхностной трихофитии, псевдомикоза — эритразмы (осложненной формы); при межпальцевой кандидозной эрозии на кистях — от дисгидротической экземы, на стопах — от микоза, обусловленного Trichophyton interdigitale и Trichophyton rubrum; при поражении ногтей и валиков — от онихии и паронихии бактериальной этиологии, экземы и псориаза; при баланопостите — от подобного заболевания бактериальной этиологии.
Ограниченные, иногда и распространенные формы поражения гладкой кожи, особенно развившиеся в процессе лечения антибактериальными препаратами, как правило, легко поддаются лечению местными антимикотическими средствами и могут разрешаться без лечения после отмены антибиотиков. В качестве этиотропной терапии назначают антимикотики местного и системного действия. В последние годы при лечении кандидоза широко применяются препараты азолового ряда, обладающие широким спектром действия, а также полиеновые антибиотики.
При кандидозе гладкой кожи крупных складок с острыми воспалительными явлениями лечение необходимо начинать с применения водного раствора бриллиантового зеленого (1–2%) в сочетании с присыпкой и проводить в течение 2–3 дней, затем назначаются антимикотические препараты — до разрешения клинических проявлений.
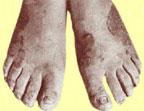 |
| Риcунок 4. Поражение кожи стоп и ногтей у больного генерализованным гранулематозным кандидозом |
При кандидозе гладкой кожи крупных, мелких складок и других участков кожи используют противогрибковые средства в виде крема, мази и раствора: кетоконазол (кетоконазол, микозорал, низорал), клотримазол (клотримазол, канизон, канестен, кандид), оксиконазол (мифунгар), бифоназол (микоспор, бифосин), сертаконазол (залаин), натамицин (пимафуцин). Крем или мазь наносят тонким слоем на очаги поражения и втирают 1–2 раза в день. Продолжительность лечения — до разрешения клинических проявлений, затем продолжают применять крем еще в течение 7–10 дней для профилактики рецидива. При распространенных процессах на коже и неэффективности местной терапии назначают антимикотики системного действия: флуконазол (дифлюкан, флюмикон, микосист, флюкостат и др.) взрослым в дозе 100–200 мг 1 раз в сутки, детям из расчета 5 мг/кг массы тела 1 раз в сутки; итраконазол (орунгал, ирунин, румикоз) взрослым по 100–200 мг 1–2 раза в сутки; кетоконазол (низорал, микозорал) взрослым по 200 мг 1 раз в сутки ежедневно, а также антибиотик полиенового ряда натамицин (пимафуцин) взрослым по 100 мг 4 раза в сутки, детям по 50 мг 2–4 раза в сутки. Продолжительность терапии составляет 2–4 нед.
При кандидозе кожи ногтевых валиков сначала проводят противовоспалительное лечение валика с помощью аппликаций с чистым ихтиолом, которые назначают 1 раз в сутки, до снятия воспалительных явлений. Затем используют антимикотические средства (кетоконазол, мифунгар, травоген, клотримазол, залаин и др.) для местного применения, втирая их под валик и вокруг него. Процедуры проводят 2 раза в сутки, вечером можно применять под окклюзионную повязку. Эффективно назначать сочетание мази (крема) с раствором, чередуя их. В случае неэффективности местной терапии и при поражении ногтевых пластин показаны антимикотики системного действия: флуконазол (дифлюкан, флюмикон, микосист, флюкостат и др.) по интермиттирующей схеме (взрослым по 150 мг 1 раз в неделю, детям из расчета 5–7 мг/кг массы тела); итраконазол (орунгал, ирунин, румикоз) взрослым по методу пульс-терапии (по 200 мг 2 раза в сутки в течение 7 дней, затем 3 нед — перерыв) в течение 2–3 мес; кетоконазол (низорал, микозорал) взрослым по 200 мг в сутки ежедневно в течение 2–4 мес.
Учитывая тот факт, что кандидоз относится к оппортунистическому микозу, в первую очередь необходимо выявить и по возможности устранить патогенетические факторы заболевания (показаны исследование иммунного и эндокринного статуса, желудочно-кишечного тракта и проведение корригирующей терапии).
Профилактика кандидоза включает следующие мероприятия.
- Предупреждение развития кандидоза у пациентов с тяжелыми соматическими и эндокринными заболеваниями, а также с иммунодефицитом. У них следует неоднократно проводить исследования на грибы.
- Для профилактики развития кандидаинфекции у детей, находящихся в соматических отделениях и получающих антибактериальные препараты, необходимо назначать флуконазол (дифлюкан, флюмикон, микосист, флюкостат и др.) из расчета 3–5 мг/кг массы тела, 1 раз в сутки. Суточная доза препарата зависит от степени риска, лечение проводится параллельно проведению терапии по поводу основного заболевания.
- Профилактика дисбиоза.
- Предупреждение развития кандидоза у новорожденных.
- Степанова Ж. В. Грибковые заболевания: диагностика и лечение. М.: Миклош, 2005. 124 с.
- Степанова Ж. В., Смольякова Л. Л. Кандидаинфекция как осложнение антибиотикотерапии у детей//Вестник дерматологии и венерологии. 1999. № 1. С. 55–56.
Ж. В. Степанова, доктор медицинских наук, профессор
ЦНИКВИ, Москва
Читайте также:


