Кандидозный менингит у недоношенных

Весь контент iLive проверяется медицинскими экспертами, чтобы обеспечить максимально возможную точность и соответствие фактам.
У нас есть строгие правила по выбору источников информации и мы ссылаемся только на авторитетные сайты, академические исследовательские институты и, по возможности, доказанные медицинские исследования. Обратите внимание, что цифры в скобках ([1], [2] и т. д.) являются интерактивными ссылками на такие исследования.
Если вы считаете, что какой-либо из наших материалов является неточным, устаревшим или иным образом сомнительным, выберите его и нажмите Ctrl + Enter.

Менингит является опасной инфекционно-воспалительной патологией, так как болезненный процесс распространяется на оболочки головного и спинного мозга. Особенно тяжелым и неблагоприятным считается менингит у новорожденных: заболевание вызывается вирусной, бактериальной или грибковой инфекцией, может поражать нервную систему, а в некоторых случаях возможна даже гибель малыша. Наиболее негативным прогнозом обладает менингит бактериального происхождения.
Код по МКБ-10
Эпидемиология
Частота заболеваемости менингитом в мире колеблется от 5 до 140 случаев на 100 тысяч людей, вне зависимости от возраста. При этом на долю новорожденных детей приходится наибольшее количество заболевших. Например, гнойный менингит диагностируется примерно у одного новорожденного ребенка из 2,5 тысяч. Менингоэнцефалит обнаруживается у одного ребенка из 3 тысяч детей, которые родились живыми. Более точные данные получить не удается из-за невозможности проведения диагностических мероприятий в некоторых малоразвитых странах. [1]
До 80% случаев менингита у новорожденных обнаруживаются у детей, родившихся раньше срока. Степень вероятности летального исхода в зависимости от развитости страны находится в пределах от 14 до 75%. Тяжелые осложнения развиваются примерно у 20-50% больных. Наиболее частыми осложнениями становятся потеря зрения и слуха, гидроцефалия, мышечные спазмы, эпилепсия, торможение психомоторного развития. [2]
Причины менингита у новорожденных
Для того, чтобы менингит начал свое развитие, необходимо проникновение возбудителя (микроба, вируса или грибка) в черепную полость плода или новорожденного ребенка. Зачастую заболевание появляется в результате передачи инфекции от матери к малышу.
Не менее редкими считаются случаи, когда развитие менингита связано с черепно-мозговой травмой – например, при тяжелых родах. В черепную коробку попадает патогенная флора, вызывающая воспалительный процесс.
И все же наиболее распространенный тип инфицирования – это проникновение возбудителя посредством системы кровообращения. Такое возможно, когда инфекция преодолевает плацентарный барьер, либо развивается в виде вторичного заболевания.
Особая степень риска присутствует у ослабленных малышей с недостаточной иммунной защитой – например, у недоношенных и маловесных младенцев. А у детей с иммунодефицитными состояниями (к примеру, при СПИДе) часто обнаруживаются менингиты грибковой этиологии.
Факторы риска
Факторами повышенного риска появления менингита у новорожденных могут стать:
- инфекционно-воспалительные заболевания матери;
- внутриутробная гипоксия;
- акушерские процедуры, проводимые с диагностической или лечебной целью;
- реанимация при асфиксии новорожденного;
- появление на свет раньше срока;
- малый вес новорожденного;
- морфофункциональная недостаточность;
- внутричерепной травматизм в родах;
- продолжительное парентеральное введение препаратов малышу;
- обменные патологии (к примеру, галактоземии). [3]
У определенных групп детей риск развития менингита наиболее высокий. Речь идет о таких категориях:
- дети, появившиеся на свет раньше срока;
- малыши, родившиеся после тяжелого протекания беременности у матери;
- дети, внутриутробно перенесшие гипоксию, инфекционные процессы;
- младенцы с нарушенными функциями нервной системы;
- новорожденные с травматическими повреждениями мозговых структур;
- дети, у которых имеются другие инфекционные очаги (гайморит, эндокардит, респираторная или кишечная инфекция и пр.). [4]
Патогенез
Механизм развития менингита у новорожденных имеет существенные отличия от такого механизма появления инфекции у старших детей и взрослых пациентов. Инфекционное поражение, которое в дальнейшем провоцирует менингит, происходит в период внутриутробного развития, в ходе родов, либо в первые дни после рождения малыша. [5]
Внутриутробный менингит обычно клинически обнаруживается уже в течение 2-3 суток с момента появления ребенка на свет. Постнатальное воспаление развивается несколько позже, например, после 4-х суток жизни.
Доминирующий возбудитель раннего менингита – это представитель микрофлоры матери. Поздний менингит новорожденных относится преимущественно к госпитальным инфекциям.
Помимо периода начала формирования менингита, важным патогенетическим звеном считается присутствие прочих инфекционных очагов. Если менингит у новорожденного развивается самостоятельно, без других видимых инфекционных процессов, то говорят о первичном, или изолированном заболевании. Если имеется сочетание инфекционных очагов, то менингит относят к вторичным патологиям. Например, подобное возможно, если менингит возникает на фоне воспаления легких, сепсиса, омфалита и пр. [6]
Новорожденные с продолжительным присутствием внутривенных катетеров обладают повышенным риском развития менингита, возбудителем которого становится стафилококк aureus, коагулазонегативные стафилококки, псевдомонада aeruginosa и кандидозная инфекция.
Наиболее вероятными путями передачи инфекции считаются такие:
Симптомы менингита у новорожденных
Симптоматика менингита у новорожденных чаще всего представляет собой сочетание общих инфекционных проявлений и неврологических расстройств. Выраженность клинической картины зависит от периода гестации, массы тела младенца, степени развития его органов и систем, от того, нет ли сопутствующих патологий. [8]
Первые признаки у раннего и позднего менингита несколько отличаются:
Время появления первых признаков
Первые 2 суток с момента рождения
Не ранее недельного возраста
Общие инфекционные признаки
Мама новорожденного, медперсонал, инструментарий
Вероятность смертельного исхода
Осложнения при беременности и родах
Если рассматривать общие соматические симптомы, то в первую очередь обращает на себя внимание инфекционная интоксикация, признаками которой считаются:
Неврологическая симптоматика обычно обширная. У некоторых новорожденных обнаруживается угнетение центральной нервной системы, что проявляется сонливостью, апатией, слабостью рефлексов, гипотонией мускулатуры. У других малышей могут преобладать признаки гипервозбуждения, патологические крики, дрожь рук, ног, подбородка, а также судороги. [10]
Выступает и напрягается большой родничок, задняя шейная мускулатура неподатливо-твердая (ригидная): все это типичные признаки для менингита у новорожденных, и особенно четко они проявляются у малышей, рожденных раньше срока. У некоторых детей отмечается нарастающее диаметральное увеличение головы, что влечет за собой краниосиностоз.
Среди поздних проявлений наиболее характерными считаются такие:
- закидывание головы кзади;
- менингеальные признаки;
- положение туловища на боку, голова запрокинута, колени прижаты к животику.
Стадии
Менингит у новорожденных может проходить четыре этапа развития:
- Первый этап: в ходе родовой деятельности происходит первичное попадание бактерий в организм плода, начинается распространение инфекции по верхнему респираторному пути и пищеварительной системе. Распространение не сопровождается четким иммунным ответом и клиническими симптомами.
- Второй этап: инфекционный агент попадает в кровяное русло, развивается бактериемия, после чего бактерии в обход печени проникают в центральную нервную систему.
- Третий этап: инфекция распространяется на мягкие оболочки спинного и головного мозга.
- Четвертый этап: оболочки мозга воспаляются, возрастает вероятность появления нарушений в мозговой паренхиме.
Формы
Менингит бывает первичным и вторичным.
Первичный менингит у новорожденных может быт гнойным (стрептококковой, пневмококковой, менингококковой природы) или серозным (спровоцированным цитомегаловирусной, герпесной, паротитной, туберкулезной инфекцией, Коксаки и пр.).
Вторичный менингит у новорожденных развивается в виде осложнения гнойной кефалогематомы, открытой ЧМТ, оперативных нейрохирургических процедур, легочного абсцесса, септического процесса.
Кроме этого, менингиты классифицируют в зависимости от патогенетического фактора: так, воспаление может быть бактериальным, вирусным, грибковым или протозойным.
Бактериальные менингиты новорожденных случаются наиболее часто и могут развиваться в ходе внутриутробного периода, на протяжении родовой деятельности или после появления малыша на свет.
Гнойный менингит у новорожденных вызывается бактериальной инфекцией – менингококками, стафилококками, стрептококками и пр. Внутрь детского организма бактерии проникают сквозь плацентарный барьер – если беременная женщина страдает инфекционно-воспалительными патологиями, например, пиелитом. Гнойная форма менингита представляет особую опасность и в каждом втором случае оканчивается смертельным исходом для новорожденного. Даже в случае выздоровления у ребенка остаются неблагоприятные последствия в виде торможения умственного развития, параличей и т.д.
Вторичный гнойный менингит у новорожденного является следствием уже имеющегося гнойного процесса в организме – например, омфалита, сепсиса, кефалогематомы, сальмонеллеза, легочного абсцесса.
Вирусный менингит у новорожденных обладает наиболее благоприятным прогнозом. Инфекция может быть представлена различными видами вирусов, а клиническая картина проявляется болями в голове, ригидностью шейной мускулатуры, диспепсией. Характерны также симптомы вирусного поражения: тонзиллит, конъюнктивит и т. п.
Герпетический менингит у новорожденных развивается под воздействием вируса простого герпеса I и II типа. Инфицирование чаще возникает в ходе родовой деятельности, если женщина болеет генитальным герпесом. Прогноз патологии относительно благоприятный. [11]
Врожденный менингит у новорожденных является заболеванием, которое малыш получает в период внутриутробного развития – например, при инфекционно-воспалительных процессах в материнском организме. Если же речь идет о приобретенном менингите, то инфицирование происходит уже после появления малыша на свет, либо в процессе родов.
Осложнения и последствия
Риск развития осложнений повышается при запоздалом обнаружении менингита, при неграмотной медицинской тактике (или при отсутствии лечения вообще), при серьезных дефектах развития, тяжелых дыхательных нарушениях, внутриутробной инфекции. При этом наиболее распространенными негативными последствиями могут стать судороги и мозговой отек.
Среди долгосрочных осложнений чаще всего говорят о таких:
- воспалительная реакция в стенках желудочков головного мозга;
- воспаление эпендимы желудочков;
- мозговые абсцессы;
- гидроцефалия.
Развитие подобных осложнений менингита у новорожденных обычно наблюдается на фоне несвоевременного или неправильного лечения.
В свою очередь, неонатальный менингит может стать пусковым механизмом для развития, как гидроцефалии, так и мультикистозных процессов энцефаломаляции или поренцефалии, атрофических изменений. Такие последствия напрямую влияют на качество прогноза жизни малыша.
Диагностика менингита у новорожденных
Специалисты указывают на то, что менингит у новорожденных обычно не сопровождается однозначными клиническими признаками, достаточными для проведения ранней диагностики. Именно поэтому важную роль играют дополнительные лабораторные анализы:
- общеклинический анализ крови (негативным признаком считается лейкопения);
- биохимия крови (оценка СРБ, общего белка и фракций, мочекины, креатинина, общего билирубина, глюкозы, трансаминаз);
- определение качества свертываемости крови;
- определение концентрационного содержания прокальцитонина.
- Инструментальная диагностика также имеет немаловажное значение:
- рентгенологическое исследование черепной коробки и органов, расположенных в грудной клетке;
- оценка глазного дна офтальмологом;
- электроэнцефалография;
- электрокардиография.
В любом из случаев предполагаемого менингита у новорожденных решающее диагностическое значение имеет анализ цереброспинальной жидкости. Это исследование выполняют в обязательном порядке, если у ребенка нет противопоказаний, таких как:
- шоковое состояние;
- тромбогеморрагический синдром;
- сильный мозговой отек;
- эдема оптического диска (папиллоэдема).
- Анализ ликвора может включать в себя:
- определение численности клеток с их морфологической оценкой;
- исследование содержание протеина и глюкозы;
- бактериоскопическое исследование фиксированной капли спинномозговой жидкости с окраской по Грамму;
- посев ликвора на элективную питательную среду с антибиотикограммой;
- идентификация микробных антигенов в ликворе (использование реакции латекс-агглютинации, методики РИЭФ).
Компьютерную и магнитно-резонансную томографию задействуют при подозрении мозгового абсцесса, тромбоэмболии, инфаркта, кровоизлияния в субарахноидальных мозговых структурах. [12]
Дифференциальная диагностика
Дифференциальная диагностика проводится с внутричерепным кровоизлиянием, при этом решающую роль играет цереброспинальная пункция. При кровоизлиянии в спинномозговой жидкости отмечаются видоизмененные эритроциты, большое содержание общего альбумина. Также необходимо исключить менингизм – патологию, для которой типичны клинические и общие мозговые признаки, при этом патологические изменения в цереброспинальной жидкости отсутствуют.
Менингит раннего неонатального периода следует отличать от родовой травматизации центральной нервной системы. При необходимости выполняют УЗИ ГМ, либо компьютерную томографию.
Воспаление оболочек мозга у младенцев встречается нечасто (около 5 случаев на 100 тысяч новорожденных). Болезнь является причиной детской смертности. По статистике, летальность от менингита составляет до 48% заболевших новорожденных. Чтобы не допустить трагедии, нужно вовремя выявить патологию и приступить к лечению.
Особенности менингита у новорожденных
Поражение мозговых оболочек у младенцев развивается как самостоятельное заболевание. Основная причина болезни – инфекция головного мозга у новорожденных. У детей болезнь протекает тяжело. Характерно:
- молниеносное течение;
- начало, как при ОРВИ;
- высокая температура и рвота;
- иногда отсутствие менингеальных симптомов.

Формы и причины менингита
По характеру воспаление мозга у новорожденных бывает гнойным или серозным. Причиной первого является бактериальная инфекция. Серозный менингит новорожденных возникает после проникновения вируса. Реже развивается грибковый вид воспаления мозговых оболочек. Он появляется у детей со слабым иммунитетом. Медики выделяют группы риска по возникновению заболевания:
- Травмы при родах. Повреждение оболочек мозга или нервных стволов во время изгнания плода.
- Малыши с низким весом или недоношенные. У них еще не сформировалась иммунная и нервная системы. Вредоносные микроорганизмы легко проникают к мозговым оболочкам.
- Приобретенный или врожденный иммунодефицит. Существует опасность тяжелого течения любой, даже легкой, инфекции.
- Хронические заболевания, операции. Ослабленный организм новорожденных не способен справиться с менингококковой инфекцией.
В основном эта форма заболевания вызывается вирусами (цитомегаловирус, герпес, Эпшейна-Барр и другие). У малышей с низким иммунитетом воспаление мозга может вызвать гриппозная или энтеровирусная инфекция. Редко серозный менингит у детей имеет бактериальную или грибковую природу. Заболевание передается от человека к человеку воздушным, водным, бытовым путём или внутриутробно.
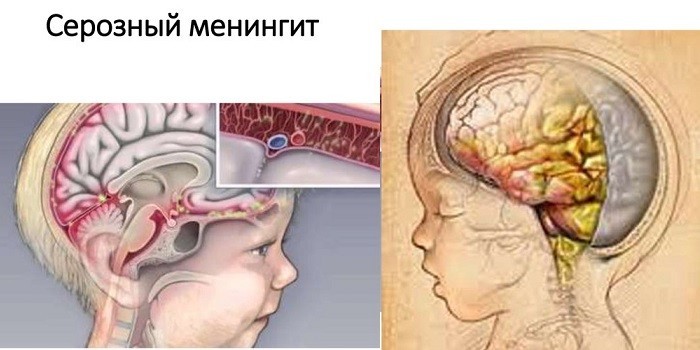
Возбудителями этой формы заболевания являются болезнетворные бактерии. В 70% случаев гнойный менингит вызывается менингококковой инфекцией. Для такого воспаления характерно развитие тяжелых осложнений. Особенно опасен реактивный. Его инкубационный период может длиться несколько минут.
Гнойный менингит у новорожденных передается через воздух, воду и пищу, от матери. Инкубационный период длится от 2 до 5 суток. Гнойная форма болезни у новорожденных развивается вследствие таких факторов, как:
В организме со слабым иммунитетом быстро распространяется условно-патогенный грибок кандида. Если с кровотоком он попадает в оболочки мозга, то вызывает сильное воспаление – кандидозный менингит. В группе риска находятся дети с сахарным диабетом или малыши, которым с рождения показан прием стероидных гормонов.
Признаки менингита у детей
На ранней стадии болезни клиническая картина представлена неспецифическими симптомами. Распознать менингит у грудничка трудно, поскольку общая вялость, сонливость и высокая температура тела (до 39°С) возникают при многих патологиях. Новорожденный отказывается от грудного молока, у него снижается двигательная активность, судорожно подергиваются конечности.

Начальные проявления болезни носят неспецифический характер для всех детей. Первые признаки менингита у малышей до года:
- непрекращающийся пронзительный плач;
- неестественно бледная кожа;
- непереносимость громких звуков, яркого света;
- кожная сыпь;
- изменение ритма дыхания.
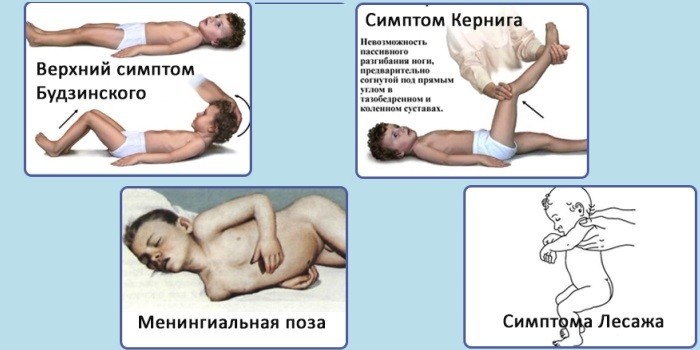
Менингеальные симптомы поздних стадий болезни:
- Брудзинского. Когда доктор пытается приблизить к груди больного младенца его подбородок, наблюдается сопротивление мышц шеи.
- Кернига. Невозможно согнутую ножку новорожденного разогнуть под прямым углом, если малыш лежит на спине.
- Лессажа. Врач поднимает грудничка за подмышки, придерживая пальцами затылок со спины. Больной новорожденный ребенок непроизвольно подтягивает к животу ножки и держит их долго в согнутом состоянии.
Диагностика
Лечением менингита у детей и взрослых занимаются инфекционист или невролог. Правильная постановка диагноза на начальных стадиях болезни затруднена. Связано это с тем, что первые проявления похожи на признаки обычной простуды. Чтобы определить заболевание, нужно применить следующие методы диагностики:
- Визуальный осмотр. Доктор обращает внимание на положение больного ребенка: он лежит на боку, колени подогнуты к животу, голова запрокинута назад, мышцы затылка напряжены. На коже у малыша видны множественные высыпания. Они обнаруживаются по всему телу – от стоп до глазных яблок. Менингеальная сыпь имеет характерный звездный рисунок.
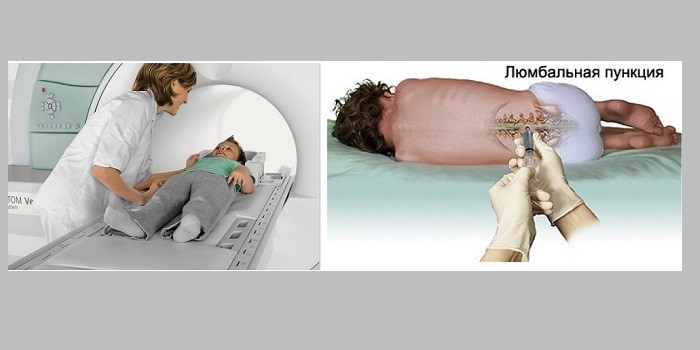
- Спинномозговая пункция. Врачи осуществляют исследование жидкости спинного мозга (ликвора). При менингококковой инфекции обнаруживается увеличение белка и понижение уровня глюкозы. Анализ спинномозговой жидкости могут проводить каждые 5 дней до выздоровления пациента.
- МРТ. Метод назначается доктором в качестве дополнительного исследования. МР-сканирование позволяет установить возможные осложнения менингита, выявить причину заболевания.
Лечение
При менингите новорожденный помещается в инфекционное отделение больницы. Лечить ребенка в домашних условиях запрещено, поскольку высок риск тяжелых осложнений и летального исхода. Терапия зависит от причины возникновения болезни. Основной принцип лечения менингита – устранение возбудителя:
- Если выявлена менингококковая или другая бактериальная инфекция, то доктора назначают курс антибиотиков.
- При вирусном заболевании врачи прописывают лечение симптомов болезни.
- При грибковой форме основу лечения составляют антимикотические средства.
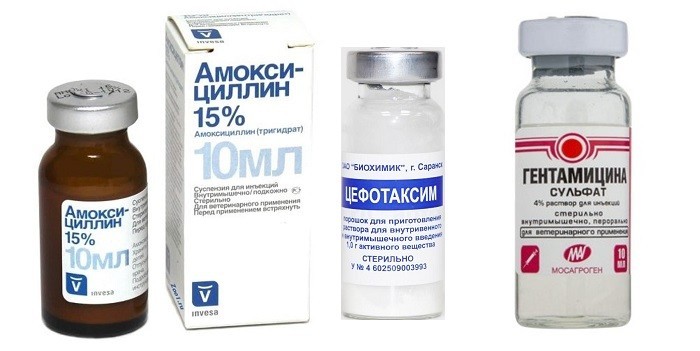
При менингите основа лечения – это прием антибактериальных препаратов. Доктора назначают лекарства широкого спектра действия. Они вызывают гибель вредоносных микроорганизмов. Антибиотики (Амоксициллин, Цефотаксим, Гентамицин) новорожденным вводят внутривенно. Курс лечения препаратами длительный – до выздоровления ребенка.
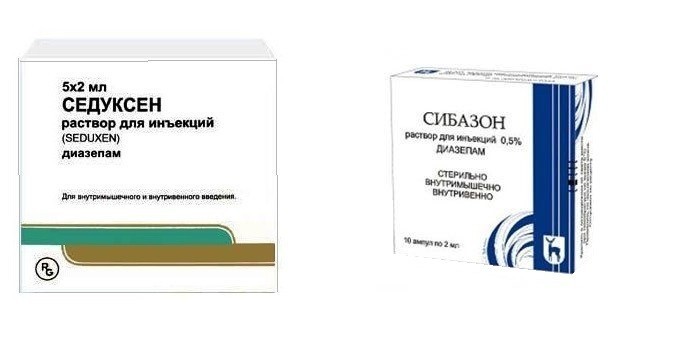
Эту группу лекарств врачи назначают для устранения судорог, возникающих у младенца из-за поражения центральной нервной системы. Действие противосудорожных препаратов направлено на подавление ее работы. Лекарства препятствуют распространению в головном и спинном мозге нервного импульса. Противосудорожное лечение заключается во внутривенном введении Седуксена, Сибазона.
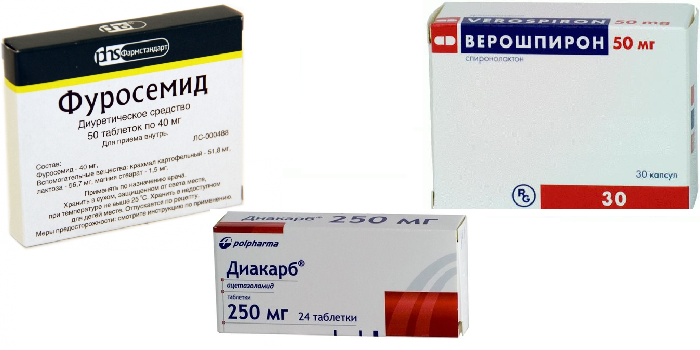
Для уменьшения отека головного мозга доктора прописывают детям мочегонные препараты. Они помогают устранить головные боли, тошноту, уменьшить внутричерепное давление. Чтобы не допустить обезвоживания организма, мочегонные средства вводят в организм ребенка вместе с большим количеством жидкости. Для лечения новорожденных врачи назначают Верошпирон, Фуросемид, Диакарб.
Последствия менингита у грудничков
При несвоевременной диагностике или некорректной терапии менингита у ребенка может начаться абсцесс головного мозга. Более 80% новорожденных с таким диагнозом умирают. При менингоэнцефалите выживаемость составляет 15-20%. После лечения реабилитация длительная – ребенок находится на учете. Новорожденного не всегда удается излечить полностью, поэтому невролог наблюдает малыша на протяжении 2 лет.
Возможные последствия менингита:
- отек мозга;
- тромбоз сосудов;
- кровоизлияния в мозг;
- поражение лицевых мышц;
- эпилептические припадки;
- задержка психического развития.
Менингит: заразен или нет?
Вирусная и бактериальная форма менингита передаются от человека к человеку. Чтобы не допустить заражения, необходимо придерживаться профилактических мер. Среди них:
- Вакцинация ребенка. Существует множество антибактериальных и противовирусных прививок, предотвращающих заражение.
- Сведение к минимуму контакта с больным человеком. При подозрении на менингит у окружения новорожденный сразу должен быть изолирован.
- Тщательные меры гигиены. Вещи новорожденного должны быть только в его использовании. Они не передаются в пользование другим детям.
- Поддержание иммунитета. Профилактика заключается в правильном уходе за младенцем, своевременном кормлении, ежедневных прогулках на свежем воздухе, быстром избавлении от простудных заболеваний.
- Знание симптомов менингита. Если знать первые признаки заболевания, например, сыпь на теле или неврологические проявления, можно избежать многих осложнений. При появлении симптомов нужно сразу вызывать скорую помощь. Распознать менингит врач иногда может даже по фото, на котором видна сыпь на коже у ребенка.
Видео
Нашли в тексте ошибку?
Выделите её, нажмите Ctrl + Enter и мы всё исправим!
Воспалительный процесс в мозговых оболочках (гнойный менингит) занимает лидирующее место среди заболеваний центральной нервной системы у новорожденных. Заболевание относится к тяжелым инфекционным процессам, которые могут привести к инвалидности, смерти новорожденного. Нередко гнойный менингит не распознавался сразу, ребенок поступал в больницу с диагнозом ОРВИ, энтероколит, у части детей отмечались локальные инфекционные процессы при поступлении в стационар.
Менингит у новорожденных: последствия
Инфекционный процесс в основном локализуется в паутинной и мягкой оболочке головного мозга. Нередко у новорожденного происходит нарушение проходимости ликворных путей – такое состояние приводит к избыточному скоплению спинномозговой жидкости в желудочковой системе головного мозга, развивается окклюзионная гидроцефалия.
Менингит у новорожденных протекает тяжело, происходит нарушение работы желудочно-кишечного тракта, обезвоживание организма, нередко менингит протекает без температуры. Прогноз заболевания у новорожденных неутешительный – очень часто менингит приводит к летальному исходу, у переболевших менингитом детей может развиться эпилепсия, умственная отсталость, парез черепных нервов, конечностей, паралич, гидроцефалия, ухудшение или полная потеря зрения и слуха, другие осложнения.
Менингит у недоношенных детей: последствия
Недоношенность плода – это один из факторов, способствующих развитию менингита новорожденного. Около 80% заболевших менингитом новорожденных – это недоношенные дети. Причина склонности недоношенных детей к инфицированию и развитию менингита заключается в низкой резистентности организма плода к жизни вне маминого организма, его морфофункциональная незрелость. В некоторых случаях из-за невыраженных симптомов менингит у недоношенных детей не диагностируется своевременно. Нередко отсутствуют неврологические симптомы или они появляются значительно позже, в разгар заболевания. Все эти особенности заболевания у недоношенных детей создают сложности при диагностике менингита, способствуют развитию тяжелых осложнений.
Бактериальный менингит у новорожденных: причины
Менингит вызывается различными возбудителями: вирусами, бактериями, грибками. Инфицирование новорожденного может быть внутриутробное, во время родов, после рождения. Чаще всего возбудитель попадает в организм ребенка из мочеполовых путей матери во время вынашивания или родов, если мать является носителем инфекционного возбудителя. Факторами, которые способствуют распространению инфекции на плод, являются:
- внутриутробная гипоксия плода или асфиксия новорожденного во время родов.
- внутриутробная гипотрофия плода.
- недоношенность.
- нахождение плода в безводном периоде более 2 часов.
- пороки развития центральной нервной системы.
- морфофункциональная незрелость плода.
- снижение иммунологической защиты плода.
- хориоамнионит.
- внутриутробное инфицирование, инфекционные заболевания мочеполовой системы матери.
- родовая травма черепа у плода и другие факторы.
Респираторная инфекция нередко становится причиной развития бактериального менингита у малыша – через измененную слизистую носоглотки, инфекция проникает в кровоток ребенка. Инфекция может попасть в кровь плода через плаценту, пупочные сосуды. У новорожденных крайне редко встречается цереброспинальный менингит (возбудитель - менингококк), гораздо чаще диагностируется менингит, вызванный стрептококком и кишечной палочкой. Если бактериальный менингит развился внутриутробно, то первые симптомы появляются через двое-трое суток после рождения. Менингит, который развился у малыша после рождения, проявляется симптомами через 20-25 дней. К этому моменту в крови новорожденного снижается уровень иммуноглобулина G, который он получил от матери. Иммуноглобулин G содержит антитела к менингококковому возбудителю, поэтому новорожденные редко болеют этим видом менингита.
В клинике неврологии проводится диагностика, лечение и реабилитация пациентов. Неврологи больницы обладают большим опытом по лечению заболеваний ЦНС у взрослых, проводят эффективное лечение и реабилитацию детей с гидроцефалией, энцефалитом, судорогами, эпилепсией, внутричерепной гипертензией и другими заболеваниями, которые нередко развиваются после перенесенного менингита. Записаться на консультацию к врачу можно по телефону Юсуповской больницы.
Кандидозный менингит – это инфекционное воспалительное заболевание мягкой оболочки головного и спинного мозга, возбудителем которого является дрожжеподобный гриб из рода Кандиды, которое характеризуется появлением неврологической симптоматики, фотофобии (боязни света), головной боли и геморрагической сыпи по всему телу.
Распространение
Заболевание распространено во всех странах мира, но с большей частотой встречается в странах Центральной и Южной Африки (Нигер, Нигерия, Чад, Судан, Замбия, Намибия, Ботсвана, Ангола). Это связано с жарким климатом и нарушением жилищно-бытовых условий проживания и личной гигиены населения.
Причины
Возбудителем заболевания является дрожжеподобный гриб из рода Кандиды.
Причиной, по которой данная инфекция может попадать в головной и спинной мозг и провоцировать такое тяжелое заболевание, может служить лишь стойкое нарушение иммунной системы, которое ведет к резкому снижению иммунитета.
Это могут быть врожденные иммунодефицитные состояния, вызванные наследственными заболеваниями органов иммунной системы:
- синдром Незелофа – недостаточность выработки Т-лимфоцитов, клеток иммунной системы;
- синдром Ди-Джорджи – врожденное отсутствие вилочковой железы (тимуса) – органа, который отвечает за формирование иммунитета на первых годах жизни ребенка;
- синдром Чедиака-Хигаши - полное отсутствие нейтрофилов – клеток иммунной системы;
- синдром Веста – резкое снижение выработки иммуноглобулинов класса А (IgA).
Симптомы и локализация
Кандидозный менингит локализуется в мягкой оболочке спинного и головного мозга, а также в спинномозговой жидкости.
Симптомы кандидозного менингита:
Диагностика
Первичный осмотр осуществляется в приемном покое врачом-терапевтом или хирургом общей практики, далее после взятия общеклинических анализов такие больные без промедления доставляются, учитывая степень тяжести, в неврологический стационар или в реанимационное отделение и наблюдаются невропатологом, нейрохирургом, анестезиологом и терапевтом.
После уточнения диагноза серологическими или микробиологическими методами пациентов консультирует и дополняет уже назначенное лечение врач-инфекционист.
Лабораторные исследования:
- общий анализ крови, для которого характерно увеличение лейкоцитов до 25*10 9 /л (при норме 4-9*10 9 /л) и сдвиг лейкоцитарной формулы влево, увеличение СОЭ (скорости оседания эритроцитов) до 60 мм/ч при норме от 1 до 15 мм/ч. Данные изменения в анализе свидетельствуют о наличии тяжелого воспалительного процесса в организме;
- общий анализ мочи, в котором будут наблюдаться увеличение клеток плоского эпителия и лейкоцитов, свидетельствующих об остром воспалительном процессе в организме;
- анализ ликвора, который можно получить при спинномозговой или люмбальной пункции.
Спинномозговая пункция: больного просят лечь на бок и обхватить руками согнутые ноги для того чтобы позвоночник приобрел вид дуги и межпозвоночные пространства расширились. В место между 2 и 3 поясничным позвонком вкалывают раствор новокаина или лидокаина для обезболивания. Спустя 5 минут в место между позвонками вводят пункционную иглу на 3-4 см до попадания в полосное пространство.
Изменения показателей ликвора при кандидозном менингите
| Название показателя | Нормальное значение | Изменение при кандидозном менингите |
| Цвет и прозрачность | Бесцветная, прозрачная | Белесоватая, мутная |
| Скорость вытекания из пункционной иглы | 40 – 60 капель за 1 минуту | 90 – 110 капель за 1 минуту или струей |
| Давление | 130 – 180 мм вод. ст. | 250 – 500 мм вод.ст. |
| Цитоз (количество клеток в 1 мкл) | 2 – 8 | 250 – 700 и более, но не свыше 1000 |
| Лимфоциты | 90 – 95% | 80 – 100% |
| Нейтрофилы | 3 – 5% | 20 – 40 % |
| Белок | 160 – 330 мг/л | 1000 – 16000 мг/л |
| Глюкоза | 1,83 - 3,89 ммоль/л | 1,83 ммоль/л и ниже |
| Хлориды | 120 - 130 ммоль/л | 110 ммоль/л и ниже |
| Фибриновая пленка | Не образуется | Образуется |
Серологические исследования: выявление в сыворотке крови повышения титра специфических антител, вырабатываемых в ответ на инфицирование кандидозной инфекцией. Выбор иммунологических реакций при кандидозном менингите довольно большой и включает в себя:
- ПЦР (полимеразная цепная реакция);
- РА (реакция агглютинации);
- РНГА (реакция непрямой гемагглютинации);
- РСК (реакция связывания комплемента);
- ИФА (иммуноферментный анализ).
Микроскопическое исследование, материалом для которого является спинномозговая жидкость.
Лечение
Противогрибковые препараты:
- Амфолип по 400 ЕД на 1 кг массы тела 1 раз в сутки внутривенно капельно;
- Флуконазол (Микомакс, Нофунг) по 150 мг 2 раза в сутки.
Симптоматическое лечение:
- мочегонные препараты при повышенном внутричерепном давлении или при начинающемся отеке головного мозга – фуросемид по 40 мг в сутки внутривенно струйно;
- антиоксиданты – цитофлавин (витамин В2 и РР) внутривенно капельно 1 раз в сутки;
- физиологический раствор с растворенным дофамином или добутамином по 200 мл внутривенно капельно;
- альбумин или плазма по 100-150 мл внутривенно капельно;
- реополиглюкин по 200 мл внутривенно капельно;
- стофантин по 100 физиологического раствора внутривенно капельно.
Прогноз и осложнения
Для жизни прогноз сомнительный, так как кандидозный менингит редко встречается как самостоятельное заболевание, а развивается на фоне других болезней, которые резко снижают иммунитет. Вследствие таких патологических реакций в организме не редко (около 85%) наступает смертельный исход.
К другим осложнениям кандидозного менингита относятся:
- гидроцефалия;
- отек головного мозга;
- паралич конечностей;
- глухота;
- слепота;
- эпилепсия;
- расстройство личности;
- слабоумие.
Читайте также:


