Кожная t-клеточная лимфома грибовидный микоз
Грибовидный микоз
- Российское общество дерматовенерологов и косметологов
Оглавление
Ключевые слова
- Дерматология
- Онкология
- Гематология
- Стадирование
- Глюкокортикостероиды
- Фототерапия
- Биологическая терапия
- Химиотерапия
Список сокращений
ВИЧ – вирус иммунодефицита человека
ВОЗ – Всемирная организация здравоохранения
ГМ – грибовидный микоз
ЛК – лимфомы кожи
НТ – наружная терапия
ПУВА (Psoralen + UltraViolet A) – псорален-ультрафиолет А
ПЦР – полимеразная цепная реакция
РКИ – рандомизированные контролируемые исследования
СОД – суммарная очаговая доза
ТКР – T-клеточный рецептор
ТОК – тотальное облучение кожи
УЗИ – ультразвуковое исследование
HTLV-1 (human T-lymphotropic virus type 1) - Т-лимфотропный вирус человека
Термины и определения
Грибовидный микоз (ГМ) – первичная эпидермотропная Т-клеточная лимфома кожи (ЛК), характеризующаяся пролиферацией малых и средних Т-лимфоцитов с церебриформными ядрами.
1. Краткая информация
1.1 Определение
Грибовидный микоз (ГМ) – первичная эпидермотропная Т-клеточная лимфома кожи (ЛК), характеризующаяся пролиферацией малых и средних Т-лимфоцитов с церебриформными ядрами.
1.2 Этиология и патогенез
Этиология заболевания неизвестна. Cчитается, что ЛК возникают вследствие хронической антигенной стимуляции, что ведет к неконтролируемой клональной пролиферации и накоплению неопластических Т-клеток в коже. Предполагают роль золотистого стафилококка в возникновении ЛК. Некоторые исследователи сообщают о значении вируса Эпштейна-Бара и цитомегаловируса в этиологии заболевания. Есть данные о развитии ЛК у людей, получающих иммуносупрессивную терапию после трансплантации органов и у ВИЧ-инфицированных.
1.3 Эпидемиология
ГМ является наиболее часто встречающейся формой кожной Т-клеточной лимфомы и составляет 1% всех неходжскинских лимфом, 50% первичных лимфом кожи и 65% кожных Т-клеточных лимфом. Заболеваемость ГМ в мире равна 6-7 случаев/10 6 в год с регулярным повышением в последние десятилетия. Этот показатель значительно варьирует в различных географических регионах: в США заболеваемость ГМ составляет 0,46 случаев на 100 000 человек, в странах Европы этот показатель колеблется от 0,26 до 1,0 на 100 000 человек в год (55% мужчин и 45% женщин). Более 75% случаев ГМ наблюдается у пациентов старше 50 лет, средний возраст дебюта заболевания составляет 55-60 лет. ГМ может также поражать детей и подростков (1% случаев). Соотношение заболевших мужчин и женщин составляет 2,0:1,0 с преобладанием пациентов с темным цветом кожи (1,7:1).
1.4 Кодирование по МКБ 10
С84.0 – Грибовидный микоз
1.5 Классификация
- Грибовидный микоз (классический трехстадийный вариант)
- Другие формы грибовидного микоза:
- входят в ВОЗ-классификацию опухолей кожи:
- фолликулярный грибовидный микоз;
- педжетоидный ретикулез;
- синдром гранулематозной вялой кожи.
- редко встречающиеся варианты:
- эритродермический;
- фолликулярный;
- сиринготропный;
- буллезный/везикулезный;
- гранулематозный;
- пойкилодермический;
- гиперпигментный;
- гипопигментный;
- одноочаговый;
- ладонно-подошвенный;
- гиперкератотический/веррукозный;
- вегетирующий/папилломатозный;
- ихтиозиформный;пигментно-пурпурозный;
- пустулезный.
1.6. Клиническая картина.
При классическом варианте ГМ заболевание протекает стадийно и делится на 3 клинических фазы: пятнистая (эритематозная), бляшечная и опухолевая.
Заболевание начинается с пятен разных размеров, с четкими краями, которые расположены несимметрично и чаще локализуются на ягодицах и участках кожи, защищенных от солнечного облучения – молочных железах, нижних отделов живота, в подмышечных и паховых складках, на внутренней поверхности бедер и плеч. Цвет пятен варьирует от розовато-красного до желтовато-оранжевого и коричневого оттенков. Поверхность пятен может быть морщинистой (псевдоатрофичной) и слегка лихенифицированной, в случае появления телеангиоэктазий и участков пигментации развивается пойкилодемия. В эритематозной стадии болезнь может проявляться разнообразными и нехарактерными эритемами, уртикароподобными, псориазо- и парапсориазоподобными, экземоподобными высыпаниями.
Для бляшечной стадии характерно образование инфильтрированных бляшек различной величины, желтовато-красной или синюшной окраски. Поверхность их может быть гладкой, слегка шелушащейся или лихенифицированной. Образование бляшек протекает бессимптомно или сопровождается очень сильным зудом, иногда их рост идет неравномерно за счет периферической части, в результате чего образуются дугообразные очаги. Разрешаются бляшки медленно и неравномерно, при разрешении в центре они приобретают кольцевидную форму.
В опухолевой стадии у больного обычно обнаруживается сочетание пятен, бляшек и узлов. Узлы могут формироваться как в области существующих бляшек, так и на непораженной ранее коже. Их локализация и количество могут варьировать от единичных до множественных. В опухолевой стадии могут поражаться лимфатические узлы и внутренние органы.
2. Диагностика
2.1 Жалобы и анамнез
Для ГМ характерно постепенное начало заболевания и медленное развитие. Высыпания часто спонтанно бесследно разрешаются. Пациенты предъявляют жалобы на высыпания на коже, которые часто сопровождаются чувством зуда.
2.2 Физикальное обследование
Клиническое обследование пациента остается основополагающим методом в диагностике начинающегося ГМ, так как дает возможность не только заподозрить ГМ, но и определить разновидность и стадию этого заболевания, а также определить оптимальное место для получения биоптата кожи. При клиническом обследовании необходимо оценить вид кожных высыпаний (пятна, бляшки, узлы или их сочетание) и площадь поражения кожных покровов. Клиническими симптомами, характерными для ранних стадий ГМ, являются:
- вариабельность формы, размеров и цвета высыпаний;
- феномен одновременного прогрессирования и регрессирования отдельных высыпаний;
- пойкилодермия (пятнистая пигментация, телеангиоэктазии, атрофия кожи);
- множественные высыпания, несколько зон вовлечения;
- характерная локализация высыпаний на участках кожи, не подвергающихся солнечному облучению;
- зуд, сопровождающий высыпания [2,10].
2.3 Лабораторная диагностика
- Рекомендуется верификация диагноза ГМ на основании результатов гистологического исследования кожи.
Уровень убедительности рекомендаций D (уровень достоверности доказательств – 3)
Комментарии: Гистологическое заключение должно учитывать клеточный состав дермального инфильтрата и его расположение. Основными диагностическими критериями, используемыми для диагностики ГМ, являются:
При морфологическом исследовании для пятнистой (эритематозной) стадии характерны эпидермотропные поверхностные мелкоочаговые периваскулярные инфильтраты, для бляшечной – эпидермотропный плотный полосовидный инфильтрат в верхней части дермы, для опухолевой – плотный очаговый или диффузный инфильтрат, занимающий всю дерму и проникающий в подкожную жировую клетчатку, эпидермотропизм может отсутствовать. [1,2,10].
Для повышения достоверности гистологического исследования необходимо отмена лечения любыми наружными препаратами, особенно содержащими кортикостероиды, а также системными кортикостероидами и иммуносупрессантами за 2 недели до проведения биопсии, в неясных случаях рекомендуется проведение нескольких биопсий из разных очагов и повторных биопсий через 2-4 недели (без назначения наружной терапии) [1,2,10].
2.4 Инструментальная диагностика
- Рекомендуется магнитно-резонансная и позитронно-эмиссионная томография [2,10].
Уровень убедительности рекомендаций D (уровень достоверности доказательств – 3)
2.5 Иная диагностика
- Рекомендуется иммуногистохимическое исследование.
Уровень убедительности рекомендаций D (уровень достоверности доказательств – 3)
Комментарии: ГМ характеризуется инфильтратом из ?/? Т-хелперов – зрелых клеток памяти, которые имеют следующий иммунофенотип: ?F1+ CD3+ CD4+ CD5+ CD7+ CD8- CD45RO+. Реже встречаются Т-цитотоксический (?F1+ CD3+ CD4- CD5+ CD8+) и ?/? (?F1- CD3+ CD4- CD5+ CD8+) фенотипы. В этих случаях необходима клинико-морфологическая корреляция для исключения CD8+ агрессивной эпидермотропной Т-клеточной лимфомы и ?/? Т-клеточной лимфомы. В поздних стадиях ГМ может наблюдаться полная или частичная потеря экспрессии пан-Т-клеточных антигенов CD3, CD5 и CD7, появление экспрессии цитотоксических протеинов TIA-1, гранзима В и перфорина, а также аберрантный CD4+/CD8+ или CD4-/CD8- фенотип [1,2,10].
- Рекомендуется молекулярно-биологическое исследование.
Уровень убедительности рекомендаций D (уровень достоверности доказательств – 3)
- Рекомендуется проводить стадирование ГМ согласно рекомендациям Международного общества по лимфомам кожи и Европейской организации по изучению и лечению рака для ГМ и синдрома Сезари (приложение Г2). Однако на практике используется более простая клиническая система стадирования, учитывающая тип кожных высыпаний, наличие/отсутствие крупноклеточной трансформации и/или внекожных очагов [2,10].
Уровень убедительности рекомендаций A (уровень достоверности доказательств – 1+)
Комментарии: Алгоритм диагностики ранних форм ГМ, предложенный Международным обществом по лимфомам кожи, содержит систему количественных показателей (приложение Г1), однако в большинстве случаев диагноз ГМ может быть установлен при тщательной клинико-морфологической корреляции [2,10].
- Рекомендуется следующий план обследования для стадий Ia и Ib: достаточно проведения физикального осмотра с картированием кожи, рентгенографии органов грудной клетки и УЗИ периферических лимфатических узлов [2,10].
Уровень убедительности рекомендаций A (уровень достоверности доказательств – 1+)
- Рекомендуется следующий план обследования для стадий II, III и IV:
при наличии пятен/бляшек – определение площади поражения кожного покрова, при наличии узлов – определение их общего количества, размеров наибольшего узла и вовлеченных областей кожи;
идентификация пальпируемых лимфатических узлов и органомегалии при физикальном осмотре;
биопсия кожи (гистологическое исследование, иммуногистохимическое исследование, включающее следующие маркеры: CD2, CD3, CD4, CD5, CD7, CD8, CD20, CD30, определение реарранжировки гена ТКР);
клинический и биохимический анализ крови (ЛДГ, мочевая кислота (маркеры агрессивного течения заболевания), печеночные ферменты);
определение маркеров вируса гепатита В (HbsAg, anti-HbcAg, anti-HbsAg), гепатита С, ВИЧ и HTLV-1;
УЗИ периферических лимфатических узлов;
компьютерная томография органов грудной клетки, брюшной полости и малого таза [2,10].
Уровень убедительности рекомендаций A (уровень достоверности доказательств – 1+)
Комментарии: при выявлении специфического поражения лимфатических узлов пациент передается для дальнейшего ведения и лечения гематоонкологам. Рекомендуется проведение биопсии лимфатических узлов > 1,5 см в диаметре и/или с плотной, неравномерной консистенцией (гистологическое исследование, проточная цитометрия, определение реарранжировки гена ТКР), биопсия выполняется врачами-специалистами с хирургической специализацией.
При выявлении специфического поражения костного мозга пациент передается для дальнейшего ведения и лечения гематоонкологам. Трепанобиопсия костного мозга выполняется врачами-специалистами, владеющими методикой забора трепанобиоптата костного мозга (хирургами или гематоонкологами).
Оценка факторов риска неблагоприятных исходов, определяющих тактику ведения больных. Наиболее важным фактором при планировании лечения и определения прогноза является установление стадии заболевания. У большинства пациентов с ранними стадиями не происходит прогрессирования в поздние, средняя выживаемость для этой группы равна 12 лет. В поздних стадиях у пациентов с узлами, эритродермией, вовлечением л/у и крови, но без поражения внутренних органов средняя выживаемость равна 5 годам. Пациенты с узлами (Т3) имеют более плохой прогноз, чем с эритродермией (Т4). Внутренние органы вовлекаются редко, средняя выживаемость при этом меньше 2,5 лет. Пациенты со стадиями IB/IIA, имеющие фолликулярную форму ГМ или пациенты с очень толстыми бляшками имеют более плохой прогноз из-за сниженной чувствительности к наружным видам терапии, что необходимо учитывать при назначении лечения. В поздних стадиях наличие множественных узлов, крупноклеточной трансформации и снижения количества CD8+Т-клеток в дермальном инфильтрате и/или крови также ассоциировано со снижением выживаемости.
3. Лечение
3.1 Консервативное лечение
- Рекомендуется для лечения ранних стадий (IA-IIA) ГМ назначение наружно глюкокортикостероидных препаратов:
бетаметазон**, крем, мазь 2 раза в сутки на очаги поражения до полного разрешения высыпаний 2.
Уровень убедительности рекомендаций С (уровень достоверности доказательств 2+)
мометазона фуроат, крем, мазь 2 раза в сутки на очаги поражения до полного разрешения высыпаний 2.
Уровень убедительности рекомендаций С (уровень достоверности доказательств 2+)
- Рекомендуется для лечения ранних стадий (IA-IIA) ГМ назначение ретиноидов (изотретиноин) 0,5–1 мг на кг массы тела в течение 2–3 месяцев [11].
Уровень убедительности рекомендаций D (уровень достоверности доказательств 3)
- Рекомендуется назначение интерферона-?** (IFN-?), как препарата первой линии для IIB, III и СС в умеренно высоких дозах: 3-10 млн МЕ ежедневно или 3 раза в неделю. Лечение проводят до достижения полного контроля (отсутствия признаков дальнейшего прогрессирования) [12].
Уровень убедительности рекомендаций D (уровень достоверности доказательств 3)
Комментарии: Можно комбинировать с ПУВА, ретиноидами и химиотерапией.
- Рекомендуется назначение метотрексата** 25-75 мг в неделю. Лечение проводят до достижения полного контроля (отсутствия признаков дальнейшего прогрессирования) или до появления признаков неприемлемой токсичности [13].
Уровень убедительности рекомендаций D (уровень достоверности доказательств 3)
Комментарии: Можно комбинировать с IFN-?.
- Рекомендуется назначение физиотерапии:
узковолнового ультрафиолетового облучения спектра В 311 нм 5.
Уровень убедительности рекомендаций С (уровень достоверности доказательств 2+)
Комментарии: Облучение проводится 2-3 раза в неделю, первая экспозиция должна быть не более 70% от ранее определенной минимальной эритемной дозы. Последующие экспозиции проводятся следующим образом: при отсутствии эритемы – время экспозиции увеличивается на 40%, при слабой эритеме – на 20%, при выраженной эритеме – остается тем же. Рекомендовано для пятен и тонких бляшек, отсутствуют выраженные побочные эффекты.
Уровень убедительности рекомендаций С (уровень достоверности доказательств 2+)
Комментарии: За 2 часа до облучения пациент принимает перорально 8-метоксипсорален в дозе 0,6 мг на кг массы тела, начальная доза облучения зависит от типа кожи (0.25-1.0 Дж/см 2 ), затем с каждым сеансом доза повышается на 0,25-0,5 Дж/см 2 или более в зависимости от выраженности эритемы. Лечение проводится 3-4 раза в неделю до разрешения высыпаний (30-35 сеансов). Общая доза варьирует от 50 до 80 Дж/см 2 , что бывает достаточным для достижения клинической ремиссии. Применяется при распространенных и более инфильтрированных элементах, фолликулярной форме ГМ. Побочные эффекты включают эритему, тошноту, фоточувствительность и фотокарциногенез.
Локальной лучевой терапии 10.
Уровень убедительности рекомендаций D (уровень достоверности доказательств 3)
Комментарии: Используется у пациентов с небольшим количеством высыпаний (10-20 Gy на курс).
Тотального облучения кожи 9.
Уровень убедительности рекомендаций D (уровень достоверности доказательств 3)
Комментарии: Проводится пациентам с распространенными высыпаниями как терапия первой или второй линии в дозе 20-30 Gy с Т2 и Т3 стадиями с отсутствием эффекта от топической терапии (максимальная доза на курс 36 Gy). ТОК проводится с использованием нескольких (чаще всего шести) электронных полей (переднее, заднее, правое и левое передние косые поля, правые и левые задние косые поля). Во время лечения экранируются глаза и ногти. РОД 1-1,2-1,5 Гр, СОД 30-40 Гр. Необходимо помнить о лучевых повреждениях (эритема кожи, алопеция, дистрофия ногтей, выраженная сухость кожи), которые у большинства больных являются обратимыми ( 10% кожного покрова.
Т2а – только пятна
Т3 Один или более узлов (?1 см в диаметре)
Т4 Сливающаяся эритема, покрывающая ?80% поверхности тела
Лимфатические узлы
N0 Нет увеличения периферических лимфатических узлов, их биопсия не требуется
N1 Периферические лимфатические узлы увеличены; гистопатология Dutch grade 1 или NCI LN0-2
N2 Периферические лимфатические узлы увеличены; гистопатология Dutch grade 2 или NCI LN3
N3 Периферические лимфатические узлы увеличены; гистопатология Dutch grade 3-4 или NCI LN4, клон-позитивны или негативны
NX Периферические лимфатические узлы увеличены, нет гистологического подтверждения
Внутренние органы
M0 Нет вовлечения внутренних органов
M1 Вовлечение внутренних органов (с уточнением органа и морфологическим подтверждением)
Кровь
B0 Отсутствие значительного вовлечения крови: атипичные (Сезари) клетки составляют ?5% лимфоцитов периферической крови
B1 Умеренное вовлечение крови: атипичные (Сезари) клетки составляют >5% лимфоцитов периферической крови
B3 Значительное вовлечение крови: ?1000/µL клеток Сезари с позитивным клоном

Дата публикации: 14.11.2015 2015-11-14
Статья просмотрена: 1753 раза
В данной статье рассматривается описание теоретического материала, методов лечения и диагностики грибовидного микоза.
Ключевые слова: грибовидный микоз, злокачественные лимфомы кожи, кожная T-клеточная лимфома, синдром Сезари.
Грибовидный микоз клинически и морфологически относится к неоднородной группе опухолей — злокачественные лимфомы кожи, которые развиваются вследствие пролиферации лимфоцитов в коже. Лимфомы кожи составляют заболевания, которые возникают первично и делятся на два больших класса: Т — и В — клеточные лимфомы кожи.
При Т — клеточной лимфоме Т — лимфоциты локализуются преимущественно в эпидермисе и верхних слоях дермы, а при В — клеточных лимфомах В — лимфоциты располагаются в средних и глубоких слоях дермы.
Самым распространенным заболеванием в группе Т — клеточных лимфом является грибовидный микоз. Это злокачественная опухоль лимфоидной ткани с первичным очагом в коже. В дальнейшем в патологический процесс могут вовлекаться лимфоузлы, костный мозг и внутренние органы.
Затем, в 1876 году французский дерматолог А. Базен подробно описал клинически картину так называемой классической формы грибовидного микоза.
В России первое клиническое наблюдение больного грибовидным микозом было представлено в 1889 г. профессором Киевского университета М. И. Стуковенковым.
Грибовидный микоз — заболевание людей старшего возраста. Более 75 % случаев грибовидного микоза наблюдаются у пациентов старше 50 лет.
Средний возраст дебюта заболевания составляет 55–60 лет. Могут болеть дети и подростки, но это наблюдается лишь в 1 % случаев. Соотношение заболевших мужчин и женщин составляет 1, 6–2, 0: 1
Генетический фактор (риск заболевания возрастает у родственников первой линии больных Т — клеточной лимфомы кожи);
Ухудшение экологической обстановки;
Длительно протекающие хронические дерматозы (нейродермит, атопический дерматит, псориаз), которые приводят к нарушению барьерной и иммунологической функции кожи. Это способствует проникновению инфекционных агентов, которые усиливают поломки в иммунной системе кожи, что приводит к развитию опухолевого процесса.
Вирус Т — клеточного лейкоза человека типа 1 (HTLV-1) — основной этиологический фактор, инициирующий развитие Т-клеточных злокачественных лимфом кожи.
Цитокины, вырабатываемые лимфоцитами, эпителиальными клетками и клетками макрофагальной системы, обладают провоспалительным и пролиферативным действием:
ИЛ — 1 — отвечает за дифференцировку лимфоцитов;
ИЛ — 2 — фактор Т — клеточного роста;
ИЛ — 4 и ИЛ — 5 — усиливают приток в очаги поражения эозинофилов и их активацию.
В результате притока в очаг поражения Т-лимфоцитов образуются микроабсцессы Потрие. Это микроскопическое скопление атипичных лимфоцитов и гистиоцитов в эпидермисе при грибовидном микозе.
С усилением пролиферации лимфоцитов происходит угнетение активности клеток противоопухолевой защиты:
дендритических клеток, в частности клеток Лангерганса;
цитокинов (ИЛ — 7, ИЛ — 15) — ингибиторов опухолевого роста.
- Различают три клинические формы заболевания: классическую, эритродермическую и обезглавленную.
Для Т — клеточных лимфом кожи характерен полиморфизм высыпаний в виде пятен, бляшек, опухолей. Все виды высыпаний сопровождаются зудом.
Классическая форма грибовидного микоза характеризуется 3 стадиями развития: эритематозно — сквамозной, бляшечной и опухолевой [1; 2]
В первой стадии высыпания чаще всего представлены эритематозными пятнами на коже туловища или ягодиц. Их количество увеличивается, со временем процесс принимает характер эритродермии. Высыпания могут существовать годами.
Во второй стадии на месте пятнистых высыпаний появляются бляшки (форма округлая или неправильная, цвет интенсивно — фиолетовый, четко отграничены от здоровой кожи, поверхность плотная, шелушащаяся). Некоторые бляшки могут спонтанно разрешаться, оставляя участки темно — бурой гиперпигментации или атрофии. Зуд более интенсивный и мучительный, отмечается лихорадка и снижение массы тела, наблюдается лимфоаденопатия.
В третьей стадии появляются безболезненные опухоли, консистенция плотно — эластическая, цвет желто — красный, форма сферическая или приплюснутая, напоминает шляпки грибов. Появляются повсеместно, количество от 1 до десятка, размеры от 1 до 20 см в диаметре.
Слабость и снижение массы тела. Характерен резко выраженный лейкоцитоз до 100 000 клеток в 1 мм 3, в лимфоцитограммах — не менее 10 % клеток Сезари. Эти клетки представляют собой малигнизированные Т — хелперы, ядра которых со складчатой церебриформной поверхностью, с глубокими инвагинациями ядерной мембраны. Летальный исход через 2–4 года.
Обезглавленная форма — начинается внезапным появлением опухолей без предшествующих высыпаний. Характеризуется высокой степенью малигнизации и расценивается как проявление лимфосаркомы. Летальный исход наступает в течение 1 года.
- Для подразделения лимфом кожи по стадиям используют классификацию TNM (T — кожа, N — лимфатические узлы, M — внутренние органы)
TNM — классификация кожных Т-клеточных лимфом (1987 год) [3]
Т: Кожа Т0 Клиническое и\или гистологическое подозрение на грибовидный микоз
Т1 Экзематозные очаги, бляшки: менее 10 % поверхности тела
Т2 Экзематозные очаги, бляшки: более 10 % поверхности тела
Т3 Опухолевидные образования (более одного)
N: Лимфоузлы N0 Лимфоузлы не пальпируются
N1 Лимфоузлы пальпируются; гистологически нет данных за кожную Т-клеточную лимфому (далее КТКЛ)
N2 Лимфоузлы не пальпируются; гистологический инфильтрат КТКЛ
N3 Лимфоузлы пальпируются; гистологический инфильтрат КТКЛ
B: Кровь В0 Атипичные лимфоциты в крови отсутствуют ( 5 %)
M: Внутренние органы М0 Внутренние органы не поражены
M1 Гистологически подтверждается поражение внутренних органов.
Вторичный сифилис (особенно у пациентов, инфицированных ВИЧ — 1);
Псевдолимфома (обусловленная приемом некоторых лекарственных средств, например, противосудорожные препараты — фенобарбитал, карбамазепин, фенитоин, может имитировать грибовидный микоз по комплексу гистологических и клинических признаков)
Атопический дерматит, псориаз, розовый лишай (на ранних стадиях)
Не существует лабораторных критериев, позволяющих четко определить дозы, сроки или эффективные комбинации препаратов.
ЦОП — блео (циклофосфан, винкристин, преднизолон, блеомицин);
ЦХОП (циклофосфан, винкристин, доксорубицин, преднизолон),
МОПП (мехлорэтамин, винкристин, прокарбазин, преднизолон)
Антиметаболиты — метотрексат, меркаптопурин, пуринетол;
Замедляющие нуклеиновый обмен и рост активно пролиферирующих тканей;
Алкилирующие агенты (циклофосфан, тиофосфамид),
Действующие непосредственно на ДНК клетки;
Вещества растительного происхождения (винкристин, винбластин);
Блокирующие деление клеток на стадии метафазы;
Синтетические противоопухолевые антибиотики (спиробромин, проспидин);
Противоопухолевые антибиотики (адриамицин, блеомицин, брунеомицин).
- Проспидинотерапия (проспидин и небольшие дозы кортикостероидов) — отсутствие серьезных побочных эффектов, действие на мембраны клеток, но длительное применение приводит к привыканию.
- ПУВА-терапия — применении фотосенсибилизаторов в комбинации с УФ-облучением в области А. Зона воздействия УФА-света находится в пределах эпидермиса и верхней трети дермы. Применение данного метода в доопухолевых стадиях заболевания. В опухолевой стадии используют сочетание УФ-облучения с полихимиотерапией или рентгеновским облучением.
- Электронно-лучевая терапия — облучении быстрыми электронами, воздействовать на опухолевый субстрат в глубоких отделах кожи
На ранних стадиях используют ретиноиды (изотретиноин, этретинат, тигазон), действие которых направлено на процессы созревания Т-хелперов.
Гормоны тимуса: Т-активин, тимопоэтин, тимозин, тималин, тимоген;
Леакадин — обладает противоопухолевым и иммуномодулирующим действием
Интерфероны (α-интерферон — виферон, реальдирон, вэллферон; β-интерферон — ребиф 22, бетаферон, лейкинферон; γ-интерферон — имукин) — противоопухолевая активность, модуляция механизмов гуморальной регуляции иммунного ответа, активируют макрофагальную и комплементарную системы организма, нормализуют продукцию провоспалительных цитокинов, воздействуют на экспрессию генов и антигенов главного комплекса гистосовместимости;
- Ламоткин И. А. Типы клинического течения грибовидного микоза// Междунар. мед. журн. — 2001. — № 5. — С. 427–428.
- Кутасевич Я. Ф. Особенности патогенеза, методы ранней диагностики и рациональной терапии грибовидного микоза: Автореф. дис. докт. мед. наук, 1989. — С. 33.
- Kerl H, Sterry W (1987) Classification and staging. In: EORTC/BMBF Cutaneous Lymphoma Project Group: Recommendations for staging and therapy of cutaneous lymphomas (G. Burg and W. Sterry, eds.) pp 1–10
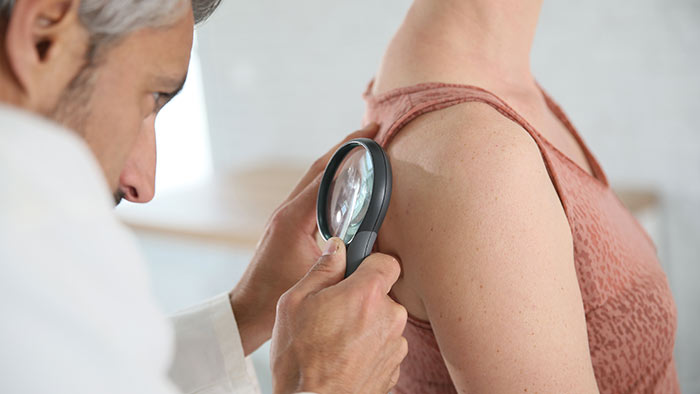
Т-клеточная лимфома кожи (ТКЛК) — это разнородная группа заболеваний, относящихся к неходжкинским лимфомам, основной чертой которых является инфильтрация кожи злокачественными моноклональными Т-лимфоцитами.
Почему развивается Т-клеточная лимфома кожи
Возникновение Т-клеточной лимфомы связано с мутацией зрелых Т-лимфоцитов, что приводит к их бесконтрольному размножению, миграции в кожу и ее инфильтрации. Что именно вызывает мутацию, неизвестно. Предполагается, что она может быть спровоцирована стимуляцией антигенами в результате сбоя работы иммунной системы.
Спровоцировать сбой иммунной системы могут следующие факторы:
- Вирусные инфекции: вирус Эпштейн-Барра, цитомегаловирус, вирус простого герпеса, ретровирусы, лимфотропный вирус человека и др.
- Некоторые химические вещества, которые используются в промышленности, сельском хозяйстве, строительстве и др.
- Ионизирующее излучение, в том числе лучевая терапия в анамнезе.
- Избыточное воздействие УФ-лучей на кожу.
Т-клеточная лимфома кожи может быть первичной и вторичной. Первичные формы начинаются с поражения кожи. При вторичных сначала поражается лимфоидный орган (например, лимфоузлы), в результате чего в нем происходит размножение и накопление лимфоцитов, потом они мигрируют в кожу и инфильтрируют ее.
Виды Т-клеточных лимфом кожи и их стадии
Выделяют следующие виды Т-клеточной лимфомы кожи:
- Грибовидный микоз.
- Синдром Сезари.
- CD30+ Т-клеточные лимфомы — лимфатоидный папулез (ЛП) и кожная анапластическая крупноклеточная лимфома (КАКЛ).
- Панникулитоподобная Т-клеточная лимфома подкожной клетчатки.
- Первичная кожная агрессивная эпидермотропная CD8+ Т-клеточная лимфома.
- Первичная кожная мелко/среднеклеточная CD4+ Т-клеточная лимфома.
Наиболее часто встречаемые первые 2 типа опухоли. При их стадировании заболевания учитываются следующие факторы:
- Степень поражения кожных покровов.
- Вовлеченность в процесс лимфатических узлов.
- Лимфоидное поражение внутренних органов.
- Поражение системы кроветворения.
Их стадирование происходит согласно следующей схеме:
- 1А стадия. Имеются кожные поражения в виде пятен, которые занимают менее 10% кожного покрова, лимфоузлы не увеличены, в крови обнаруживается незначительное количество атипичных клеток Сезари.
- 1В стадия. Помимо пятен на коже, образуются бляшки, но объем высыпаний не превышает 10% от кожного покрова. Остальные признаки такие же, как на 1А стадии.
- 2А стадия. К вышеперечисленным симптомам добавляется поражение лимфатических узлов.
- 2В стадия. На коже появляются узлы.
- 3 стадия. Кожные проявления генерализуются, образуют сливающуюся эритему и покрывают более 90% поверхности тела.
- При 4 стадии, в крови обнаруживается большое количество атипичных клеток Сезари (более 1000 на микролитр), плюс присоединяется лимфоидное поражение внутренних органов.
Пациентов с синдромом Сезари изначально относят к 4 стадии заболевания, поскольку у них имеется обширная эритродермия и большое количество атипичных лимфоцитов в крови.
Остальные нозологии Т-клеточных лимфом, не являющиеся грибовидным микозом и синдромом Сезари, стадируются на основании следующих признаков:
- Т1А — имеется единичный очаг поражения не превышающий 5 см.
- Т1В — единичный очаг поражения, превышающий 5 см.
- Т2 — имеются множественные высыпания кожи, не выходящие за пределы 1-2 зон
- Т2А — зона поражения не превышает 15 см.
- Т2В — зона поражения не превышает 30 см.
- Т2С — высыпания распространяются более чем на 30 см.
- Т3 — имеется поражение кожи, затрагивающее не рядом расположенные зоны, либо высыпания занимают более 3 зон.
Поражение лимфатических узлов:
- N0 — нет увеличения лимфоузлов, ни центральных, ни периферических.
- N1 — поражена 1 группа периферических ЛУ, которые осуществляют лимфодренаж от пораженного участка кожи.
- N2 — поражено более 1 группы ЛУ, липо есть признаки поражения ЛУ, не осуществляющих дренаж вовлеченной области кожи.
- N3 имеются данные за поражение центральных ЛУ.
Поражение внутренних органов:
- М0 — поражения внутренних органов не обнаружено.
- М1 — есть данные за поражение внутренних органов (требуется морфологическое подтверждение).
Как проявляется лимфома кожи, симптомы
Симптоматические проявления будут зависеть от типа Т-клеточной лимфомы.
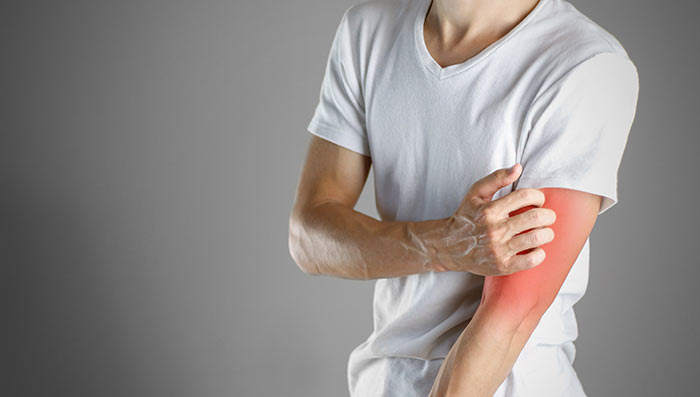
Симптомы грибовидного микоза:
- Высыпания в виде пятен и бляшек различной формы и цвета. Они носят множественный характер и располагаются на участках кожи, не подвергающихся инсоляции (зона купальника).
- Феномен одновременного прогрессирования и регресса разных элементов сыпи.
- Пойкилодермия — в зоне клеточных высыпаний имеется пятнистая пигментация, расширение кровеносных сосудов и атрофические изменения кожи.
- Наличие зуда.
В зависимости от стадии заболевания, грибовидный микоз будет иметь следующие особенности. На начальном этапе (1 стадия) отмечается наличие множественных или единичных пятен, которые могут достигать размеров в 20 см. Пятна зудят и могут шелушиться. Внешне они напоминают псориаз или экзему. На этой стадии заболевание может существовать годами и даже десятилетиями. Пятна могут спонтанно регрессировать и образовываться снова. Учитывая то, что клиническая картина сходна с другими дерматологическими нозологиями, правильный диагноз сразу поставить сложно, как правило, на это занимает достаточно длительное время.
Для второй стадии пятна начинают трансформироваться в бляшки — пораженная кожа утолщается и как бы приподнимается над здоровой, ее цвет становится красно-синюшным. Бляшки могут спонтанно регрессировать, или, наоборот, увеличиваться в размерах и сливаться друг с другом. На их поверхности может быть шелушение.
На 3 стадии образуются кожные опухоли в виде куполообразных красно-синюшных узлов, с гладкой поверхностью. Узлы увеличиваются в размерах и распадаются, при этом образуются язвы с кровянисто-гнойным отделяемым.
Панникулитоподобная Т-клеточная лимфома подкожной клетчатки проявляется множественными плотными бляшками, либо узлами различного цвета, которые преимущественно располагаются на нижних конечностях. Клинически напоминают панникулит (воспаление подкожной клетчатки).
Первичная CD4+кожная лимфома из мелких/крупных клеток проявляется единичными или множественными узлами синюшно-багрового цвета. В отличие от грибовидного микоза, узлы появляются сразу, без этапа пятна и бляшки.
Клиническим проявлением синдрома Сезари является наличие обширной эритемы (покраснения кожи), которая распространяется не менее чем на 80% покровов тела. Эритема может шелушится, но не обязательно. Характерно увеличение лимфоузлов до размеров ореха. Чаще всего, поражаются паховые и подмышечные ЛУ.
CD30+ Т-клеточная лимфома проявляется рецидивирующими сгруппированными или диссеминированными папулезными высыпаниями. Отдельные элементы могут спонтанно регрессировать в течение нескольких недель, причем на данном фоне могут образовываться новые папулы. В ряде случаев элементы сыпи могут некротизироваться с образованием некротических язв размером от 1 до 4 см, которые самопроизвольно разрешаются с формированием рубца.
Диагностика Т-клеточной лимфомы кожи
Для постановки диагноза необходимо комплексное обследование:
- Осмотр кожных высыпаний.
- Морфологическое и иммунотипическое исследование биоптатов кожи из очагов поражения. Чтобы результаты биопсии были более информативным, необходима отмена всех наружных препаратов, а также системных глюкокортикостероидов за две недели до забора материала. В сомнительных случаях проводят повторную биопсию через 2-4 недели после предыдущей и материал берут из разных очагов.
- Молекулярно-генетические исследования для определения характерных генетических мутаций.
При подозрении на синдром Сезари проводят такое же обследование, как и при грибовидном микозе (ГМ), плюс добавляют следующие данные:
- Определение площади поражения кожи. Если есть узлы, определяют их количество и размер наибольшего из них.
- Производят определение количества клеток Сезари с помощью проточной цитометрии.
Как проводится лечение лимфомы кожи
Для лечения лимфомы кожи используется химиотерапия. Схемы будут определяться типом заболевания и его стадией.
- Топические кортикостероиды. Их необходимо наносить на поверхность пятен и бляшек.
- УФО спектра В — узковолоконное ультрафиолетовое облучение лучами спектра В. Может применяться для пятен и тонких бляшек.
- ПУВА-терапия — псорален + УФО лучами спектра А. Данный вид лечения эффективен при толстых бляшках и фолликулярной форме ГМ.
- Локальная лучевая терапия в СОД 10-20 Гр. Применяется при единичных высыпаниях.
- Тотальная лучевая терапия (ТЛК). Проводится при наличии распространенных высыпаний, которые не реагируют на топические стероиды. Облучение проводится в суммарной очаговой дозе 30-40 Гр с фракционированием разовой очаговой дозы 1,2-1,5Гр. В качестве поддерживающего лечения после ТЛК применяется ПУВА-терапия. Т-клеточная лимфома кожи является чувствительной к облучению опухолью, поэтому лучевая терапия может применяться, как терапия первой линии при лечении ранних и поздних лимфом, так и для лечения рецидивов.
Если наружная терапия лимфомы кожи не оказала эффекта, добавляют вторую линию терапии, в рамках которой могут использоваться следующие системно действующие препараты:
- Ретиноиды.
- Интерфероны.
- Вериностат — ингибитор гистондеацетилазы.
- Цитостатики метотрексат или проспидин.
На поздних стадиях лимфомы кожи используется химиотерапия и электронно-лучевая терапия. Химиотерапия проводится с помощью вориностата. Его необходимо принимать перорально до достижения контроля заболевания (критериями контроля является отсутствие признаков прогрессирования). В случае развития неприемлемых токсических реакций препарат отменяют.
Лечение СС базируется на следующих принципах:
- Комбинированное лечение (наружное и системное) является более эффективным, чем монотерапия.
- По возможности, следует избегать назначения цитостатиков, поскольку они подавляют иммунитет.
- Необходима своевременная диагностика и лечение инфекционных осложнений.
- Поскольку одним из основных симптомов, снижающих качество жизни пациентов, является зуд. Необходимо его эффективное устранение.
Терапия первой линии
Наилучшую эффективность в рамках терапии первой линии у больных с СС показал экстракорпоральный фотоферез (ЭКФ). Из цельной крови выделяют лейкоциты, которые обрабатывают фотосенсибилизирующим веществом и затем обрабатывают светом с заданной длиной волны. Это приводит к их гибели. За одну процедуру можно удалить только часть клеток, поэтому сеансы повторяют с определенной периодичностью — 1 раз в день в течение 2-х дней с последующим 4-х недельным перерывом.
Также может использоваться альфа-интерферон, только в более высоких дозах, чем при лечении ГМ, или метотрексат в низких дозах, при недоступности других видов терапии.
Для достижения лучшего эффекта, эти методы лечения комбинируют с методами наружной терапии, которые используются при ГМ, например:
- Альфа-интерферон + ПУВА.
- Метотрексат + наружные глюкокортикостероиды.
- ЭКФ + ТОК и др.
Терапия второй линии
При отсутствии эффекта от лечения первой линии, переходят ко второй. Здесь уже используются цитостатические препараты:
- Хлорамбуцил.
- Доксорубицин.
- Вориностат.
- Гемцитабин.
- Пентостатин.
- Флударабин+циклофосфамид.
Устранение зуда
Часто больных кожной лимфомой беспокоит зуд. Он может иметь ярко выраженный характер и существенно снижать качество жизни таких людей. Для борьбы с этим симптомом используются следующие препараты и методы терапии:
- Увлажняющие кремы.
- Антигистамины.
- Антибиотики. Доказано, что кожа больных СС обширно колонизирована золотистым стафилококком, поэтому назначение антибактериальных препаратов благоприятно сказывается не только на выраженности зуда, но и на общем течении заболевания.
Если зуд носит нестерпимый характер, назначается габапентин, который используется для лечения боли при нейропатиях. Начинают с дозировки 900 мг/сут, постепенно увеличивая ее до 3600 мг/сут. Для улучшения сна могут назначаться снотворные препараты.
Если имеются многочисленные генерализованные высыпания, используется ПУВА-терапия и низкие дозы метотрексата. Во время терапии наблюдается частичное исчезновение высыпаний, но после отмены лечения, они образуются снова. Полной ремиссии удается достичь редко.
В связи с этим, для контроля лечения необходима поддерживающая терапия с помощью данных методов, но необходимо помнить о возможных осложнениях. Например, ПУВА может спровоцировать развитие рака кожи, а метотрексат — фиброз печени.
Если имеются крупноузелковые элементы (более 2 см), которые не разрешаются самопроизвольно или под действием терапии, их можно удалить хирургически. Тем более при их наличии необходима биопсия для исключения вторичной анапластичной крупноклеточной лимфомы. Альтернативой может стать локальная лучевая терапия. В целом пациенты с ЛП должны пожизненно наблюдаться у врача, поскольку есть вероятность трансформации их заболевания в другие формы лимфом.
При одиночных или сгруппированных высыпаниях показано их хирургическое удаление или локальное облучение. Такая тактика позволяет добиться полной ремиссии у 95% пациентов. Но независимо от применяемого метода лечения, у 40% больных возникают рецидивы. Если они ограничены только кожными проявлениями, без затрагивания лимфатических узлов и внутренних органов, других методов лечения не требуется, можно использовать предыдущую тактику.
Для больных с множественными высыпаниями рекомендованы низкие дозы метотрексата (5-25 мг/нед). Если желаемый эффект не наступает, добавляют терапию альфа-интерфероном. При наличии очагов внекожного проявления необходима системная химиотерапия по протоколу CHOP.
Трансплантация костного мозга и стволовых клеток
При неэффективности других методов лечения, молодым пациентам с поздними стадиями заболевания может быть рекомендована химиотерапия с последующей аллогенной трансплантацией гемопоэтических стволовых клеток (ГСК). Процедура проводится следующим образом.
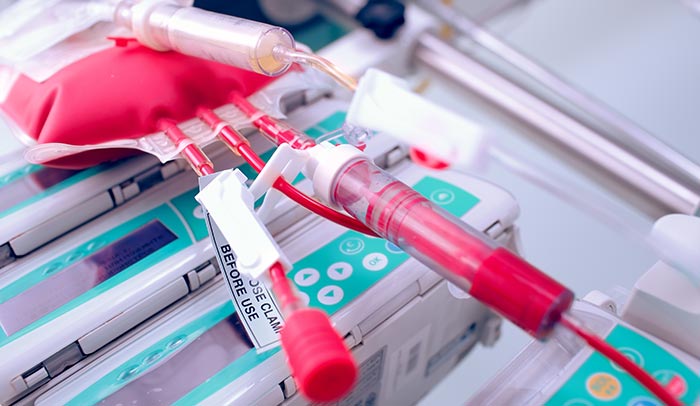
Первый этап — это химиотерапия, которая призвана уничтожить клон злокачественных Т-лимфоцитов. Этот этап называется кондиционирование. В рамках химиотерапии используются следующие препараты и режимы:
- CHOP — циклофосфамид, доксорубицин, винкристин, преднизолон
- EPOCH — этопозид, циклофосфамид, доксорубицин, винкристин, преднизолон.
- Пентостатин.
- Флурадабин+ интерферон альфа или циклофосфамид.
- Гемцитабин.
Вторым этапом является пересадка гемопоэтических клеток донора. Для реципиента эта процедура не представляет проблем и выглядит как обычное переливание крови. В течение последующих 3-4 недель трансплантат начинает приживаться в костном мозге, о чем свидетельствует повышение уровня лейкоцитов в крови. Генетически, это лейкоциты донора, и они должны полностью заменить иммунную системы больного. Весь этот процесс занимает от нескольких месяцев до года.
Процесс восстановления после лечения
После того как иммунная система восстановится, необходимо будет заново пройти полный курс вакцинации, который выполняется в детском возрасте.
Прогноз
Прогноз заболевания зависит от клинической формы Т-клеточной лимфомы и ее стадии. Для пациентов с ранней стадией ГМ прогноз благоприятный, поскольку эта лимфома кожи очень редко прогрессирует до более серьезных стадий, и средняя продолжительность жизни таких больных составляет 12 лет.
Для пациентов с изначально более поздними стадиями Т-клеточной лимфомы (2В и больше) без признаков поражения внутренних органов, средняя продолжительность жизни составляет 5 лет, при этом для больных с поражением лимфоузлов прогноз несколько хуже, чем при системном обширном поражении кожи. Для больных, у которых лимфома кожи поразила внутренние органы, средняя продолжительность жизни составляет 2,5 года.
CD 30+ Т-клеточные лимфомы характеризуются относительно доброкачественным течением. В частности, лимфоматоидный папулез не влияет на продолжительность жизни больных, за исключением случаев трансформации в другие виды лимфом, в том числе грибовидный микоз, лимфому Ходжкина и др. Трансформация возникает у 4-25% больных и может возникнуть в период дебюта ЛП, после его излечения и даже предшествовать ему. Кожная анапластическая крупноклеточная лимфома также характеризуется благоприятным прогнозом, пятилетней выживаемости достигают 96% больных.
Читайте также:


