Лекарства для генитального кандидоза
Урогенитальный кандидоз — это грибковое заболевание слизистых оболочек и кожи мочеполовых органов, вызываемое дрожжеподобными грибами рода Candida. В настоящее время описано более 170 биологических видов дрожжеподобных грибов, из них возбудителями урог
Урогенитальный кандидоз — это грибковое заболевание слизистых оболочек и кожи мочеполовых органов, вызываемое дрожжеподобными грибами рода Candida.
В настоящее время описано более 170 биологических видов дрожжеподобных грибов, из них возбудителями урогенитального кандидоза являются: C. albicans — в 80% (за рубежом — в 45–70%), C. glabrata — в 15–30%, C. tropicalis, C. krusei, C. parapsilosis — в 4–7% случаев.
Заболевание поражает и мужчин и женщин, однако чаще встречается у женщин репродуктивного возраста. По распространенности кандидозный вульвовагинит стоит на втором месте среди всех вульвовагинальных инфекций. Пик заболеваемости отмечается в 20–45 лет.
Половой путь передачи инфекции встречается в 30–40% случаев. Чаще (60–70%) заболевание обусловлено эндогенной инфекцией. При беременности заболеваемость возрастает на 10–20%, риск передачи инфекции новорожденному в родах составляет примерно 70–85%.
К факторам риска обычно относят беременность, применение гормональной контрацепции и заместительной гормонотерапии (особенно гормональными препаратами первого поколения), длительное и бессистемное использование антибиотиков, иммунодепрессантов, цитостатиков и некоторых других препаратов. Однако необходимо отметить, что антибактериальные средства выступают как фактор риска только на фоне существующего кандидоносительства и их влияние кратковременно. Нарушения углеводного обмена, обусловленные сахарным диабетом, способствуют упорному течению урогенитального кандидоза с частыми рецидивами, плохо поддающимися терапии.
Иммунодефицитные состояния, системные заболевания, приводящие к иммунной недостаточности, также провоцируют возникновение и рецидивы урогенитального кандидоза. Особенно тяжело протекает кандидаинфекция у ВИЧ-инфицированных пациентов. Нередко в терминальной стадии СПИДа развивается генерализованная кандидаинфекция.
К основным патогенетическим факторам традиционно относят дисбаланс микрофлоры влагалища, повышение концентрации эстрогена и прогестинов в тканях, нарушение местного иммунитета половых путей.
Вульвовагинальный кандидоз — наиболее часто употребляемое название заболевания, поскольку его основными клиническими проявлениями являются вульвит и вагинит. Однако по локализации выделяют также кандидозный цервицит, кольпит, уретрит, бартолинит. По характеру течения заболевания различают:
- острый (свежий, спорадический) кандидоз (протекает не более 2 мес);
- хронический, в том числе: а) рецидивирующий (не менее 4 эпизодов в год); б) персистирующий (симптомы заболевания сохраняются постоянно, несколько уменьшаясь после лечения).
Острый генитальный кандидоз характеризуется ярко выраженной воспалительной картиной. Основные жалобы и симптомы при кандидозном вульвовагините — зуд и жжение, постоянные или усиливающиеся во второй половине дня, вечером, ночью, после длительной ходьбы, а у пациентов с атопической предрасположенностью — под действием множества разных факторов. В области вульвы и половых губ зуд, как правило, интенсивный, сопровождается расчесами. Сильный, постоянный зуд нередко ведет к бессоннице, неврозам. Чувство зуда и жжения, боли, особенно в области расчесов, препятствует мочеиспусканию и может приводить к задержке мочи. Болезненность и чувство жжения во влагалище усиливаются во время коитуса и приводят к появлению страха перед половым сношением и расстройству половой жизни (диспареунии).
Следующий симптом — лейкорея. Бели не обильны, белого цвета, густые (сливкообразные) или хлопьевидные, творожистые, пленчатые, имеют нерезкий, кисловатый запах. Редко бывают водянистыми, с творожисто-крошковатыми вкраплениями. Могут отсутствовать полностью.
При поражении близлежащих кожных покровов отмечаются гиперемия, мацерация кожи, отдельные пустулезные элементы, зуд в области заднего прохода.
У пациентов, имеющих предрасположенность, кандидоз нередко рецидивирует, т. е. наблюдаются возвраты болезни после полного угасания клинических проявлений и восстановления нарушенных функций слизистой в процессе лечения. Если такие рецидивы наблюдаются не менее 4 раз в год, то заболевание классифицируется как хронический рецидивирующий вульвовагинальный кандидоз. Тактика лечения в этом случае отличается от таковой при спорадических эпизодах.
Другая форма течения хронической инфекции — персистирующий вульвовагинальный кандидоз, при котором клинические симптомы сохраняются постоянно и лишь несколько стихают после лечения. Рецидивы следует отличать от обострений, которые развиваются не после болезни, а на фоне сохраняющейся клинической симптоматики. Разумеется, и подход к лечению в этом случае несколько иной, чем при других формах.
Если ранее хронизацию и рецидивирование заболевания объясняли реинфицированием (либо эндо-, либо экзогенным), то в настоящее время причиной этих явлений считают состояние макроорганизма, так как постоянно выделяется один и тот же штамм гриба.
К вторичному вульвовагинальному кандидозу обычно относят случаи возникновения инфекции на фоне существующего неинфекционного поражения половых органов при красном плоском лишае, болезни Бехчета, пемфигоиде.
Как правило, симптомы кандидоза развиваются быстро, за неделю до менструации и несколько стихают во время менструации. При хронической персистирующей форме нарастает их интенсивность.
В плане дифференциальной диагностики схожие симптомы имеют две другие наиболее частые инфекции влагалища — бактериальный вагиноз и трихомониаз.
Симптомы бактериального вагиноза, как правило, возникают в первую неделю менструального цикла и самостоятельно проходят в середине цикла. Рецидив бактериального вагиноза иногда следует за рецидивом вагинального кандидоза.
Для острого трихомониаза характерны зуд и более выраженное жжение. Выделения, как правило, более обильные, жидкие, пенистые.
Микроскопия нативного препарата или окрашенного мазка — наиболее простой и доступный метод выявления гриба, его мицелия и спор. Культуральная диагностика рекомендуется лишь в некоторых случаях:
- для подтверждения диагноза при отрицательном результате микроскопии и наличии типичной клиники;
- для видовой идентификации при подозрении на нетипичную этиологию;
- для определения чувствительности к антимикотикам (обычно вместе с видовой идентификацией).
Выделение более 1•10 4 КОЕ/мл при отсутствии клиники расценивают как бессимптомную колонизацию (кандиданосительство), лечение при этом не назначается (10–25% населения являются транзиторными носителями Candida в полости рта, 65–80% — в кишечнике, 17% — в детрите гастродуоденальных язв). Однако при наличии предрасполагающих (провоцирующих) факторов (например, антибиотико-, химио-, лучевая, стероидная и др. иммуносупрессивная терапия) часто проводят профилактическое (превентивное) лечение. Широко применяемым профилактическим препаратом служит нистатин. Однако он эффективен для профилактики кандидоза только в просвете кишечника. Системная абсорбция его не более 3–5%, поэтому он не способен воздействовать на грибы, находящиеся не в просвете кишечника. Для профилактики урогенитального кандидоза предпочтение отдается местным формам антимикотиков (вагинальным таблеткам и свечам, растворам и мазям). В профилактике кандидоза у лиц, страдающих тяжелыми заболеваниями, которые рассматриваются в качестве предрасполагающих факторов (сахарный диабет), реально эффективными могут быть только системные азольные препараты и амфотерицин.
Противокандидозные препараты включают:
- полиены — нистатин, леворин, амфотерицин;
- имидазолы — кетоконазол, клотримазол, миконазол, бифоназол, изоконазол;
- триазолы — флуконазол, итраконазол;
- прочие — флуцитозин, нитрофунгин, декамин, препараты йода и др.
Большинство случаев вульвовагинального кандидоза поддается терапии местными противогрибковыми средствами и антисептиками.
Преимуществом местных средств является безопасность, так как системная абсорбция практически невелика, в то же время создаются очень высокие концентрации антимикотика непосредственно в области поражения, т. е. на поверхности слизистой.
Вагинальные кремы рекомендуются для лечения вульвитов, таблетки и суппозитории — вагинитов.
При лечении беременных женщин местные антимикотики по показаниям можно назначать только во II и III триместрах. Системные антимикотики при беременности не рекомендуются.
Довольно часто при кандидозном вульвовагините отмечаются сопутствующие инфекции или нарушение влагалищного микробиоценоза. В таких случаях используются комбинированные препараты, которые отличаются высокой клинической эффективностью и могут с успехом применяться в терапии вульвовагинитов смешанной этиологии. Среди таких препаратов наибольшей популярностью пользуются:
- травокорт — изоконазола нитрат + дифторкортолона-21-валерат;
- клион-Д — миконазол + метронидазол;
- макмирор комплекс 500 — нистатин + нифурател;
- полижинакс — нистатин + неомицин + полимиксин;
- тержинан — нистатин + неомицина сульфат + тернидазол + преднизолон.
Однако за рубежом комбинированные формы не рекомендуются к применению, так как, по мнению некоторых исследователей, они ухудшают фармакокинетику за счет конкуренции составляющих комбинированного препарата. В таких случаях предпочтение отдается сочетанию местного лечения с системным.
В терапии вульвовагинального кандидоза используются также местные антисептики:
- растворы соды, борной кислоты, тетрабората натрия, марганцовокислого калия (для спринцеваний и тампонов), анилиновых красителей (для смазывания в зеркалах);
- суппозитории — повидон-йодин (бетадин, вокадин, йодоксид) — на ночь;
- вагинальные капсулы — борная кислота 600 мг/сут;
- кортикостероидные кремы (I и II класса).
При выраженном вульвите назначают теплые ванночки с содой и местные кортикостероидные кремы I и II классов. Отличных результатов в ходе терапии удается достигнуть, применяя при выраженном вульвите крем травокорт, который содержит антимикотик изоконазол в сочетании с кортикостероидом II класса дифлукортолона-21-валератом. Такое оптимальное сочетание позволяет быстро купировать симптомы у женщин и особенно у мужчин. Этот крем удобен в применении, так как назначается всего 1 раз в сутки (на ночь) у женщин и 2 раза (утром и вечером) — у мужчин. Травокорт не имеет запаха и не пачкает белье.
Высокоактивные кортикостероидные мази III и IV классов не рекомендуются, так как могут привести к обострению, усилению симптомов. Патогенетическая терапия включает также использование антигистаминных препаратов и кетотифена.
В упорных случаях и при диссеминированном кандидозе предпочтение отдается системной терапии, а в ряде случаев — сочетанию системного и местного лечения.
При беременности и лактации использовать системные препараты не рекомендуется, а существующие в некоторых работах ссылки на положительные результаты не доказаны достаточным количеством наблюдений и научных исследований.
Продолжительность системной терапии при неосложненном вульвовагинальном кандидозе минимальна (однократный прием, или прием пероральных препаратов не более 5 дней).
Общей рекомендацией по лечению осложненных форм является удлинение курса терапии (объем местной и системной терапии увеличивается вдвое).
На основании собственного опыта нами предложены схемы терапии неосложненного и осложненного вульвовагинального кандидоза (табл.).
Наши наблюдения свидетельствуют о том, что наиболее адекватными являются методы профилактики рецидивов при помощи как местных, так и системных препаратов.
- Начальный курс: микофлюкан (флуконазол) по 50 мг ежедневно в течение 14 дней или по 150 мг 1 раз в 3 дня в течение 2 нед (всего на курс 14 таблеток по 50 мг или 5 таблеток по 150 мг).
- Профилактический курс: микофлюкан (флуконазол) по 150 мг 1 раз в неделю в течение 3–4 мес.
Начальный курс проводится такой же, как при хроническом рецидивирующем кандидозе. Поддерживающая терапия состоит в постоянном приеме противокандидозных препаратов: флуконазол (микофлюкан), таблетки по 150 мг,1–2 раза в месяц в течение 12–24 мес.
В лечении устойчивого к антимикотикам кандидоза, если терапия оказалась неэффективной, требуется повторно подтвердить диагноз, производя посев и выделение возбудителя с последующим определением его вида и чувствительности к противогрибковым препаратам. Выбор системного или местного антимикотика и его дозы далее осуществляется в соответствии с результатами исследования.
После повторного подтверждения диагноза возможен переход на местную терапию антимикотиками или антисептиками, назначаемыми в высоких дозах, часто и длительными курсами.
Целесообразно также использование витаминных комплексов, содержащих биотин.
Н. В. Кунгуров, доктор медицинских наук, профессор
Н. М. Герасимова, доктор биологических наук, профессор
И. Ф. Вишневская
Уральский НИИ дерматовенерологии и иммунопатологии Минздрава России, г. Екатеринбург
Генитальный (урогенитальный) кандидоз – грибковое заболевание, поражающие влагалище, шейку матки и иногда вульву.
Главная причина заболевания – рост грибка Candida albicans, являющегося условно-патогенным, что означает их постоянное присутствие на слизистых полостях организма. В основном передается при половом акте.
Генитальный кандидоз имеет другое название – молочница половых органов, если другие виды молочницы встречаются часто, то генитальный кандидоз не особо распространен. Но это не означает, что вы не должны о нем знать, он способен поразить каждого. Не беспокойтесь, это не венерическое заболевание, хотя и имеет схожие симптомы.
Причины
Большинство людей имеет грибок рода candida чуть ли не с самого детства, и его наличие в организме не причиняет вреда и никак не проявляется, поскольку количество грибка постоянно регулируется. Но некоторые обстоятельства дают грибку преимущество, из-за чего происходит их патогенное размножение.
Кандидоз гениталий развивается под влиянием различных факторов, воздействующих на сопротивляемость организма. Эти факторы могут быть внутренние и внешние.
Внешние факторы, приводящие к размножению грибка, в себя включают:
- Высокую влажность. Если человек часто потеет (гипергидроз), то у него высоки шансы развития кандидоза. А еще у работников водных сфер деятельности, поскольку тепло и влага – условия для размножения грибка.
- Влияние химических средств на кожу.
- Долго нахождение в помещениях, с высокой концентрацией грибка в атмосфере. Например, на консервных фабриках, овощехранилищах и т.д.
- Длительный прием антибиотиков, которые воздействуют на микрофлору организма, предоставляя грибку условия для развития.
- Некачественная гигиена. Паховый кандидоз развивается у детей при не частой смене подгузников или у пациентов, неспособных двигаться.
Внутренние же факторы таковы:
- Изменение микрофлоры.
- Нарушения метаболизма.
- Авитаминоз.
- Ослабление защитных свойств кожи при воспалениях (инфекциях).
Основной фактор развития кандидоза – ослабление иммунитета, что происходит в таких случаях:
- принятия оральных контрацептивов;
- ВИЧ-инфицирование;
- стресс и эмоциональное напряжение;
- сезонные гиповитаминозов;
- нарушение процессов обмена веществ;
- смена климата;
- наличие воспалительных процессов в организме;
- химиотерапия, проводимая для лечения злокачественных образований.
Следите за состоянием здоровья, пользуйтесь методами профилактики и периодически посещайте врача. Во избежание повторного заболевания, кроме симптомов, устраняйте причину возникновения, возможно, что появление кандидоза связано с одной из перечисленных причин.
Симптомы
Для женщины генитальный кандидоз характерен жжением и зудом снаружи половых органов, особенно усиливающимся ночью. Половой акт и мочеиспускание сопровождаются болью, а в паховой области наблюдаются специфические творожистые выделения белого или желтоватого цвета, иногда густые, но бывают и жидкие.
На складках влагалища заметен серый налет из клеток псевдомицелия. При острой форме встречаются отдельные группы налета, а при хронической они сливаются вместе. Влагалище отекает, развивается гиперемия. А после снятия налета слизистая кровоточит.
У мужчин специфической особенностью будет жжение и зуд в районе крайней плоти, а на головке полового члена появляется налет. На крайней плоти происходит покраснение, иногда возникающее и на головке члена. При половом акте и мочеиспускании в паху присутствует усиливающаяся боль.
20 % малышей, не проживших еще и года, сталкиваются с молочницей. Преимущественное количество случаев возникновения молочницы у детей связано с проявлениями в ротовой полости, а в паху заболевание возникает при сильно ослабленном иммунитете организма ребенка, и является составляющей при пеленочном дерматите.
Характерными являются гиперемия и сильные раздражения, которые быстро распространяются по коже в области паха и меж ягодиц. Если у младенца присутствуют подобные симптомы, стоит обратится к педиатру. Не рискуйте здоровьем ребенка, пытаясь вылечить заболевание самостоятельно.
Урогенитальный кандидоз паховых складок имеет три формы: носитель грибка, острый кандидоз и хронический кандидоз.
На ранних стадиях заболевание способно иметь стертые формы проявления, причиняя минимум дискомфорта человеку, а симптоматика не проявляется, или незначительна. При этом наблюдается слабый зуд, а на выделения практически никто не обращает внимания. Обращения к врачу на этой стадии крайне редки, а молочница определяется случайно.
Чаще всего встречается острая форма заболевания, для которой характерны отеки, воспаления и высыпания на слизистых поверхностях и на коже, гиперемия. Острая форма протекает не более двух месяцев.
Хроническая форма имеет длительное течение, и на слизистых поверхностях присутствует атрофия тканей и инфильтрация.
С молочницей знакома чуть ли не каждая женщина, однако при подобных симптомах не стоит подозревать только развитие кандидоза. Не списывайте симптомы на обострение молочницы, ведь по ошибке можно не заметить другие болезни, более серьезные, чем молочница. Точную причину проявлений вам назовет врач после диагностики.
Диагностика
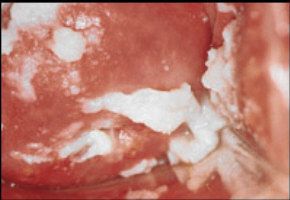
Производится диагностика путем наружного осмотра пациента, что помогает уточнить вид болезни, определить симптомы и исключить возможные заболевания.
Генитальный кандидоз диагностируется методом сбора мазка из влагалища или полового члена. Далее полученный материал проверяют под микроскопом, где обнаруживают мицелий грибка. Затем производится посев мазка, чтобы определить чувствительность грибка к антибиотику.
Выявляют наличие возможных сопутствующих заболеваний, что производится при помощи серологических исследований. Чаще всего молочница развивается с другими заболеваниями половых путей. Чтобы определить это сдается анализ на сахар для исключения сахарного диабета. Проходит обследование на ВИЧ. Для взрослых кандидоз паховых складок определяется обследованием на ЗППП. Также к диагностике привлекаются уролог или гинеколог, если молочница протекает у женщин вместе с вагинальным кандидозом, а у мужчин с баланопоститом.
Чтобы отличить молочницу от псориаза паховых складок, эритематозной волчанки, себорейного дерматита или герпеса иногда проводят дифференциальную диагностику.
Перед диагностикой желательно воздержаться от половых контактов, не применять гели, таблетки и кремы, которые врач не назначал.
Сутра не подмывайтесь, и за пару часов до посещения врача не ходите в туалет. Перед походом в больницу противопоказаны спринцевания.
Лечение
Генитальный кандидоз имеет комплексное лечение. Сперва необходимо уничтожить возбудитель и убрать дополнительные заболевания. Лечение лучше проходить обоим партнерам, даже если болен только один. Самостоятельно устранить грибок в паху не получится. Самолечение, препараты из рекламы и советы друзей лишь ведут к осложнению заболевания. Течение болезни у каждого индивидуально, и поэтому врач не просто так выписывает определенные препараты.
Во время беременности выбор препаратов для женщин ограничен. Учтите это, не занимайтесь самолечением, а лучше идите к специалисту.
При локализованном (местном) лечении в качестве средства борьбы с грибком используются вагинальные свечи, мази и таблетки. Основными преимуществами этого вида лечение являются:
- Отсутствие большого количества противопоказаний;
- Поскольку препараты влияют на грибок непосредственно в месте его нахождения, то общее влияние веществ на организм минимально, что ограждает пациента от вреда;
- Лечение удобно как мужчинам, так и женщинам;
- Препараты не всасываются, и остаются непосредственно на пораженном участке кожи, оказывая эффект максимально долго;
- Среди побочных эффектов чаще всего встречается только аллергия.
А вот среди недостатков можно выделить следующие:
- Если заболевания находится в хронической форме, то действия таких препаратов будет просто недостаточно.
- Лечение такими медикаментами происходит методично, от одной до двух недель.
Действующие вещества препаратов местного лечения имеют сильный лечебный эффект. В основном это:
Чтобы усилить действие местных препаратов выписывают системные средства борьбы с кандидозом. Это таблетки для приема внутрь и капсулы. Действующие вещества в этих препаратах в основном такие:
На самом же деле действующих препаратов больше, однако эти — наиболее действенные.
Несмотря на иллюзионное удобство приема таблеток, это не самый оптимальный вариант. Иногда достаточно одного применения, но действующие вещества быстро разносятся кровью по организму. Из-за этого велик риск возникновения побочных эффектов и количества противопоказаний.
Молочница известна давно, и в народной медицине есть много рецептов, помогающих ее вылечить. Однако лечение такими методами не должно быть основным, а лишь выступать в качестве дополнения. Народные рецепты :
Сделать из соды и воды густую массу, напоминающую пасту, и обработать ей складки на половых органах. Подождать пока засохнет, снять, соблюдая аккуратность и нанести на пораженный участок детскую присыпку или крахмал.
Примочки из сбора трав (кора дуба, череда, тысячелистник, семена льна). Следует залить травы кипятком, сделать отвар, дать ему настоятся и процедить. Примочки делать только с теплым настоем в течение 15-ти минут.
При молочнице помогает стакан морковного сока перед приемом пищи. Но в день – не более двух стаканов.
Сильное действие оказывает чеснок. Раздавите три дольки, и залейте литром теплой воды. Полученный раствор применять для спринцеваний.
Победить молочницу помогут такие травы:
Из них можно делать растворы для спринцеваний, проводить обмывание гениталий, применять для компрессов. Правильно сочетать лечение народными методами с основным курсом терапии поможет доктор.
Профилактика

Предупредить развитие кандидоза куда проще, чем лечить его. Помогут предотвратить развитие патологии такие манипуляции:
- Соблюдайте чистоту промежности и не нарушайте личную гигиену;
- Следите за употреблением сахара – его не стоит есть много;
- Обогатите рацион кисломолочными натуральными продуктами;
- Для гигиены не используйте чересчур густые и концентрированные гели. Спреи и гели в форме дезодорантов лучше не применять;
- От синтетического обтягивающего белья лучше отказаться, а предпочтительно – свободное белье из натуральных материалов;
- При частых посещениях бассейна не носите долго влажный купальный костюм.
Несмотря на то, что молочница считается не столь опасным заболеванием, иногда ее несвоевременное выявление и лечение приводит к осложнениям. Поэтому не забывайте посещать врача для общего осмотра, чтобы вовремя предостеречь себя от болезни.

Распространённая проблема , генитальный кандидоз, называемый также молочницей или кандидозной инфекцией. Даже дети им болеют и у животных он встречается. Многие люди считают, что это незначительное отклонение от нормы, не болезнь как таковая. Данное утверждение верно лишь отчасти.
Доброго вам здоровья, уважаемые читатели. Это Александр Бурусов, и в этой статье мы продолжим говорить о заболеваниях, одним из путей передачи которых, является половой акт. Сегодня у нас на очереди генитальный кандидоз. Давайте приступать!
Причины заболевания
Это грибковое заболевание. Паразитами являются грибки рода Кандида. Обычно они ведут себя неагрессивно по отношению к человеку, наоборот, защищают, являются частью иммунной системы – входя в состав микрофлоры слизистых оболочек половых органов, толстой кишки, полости рта, присутствуют на коже. Увы, при определённых обстоятельствах популяция начинает расти, доминировать над другими видами, уничтожать их и человек заболевает.
Если организм младенца атаковали Кандиды и медицинская помощь своевременно не оказана, возможны осложнения. У взрослого больше шансов выздороветь без помощи лекарств, чем у ребёнка, но самонадеянность иногда неоправданна. Грибки размножаются, распространяются по телу, симптомы начинают мешать вести привычный образ жизни. Выздоровеет взрослый человек или же состояние его здоровья ухудшится – это зависит от причины роста популяции.
Причины генитального кандидоза:
- воспалительные процессы,
- микротравмы,
- ослабление иммунитета,
- нарушение правил личной гигиены,
- спринцевание,
- приём антибиотиков,
- приём противозачаточных средств,
- внутриматочная контрацепция,
- нарушение обмена веществ,
- резкое изменение или стабильный дисбаланс гормонального фона,
- гиповитаминоз,
- смена климата,
- туберкулёз,
- Вич-инфекция,
- химиотерапия,
- нарушения в работе ЖКТ,
- болезни соединительных тканей.
Во всех этих случаях микрофлора нестабильна и рост популяции может самопроизвольно начаться. Генитальным кандидозом также можно заразиться. В организм ребёнка, например, грибки Кандида могут попасть из тела матери в конце беременности, ведь меняется гормональный фон, увеличивается риск роста популяции. Могут эти грибки, хотя и редко это происходит, передаваться партнёру во время полового акта.
Симптомы и возможные осложнения
Заподозрив, распознав у себя проблему, не стоит рассчитывать на то, что всё пройдёт само собой. Запущенный кандидоз лечить намного сложнее. В некоторых случаях он приобретает хроническую, рецидивирующую форму. В числе возможных осложнений , кандидозный уретрит и цистит, а также нефрит, фимоз.
У мужчин инфекция проявляется в виде неприятных ощущений , жжения, навязчивого зуда, которые локализованы в области крайней плоти и головки пениса. Заметно покраснение, систематически на этих участках появляется белый налёт. Как и женщине, мужчине может быть неприятно заниматься сексом. Болевые ощущения беспокоят и во время мочеиспускания.
Диагностика
Диагностика не занимает много времени. Жалоб и визуального осмотра достаточно для того, чтобы поставить предварительный диагноз. Мазок, лабораторное исследование состава микрофлоры позволяют подтвердить его, подобрать лекарства, исключить вероятность урогенитального кандидоза либо обнаружить его. После этого начинается лечение.
Узнать причины появления болезни иногда сложнее. Главная задача всё же заключается в исправлении ситуации. Причину нужно знать для того, чтобы избежать рецидивов, которых может и не быть с другой стороны. Опрос пациента – главный метод диагностики, который позволяет в ситуации разобраться как можно быстрее.
Лечение
Антигрибковые препараты для местного и перорального применения используются для лечения генитального кандидоза. Изоконазол, Нистатин, Леворин, Флуконазол – лишь некоторые из них. Какой выбрать, врач решает после анализов на чувствительность грибка к лекарственным препаратам. Прописываются также витаминные комплексы, которые укрепляют иммунную систему, способствуют выздоровлению, возрождению естественной гармонии.
Популярны в наше время так называемые БАД. Их может назначить врач, может и порекомендовать знакомый. Они действительно помогают во многих случаях, эффективны и при генитальном кандидозе. Яркий пример – препараты NSP.
В каталоге продукции NSP есть всё необходимое для лечения данного заболевания на разных стадиях. Выбрать есть из чего. Эти препараты можно сочетать с обычными лекарствами. Сведения из инструкции по применению, консультация с лечащим врачом, возможно, , всё, что нужно для борьбы с Кандидой.
До изобретения БАД люди тоже болели молочницей. Применялось для лечения спринцевания, подмывания, умывания соками из кислых красного цвета ягод – например, из клюквы. Актуален этот метод и сегодня. Этот сок, однако, вылечить полностью не может, это скорее дополнительная терапия.
Так же можно использовать также морковный сок. В нем много бета-каротина, поэтому так полезен он в период борьбы с кандидозной инфекцией. Его рекомендуют также ежедневно пить. Отвары полыни обыкновенной, яснотки белой, плоды можжевельника помогают. Вскоре гомеостаз будет восстановлен.
Методы профилактики
Профилактика генитального кандидоза сводится к тому, что надо укреплять иммунитет, избегать стрессов, перегрузок, авитаминоза, простуд и воспалительных реакций. Следует учесть, что даже повышение температуры тела теоретически может стать причиной развития генитального кандидоза. Грибкам нужна особая среда обитания – поэтому они есть в микрофлоре. Температура может повыситься в связи с нервным перенапряжением, сильным волнением всего на несколько часов, но нарушить гармонию, тем не менее, спровоцировать рост популяции грибков.
Читайте также:


