Микозы стоп лабораторная диагностика
Диагноз микоза стоп должен быть подтвержден микроскопически и культурально. Для микроскопии патологический материал (чешуйки кожи, покрышки пузырьков) перед исследованием обрабатывают для просветления 20% раствором щелочи (КОН, NaOH), покрывают покровным стеклом, осторожно подогревают над пламенем горелки. Пораженные участки ногтей помещают в центрифужную пробирку и заливают 20% раствором щелочи и оставляют на сутки при комнатной температуре, затем осадок пастеровской пипеткой переносят на предметное стекло. Наложив покровное стекло, микроскопируют под малым и большим увеличением. В нативном (неокрашенном препарате) обнаруживаются нити мицелия или цепочки артроспор. Вид гриба определяется при посеве патологического материала на среду Сабуро. Культуральная диагностика важна для выбора системного антимикотика, каждый из которых имеет определенный спектр действия.
Дифференциальный диагноз. Дифференцировать микоз стоп следует с дисгидротической экземой и дерматитами стоп, дисгидрозом, пустулезным псориазом ладоней и подошв, кандидозом, опрелостью, интертригинозной стрептодермией, мокнущим эрозивным папулезным сифилидом, кератодермией подошв, роговой экземой. Дифференциальноя диагностика микозов ногтей (онихомикозов) проводится с псориазом ногтей, экземой ногтей, ониходистрофиями.
Лечение микозов стоп. Проводится в зависимости от клинической формы. Лечение больных экссудативными формами МС (дисгидротическая, интертригинозная, острая) проводится по принципам лечения экземы.
Больному назначается общее лечение: гипосенсибилизирующие средства - глюконат кальция 10% раствор внутривенно или внутримышечно, натрия тиосульфат 30% раствор внутривенно 1 раз в день в течение 10 дней, при малой эффективности этих препаратов возможно назначения кортикостероидов (дипроспан, кеналог внутримышечно). В комплекс терапии включают антигистаминные препараты (димедрол, супрастин, тавегил, фенкарол, ломилан, кларотадин, телфаст, эриус и др.), мочегонные (фуросемид, триампур) – при выраженном отеке, антибиотики – в случае присоединения бактериальной инфекции. Не следует назначать больным микозами стоп препараты пенициллинового ряда из-за опасности аллергических реакций в связи с наличием общих антигенных детерминант у дерматофитов и плесеней, из которых производят пенициллин. Возможно назначение антибиотиков широкого спектра действия: аминогликозидов, цефолоспоринов, макролидов, фторхинолонов.
Эффективность наружного лечения экссудативных форм микозов стоп определяется правильностью последовательного применения различных лекарственных форм препаратов в соответствии с характером воспалительной реакции. Лечение начинают с ванночек с различными дезинфицирующими средствами (раствор перманганата калия 1:10 000), после которых пузыри и пустулы вскрываются, при мокнутии эрозированных поверхностей назначаются примочки с раствором перманганатом калия, 0,25% раствором нитрата серебра, 1-2% раствором борной кислоты. После прекращения мокнутия эрозии обрабатываются 1-2% водными растворами анилиновых красителей (метиленовой сини, бриллиантового зеленого, генцианвиолета, фукорцина) с последующим нанесением антибактериальных паст (норсульфазоловой, левомицетиновой). Затем назначаются кремы, содержащие два (антимикотик и глюкокортикоид) или три компанента (антимикотик, антибиотик, глюкокортикоид): соответственно кандид-Б, микозолон, травокорт, и тридерм, пимафукорт. В последнее время появились высокоэффективные противогрибковые средства в форме аэрозолей (Ламизил-спрей и Термикон-спрей), наиболее пригодные для лечения интертригинозной формы микоза стоп. После полного снятия воспалительных явлений осторожно переходят к местным противогрибковым средствам: кремам клотримазол, низорал, ламизил, пимафуцин, микоспор, травоген, мифунгар, экалин, экзодерил, батрафен.
При сквамозно-гиперкератотической форме микоза стоп лечение следует начинать с отслойки рогового слоя подошв бензойно - салициловым коллодием (Ac. benzoici 20,0; Ac. salicylici 20,0; Collodii 60,0) последующим назначением противогрибковых мазей.
При поражении только кожи стоп возможно проведение системной терапии: тербинафин по 250 мг в день в течение 2-4 недель, итраконазол 1 циклом пульс-терапии (по 200 мг 2 раза в день в течение 1 недели, или дифлюкан 300 мг 1 раз в неделю, 2-4 недели.
Лечение онихомикозов.Эффективность лечения микоза ногтей определяется в первую очередь правильностью выбора системного антимикотика в соответствии с его спектром действия, для чего необходима видовая идентификация возбудителя онихомикоза. Если культуральная диагностика невозможна, или ее результаты сомнительны – назначается антимикотик максимально широкого спектра действия – итраконазол. При дерматофитной этиологии онихомикоза возможно назначение тербинафина, итраконазола, флуконазола, кетоконазола и гризеофульвина. При онихомикозе, вызванном дрожжеподобными грибами назначают флуконазол, итраконазол, кетаконазол. При плесневом онихомикозе – только итраконазол.
Показания для назначения системных антимикотиков при лечении онихомикозов:
1) поражения ногтевой пластинки более 1/3 со свободного края;
2) проксимальный или тотальный тип поражения ногтей;
3) множественное поражение ногтей (более 3);
4) отсутствие эффекта от местной терапии.
До назначения системных антимикотиков необходимо провести биохимическое исследование функции печени.
27 апреля 2017, 11:38 Эксперт статьи: Блинова Дарья Дмитриевна 0 5,260
При поражении организма грибками крайне сложно вовремя обнаружить заболевание и выявить возбудителя. Довольно проблематична диагностика микозов, по той причине, что заболевание не проявляется никакими признаками либо имеет очень разнообразную симптоматику. В зависимости от того какой участок заражен паразитами для диагностики берут волосы, зараженные ногти, часть кожи, мокроту, кровь, небольшую часть внутреннего органа или лимфоузлов. Микоз — довольно серьезное поражение паразитами кожных покровов и внутренних органов, которое способно значительно навредить здоровью человека. Крайне важно своевременно провести качественную диагностику, которая заключается в лабораторных исследованиях.
Важность своевременной диагностики микоза
Микоз — достаточно серьезное поражение паразитами кожных покровов и внутренних органов. Заболевание способно нанести непоправимый вред здоровью, а порой и привести к летальному исходу. Поэтому крайне важно своевременно выявить патологию и предупредить развитие осложнений. В противном случае на коже возникают пятна, которые имеют свойство загнаиваться и лопаться с последующим вытеканием гноя. Возникает неприятный запах, который сложно устранить. С помощью ранних диагностических процедур у больных можно провести своевременное противогрибковое лечение с применением антифунгальных средств широкого спектра действия. Такая терапия позволит предотвратить распространение микоза по всему организму.
Первый прием
При подозрении на микоз кожи или внутренних органов следует незамедлительно обратиться к дерматологу, а если есть возможность, к микологу. Эти специалисты в первую очередь проводят опрос больного, чтобы выяснить возможные пути инфицирования. Врач уточняет, не работал ли больной последнее время с животными или птицами, которые переносят паразитов. Крайне важно выяснить, в каких жилищных условиях обитает человек, не был ли он в неблагоприятных регионах. Затем проводится осмотр, в результате которого выявляются поврежденные кожные покровы, и определяется масштабность поражения. В процессе осмотра врач обращается внимание на иммунодефицитные состояния больного. Для диагностики микозов производится забор материала, который затем отправляют на лабораторное исследование.
Лабораторная диагностика
Самыми эффективными методами диагностирования микозов кожи являются различные лабораторные исследования, которые способны выявить возбудителя и помочь в подборе схемы терапии. Для выявления возбудителя микоза назначают такие лабораторные исследования:
- гистологический анализ;
- бактериологический посев;
- иммунологическое исследование;
- ПЦР-диагностирование;
- культуральное обследование;
- микробиологические исследования.
Микробиологическая диагностика является наиболее распространенным и самым простым методом выявления микоза в крови и на коже. Для выявления точного диагноза, следует знать, как правильно собирать материал, который необходим при исследовании. Пораженные волосы следует собирать при помощи пинцета. Если инфицирована кожа, то для микроскопии следует соскоблить с поврежденного участка кожный покров. Весь забранный материал помещают в 30% раствор гидроксида калия, а затем на предметное стекло. Микробиологическая диагностика способна выявить, где именно расположен грибок (внутри или снаружи волоса, кожи) и его размеры.
Чтобы предотвратить ошибочный диагноз микоза, следует правильно и грамотно забирать материал для микробиологического обследования.
В медицине существуют такие методы микробиологической диагностики:
- Микроскопия с применением нативных или неокрашенных препаратов. Для этого материал осветляют с помощью 10—30% растворов гидроксида калия или натрия. Затем обработанный материал кладут на лабораторное стеклышко, куда предварительно накапали немного глицерины. Сверху прикрывают стеклянной пластинкой и проводят анализ.
- Микроскопию окрашенных препаратов проводят несколькими способами, которые идентифицируют бактерии, дифференцируют различные бактерии и выявляют разные грибы.
Сбор бактериологического посева на питательную среду является точным способом диагностики микоза. Учитывая внешний вид и характеристики выросшей колонии грибка, дерматолог устанавливает тип возбудителя, вызвавшего микоз. Единственный минус обследования в том, что требуется много времени, чтобы вырастить колонию. В среднем необходимо около 3-х недель, чтобы выяснить штамм возбудителя. В некоторых случаях метод не приносит ожидаемых результатов.
Метод ПЦР-диагностирования предполагает выявление возбудителя микоза с применением полимеразной цепной реакции. При обследовании увеличивается чувствительность гибридизации, что повышает содержимое вирусного ДНК в исследуемом материале. Этот метод обследования является новым и требует нескольких анализов от пациента. Считается, что такой вид диагностики достаточно затратный, но дает точные результаты.
Культуральные диагностические мероприятия рекомендуются на финальном этапе постановки диагноза. Метод заключается в получении культуры грибка, которая потом отправляется на обследование с помощью микроскопа. Полученный материал кладут на искусственно созданную питательную среду и выявляют род возбудителя, внешний вид, размеры. После чего показано специальное лечение, которое направлено на борьбу с конкретным видом возбудителя микоза.
Иммунологический анализ часто применяется при подозрении на микозы крови. Этот метод предполагает обследование крови, спинномозговой жидкости или урины на наличие возбудителя. При иммунологической диагностике используют коммерческие тест-системы, которые выявляют специфические антигены в биоматериале. С помощью этих методов можно выявить специфичные антитела в сыворотке крови.
Гистологический анализ способен выявить грибки в тканях, волосах, ногтях. При обследовании применяются гистологические окрасы. Чаще всего применяют периодическую кислотную реакцию, поскольку она является максимально информативной. При диагностике грибы проявляются в незначительном количестве и имеют вид спор или нитей мицелия.
Дифференциальный анализ
В связи с тем, что при разных видах микоза проявляются различные симптомы. Это затрудняет постановку точного диагноза. В таком случае медики прибегают к методу дифференциальной диагностики и сравнивают микоз с другими дерматологическими болезнями. Нередко симптомы псориаза путают с микозом, но важно знать, что при микозе соскабливаемые чешуйки не будут кровоточить, в отличие от псориатических бляшек.
Часто микоз путают с парапсориазом, который имеет похожую симптоматику, но не отмечается шелушением кожи.
Важно дифференцировать микоз от нуммулярной экземы. Такое заболевание является особым видом экземы, но выявить это можно лишь при лабораторной диагностике. Часто признаки микоза принимают за проявления полиморфного фотодерматоза, который свойствен только для взрослых. Он никогда не диагностируется у детей.
Проведение лабораторной и дифференциальной диагностики — важная мера при постановке точного диагноза и назначения необходимого лечения. Чтобы устранить до конца признаки микоза, требуется достоверно выявить возбудителя. При несвоевременном проведении диагностических процедур, патология прогрессирует и поражает все большую часть кожи и внутренних органов, вызывая осложнения.
Микозы – это группа инфекционных заболеваний, вызванных грибками. Наиболее часто встречаются микозы кожи и ее придатков, реже – микозы внутренних органов. Микозы очень распространены, по разным оценкам, только поверхностными микозами страдает от 20 до 35% всего населения планеты.
Причины и факторы риска
Микозы – грибковые поражения, соответственно, вызываются они микроскопическими грибками. Насчитывается около 400 возбудителей микоза. Часть из них относится к условно-патогенным – это означает, что они могут входить в состав нормальной флоры кожных покровов или слизистых оболочек человека, а заболевание вызывают только при определенных условиях, когда снижается общий и местный иммунитет. Таким образом, микоз может вызываться грибком, присутствующим в организме, или же быть следствием заражения патогенным грибком из внешних источников.
Грибковая инфекция распространяется прямым или непрямым путем. Прямой – когда человек контактирует непосредственно с инфекционным агентом, например, с больным человеком или животным, с растениями или почвой (почва – один из главных грибковых резервуаров). О непрямом пути говорят, когда заражение грибами происходит опосредованно – через предметы, с которыми контактировал больной человек или животное.
Микроскопические грибки, в зависимости от способности поражать те или иные организмы, делятся на моно- и полипатогенные:
- монопатогенные – вызывают заболевание только у людей (антропофильные) или только у животных (зоофильные);
- полипатогенные – вызывают заболевание как у людей, так и у животных (зооантропофильные).
Патогенные грибки, вызывающие поражение кожи и ее придатков (ногтевые пластинки, волосы) называют дерматофитами, а вызываемые ими заболевания – дерматомикозами.
К факторам, способствующим развитию микоза, относится все то, что способствует снижению местного и общего иммунитета, в первую очередь это:
- недостаточная гигиена;
- повышенная потливость;
- жаркий влажный климат;
- неудобная, тесная обувь и одежда;
- травмы кожи: микротрещины, потертости, царапины;
- сахарный диабет;
- длительный прием некоторых лекарственных препаратов (антибиотики, сульфаниламиды, иммунодепрессанты, гормональные средства);
- инфекция ВИЧ и другие состояния, приводящие к иммунодефициту.
Формы заболевания
В зависимости от способа инфицирования бывают микозы:
- экзогенные – вызванные внешней инфекцией;
- эндогенные, или оппортунистические – вызванные условно-патогенной грибковой флорой при снижении защитных сил организма.
Микозы также классифицируются на:
- кератомикозы (разноцветный лишай, черная пьедра, белая пьедра);
- дерматомикозы (трихофития, микроспория, эпидермомикоз, рубромикоз, фавус);
- кандидоз (слизистых оболочек, кожных покровов, висцеральный);
- глубокий (системный, висцеральный);
- подкожный, или субкутанный (споротрихоз, мадуромикоз);
- псевдомикозы (эритразма, актиномикоз, нокардиоз).
Дерматомикозы классифицируются следующим образом:
- Эпидермофитии – грибковое поражение эпидермиса (межпальцевых промежутков стоп, кожных складок, ногтей). К ним относятся: руброфития (возбудитель – rubrum), эпидермофития стоп (T. interdigitalis), паховая эпидеромифития (E. floccosum).
- Трихофитии – поражения кожи и ее придатков антропофильными (T. violaceum, T. tonsurans) и зоофильными грибками.
- Микроспории – преимущественно поражают волосы (M. Ferrugineum).
- Фавус – преимущественное поражение кожи и волос (T. schoenleinii).
Стадии заболевания
Микозы, как и все другие инфекционные заболевания, имеют следующие стадии:
- Латентная – период от попадания возбудителя в организм до появления первых симптомов.
- Разгар болезни – период выраженной симптоматики.
- Ремиссия. В благоприятных условиях наступает выздоровление. Многие микозы склонны к хроническому течению, поэтому в неблагоприятных случаях заболевание принимает хронический характер (постоянно присутствуют проявления болезни) или хронический рецидивирующий (периоды обострения сменяются периодами ремиссии).
Поверхностные микозы обычно не представляют угрозы жизни, но их последствием может быть кожный дефект, впрочем, в большинстве случаев обратимый.
Симптомы микоза
Симптоматика грибковых поражений чрезвычайно разнообразна, каждому из грибковых заболеваний свойственны свои признаки.
Возбудитель – грибок Epidermophyton floccusum. Инфицированию больше подвержены мужчины. Грибок поражает преимущественно паховые складки, межъягодичные складки, подмышечные впадины, кожу мошонки и соприкасающуюся с ней кожу внутренней поверхности бедер у мужчин, кожу под молочными железами у женщин. В месте поражения появляются гладкие красные пятна, слегка приподнятые над кожей, эти пятна могут сливаться в крупные очаги. Пятна четко отграничены от здоровой ткани прерывистым валиком, образованным воспалительными элементами – узелками, пузырьками, эрозиями, корками. Воспаление более выражено именно в этих участках, в центре пятна воспалительные элементы отсутствуют, но он постепенно становится коричневым, позже там возникает шелушение, из-за чего центр очага светлеет. В области пятен возникает сильный зуд, иногда жжение.
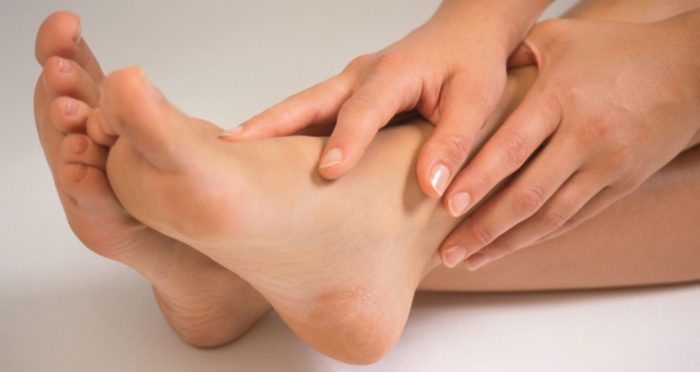
Микоз стоп может быть вызван несколькими грибковыми возбудителями, чаще всего это дерматофиты Trichophyton rubrum, Trichophyton interdigitale, Epidermophyton floccosum, реже плесневые грибки или дрожжеподобные грибки Candida. Вызываемые ими заболевания имеет сходные проявления. Микоз стоп может протекать в виде микоза кожи стоп или микоза ногтей (онихомикоза), а также их сочетания (см. на фото).
Различают несколько форм микоза стоп.
Форма микоза стоп
Обычно это начальная форма. Характерно шелушение кожи межпальцевых складок (одной или нескольких), возможны поверхностные трещины кожи в этих местах. В целом эта форма проявляется слабо, иногда незаметно для самого пациента.
Характеризуется шелушением кожи межпальцевых промежутков, боковых поверхностей стоп. Чешуйки отмершей кожи мелкие.
На сводах стоп появляются красновато-синюшные лихенизированные бляшки и сухие плоские папулы, высыпания четко отграничены от окружающей кожи, покрыты несколькими плотными слоями отмершего эпидермиса.
Имеются признаки как сквамозной, так и гиперкератотической формы.
Напоминает опрелость, возникающую в межпальцевых складках. Пораженная кожа выглядит воспаленной, красной, отечной и мокнущей, появляются трещины, эрозии, участки мацерации. Пациенты отмечают зуд и жжение в области поражения.
Характеризуется появлением обильных высыпаний на сводах стоп, в межпальцевых промежутках, на пальцах. Высыпания представляют собой мелкие пузырьки с плотными стенками. Они сливаются с образованием многокамерных пузырей, которые, вскрываясь, образуют влажные эрозии.
Участок воспаления может захватывать кожу не только стоп, но и голеней, кожа становится отечной, на ней появляются многочисленные пузырьки с серозным или серозно-гнойным содержимым, после вскрытия которых возникают эрозии. Местное воспаление сопровождается общими симптомами: повышение температуры до фебрильных значений (38 °С и выше), ухудшение самочувствия. Воспаляются пахово-бедренные лимфатические узлы с двух сторон.
Поражаются ногти – один или несколько, в зависимости от места поражения ногтевой пластины онихомикоз может быть дистальным, латеральным, проксимальным, тотальным. Меняется окраска ногтя, ногтевая пластина теряет прозрачность, утолщается, позже обламывается или крошится.
Возбудитель – грибок Trichophyton schoenleinii. Чаще страдают ослабленные дети. Устаревшее название заболевания – парша. Может возникать на волосистой части головы (чаще), гладкой коже, ногтях. Фавус волосистой части головы обычно протекает в скутулярной форме. Скутулы – желтоватые сухие корки блюдцеобразной формы. Вначале они небольшие, позже приобретают размер горошины. В центре скутулы – тусклые волосы, потерявшие эластичность, которые легко выпадают. Скутулы, увеличиваясь в размере, сливаются, образуя наслоения. Под скутулой обнаруживается воспаленная кожа, а после отхождения скутулы образуется атрофический рубец. Пораженная кожа издает специфический запах, который описывается как амбарный или мышиный. Ближайшие к очагам лимфатические узлы воспалены и увеличены.
Помимо скутулярной, фавус может протекать в эритематозно-сквамозной или герпетической (везикулярной) форме.
Скутулярная форма фавуса гладкой кожи характеризуется появлением на коже розовых пятен, на которых образуются скутулы, в центре – пушковые волосы. Эритематозно-сквамозная форма протекает без скутул, вместо них образуются лишь розовые пятна с шелушением возле фолликулов пушковых волос. При герпетической, или везикулярной форме формируются группы мелких пузырьков (везикул), напоминающих герпетические высыпания. После фавуса гладкой кожи атрофических рубцов не образуется.
Фавус ногтей в основном затрагивает пальцы рук. Пораженная ногтевая пластинка приобретает желтый цвет, теряет прозрачность, утолщается, становится неровной, ломкой в области свободного края.
Диагностика
Диагноз предполагается на основании осмотра врачом-дерматологом. Для его подтверждения и определения возбудителя прибегают в основном к лабораторной диагностике. Аппаратное обследование представлено осмотром в лучах лампы Вуда (люминесцентная диагностика). Этот метод основан на том, что некоторые паразитические грибки, а точнее, выделяемые ими вещества, демонстрируют флуоресцентное свечение в ультрафиолетовом свете. Например, волосы, пораженные микроспорией, в лучах лампы Вуда дают изумрудное свечение.
Исследуемый материал: соскобы с кожи и пораженных ногтевых пластин, отошедшие чешуйки кожи, кусочки ногтей, пораженные волосы, гной, кровь, мокрота, ликвор, желудочный сок, кал и т. д., в зависимости от вида заболевания.
Применяются следующие методы:
- микроскопия – исследование предварительно обработанного материала под микроскопом, позволяет обнаружить клетки, споры, мицелий грибков;
- микологический метод – посев на питательные среды, позволяющий идентифицировать возбудитель и определить его чувствительность к антимикотическим препаратам;
- серодиагностика – определение возбудителя путем выявления антител в сыворотке методами ИФА (иммуноферментный анализ), РИФ (реакция иммунофлуоресценции), РСК (реакция связывания комплемента), РА (реакция агглютинации), РНГА (реакция непрямой гемагглютинации), иммуноблотинга;
- аллергодиагностика – определение сенсибилизированности организма к тому или иному грибковому возбудителю путем проведения аллергопроб или in vitro;
- гистологический анализ – выявление возбудителя в тканях, полученных с помощью биопсии;
- генная диагностика – выявление в исследуемом материале фрагментов грибковой ДНК с помощью ПЦР (полимеразно-цепной реакции). Позволяет идентифицировать более 40 видов грибков.
Лечение микозов
Лечение микозов может быть местным (наружными препаратами), системным (препараты принимаются внутрь) или комплексным. В большинстве случаев достаточно местной обработки очагов, в тяжелых случаях, а также при висцеральных формах микоза назначается системная или комплексная терапия.
Системное лечение микозов заключается в курсовом приеме внутрь антимикотических препаратов разных групп, так называемых противогрибковых антибиотиков, например, Гризеофульвина, Ламизила, Нистатина, Леворина, Декамина и др. В тяжелых случаях антимикотические системные препараты могут вводиться парентерально (внутривенно и внутримышечно).
Кроме антимикотиков, могут назначаться витаминные препараты, гипосенсибилизирующие (антигистаминные) средства, биогенные стимуляторы.
Местное лечение заключается в обработке поверхностно расположенных очагов. Применяются следующие группы наружных препаратов:
- противогрибковые мази, кремы, спреи (Клотримазол, Микосептин, Ламизил, Тербинафин);
- антисептические и дезинфицирующие (ихтиоловая мазь, салициловая мазь, йодная настойка, раствор резорцина, раствор нитрата серебра, раствор буры в глицерине).
Лечение микозов может проводиться длительно, в течение нескольких месяцев.
Возможные осложнения и последствия
Поверхностные микозы обычно не представляют угрозы жизни, но их последствием может быть кожный дефект, впрочем, в большинстве случаев обратимый. Последствием глубоких системных микозов, особенно с учетом того, что развиваются они обычно у иммунокомпрометированных лиц, может быть летальный исход.
Прогноз
Прогноз обычно благоприятный. Большинство микозов полностью излечимы. Прогноз осторожный у пациентов с висцеральными формами микоза и тяжелой сопутствующей патологией.
Профилактика
Профилактика заключается в тщательном соблюдении гигиенических правил, особенно это касается мест общего пользования с повышенной влажностью (бассейны, бани, душевые при тренажерных залах и т. п.). Необходимо иметь индивидуальные предметы обихода, никогда не надевать чужую обувь.
К профилактическим мерам также относятся все те, которые направлены на укрепление защитных сил организма.
Видео
Предлагаем к просмотру видеоролик по теме статьи.
Правильный сбор материала из пораженных ногтей - залог успешного микробиологического исследования. Забирая материал, не всегда захватывают участки ногтя, содержащие жизнеспособные грибы. Нежизнеспособные грибы в культуре, естественно, не вырастут, и их вид установить не удастся.
Участок ногтя, который надо взять, определяется формой онихомикоза.
Так, при поверхностной форме онихомикоза следует делать соскобы с поверхности ногтевой пластинки.
При самой распространенной дистальной подногтевой форме наиболее жизнеспособные грибы располагаются под ногтевой пластинкой. Материал, который направляют на исследование, должен включать не только обрезок ногтевой пластинки, но и соскоб с ногтевого ложа, из-под пластинки.
Кроме того, следует захватывать и области неизмененного ногтя, поскольку на границе между ними и пораженными участками ногтя располагаются самые активные грибы.
При проксимальной подногтевой форме брать материал трудно. В этих случаях иногда, особенно если собираются проводить гистологическое исследование или дифференциальную диагностику, предпринимают биопсию ногтя, изредка используют бормашину.
При паронихиях делают соскобы с проксимального валика и из-под него.
Во всех случаях, чтобы избежать бактериальной контаминации, перед взятием образца следует обработать ноготь этиловым спиртом.
МИКРОСКОПИЧЕСКОЕ ИССЛЕДОВАНИЕ
Микроскопическое исследование патологического материала на грибы производят в нативных и окрашенных препаратах.
Для приготовления неокрашенных препаратов полученный материал размельчают при помощи скальпеля или препаровальной иглы и помещают на середину предметного стекла. Для более четкого выявления элементов гриба производят просветление (мацерацию) материала. С этой целью прибегают к помощи различных веществ, чаще всего едкой щелочи (КОН, NaOH), которые растворяют эпидермальные чешуйки, слизь, гной, просветляют пигмент волоса и тем самым делают грибы доступными для исследования.
На размягченные чешуйки кожи или ногтя, которые помещают на середину предметного стекла, наносят 1-3 капли 20 - 30% раствора КОН (NaOH). Исследуемый материал в каплях щелочи осторожно подогревают над пламенем спиртовки до появления нежного белого ободка из кристаллов щелочи по периферии капли. Подогревать до кипячения не следует. После подогревания каплю накрывают покровным стеклом, избегая попадания пузырьков воздуха.
Р. А. Аравийский и Г. И. Горшкова (1995) рекомендуют просветленные и накрытые покровным стеклом препараты кожных чешуек и волос оставлять на 5 - 10 мин, а ногтевых пластинок – на 30 - 40 мин до микроскопирования.
Просветление препаратов можно проводить без подогревания, для этого их оставляют в 20% растворе КОН на 30 - 60 мин или используют другие методы просветления патологического материала: хлораллактофенолом по Аману; лактофенолом; раствором, содержащим по 15% диметилсульфоксида и КОН в воде. Хорошие результаты получают после просветления ногтевых пластинок, помещенных в 5% раствор КОН на 24 ч, подогревания в этом случае не требуется.
Микроскопическое исследование производят на обычном лабораторном микроскопе без иммерсии.
Конденсор микроскопа должен быть опущен, диафрагма сужена. В начале препарат находят на стекле при малом увеличении (40х), последующее исследование производят при большем увеличении (100х);
детально препарат изучают при увеличении 400х. Необходимо исследовать несколько препаратов с тем, чтобы увеличить надежность анализа и избежать ложноположительных результатов.
Ошибки в микроскопической диагностике грибов могут возникнуть в связи как с дефектами приготовления препарата, так и с недостаточной опытностью лаборанта.
Дефекты изготовления прежде всего бывают связаны:
с перегреванием препарата, что может привести к выпадению кристаллов щелочи, разрушению волоса и появлению мелкозернистого распада в патологическом материале.
Линейное расположение удлиненных ровных кристаллов щелочи весьма напоминает нити септированного мицелия даже на чистом стекле без патологического материала.
Дифференциально-диагностическими признаками являются исключительное однообразие кристаллов, их стекловидная прозрачность, многогранность краев и отсутствие неразрывной связи одного элемента с другим. В сомнительных случаях рекомендуется добавить к препарату капельки слегка подогретой дистиллированной воды, которые быстро растворяют кристаллы щелочи.
За элементы гриба ошибочно могут быть приняты:
Липиды кожных покровов, жировой распад клеток и зерна кератогиалина, особенно имеющие правильную форму, могут напоминать отдельные споры гриба. Но разнообразие формы и, главное, размеров, отсутствие внутренней структуры образований (вакуоли, оболочки) говорят против грибковой природы данных элементов. Липиды также могут попасть в препарат при взятии патологического материала с недостаточно очищенного очага поражения.
Пузырьки воздуха могут напоминать споры дрожжеподобных клеток, но в отличие от последних они окружены плотной темной оболочкой, и даже самые маленькие пузырьки воздуха всегда больше клеток гриба.
Нити от ткани носков, одежды и т. п. обычно лежат отдельно от патологического материала, они всегда больше гифов, грубее и не септированы.
В некоторых лабораториях просветление препаратов для микроскопического исследования проводят 15 - 30% раствором КОН, в который добавляют 5 - 10% коммерческих темно-синих чернил фирмы Паркер (Parker's Superchrome Blue-Black Ink).
При этой окраске гифы и споры окрашиваются в голубой цвет.
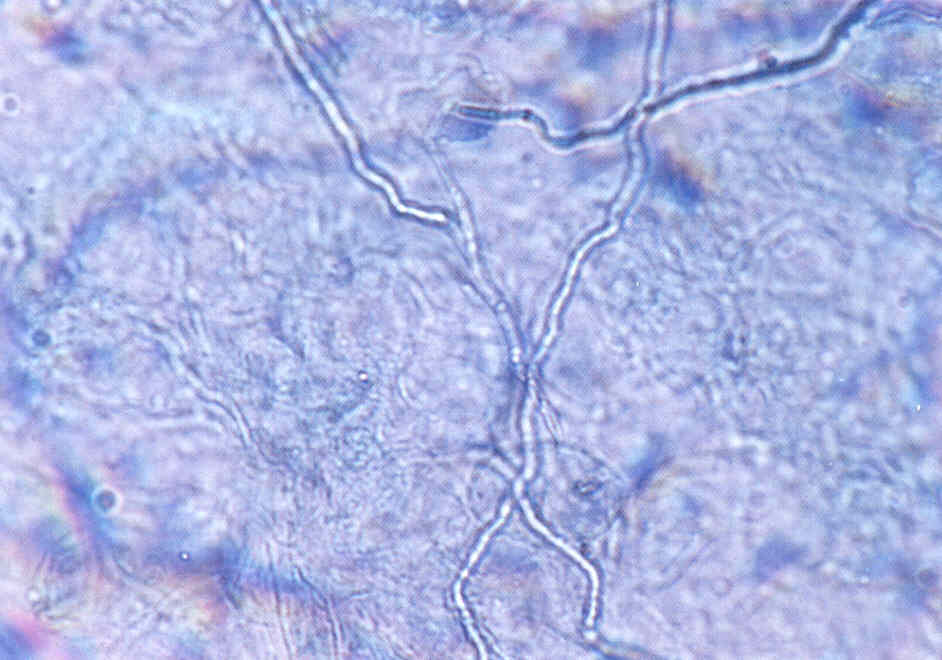
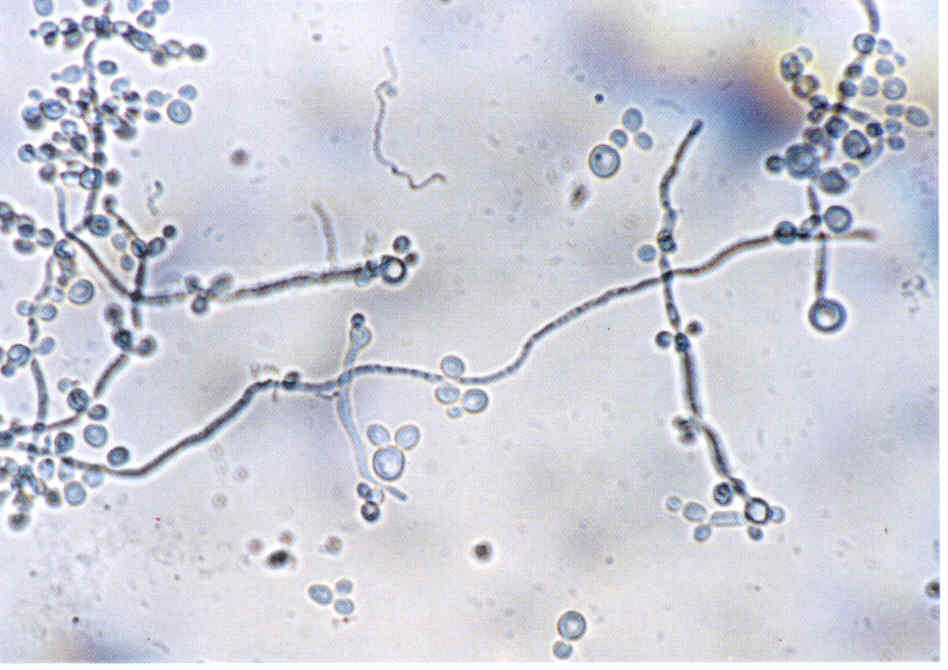
При микроскопии обнаруживают нитевидные гифы грибов или почкующиеся клетки (рис.1).
Таким образом, микроскопия дает заключение только о грибковой природе инфекции, но не о виде гриба-возбудителя.
Конечно, результативность микроскопического исследования зависит от квалификации сотрудника лаборатории.
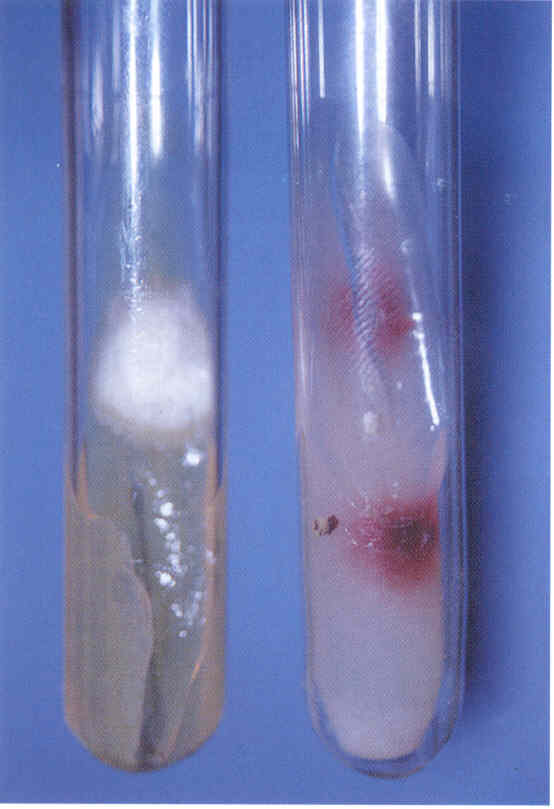
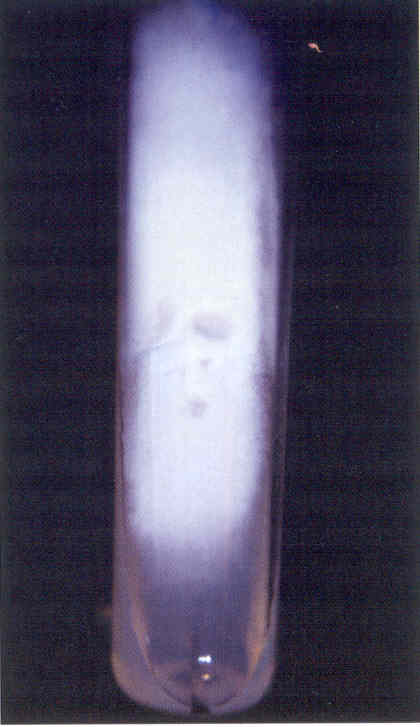
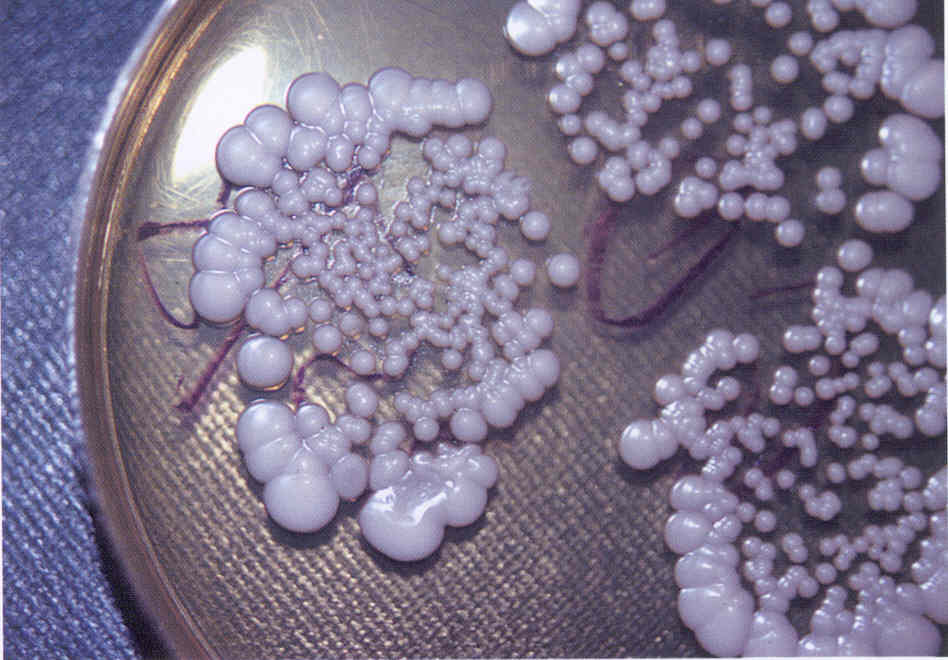


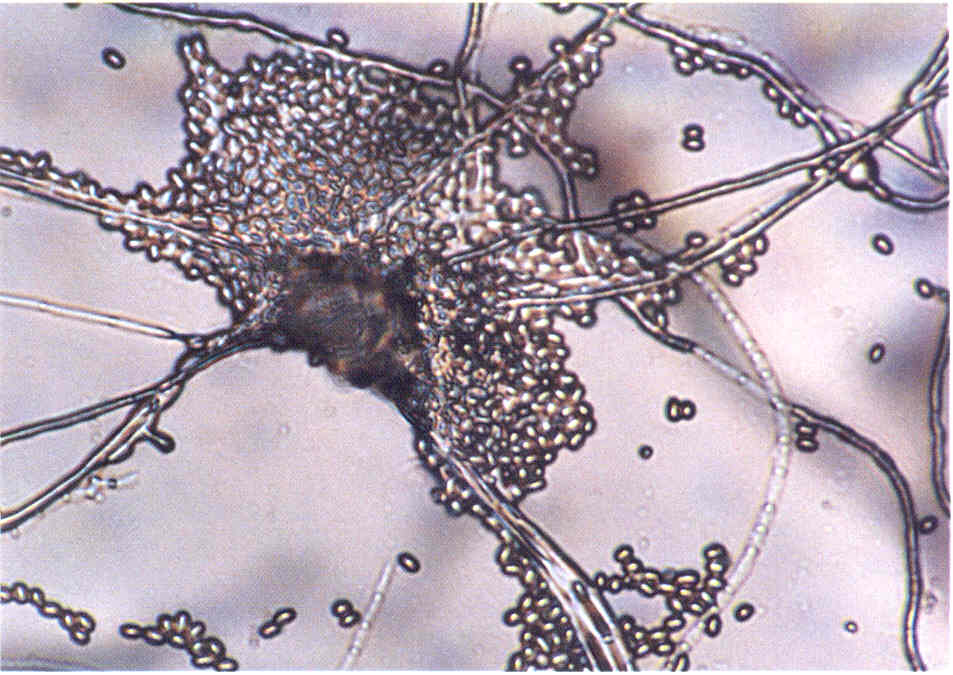
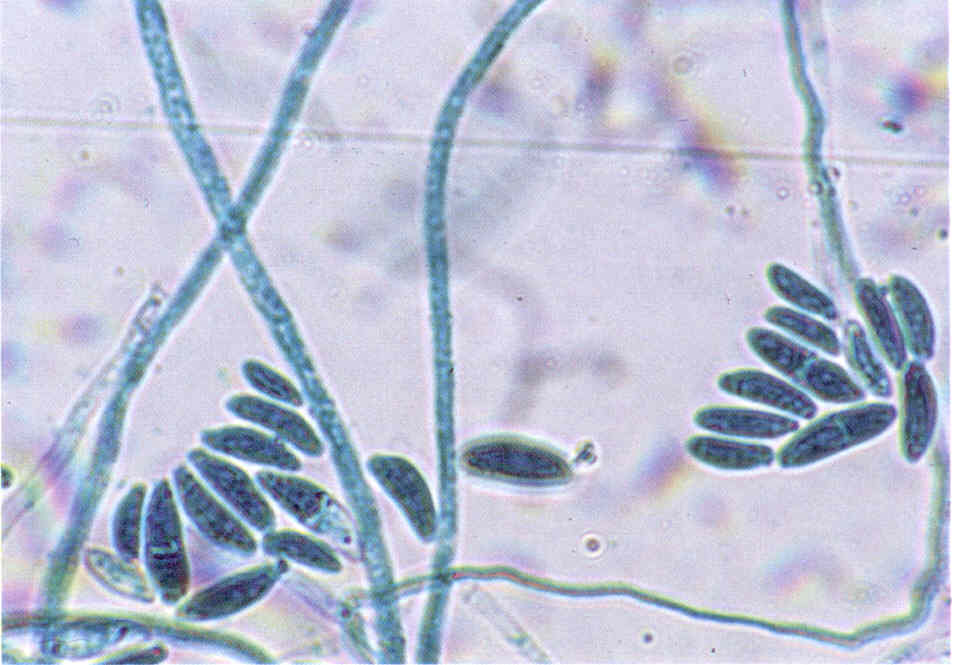
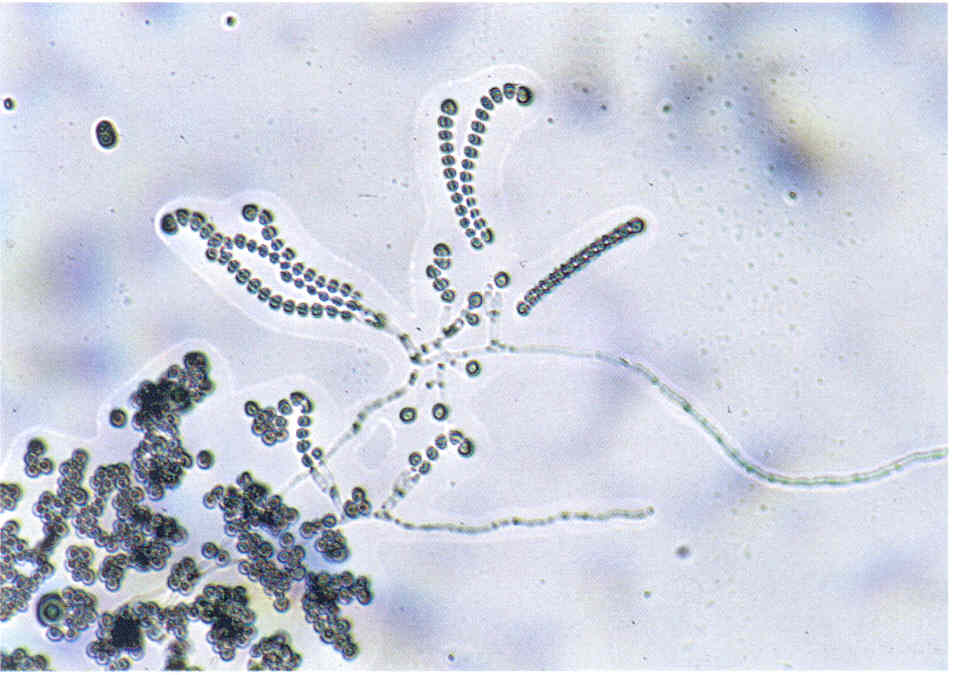
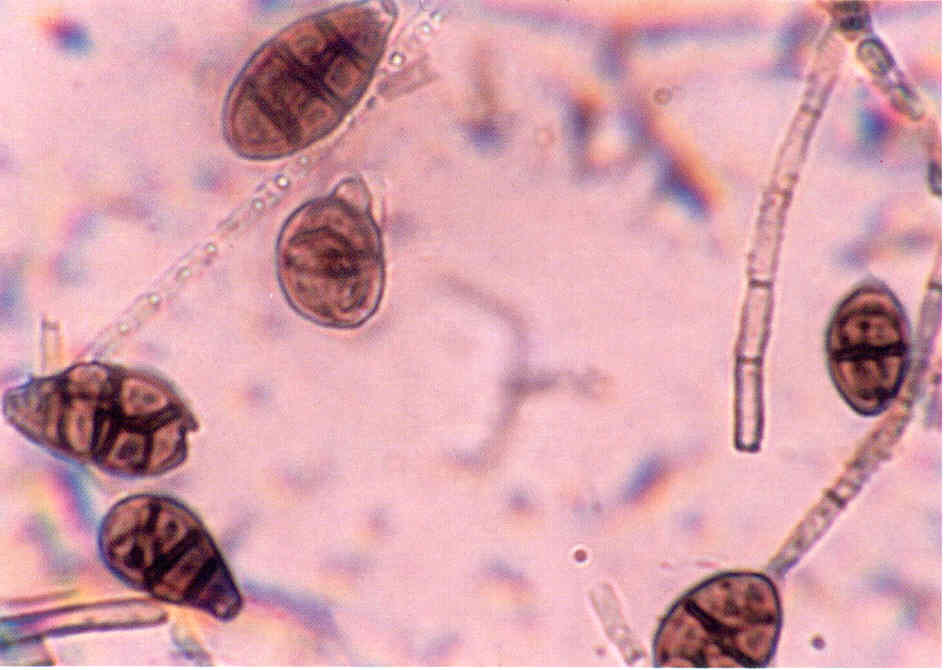
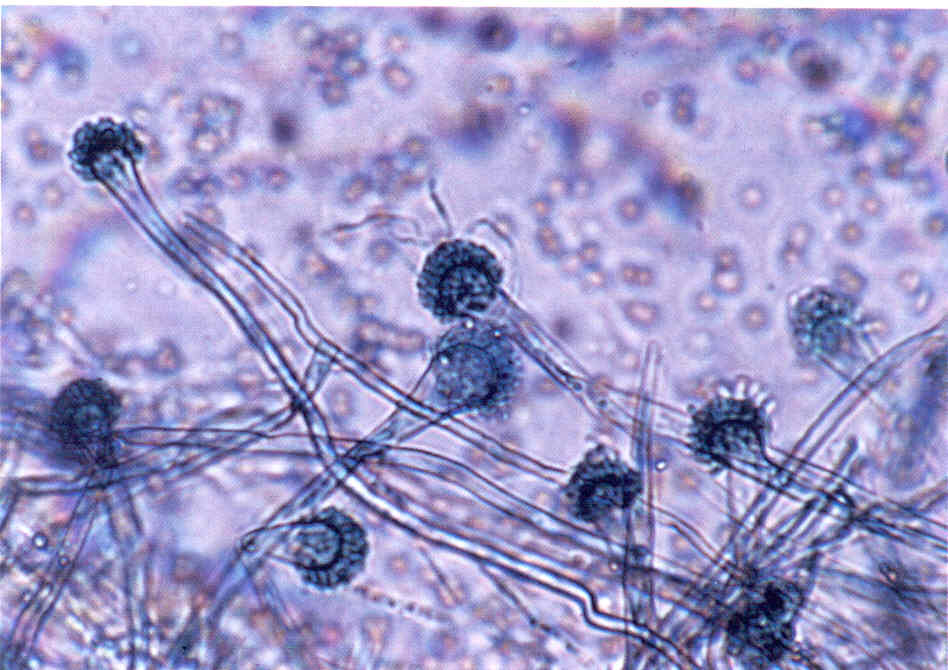
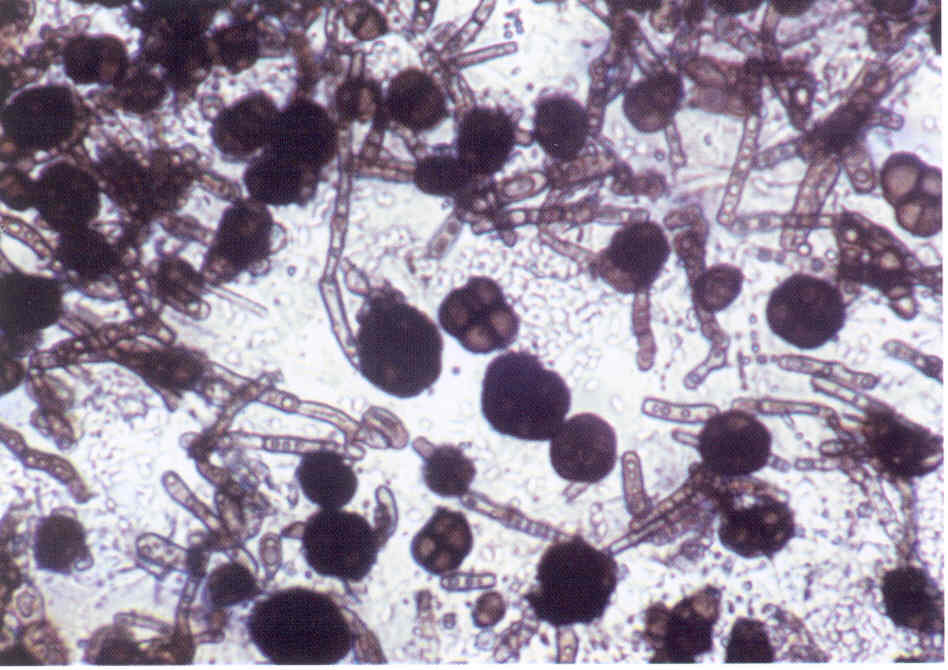
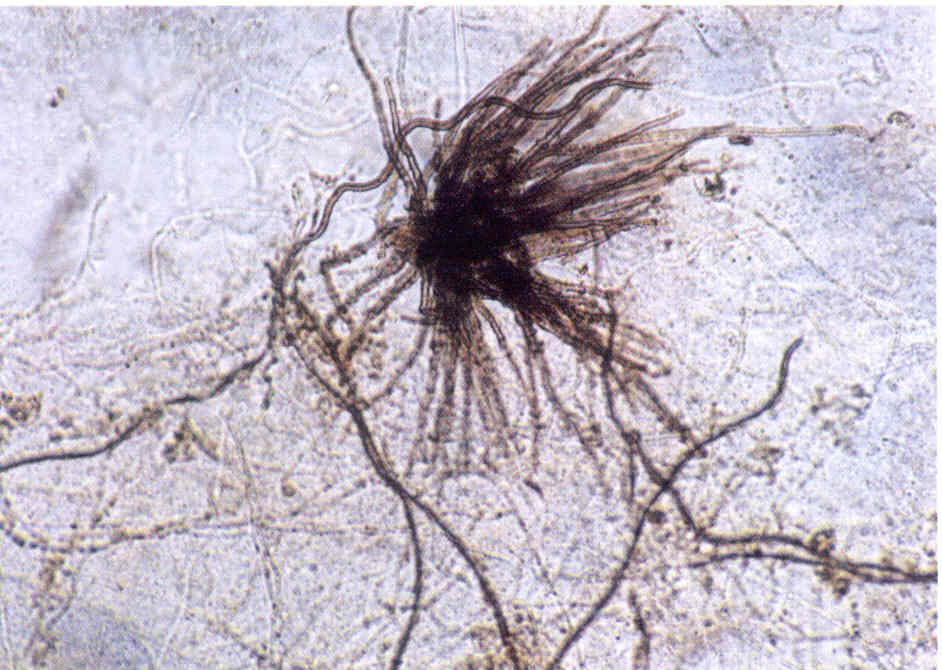
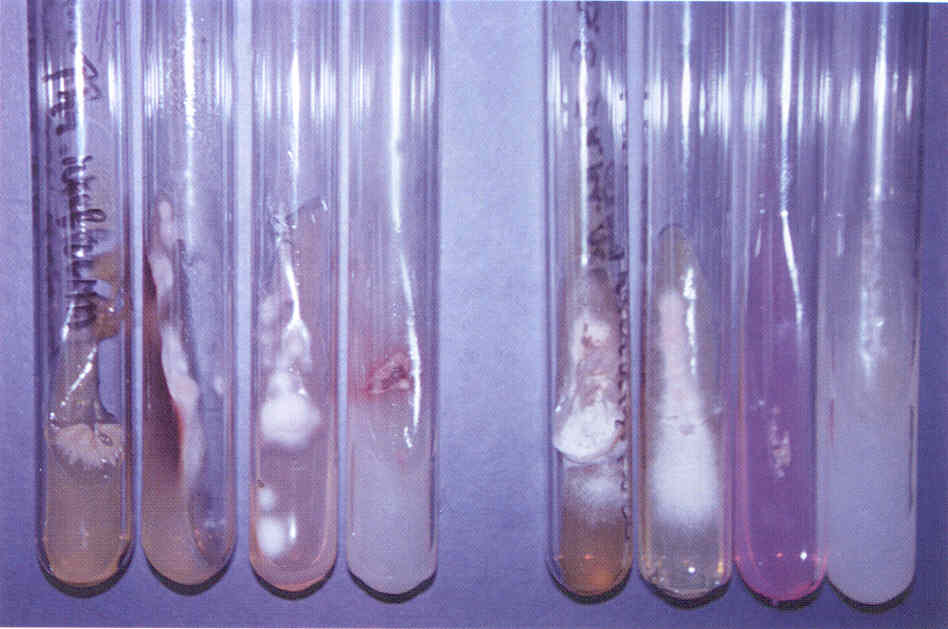
Следует учесть, что некоторые плесневые грибы, в том числе дерматофиты, в культуре вырастают медленно, за 2-3 нед.
Даже при соблюдении всех правил сбора материала, при хорошем оборудовании лаборатории и высокой квалификации ее персонала число положительных результатов культурального исследования очень невелико.
По данным зарубежной литературы, процент положительных исследований не превышает 50.
Процент положительных результатов в лучших отечественных лабораториях едва достигает 30.
Таким образом, в 2 из каждых 3 случаев онихомикоза его этиологию установить не удается.
ЛЮМИНЕСЦЕНТНОЕ ИССЛЕДОВАНИЕ
В 1925 г. Margaret и Deveze обнаружили, что волосы, пораженные некоторыми дерматофитами, дают характерное свечение в ультрафиолетовых лучах, пропущенных через фильтр Byда. Стекло Byда состоит из сульфата бария, содержит около 9% окиси никеля; оно пропускает лучи длиной 365 нм. В качестве источника ультрафиолетовых лучей можно использовать различные приборы. Природа свечения точно не установлена. Волос продолжает светиться после гибели гриба и после попыток экстрагировать флюоресцирующий материал горячей водой или холодным раствором бромида натрия. Интенсивность и характер свечения зависят от рН раствора. Полагают, что флюоресцирующая субстанция появляется в процессе взаимодействия гриба и растущего волоса.
Свечение в ультрафиолетовых лучах, пропущенных через фильтр Вуда, характерно только для волос, пораженных грибами рода Microsporum (M. canis, M. audouinii, M. ferrugineum, M. distortium, изредка M. gypseum и M. nanum), a также Trichophyton schonleinii. Волосы, пораженные микроспорумами, особенно M. canis и M. audouinii, дают наиболее яркое свечение; волосы, пораженные Т. schonleinii, имеют тусклую зеленоватую флюоресценцию.
Свечение наблюдается только в полностью пораженных грибом волосах. Его может не быть в свежих очагах поражения. В этих случаях следует эпилировать волосы из краевой, наиболее активной зоны, и свечение можно обнаружить в корневой части волос.
Люминесцентный метод можно использовать как для диагностики и контроля за эффективностью лечения у отдельных больных, так и в эпидемиологических очагах. Компактные передвижные установки удобны для обследования контактных людей в школах, детских садах и т. п.
Люминесцентное обследование необходимо производить в затемненной комнате, очаги поражения должны быть предварительно очищены от корок, остатков мази и т. п. Люминесцентный метод можно использовать для диагностики отрубевидного лишая, особенно при локализации очагов поражения на волосистой части головы. Очаги поражения при этом заболевании имеют красновато-желтое или бурое свечение. Это свечение, однако, не является строго специфичным, так как может наблюдаться при наличии перхоти на волосистой части головы и даже у здоровых людей в области устьев волосяных фолликулов на лице и верхней части туловища. Выявленные с помощью люминесцентного метода пораженные волосы должны обязательно подвергаться микроскопическому исследованию.
ИММУНОЛОГИЧЕСКОЕ И БИОЛОГИЧЕСКОЕ ИССЛЕДОВАНИЯ
Иммунологические методы исследования используют для выявления специфической перестройки организма и серологической диагностики грибковых заболеваний. Для обнаружения специфических антител в сыворотке пробы проводят следующие серологические реакции: агглютинации, преципитации, связывания комплемента, иммунофлюоресценции с соответствующими антигенами.
Аллергическое состояние организма больного выявляют с помощью аллергических кожных проб. Аллергены наносят на скарифицированную кожу по Пирке или втиранием в кожу по Моро, внутрикожно по Манту, а также уколом в кожу. С помощью этих проб выявляют аллергические реакции как немедленного, так и замедленного типа, что позволяет оценить состояние гуморального и клеточного иммунитета.
Для выявления специфической сенсибилизации лимфоцитов используют реакции дегрануляции базофилов, агломерации и альтерации, тест бластной трансформации, подавления миграции макрофагов и т. п.
Сопоставление результатов серологических и аллергических реакций оказывается полезным как для диагностики, так и для прогноза течения микозов.
Биологический метод. Используется для лабораторной диагностики глубоких и особо опасных микозов. Основан на заражении животных патологическим материалом от больного или культурой исследуемого гриба. Осуществляется в специальных лабораториях.
ГИСТОЛОГИЧЕСКОЕ ИССЛЕДОВАНИЕ
Гистология микозов кожи, обусловленных дерматофитами
Патоморфологические изменения в очагах поражения обусловлены внедрением грибов в роговой слой эпидермиса, волосы и ногти и ответной воспалительной реакцией кожи, которая может быть острой, подострой или хронической. Диагноз можно считать установленным только в том случае, если в гистологических препаратах обнаруживают элементы грибов. Для этого используют различные гистологические окраски, наиболее информативной является периодическая кислотная реакция (PAS), позволяющая выявить полисахариды, имеющиеся в целлюлозе и хитине клеточной стенки большинства дерматофитов (окраска по Шифу и ее модификации). Можно также использовать реакции сульфатирования и импрегнацию гистологических срезов серебром [Хмельницкий О. К., 1973; Lewer W. F. и Schaumburg-Lewerl.,1983].
Грибы в роговом слое эпидермиса, даже при использовании специальных окрасок, выявляются в небольшом количестве в виде нитей мицелия и спор. В редких случаях, когда грибов в очагах поражения много, их можно обнаружить в срезах, окрашенных гемотоксилин-эозином, в виде нежных базофильных структур в роговом слое.
Воспалительные изменения в эпидермисе могут быть различными: от незначительного внутри- и внеклеточного отека шиповатых клеток до выраженного спонгиоза. Спонгиоз обычно развивается при дисгидротических вариантах микозов стоп и кистей, клинически в этих случаях отмечаются пузырьки. Причиной этой реакции обычно является Т. mentagrophytes var. interdigitale. Иногда в эпидермисе отмечается выраженный гиперкератоз, что чаще всего наблюдается при микозе, обусловленном Т. rubrum.
Гистологические изменения в дерме неспецифичны и соответствуют острому, подострому и хроническому воспалению.
При микозе гладкой кожи, вызванном Т. rubrum, грибы иногда выявляются в пушковых волосах и волосяных фолликулах. Вокруг фолликулов развивается воспалительная реакция, которая за счет попадания в дерму грибов может приобретать гранулематозный характер. Центральная часть инфильтрата в этих случаях может подвергаться нагноению и некрозу, а периферическая состоять из лимфоцитов, гистоцитов, эпителиоидных и многоядерных гигантских клеток, внутри которых иногда обнаруживаются споры гриба. Размеры спор здесь достигают 6 мкм в диаметре, в волосе обычно не превышают 2 мкм.
При инфильтративно-нагноительной форме микозов волосистой части головы и области роста бороды и усов элементы грибов обнаруживаются в волосяном фолликуле, внутри и вокруг волоса. В волосе они определяются чуть выше зоны начала кератинизации (примерно на уровне 30 мкм). В дерме отмечают воспалительную реакцию различной интенсивности, наиболее выраженную при kerion Celsii. При острой гнойной реакции в составе инфильтрата отмечают большое количество нейтрофильных лейкоцитов, элементы грибов в этом случае могут полностью исчезать. При хроническом течении процесса инфильтрат может приобретать гранулематозный характер, в нем появляются многоядерные гигантские клетки. Для подтверждения диагноза при отсутствии в инфильтрате грибов можно использовать иммунофлюоресцентные методы окраски. Для этих целей применяют меченную флюоресцином антисыворотку к Т. mentagrophytes, которая позволяет обнаружить антигены гриба в волосе и в перифолликулярном инфильтрате.
Формирование инфильтративно-нагноительной реакции кожи при микозе волосистой части головы (kerion Celsii) и области роста бороды и усов, обусловленных грибами М. саnis, Т. tonsurans и Т. verrucosum, представляет собой проявление иммунологической реакции. Об этом свидетельствуют:
1. Склонность очагов поражения к спонтанному разрешению.
2. Отсутствие элементов гриба при очень выраженной воспалительной реакции со стороны кожи при микозе, вызванном Т. verrucosum (faviforme) и Т. tonsurans.
3. Постоянная положительная реакция в ответ на внутрикожное введение трихофитина при инфильтративно-нагноительных формах микоза, вызванного зоофильными трихофитинами (например, Т. tonsurans), и отрицательная — при поверхностных микозах, обусловленных тем же Т. tonsurans.
При фавусе в роговом слое эпидермиса обнаруживается большое количество нитей мицелия и единичные споры гриба. Скутула представлена экссудатом, паракератотическими клетками эпидермиса, клетками воспалительного инфильтрата, а также нитями мицелия и спорами гриба, которые расположены преимущественно в периферической зоне скутулы. В активной стадии болезни в дерме вокруг дегенеративных волосяных фолликулов отмечается выраженный воспалительный инфильтрат, содержащий многоядерные гигантские и плазматические клетки. В старых очагах поражения волосы и сальные железы отсутствуют, имеются явления фиброза.
Гистология микозов кожи и слизистых оболочек, обусловленных дрожжеподобными грибами
При кандидозе кожи и слизистых оболочек грибы рода Candida обнаруживаются в роговом слое эпидермиса или в поверхностных слоях эпителия слизистой оболочки. Элементов гриба обычно мало, они хорошо окрашиваются PAS-peакцией или по Граму; представлены в виде нитей септированного ветвящегося мицелия, размером 2-4 мкм в диаметре, или овоидными спорами, размером 3 - 5мкм в диаметре. Диагностическое значение имеет обнаружение мицелиальной формы гриба.
При гистологическом исследовании хронического гранулематозного кандидоза кожи и слизистых оболочек элементы гриба также преимущественно обнаруживают в роговом слое эпидермиса или в самых верхних отделах эпителия слизистой оболочки, но иногда в шиповатом слое, внутри волоса и в дерме. Отмечается также выраженный гиперкератоз и папилломатоз; в дерме – густой воспалительный инфильтрат, состоящий из лимфоидных клеток, нейтрофилов, плазматических и многоядерных гигантских клеток. Инфильтрат может распространяться в подкожную жировую клетчатку.
При отрубевидном лишае в роговом слое эпидермиса обнаруживают большое количество элементов гриба в виде нежных базофильных структур, которые хорошо видны даже при окраске препаратов гемотоксилин-эозином. Грибы представлены как нитями, так и спорами.
При фолликулярной форме отрубевидного лишая отмечается скопление роговых масс и клеток воспалительного инфильтрата в расширенных устьях волосяных фолликулов. Вокруг фолликулов также отмечают воспалительный инфильтрат. При PAS-реакции сферические или овальные споры гриба, размером 2—4 мкм в диаметре, обнаруживают внутри устья волосяных фолликулов, а иногда в перифолликулярном инфильтрате. Мицелий никогда не выявляется.
Нарушение пигментации кожи у больных отрубевидным лишаем обусловлено способностью гриба Pityrosporum вырабатывать субстанцию, которая угнетает процесс пигментообразования в эпидермисе. Электронно-микроскопическое изучение биоптатов кожи с гипопигментированных участков показало, что в меланоцитах образуются очень маленькие меланосомы, которые не способны проникать в кератиноциты. В гиперпигментированных участках кожи, наоборот, меланосомы крупные и содержат большое количество меланина.
Читайте также:


