Молочница после приема активированного угля
Аналоги

Аллохол- Юниэнзим
- Карбопект
Можно использовать другие энтеросорбенты для выведения токсинов.
Средняя цена онлайн * : 45 р.
Где купить:
Инструкция по применению

Активированный уголь — один из самых распространенных и доступных по цене энтеросорбентов (препаратов, связывающих вредные вещества и способствующих выведению их из организма). Характеризуется способностью к абсорбции различных видов соединений:
- соли тяжелых металлов;
- алкалоиды;
- токсины различного происхождения;
- газы;
- салицилаты;
- барбитураты;
- фенольные производные;
- гликозиды и т.д.
Помимо адсорбирующего оказывает детоксикационное действие на организм. Благодаря минимальным побочным эффектам часто назначается в качестве противодиарейного средства.

Также данный сорбент рекомендован при комплексном лечении аллергии как альтернатива антигистаминным препаратам с более агрессивными активными веществами.
Дозировка в этом случае определяется из расчета 1 таблетка угля на 10 кг. веса ежедневно. К примеру если ваш вес 80 кг, вам нужно 8 таблеток (4 утром и 4 вечером).
Рекомендовано разделять дневную норму приема на 2 дозы: утреннюю и вечернюю.
Чтобы противоаллергические свойства препарата проявились в полной мере, таблетки нужно не глотать, запивая водой, а тщательно разжевывать. Серый окрас зубов и языка не должен пугать — угольный налет легко удаляется полосканием ротовой полости.
Активированный уголь используется для уменьшения газообразования при подготовке к аппаратным обследованиям органов ЖКТ и наличии следующих синдромов и патологий:
- интоксикация организма, развившаяся на фоне различных факторов (прием некачественной пищи, следствие химио- и радиотерапии, отравление лекарствами, алкогольное отравление и т.д.);
- нарушение пищеварительной функции;
- заболевания ЖКТ, сопровождающиеся процессами брожения и гниения;
- токсический синдром при ряде заболеваний (сальмонеллез, дизентерия);
- острый и хронический вирусный гепатит;
- хроническая почечная недостаточность;
- хронический холецистит;
- повышенная кислотность желудка;
- бронхиальная астма;

Употребление препарата не рекомендовано при гиперчувствительности к активированному углю и язвенных патологиях органов ЖКТ, снижении кишечной перистальтики (атония), кишечных кровотечениях. Также прием активированного угля не рекомендуется при одновременной терапии препаратами, воздействующими на слизистые органов ЖКТ за счет снижения их эффективности.
Активированный уголь не способен проникать через плаценту в кровь, он не попадает в кровь вообще, поэтому допускается лечение интоксикации в период беременности, как на ранних, так и на поздних сроках.
При лактации ограничений для кормящей мамы нет.

Таблетированный препарат принимают, разжевывая таблетку и запивая водой. Активированный уголь, выпускаемый в виде жидкой взвеси в саше, необходимо размешивать из расчета 1 пакетик на полстакана воды.
Классическая суточная дозировка при отравлениях — 1 таблетка на 10 кг. веса.
В терапевтических целях, например при дерматитах, дозировка зависит от конкретного заболевания и назначается лечащим врачом. В среднем для взрослых — по 10 г 3 раза в сут. Дети от 3 до 7 лет — по 5 г 3 раза в сут. Дети 7–14 лет — по 7 г 3 раза в сут.
Длительность курса 3–15 дней.
Необходимо принимать активированный уголь на пустой желудок, за 1–2 ч до или после еды и приема других лекарственных средств.
Активированный уголь считается одним из самых безобидных сорбентов, однако и его не следует принимать бездумно. Превышение продолжительности курса приема чревато гиповитаминозом вследствие снижения всасывания полезных веществ. Превышение суточной дозы может вызвать запор, регулярное превышение может привести к эрозивным поражениям слизистых оболочек ЖКТ.
Активное вещество препарата — уголь активированный, полученный из органических углеродосодержащих материалов. 1 таблетка препарата содержит 250 мг. активнодействующего вещества. Уголь активированный не всасывается в кровь, не расщепляется на составляющие. Время полного выведения из организма через ЖКТ составляет 24 часа.

Активированный уголь не только помогает вывести из организма основной продукт алкогольной интоксикации — ацетальдегид, но и предотвратить отравление продуктами распада алкоголя при предварительном принятии препарата перед застольем. В этом случае вещество начинает связывать и поглощать компоненты распада алкоголя еще до того, как они начнут свое разрушительное действие. Быстрая нейтрализация ацетальдегида предотвращает возникновение классических симптомов похмелья — головной боли и болей в желудке.
Для достижения наилучшего эффекта рекомендуется принимать активированный уголь в течение всего застолья (ежечасно по 2 таблетки). Первую дозу препарата следует принять максимум за 15 минут до начала употребления спиртного. При этом не следует превышать рекомендуемую суточную дозу (1 таблетка на 10 кг веса).
Помните, что самый лучший способ избежать опьянения – не пить алкоголь ;)

На форумах, посвященных похудению, нередко ведется активная полемика по поводу эффективности активированного угля как метода борьбы с лишним весом. Основа данной методики, по уверениям ее поклонников — адсорбирующие свойства препарата.
Действительно, активированный уголь способен связывать и выводить из организма разные группы веществ, но совсем небольшое количество.
Проще говоря, невозможно съесть килограмм еды и уменьшить ее усвоение пятью граммами угля. А превышение дозировки приводит к запорам и другим проблемам ЖКТ.
Можно ли перебить аппетит активированным углем? Те, кто пробовал, говорят, что можно, но совсем ненадолго.
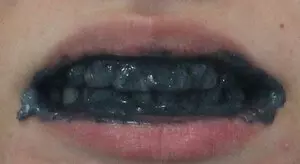
К длинному списку преимуществ препарата относится и эффект отбеливания зубов. Благодаря абразивным свойствам он способен удалить с поверхности эмали скопившийся за долгое время налет. Как полноценную альтернативу профессиональной чистке зубов активированный уголь рассматривать нельзя, но это один из эффективнейших и безопаснейших способов отбеливания в домашних условиях.
Существует 2 основных способа применения препарата в качестве отбеливающего вещества:
- разжевывание таблетки (по окончании процедуры следует обильно прополоскать ротовую полость);
- смешивание растолченной в порошок таблетки с зубной пастой (удобнее смешивать не весь тюбик сразу, а порционно, из расчета 1 таблетка на 1 чистку зубов).
Данный способ отбеливания допустимо использовать максимум 1 раз в две недели. Злоупотребление частотой применения может привести к истончению зубной эмали препарат имеет определенный абразивный эффект.
Отзывы
(Оставьте Ваш отзыв в комментариях)
* — Среднее значение среди нескольких продавцов на момент мониторинга, не является публичной офертой
Хлоргексидин биглюконат

Многие годы безуспешно боретесь с МОЛОЧНИЦЕЙ?
Глава Института: «Вы будете поражены, насколько просто можно вылечить молочницу принимая каждый день.
Хлоргексидин биглюконат – это прозрачная жидкость, без запаха и вкуса, местный антисептик, должен присутствовать в домашней аптечке. Оказывает разрушающее воздействие на патогенные микроорганизмы.
Для лечения молочницы наши читатели успешно используют Кандистон. Видя, такую популярность этого средства мы решили предложить его и вашему вниманию.
Подробнее здесь…

Обладает противовирусными, противомикробными и обеззараживающими свойствами.
Широко используется Хлоргексидин в хирургии, гинекологии, акушерстве, стоматологии и т.д. Обычно перед операцией раствором Хлоргексидина обрабатывают руки хирурга или инструменты для операции и т.п.
Хлоргексидин широко применяется при лечении трихомонадного кольпита, бактериального вагиноза, эрозия шейки матки, гингивита, стоматита, парадонтита, ангины и другие заболеваний, а также в качестве профилактики заболевания такими болезнями как трихомониаз, хламидиоз, уреаплазмоз, гонорея, сифилис, генитальный герпес.
Обычно мы покупаем Хлоргексидин для полоскания рта, так как Мирамистин все-таки жалко, в большом количестве тратить, дорого, а вот Хлоргексидин биглюконат по цене 10-20 рублей спокойно покупаем.

Еще мы промываем раствором Хлоргексидина ранки, царапины, ожоги и т.п. А также хорошо подходит раствор для спринцеваний при сложной формы молочницы, конечно только по рекомендации врача, а так после полового акта без должной защиты или после полового акта можно спрыскивать во внутрь влагалища или на половой орган мужчины. Дезинфекция мелких трещин и хорошо справляется с грибками. Обращаю внимание при полоскании горла, кормящим и беременным стараться раствор не глотать, не очень полезно. Еще различные стоматиты и т.п. хорошо лечит Хлоргексидин биглюконат. Обычно мы оставляем от Мирамистина пустую пластиковую бутыль с наконечником и заливаем Хлоргексидин, так как флакон с дозатором очень бывает необходим.
Также обращаю внимание, что Хлоргексидин не стоит совмещать или сочетать с мылом или моющими средствами, перед применением раствора стоит тщательно обработать кожу от остатков мыла и раствор не совместим с йодом. И аккуратно обращаться с жидкостью Хлоргексидин, чтобы не попал раствор в глаза и ухо. Также нельзя его глотать, сразу же промыть желудок и выпить необходимое количество активированного угля, в случае попадания антисептика в желудок.
Как убрать газы после лапароскопии самостоятельно? Упражнения и другие методы
Относительно новым методом диагностирования и лечения в хирургической практике является лапароскопия. Этот метод характеризуется минимальной инвазивностью при проведении хирургической операции, которая заключается в погружении специальных инструментов в брюшную полость сквозь разрезы небольшого размера, сделанные в области живота. Операция такого рода позволяет существенно сокращать объемы хирургического вмешательства, благодаря чему вся процедура занимает намного меньше времени, чем классическая операция. При лапароскопии травматичность организма минимальна и пациент теряет небольшое количество крови, поэтому уже через несколько дней после хирургического вмешательства он может отправляться домой.
Как диагностический метод лапароскопия позволяет проводить наиболее подробный осмотр органов полости малого таза, брюшной полости, головы, области грудной клетки и шеи. С ее помощью удобно брать образцы тканей органов на биопсию. Лапароскопия показана в случаях, когда ультразвуковое исследование, компьютерная томография и другие методы не позволяют составить полную картину заболевания.
Лапароскопическое исследование весьма эффективно позволяет выявлять и лечить заболевания кишечника, протоков желчи, желчного пузыря, поверхностных тканей желудка, печени, аппендикса и других органов брюшной полости. Не менее популярен данный метод и в сфере гинекологических заболеваний. С помощью лапароскопии легко диагностируются кистозы половых органов (матки, яичников, труб), эндометриозы, беременность эктопическая и различные воспалительные процессы малого таза.
Большинство пациентов страдают от дискомфорта после хирургического лечения, что связано со скоплением газов в брюшной полости. Понять причину возникновения таких проблем можно лишь узнав, как проходит сама операция. Как уже говорилось, в брюшной полости делаются небольшие проколы, обычно в количестве трех. В первый разрез вводится игла Вереша, через которую брюшная полость заполняется углекислым газом. Это нужно для того, чтобы во время проведения операции хирургам был обеспечен доступ к оперируемым органам и можно было без затруднений совершать необходимые манипуляции. Во второе, сделанное в области пупка, отверстие вводится трубка с микрокамерой, называемая лапароскопом.

Основной инструмент, необходимый для проведения операции, вводится в третий разрез, расположенный немного выше лобковой кости. Все отверстия достаточно малы и несравнимы с теми, которые применяют при обычных хирургических вмешательствах. Так, первый прокол достигает в диаметре максимум 2 миллиметров, а два других – около 5 миллиметров. Наибольшее количество газов и воздуха попадает внутрь организма через отверстие, в которое вводится игла для подачи углекислого газа. В момент закачивания газа внутрь организма может возникнуть подкожная эмфизема (осложнение, свойственное при лапароскопии). Она образуется в результате попадания углекислого газа в ткани, расположенные непосредственно под кожей (жировая прослойка и др.). В редких ситуациях такое осложнение может приводить к серьезным последствиям, но, как правило, попадание газов под кожу не составляет проблемы. Они всасываются в организм и выводятся сами по себе в течение максимум двух дней.
Кроме подкожной эмфиземы, после операции пациентов может беспокоить вздутие живота и связанные с этим болевые ощущения.
Проблема выведения газов из организма после операции возникает практически у каждого пациента. Во время восстановительного периода после хирургического вмешательства все пациенты в обязательном порядке должны придерживаться определенной диеты. Употребляемые в пищу продукты должны быть легкоусвояемыми и щадящими для брюшной полости. Это позволяет избежать образования дополнительных газов, которых и так достаточно остается в организме после лапароскопии. Их конечный объем зависит от того, сколько было введено газа при операции. Хотя по завершении всех манипуляций хирурги выпускают газ из брюшной полости, все же вывести его полностью невозможно. В общей сложности, для того чтобы газовые скопления остаточно вышли из организма прооперированного, необходимо примерно две недели. Как только это произойдет, пациент перестанет ощущать беспокоящий его дискомфорт.
Чтобы ускорить процесс выведения газов, необходимо соблюдать следующие правила:
- активно проводить время (но не перегружать ослабленный операцией организм);
- употреблять продукты питания, способствующие ускорению процесса метаболизма.

В зависимости от вида операции, вводится различное количество газов, которые распространяются по телу и могут отдаваться болью в разных частях организма. Чаще всего боль возникает в области груди, ключицы и, конечно же, в брюшной полости. Именно эти симптомы и вызывают необходимость принятия мер для скорейшего выведения газов.
Для начала врачом может быть назначен прием обезболивающих, которые облегчат состояние пациента — так можно спокойно дождаться, пока газы полностью выйдут самостоятельно.
При сложных случаях подкожной эмфиземы для того, чтобы выпустить скопившиеся газы, не обойтись порой без повторного оперативного вмешательства или применения специального дренажа и водоструйного отсоса. Но, как уже говорилось, такие ситуации происходят достаточно редко. В остальных случаях для выведения скопившихся газов применяются достаточно простые способы. Любые действия в обязательном порядке должны быть согласованы с лечащим специалистом.
Для решения проблемы вздутия живота и скопления газов после проведения лапароскопии может быть прописано медикаментозное лечение. Чаще всего назначаются такие фармакологические препараты, как Эспумизан, Симетикон или же просто активированный уголь — в зависимости от того, с какой силой происходит газообразующий процесс. Если газообразование легкой степени, с ним может справиться и активированный уголь. Наиболее эффективным при сильном газообразовании из перечисленных препаратов является Эспумизан. Также альтернативой может быть Полисорб.
Если после лапароскопии остаточный газ выходит очень медленно, эффективными для решения этой проблемы будут легкие физические упражнения, способствующие улучшению перистальтики кишечника. Ограничения для выполнения физических нагрузок после хирургического вмешательства распространяются максимум на первые 3 — 4 дня. По истечении этого срока занятие легким спортом не то что не запрещено, а даже предписано.
Наиболее эффективными для выведения газов из брюшной полости являются следующие упражнения:

Выполняя эту довольно простую и безвредную подборку упражнений, можно ожидать, что все доставляющие дискомфорт и болевые ощущения, газовые скопления будут полностью выведены в течение 2 — 4 дней. Кроме того, данный комплекс позволит нормализовать стул после лапароскопии и окажет положительное воздействие на самочувствие пациента.
Весьма популярными и в тоже время эффективными являются следующие народные методы избавления от скопления газов после лапароскопии.
- Укропное семя в количестве 1 — 2 ложек залить кипятком (200 мл) и дать настояться. Такую настойку рекомендовано принимать по 100 мл несколько раз в течение дня.
- Чай ветрогонного действия, в составе которого плоды фенхеля, листья мяты и валерианы: сбор в количестве 1 ложки залить стаканом кипятка и настаивать полчаса. Стакан настойки разделить на три приема в течение дня.
- Отвар тмина или укропа: 1 ложку молотой травы заварить в 250 мл кипятка.
- Съесть тмин молотый в количестве 1 чайной ложки, запивая водой в достаточном количестве.
Все описанные в статье способы выведения газов достаточно эффективны и безвредны, но действовать без согласования с врачом при любом лечении не рекомендуется.
×
Кандидоз пищевода
Все мы привыкли, что различные грибковые инфекции проявляют себя на ногах, ногтях и половых органах. Но это не так. Часто он появляется на внутренних органах человека, о чем тот даже не подозревает. Например, кандидоз пищевода очень распространенное заболевание. Как правило, такое заболевание является проявлением общего кандидоза в организме. Люди все больше и больше страдают данным видом кандидоза из-за очень низкого иммунитета. Также часто он встречается у больных гастритом.
Специалисты утверждают, что кандидоз пищевода достаточно трудно выявить, так как наблюдается непропорциональность между состоянием пищевода и жалобами пациента. У большинства никакие признаки не возникают, и они даже не подозревают о своей проблеме. Те же, кто все таки ощущал недомогание, жаловались на следующие симптомы:
При появлении болей при глотании человек рискует получить обезвоживание оргазма, что повлечет за собой множество других симптомов и заболеваний. Диагностировать у себя кандидоз можно в случае обнаружения белесых пленок в рвотных массах. Редко могут проявиться кровянистые выделения вместе с жидким стулом. Часто можно увидеть белый налет в ротовой полости. Осложнением может послужить образование язв и тканевый некроз.
- Контакты с больными;
- Предметы личной гигиены;
- Пища;
- Не защищенный половой контакт.
Кандидозом пищевода часто страдают детки, так как их иммунная система еще слаба, и не нарабатывает необходимые защитные реакции. Для взрослых благоприятные условия к развитию кандидоза создают такие причины: травмы пищевода пищей или другими предметами, анатомические особенности строения, аутоиммунные заболевания. Факторы, влияющие на активизацию кандидоза пищевода:
Большую роль играет и работа надпочечников и паращитовидных желез. Если наблюдается их дисфункция, кандидоз пищевода практически неизбежен, так как нарушается местный иммунитет. Также важно не испытывать недостаток белка в организме.
Для выявления и подтверждения данного заболевания, медики проводят больному эндоскопические исследования. При помощи специальной аппаратуры можно определить контактное повреждение слоев слизистой оболочки пищевода, гиперемия и развитие фиброзных налетов, что свидетельствует о кандидозе.
Специалисты различают три категории молочницы пищевода:
При тяжелом течение диагностика проводится по средством рентгеноскопии. Больные обязательно проходят обследования на состояние иммунной системы.
Прежде чем назначать себе препараты самостоятельно, нужно обратиться за помощью в больницу. Медицинские работники успешно лечат кандидоз пищевода противогрибковыми и иммуностимулирующими средствами. На основании проведенных анализов будет назначен определенный курс употребления эти препаратов.
[wn]Очень важно обнаружить и вылечить кандидоз и в других органах пищеварительной системы, так как заражение будет происходить постоянно.[/wn]
Выбор противогрибковых медикаментов широк, поэтому достаточно просто подобрать самый оптимальный вариант под конкретный случай. При легком и среднем течение заболевания используют пероральные препараты:
При тяжелом течение заболевания данные препараты вводят внутривенно. В комплексе обязательно необходимо использовать некоторые энтеросорбенты, чтобы способствовать быстрому выведению токсинов. Наиболее популярные среди них следующие:
Во время диагностики часто выявляется дефицит защитных сил организм. С целью их повышения назначаются иммуностимуляторы. Препараты этой группы являются абсолютно безвредными, употребляются уже после полного излечения от грибковой инфекции.
Для лечения молочницы наши читатели успешно используют Кандистон. Видя, такую популярность этого средства мы решили предложить его и вашему вниманию.
Подробнее здесь…
Такой метод лечения очень эффективен при любом виде молочницы, а особенно если задета пищеварительная система. Чтобы значительно снизить концентрацию грибка в организме, необходимо заселить кишечник полезными бактериями. Так, обязательно нужно употреблять в пищу кисломолочные продукты. Избавлению от молочницы поспособствует прием квашеных овощей и чайного гриба.
Чтобы кандидоз пищевода вас покинул, стоит отказаться от таких продуктов:
В еде нужно отдать предпочтение разным овощам, особенно капусте в любом ее исполнении. Очистить организм поможет рис и другие крупы. Очень полезны лук и чеснок. Из напитков лучше пить слабо заваренный чай или отвары шиповника. А вот от кофе придется отказаться на некоторое время.
Кандидоз желудка

Многие годы безуспешно боретесь с МОЛОЧНИЦЕЙ?
Глава Института: «Вы будете поражены, насколько просто можно вылечить молочницу принимая каждый день.

Кандидоз желудка характеризуется поражением слизистой оболочки органа пищеварения грибковой инфекцией. Возбудитель – грибок рода Candida в норме в небольших количествах присутствует в организме каждого человека. При воздействии определенных факторов происходит стремительный рост дрожжеподобной микрофлоры, что чревато появлением характерной клинической картины заболевания. В данном случае возникает необходимость в поведении медикаментозной коррекции.
Возбудителем кандидоза является грибок, который относится к роду Candida. В норме, в небольших количествах, они присутствуют на слизистой оболочке и кожном покрове организма. Наибольшее количество дрожжеподобной микрофлоры наблюдается в области пищевода, желудка и кишечника.
Для лечения молочницы наши читатели успешно используют Кандистон. Видя, такую популярность этого средства мы решили предложить его и вашему вниманию.
Подробнее здесь…
Грибок Кандида представляет собой одноклеточные организмы, образующие псевдомицелий, хламидоспоры и бластоспоры. Передача их может произойти еще во время внутриутробного развития плода, от матери ребенку. Инфицирование часто осуществляется и после появления детей на свет, при тесном телесном контакте с близкими людьми и окружающими предметами.
Возбудитель кандидоза прекрасно чувствует себя в теплых влажных условиях при температурных показателях 20-27 градусов. Не погибают дрожжеподобные микроорганизмы и при повышении температуры тела. Отличным питанием для такой микрофлоры являются различные сахара.
Рост условно-патогенной микрофлоры в желудке происходит при воздействии на организм целого ряда предрасполагающих факторов:
- Снижение защитного барьера организма.
- Иммунодефициты или тяжелые инфекционные заболевания.
- Сахарный диабет или иные эндокринные нарушения.
- Нарушение целостности слизистых структур.
- Злокачественные образования и хронические заболевания почек.
- Прохождение курса антибактериальных препаратов и кортикостероидов.
- Язва желудка, гастрит и пониженная кислотность желудочного сока.
- Различного происхождения некрозы слизистой оболочки желудка.
Среди дополнительных факторов, провоцирующих развитие болезни, можно выделить вредные привычки. Обратите внимание, что негативно сказывается на работе ЖКТ злоупотребление алкогольными напитками, курение и употребление наркотических средств. Вероятность прогрессирования дрожжеподобной микрофлоры увеличивается с возрастом, то есть чем старше человек, тем больше риски заражения.
У кандидоза желудка симптомы на начальных этапах прогрессирования практически отсутствуют. Поэтому данное заболевание достаточно сложно диагностировать своевременно. Многие люди, болеющие кандидозом, даже на поздних стадиях болезни не спешат обращаться за помощью к врачу. Симптомы, которые вызывает грибок Кандида, часто принимаются за признаки иных заболеваний, которые являются менее опасными. Человек пытается самостоятельно вылечить болезнь, не понимая, что только усугубляет ситуацию.
Если в желудке прогрессирует грибковая микрофлора, то это сопровождается следующими симптомами:
- Постоянный метеоризм и диарея.
- Тошнота и частые рвотные позывы.
- Появление примести крови в кале.
- Наличие творожистых включений в каловых массах.
- Болевой синдром в области живота.
- Нарушение вкусовых качеств и снижение аппетита.
- Появление творожистого налета в ротовой полости.
Обратите внимание, что кандидоз желудка вызывает и общие недомогания. У больного отмечается слабость. Не исключено периодическое повышение температуры тела. Больной более других подвержен развитию простудных заболеваний.
Достаточно часто кандидоз желудочной области приводит к поражению грибковой микрофлорой пищевода, кишечника и ротовой полости. В данном случае к имеющейся до этого симптоматики присоединятся и такие проявления болезни, как эрозии. В запущенных случаях возможно появление внутренних кровотечений и некрозов. Подобные изменения в организме довольно часто сопровождаются развитием раковых новообразований, что происходит на фоне постоянного повреждения слизистых структур стенок ЖКТ.
Если заболевание во время острого периода не вылечить, то существует большая вероятность перехода патологического процесса в хроническую форму течения. В таком случае симптоматика кандидоза практически отсутствует, и увеличиваются риски развития опасных осложнений. Среди основных проявлений следует выделить периодические расстройства стула.
При первичной симптоматике желудочного кандидоза рекомендуется отправиться на консультацию со специалистом. Врач соберет анамнез заболевания и назначит полное обследование желудочно-кишечного тракта. В обязательном порядке больной сдает анализ кала и небольшое количество рвотных масс. Это позволяет в лабораторных условиях при помощи посева выделить вид и количество возбудителя болезни.
Определить возбудителя удается и при помощи такого метода диагностики, как ПЦР – полимеразной цепной реакции. Этот способ диагностики дает возможность быстро получить результат анализа и назначить эффективную медикаментозную терапию.
Для обнаружения антител к дрожжевым грибкам можно провести и такую исследовательскую процедуру, как иммунологическая реакция. Для постановки окончательного диагноза в обязательном порядке проводится эндоскопическое исследование желудочной и кишечной области.
Лечение кандидоза желудка должно проводиться под строгим контролем врача-гастроэнтеролога. Медикаментозная терапия назначается только после проведения полного обследования больного и получения результатов проведенной диагностики. Целью консервативного лечения является устранение причины развития такого заболевания, как молочница, борьба с симптоматикой и коррекция имеющихся нарушений.
Среди используемых препаратов при лечении кандидоза желудка можно выделить следующие:

Для восстановления естественной молочнокислой микрофлоры организма возникает необходимость в приеме пробиотиков и пребиотиков:
Для более эффективного лечения кандидоза желудка рекомендуется придерживаться правильного питания:

- Исключить из меню сладости, сдобу и алкоголь.
- Ограничить потребление жирных продуктов, хлеба и картофеля.
- Добавить в ежедневный рацион кисломолочную продукцию натурального происхождения и фрукты. Можно употреблять куриное яйцо.
В качестве вспомогательных мер можно использовать народные средства, с помощью которых можно быстрее вылечить молочницу. Среди наиболее эффективных следует выделить лекарственные травы: кора дуба, ромашка аптечная и зверобой. На их основе можно готовить отвары и настои и употреблять внутрь каждый день, на протяжении 7-14 суток.
Кандидоз желудка – серьезное заболевание, которое требует незамедлительного обращения к врачу. На начальных стадиях можно обойтись легкими лекарственными препаратами. В запущенных случаях без серьезной системной терапии не обойтись.
Кандидоз кишечника
Кандидоз кишечника – это поражение тонкой и толстой кишки грибковой инфекцией из рода Кандиды, которое характеризуется болью в брюшной полости, нарушением всасывания пищи и расстройством стула.
Кандидозная инфекция встречается на всем протяжении кишечника, но чаще локализуется в двенадцатиперстной кишке, восходящей ободочной кишке, поперечной ободочной кишке, сигмовидной и в прямой кишке.
Заболевание распространено в развивающихся странах с теплым и влажным климатом, поэтому вспышки заболевания чаще всего регистрируются в Южной Америке (Чили, Перу, Аргентина, Бразилия), Африке (Нигерия, Ботсвана, Замбия, Намибия) и Азии (Китай, Индия, Таиланд, Иран, Ирак, Турция, Саудовская Аравия).
Болеют кандидозом кишечника дети и лица пожилого возраста, пол на частоту возникновения заболевания не влияет.
Кандидоз кишечника вызывает грибковая инфекция из рода Кандиды, которая составляет нормальную микрофлору слизистой оболочки желудочно-кишечного тракта, но при благоприятных факторах может провоцировать начало заболевания.
Заболевание развивается только у лиц с нарушением иммунитета, которое могут спровоцировать множество факторов, самыми значимыми из которых являются:
- инфицирование вирусами гриппа, краснухи, паротита, мононуклеоза, гепатитами В, С, Д, ВИЧ-инфекцией или СПИДом;
- хронические бактериальные инфекции (туберкулез, сифилис, хламидиоз, остеомиелит, сепсис);
- аллергические заболевания (ангионевротический отек, бронхиальная астма, поллиноз);
- аутоиммунные заболевания внутренних органов и опорно-двигательной системы;
- состояние после перенесенных операций или трансплантации органов;
- злокачественные новообразования в организме;
- лучевая, ожоговая болезнь.
Заболевание локализуется на всем протяжении слизистой оболочки кишечника, но чаще возникает в двенадцатиперстной, восходящей ободочной, поперечной ободочной, сигмовидной и в прямой кишке.
Симптомы кандидоза кишечника:
- повышение температуры тела;
- слабость;
- вялость;
- апатия;
- головная боль;
- головокружение;
- бледность кожных покровов;
- одышка при минимальной физической нагрузке;
- боли в области сердца колющего характера;
- мышечная слабость;
- резкое снижение массы тела вплоть до кахексии (крайняя степень похудания);
- снижение или полное отсутствие аппетита;
- жажда;
- икота;
- тошнота;
- рвота кишечным содержимым;
- изжога;
- боли режущего или ноющего характера в околопупочной области;
- схваткообразные, резкие боли в области правого, левого подреберья и внизу живота;
- вздутие кишечника;
- при поражении тонкого кишечника – жидкий, водянистый стул розоватого цвета с обильными слизистыми включениями беловатого цвета до 8-10 л за сутки;
- при поражении толстого кишечника – запоры с большим количеством крови в кале, частота и объем каловых масс не изменен.
Диагностика кандидозного поражения кишечника включает в себя осмотр специалистов и назначение лабораторных, инструментальных, серологических и микроскопических исследований.
- Осмотр специалистов заключается в сборе жалоб и истории заболевания врачом терапевтом, семейным доктором или гастроэнтерологом. После осмотра назначаются лабораторные и инструментальные методы обследования, в ходе которых выявляется окончательный диагноз и больного направляют на лечение к врачу-инфекционисту в стационар инфекционной больницы.
- Лабораторные методы обследования:
- общий анализ крови, в котором будет снижение эритроцитов ниже 3,0*1012/л (при норме 3,2-4,7*1012/л) и гемоглобина ниже 100 г/л (при норме 120-160 г/л), увеличение лейкоцитов до 15*109/л (при норме 4-9*109/л) и сдвиг лейкоцитарной формулы влево, увеличение СОЭ (скорости оседания эритроцитов) до 40 мм/ч при норме от 1 до 15 мм/ч. Данные изменения в анализе свидетельствуют о наличии анемии легкой степени тяжести вследствие кровопотери и нарушения всасывания питательных веществ в желудочно-кишечном тракте, а также о воспалительном процессе в организме;
- общий анализ мочи, в котором будет наблюдаться увеличение клеток плоского эпителия и лейкоцитов, свидетельствующих об остром воспалительном процессе в организме;
- анализ кала, при изучении которого отмечают повышенный уровень содержания эритроцитов – клеток крови, слизи и жира.
- Инструментальные методы обследования:
- ФГДС (фиброгастродуоденоскопия) – эндоскопическое исследование пищевода, желудка и двенадцатиперстной кишки. Для кандидозной инфекции будет характерно появление на слизистой оболочке двенадцатиперстной кишки белого творожистого налета, под которым обнаруживается покрытая эрозиями и язвами стенка кишечника.
- Колоноскопия – эндоскопическое исследование слизистой оболочки толстого кишечника, в ходе которого выявляется беловатый налет на стенках кишки, эрозии и язвенные дефекты с явлениями кровотечения.
- Серологические методы обследования– выявление в сыворотке крови повышенного титра специфических антител, к выработке которых приводит инфицирование грибком из рода Кандиды.
Наиболее высокочувствительными методами обследования при кандидозе кишечника является:
- ИФА (иммуноферментный анализ);
- ПЦР (полимеразная цепная реакция).
- Микогептин по 25 000 ЕД 2 раза в сутки до еды;
- Амфотерицин В 400 ЕД на 1 кг массы тела 1 раз в сутки внутривенно капельно;
- Микомакс по 150 мг 2 раза в сутки;
- Имидил по 400 мг 2 раза в сутки;
- Пимафуцин по 100 мг 4 раза в сутки.
- при болях в животе: омез 20 мг или проксиум 40 мг по 1 капсуле на ночь ежедневно;
- при наличии вздутия кишечника: активированный уголь из расчета 1 таблетка на 10 кг массы тела или полисорб по 1 столовой ложке 3 раза в день между приемами пищи;
- при возникновении изжоги: ранитидин по 1 таблетке;
- при тошноте или рвоте: метоклопромид по 1 таблетке 3 раза в сутки;
- при возникновении анемии: препараты железа (сорбифер дурулес, гинотардиферон, тардиферон) по 1 таблетке 1-2 раза в сутки, фолиевая кислота по 1 капсуле 3 раза в сутки, витамин С по 500 мг 2 раза в сутки, витамины группы В (нейрорубин, нейробион) по 1 таблетке 1-3 раза в сутки.
Продолжительность приема препаратов определяется в индивидуальном порядке лечащим врачом.
К другим осложнениям относятся:
- железодефицитная анемия;
- В12-фолиодефицитная анемия;
- язвенный энтерит (поражение тонкого кишечника);
- язвенный колит (поражение толстого кишечника);
- геморрой;
- трещины прямой кишки;
- генерализованный кандидоз;
- кахексия;
- гиповитаминоз (недостаток витаминов в организме).
- соблюдение правил личной гигиены;
- закаливание организма;
- рациональное питание;
- занятие спортом;
- активный образ жизни;
- своевременное лечение заболеваний в организме любого происхождения;
- вакцинация (прививки) по возрасту;
- ежегодное прохождение медицинских осмотров.
Читайте также:


