Молочница при лечении туберкулеза

Симптомы, причины и лечение молочницы.
Расскажем о причинах появления молочницы у женщин, как лечить заболевание и какие принять меры профилактики. Особенности лечения молочницы у женщин при беременности и у мужчин.
Молочница (генитальный кандидоз, кандидозный кольпит, дрожжевой кольпит) — это заболевание, с которым по крайней мере 1 раз в жизни сталкивается 75% женщин.
Причины
Возбудителем заболевания является дрожжеподобный грибок рода Candida. В небольшом количестве этот грибок присутствует и в норме, заболевание развивается, когда грибок начинает интенсивно размножаться. Чаще всего это происходит при нарушении нормальной микрофлоры влагалища. Причинами этого могут быть прием антибиотиков, ношение синтетического белья, несоблюдение личной гигиены, снижение уровня женских половых гормонов эстрогенов, снижение общего иммунитета, хронические заболевания (сахарный диабет, туберкулез, воспалительные процессы во внутренних половых органах). В некоторых случаях причиной частых рецидивов может быть прием оральных контрацептивов.
Многие считают, что молочница передается половым путем. Это не совсем так. При наличии вышеперечисленных причин заболевание может быть не связано с половой жизнью. В этих случаях партнер может быть здоров, поэтому и лечить его не нужно. А при заражении от партнера заболевание развивается только при определенных условиях, благоприятных для размножения грибка (дисбактериоз влагалища, снижение защитных сил организма). В этих случаях лечение требуется обоим партнерам, иначе вы будете заражаться повторно (при лечении грибок на некоторое время может выводиться, но устранение причин его размножения, коррекция микрофлоры влагалища и иммунитета требует более длительного времени).
.jpeg)
Симптомы молочницы
Самый неприятный симптом молочницы — это зуд в области вульвы и влагалища. Он может беспокоить женщину в течение всего дня или время от времени. Результатом этого является раздражительность, нервозность, иногда даже бессонница.
Следующий симптом — это беловатые творожистые выделения. Их количество может варьировать от незначительного до достаточно обильного.
При мочеиспускании или половом акте часто возникает жжение и боль.
При осмотре наблюдается покраснение и отечность слизистых оболочек и белый налет.
Для постановки диагноза в большинстве случаев достаточно расспроса женщины о ее жалобах и наличии факторов, способствующих развитию заболевания, и осмотр.
Для подтверждения диагноза и контроля излеченности сдается обычный мазок. В нем обычно повышено количество лейкоцитов (признак воспаления) и обнаруживаются дрожжи (обнаружение грибов в мазке при отсутствии симптомов заболевания не является показанием к назначению лечения, так как они могут выявляться и у здоровых людей).
В редких случаях требуется посев влагалищный выделений.

Лечение молочницы
Лечение состоит из местного и общего. Может быть назначено или дерматовенерологом.
Для местного лечения используются различные свечи и кремы (один из препаратов):
— свечи Бетадин по свече на ночь 7 дней;
— свечи Ливарол по в день 5–10 дней;
— крем Гинофорт однократно;
— крем Клотримазол 2 раза в сутки 1–2 недели;
— влагалищные таблетки Клион Д по таблетке во влагалище на ночь 10 дней;
— свечи Пимафуцин — по на ночь 6 дней.
Препараты, содержащие лактобактерии, при кандидозе не используются, так как они создают благоприятную среду для развития грибов.
Общее лечение заключается в приеме таблетированных противогрибковых препаратов: Микосист, Дифлюкан, Флюкостат, Дифлазон или Флуконазол 150 мг однократно (все препараты содержат одно и то же действующее вещество — флуконазол, поэтому при неэффективности нет смысла заменять их друг на друга), либо Пимафуцин 100 мг 4 раза в день 7–10 дней.
Препараты Нистатин и Леворин, которыми лечились наши мамы и бабушки, для лечения генитального кандидоза в настоящее время не применяются, так как доказано, что они не впитываются из кишечника, поэтому свое действие оказывают только там. Кроме того, у этих препаратов достаточно часто возникают побочные эффекты.
При легком течении достаточно либо местного, либо общего лечения. Но обычно для гарантированного достижения результата совмещают однократное применение таблетированного препарата и местное лечение.
При хронической рецидивирующей форме лечение более длительное. Местное лечение назначается на 10–14 дней. Препараты флуконазола применяются по 150 мг 1 раз в три дня в течение двух недель, затем по капсуле (150 мг) ежемесячно (4–8 месяцев).
Кроме того, желательно найти и устранить факторы, способствующие развитию молочницы. Неэффективность терапии может объясняться дисбактериозом кишечника и заселением его грибком. Санации кишечника в этих случаях способствует Пимафуцин (по таблетке 4 раза в день 10 дней).
Для коррекции иммунитета назначаются свечи Кипферон или Виферон по 2 раза в день 10 дней, затем ежемесячно по свече 1 раз в день 10 дней в течение 3–6 месяцев. Кроме того, необходимы курсы витаминотерапии.
В некоторых случаях требуется коррекция диеты. Большое количество сахаросодержащих продуктов способствует развитию молочницы.
У женщин в менопаузе снижен уровень эстрогенов, поэтому требуется заместительная гормональная терапия.

Лечение молочницы при беременности и лактации
При беременности частота молочницы повышается, особенно в последние 3 месяца. Это происходит вследствие физиологического снижения иммунитета при беременности.
Сами по себе грибки не оказывают негативного влияния на течение беременности, но симптомы заболевания могут беспокоить женщину. К тому же при кандидозном кольпите может присоединиться вторичная инфекция. Кроме того, на воспаленных тканях чаще возникают разрывы в родах, в послеродовом периоде медленнее происходит заживление. Поэтому молочницу при беременности желательно пролечить.
Препараты флуконазола в период беременности и лактации противопоказаны. Из таблетированных препаратов можно применять только Пимафуцин. Из препаратов для местного лечения разрешены к применению свечи Бетадин и Йодоксид (разрешены в триместре, во 2–3 триместрах применяется с осторожностью, так как йод, содержащийся в препаратах, может повлиять на функцию щитовидной железы у плода), Ливарол, Пимафуцин (курсы лечения той же длительности, что и вне беременности).
Молочница у мужчин
Молочница у мужчин проявляется зудом, покраснением и отечностью в области головки полового члена и крайней плоти, белым налетом на половых органах, может быть боль при мочеиспускании.
Лечение назначается дерматовенерологом или урологом.
В большинстве случаев достаточно местного лечения кремом с клотримазолом или пимафуцином (крем Натамицин). В некоторых случаях дополнительно назначаются препараты флуконазола (150 мг однократно).
Самолечение
Несмотря на разнообразие и доступность противогрибковых средств, самолечением лучше не заниматься, особенно при частых рецидивах заболевания и неэффективности лечения. Врач поможет подобрать вам подходящий противогрибковый препарат, распишет схему приема, и в идеале назначит лечение, направленное на причину, вызвавшую патологическое размножение грибка, потому что без этого лечение часто дает лишь временное облегчение.
Кандидоз легких — инфекция, вызванная дрожжевыми грибками, которые развиваются в легочных тканях.
Происходит это из-за слабого иммунитета. Может встречаться в различных проявлениях, например: кандидозная пневмония, которая может быть очаговой хронической или лобарной форме; милиарный кандидоз легких; посткандидозный пневмофиброз; кавернизирующие виды кандидоза; микома легкого, вызванная грибком.
Изолированный вид кандидоза встречается редко, в отличии от кандидасепсиса и генерализованных форм. Заболевание не имеет возрастных ограничений, им могут заболеть как новорожденные, так и люди преклонного возраста.
Причины кандидоза легких
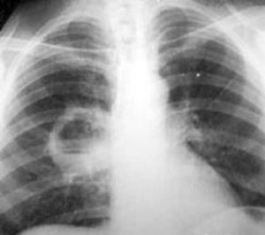
Источником кандидоза может быть кожный покров, слизистая оболочка и внутрисосудистый катетер. У пациентов, организм которых легко справляется с возбудителями, паразиты попадают через желудочно-кишечный тракт, поэтому часто встречаются нозокомиальные кандидозы.
У больных с низким содержанием в крови нейтрофилов, кишечник является источником распространенного кандидоза. Это доказали проведением аутопсийного исследования. Специалистам сложно определить первичный источник.
Кандидоз мочеполовой системы передается через половой путь.
Главным возбудителем легочного кандидоза является грибок рода Candid.
Грибок очень распространен в природе, также они находятся в составе здорового человеческого организма, но если их количество превышает норму, то они несут вред здоровью.
Размножаются они в теплой и влажной среде, главным источником их жизнедеятельности считается глюкоза. Если у человека повышен уровень глюкозы, то грибок начинает размножаться и вызывает кандидоз.
Что может способствовать развитию кандидоза?
- Недостаток инсулина в организме.
- Расстройства эндокринной системы.
- Ослабленный иммунитет.
- Лекарственные препараты, снижающие иммунитет, увеличивающие уровень сахара в крови. Это антибиотики, гормоны, кортикостероиды и другие.
- Хронические заболевания.
Классификация легочного кандидоза
В зависимости от того, насколько поражена легочная ткань и насколько распространен процесс поражения, кандидоз бывает в виде:
- очаговой микотической пневмонии;
- лобарной микотической пневмонии;
- рассеянного легочного кандидоза;
- хронической кандидозной пневмонии;
- пост кандидозного пневмофиброза;
- экссудативного кандидозного плеврита;
- кавернозного кандидоза легкого;
- микомы легкого;
- аллергических поражений легких и бронхов.
Симптоматика кандидоза легких
При кандидозе легких симптомы затяжные и периодически обостряются, но бывает острое течение с заметными симптомами (в том числе заметны прогрессирующие разрушения и тяжелое септическое состояние).
Кандидозная пневмония похожа по симптоматике на вирусное воспаление легких, у больного начинается сильный сухой кашель, затрудняется дыхание, выделяется мокрота (в редких случаях с кровью). Длительное время может держаться температура 37 — 38 градусов, может сопровождаться с лихорадкой.
Из-за кашля больной чувствует боль в груди и часто страдает одышкой. Общее состояние пациента ⏤ слабое, постоянное чувство усталости, ночью повышается потоотделение и пропадает аппетит.
Из-за грибковой пневмонии может развиться плеврит, который образует в полости тела скопление бесцветной или кровью жидкости. Милиарная форма кандидоза сопровождается мучительным кашлем с выделением мокроты с кровью. На выдохе могут начаться бронхоспастические приступы.
При антибактериальном лечении первичных заболеваний, например, туберкулеза или бактериальной пневмонии, состояние улучшается, но через время вновь ухудшается. Это происходит из-за того, что разрушительный воспалительный процесс в легких активируется.
Кандидозные микозы легкого протекают без существенных симптомов. Могут развиваться скрытые формы кандидоза у пациентов тяжелобольных другими заболеваниями или у тех, кто находится на искусственной вентиляции легких.
Сам кандидоз может маскироваться под различные заболевания дыхательных путей. У детей в раннем возрасте может развиться острая или септическая форма, часто это приводит к летальному исходу.
У недоношенных деток бывают случаи, когда воспаляются соединительные ткани, окружающие альвеолы легких. Это связано с заражением паразитами из рода Candid.
У пациентов часто наблюдается диссеминированный грибковый процесс, который поражает кожные покровы, подкожную клетчатку, брюшную полость, глаза, почки, половые органы, им становиться тяжело дышать. Летальные случаи составляют 40 — 60%, все зависит от состояния больного.
Диагностика кандидоза легких
Симптомы молочницы похожи на другие заболевания дыхательных системы, кандидоз верхних дыхательных путей диагностировать тяжело.
У половины больных на начальном этапе кандидоз легких может протекать бессимптомно.
На осмотре терапевт поставит диагноз — легочный кандидоз, после того как изучит клиническую картину. Также при наличии определенных симптомов: если у пациента поражена трахея, наличие кашля и высокая температура.
Чтобы поставить диагноз необходимо сделать флюорографию и сдать некоторые анализы. Если у пациента кандидоз дыхательных путей, то снимке можно заметить темные пятна. По результатам анализов мочи, кала и мокроты определяется наличие грибков рода Candidа.
Поставить диагноз точно специалисты могут с помощью компьютерной легочной томографии.
Если у врача есть какие-то сомнения, он дополнительно назначает бронхоскопию и иммунное обследование. После того как бронхолегочный кандидоз подтвердился, мокроту больного берут на посев.
Такой анализ проводят с целью выявить грибки, определить грибковую реакцию и их чувствительность.
Лечение кандидоза легких
При бронхолегочном кандидозе, в основе лечения лежит терапия, устраняющая основные причины заболевания. Терапию проводят в виде ингаляции — антимикотическим средством.
Назначают перорально или в виде внутривенных инъекций флуконазол. Если специалист заметил, низкую чувствительность к грибку, то заменяет флуконазол на каспофунгин или итраконазол.
Если у пациента в крови низкое содержание нейтрофилов, кандидоз легких сочетается с другой висцеральной формой микоза, необходимо внутривенное введение ингаляция с амфотерицином В, амфоглюкамином, микогептином.
Эффективной считается ингаляция с применением натриевой соли леворина, миконазола, пимафуцина. Длительность терапии, как минимум две недели после устранения всей симптоматики. Если у пациента тяжелая форма, то лечится необходимо повышенными дозами и повторить курс антимикотиков.
Чтобы заболевание не явилось повторно, то устраняют фоновую повторную первичную патологию. Корректируют иммунодефицитное состояние, эндокринопатию, гиповитаминоз и прочие.
- препараты, позволяющие повысить сопротивляемость организма к вредным возбудителям;
- витаминно — минеральный комплекс;
- лекарства, укрепляющие иммунную систему;
- антигистамины;
- таблетки и сиропы, которые позволяют отхаркиваться;
- дезинтоксикационные средства;
- антибиотики.
Дополнительно специалист назначает согревающие мази местного применения и массаж.
При правильном лечение легкой формы заболевания врачи ставят благоприятные прогнозы. При тяжелой форме кандидоза и запущенном лечении может быть летальный исход. Хронический кандидоз может сделать пациента инвалидом.
Народное лечение

Существуют народные рецепты, которые помогут в лечении легочного кандидоза.
- Укрепить организм, повысить иммунитет и избавиться от грибка поможет морковный сок.
- В рационе питания должно присутствовать чеснок (чем больше тем лучше), чай, корень солодки или фруктоза. Такой набор продуктов активно борется с кандидозом дыхательных путей, а также имеет профилактические функции, которые не допускают развиваться инфекционно-воспалительным процессам.
- Зверобой. Приготовить настой из зверобоя легко, для этого вам понадобиться зверобой и кипяток. После того как вы зальете зверобой, он должен несколько часов настояться.
- Регулярно полоскайте горло отваром аптечной ромашки, шалфея и другими лечебными травами.
- Смазывайте гортань маслом из облепихи и зверобоя, а также льняным маслом.
- Несколько раз в день вместо обычного чая, делайте лечебный. Смесь крапивы, аптечной ромашки, дубовой коры и календулы залейте теплой водой и кипятите пять минут. Если у вас не получается его пить, то можно просто полоскать горло или делать ингаляцию.
Все народные рецепты используются, как дополнительные и вспомогательные методы терапии. Перед применением нужно посоветоваться с лечащим врачом.

Почему молочница возвращается?

Чем опасна молочница? Что следует ожидать от молочницы?

Лечение молочницы на сегодняшний день чрезвычайно актуальный вопрос. Ведь практически каждая женщина знакома с этой проблемой. Относиться легкомысленно к этому заболеванию не стоит, так как при пренебрежении полноценным лечением, молочница может иметь серьезные последствия.
Что такое молочница
Молочница, или, в переводе на медицинский язык, вагинальный кандидоз, - это воспаление влагалища и вульвы, вызванное дрожжеподобными грибами рода Candida. Вагинальный кандидоз является наиболее распространенным инфекционным заболеванием женских половых путей. По мнению специалистов, более 75% женщин репродуктивного возраста, хотя бы один раз в жизни перенесли эпизод вагинального кандидоза. Таким образом, можно предположить, что в нашей стране 7 из 9 миллионов женщин детородного возраста испытали на себе, что такое вагинальный кандидоз.
Не смотря на то, что представителей рода Candida начитывается около 150 видов, самым частым возбудителем вагинального кандидоза является Candida albicans. По данным исследований, этот вид гриба становится причиной заболевания в 84-95% случаев.
Грибы рода Candida относятся к условно-патогенной микрофлоре. Попадают они в организм человека буквально в течение первых часов после рождения. Кандиды являются частью нормального микробиоценоза слизистой оболочки полости рта, кишечника, кожи и влагалища. Они часто обнаруживаются во влагалище у женщин, которые не имеют клинических признаков вагинита и прочих гинекологических заболеваний. У 3-5% женщин наблюдается кандидоносительство.
На поверхности слизистой оболочки кандиды взаимодействуют с другими микроорганизмами: представители нормальной лактогенной флоры закисляют среду влагалища и, таким образом, подавляют рост грибов. При сдвиге рН влагалища в щелочную сторону, например при изменениях гормонального фона или сопутствующей инфекции, – грибы активизируются и начинают интенсивное размножение. Не последнюю роль в сохранении равновесия влагалищной микрофлоры играет состояние общего иммунитета.
Основными клиническими проявлениями вагинального кандидоза являются зуд и наличие выделений из влагалища. Не всегда выделения имеют классический творожистый вид, они могут быть и жидкими с примесью творожных комочков, и густыми бело-зеленоватого цвета. Их объем зависит от распространенности воспалительного процесса во влагалище. Выделения обычно не имеют резкого специфического запаха. Частым симптомом вагинального кандидоза является зуд, особенно сильно выражен этот симптом при поражении вульвы. Зуд может быть постоянным или беспокоить женщину вечером и в ночное время. Иногда он может усиливаться после продолжительной ходьбы или во время менструации. Интенсивный зуд приводит к нарушению сна и, связанных с ним, расстройствам нервной системы. В части случаев зуд это единственный симптом заболевания.
Заразна ли молочница?
Дрожжеподобные грибы рода Candida попадают в половые пути из кишечника, при контакте с источниками инфекции (больными, носителями кандид), при использовании инфицированных предметов. Также заражение возможно при половом контакте, но этот путь передачи инфекции не относится к основным.
По поводу полового пути передачи кандидоза существуют различные мнения. Большинство ученых склоняется к тому, что этот способ заражения имеет место лишь в небольшой части случаев. Подтверждением является то, что дети, подростки, девственницы и женщины, которые не ведут половую жизнь, болеют половым кандидозом не реже, чем женщины с активным сексуальным поведением. К тому же частота кандидоза половых органов у женщин в 10 раз выше, чем у мужчин. Менее чем у 25% половых партнеров женщин, которые страдают рецидивирующим кандидозом, выявляется кандидоносительство. Практика показывает отсутствие эффекта при профилактическом лечении полового партнера. Но, это касается лишь тех ситуаций, когда у мужчины нет клинических симптомов кандидозного поражения половых органов. Если же они есть – вероятность передачи инфекции женщине велика, и лечение полового партнера в таком случае необходимо.
Кого любит молочница
Развитию вагинального кандидоза способствуют изменения в женском организме, которые сопровождаются снижением его защитных сил. Обычно молочница развивается при гормональных сдвигах, на фоне нарушения обмена белков, углеводов, витаминов. Часто кандидоз встречается при хронических заболеваниях: сахарном диабете, туберкулезе, заболеваниях органов пищеварения и т. п.
Факторами, предрасполагающими к возникновению молочницы, являются:
Антибиотикотерапия играет важную роль в нарушении нормального баланса микрофлоры влагалища и расценивается как один из основных факторов риска кандидоза.
Нарушение соотношения половых гормонов (эстрогенов и прогестерона) при эндокринологических и гинекологических заболеваниях. Женские половые гормоны играют важную роль в процессах местной иммунной защиты. Изменение гормонального фона способствует нарушению равновесия в вагинальном микробиценозе. К подобному эффекту также может привести прием гормональных контрацептивов, если препарат подобран без учета индивидуальных особенностей организма женщины.
Беременность. Повышение уровня эстрогена и прогестерона во время беременности увеличивают содержание гликогена в вагинальном эпителии, а это способствует росту дрожжевых грибов. Часто первый эпизод молочницы приходится именно на этот период.
Несоблюдение правил личной гигиены также может стать причиной появления молочницы. Тесное нижнее белье, изготовленное из синтетических тканей, нарушает баланс температуры и влажности, затрудняет доступ кислорода и способствует росту грибов.
Сахарный диабет сопровождается нарушениями метаболизма, которые могут способствовать чрезмерному росту кандид.
Цитостатическая, иммуносупрессивная, гормональная терапия оказывает системное воздействие на организм и, за счет подавления иммунного ответа, увеличивает вероятность развития дисбактериоза влагалища и молочницы.
Опасна ли молочница
Сама по себе молочница не является опасным для жизни заболеванием, но отсутствие своевременного эффективного лечения может привести к возникновению ряда весьма неприятных последствий. Остро возникшая молочница достаточно хорошо поддается лечению. А неправильно подобранная терапия или отсутствие лечебных мероприятий может привести к хроническому или к рецидивирующему течению молочницы, которые практически неизлечимы.
При иммуннодефицитных состояниях возможна генерализация процесса, распространение грибковой инфекции на матку и трубы: кандидозный эндометрит, сальпингит.
Особенно опасной является молочница при беременности: изменение щелочного баланса во влагалище ведет к уменьшению количества лактофлоры и росту патогенной. В связи с чем, возрастает риск распространения инфекции в полость матки и инфицирования плода. При установленной и не пролеченной молочнице в 70% случаев мама заражает новорожденного, и при этом не важно, родился малыш естественным путем или с помощью кесарева сечения.
Лечение молочницы: все в ваших руках
Появлением молочницы организм сигнализирует о том, что с ним не все в порядке. И часто, для того, чтобы найти причину этого неприятного заболевания приходится посетить не только гинеколога, а и других врачей.
Лечение молочницы должно быть комплексным, только в таком случае оно будет успешным. Соблюдение ниже приведенных рекомендаций, в сочетании с медикаментозным лечением молочницы, повышает эффективность последнего, ускоряет выздоровление и предотвращает повторное ее появление.
- Необходимо поддерживать общий уровень здоровья и избегать истощения иммунитета: уделять должное внимание хроническим заболеваниям, бороться со стрессами, не переутомляться.
- Не принимать антибиотики без рекомендаций врача. Эти препараты провоцируют проявления дисбактериоза, и как следствие - молочницы.
- Следует исключить контакты с инфицированными людьми: пользоваться только личными предметами интимной гигиены, особенно при наличии больных в семье; отдавать предпочтение защищенным половым контактам.
- Большое значение при лечении молочницы имеет диета. Следует ограничить сладости и жирные блюда. Рацион необходимо обогатить кисломолочными продуктами, содержащими полезные бактерии.
- Интимная гигиена. Использовать для подмывания можно чистую воду и, при необходимости, гель для интимной гигиены. Запрещаются антибактериальные и ароматизированные мыла, а также дезодорированные прокладки. Необходимо избегать спринцеваний.
- Половую жизнь на период лечения молочницы желательно ограничить.
- По возможности следует ограничить время пребывания на жаре и продолжительные физические нагрузки.
- Отдавать предпочтение нижнему белью, изготовленному из натуральных тканей. Не желательно носить слишком обтягивающую синтетическую одежду.
- Не нарушайте правила использования гигиенических прокладок: не носите их постоянно, меняйте каждые 2-3 часа.
Медикаментозное лечение
Для лечения молочницы используются противогрибковые средства. Однако, так как кандидоз влагалища зачастую сочетается с наличием сопутствующей бактериальной инфекции, более оправданным является применение комбинированных противомикробных препаратов, таких как Полижинакс. Выпускается он в виде вагинальных капсул. В состав препарата входят антибиотики полимиксин В и неомицин, а также противогрибковый компонент – нистатин, и противовоспалительный – гель диметилполисилоксана.
Неомицин принадлежит к аминогликозидным антибиотикам. Он воздействует на широкий спектр как грамположительных, так и грамотрицательных микроорганизмов (Staphylococcus aureus, Neisseria gonorrhoeae, Corynebacterium spp., Escherichia coli, Enterobacter spp., Haemophilus influenza, Klebsiella pneumoniae, Ptoteus vulgaris, Serratia spp., Salmonella spp., Shigella spp., Yersinia spp.).
Полимиксин В оказвает бактерицидное действие в отношении грамотрицательных бактерий (E. coli, Pseudomonas aeruginosa, Enterobacter, Haemophilus, Klebsiella pneumoniae).
Нистатин противогрибковое средство, он эффективен в отношении Candida spp., Torulopsis spp., Histoplasmosis capsulatum, Coccidioides spp., Cryptococcus neoformans, Aspergillus, Blastomyces.
Гель диметилполисилоксана оказывает обволакивающий и противозудный эффект, улучшает трофику в слизистой оболочке влагалища, обеспечивает проникновение активных противомикробных компонентов препарата в мелкие вагинальные складки.
Полижинакс как препарат для лечения вагинитов вызванных кандидозной или смешанной инфекцией, доказал свою эффективность результатами множества клинических исследований и получил заслуженное признание у практикующих гинекологов. Следует также отметить, что Полижинакс не угнетает нормальную флору влагалища и не нарушает ее баланс. Благодаря местному применению, он не вызывает развития резистентности к лечению и может применяться при беременности. Однако не стоит заниматься самолечением. Для достижения полного излечения – курс лечения должен назначить Ваш гинеколог.
При неправильном или недостаточном лечении молочница может стать значительной проблемой и доставить массу неприятностей. Только комплексное лечение под контролем врача может предотвратить все нежелательные последствия и рецидивы болезни. Берегите себя и будьте здоровы!
Молочница появляется почти из ниоткуда и заявляет о себе настоящей пыткой: чешется там, где почесать не получается. А ещё у неё есть мерзкое свойство возвращаться. Лайфхакер выяснил, в чём причины напасти, стоит ли ждать, пока будут готовы анализы, и как снизить риск нового заболевания.
Что такое молочница и откуда она берётся
Молочница (кандидоз) — инфекция, которую вызывают грибки рода Candida. Они чаще всего мешают жить женщинам, развиваясь на слизистой влагалища, и маленьким детям, когда поражают полость рта из-за того, что малыши всё тянут в рот.
Но иногда кандидоз затрагивает и внутренние органы, если иммунитет не может противостоять грибкам. Такое случается при ВИЧ-инфекции, после химиотерапии, при приёме лекарств, угнетающих иммунитет (например, при пересадке органов).
Грибки Candida — часть естественной микрофлоры человека. Обычно они живут на слизистых и не мешают, потому что защитные силы организма сдерживают их рост. Но иногда начинают размножаться с высокой скоростью.
Так случается, если вы:
- Женщина 20–40 лет. По статистике, кандидоз в этом возрасте встречается чаще.
- Беременны. Перемены в гормональном фоне и перестройка организма изменяют и условия, в которых живёт микрофлора.
- Занимаетесь сексом, когда не хватает естественной или искусственной смазки: микротравмы способствуют появлению молочницы.
- Принимаете антибиотики. Антибактериальные препараты уничтожают не только вредных микробов, но и полезных. Их место занимает Candida.
- Болеете сахарным диабетом. Повышенный уровень сахара в крови создаёт питательную среду для грибов.
- Человек со слабым иммунитетом. Причём грибы активизируются и при серьёзных заболеваниях, и при обычных ОРВИ.
Молочница неплохо лечится специальными противогрибковыми антибиотиками, но у неё есть мерзкое свойство возвращаться снова и снова, потому что полностью истребить все эти микроорганизмы практически невозможно.
Симптомы молочницы
Признаки заболевания зависят от того, какие органы поражены. При общей инфекции у человека появляется высокая температура, озноб и дрожь, тошнота, головная боль. При кандидозе во рту развивается стоматит: больно есть и глотать, краснеют дёсны, на слизистых появляются круглые белые пятна — очаги инфекции.
Молочница у женщин проявляется характерными симптомами:
- Сильный зуд и дискомфорт в районе половых органов.
- Обильные белые или желтоватые выделения. Могут быть плотными и напоминать творог.
- Боль во время полового акта.
- Иногда — жжение и боль во время мочеиспускания.
- Покраснение и отёк наружных половых органов.
Как вылечить молочницу
Молочница лечится с помощью специальных антибиотиков, активных в отношении грибковых инфекций. Клотримазол, флуконазол, натамицин принимают внутрь или используют свечи и кремы, иногда комбинируя эти виды терапии.
В зависимости от типа лекарства и от реакции на него на лечение уходит от пары дней до двух недель. Если грибковая инфекция часто повторяется, врач назначает длительное лечение.
При молочнице во рту помогают полоскания раствором соды: он сдерживает размножение грибков.
Можно ли лечить молочницу без визита к доктору
При симптомах общей инфекции и при детском стоматите нужно обязательно посетить доктора.
Уже знакомые с молочницей женщины, которые в курсе, что могло вызвать обострение, и у которых уже есть работающий рецепт, могут начинать лечение и до визита к врачу. Результаты анализа на кандидоз появляются не раньше чем через неделю, а ожидание бывает невыносимым.
Но если признаки заболевания заставляют усомниться в диагнозе (выделения плохо пахнут, вы чувствуете боль внизу живота, появились непривычные симптомы), то лучше пойти и сдать мазок. Может быть, Candida — не единственные микробы, которые вызвали воспаление.
Если же у вас никогда молочницы не было и вы поставили себе диагноз по интернету, то немедленно забудьте о нём и идите на приём к доктору.
Обязательного проконсультируйтесь по поводу лечения, если:
- Вы беременны или кормите грудью.
- Молочница начиналась дважды за последние полгода.
- Раньше у вас или вашего партнёра диагностировали венерические заболевания.
- Симптомы не проходят через 7–10 дней после начала лечения.
Во всех этих случаях доктор должен уточнить диагноз и подобрать лучшее лечение.
Читайте также:


