Молочница в носу при беременности
В статье обсуждаем Мирамистин при беременности. Рассказываем, можно ли его использовать в 1, 2, 3 триместрах и как, в каких случаях его запрещено использовать. Вы узнаете, допустимо ли брызгать препарат в горло, нос, помогает ли он от насморка, ознакомитесь с отзывами женщин об использовании данного средства.

Раствор (спрей) Мирамистин при беременности
Что такое Мирамистин
Мирамистин — антисептический медикамент, оказывающий пагубное воздействие на мембраны цитоплазмы микроорганизмов. Подобное влияние делает клетки мембранных стенок слабыми, вследствие чего они разрушаются.
Лекарство эффективно при таких бактериях:
- грамотрицательные;
- аэробные;
- грамположительные;
- аспорогенные;
- анаэробные;
- спорообразующие.
Другими словами, Мирамистин оказывает воздействие почти на все виды патогенных микроорганизмов, способных проникнуть в женский организм, продуцируя в нем свое пагубное влияние.
Обычно препарат назначают для лечения таких заболеваний, инфекций и бактерий, как:
- стрептококки;
- трихомонада;
- стафилококки;
- гонококки;
- хламидии;
- аскомицеты;
- бледные трепонемы;
- дрожжеподобные грибы и т.д.
Медикамент оказывает противовирусное воздействие. Его прием запускает функционирование иммунных клеток, ускоряя процесс заживления ран, понижая резистентность микробов.
Мирамистин не проникает в общий кровоток. По этой причине не нарушает системное кровообращение, концентрацию крови.
Форма выпуска препарата:
Можно ли использовать Мирамистин при беременности
Если изучить инструкцию по применению препарата, то можно узнать, что его использование в период вынашивания ребенка и лактации допустим. Это связано с тем, что при наружном нанесении абсорбция медикамента почти исключена. При проведении исследований было обнаружено, что действующие компоненты Мирамистина не воздействуют на тератогенные, эмбриотические процессы.
При беременности Мирамистин назначают для лечения респираторных болезней, ОРВИ, половых инфекций. В подобных случаях применение препарата целесообразно, так как помогает справиться с недугами, способными оказать негативное воздействие на течение беременности и развитие плода.

Использование лекарственного средства возможно только после консультации врача
В инструкции к препарату указано, что его можно использовать как на ранних, так и поздних сроках вынашивания ребенка, а также во время грудного вскармливания. Самым безопасным периодом для использования препарата является третий триместр беременности, когда костная ткань и внутренние органы плода полностью сформировались. Применение Мирамистина на ранних сроках беременности наружно также не оказывает пагубного влияния на ребенка в утробе.
Многие специалисты рекомендуют использовать этот медикамент в послеродовом периоде при терапии травмированных стенок влагалища, а также в качестве профилактического средства против нагноений и инфекционных заболеваний.
Некоторые особенности применения:
- В 1 триместре препарат не назначают, так как он воздействует на иммунитет.
- Во 2 триместре средство используют для лечения различных инфекций, которые проникли в организм. Применять можно любую форму препарата.
- В 3 триместре средство используют для санации интимной зоны, против вирус и инфекционных недугов.
Применение Мирамистина
Мирамистин, как и любой медикамент при беременности, нельзя применять без разрешения врача. Так как только врач способен поставить точный диагноз вашего заболевания, и назначить адекватное лечение.
Медикамент можно использовать:
- в форме ингаляций;
- наружно;
- для полоскания горла;
- в форме капель для носа;
- в качестве примочек;
- внутрь влагалища, используя смоченный в растворе тампон.
Полезно полоскать горло Мирамистином для предотвращения развития ОРВИ, а также для его лечения. При воспалении миндалин доктор назначает от до 4 до 6 полосканий раствором в сутки. За 1 полоскание необходимо применять 10-15 мл препарата. Глотать раствор запрещено! После полоскания следует воздержаться от приема пищи в течение 40-60 минут.
В том случае, когда воспаление требует более 6 полосканий в сутки, целесообразно чередовать использование Мирамистина с другими народными средствами (ромашковый отвар, содовый раствор, морская вода).
Удобной формой использования медикамента является спрей. Им необходимо орошать миндалины до шести раз в сутки. При этом за одну процедуру нужно проводить 3-4 распыления.
В некоторых случаях после орошения на протяжении полминуты может наблюдаться жжение в обработанной области. Это вполне нормально, и не должно вызывать у вас беспокойства.

Применение Мирамистина при беременности в нос
Мирамистин при беременности в нос назначают от насморка, ринита, гайморита. Рекомендуемая дозировка составляет 1-2 капли в каждую ноздрю до 4 раз в сутки.
Использование средства помогает абсорбировать болезнетворные микроорганизмы, вызывающие отечность носоглотки, что в дальнейшем приводит к быстрому излечению.
Чаще всего специалисты рекомендуют проводить ингаляции Мирамистином во время вынашивания ребенка. Такая процедура эффективна для лечения недугов респираторной системы. Она позволяет:
- ускорить процесс заживления слизистых;
- увеличить активность неспецифического иммунитета;
- быстрее заживить кожные повреждения;
- ускорить выздоровление.
Применение ингаляций эффективно при:
Для проведения ингаляции используют Мирамистин в жидком виде и ультразвуковой ингалятор. Подобный вид ингалятора разбивают крупные частицы лекарства на микроскопические, благодаря чему удается избежать ожога слизистых оболочек.
Процедура проходит следующим образом:
- 3 мл 0,01% раствора главного компонента развести физраствором.
- Полученный состав залейте в отверстие ингалятора, включите аппарат.
- Оденьте маску, после чего вдыхайте пары на протяжении четверти часа.
- После процедуры не пейте, не ешьте в течение получаса.
При остром течение патологии рекомендуется проводить процедуру трижды в день.
Кандидоз — частая патология, затрагивающая женщин при беременности. Доставляет много неудобств представительницам слабого пола, а также способна негативно сказаться на развитии плода. По этой причине к ее лечению следует подходить основательно и заблаговременно. В этом случае Мирамистин оказывается эффективным средством, так как способствует подавлению грибков вида Кандида.
Для устранения молочницы рекомендуется дважды в день проводить спринцевание спреем Мирамистин. Продолжительность терапии составляет 6-7 дней.
Помимо молочницы, Мирамистин при беременности эффективен для лечения гонореи, сифилиса и генитального герпеса.
Помимо спринцевания для терапии кандидоза может быть применено орошение стенок влагалища спреем или использование тампона, смоченного в растворе Мирамистина.
Противопоказания
Применять лекарственное средство запрещено в случае аллергии на компоненты, содержащиеся в составе (бензилдиметил[3-(миристоиламино)пропил]аммоний хлорид моногидрат). Во всех остальных случаях требуется консультация специалиста.
Согласно проведенным исследованиям, только у 4 процентов женщин препарат вызвал аллергическую реакцию.
Побочные эффекты
После применения Мирамистина при беременности побочные действия наблюдаются в редких случаях. При передозировке вероятно развитие жжения в области нанесения раствора. К тому же, если переборщить с дозировкой лекарства при ингаляции повышается риск образования ожогов слизистой.
Отзывы
Ниже представлены отзывы женщин, которые использовали Мирамистин при беременности. Ознакомьтесь с ними, чтобы понять, подходит ли вам этот препарат или стоит поискать другое лекарственное средство.
Во время беременности часто болела простудными заболеваниями. В 1 триместре в горло брызгала Мирамистин. Где-то на 3-4 день боль уменьшалась, а самочувствие улучшалось. Никаких побочек у себя не наблюдала, использовала препарат в послеродовом периоде для обработки швов.
Елизавета, 33 года
Во время беременности на многих форумах я искала ответ на вопрос, можно ли применять в горло спрей Мирамистин. Некоторые девушки писали, что это делать нельзя, так как после препарата возникает небольшое жжение. Другие же отвечали, что только Мирамистин спас их от ОРВИ и половых инфекций. Я решила попробовать этот медикамент и поделиться с вами результатами. Хочу отметить невысокую стоимость Мирамистина и возможность его приобретения без рецепта. Использовала этот продукт для лечения молочницы, он показал себя довольно эффективным.
Несмотря на то, что Мирамистин полностью безопасное средство, перед его применением следует проконсультироваться со специалистом. Легкой вам беременности и поменьше болеть!
Видео: Мирамистин при половых инфекциях
Кандидоз полости рта (молочница) представляет собой поражение слизистой оболочки ротовой полости, вызванное дрожжеподобными грибами рода Candida. Наиболее подвержены заболеванию младенцы, однако встречается и у малышей старшего возраста. Развивается заболевание под влиянием целого ряда факторов. Основными из них являются заражение от больного человека или животного и через бытовые предметы. В случае несвоевременного лечения может давать осложнения на другие внутренние органы.
Причины
Беременность сама может выступать фактором развития кандидоза полости рта. Это вызвано рядом физиологических изменений в женском организме:
- гормональный дисбаланс,
- нарушения в работе желудочно-кишечного тракта,
- снижение замещающих функций организма,
- повышенная эмоциональность,
- общее ослабление иммунитета.
Спровоцировать развитие заболевания могут и другие факторы:
- другие инфекционные заболевания,
- онкологические болезни,
- заболевания эндокринной системы,
- аутоиммунные заболевания,
- пониженная кислотность,
- аллергия,
- бесконтрольный приём антибиотиков, противогрибковых препаратов и других лекарств,
- курение.
Грибок начинает размножаться и при изменениях окружающей среды. Наиболее благоприятные условия - это высокая температура и влажность.
Симптомы
Самым явным признаком молочницы у беременной является образование белёсого творожистого налёта на слизистых оболочках ротовой полости. Он может образоваться на нёбе, дёснах, языке, внутренней стороне щёк или сразу повсеместно. При соскабливании налёта с поражённого участка становятся заметными ярко-красные пятна с блестящей поверхностью.
Кроме творожистых образований у молочницы рта существуют и другие симптомы, как то:
- зуд и жжение во рту,
- ощущение неприятного вкуса,
- постоянный неприятный запах изо рта,
- болевые ощущения во время приёма пищи,
- изменение вкусового восприятия.
У беременных из-за ослабленного иммунитета колонии грибка довольно быстро распространяются и на другие участки: носоглотку, кишечник, половые органы. При этом будет изменяться и клиническая картина болезни.
Для более точной постановки диагноза и выявления причин развития болезни врачу необходимо будет провести ряд диагностических процедур:
- внешний осмотр ротовой полости и горла,
- осмотр других слизистых оболочек и кожных покровов,
- соскоб налёта с поражённого участка,
- анализ крови и мочи.
При необходимости могут назначаться и другие исследования.
Осложнения
Самая главная проблема молочницы рта при беременности заключается в том, что грибки очень быстро размножаются и распространяются по всему организму. Связи с этим последствия кандидоза полости рта могут быть плачевными:
- развитие кандидоза горла, кишечника, кожи, половых органов;
- внутриутробное инфицирование ребёнка со всеми вытекающими обстоятельствами;
- развитие других инфекций на фоне грибковой среды как у мамы, так и у малыша.
Антибиотикотерапия в запущенных случаях кандидоза рта может вызывать:
- аллергическую реакцию,
- нарушение защитных функций организма,
- отставание в развитии малыша,
- замирание беременности или выкидыш.
Лечение
Будущей маме ни в коем случае не стоит заниматься самолечением. Возможно, бабушкины рецепты избавят от неприятной симптоматики заболевания, но они не устранят реальную причину кандидоза ротовой полости. Кроме этого, многие средства народной медицины являются опасными для здоровья мамы и малыша, поскольку могут лишь усугубить состояние беременной.
В период беременности нужно отменить самолечение. Только специалист может поставить диагноз и назначит эффективное лечение.
Для скорейшего выздоровления будущей маме нужно выполнять ряд правил:
- соблюдать все врачебные предписания,
- следить за гигиеной полости рта,
- чистить зубы или полоскать рот специальными средствами после каждого приёма пищи,
- провести санацию зубов,
- укреплять свой иммунитет.
Врач по внешнему виду может определить наличие молочницы у беременной. Однако здесь более важно выявить и устранить причину её развития.
Схема лечения кандидоза полости рта разрабатывается индивидуально с учётом особенностей женского здоровья, формы и течения заболевания, срока беременности.
Лечение идёт в двух направлениях - избавление от проявлений молочницы и терапия основного заболевания. Врачебное вмешательство должно быть оперативным во избежание распространения болезни и инфицирования плода.
Во время беременности противопоказан приём оральных лекарственных средств. Чаще всего назначаются препараты местного действия, такие как:
- противогрибковые гели,
- мази,
- кремы,
- специальные обеззараживающие средства для полоскания,
- лечебные леденцы.
Во время беременности при лёгкой форме кандидоза могут назначить изменение рациона, в который важно включить натуральные йогурты и кислотосодержащие жидкости. Эти продукты помогают восстановить натуральный баланс бактерий, что приводит к подавлению патогенности кандиды.
В более тяжёлых случаях во второй половине беременности могут назначить приём антибиотиков или противогрибковых препаратов в форме таблеток.
Назначение внутривенных инфекций происходит крайне редко, лишь в тех случаях, когда речь идёт о риске женской жизни.
Профилактика
Молочницу во время беременности гораздо легче предупредить, чем заниматься её лечением. Для профилактики кандидоза ротовой полости в период беременности будущая мама должна:
- до зачатия пройти полное обследование, просанировать все очаги инфекции,
- при необходимости вылечить имеющиеся заболевания,
- вылечить зубы и дёсны,
- начать приём витаминов и минералов,
- регулярно проходить осмотры у всех специалистов,
- своевременно сдавать необходимые анализы,
- следить за личной гигиеной,регулярно чистить зубы,
- соблюдать специальную диету,
- укреплять иммунитет,
- отказаться от курения и других вредных привычек,
- оградить себя от сильных стрессов.
По статистике Всемирной организации здравоохранения, 75% женщин минимум один раз за свою жизнь сталкиваются с кандидозом влагалища. Не редкость молочница при беременности — это рисковый период, когда может обостриться хроническая инфекция или появиться новая. Чаще всего она начинает беспокоить с приближением момента родов. Существуют ли способы безопасно и эффективно справиться с грибком? Чем грозит отсутствие лечения?

Прогестерон работает на сохранение беременности, но он же снижает иммунитет. Поэтому до 50% женщин в 3 триместре, когда концентрация гормона достигает максимальных концентраций, обращаются к врачу с жалобами на творожистые выделения. Если вовремя начать лечение, то есть шанс, что к моменту родов влагалище будет санировано и удастся избежать инфицирования ребенка при прохождении через родовые пути.
Причины патологии
Чаще всего причиной молочницы у беременных становятся дрожжеподобные грибки вида Candida albicans. Но в 5% случаев кандидоз вызывают другие грибки, которых насчитывается большое количество, но они условно объединены в группу Candida non-albicans. Их особенностью является устойчивость к препаратам, традиционно применяемым в лечении кандидоза.
Candida non-albicans чаще встречается у женщин, имеющих дополнительные патологии, резко снижающие иммунитет. Это могут быть:
- сахарный диабет;
- ВИЧ-инфекция;
- онкологические патологии.
Грибы рода Кандида являются частью нормальной микрофлоры влагалища, но находятся там в минимальных концентрациях. Им нравится среда, богатая гликогеном, который служит основным субстратом для метаболизма. Но при недостатке глюкозы грибы могут переходить на переработку жирных кислот, уксусной и молочной кислоты.
В нормальных условиях размножение кандид сдерживается иммунной системой. Но при ее ослаблении грибки получают возможность более активно размножаться. Обычно они не проникают глубже эпителия влагалища, который является идеальной средой. Но при глубокой иммуносупрессии кандиды могут преодолевать эпителиальный барьер, соединительную ткань и проникать в кровеносное русло.
Возникновению кандидоза способствуют следующие факторы:
- использование гигиенических прокладок;
- нерациональное питание;
- смена полового партнера;
- бесконтрольное лечение антибиотиками.
Особенности развития молочницы при беременности
В период беременности для возникновения или рецидива молочницы создаются идеальные условия. Организм женщины работает на сохранение плода, но часто против нее самой. Активации грибка способствуют следующие факторы.
- Эстроген . Наряду с прогестероном в период вынашивания ребенка отмечается повышение концентрации эстрогенов. Это приводит к повышенному накоплению гликогена в эпителии влагалища. Глюкоза должна послужить питательной средой для лактобацилл, выполняющих защитную роль. Но и грибок тоже питается за счет переработки гликогена.
- Иммунитет . Естественное снижение защитных сил организма необходимо для вынашивания ребенка, который на 50% является генетически чужеродным для материнского организма. Но угнетение иммунитета приводит к активации скрытой инфекции.
- Среда влагалища . Усиленный приток крови к половым органам приводит к повышению температуры. Также у беременных может увеличиваться количество вагинальных выделений. Теплая и влажная среда — идеальна для развития грибка.
В зависимости от реактивности организма молочница может протекать в нескольких клинических формах.
- Носительство . До беременности это состояние рассматривается как вариант нормы, но только при отсутствии симптомов и выявлении в мазке не более 104 КОЕ/мл грибов. При этом основная флора должна быть представлена лактобациллами, признаков воспаления нет. Но такой анализ на ранних сроках гестации должен стать поводом для повышенного внимания.
- Кандидозный вульвовагинит . Болезнь характеризуется выраженной клинической картиной. В мазке обнаруживается более 104 КОЕ/мл кандид, лактобацилл — в норме (более 106 КОЕ/мл), другая флора не выявляется.
- Молочница и бактериальный вагинит . Болезнь вызывает сочетанная инфекция — грибок и условно-патогенная флора. Такая форма чаще всего наблюдается во время беременности: снижение иммунитета способствует размножению не только грибка, но и факультативной флоры.
Иногда молочница сочетается с бактериальным вагинозом. Микроорганизмы создают на поверхности слизистой оболочки влагалища особую пленку, которая защищает их от действия антибактериальных средств.
По характеру течения выделяют три формы молочницы.
- Острая . Заболевание возникает однократно, продолжительность болезни не превышает двух месяцев.
- Хроническая рецидивирующая . Наблюдается более четырех случаев обострения молочницы в год, несмотря на лечение.
- Персистирующая . Женщину беспокоят постоянные симптомы молочницы, периоды улучшения наблюдаются только при использовании противогрибковых препаратов.
Главным признаком молочницы являются выделения. Они могут быть творожистыми, молочными или сливкообразными. Количество изменяется от умеренного до обильного. Бели обычно имеют кисловатый запах.
Зуд и жжение у беременных могут отсутствовать или быть незначительными. Иногда женщины не придают им значения. Симптомы могут усиливаться после полового акта или гигиенических процедур. Выраженное поражение влагалища сопровождается диспареунией. Иногда в процесс вовлекается уретра, появляется боль при мочеиспускании.

Опасные осложнения
Молочница опасна при беременности возможными осложнениями для ребенка и дополнительными изменениями со стороны иммунитета. Грибы могут присутствовать в разной форме — в виде отдельных клеток, нитевидных форм. В ответ вырабатываются В-лимфоциты, которые не могут продуцировать специфические иммуноглобулины. Поэтому происходит постепенная сенсибилизация — повышение чувствительности с развитием аллергической реакции.
Вынашивание беременности может осложниться следующими состояниями:
- прерывание беременности (в 1 триместре);
- внутриутробная инфекция;
- гипотрофия и низкий вес плода;
- фетоплацентарная недостаточность;
- преждевременные роды (на поздних сроках);
- раннее излитие околоплодных вод;
- осложнения в родах (кровотечения, травмы родовых путей);
- инфицирование ребенка во время родов.
Оптимальные методы диагностики
Небеременные женщины зачастую сами обращаются с симптомами кандидоза к врачу. Но у беременных клиническая картина может быть стертой, поэтому необходимо обследование.
- Микроскопия мазка . Кандидоносительство с помощью этого метода установить невозможно, но при наличии симптомов по мазку можно определить наличие псевдомицелия гриба и отдельные клетки. Также можно выявить сопутствующую флору и воспалительную реакцию.
- Культуральное исследование . Если есть симптомы кандидоза, но в мазке нет возбудителя, то этот метод позволяет вырастить на питательной среде колонии грибка. Метод позволяет выявить Candida non-albicans, а также определить его чувствительность к противогрибковым препаратам. Недостатком метода является долгое ожидание результата — не менее трех суток.
- ПЦР-диагностика . С ее помощью обнаруживают ДНК возбудителя во влагалищных выделениях. Метод обладает высокой чувствительностью, может быть использован при кандидоносительстве.



Безопасные способы лечения
Возможности терапии молочницы при беременности ограничены. Необходимо учитывать не только чувствительность грибка к препаратам, но и риск возможного воздействия на формирующийся плод. У лекарств от молочницы должны отсутствовать тератогенный, токсический эффекты. Чтобы снизить системное воздействие, используют формы для местного применения. Таблетки не применяют. Но лечение должно приводить к полному выздоровлению, чтобы снизить риск перехода молочницы в хронический процесс.
Чем лечить молочницу при беременности, может определить только врач, опираясь на результат диагностики и анамнез. Чаще всего используют лекарственные средства следующих групп:
При сочетании кандидоза с другой неспецифической инфекцией используют комбинированные препараты. Со второго триместра допускается лечение:
Аналогичный подход к терапии сохраняется и в третьем триместре.
Спринцевания содой, травами и другие народные средства для беременных запрещены. Перед закладыванием свечей можно использовать растворы антисептиков (для механического удаления выделений):
Как дополнить терапию диетой
Для успешного размножения дрожжевых грибков необходим питательный субстрат — глюкоза. При его достаточном количестве они могут синтезировать остальные необходимые вещества и поддерживать оптимальное для себя состояние среды.
Увеличение концентрации глюкозы в крови (гипергликемия) приводит к ее усиленному накоплению в тканях. Для влагалищной флоры избыток глюкозы так же вреден, как и недостаток. Изменяется кислотность среды, снижаются защитные свойства, уменьшается число лактобацилл. Их постепенно замещает условно-патогенная флора, в частности — кандиды.
Хроническая гипергликемия снижает местный иммунитет, ухудшает процессы восстановления слизистой оболочки. Во время беременности негативное влияние дополняется избытком прогестерона, кортикостероидов, эстрогена и недостатком инсулина.
Чтобы повысить эффективность лечения, нужно лишить грибок субстрата для размножения. Это можно сделать с помощью изменения типа питания. Диета при молочнице должна основываться на следующих правилах.
- Запрещенные продукты . Из рациона исключаются простые углеводы, сахаросодержащие продукты и сладости на основе фруктозы, а также алкоголь, цельное молоко. Запрещены продукты на основе дрожжей — пиво, квас, выпечка. В них содержится мальтоза, которая может использоваться грибами наравне с глюкозой. Кофеиносодержащие напитки резко повышают глюкозу крови, поэтому их тоже исключают. Это же относится к маринадам, красителям, копченостям, острым блюдам, раздражающим пищеварительный тракт.
- Основа рациона . Главными должны стать кисломолочные продукты. Они содержат ацидофильную флору, которая изменяет состояние биоценоза кишечника, влияет на иммунитет и способствует восстановлению микрофлоры влагалища. Также должно быть достаточное количество свежих овощей и фруктов, богатых клетчаткой.
- Антифунгальные продукты . Они способны повлиять на рост и размножение грибка. В первую очередь — свежий чеснок. Но с осторожностью его употребляют при наличии изжоги и гастрита, что не редкость во время беременности.
Перед тем как лечить молочницу во время беременности, необходимо пройти качественное обследование. Если причина кандидоза не Candida albicans, то это потребует корректировки схемы терапии в соответствии с чувствительностью микроорганизмов к антимикотическим препаратам.
Каждый человек встречается в своей жизни с насморком, но не все знают, что причиной данного явления могут стать не только вирусы, но и грибок. Такое состояние носит название кандидоз в носу. Хотя данная патология встречается редко, полностью исключать ее наличие нельзя. Вызывать это заболевание могут частые простуды, вирусная инфекция и хронические патологии, так как иммунная система очень ослаблена и легко поддается воздействию молочницы.
Причины возникновения
Попадание в нос вредоносного грибка происходит по причине того, что этот орган открыт для доступа. Таким образом, помимо воздуха туда с легкостью проникают вирусы и грибок. Происходит это стандартным воздушно-капельным путем от носителя заболевания, причем диагностировать наличие именно данной патологии сложно.
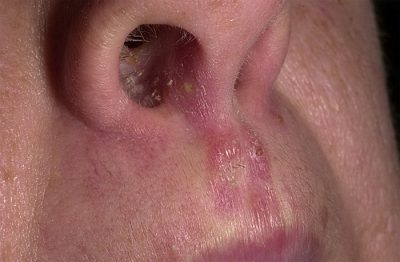
Если человек полностью здоров, то кандидоз в носу ему абсолютно не страшен. Но в случае ослабленного организма, грибок быстро размножается по организму.
Хотя, обнаружить наличие у себя данной патологии, сможет человек, который никогда не имел контакта с заболевшим. Так как Candida имеется у большинства людей и не всегда в активном состоянии.
Что интересно , эти грибки в норме содержатся и в здоровых половых органах и кишечнике, не доставляя никаких неудобств своему обладателю. Но при благоприятных условиях мигрируют по организму, что приводит к заражению других слизистых, к числу которых относится рот и нос.
Болезнь может активизироваться в случае, если организм ослаблен в результате таких заболеваний и патологий:
сахарный диабет;- ОРВИ или ОРЗ;
- диагностируемая ранее молочница на половых органах;
- СПиД;
- хронические заболевания пищеварительной системы;
- обострение болезней носоглотки;
- грипп;
- хронический тонзиллит;
- недавно перенесенное заболевание;
- переохлаждение;
- травмы носа.
Передается кандидоз носоглотки в следующих случаях:
- Во время лечения в больнице, где больному ставят внутривенные катетеры, назначают гемодиализ или питается через вену. В данном случае причина – это отсутствие стерильности приспособлений или инструментов.
- В быту, когда заражение происходит при обычном рукопожатии или при общем использовании предметов личного пользования.
- Применение в пищу не обработанных термически продуктов.
- Во время вынашивания ребенка, когда грибок переходит от зараженной мамы к здоровому малышу.
Также данная патология развивается после принятия курса антибиотиков или гормональных, после перенесенного стресса, у беременных и пожилых людей.
Кандидоз носоглотки: симптомы
Людям следует знать, что молочница в носу схожа с вирусной инфекцией и простудой. Таким образом, без соответствующей диагностики, определить наличие именно данной патологии не удастся.

Грибковый инфекционный процесс в носу поражает не всегда только слизистую этого органа, но и горла. Но и в данном случае симптомы кандидоза пазух носа ничем не отличается от обычного заболевания.
Таким образом, затянувшийся насморк, который не может быть вылечен стандартными противовирусными препаратами, дает уверенность, что здесь активно размножается грибок. Но остановить данный процесс, не используя специальные средства, не получится.
Молочница в носу у взрослых характеризуется следующей клинической картиной:
- Заложенность.
- Налет в виде пленок во рту и носу.
- Обильные выделения слизи белесого или желтоватого оттенка. Если человеку трудно сглатывать, то, скорее всего, там скопилась слизь. Капли для носа в данном случае не помогают, а Candida тем временем размножается все быстрее, что провоцирует большую заложенность.

Чихание.- Завышенная температура тела.
- Нестерпимый зуд.
- Отечность.
- Симптоматика затянувшейся простуды. Если насморк длится очень долго и после использования очень сильных противовирусных медикаментов, то это явный симптом наличия молочницы.
- Не проходящая заложенность.
- Появившейся на языке и щеках характерный белесый налет.
- Тот же налет на гландах.
- Крайне неприятный запах выделений из носовой полости, который представляет собой отличительную черту грибковой инфекции от иного заболевания.
Помимо этого, кандидоз слизистой носа может быть распознан за счет того, что в носовой полости имеются характерные белые точки, которые заметны невооруженным глазом.
Важно, чтобы обследование было проведено вовремя, так как в противном случае, патология переходит в хроническую форму.
Лечение
Лечение кандидоза носа проходит в несколько этапов. Первоначально специалист определяет вид грибка Candida, после чего он назначает лечение, которое проводится курсом.

Насколько процесс лечения эффективный можно установить и самостоятельно, то есть, если в выделяемой слизи стали заметны хлопья белого цвета, то исцеление уже происходит. Candida в это время погибает, то есть со слизью грибок выходит из организма.
Важно, чтобы совместно с препаратами, предпринимались соответствующие меры, направленные на повышение иммунитета, так как ослабленный организм не сможет справиться с болезнью полностью. Связано это с тем, что средства местного действия предназначены для разрушения колоний болезнетворного грибка, а для того, чтобы вспышки не повторялись, потребуются дополнительные силы.
Процедура лечения начинается с использования противогрибковых средств, которые воздействуют местно. Как правило, лечение кандидоза носоглотки включает в себя следующие процедуры и средства:
- мази и крема;
- промывание полости носа;
- капли в нос от молочницы;
- полоскание фурацилином, содой и так далее;
- народные методики.
Но препараты назначаются в индивидуальном порядке, так как характер и сложность заболевания у каждого свои.
Интересен тот факт , что лечение может осуществляться минимум неделю, а максимум месяц. После устранения инфекционного процесса требуются профилактические мероприятия, которые подразумевают поднятие иммунитета. А все применяемые ранее антибиотики необходимо отменить, так как это поможет воссоздать бактериальный баланс.
Нередко специалисты назначают применение капель в нос, так как они помогут справиться с инфекцией быстрее. К числу наиболее распространенных можно отнести следующие:
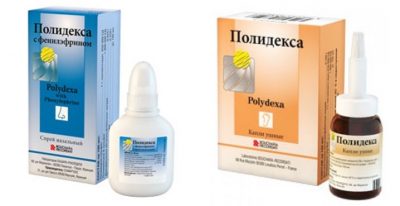
Флуконазол;- Микомакс;
- Полидекса;
- Фуцис;
- Протаргол;
- Дифлазон;
- Мупироцин.
Первый из перечисленных выше относится к классу антимикотиков, он блокирует обмен веществ в клетках грибка, так как блокирует ферментные процессы. Флуконазол имеет более сильное действие по сравнению с другими.
Полидекса спрей позволяет лечить кандидоз в носу комплексно и достаточно эффективно, так как в нем содержатся гормоны, антибиотики и сосудосужающие компоненты. Но данным препаратом нельзя промывать носовые пазухи.
Использование Проторгола является более безопасным, так как он не приводит к столь распространенному дисбактериозу, а применять его разрешается как взрослым, так и детям.
Грибок Candida может лечиться достаточно длительное время, в данном случае все зависит от состояния больного и от его иммунной системы в целом. Также немаловажную роль играют и сопутствующие заболевания, которые угнетают иммунитет.

Как правило, лечение грибка в носоглотке, сводится к использованию противогрибковых средств, которые могут применяться как местно, так как внутренне. Основными из них являются медикаменты на основе Кетоконазола, Флуконазола или же Итраконазола.
Некоторые медики считают, что ускорить процесс лечения можно используя витамины В, которые повышают сопротивляемость организма. Если имеются дополнительные заболевания, то лечение дополняется антибактериальными средствами.
Больным кандидозом носоглотки следует знать, что порой медики заменяют антибиотики, так как грибы привыкают к ним и начинают активизироваться снова.
Для того, чтобы справиться с молочницей, потребуется комплексное лечение, выбирает которое исключительно специалист, а вот заниматься самолечением категорически запрещено. Для лечения врачи назначают следующие группы лекарственных препаратов:

Системные препараты, действие которых направлено на уничтожение грибка, к их числу относятся таблетированные средства.- Лекарственные средства для поднятия иммунитета.
- Антигистаминные медикаменты.
- Витамины.
- Пробиотики, которые необходимы для решения проблемы с дисбактериозом.
Нередко для того, чтобы полностью уничтожить колонии грибков требуется пять курсов применения средств против грибка.
Но для того, чтобы эффективность проводимой терапии была более высокой, а белый был удален быстрее, потребуются дополнительные терапии, к числу которых относятся следующие:

Обработка полости горла Фукарцином.- Санация зева при помощи Хлоргексидина или Мирамистина.
- Полоскания прополисом, содовым раствором или настойкой коры дуба.
- Облечение, используя лазер.
- Электрофорез.
- Ультрафиолетовое облучение.
Но какие именно препараты и терапии потребуются решает исключительно специалист, так как неправильно назначенное лечение только усугубит ситуацию.
В случае данного заболевания, использование народных методик также должно быть согласовано с врачом.
Наиболее часто специалисты назначают полоскания, которые следует делать каждый день. Для этого следует залить небольшое количество лекарства в ноздрю пипеткой, чайной ложкой или шприцом. Жидкость втягивают в нос и выдыхают несколько раз. Если это осуществить невозможно, то можно протирать его при помощи ватной палочки, но только несколько раз в сутки.
Для осуществления данной процедуры могут быть использованы следующие вещества и составы:

содовый раствор;- отвар или настойка ромашки, эвкалипта, хвои, календулы, череды или дубовой коры.
Данные манипуляции не просто очищают носовую полость, но и способствуют снижению нестерпимого зуда, помимо этого количество выделений заметно снижается и боль притупляется.
А справиться с сухостью слизистой смогут сок свеклы, морковки или же алоэ, но при этом последнее следует смешать с витамином А.
Профилактика
Избежать возникновение данного заболевания достаточно просто, для этого необходимо:

следить за чистотой слизистой носа;- своевременно лечить ЛОР-заболевания, которые могли вызвать данное заболевание;
- не допускать контакта грязных рук, платков, салфеток и других посторонних предметов с полостью носа.
Если в силу специфики работы приходится находиться в помещении, где высокое содержание пыли или иных мелких субстанций, то целесообразнее носить маску или респиратор.
Особенно высок риск развития кандидоза носоглотки, если имеется данная патология других органов.
Очень важно принимать витаминные комплексы в период авитаминоза, заниматься закаливанием и сбалансировано питаться.
Не стоит пропускать плановые походы к стоматологу, который может на ранних стадиях определить наличие инфекции.
Читайте также:


