Неприятные ощущения в уретре могут быть при молочнице
Жжение, которое наблюдается при мочеиспускании во время молочницы, часто провоцирует цистит — воспаление мочевого пузыря. Однако это не единственная причина, которая причиняет дискомфорт женщинам. Правильный диагноз может поставить исключительно специалист, поэтому при появлении рези при мочеиспускании важно посетить медицинское учреждение.

Причины появления жжения при мочеиспускании во время молочницы
Появление жжения при молочнице в процессе мочеиспускания провоцируют следующие инфекционные причины:
| Состояние | Описание |
| Цистит | Воспалительные процессы в мочевой полости |
| Уретрит | Воспаление стенок мочеиспускательного канала |
| Наличие конкрементов в почках или мочевом пузыре | Камни во внутренних органах причиняют массу неудобств, среди которых — жжение в процессе мочеиспускания |
| Хламидиоз | Воспалительные процессы, происходящие в половых органах, которые провоцируют микроорганизмы-хламидии |
| Уреаплазмоз | Заболевание, которое вызывается микроорганизмом под названием уреаплазма |
| Гонорея | Болезнь, которую провоцирует грамотрицательный диплококк |
| Бактериальный вагиноз | Не воспалительное заболевание влагалища, связанное с изменением его микрофлоры |
| Трихомоноз | Инфекционное заболевание мочеполовой системы, которое провоцирует вагинальная трихомонада |
| Генитальный герпес | Вирусное поражение слизистой оболочки половых органов |
К причинам, которые имеют неинфекционный характер, относятся следующее факторы:
Возможные симптомы
Кроме жжения при молочнице в процессе мочеиспускания может наблюдаться и следующая симптоматика:
- болевые ощущения внизу живота;
- боль при мочеиспускании;
- зуд половых органов;
- увеличение температуры тела;
- учащенные мочеиспускательные позывы;
- моча с выделениями;
- сгустки крови в урине;
- увеличение половых губ;
- творожистые выделения;
- болевые ощущения при половом контакте.
Диагностика
Если при молочнице наблюдается жжение при мочеиспускании, нужно незамедлительно посетить медицинское учреждение. В первую очередь врач проведет опрос, в процессе которого узнает о том, как давно появилось заболевание, присутствуют ли выделения, имеют ли они неприятный запах, окрашивается ли моча в другой цвет, присутствуют ли болевые ощущения при мочеиспускании и половом контакте. После сбора данных, проходит осмотр на гинекологическом кресле, а затем взятие мазка на исследование типа возбудителя. Иногда требуется сдать кровь на анализ, показывающий уровень половых гормонов.
Лечебные мероприятия
Терапия базируется на устранение причины, которая спровоцировала возникновение молочницы и жжения при мочеиспускании. Важно отметить, что курс лечения должны пройти оба половых партнера, поскольку, в противном случае оно может оказаться неэффективным. Если жжение спровоцировано воспалительными процессами и болезнями инфекционного характера, доктора назначают употребление антибактериальных лекарственных препаратов. Когда дискомфорт связан с развитием мочекаменного заболевания, зачастую используется измельчение конкрементов с помощью ультразвука. Если же камни обладают крупным размером или острыми границами, прибегают к помощи оперативного вмешательства. Когда жжение началось из-за появления оксалатов в моче, терапия базируется на использовании щелочного питья.
Если жжение при мочеиспускании провоцируют нарушения неврологического характера, доктора прописывают медикаменты, обладающие седативным эффектом и угнетающие центральную нервную систему. Нелишним будет и использования лекарственных растений, сборы которых продаются в аптечных сетях. С помощью растительных компонентов удается снять воспалительный процесс и унять жжение. Специалисты рекомендуют в процессе лечения придерживаться специального диетического питания, которое не будет выступать раздражителем слизистой оболочки мочевого пузыря. Такая диета базируется на устранении из рациона острой и чрезмерно соленой пищи, а также жирной и кислой еды. В день больному потребуется выпивать не менее 2-х литров жидкости и полностью отказаться от употребления спиртосодержащих напитков.
Использование средств народной медицины допустимо только после консультации с лечащим доктором. Зачастую, чтобы облегчить жжение при молочнице, используются следующие рецепты целителей:
- Кефир. Нужно обмакнуть ватный тампон в кефире, затем аккуратно его отжать и поместить во влагалище. Оставить тампон на ночь, с утра достать его и промыть половые органы теплой водой. Затем производится спринцевание с помощью отвара из ромашки. К таким процедурам прибегают на протяжении недели, после чего жжение при мочеиспускании должно прекратиться.
- Кора дуба. Для приготовления отвара из коры дуба потребуется взять две столовые ложки измельченной коры растения и смешать их с половиной литра чистой воды. Ингредиенты отправляются в сотейник и ставятся на плиту до закипания, после чего огонь убавляется и отвар варится на протяжении получаса. Затем жидкость снимается с конфорки и охлаждается. После отвар процеживают и используют для спринцевания. Прибегают к манипуляциям 7 дней.
Профилактические меры
Дабы не допустить развития молочницы, нужно избегать переохлаждений и тщательно соблюдать интимную гигиену. Принимать ванну и душ следует как минимум раз в сутки, тампоны и прокладки менять не менее одного раза в 4 часа. Поскольку жжение при молочнице может провоцировать и неверно подобранное белье, специалисты рекомендуют отдать предпочтение вещам, которые сделаны из натуральных тканей и не сильно обтягивают.
Также важно не допускать скапливания урины в мочевом пузыре и опорожнять его, как только ощущается мочеиспускательной позыв. Врачи отмечают, что иметь постоянного полового партнера — одна из главных составляющих здоровья мочеполовой системы. Молочница может быть сопутствующим заболеванием и других инфекций, передающихся половым путем.
Молочница нередко вызывает другое опасное заболевание у женщин – уретрит кандидозный. Зачастую болезнь трудно диагностировать, так как симптомы слабо выражены и их списывают на проявление молочницы. Кандидозный уретрит болезнь, которую вызывает тот же микроорганизм, что и молочницу – кандида.
Причины и признаки заболевания у женщин
Болезнь вовсе не является признаком беспорядочных половых связей, и может случится на фоне ухудшения эмоционального или физического состояния. Также заболевание передается половым путем во время незащищенного секса. В большинстве случаев у пациента обнаруживаются и другие заболевание, в том числе трихомоноз и хламидиоз. Если болезнь не начать вовремя лечить, то она повлияет на весь организм и может привести к инвалидности.
- жжение уретры, зуд в области ануса и половых органов;
- белый налет на уретре и вокруг нее;
- боль при мочеиспускании;
- белые выделения;
- поражение канала мочеиспускания.
Вызвать кандидозный уретрит может один или несколько факторов:
- курение;
- стресс;
- нарушение правил личной гигиены;
- незащищенный секс;
- диабет;
- алкоголь;
- ВИЧ-инфекция;
- заболевания иммунной системы;
- аллергия.
Зачастую женщины не замечают у себя признаков кандидозного уретрита, списывая недомогание на переохлаждение или простуду. При отсутствии лечения грибковая инфекция развивается сначала в уретре, после — в мочеиспускательном канале, затем охватывает другие органы. Постепенно молочница и уретрит способны перейти в хроническое состояние, протекая без симптомов, но разрушая организм.
Обратите внимание! Острое состояние у женщин может сохраняться до двух месяцев. При остром состоянии часто поражается мочеиспускательный канал.
Влажная среда мочеиспускательного канала способствует развитию и распространению инфекции по организму. Кандидозный уретрит сопровождается:
- болью в нижней части живота;
- частым мочеиспусканием;
- отеком в области уретры;
- белыми выделениями.
Важно: цистит – болезнь, знакомая многим женщинам. Установлено, что в большинстве случаев цистит спровоцирован грибком кандидой.
Обследование и диагностика

При подозрении на кандидозный уретрит или молочницу женщине необходимо обратиться к гинекологу. Диагноз ставится на основании осмотра и результатов анализа. При инфекции в мочеиспускательном канале требуется консультация уролога. Лечение кандидозного уретрита назначается после исключения наличия хронических болезней. Обычно следует пройти дополнительное обследование у венеролога на предмет наличия ЗППП. Кроме того, может понадобиться обследование у гастроэнтеролога или эндокринолога, так как первопричиной уретрита могут быть гормональные отклонения и заболевания ЖКТ.
На план лечения могут повлиять:
- степень тяжести болезни;
- наличие других болезней;
- белый налет на гениталиях;
- скорость распространения;
- возраст пациента;
- и другие факторы.
Лечение состоит из комплекса мер местного или общего характера. Лечить кандидозный уретрит самостоятельно, без анализов и обследования, нельзя. Это может вызвать необратимые последствия для организма.
Обратите внимание! Хронический кандидозный уретрит может спровоцировать другие проблемы со здоровьем, в том числе бесплодие. Ранняя диагностика уретрита у женщин позволит полностью вылечить грибковую инфекцию. Обращайтесь к врачу при первых симптомах заболевания мочеполовой системы!
Лечение кандидозного уретрита у женщин
Избавление от заболевания требует не только приема медикаментов, но изменения привычек и образа жизни. Стресс, нарушение правил гигиены, неправильное питание, незащищенный секс приводят к рецидивам болезни или ее усугублению.
- Противогрибковая терапия. Врачом обязательно назначаются комбинации местных и системных препаратов. Курс лечения может включать средства:
- Леворин;
- Флуконазол;
- Нистатин;
- Фуцис.
- Также может быть назначен Клотримазол – крем, свечи или мазь. Препараты следует пропивать курсом, даже если признаки болезни проходят.
- Регулярная санация. Для очищения урогенитальной зоны можно использовать растворы: соды, марганцовокислого, антисептиков. Кроме того, для снятия отечности и воспалений можно использовать отвары трав для подмывания. Для отвара против кандиды подходят ромашка, крапива, гвоздика, барбарис, календула.
Важно! Чтобы терапия принесла ожидаемый эффект, необходимо лечение полового партнера пациента. Иначе случится повторное инфицирование.
- Здоровое питание. Злоупотребление алкоголем, сладостями, соленым, шоколадом, копченостями приводит к изменению микрофлоры влагалища и усугублению кандидозного уретрита. Для излечения необходимо изменить диету, введя в рацион больше круп, фруктов, кисломолочных продуктов, овощей, рыбы.
- Укрепление иммунитета. Пациенту необходимо принять меры, направленные на усиление сопротивляемости организма. Речь идет о физических нагрузках, воздушных ванных, приема витаминных комплексов.
- Уменьшение зуда. Сильный зуд может спровоцировать расчесывание кожи и слизистых в паху, поэтому следует начать прием антигистаминных препаратов и использования отваров трав для подмывания.
- Восстановление комфорта. Стресс, нервное перевозбуждение, хроническая усталость могут быть фактором, усиливающим кандидозный уретрит. На время лечения необходимо начать прием седативных препаратов, а также получать полноценный отдых. Желательно на время лечения взять отпуск и отказаться от общения с людьми, вызывающими стрессовые ситуации.
- Отказ от половой жизни. На время лечения следует отказаться от любых форм половой близости, а также отказаться от использования гормональных контрацептивов.
Кандидозный уретрит без лечения может привести к серьезным патологиям: бесплодию, системному кандидозу и даже сепсису. Поэтому лечение болезни необходимо начинать при первых симптомах, чтобы остановить распространение инфекции по организму и развитие патологических процессов. Здоровый образ жизни, соблюдение правил гигиены, правильный режим отдыха позволяют не только предупредить развитие заболевания, но и ускорить процесс излечения.

Молочница — широко распространенное гинекологическое заболевание. В основном женщины пытаются вылечить его самостоятельно: с помощью народных рецептов, свечей или таблеток. Но если возникла молочница после цистита, то откладывать визит к женскому врачу нельзя. Ведь подобная проблема может быть связана не только с дисбактериозом, появившемся на фоне приема антибактериальных препаратов, но и с недолеченным воспалительным процессом в уретре.

Не многие знают, что цистит и молочница провоцируют друг друга. Женщины замечают зуд и жжение во влагалище после лечения и пугаются, так как необходимо снова бежать к врачу за рецептами лекарств. Однако если подходить к терапии этих заболеваний ответственно, можно обезопасить себя от неприятных последствий.
Отличие симптомов
Воспаление в органах выделительной системы сопровождается острой болью во время мочеиспускания, резями в нижней трети живота, примесями крови в моче. Также часто наблюдаются симптомы общей интоксикации (например, повышенная температура тела).
Что же касается кандидоза, то большая часть пациенток жалуется на жжение в уретре, дискомфорт в процессе опорожнения мочевого пузыря, появление творожистых выделений, которые имеют неприятный кислый запах. Характерным признаком молочницы является и неприятное ощущение во влагалище во время полового контакта. Все это вызывается активным распространением грибов вида Candida (кандида).

Почему бывает молочница
Чтобы понять, как эффективно избавиться от болезни и не допустить повторного рецидива, следует знать причины возникновения молочницы.
Среди самых распространенных выделяют:
- Ослабленный иммунитет на фоне перенесенных заболеваний (например, простуды или гайморита).
- Также в группу риска попадают беременные женщины . Это объясняется тем, что в организме будущей матери происходят колоссальные перестройки. В период вынашивания плода уровень гормонов неустойчив, что создает благоприятную среду для размножения патогенных микроорганизмов.
- Неудобное синтетическое нижнее белье .
- Злоупотребление средствами для интимной гигиены. Оказывается, современные гели и интимные пенки в большом количестве содержат компоненты, способствующие уничтожению полезной флоры влагалища.
- Незащищенный секс и бурная интимная жизнь с большим количеством половых партнеров. Мало кто знает, но заразиться от мужчины кандидозом вполне возможно.

Есть 2 основных фактора, располагающих к развитию молочницы после воспаления выделительной системы.
Первый — объективный, так как вызван ответной реакцией организма больной. Второй — субъективный: на появление молочницы в этом случае влияет неправильное лечение.
В процессе лечения цистита мы воздействуем на бактерии, которые вызвали воспаление, одновременно ослабляя защитные функции организма. В особенности быстрый рост дрожжевых грибов Кандида начинается при приеме антибиотиков перорально, что и приводит к молочнице и дальнейшим дискомфортным ощущениям.
После приема внутрь активные компоненты медикаментозных препаратов всасываются в кровь, после чего попадают в другие органы и системы организма (слизистые ротовой полости и половых органов не остаются в стороне).

Если после цистита возникает молочница, то существует большая вероятность, что изначально врач ложно диагностировал возбудителя заболевания. Это, в свою очередь, привело к выбору неправильной схемы лечения .
Известно, что цистит может быть вызван не только инфекцией, попавшей в уретру, но и грибами. В последнем случае антибактериальная терапия способна еще больше навредить больной, испытывающей зуд во влагалище.
Воспаление выделительной системы, появившееся на фоне активности патогенных Кандида, называется кандидозным уретритом. Его развитие объясняется анатомическими особенностями женской мочеполовой системы: небольшая длина уретры и близкое ее соседство с влагалищем. В таком случае помимо жжения пациентки жалуются на рези в нижней части живота, чувство боли в пояснице, постоянные позывы к мочеиспусканию.
Выявление молочницы
Существует несколько тестов, позволяющих диагностировать патогенный процесс:
- Самым популярным считается микроскопия мазка . Во время осмотра гинеколог берет соскоб с участка предполагаемой локализации грибов.
- Второе место занимает культуральный метод диагностики, который чаще всего применяется при беременности. Дело в том, что в это время кандидоз не всегда подтверждается при помощи мазка. Поэтому проводят еще такой вид диагностики для выявления микроорганизмов Кандида. Биологический материал помещают в благоприятную для их развития среду. В случае если они все-таки имеются у женщины, их присутствие в скором времени будет выявлено через микроскоп.
- Наиболее точным методом для определения грибов считается ПЦР (полимеразная цепная реакция). Этот анализ используется для выявления большинства инфекционных заболеваний, связанных с гинекологией и урологией. Не стоит переживать: несмотря на устрашающее название — боли вы испытывать не будете. Единственное ограничение — нельзя вступать в сексуальный контакт в течение 2-3 дней до взятия соскоба.

Как лечить молочницу из-за цистита
Чтобы избежать рецидива воспалительного процесса, способного активировать рост грибов рода Кандида, следует сдать все необходимые анализы спустя 14 дней после антибактериальной терапии. Если бактерии все еще остаются, нужно подобрать другую схему лечения. Не помешает провести и тест на чувствительность к антибиотикам.
Поскольку заболевания имеют разную этимологию, лечение должно быть назначено исключительно врачом. Для терапии цистита необходимо провести лечение уросептиками и фторхинолонами, а для купирования молочницы принимают противогрибковые препараты. Обычно врачи назначают пить таблетки или ставить вагинальные свечи.
По рекомендации гинеколога допустимо проводить процедуру спринцевания влагалища. Для этого лучше использовать настои противовоспалительных трав, обладающих антибактериальными свойствами. Например, ромашки, череды, коры дуба или календулы.
Например, при их локализации в почках возникает острая почечная недостаточность, а в матке — эрозии. При хронической стадии заболевания на маточных трубах образовываются спайки, которые могут послужить причиной развития бесплодия у женщины.
Профилактические меры после приема антибиотиков
Чтобы избежать развития кандидоза после антибиотиков следует:
- В период приема столь сильных лекарств и после окончания курса лечения женщинам рекомендуется в обильном количестве употреблять кисломолочные продукты . В кефире, йогурте и сметане содержатся незаменимые для микрофлоры желудка и влагалища бактерии.
- Врачи советуют употреблять в большом количестве продукты с содержанием пребиотиков . К их числу относится: квашеная капуста, ряженка на основе закваски и сыры. Они содержат лактобактерии, которые будут сдерживать рост грибов Кандида.
- Если вы не страдаете заболеваниями желудочно-кишечного тракта, стоит употреблять чеснок . Он наделен противогрибковыми свойствами, поэтому при попадании в организм разрушает вредоносные бактерии.
- В период лечения рекомендуется ограничить потребление сладостей . Дело в том, что Кандида активно развиваются при повышении уровня сахара. Если же вы совсем не можете прожить без излюбленных лакомств, советуем заменить их сухофруктами и натуральным медом.
- Ослабленный организм нуждается в клетчатке, на которую богаты овощи и фрукты . Поэтому позаботьтесь о том, чтобы они ежедневно были в вашем меню. Среди фруктов выбирайте менее сладкие. А витамин C получайте из шиповника, облепихи и лимона. Если же фруктово-овощной сезон закончился, не лишним будет пропить поливитаминный комплекс.
Теперь вы знаете о том, чем опасно возникновение неприятных ощущений и жжения после цистита. Напоминаем, что этимология дискомфортных ощущений во влагалище различна, поэтому не откладывайте поход к врачу. Именно он, проведя ряд анализов, определит: о чем сигнализируют симптомы в вашем случае.
Грибковые инфекции мочевыводящих путей у женщин обычно поражают вульву и влагалище. Отсюда возбудители кандидоза проникают в широкий и короткий мочеиспускательный канал. Грибок Candida albicans, являющийся причиной заболевания, в некоторых случаях надолго задерживается в мочевыводящих путях, вызывая вначале острый, а затем хронический кандидозный уретрит. Рецидивирующее и хроническое течение заболевания чаще отмечается у женщин, не имеющих каких-либо причин и факторов риска кандидоза, и связано с генетическими особенностями местной иммунной защиты.
На долю грибка вида albicans приходится до 95% всех случаев заболевания. В остальных 5% инфекцию вызывают так называемые Candida Non-albicans. Они выявляются при сахарном диабете, рецидивирующем и хроническом кандидозе мочеполовых путей, ВИЧ-инфекции.
Код заболевания в соответствии с международной классификацией болезней 10-го пересмотра – N 37.0.
Причины

В норме дрожжевые грибки являются частью микрофлоры половых путей, но при этом они не обнаруживаются в уретре. Избыточное размножение и распространение этих микроорганизмов обычно связано с местным иммунодефицитом.
Причины развития кандидозного уретрита:
- неконтролируемый прием антибиотиков, нарушающих нормальный баланс микрофлоры наружных половых путей;
- иммунодефицит вследствие приема цитостатиков, глюкокортикоидных гормонов;
- нарушения функции женских половых гормонов при заболеваниях яичников;
- сахарный диабет, ожирение, гипотиреоз;
- беременность;
- онкологические заболевания и ВИЧ-инфекция.
Сами женщины часто создают условия для развития кандидоза, используя агрессивные растворы для спринцевания, неправильно питаясь, перенося постоянные стрессы, меняя половых партнеров или страдая заболеваниями, которые не лечат годами.
Внешние факторы риска – ношение тесного синтетического белья, постоянное использование гигиенических прокладок, применение спермицидов в качестве средств контрацепции, частые спринцевания, использование внутриматочной спирали или влагалищных диафрагм.
Если не лечить кандидозный уретрит, он может вызвать осложнения со стороны почек и мочевого пузыря. Это вызвано восходящим распространением инфекции. Среди возможных осложнений:
- цистит, пиелонефрит, воспаление мочеточников;
- грибковые скопления (безоары) в мочевых путях, затрудняющие нормальный отток мочи;
- некроз почечной ткани, образование внутрипочечных или околопочечных абсцессов;
- ухудшение функции почек (без развития тяжелой почечной недостаточности).
Кандидозный уретрит не передается при половых контактах.
Симптомы
При попадании грибка на поверхность слизистой оболочки уретры возбудитель прикрепляется к ней, затем проникает между клетками эпителия и поражает верхний слой стенки мочеиспускательного канала. В тяжелых случаях возможна дальнейшая инвазия (проникновение) инфекции с попаданием ее в кровеносные сосуды и поражением отдаленных органов.
Признаки грибкового поражения мочевыводящих путей могут отсутствовать. В более редких случаях пациентки предъявляют такие жалобы:
- зуд при мочеиспускании;
- нарушение мочеиспускания – слишком частое, малыми порциями;
- недержание мочи при чихании, кашле, смехе;
- боль при завершении процесса мочеиспускания.
Если инфекция поражает не только уретру, но и половые органы, наблюдаются творожистые выделения из влагалища, отек вульвы, боль при половом контакте.
Диагностика
Кандидозный уретрит – диагноз исключения. Его нужно заподозрить тогда, когда не подтвердились все другие возможные причины данного заболевания. Для подтверждения диагноза необходим посев образца мочи на специальные питательные среды, создающие благоприятные условия для размножения грибков Кандида.

Выделение грибков с мочой наблюдается довольно часто, особенно у лиц с установленным мочевым катетером или у пожилых пациенток. При этом бессимптомное выделение микроорганизма не требует лечения.
Выделение возбудителя из мочи еще не означает, что у пациентки имеется кандидозный уретрит. Для исключения поражения более высоких отделов мочевыводящей системы назначается цистоскопия, УЗИ почек и мочевого пузыря. Также берутся обычные анализы крови и мочи, мазок из уретры, соскоб с очага поражения при уретроскопии.
Кандидозный уретрит у беременных
При беременности такое состояние часто сопровождается неприятными симптомами. В тяжелых случаях возможно восходящее распространение инфекции с формированием осложнений со стороны мочевого пузыря и почек. Поэтому во время планирования необходимо посетить гинеколога и вылечить кандидоз вульвы или влагалища.
У многих женщин кандидоз наружных половых органов становится хроническим заболеванием с периодическими рецидивами. Однако кандидозный уретрит у беременных может быть опасен из-за физиологического ослабления иммунитета в этот период.
Основным источником инфекции считается кишечник, так как небольшие колонии грибков Кандида всегда присутствуют на его стенках. В норме условно-патогенные организме погибают на слизистой оболочке влагалища и мочевыводящих путей. Однако эта защита ослабевает во время беременности.
Особенно часто кандидозный уретрит проявляется в 3-ем триместре. Важно его выявить и провести лечение еще на ранней стадии. у беременных заболевание встречается в 3 раза чаще. Основные причины этого – измененный уровень гормонов, сопутствующие патологии и стресс.
Инфекция опасна на любой стадии гестации. Грибки легко проникают из мочеиспускательного канала во влагалище, а оттуда – в матку. На раннем сроке это может привести к отслойке оплодотворенной яйцеклетки и выкидышу. На более позднем сроке – к порокам развития и различным заболеваниям плода.
В течение последних недель беременности из-за постоянного зуда и жжения при мочеиспускании повышается тонус матки. Это может привести к угрозе отслойки плаценты или преждевременным родам.
Кандиды, попавшие из мочевых путей в половую систему, опасна и для ребенка, особенно перед родами и во время них. При рождении младенца грибки попадают в плодные оболочки, заражая новорожденного. Они могут попасть в нос или рот ребенка, вызывая грибковую пневмонию, поражение кишечника или даже сепсис (при слабости новорожденного).
После родов кандидозный уретрит может активизироваться и распространиться на внутреннюю поверхность матки, вызвав эндометрит.
При соответствующих симптомах необходимо вовремя посетить врача, установить причину заболевания и начать лечение. Для беременных обычно рекомендуется безопасное средство – Натамицин. Его назначают в форме вагинальных свечей в течение 3-6 дней с 1-го триместра. Также для этой группы пациенток разрешены вагинальные таблетки и крем Клотримазол в течение недели (со 2-го триместра).
Терапия
Лечение кандидозного уретрита назначается только при наличии симптомов или при высоком риске осложнений, например, во время беременности, а также при наличии мочевого катетера, снижении уровня лейкоцитов в крови, при любых урологических манипуляциях.
При выявлении болезни у беременных рекомендуется консультация гинеколога, при наличии эндокринных заболеваний и ожирения – эндокринолога. В других случаях лечением занимается врач-уролог.
Рекомендуется терапия Флуконазолом. Это достаточно эффективный противогрибковый препарат. Однако следует учитывать, что лечебная активность медикаментов, произведенных разными фирмами, может отличаться. Лучше всего использовать оригинальный препарат флуконазола – Дифлюкан. Его назначают в форме капсул для приема внутрь. В последние годы в связи с ростом устойчивости микроорганизмов предпочтение отдают лекарствам в форме вагинальных свечей. Учитывая анатомическую близость и сосудистые связи уретры и влагалища, эффективность такого лечения сопоставима с приемом Флуконазола внутрь.
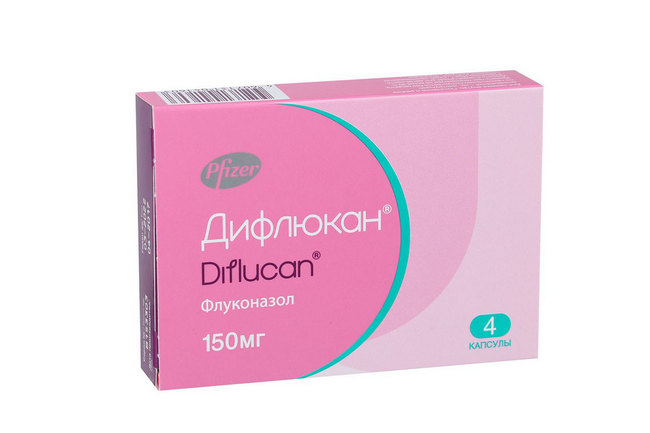
Эффективный в борьбе с кандидозным уретритом противогрибковый препарат Дифлюкан
В качестве средств второй линии применяют: Натамицин, Клотримазол, Миконазол, Бутоконазол или Итраконазол.
Для устойчивых к Флуконазолу микроорганизмов могут показаны другие противогрибковые препараты, например, Амфотерицин В или Флуцитозин (в тяжелых случаях восходящей инфекции). Амфотерицин В может использоваться для орошения мочевого пузыря и уретры.
Даже при, казалось бы, успешной терапии кандидозный уретрит часто рецидивирует. Это связано с двумя факторами:
- хорошая приспосабливаемость грибков к меняющимся условиям среды;
- сохранение причин, вызывающих кандидозную инфекцию.
Оценка эффективности лечения проводится через 2 недели терапии. В течение этого времени пациентке рекомендуется воздерживаться от половых контактов или обязательно пользоваться презервативами.
Если лечение неэффективно, рекомендуется смена терапевтической схемы, антигрибковая диета, определение вида возбудителя (ПЦР образца микроорганизмов, полученных из мочи), его выделение на питательной среде и определение чувствительности к противогрибковым препаратам. Также показано лечение сопутствующих заболеваний и устранение факторов, которые могут способствовать хроническому воспалению (например, постоянные стрессы).
Народные средства
Домашняя медицина не может заменить активные противогрибковые препараты. Однако лечение народными средствами становится хорошим дополнением к медикаментозной терапии.
При кандидозном уретрите женщине рекомендуется особая диета:

Что рекомендуется есть:
- овощи (кроме картофеля), лук, чеснок;
- мед;
- можно использовать некоторые пряности (шафран, красный перец) в небольших количествах;
- кислые соки, компоты;
- курицу, рыбу, яйца;
- овсяную кашу.
Вот несколько народных рецептов, помогающих в лечении кандидозного уретрита:
- Цветы липы в количестве 1 столовой ложки залить водой, довести до кипения и настоять в течение часа. Настой употребляется внутрь за полчаса до еды утром и вечером. Каждый день необходим свежеприготовленный настой.
- Чай из листьев черной смородины, компот или сок из свежих ягод.
- Для уменьшения нервозности, болей, страха перед мочеиспусканием в напитки рекомендуется употреблять настои мяты или мелиссы.
- Хорошим антисептическим действием обладает настой цветков василька: столовую ложку сырья залить кипящей водой, настоять 2 часа и употребить в течение дня перед едой.
Нужно помнить, что спринцевания и сидячие ванны при кандидозе мочеиспускательного канала или влагалища противопоказаны.
Профилактика
Изолированный кандидозный уретрит встречается крайне редко. В большинстве случаев он сочетается с грибковым поражением наружных половых органов. Поэтому меры профилактики этих заболеваний схожи:
- Ежедневное подмывание теплой водой с мылом утром и вечером в направлении спереди назад.
- Отказ от половых связей со случайными партнерами.
- Использование презервативов, а не спермицидов.
- Отказ от бесконтрольного приема антибиотиков и гормональных средств.
- Своевременное лечение сахарного диабета, ожирения, болезней щитовидной железы, гинекологической патологии и заболеваний кишечника.
- Отказ от спринцеваний.
- Использование белья из натуральных материалов, регулярная смена или отказ от использования ежедневных гигиенических прокладок.
- Отказ от длительного применения внутриматочных спиралей и влагалищных диафрагм.
Читайте также:


