Пеленочный кандидоз чем лечить
Кандидозный дерматит вызывается микроскопическим грибком из рода Candida. Поверхность кожи населяет огромное количество различных бактерий и грибков. Большинство из них не представляет опасности для здоровья и даже необходимы человеческому телу для правильного функционирования. В то же время, некоторые вызывают инфекции, если начинают бесконтрольно размножаться. Грибок Candida - один из таких потенциально опасных микроорганизмов. Когда их образуется слишком много, развивается инфекция кожи, кандидозный дерматит, и чаще всего поражаются кожные складки, реже кожа на лице и на руках.
Кандидозный дерматит 10 фото с описанием
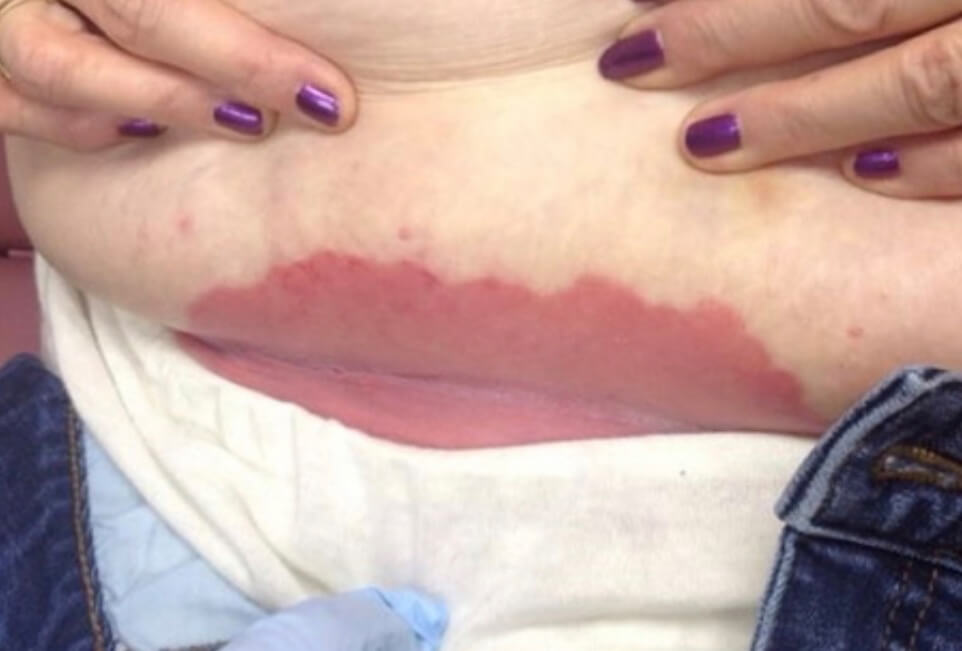
Кандидозный дерматит в кожной складке
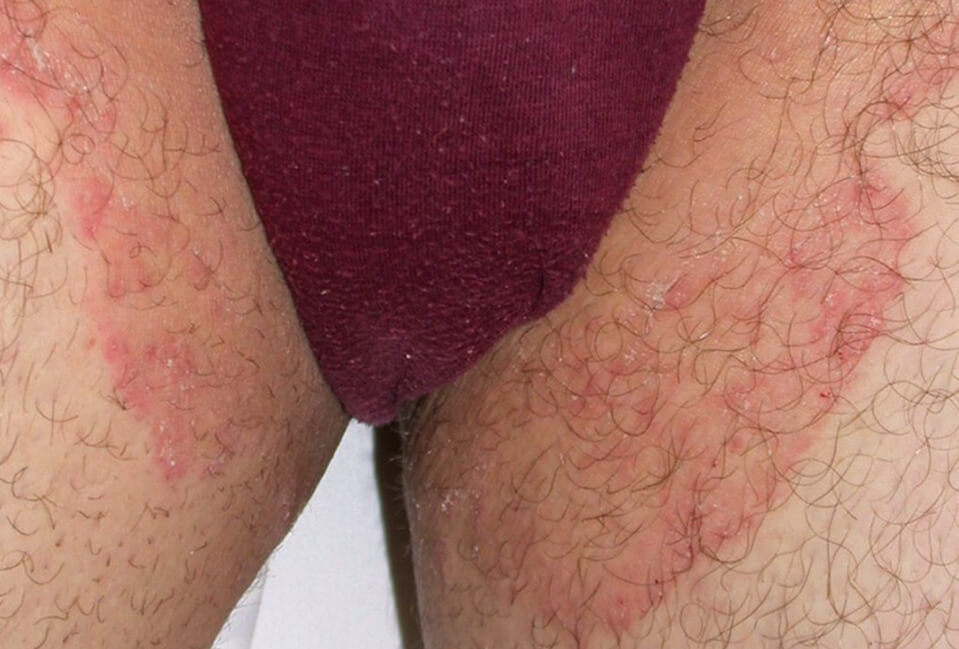
Кандидозный дерматит в паховой складке
Кандидозный дерматит в паху
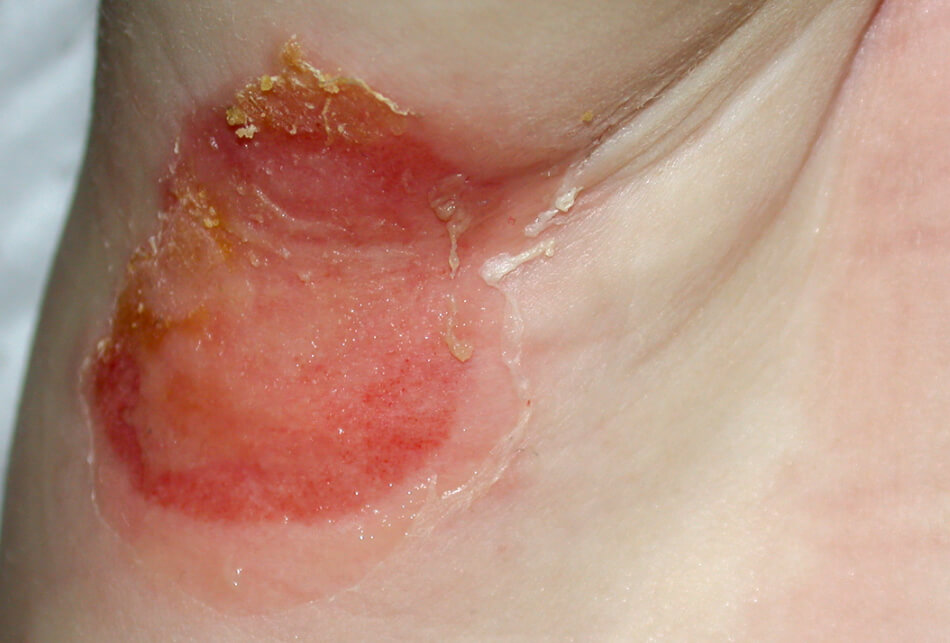
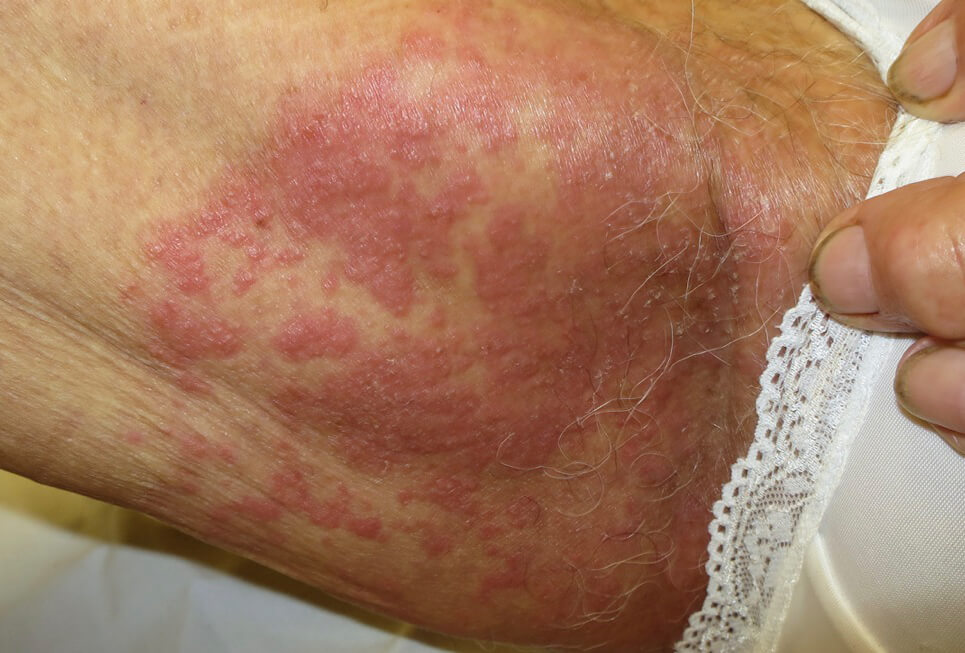
Кандидозный дерматит в подмышечной впадине
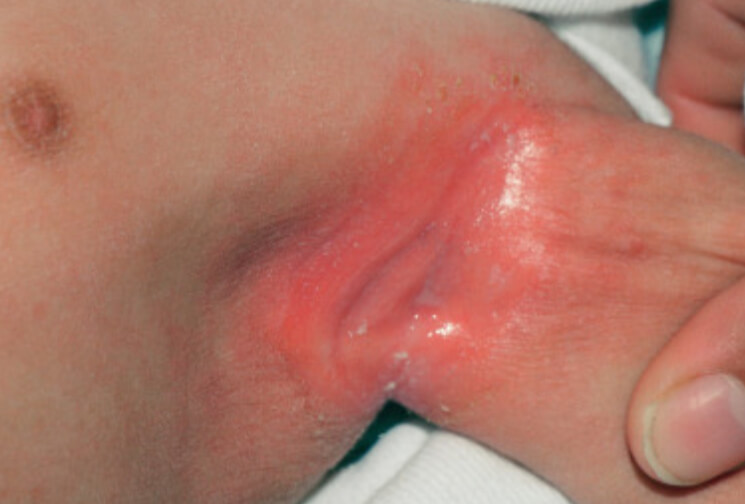
Кандидозный дерматит в подмышечной впадине у ребенка
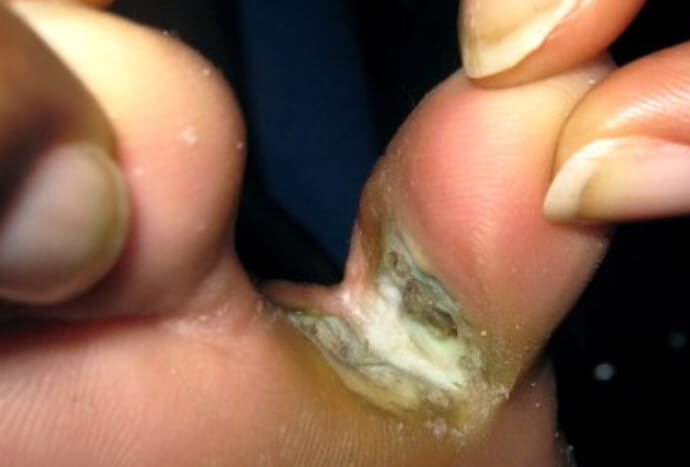
Кандидозный дерматит между пальцами на ноге
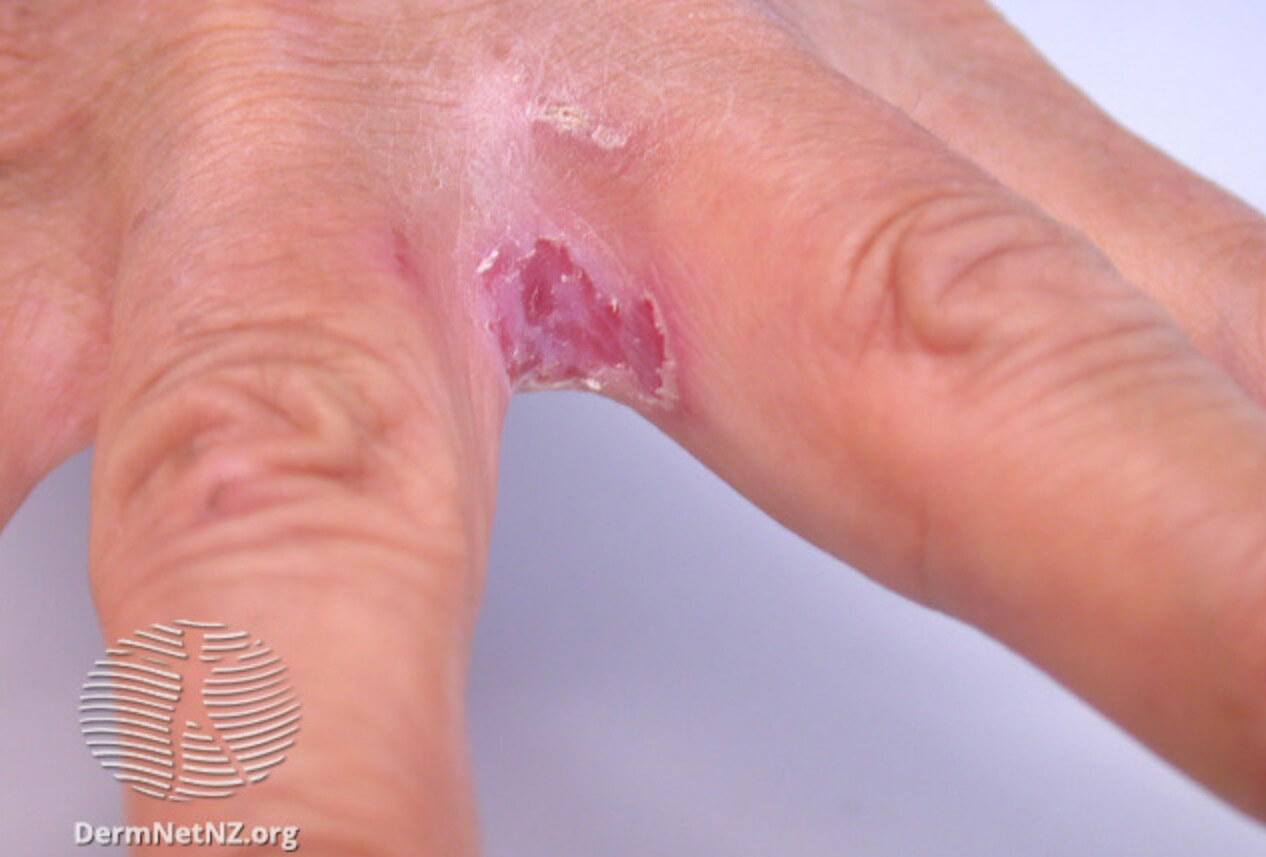
Кандидозный дерматит между пальцами на руке
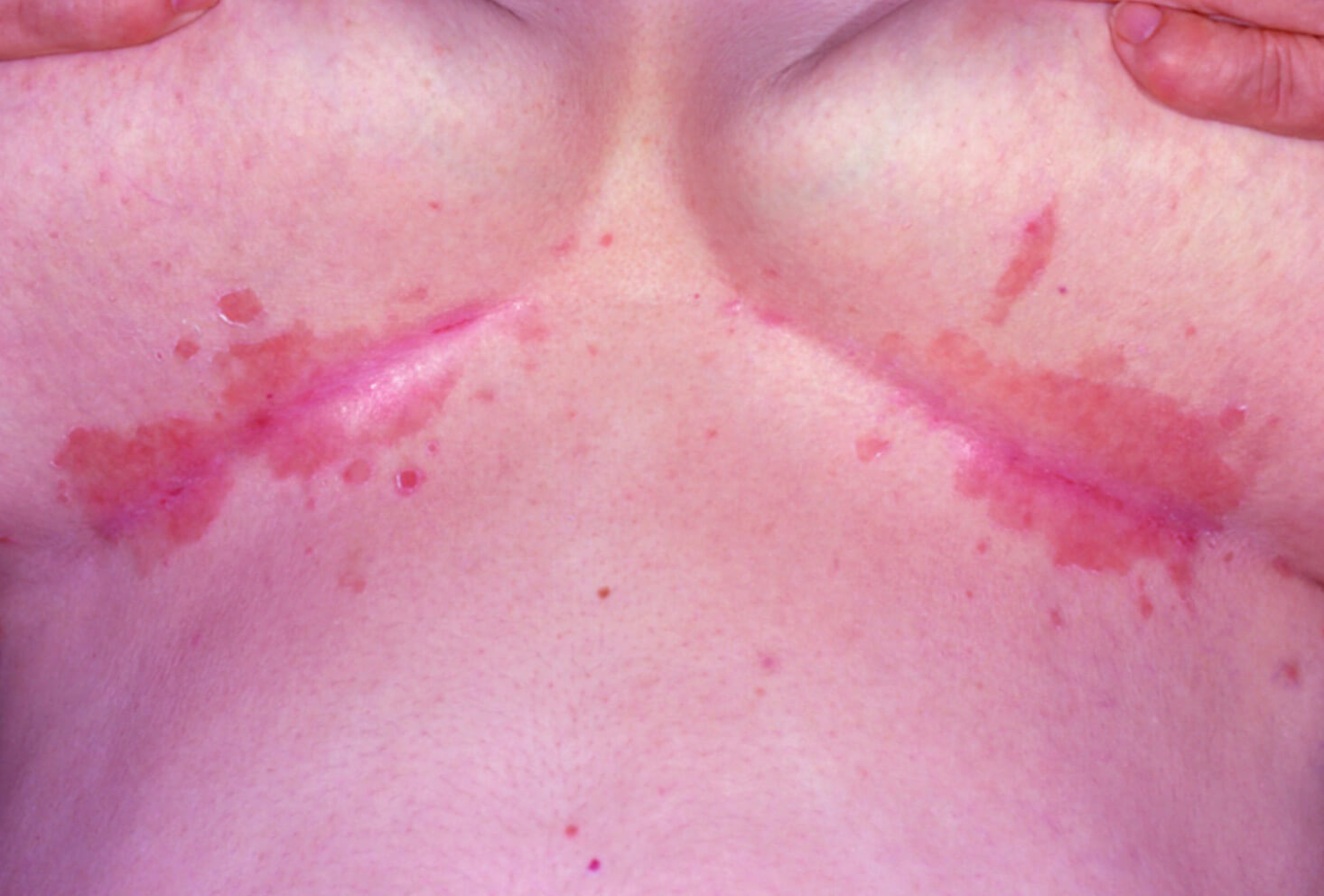
Кандидозный дерматит под молочной железой
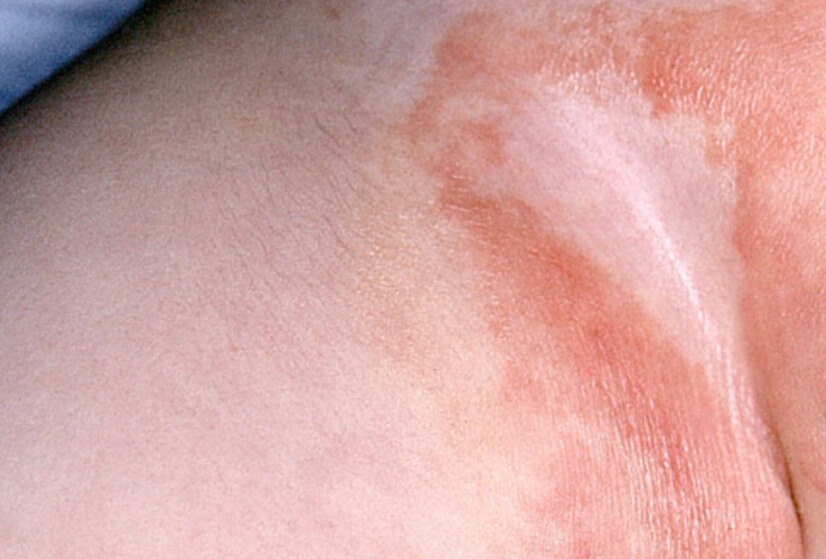
Пеленочный дерматит в паху
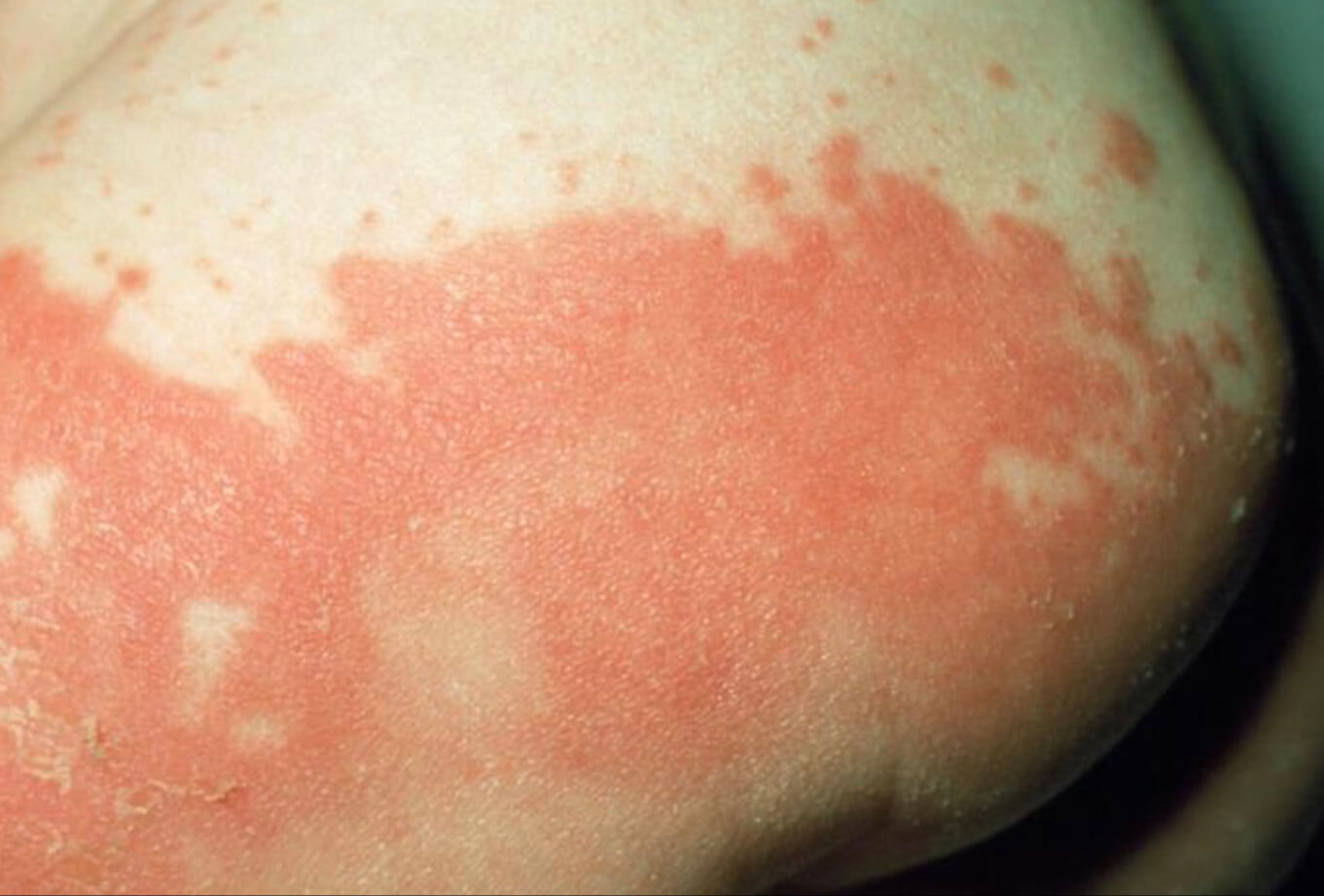
Пеленочный дерматит на ягодице
Причины кандидозного дерматита
Кандидозное воспаление кожи происходит, когда создаются условия для активного роста этих грибков:
- Теплая и влажная погода,
- Тесная одежда,
- Недостаточная личная гигиена,
- Редкая смена нательного белья,
- Травмы кожи,
- Ожирение, при котором образуется большое количество кожных складок, где среда благоприятствует кандидозной инфекции,
- Антибиотики, которые уничтожают полезные бактерии на поверхности кожи, сдерживающие деление грибков,
- Лечение глюкокортикоидами или другими препаратами, влияющими на иммунную систему,
- Сахарный диабет, при котором помимо сниженного иммунитета играет роль и то, что кожные выделения содержит в себе большое количество глюкозы. Это питательная среда для грибков. При кандидозном дерматите врач обязательно назначит анализ крови на глюкозу, настолько часто это состояние сопровождает диабет,
- Беременность, при которой меняется баланс в иммунной системе и может нарушаться толерантность к глюкозе
- Заболевания, снижающие иммунный ответ,
- Влажная кожа, особенно в кожных складках. Например, когда человек недостаточно хорошо вытираться после душа и надевает обувь на влажные ноги.
Грибки кандида растут и процветают во влажной и теплой среде. Вот почему это состояние обычно поражает область кожных складок. Кандидоз - не заразное заболевание. Однако людям со сниженной активностью иммунной системы оно может передаваться через касание пораженной области кожи другого человека.
Симптомы кандидозного дерматита
Симптомы обычно различаются в зависимости от области поражения, но часто проявления кандидоза включает в себя следующие признаки:
- Нестерпимый зуд,
- Розовые или с фиолетовым оттенком пятна в пораженной области,
- Отделяемое из пораженной области, которое выглядит как белый, неравномерный, творожистый налет, легко отделяемый,
- Шелушение и отслаивание хлопьев отмершего эпителия,
- Раздражение и чувствительность кожи,
- Устойчивое покраснение,
- Мацерация - изменение, которое происходит с кожей от длительного воздействия жидкости. Эпителий пропитывается, набухает и становится рыхлым, светлым и мягким на вид,
- Вокруг пораженного участка образуются гнойнички, прыщики, заполненные творожистым гнойным отделяемым,
- Трещины эпителия, особенно выраженные, если поражены области между пальцами,
- В редких случаях развиваются глубокие подкожные язвы, из которых высевается культура грибков.
Кандидозный дерматит часто сопровождается переходом инфекции на слизистые оболочки. Характерно появление болезненных заедов в уголках рта, которые очень трудно вылечить. Могут поражаться слизистая рта и язык, на которых формируется белый творожистый налет.
Воспаление ложа ногтя тоже часто вызывается этими микроорганизмами. Обычно микрофлора при этом сочетает грибки и бактерии. Это хроническая инфекция, при которой область вокруг ногтя отекает, становится красной и болезненной, меняется цвет ногтя, может произойти его деформация и отслаивание. В результате хронического паронихия, вызванного Candida, ногти принимают странные формы и могут поменять цвет, а также становиться дистрофичными, истончаться или наоборот, утолщаться. К предрасполагающим к кандидозному паронихию состояниям относятся переизбыток гормонов коры надпочечников и синдром Рейно, заболевание, проявляющееся нарушением кровотока в пальцах рук.
Выделяют также несколько редких форм кандидозного дерматита, которые встречаются у взрослых и детей и обычно протекают тяжело и поддаются лечению хуже, чем обычный кандидоз.
- Распространенный кожный кандидоз - это болезнь, при которой расходясь из одного очага, грибковое воспаление захватывает большие площади кожи, промежность, руки и ноги, включая кисти и стопы, а также всю поверхность тела.
- Кандидозные гранулемы - это крупные, сухие, напоминающие бородавки элементы сыпи, которые образуются при хроническом дерматите. При исследовании под микроскопом грибки кандида находят в ороговевших клетках эпителия.
- Диссеминированный кандидоз - состояние, при котором инфекция, находящаяся внутри организма, при его ослаблении распространяется в том числе и на кожу, формируя кандидозный дерматит. Кандиды распространяются гематогенным путем, то есть через кровь к коже.
Для подтверждения диагноза врач проводит осмотр, берет мазок с места поражения, который обрабатывает гидроксидом калия, окрашивает и изучает под микроскопом - в нем будут видны дрожжевые грибки кандида.
Кандидозный дерматит у ребенка
Кандидозный дерматит встречается в детском возрасте, особенно распространен у грудничков, имеет характерную локализацию (см фото), и при его появлении требуется незамедлительное лечение. В раннем возрасте кандидозный дерматит поражает паховые складки и область между ягодицами, особенно при использовании многоразовых подгузников и при редкой их смене у ребенка, постоянные влажность и тепло в этой зоне - причины роста грибков и воспаления (как показано на фото), и лечение заключается прежде всего в соблюдении правил гигиены.
Кроме осложнения пеленочного дерматита, этот грибок часто затрагивает язык, щеки, может переходить на пищевод. Образуется творожистый белый налет на фоне покрасневшей слизистой, который легко снимается шпателем. Могут формироваться эрозии и язвы. Такое воспаление бывает очень болезненным. Это приводит к нарушению общего самочувствия, малышу трудно глотать, он беспокоится, плачет, теряет аппетит и плохо спит.
Также у детей иногда встречается гайморит, вызванный кандидозом. Часты и поражения наружного слухового прохода с выделением творожистого отделяемого из уха.
В редких случаях встречается врожденный кандидоз - это состояние сопровождается сыпью по всему телу, увеличением печени, сепсисом, расстройством дыхания.
К симптомам у младенцев относятся:
- Тяжелый и персистирующий пеленочный дерматит,
- Кожная сыпь, которая напоминает экзему,
- Белые или желтые пятна на языке или внутренней поверхности рта и щек,
- Колики и боль в животе дольше, чем один месяц,
- Повторяющиеся воспаления уха,
- Симптомы ухудшаются во влажную погоду.
У старших детей к признакам хронической кандидозной инфекции относятся:
- Постоянная тяга к сладкому,
- Нарушения школьных навыков,
- Частая раздражительность и плохое настроение,
- Частые болезни уха,
- Повышенная влажность воздуха в помещении или влажная погода ухудшают состояние.
Кандидозный дерматит у взрослого
Кандидозный дерматит у взрослых, в отличие от детей, развивается чаще в подмышечных областях, паховых складках, под молочными железами, реже между пальцами и в складках кожи при ожирении (как представлено на фото), и в этом случае лечение также заключается в устранении провоцирующих факторов и применении противогрибковых препаратов.
У лежачих больных дерматит, вызванный этими грибками, развивается на спине.
Описаны случаи, когда у больных со сниженной функцией иммунной системы кандидоз развивался под кольцом на пальце.
У молодых мам, кормящих грудью, воспаление соска с очень выраженной болезненностью может также быть вызвано кандидозом. Это значительно затрудняет кормление малыша. Инфекция передается чаще всего из ротовой полости младенца, особенно если у него имеется кандидоз слизистой рта. Некоторые исследователи считают, что кожный кандидоз - основная причина боли в соске, ассоциированной с грудным вскармливанием.
Лечение кандидозного дерматита
Лечение кандидозной инфекции кожи обычно достаточно простое. Если иммунная система работает хорошо, и инфекция не распространяется на внутренние органы, госпитализация не требуется. Доктор обычно выписывает подсушивающие средства вместе с противогрибковыми кремами, мазями или лосьонами, которые нужно наносить на пораженную кожу. Иногда необходимы препараты в таблетках.
- Местные противогрибковые средства, которые чаще всего назначают для лечения кандидозного дерматита - кетоконазол или клотримазол. Их применяют местно, и у них отмечается очень мало побочных эффектов.
- Флуконазол - средство для приема внутрь в виде таблеток, который используют, если местные средства неэффективны. Он достаточно безопасен, побочных реакций на него мало, и для борьбы с инфекцией иногда достаточно одного приема.
- Нистатин и амфотерицин В - более мощные препараты, которые применяют при распространенной инфекции, в условиях стационара внутривенно.
Большинство препаратов применяют два раза в день. Некоторые из лекарств (такие, как миконазол и клотримазол) безопасны в первом триместре беременности.
К побочным действиям относятся:
- Зуд в месте нанесения,
- Покраснение и ощущение жжения в области применения,
- Головная боль,
- Расстройство желудка и нарушение пищеварения,
- Сыпь на коже.
Внутривенные противогрибковые средства вызывают более тяжелые явления:
- Потеря аппетита,
- Общая слабость,
- Расстройство стула,
- Боль в мышцах и суставах,
- Различные виды сыпей.
В редких случаях эти препараты вызывают опасные аллергические реакции или тяжелое поражение кожи с отмиранием эпителия и образованием пузырей как от ожога.
Пациентам с заболеванием печени нельзя использовать противогрибковые средства без врачебного контроля. Они вызывают повреждение печени и при бесконтрольном применении могут привести к печеночной недостаточности.
Лекарства, которые при одновременном применении могут вступать в реакцию с противогрибковыми и изменять их активность:
- Рифампин, антибиотик,
- Бензодиазепины, которые назначают для улучшения сна и уменьшения тревоги,
- Эстрогены и прогестероны, которые содержатся в оральных контрацептивах и гормональной заместительной терапии,
- Фенитоин, который иногда назначают при эпилепсии.
- Среди подсушивающих средств самое эффективное и недорогое - оксид цинка, который практически не имеет противопоказаний и неблагоприятных эффектов. Это средство может быть использовано даже у младенцев с пеленочным дерматитом, спровоцированным грибками.
- Фукорцин - еще один препарат, оказывающих подсушивающее, противовоспалительное и антисептическое действие. Это водный раствор фуксина, он имеет ярко-розовый цвет, его рекомендуют использовать при остром течении заболевания. У детей применять его нежелательно из-за некоторой токсичности.
- Слабый раствор яблочного уксуса может быть полезен как дополнительное средство при остром дерматите у взрослых.
- Бензоил пероксид показал эффективность при подостром течении кожного кандидоза.
- Рекомендуется также как можно меньше закрывать пораженное место повязками, стараться держать его открытым, следить, чтобы не было мокнутия и трения кожи.
Профилактика кандидозного дерматита
К советам, которые помогут предотвратить появление кандидозного дерматита, относят следующие:
- Носите одежду из спортивного материала, который отводит влагу от тела и помогает поддерживать кожу сухой,
- Поддерживайте в сухом состоянии подмышечные области, паховые складки и другие части тела, склонные к кандидозной инфекции,
- Всегда принимайте душ и тщательно вытирайтесь после спортивной нагрузки, или если вы вспотели,
- Если у вас есть лишний вес или ожирение, всегда следите за сухостью кожных складок, чаще вытирайте их, пользуйтесь присыпкой,
- В теплую погоду предпочтительнее носить открытую обувь, чем кеды,
- Регулярно меняйте носки и нижнее белье,
- Если у вас диабет, важно очень строго контролировать уровень сахара в крови. Гипергликемия, помимо остальных осложнений, ведет к кожному кандидозу,
- Снижение веса и поддержание оптимальной массы тела - важное мероприятие в профилактике кандидоза. У человека нормального питания снижено количество кожных складок и областей трения участков кожи друг о друга. Также у таких людей меньше вероятность заболеть диабетом - важным фоновым состоянием для кандидозного дерматита.
Как ухаживать за кожей новорожденного, чтобы избежать покраснений и опрелостей
Какая нежная и чувствительная кожа младенца особенно в первые дни и недели его жизни! Сколько забот возникает у нас, чтобы сохранить ее именно такой. И как огорчаемся, когда вдруг замечаем на коже раздражение или непонятные высыпания. Сейчас речь пойдет об особенном заболевании кожи детей раннего возраста — пеленочном кандидозе, который, по данным статистики, развивается у 4-6 процентов новорожденных детей.
Немного о возбудителе кандидоза
Им является грибок рода Candida, который попадает в организм ребенка. Из 80 грибков этого вида около 20 считаются патогенными для человека. У взрослых они встречаются на слизистых оболочках полости рта, желудка, кишечника, мочеполовых органов. Также они могут находиться на фруктах, овощах и других пищевых продуктах, в сточных водах бань и т.п.
Как недруг попадает к ребенку?
Это происходит при родах во время прохождения плода через родовые пути матери, которая болеет молочницей внешних половых органов или же просто является носителем грибков рода Candida без клинических проявлений. Носительство можно определить только бакпосевом выделений влагалища беременной женщины.
Еще одним источником инфицирования новорожденных может стать несоблюдение так называемого санитарно-противоэпидемического режима в лечебных заведениях, в частности, в роддомах.
Известно, что при обследовании новорожденных детей уже в первые минуты жизни грибки рода Candida оказываются на поверхности кожи у 43% малышей.
Какие же условия являются благоприятными для развития заболевания? Почему так любит грибковая флора организм новорожденных?
Другой причиной развития заболевания являются особенности кожи младенцев. У новорожденных она нежна, содержит много кровеносных и лимфатических сосудов. Внешний ее слой — эпидермис, слабо связан с другими составляющими кожи. А микротравмы во время пеленания, раздражения, повышенная температура, влажность, недостаточный гигиенический уход способствуют проникновению грибков в ее глубокие слои.
Поэтому чаще всего страдают места прикосновения кожи ребенка с влажными подгузниками, пеленками, одеждой. Это межъягодичные, подмышечные, паховые складки, а также кожа вокруг заднего прохода, пупка, на участке ягодиц.
Еще одним фактором, который часто способствует заболеванию, является ослабленное состояние новорожденного как следствие внутриутробного инфицирования. Еще в утробе матери плод может инфицироваться бактериальными, вирусными или другими возбудителями. Попытки преодолеть это заболевание истощают защитные силы малыша, и потому после рождения он становится беззащитным перед любым другим возбудителем, в том числе и перед грибками рода Candida.
Известно также, что аллергические состояния малыша, длительное применение антибактериальных препаратов, неправильное, нерациональное вскармливание, нарушение деятельности желудочно-кишечного тракта, как правило, сопровождаются появлением кандидозов.
Покраснение кожи. и не только!
Пеленочный кандидоз развивается в местах, где до этого были опрелости. Именно здесь возникают резко ограниченные участки покраснения кожи, на которых появляются тонкостенные пузырьки с жидкостью внутри. Они могут сливаться и становиться большими. Когда стенка такого пузырька трескается, на его месте образуется эрозия красного цвета с мокнущей поверхностью. Позже на этом месте возникает лущение кожи.
Пеленочный кандидоз лечится!
В случае появления таких высыпаний на коже ребенка, вы обязательно должны сообщить об этом своему участковому педиатру, который должен оценить общее состояние ребенка и определить тактику лечения.
Ваше же питание необходимо обогатить белками и витаминами, ограничить сладости.
Важным фактором также является правильный уход за кожей малыша. Не используйте подкладных клеенок, органических синтетических пеленок и распашонок, которые могут повлечь появление опрелостей. Недопустимо длительное пребывание ребенка в мокром подгузнике или пеленке! Подмывать малыша нужно после каждого мочеиспускания или опорожнения, лучше отваром трав ромашки, календулы, а купать в таких отварах обязательно ежедневно. Когда есть возможность (когда температура воздуха в комнате составляет 25-27 градусов), принимайте воздушные ванны, то есть оставляйте малыша на некоторое время без подгузника, пеленок или штанишек, позволяя свободно двигать ножками.
Медикаментозную терапию назначит врач. Отнеситесь с особенным вниманием к лечению вашего малыша. Ведь при отсутствии лечения этого заболевания грибок может поражать другие органы и системы, то есть — слизистую оболочку пищевода, желудка, кишечника, легких, мочевыделительных путей, сердечнососудистую и нервную системы, а в некоторых случаях — весь организм в целом. Это касается недоношенных, детей, которые родились с низкой массой тела в сочетании с поражениями кожи (дерматиты, пузырчатка), и особенно малышей, которые сразу после рождения переболели каким-либо заболеванием и лечились антибиотиками.
Учитывая то, что массивное попадание возбудителя возможно и от вас, обязательно обследуйтесь у гинеколога или дерматолога на носительство и выделение грибка.
Будем внимательными и терпеливыми, чтобы здоровыми росли наши дети!
По медицинским вопросам обязательно предварительно проконсультируйтесь с врачом
Из этой статьи вы узнаете:
Кандидозный дерматит - это заболевание, которое поражает кожу, придатки кожи, внутренние органы. Вызываются симптомы кандидозного дерматита грибами, которые принадлежат к роду candida и являются условно-патогенными.
С проблемой кандидозного пеленочного дерматита (фото) я столкнулась, будучи врачом и опытной мамой двоих детей! Поскольку с первым ребенком никаких проблем под подгузником за полтора года не было, я искренне начала предполагать, что мамочки, у детей которых регулярно появляется сыпь под подгузником, сами в этом виноваты. Отчасти все же я оказалась права. Почему отчасти – сейчас разберемся.
Так вот у моего второго ребенка в один момент возникла потница под подгузником. Но с каждым днем количество элементов сыпи увеличивалось, они сливались и превратились в большое яркое красное пятно, горячее на ощупь, с мелким, еле заметным шелушением на границе со здоровой кожей. И тут я узнала, сколько различных кремов, мазей, присыпок есть на фармацевтическом рынке.
Я следовала всем предписанным рекомендациям:
- воздушные ванны - без подгузника ребенок находился больше, чем с ним;
- ежедневное купание в отварах трав (ромашки);
- подмывание после каждого мочеиспускания и дефекации;
- частая смена подгузников;
- использование различных мазей, кремов, даже узнала, что такое присыпка.
Эффекта не было от Бепантен крема, от Судокрема, от Драполена. После каждого купания мне казалось, что сыпь становится меньше, но, похоже, что это мне хотелось в это верить. Сыпь мигрировала.
Каждое новое средство я открывала с надеждой, что именно в этом тюбике наше исцеление. Но отчаяние мое только росло.

Все источники, учебники гласят, что пеленочный дерматит проходит самостоятельно за несколько дней. Я осознавала, что мои несколько дней уже составляют больше двух недель и все ждала, что скоро они закончатся. Все знакомые педиатры рекомендовали воздушные ванны, купание и перепробованные мази. Будучи на практике, я видела таких же бедных деток в стационаре, без подгузников, обмазанных фукорцином и без особого улучшения состояния.
И когда уже я нашла информацию о кандидозном пеленочном дерматите и дала ребенку противогрибковые препараты (флуконазол и мазь клотримазол), сыпь благополучно исчезла.
Получается, что большинство педиатров тоже не заподозривают кандидозный пеленочный дерматит? Почему?
Потому что за мои 8 лет учебы в медицинском университете об этом не упомянул ни один преподаватель. Потому что бытует мнение, то кандидоз кожи может иметь место только при иммунодефицитных состояниях (чаще всего ВИЧ) – но это не так.
Почему возникает пеленочный дерматит?
Пеленочный дерматит возникает на уже спровоцированной, раздраженной коже под подгузником.
А воспаление, то бишь пеленочный дерматит, возникает на фоне:
- потницы – перегрели ребенка;
- воздействия мочи и каловых масс - которые именно при смешивании образуют агрессивные, раздражающие вещества. По отдельности моча и фекалии не настолько раздражающе действуют на кожу;
- трение подгузника о кожу;
- присоединение возбудителей инфекции – либо бактерий, либо грибков.
Пеленочный дерматит - лечение, мази и кремы - нужны ли?
Лечение пеленочного дерматита до банальности просто:
- необходим контакт кожи с воздухом. Максимально дольше, насколько это возможно в условиях вашего быта, оставляйте малыша без подгузников. Хотя бы делайте воздушные ванны по 10 мин. после каждой смены подгузников.
- Многие считают, что применение тряпичных или марлевых подгузников лучше для кожи, чем современные одноразовые подгузники – это миф. С появлением именно этих одноразовых подгузников процент пеленочных дерматитов снизился, сейчас педиатры встречают пеленочный дерматит крайне редко. Поэтому необходимо использование именно одноразовых подгузников – и менять их не реже, чем через 3 часа в дневное время.
- Тщательное подмывание после каждого испражнения и смены подгузника под проточной водой.
- Благоприятно будут влиять ежедневные ванны с отваром ромашки.
- Использование кремов, мазей (Бепантен, Судокрем и т.д) – возможно, но при истинном пеленочном дерматите контакта с воздухом и частой смены подгузников с подмыванием будет достаточно.
Есть такой критерий: если при соблюдении всех этих пунктов сыпь под подгузником сохраняется более 72 часов, необходимо заподозрить кандидозный пеленочный дерматит!

Кандидозный пеленочный дерматит
Кандидозный пеленочный дерматит возникает при активном размножении грибков рода Candida на спровоцированных участках кожи.
Сыпь при кандидозном пеленочном дерматите имеет ряд особенностей. Она представлена в виде розовых папул и эритематозных бляшек в виде ярко-красных очагов с неровными, но четкими очертаниями, приподнятых над уровнем кожи, горячими на ощупь, с характерным шелушением на границе со здоровой кожей. При этом сыпь отмечается на наружных половых органах, в перианальной области (вокруг ануса), переходит на складки кожи. Именно вовлечение в патологический процесс кожных складок является важным диагностическим критерием при дифференциальном диагнозе с ирритативным первичным пеленочным дерматитом. Также кандидозный пеленочный дерматит стоит заподозрить при сохранении высыпаний более 72 часов.
Грибковый пеленочный дерматит - лечение, мази и кремы
Лечение кандидозного дерматита проводится противогрибковыми препаратами. Но необходимо помнить, что в каждом случае лечение должно назначаться врачом и подбираться индивидуально в каждой ситуации, в зависимости от степени тяжести и от общего состояния, с учетом всех факторов. Также важно помнить, что всегда возможна аллергическая реакция на препарат.
При легкой степени тяжести достаточно наружного применения противогрибковых мазей и кремов. Наружные средства наносятся дважды в день на чистую, высушенную кожу. При этом важно помнить, что их необходимо продолжать наносить еще в течение 7 дней после полного исчезновения сыпи.
Эффективными являются мази:
Вышеперечисленные мази воздействуют не только на грибы рода Candida, но и на дерматофиты, дрожжеподобные, плесневые грибы, стафило-, стрептококки и некоторые грамотрицательные бактерии.
Нередко назначаются нистатин и пимафуцин. Иногда отмечается эффект от лечения данными средствами. Но препаратам уже около 60 лет и многие грибы уже выработали к ним устойчивость, поэтому в большинстве случаев они оказываются неэффективными.
В более тяжелых случаях необходим прием пероральных или инъекционных форм противогрибковых препаратов (флуконазол, кетоконазол).
Но кандидозный пеленочный дерматит, как и любое заболевание, проще предотвратить, чем лечить.
Профилактика возникновения пеленочного дерматита
Для предотвращения возникновения пеленочного дерматита у ребенка необходимо соблюдать следующие рекомендации по уходу:
- своевременно менять подгузники: раз в 3-4 часа и после каждой дефекации. Даже если ребенок покакал сразу после того, как вы его только уложили спать, не оставляйте его в грязном подгузнике;
- дома при смене подгузника подмывайте ребенка под проточной водой. Для этого ребенка укладывают на свою левую руку лицом кверху так, чтобы его головка находилась на вашем локтевом сгибе (головка опирается на бицепс руки). При этом необходимо этой же левой рукой крепко держать ребенка за левую ножку. В таком положении движение воды будет происходить от вульвы к анусу – это правило обязательно при подмывании и всех манипуляциях у девочек. Это предотвращает попадание болезнетворных микроорганизмов и гельминтов во влагалище;
- использовать только гипоаллергенное детское мыло (жидкое или кусковое) и не чаще, чем раз в сутки;
- после водных процедур промокнуть кожу индивидуальным мягким полотенцем, но не тереть;
- после этого можно (но не обязательно) нанести крем под подгузник, детский крем или крем, содержащий декспантенол;
- с целью профилактики возникновения пеленочного дерматита необходимо обеспечивать малышу воздушные ванны. Лучше всего при смене подгузников после подмывания оставить ребенка побыть голышом в течение 15-20 минут.

Кандидоз кожи – это часто встречающаяся патология, вызываемая грибками рода Кандида. Эти грибки относятся к условно-патогенным микроорганизмам, то есть они в ограниченном количестве могут присутствовать в составе нормальной микрофлоры.
Однако, при наличии дополнительных факторов риска под воздействием грибков рода Кандида развивается кандидоз кожи и слизистых оболочек. В разговорной речи эту патологию еще называют молочница на коже.
Чаще всего кандидоз поражает слизистые оболочки ротовой полости , влагалища и кишечника. Однако, в последние годы на фоне частого применения антибактериальных и цитостатических лекарственных средств увеличилась частота встречаемости именно кожных проблем.
Что такое кандидоз кожи
Кандидоз кожи – это инфекционное заболевание кожных покровов, вызываемое условно-патогенными грибками рода Кандида. Чаще всего возбудителем является Candida albicans.
Внимание. Молочница на коже может поражать любой участок кожных покровов.
Обычно грибок поражает:
- кожные складки и межпальцевые промежутки;
- кожу промежности и перианальной области (часто сочетаясь с генитальным кандидозом);
- лицо (кандидоз кожи лица располагается преимущественно на коже вокруг ротовой полости и сочетается с молочницей во рту);
- кожу рук (кандидоз кожи рук часто сочетается с кандидозным поражением ногтей);
- волосистую кожи головы (кандидоз кожи головы встречается редко, преимущественно у больных сахарным диабетом или у лиц с различными иммунодефицитами).
Причины возникновения
Возбудителем кожного кандидоза является грибок Кандида. В норме этот грибок входит в состав естественной микрофлоры и не вызывает воспалительных заболеваний. Однако, при наличии дополнительных факторов риска этот грибок может начать активно размножаться и привести к развитию кандидоза кожи и слизистых.
Факторами риска, способствующими развитию грибкового поражения кожи, являются:
- наличие у пациента сахарного диабета (особенно декомпенсированных тяжелых форм заболевания, сопровождающихся резкими скачками или стойким повышением уровня сахара в крови);
- длительный прием цитостатических препаратов, антибактериальных лекарственных средств, иммунодепрессантов);
- наличие у пациента иммунодепрессивных состояний (включая связанные с ВИЧ и СПИДом), истощения, анорексии, выраженных авитаминозов, белкового дефицита;
- тяжелые заболевания щитовидной железы, любые злокачественные новообразования, заболевания кроветворной системы;
- выраженное ожирение и метаболический синдром;
- злоупотребление спиртными напитками.
Справочно. Развитию кандидоза кожи тела также способствует ношение тесной одежды из синтетических материалов, несоблюдение правил личной гигиены, работа в душных влажных помещениях, контакты с химикатами.
Кандидоз кожи рук и ногтей обычно развивается у женщин, часто контактирующих с водой, землей и моющими средствами. Чаще всего этот вид кандидоза встречается у мойщиц посуды, домохозяек, сотрудниц бань, работников производственных цехов, садовников, дачников.
Также кандидоз кожи часто регистрируют у сотрудников кондитерских цехов. Это связано с тем, что в сходном сырье, используемом в производстве, изначально содержится грибок Кандида. Также развитию кандидозных проблем с кожей способствует постоянная работа во влажном и душном помещении, контакт с сахаристыми компонентами, яблочной, лимонной, молочной кислотой.
Кандидоз кожи у детей может развиваться из-за недостатка витаминов, плохой гигиены, нарушения микрофлоры кожи, из-за использования агрессивных порошков при стирке детской одежды, наличии сахарного диабета (кандидоз кожи и слизистых может быть первым симптомом заболевания).
Кандидоз кожи у новорожденных развивается преимущественно у недоношенных ослабленных детей, при неправильном уходе за кожей грудничка,
Как передается
Внимание. Кандидоз кожи заразен только для новорожденных, которые не инфицировались внутриутробно или во время прохождения через родовые пути матери.
Заразиться кандидозом ребенок может во время грудного вскармливания, при контакте с игрушками, употреблении смесей для искусственного вскармливания, контакте с родственниками и медперсоналом. 
Дело в том, что грибки рода Кандида широко распространены в окружающей среде, а уровень носительства грибков у взрослых людей 100%.
Читайте также:


