Пособие по диагностике кандидозов
РЦРЗ (Республиканский центр развития здравоохранения МЗ РК)
Версия: Клинические протоколы МЗ РК - 2015
Общая информация
Название протокола:Кандидоз полости рта.
Кандидоз – заболевание слизистой полости рта, вызванное дрожжеподобными грибами рода Candida [6].
Код протокола:
Код (коды) по МКБ-10:
B 37.0 Кандидозный стоматит
Сокращения, используемые в протоколе: нет.
Дата разработки/пересмотра протокола: 2015 год
Категория пациентов: взрослые.
Пользователи протокола: дерматолог, аллерголог, эндокринолог, врач-стоматолог общей практики, терапевт, врач общей практики.
Оценка на степень доказательности приводимых рекомендаций.
Таблица - 1 Шкала уровня доказательности:
| А | Высококачественный мета-анализ, систематический обзор РКИ или крупное РКИ с очень низкой вероятностью (++) систематической ошибки результаты которых могут быть распространены на соответствующую популяцию. |
| В | Высококачественный (++) систематический обзор когортных или исследований случай-контроль или Высококачественное (++) когортных или исследований случай-контроль с очень низким риском систематической ошибки или РКИ с не высоким (+) риском систематической ошибки, результаты которых могут быть распространены на соответствующую популяцию. |
| С | Когортное или исследование случай-контроль или контролируемое исследование без рандомизации с не высоким риском систематической ошибки (+). Результаты, которых могут быть распространены на соответствующую популяцию или РКИ с очень низким или невысоким риском систематической ошибки (++ или +), результаты которых не могут быть непосредственно распространены на соответствующую популяцию. |
| D | Описание серии случаев или неконтролируемое исследование или мнение экспертов. |
| GPP | Наилучшая фармацевтическая практика. |


Классификация
Клиническая классификация:[5]
По клиническому течению болезни различают формы кандидоза:
1. Острый кандидоз:
- острый псевдомембранозный кандидоз (молочница)
по степени тяжести: легкая, среднетяжелая, тяжелая форма
- острый атрофический.
2. Хронический кандидоз:
- хронический гиперпластический;
- хронический атрофический.
Клиническая картина
Жалобы и анамнез:
Таблица– 2.Жалобы и анамнез
| Нозология | Жалобы | Анамнез |
| Острый псевдомембранозный кандидоз (молочница) легкая форма | на наличие единичного творожистого легко снимающегося налета на неизмененной слизистой | перенесенныеинфекционныезаболевания, прием лекарственных препаратов (антибиотиков, иммунодепрессантов, контрацептивных препаратов), снижение иммунологической реактивности организма, |
| Острый псевдомембранозный кандидоз (молочница) среднетяжелая форма | незначительная боль и жжение при приеме пищи, наличие творожистого, трудно снимающегося налета с обнажением гиперемированной слизистой | перенесенныеинфекционныезаболевания, прием лекарственных препаратов (антибиотиков, иммунодепрессантов, контрацептивных препаратов), снижение иммунологической реактивности организма, наличие соматической патологии |
| Острый псевдомембранозный кандидоз (молочница) тяжелая форма | наличие плотного налета, спаянного с подлежащей слизистой, при снятии которого обнажается эрозивная поверхность, общее недомогание с повышением температуры до 38°С. | перенесенныеинфекционныезаболевания, прием лекарственных препаратов (антибиотиков, иммунодепрессантов, контрацептивных препаратов), снижение иммунологической реактивности организма, наличие соматической патологии |
| Острый атрофический | на сухость в полости рта, болезненность при приеме пищи и разговоре, жжение и извращение вкуса | прием лекарственных препаратов (антибиотиков, иммунодепрессантов, контрацептивных препаратов), снижение иммунологической реактивности организма, наличие соматической патологии,наличие зубных протезов в полости рта |
| Хронический гиперпластический | на сухость в полости рта, болезненность при приеме пищи, извращение вкуса, наличие налета серо-белого цвета | прием лекарственных препаратов (антибиотиков, иммунодепрессантов, контрацептивных препаратов), снижение иммунологической реактивности организма, наличие соматической патологии,наличие зубных протезов в полости рта |
| Хронический атрофический | на боль и жжение в полости рта, сухость слизистой, иногда наличие трещин в углах рта | наличие зубных протезов в полости рта |
Физикальное обследование:[2,3,4,5,6,7,8]
Острый псевдомембранозный кандидоз (молочница)
· легкая форма – на слизистой оболочке щек, языка, появляются белый точечный творожистый налет. Налет легко соскабливается, под ним обнаруживается гиперемированный участок.
· среднетяжелая форма – обширный трудно снимающийся беловатый налет на слизистой полости рта. При снятии налета обнажается гиперемированная поверхность слизистой оболочки. Подчелюстные лимфатические узлы увеличены, болезненны.
· тяжелая форма – плотный, трудно снимающийся обширный налет. Процесс может генерализоваться. Слизистая оболочка слегка гиперемирована, отечна. При снятии налета обнажается кровоточащая поверхность. В углах рта часто образуются заеды. Регионарный лимфаденит.
Острый атрофический – слизистая сухая, ярко гиперемированная, атрофичная, сосочки языка сглажены, налет сохраняется в глубине складок языка.
Хронический гиперпластический-слизистая полости рта гиперемирована, имеется плотно спаянный налет серо-белого цвета. При насильственном удалении обнажается эрозивная кровоточащая поверхность.
Хронический атрофический – слизистая оболочка протезного ложа при ношении съемных пластиночных протезов гиперемированная, сухая; типична сильная болезненность, налет практически отсутствует.
Диагностика
Перечень диагностических мероприятий:
Основные (обязательные)диагностические обследования, проводимые на амбулаторном уровне:
1. Сбор жалоб и анамнеза.
2. Визуальный осмотр слизистой полости рта и кожных покровов.
3. Микроскопия соскоба из ротовой полости ручным методом.
Дополнительные диагностические обследования, проводимые на амбулаторном уровне:
1. Определение глюкозы в сыворотке крови.
2. Определение антител к ВИЧ-1, ВИЧ-2 в сыворотке крови ИФА-методом.
Минимальный перечень обследования, который необходимо провести при направлении на плановую госпитализацию:нет.
Основные (обязательные) и дополнительные диагностические обследования, проводимые на стационарном уровне (при экстренней госпитализации проводятся диагностические обследования не проведенные на амбулаторном уровне): нет.
Диагностические мероприятия, проводимые на этапе скорой неотложной помощи: нет.
Инструментальные исследования: нет.
Показания для консультации специалистов:
· консультация эндокринолога – для выявления заболеваний эндокринной системы.
· консультация аллерголога – для выявления сенсибилизации организма к материалам зубных протезов.
· консультация дерматолога – для выявления грибкового поражения других органов и систем.
· консультация терапевта, врача общей практики – для выявления соматической патологии.
Лабораторная диагностика
Лабораторные исследования:[2,3,5,6,7]
Обязательные:
· микроскопия соскоба из ротовой полости ручным методом:наличие вегетирующих форм грибов рода Candida.
По показаниям:
· определение глюкозы в сыворотке крови: показатель уровня глюкозы в сыворотке крови выше 5,5ммоль/л.
· определение антител к ВИЧ-1, ВИЧ-2 в сыворотке крови ИФА-методом:обнаружение в сыворотке антител к ВИЧ-1, ВИЧ-2.
Дифференциальный диагноз
Дифференциальный диагноз:
Таблица – 3. Дифференциальная диагностика
| Нозологическая форма | Лейкоплакия (плоская, веррукозная) | Красный плоский лишай (типичная форма) | Аллергический стоматит/хейлит | Хронический рецидивирующий афтозный стоматит | Сифилис (вторичный) |
| Объективные данные | пятно или бляшка не соскабливаются, –. воспалительные явления отсутствуют или незначительны, локализуется чаще в передних отделах щек, на нижней губе и твердом небе, кожа не поражается | мелкие папулы, сливающиеся в рисунок, воспалительные явления выражены, локализуются на щеках и боковых поверхностях языка в средней и задней третях, имеется поражения кожи | отек, сухость, гиперемия слизистой оболочки (в анамнезе контакт с аллергеном) | одиночные афты, округлой формы, покрытые фибринозным трудно снимающимся налетом, при снятии налета обнажается эрозивная кровоточащая поверхность | сифилитические папулы более рыхлые, при соскабливании налета обнажается эрозия, |
| Дополнительные методы исследования | гистологически – гиперкератоз, акантоз и паракератоз | гистологическигранулез, вакуольная дистрофия клеток базального слоя эпителия | общий клинический анализ крови – повышение количества эозинофилов (норма 0-5) | гистологически вакуольная и баллонирующая дегенерация базального слоя эпителия | реакция Вассермана, наличие в отделяемом бледных трепонем |
Лечение
выздоровление и предотвращение хронизации процесса.
Тактика лечения: [2,3,5,6,7,9,10] лечение проводится на амбулаторном уровне.
Тип и продолжительность лечения зависит от тяжести инфекции и индивидуальных особенностей конкретного пациента, таких как возраст и иммунного статуса. Нелеченный кандидоз полости рта может привести к более серьезным последствиям в виде инвазивного кандидоза.
Немедикаментозное лечение: [2,3,5,6,7,9,10] Режим III. Стол №15.
Медикаментозное лечение: [2,3,5,6,7,9,10]
Медикаментозное лечение, оказываемое на амбулаторном уровне:
Общая медикаментозная терапия: противогрибковые препараты при среднетяжелой и тяжелой форме, антигистаминные препараты;
Противогрибковые препараты (выбрать один из них):
1. Кетоканазол, 200мг, перорально, 1-2 таблетки (200-400мг) в сутки в течение 2 недель, и далее по 1 таблетке в сутки до полного выздоровления.
2. Флуконазол, 50мг, перорально, 50-100мг/сутки, в течение 7-14 дней.
Противогрибковые препараты (выбрать один из них):
1. Нистатин, 1%, для аппликаций на пораженные участки слизистой полости рта 2 раза в сутки в течение 7-14 дней.
2. Клотримазол, 1%, для аппликаций на пораженные участки слизистой полости рта 2 раза в сутки в течение 7-14 дней.
Антисептики:
3. Хлоргексидинабиглюконат, 0,05%для обработки полости рта 3 раза в день в течение 14 дней.
Обезболивающие препараты (по показаниям):
4. Лидокаина гидрохлорида, 1%, для аппликаций с целью обезболивания перед приемом пищи до стихания болевых ощущений.
При непереносимости амидных анестетиков (лидокаин)
5. Прокаин, 5мг/мл, 0,5%, для аппликаций на слизистую полости рта, с целью обезболивания перед приемом пищи и обработкой элементов поражения до стихания болевых ощущений.
Другие виды лечения: нет.
Хирургическое вмешательство: нет.
Индикаторы эффективности лечения:
Удовлетворительное состояние, устранение или стойкая ремиссия патологического процесса.
| Кетоконазол (Ketoconazole) |
| Клотримазол (Clotrimazole) |
| Лидокаин (Lidocaine) |
| Нистатин (Nystatin) |
| Оксибупрокаин (Oxybuprocaine) |
| Флуконазол (Fluconazole) |
| Хлоргексидин (Chlorhexidine) |
Госпитализация
Профилактика
Профилактические мероприятия:
· общее оздоровление организма.
· обучение гигиене полости рта.
· своевременная диагностика и лечение кандидоза другой локализации.
·рациональное использование антибактериальных препаратов, глюкокортикоидов, цитостатиков.
· санация полости рта и очагов хронической инфекции.
· диспансерное наблюдение больных с эндокринопатиями, иммунодефицитными состояниями.
Дальнейшее ведение: диспансерное наблюдение больных с хроническими формами кандидоза.
Информация
Список разработчиков протокола с указанием квалификационных данных:
1.Есембаева Сауле Сериковна– доктор медицинских наук,профессор, директор Института стоматологии Казахского Национального медицинского университета им.С.Д.Асфендиярова;
2. Баяхметова Алия Алдашевна– доктор медицинских наук,профессор, заведующая кафедры терапевтической стоматологии Казахского Национального медицинского университета им.С.Д.Асфендиярова;
3. Сухочева Татьяна Михайловна –кандидат медицинских наук, ассистент кафедры терапевтической стоматологииКазахского Национального медицинского университета им.С.Д.Асфендиярова;
4. Тулеутаева Светлана Толеуовна– кандидат медицинских наук, зав.кафедры стоматологии детского возраста с курсом хирургической стоматологии Карагандинского государственного медицинского университета;
5. Манекеева Замира Тауасаровна– врач стоматолог Института стоматологии Казахского Национального медицинского университета им.С.Д.Асфендиярова;
6. Тулеутаева Райхан Есенжановна– кандидат медицинских наук, доцент кафедры фармакологии и доказательной медицины Государственного медицинского университета г.Семей.
Указание на отсутствие конфликта интересов: нет
Рецензенты:
1. Жаналина Бахыт Секербековна – доктор медицинских наук, профессор РГП на ПХВ Западно-Казахстанский государственный медицинский университет им. М. Оспанова, заведующая кафедрой хирургической стоматологии и стоматологии детского возраста;
2. Мазур Ирина Петровна – доктор медицинских наук, профессор Национальной медицинской академии последипломного образования имени П.Л. Шупика, профессор кафедры стоматологии Института стоматологии.
Указание условий пересмотра протокола: пересмотр протокола через 3 года и/или при появлении новых методов диагностики и/или лечения с более высоким уровнем доказательности.
Доктор медицинских наук, профессор Селькова Е.П.
Сегодня человечество переживает эпидемию оппортунистических инфекций, среди которых микозам принадлежит одно из ведущих мест. По данным Всемирной Организации Здравоохранения в последнее десятилетние около 20% населения мира страдает микозами.
Микозы - инфекционные заболевания, этиологическим возбудителем которых являются микробов. Чаще всего микозом болеют люди, имеющие первичные или вторичные иммунодефицитные состояния. Микоз относится к оппортунистическим инфекциям.
Кандидоз - антропонозный микоз, характеризующийся поражением слизистых оболочек и кожи.
Возбудители кандидоза. Поражения у человека вызывают С. albicans (более 90% поражений), С. tropicalis, С. krusei, С. lusitaniae, С. parapsilosis, С. kefyr, С. guilliermondii и др. В начале XX в. кандидозы наблюдали сравнительно редко. С началом применения антибиотиков и по настоящее время заболеваемость кандидозами значительно возросла и продолжает расти. Немаловажное значение в развитии кандидозов имеет неблагоприятная экологическая обстановка, оказывающая отрицательное воздействие на иммунную систему организма человека. Кандидоз обычно возникает эндогенно в результате дисфункций иммунной системы и дисметаболических расстройств организме. В последние годы кандиды являются наиболее распространёнными возбудителями оппортунистических микозов. При поражении организма кандидами возможно развитие тяжёлых висцеральных форм, чаще с вовлечением лёгких и органов пищеварения и других систем организма.
Наиболее часто встречающийся возбудитель микозов С. albicans - нормальный комменсал полости рта, ЖКТ, влагалища и иногда кожи. С. Albicans относятся к условно-патогенным микроорганизмам с высоким уровнем носительства, которое проявляет выраженную тенденцию увеличения: если в 20-е годы оно составляло на слизистой ротовой полости 10%, то в 60 - 70-е годы возросло до 46 - 52%. На слизистой влагалища небеременных женщин носительство иногда достигает 11 - 12,7% и резко увеличивается в последней трети беременности, составляя по данным разных авторов 29,3 - 46 - 86%. В фекалиях частота выделения грибов рода Candida достигает 80%, на неповрежденной коже - до 9,5%. Общий уровень носительства этого вида грибов формируется к 16 - 18-летнему возрасту, оставаясь в дальнейшем без существенных изменений.
Во многих исследованиях показано, что любые нарушения резистентности организма или изменения нормального микробного ценоза могут приводить к развитию заболеванияКандидоза..
Мочеполовой кандидоз передаётся половым путём.
Первичное инфицирование организма человека кандидами происходит при прохождении через родовые пути матери, о чем свидетельствует высокая частота выделения Candida у новорожденных (до 58%), и почти полное совпадение видового состава Candida у ребенка и матери. Инфицированию способствует увеличенная частота носительства и кандидоза влагалища в последней трети беременности. Имеются сведения о передаче грибов рода кандида при кормлении грудью.
Кандидозный вульвовагинит у беременных развивается в 10 - 20 раз чаще, чем в контрольной группе. Предполагают, что беременность является предрасполагающим фактором в развитии кандидоза из-за иммуносупрессивного действия высокого уровня прогестерона и присутствия в сыворотке иммуносупрессивного фактора. Последующая колонизация организма ребенка происходит за счет предметов обихода, рук персонала и пищевых продуктов, в результате чего к концу 1 года почти у 60% детей формируется ГЗТ к антигенам C. albicans.
Новорожденные проявляют высокую чувствительность к экзогенному заражению: у 98,5% инфицированных детей на 5 - 6 день жизни развивается кандидоз ротовой полости. Прогноз заболевания благоприятный, за исключением недоношенных, у которых микоз может приобретать висцеральный и генерализованный характер.
Описан трансплацентарный путь заражения при кандидозе, прогноз которого зависит от степени доношенности: при рождении ребенка после 36 недель беременности заболевание, как правило, протекает в виде легко купируемых поверхностных поражений, а при рождении в более ранние сроки микоз принимает системный характер с высокой летальностью.
Поражение слизистых кандидами обусловлено тем, что C. albicans на слизистых обладает свойством активно прилипать к эпителию. Это свойство наиболее интенсивно выражено при 37 о и рН 7,3; довольно высокая степень адгезии отмечена и при слабокислых значениях среды (рН 6,0). Таким образом, условия организма способствуют активной колонизации слизистых C. albicans, где этот гриб на поверхности клеток размножается в виде дрожжевой фазы.
Патогенез. В патогенезе микозов наиболее важными факторами являются:
- нарушение целостности кожи и слизистых (ожоги, лучевая терапия, потертость и т.п.);
- длительное применение антибиотиков;
- нарушении гормонального баланса (сахарный диабет);
Грибы, паразитирующие на коже человека, питаются частицами эпидермиса, роговыми массами ногтевых пластинок, а продукты их жизни - белки - вызывают аллергическую реакцию.
Факторами патогенности грибов рода Candida являются его способность к адгезии и инвазии с последующим цитолизом ткани, а затем - и к лимфогематогенной диссиминации. Candida spp. способны к инвазивному процессу в слизистых оболочках, в первую очередь представленных многослойным плоским эпителием, и реже - однослойным цилиндрическим. Чаще всего инвазивный микотический процесс наблюдается в полости рта, пищеводе, в желудке и кишечнике.
Доказано, что даже без внедрения вглубь эпителия, Candida spp. могут вызывать патологию человека - неинвазивную форму кандидоза
Контакт поверхностных и корпускулярных антигенов гриба с имммуннокомпетентными клетками макроорганизма может привести к выработке повышенных количеств специфических IgE и сенсибилизированных лимфоцитов, что служит патогенетической основой для микогенной сенсибилизации. Аллергенами у Candida albicans являются и первичные метаболиты - алкогольдегидрогеназа и кислый P2-протеин.
Это потенциально опасно в плане развития микогенных аллергических заболеваний - специфической бронхиальной астмы, атопического дерматита, крапивницы.
Резорбция в кишечнике продуктов метаболизма грибов рода Candida его плазмокоагулаза, протеазы, липофосфорилазы гемолизин и эндотоксины могут вызвать специфическую интоксикацию и вторичный иммунодефицит.
Наконец, за счет взаимодействия с представителями облигатной нормобиоты и условно-патогенными микроорганизмами Candida spp. могут индуцировать дисбиоз и микст-инфекцию слизистых оболочек.
Ключевым фактором начала инфекционного кандидозного процесса является нарушение неспецифической и специфической резистентности организма, как на местном, так и на общем уровне.
К факторам неспецифической резистентности традиционно относят адекватный баланс десквамации и регенерации эпителиоцитов, мукополисахариды слизи, нормальную микробиоту слизистых оболочек, (Bifidumbacterium spp., Lactobacillus spp., Escherihia coli, Peptostreptococus spp.,), перистальтическую активность и кислотно-ферментативный барьер пищеварительного тракта. Показано например, что лечение больных препаратами, содержащими бифидобактерии, значительно снижает содержание грибов рода Candida в кале больных.
К неспецифическим факторам относят так же секреторный IgA, лизоцим, трансферрин, компоненты комплемента. Однако наиболее важны число и функция полиморфно-ядерных мононуклеарных фагоцитов, в частности их способность к хемотаксису, аттракции, килингу и презентированию грибкового антигена. Именно в условиях нейтропении развиваются жизнеугрожающие формы кандидоза, включая висцеральные поражения (печени, желчного пузыря, поджелудочной железы).
Специфический иммунный ответ при кандидозе представлен наработкой специфических противокандидозных антител классов IgA, IgG, IgM, инактивирующих ферменты инвазии и эндотоксины гриба, а также вместе с компонентами комплемента участвующими в опсонизации.
Конфликт между факторами патогенности гриба и факторами антифунгальной резистентности приводит к развитию той или иной формы кандидоза. Механизмы патогенеза двух принципиально различных форм кандидоза (инвазивного и неинвазивного) легли в основу классификации кандидоза кишечника. Для практических целей необходимо выделять три формы поражения.
Первая - инвазивный диффузный кандидоз кишечника, вторая - фокальный (вторичный при язве двенадцатиперстной кишки, при неспецифическом язвенном колите), третья - неинвазивный (так называемый кандидозный дисбиоз).
Отдельно выделяют перианальный кандидодерматит, обусловленный инвазией псевдомицелия микромицетов в кожу перианальной области. Однако основной симптом этого заболевания - рецидивирующий анальный зуд обуславливает большую частоту обращений не к дерматологу, а к гастроэнтерологу.
Клинические проявления микозов (кандидозов) могут быть различными в зависимости от их локализации.
Диареи. В последние годы является актуальной проблема осложнений антибиотикотерапии, и в первую очередь так называемой антибиотик-ассоциированной диареей (ААД). Согласно общепринятому определению ААД - это три или более эпизодов неоформленного стула в течение двух или более последовательных дней, развившихся на фоне применения антибактериальных средств.
Основными причинами развития ААД, развивающихся после применения антибиотиков , являются:
- Аллергические, токсические, и фармакологические побочные эффекты собственно антибиотиков.
- Осмотическая диарея в результате нарушения метаболизма желчных кислот и углеводов в кишечнике
- Избыточный микробный рост в результате подавления облигатной интестинальной микробиоты.
Симптомокомплекс, развившийся на фоне применения антибиотикотерапии, может варьировать от незначительного преходящего интестинального дискомфорта до тяжелых форм диареи и колита. Клинически выделяют три основных варианта заболевания:
Колонизации кишечника Candida spp. способствует лечение широкоспектральными антибиотиками с анаэробной активностью, применение третьей генерации цефалоспоринов, а так же антибиотиков с интенсивной концентрацией в кишечнике. Колонизация кишечника микромицетами может привести к кандидемии при наличии следующих факторов риска: массивная колонизация кишечника Candida spp., первичное повреждение кишечника, гипохлоргидрия желудка, снижение кишечной перистальтики, цитотоксическая химиотерапия.
Клинически поражение грибами кишечника может представлять собой носительство, неинвазивный микотический процесс и инвазивный кандидоз.
Клинические проявления роста микромицетов
Кандидоз – это болезнь, при которой тело и слизистые покровы поражаются грибковой инфекцией рода Кандида.
Эти микроорганизмы считаются условно-патогенными, говоря другими словами, они присутствуют в организме каждого человека в малых количествах. Однако, если наблюдается сбой, то они начинают активно размножаться и приносят много дискомфорта.
Причины кандидоза
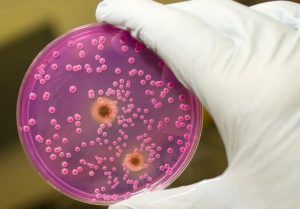
Кандидоз способен проявиться в результате ряда факторов, к примеру, заболевания, переохлаждения, стрессовых ситуаций, перемен в гормональном фоне (во время приема гормональных препаратов или беременности).
Во время приема антибактериальных препаратов, вместе с патогенными бактериями гибнет полезная микрофлора влагалища и кишечника, которая отвечает за контроль развития и роста грибов Кандиды. Часто грибок начинает проявляться в результате резкого снижения иммунитета, что возникает при инфекциях, венерических болезнях и ВИЧ. Молочница может возникнуть при наличии у женщины заболеваний эндокринной системы (нарушений в работе щитовидной железы, ожирении, диабете).
Весь список причин возникновения кандидоза далеко не полный, заболевание может проявиться в результате таких факторов, как ношение синтетического, тесного и неудобного белья, а также при жарком климате.
Симптомы молочницы
В зависимости от очага расположения молочницы проявление заболевания может быть разным. Чтобы распознать болезнь и начать своевременное лечение рекомендуется знать первые симптомы проявления. В любом случае не стоит заниматься самостоятельной диагностикой и лечением, это может быть чревато серьезными бедствиями.
Кандидоз слизистой ротовой полости (детская молочница, оральный кандидоз) в большинстве случаев наблюдается у детей. Им заражается ребенок от матери во время родов, проходя через родовые пути, пораженные инфекцией. Слизистая десен, языка, зева, щек становится красного цвета, на ней образуются отеки.
Далее заболевание прогрессирует, определить кандидоз уже можно по наличию творожистого белого налета в местах поражения. В дальнейшем наблюдается увеличение их количества, появляется пленка.
Если специально убрать этот налет, то под ним находится эрозия. Если у человека была диагностирована хроническая форма кандидоза, то при ней может наблюдаться поражение слизистой оболочки пищевода, глотки, губ и носа.
Кандидоз влагалища можно наблюдать у женщин, находящихся в репродуктивном возрасте, но в некоторых случаях его можно обнаружить у девочек и даже представителей сильного пола. У женщины заболевание затрагивает наружные половые органы и влагалище, у мужчин молочница проявляется в виде налета на крайней плоти и головке полового члена.
Во время беременности кандидоз наблюдается примерно в 2-3 раза чаще, в результате ослабленного иммунитета и повышенного уровня половых гормонов.
На самом деле обнаруживать заболевание достаточно просто, так как оно отличается характерными для молочницы симптомами:
- во время занятий сексом наблюдается ощущение дискомфорта;
- неприятный запах, жжение и боль при мочеиспускании;
- творожистые белые выделения;
- зуд и жжение могут усиливаться к вечеру, до или после месячных, при несвоевременной гигиене;
- отек и покраснение слизистых оболочек половых органов.
У мужчин может проявляться молочница, диагностика кандидоза или внешние симптомы позволяют определить наличие заболевания. Если говорить про основные проявления, то к ним относят:
- боль во время полового акта;
- боль при мочеиспускании;
- на головке полового члена наличие белого налета;
- отек головки члена и крайней плоти;
- болезненность, зуд и покраснение в области головки полового члена.
Молочница кишечника (дисбактериоз) возникает на фоне вагинального кандидоза, но в некоторых случаях может развиваться изолированно. Такой диагноз ставится после перенесения кишечных инфекций или длительного приема антибактериальных препаратов. В данном случае грибок рода Кандида располагается в тонком кишечнике.
Лабораторные способы диагностики

Диагностика молочницы должна начинаться с опроса пациента, а руководствуясь полученной информацией, могут возникнуть подозрения на наличие кандидоза. Лабораторная диагностика кандидоза заключается в микроскопическом соскобе.
В данном случае необходимо взять из пораженных участков для анализа материал, который будет исследоваться под микроскопом. Сразу можно разглядеть многие виды грибов. Но даже это не является гарантией наличия кандидоза, ведь грибы присутствуют в организме каждого человека, поэтому назначаются дополнительные анализы.
Далее будет культуральное обследование. Такая методика диагностики заключается в выращивании грибковой инфекции в среде, которая благоприятна для них. С пораженных участков берется материал и помещается в определенную емкость. С помощью такого метода удается определить активность микроорганизмов.
В том случае, если число патогенных грибов составляет 10000 КОЕ/мл, то скорей всего у больного молочница. В некоторых случаях для посева может применяться ликвора, смывы и кровь.
Тест-системы применяются, когда необходимо выявлять устойчивость грибковой инфекции к антибиотикам. С помощью такого исследования специалист сможет назначит эффективное средство, позволяющее быстро устранить молочницу. Рекомендуется проводить серологическую диагностику, исследование заключается в таких реакциях, как:
- реакция связывания комплемента (РСК);
- реакция преципитации (РП);
- реакция пассивной гемагглютинации (РПГА);
- реакция агглютинации (РА).
Диагностика молочницы РА включает в себя проведение анализа на определение взаимодействия антител с клетками грибка. После проведения исследования можно определить тяжелые частицы, которые оказываются в осадке. Именно это свидетельствует о поражении организма грибковой инфекцией.
Такая методика отличается своей простотой, поэтому в микробиологии пользуется большой популярностью. Обнаружить в организме антитела позволяет методика РПГА.
Если их число будет маленьким, сразу рекомендуется начинать соответствующее лечение. Применяется во время выявления разных грибковых и инфекционных болезней. С помощью анализа РП можно определить даже незначительное превышение уровня патогенных микроорганизмов, определить их устойчивость к разным средам.
Выявить молочницу желудка возможно при помощи проведения фиброэзофагогастродуоденоскопии (ФЭГДС). Такая методика дает возможность определить состояние желудка и пищевода, а также слизистую оболочку. Для обследования рекомендуется применять гастроскоп – тоннельную трубку с камерой на конце.
С помощью монитора, врач сможет осмотреть состояние желудка, обнаружить на нем налет белого цвета, что свидетельствует о наличии кандидоза.
Проводить данную процедуру рекомендуется исключительно в соответствии со строгими предписаниями, соблюдая правила анализов.
Анализ на молочницу для выявления кандидоза в кишечнике осуществляется с помощью метода посева испражнений. В кал необходимо ввести большое количество грибка кандиды, при этом число полезных бактерий является малым. У человека может быть расстройство стула разного характера, иногда больному рекомендуется сдавать анализы крови и мочи.
Определение молочницы у женщин
Диагностика кандидоза осуществляется при помощи взятия соскоба с влагалища. Проводить процедуру рекомендуется на каждом гинекологическом осмотре. Мазок, который брался из полости шейки матки должен быть осмотрен при помощи микроскопа.
Такая методика не является информационной, а лишь указывает на наличие грибковой инфекции. Говоря о том, как выявить разновидность имеющегося грибка, рекомендуется провести исследование бактериального посева на наличие питательной среды. С помощью такой методики можно подтвердить либо опровергнуть присутствие в мазке заболеваний, передающихся половым путем или инфекций мочеполовой системы.
Если есть подозрение на кандидоз, диагностика может проводиться путем колькоскопии. Она проводится путем осмотра слизистой и полости влагалища при помощи кольпоскопа. В данном случае наличие молочницы диагностируется быстро. В шейку матки и полость влагалища вводится специальный раствор.
Если на его фоне наблюдаются вкрапления белого цвета ⏤ у женщины имеется молочница. При наличии болезней, передающихся половым путем, такой фактор нельзя назвать характерным.
Часто приходится делать развернутый анализ крови, для определения причин сниженного иммунитета. Проследить уровень глюкозы в крови можно для определения диабета, который становится причиной проблем с иммунной системой.
Определить наличие в организме ВИЧ позволит проведение такого анализа, как ПЦР. Главной особенностью инфекции становится блокирование защитной реакции организма. Цепную полимерную реакцию проводят с целью выявления вульвовагинального кандидоза.
Определение молочницы у мужчин
Многих мужчин интересует, какие анализы сдают при молочнице в их случае? В первую очередь нужно пройти осмотр врачом, так как кандидоз поражает крайнюю плоть и головку полового члена. Врачу будет достаточно только одного взгляда, чтобы понять наличие той или иной болезни. А вот определить насколько серьезная болезнь по одному только взгляду не получится. В этом случае потребуется взять анализы.
Такая микробиологическая диагностика кандидоза необходима для получения детального результата. Чтобы осуществить сбор материала необходимо применять определенный прибор, который выполнен в виде стержня из пластика с тампоном.
Единичного забора хватит для того, чтобы не только определить у мужчины наличие молочницы, но и различные урогенитальные болезни, которые при незащищенном занятии сексом могут передаваться половым путем.
Вывод

Теперь, зная, как диагностировать кандидоз, вы сможете вовремя определить наличие заболевания и начать его своевременное лечение. Справиться с болезнью на начальной стадии проще, в среднем курс лечения не занимает более 7 дней.
Ни в коем случае не стоит пренебрегать своим здоровьем или начинать самостоятельное лечение, ведь в таком случае вы можете нанести серьезный вред своему организму.
Читайте также:


