Выделение из интимных мест молочница
Последнее обновление: 11.12.2019
Содержание статьи

Молочница (урогенитальный кандидоз) – это воспалительное заболевание кожи и слизистых оболочек половых органов, имеющее грибковую природу. Чаще всего оно развивается на фоне дисбактериоза влагалища. Возбудителями кандидоза являются дрожжеподобные грибки рода Candida. Данные микроорганизмы входят в состав нормальной микрофлоры влагалища, но при определенных предрасполагающих факторах они интенсивно размножаются, вытесняя другие микроорганизмы, которые обеспечивают здоровую среду.

Причины и признаки молочницы
Какие же причины возникновения молочницы?
- Ослабленный, в силу разных причин, иммунитет;
- Приём антибиотиков.
Важно понимать, что применение сильнодействующих препаратов оказывает негативное влияние на микрофлору, в том числе и влагалища. Антибиотики уничтожают не только вредные, но и полезные бактерии, создавая благоприятные условия для развития молочницы. - Эндокринные нарушения (в том числе сахарный диабет (Diabetes mellītus);
- Приём оральных контрацептивов. Особенно, когда используются препараты с высоким содержанием эстрогенов;
- Хроническая усталость и стрессы;
- Беременность. В этот период происходит перестройка гормонального фона, возрастает содержание прогестерона, который оказывает угнетающее действие на иммунную систему;
- Неправильное питание, частые диеты, нехватка витаминов;
- Нерациональные спринцевания. Если женщина выполняет спринцевания слишком часто и без рекомендации врача, происходит вымывание полезной микрофлоры;
- Ношение тесного синтетического белья;
- Нарушение правил интимной гигиены;
- Инфекционные заболевания половой сферы.
Распространенные симптомы молочницы:
- Сухость, жжение, сильный зуд, раздражение в интимной зоне;
- Обильные белые творожистые выделения со специфическим кисловатым запахом;
- Возможные болевые ощущения во время полового акта.
- Обильные белые творожистые выделения со специфическим кисловатым запахом;

Как вылечить молочницу?
Лечение молочницы
Если не лечить молочницу могут возникнуть осложнения: воспаление уретры, мочевого пузыря, поражение шейки матки.
Кандидоз может быть сигналом о наличии в организме куда более серьезных заболеваний. Именно поэтому важно обратиться к врачу-гинекологу для правильного установления диагноза.
Для предупреждения повторного появления молочницы, а также для быстрого устранение неприятных симптомов (зуда, жжения, раздражения), сопровождающих это заболевание рекомендуется использовать ГИНОКОМФОРТ® гель восстанавливающий. Это средство прошло клинические исследования на кафедре дерматовенерологии с клиникой СПбГМУ, доказавшие его высокую эффективность в составе комплексной терапии вульвовагинального кандидоза. Гель был разработан специалистами фармацевтической компании ВЕРТЕКС и имеет необходимые документы и сертификаты.
Как справиться с молочницей, видео
Бактериальный вагиноз и вагинальный кандидоз у беременных (диагностика и лечение). Акопян Т.Э. // Автореф. дисс. канд. мед. наук. — М. - 1996. — С. 25.
Микроэкология влагалища. Коррекция микрофлоры при вагинальных дисбактериозах. Коршунов В.М., Володин Н.Н., Ефимов Б.А. и др. // М. -1999. — С. 80.
Вагинальный кандидоз. Прилепская В.Н., Анкирская А.С., Байрамова Г.Р., Муравьева В.В. // М. - 1997. — С. 40.
Выделения из влагалища — тема, на которую женщины стесняются открыто говорить. Многие из них прибегают к интернету, чтобы узнать чем лечат выделения и зуд дома. Однако такая тактика не всегда оправдана: правдивая информация размещается только на медицинских сайтах (не на формах!), полученные знания помогут разобраться все ли в порядке с женским организмом и предположить причину болезненных симптомов. В любом случае достоверный диагноз может поставить только квалифицированный гинеколог после проведения ряда обследований.
Влагалищные выделения: норма и отклонение

Изменение цвета и появление зуда — признак инфекции
Бели усиливаются в следующих случаях:
Зуд и жжение спровоцированы раздражением нежной слизистой половых губ и влагалища патогенными микроорганизмами и агрессивными веществами.
Причины белых выделений, сопровождающихся зудом и жжением

Почему это происходит и кто виноват?
Ослабленный грибок Candida присутствует у всех, однако его бурное размножение провоцируют:
- Прием антибиотиков — каждый курс антибиотикотерапии требует назначения профилактической схемы противогрибковых средств;
- Неправильная гигиена — пренебрежение чистотой интимной зоны, использование интимных гелей (содержат раздражающие ароматические вещества и антибактериальные компоненты), несоблюдение правил использования прокладок и тампонов;
- Частые спринцевания — вымывают нормальную микрофлору;
- Ношение нижнего белья из плотной синтетики — создается парниковый эффект, благоприятная среда для размножения кандиды;
- Ослабление общего иммунитета частыми воспалительными заболеваниями (орз, грипп и т. Д.), приемом кортикостероидов и иммунодепрессантов;
- Гормональные сбои — при беременности, в климактерический период;
- Беспорядочная половая жизнь или заражение от единственного партнера, имеющего острое грибковое воспаление (баланопостит).
Однако часто кандидоз развивается постепенно, с появления густых слизистых белей с кислым запахом, слабым зудом. В хронической стадии (более 2 мес.) к симптомам болезни присоединяются тянущие боли внизу живота.
Бактериоз влагалища, спровоцированный ростом гарднерелл (гарднереллез), кишечной палочки и кокковой флоры, является результатом нарушения влагалищной среды и часто сопутствует молочнице.
Гонорея характеризуется желтыми или зеленоватыми выделениями с запахом гноя, жжением при мочеиспускании, зудом. Однако у женщин, в отличие от мужчин, гонококковая инфекция чаще протекает стерто. Трихомониаз, напротив, у женщин дает яркую симптоматику — коричневатые выделения, иногда с вкраплениями крови, сильный зуд, боли внизу живота.
- У мужчин трихомонадная инфекция нередко проявляется слабой симптоматикой.
Уреаплазмоз, хламидиоз характеризуются водянистыми белями и слабым зудом. Часто, протекая бессимптомно, эти заболевания обнаруживаются при профилактическом обследовании или при обращении по поводу бесплодия.
Важно! Дифференцировать диагноз может только гинеколог или венеролог на основе лабораторных анализов. Не исключено сочетанное течение инфекций — кандидоз и гонорея, бактериальный вагиноз и трихомониаз и т. д.
Эрозивное поражение в большинстве случаев является следствием бактериального вагиноза или половой инфекции. Выделения, белые или прозрачные, усиливаются в предменструальный период, а зуд возникает только при наличии патогенной микрофлоры в отделяемом из влагалища.
- Эрозивная патология — предраковое состояние.
Воспаление (цервитит, эндометрит) или деструктивные процессы (полипы, миоматозные узлы, эндометриоз) обычно проявляются скудными белыми выделениями, иногда с прожилками крови, и слабым зудом.
Нарушение синтеза половых гормонов и болезни щитовидной железы изменяют влагалищную среду и приводят к появлению белых выделений. Однако зуд при этом отсутствует или довольно слабый.
При сахарном диабете, наоборот, женщина испытывает сильнейший зуд и жжение, особенно по утрам. Раздражение слизистой половых губ приводит к появлению скудных слизистых выделений.
- Характерные особенности сахарного диабета — частое мочеиспускание и ацетоновый запах мочи.
Сенсибилизацию организма могут спровоцировать пероральные контрацептивы, вагинальные свечи и даже сперма партнера. При этом на первый план выходит покраснение половых губ и сильный зуд. Выделения обычно прозрачные или белесоватые, скудные.
Гнойный цистит характеризуется выраженной симптоматикой — резкие боли внизу живота, усиливающиеся при опорожнении мочевого пузыря, появление гнойной капли непосредственно перед мочеиспусканием.
Гнойное отделяемое вызывает раздражение слизистой половых губ и зуд, провоцирует появление белых пленок в складках преддверия во влагалище.
Патологические белые выделения и зуд у беременных
Увеличение выделений при беременности считается нормальным и обусловлено гормональной перестройкой женского организма. При этом слизистые бели имеют специфический запах. Однако в период вынашивания плода нельзя исключать обострения скрыто протекающих инфекций и высокий риск развития кандидоза. Допустимо и заражение инфекциями, передающимися половым путем.
При этом заболевания часто протекают с ярко выраженной симптоматикой: резкое изменение консистенции и цвета выделений, наличие неприятного запаха, боли внизу живота. Такие болезненные состояния во время беременности чреваты:
- аномалиями развития плода — зачастую спровоцированы скрытыми инфекциями (уреаплазмоз, токсоплазмоз, хламидиоз и т. д.);
- замиранием беременности;
- выкидышами на ранних сроках беременности;
- преждевременными и осложненными родами;
- инфицированием плода во время родов.
Чем лечат зуд и выделения? Общие схемы и препараты

Выбор средств и схем лечения зависит от возбудителя
Лечебная тактика напрямую зависит от причины появления выделений и зуда в интимной зоне у женщины. Схема лечения определяется следующими принципами:
- Иногда врач рекомендует обследовать полового партнера.
- Молочница лечится исключительно противогрибковыми средствами (не антибактериальными!). Рекламируемые фунгицидные препараты (Пимафуцин, Флюкостат, Микосист) в разовом применении эффективны только в самом начале молочницы. Обычная схема — 150 мг в 1,4 и 7 день. Хронический кандидоз требует 2-нед. лечения.
- Одновременно с приемом таблетированных противогрибковых средств назначается местное лечение (крем, мазь, вагинальные свечи и таблетки). Нистатин (слабый) и Клотримазол разрешен к применению у беременных. Наиболее эффективные фунгицидные препараты — Кетоконазол (Каназол), Изоконазол.
- При кандидозе, сочетанном с бактериальным вагинозом, назначаются комбинированные медикаменты — Полижинакс, Тержинан, Клион-Д.
- Вагиноз, половые инфекции требуют антибактериальной/противопаразитарной системной терапии. Перорально (в таблетированной форме) или парентерально (в/в вливания) назначаются Метронидазол (Трихопол, Клион-Д), Оксациллин, Клиндамицин, Тинидазол и др. Выбор препаратов, а зачастую это комбинация двух-трех медикаментов разного действия, избирается в соответствии с выявленной патогенной микрофлорой.
- Курс антибиотиков обязательно сочетается с профилактическим приемом противогрибковых средств, даже при отсутствии грибка в мазке.
- После антибиотикотерапии назначаются препараты, укрепляющие местный иммунитет, например, Эпиген спрей.
- Иногда, после лечения основного заболевания, эрозия самостоятельно исчезает. Однако в большинстве случаев возникает необходимость в минитравматичном лечении — криодеструкции, электрокоагуляции, лазерном прижигании.
Строгое соблюдение врачебных назначений минимизирует риск осложнений и гарантирует рецидив болезни. Но эффективная схема лечения не исключает нового заражения половыми инфекциями. Во время лечения женщина должна знать:
- Самостоятельный прием лекарственных препаратов часто не обеспечивает излечение. В таких случаях высока вероятность хронизации патологического процесса и возникновение тяжелых осложнений.
- Средства, устранившие зуд и выделения у вашей подруги или знакомой, не всегда целесообразны и эффективны в вашем случае. Лечение всегда индивидуально и назначается врачом!
- Подмывание, спринцевание домашними средствами (отвары календулы, ромашки и т. д.) и антисептиками (Хлоргексидин, Фурациллин) могут уменьшить зуд, однако не устраняют инфекцию. Домашнее лечение лишь дополняет медикаментозную терапию.
- Исчезновение выделений и зуда не указывает на выздоровление. Прием препаратов должен продолжаться строго по назначенной схеме.
- Выздоровление констатируется только при отсутствии отклонений в исследованиях.
Сильный зуд в интимном месте у женщин и белые выделения указывает на острый воспалительный процесс. При длительном течении бели становятся менее густыми, а зуд слабеет. Однако это вовсе не означает улучшения состояния. Воспалительная патология половой сферы нередко приводят в серьезным осложнениям:
- нагноение расчесов;
- бесплодие;
- распространение инфекции — например, гонорейный артрит;
- перерождение в рак.
Соблюдая простые правила, введенные в привычку, легко предупредить появление выделений и зуда у женщин, нежели потом тратить время, нервы и деньги на лечения возникшего заболевания. Привычки, сохраняющие женское здоровье:
- Подмывание 2-3 раза в день нейтральными средствами. Отказ от спринцеваний.
- Гигиена половой жизни.
- Ношение х/б нижнего белья, отказ от узких джинсов и утягивающих комплектов.
- Профилактические осмотры у гинеколога 1-2 раза в год.
- Лечение хронических заболеваний и поддержание иммунитета.
Кандидоз влагалища – это одно из самых часто диагностируемых заболеваний у женщин. Болезнь начинает развиваться из-за поражения слизистых дрожжевыми микробами либо грибковыми. Нередко, когда недуг диагностируют у будущих мамочек, что связано с ослаблением иммунитета и перестройкой организма в период беременности.
В чем причины
Любая представительница прекрасного пола должна понимать, что проблему инфекционного недуга должно было что-то спровоцировать. Прежде всего речь идёт о болезнетворном грибке, задача которого проникнуть в слизистые половых путей. Ослабленный иммунитет является отличным подспорьем, дабы патологический процесс начал развиваться далее.
Болезнь могут спровоцировать следующие факторы:
- Гормональный дисбаланс (он может возникнуть в период вынашивания плода, во время менопаузы).
- Использование различных гигиенических средств.
- Переохлаждение.
- Наличие болезни у партнёра (передаётся во время незащищённого полового акта).
- Неправильная антибактериальная терапия.
- Слабый иммунитет (после болезни, например).
- Дисбактериоз.
- Заболевания крови.
- Онкология.
- Несоблюдение правил личной гигиены.
- Излишняя потливость.
- Использование синтетического нижнего белья.
- Орально-генитальный секс.
- Сахарный диабет.
- Спринцевание влагалища.
- Постоянные стрессы.
- Неправильное питание (нехватка витаминов в организме).
Все эти причины в одинаковой мере могут привести к развитию молочницы.
Признаки влагалищного кандидоза
Симптомы, которые говорят о присутствии болезни:
- Высыпания на коже (речь идёт не только об интимной зоне женщин).
- Выделения из влагалища – они имеют белую консистенцию и неприятный запах.
- Отёчность половых органов, их покраснение.
- Дискомфорт во время ходьбы.
- Сильный зуд во время мочеиспускания и полового акта.
Молочница – это не опасное заболевание, но оно приносит массу неприятных ощущений, с которыми самостоятельно справиться невозможно. Чтобы решить проблему, достаточно посетить доктора – он назначит грамотное лечение, которое уже через пару дней принесёт свои плоды.

Если женщина уже раньше сталкивалась с молочницей и лечилась одними препаратами, то в дальнейшем эти же лекарства могут не оказать должного эффекта.
Подобное связано с тем, что грибок во влагалище быстро адаптируется к действующему компоненту и в дальнейшем не реагирует на него, продолжая развиваться.
Если у женщины есть сексуальный партнёр, с которым они не предохраняются, то лечению подвергаются оба, независимо от носителя инфекционного заболевания.
Диагностируют 3 формы влагалищного кандидоза:
- Острая. Её отличие от остальных в том, что симптомы усиливаются в утреннее и вечернее время суток, а также после секса. Если болезнь не лечить, то она будет доставлять дискомфорт около двух месяцев, после чего перейдет в другую форму.
- Хроническая. Ситуация практически такая же, как и в первом случае, но симптоматика не столь яркая. Кроме этого, неприятные ощущения то появляются, то также резко пропадают. Этот этап может длиться годами.
- Скрытая. Её опасность в том, что заболевание никак себя не проявляет и женщина может даже не догадываться о наличии у неё кандидоза.
Если замечены какие-то неприятные моменты одной из форм заболевания, то следует незамедлительно обратиться к доктору. Это в первую очередь касается женщин, имеющих подозрения на молочницу во время беременности . Болезнь на ранних этапах быстро устраняется.
Как диагностировать
Чтобы убедиться в первичном диагнозе, следует в обязательном порядке пройти ряд диагностических мероприятий:
- кольпоскопия;
- УЗИ малого таза;
- мазок из влагалища ;
- клинический анализ мочи;
- лабораторное исследование крови на ИППП (биохимический анализ).
Данная проверка входит в набор стандартных исследований, в результате чего доктор может убедиться в наличии кандидозной инфекции, и назначить наиболее правильное лечение.
Способы лечения
Заболевание прекрасно поддаётся лечению, поэтому не стоит паниковать, если оно было вовремя обнаружено. В то же время, определив у себя ряд симптомов, указывающих на недуг, не стоит самостоятельным образом устранять болезнь. Только лечащий врач, проанализировав анализы, сможет назначить наиболее правильный способ для лечения кандидоза .
Зачастую назначают ряд лекарств, которые уберут дискомфорт, а также позволят повысить иммунитет. Помимо этого, медикаментозные препараты нормализуют организм, и дадут возможность противостоять различным бактериям и грибкам.
В процессе лечения назначают:
- Иммуномодуляторы. Это может быть Генферон либо Виферон.
- Пробиотики. Самыми популярными являются Бифидумбактерин и Линекс.
- Витамины и микроэлементы.
- Противомикробные средства. Среди них большим спросом пользуется Нистатин, Кетоконазол, Натамицин, Клотримазол, Флуканазол и Эконазол.









Назначать себе лекарства самостоятельно запрещено, потому что это может перевести заболевание в хроническую форму.
Продолжительность терапии будет зависеть напрямую от степени запущенности проблемы.
Во время лечения важно не только принимать лекарства, но также вести здоровый образ жизни и придерживаться определенной диеты. Многие врачи рекомендуют отказаться от мучного и сладкого. Положительно воздействуют на организм овощи, фрукты и кисломолочные продукты. Именно они имеют в своем арсенале запас необходимых лактобактерий с наличием чрезвычайно нужных и полезных функций для организма. Чтобы повысить иммунитет, можно обратиться к народной медицине, попить отвары из трав, которые продаются в аптеке.
Выполняя все предписания доктора можно избавиться от молочницы во влагалище, при этом не дать болезни перерасти в хроническую форму.
Профилактические мероприятия
Большое внимание уделите выбору нижнего белья. Нельзя носить узкие трусики, сделанные из синтетики – материал считается прекрасной основой для развития бактерий. Стоит отдать предпочтение натуральным тканям.

Доказано, что женщины игнорирующие стрессовые ситуации и ведущие активный образ жизни (допустим, умеренные занятия спортом и прогулки на свежем воздухе) реже сталкиваются с молочницей.
Женское здоровье подобно прекрасной и благоухающей розе, когда небрежное отношение даст возможность завянуть цветку.
Чтобы вовремя начать лечение кандидоза влагалища, необходимо его выявить, а сделать это можно, если регулярно посещать гинеколога. Многие женщины, начав устранение проблемы, бросают её решение на середине, как только проходит симптоматика. Важно знать, что недуг запросто перейдет в хроническую форму, и лечение запущенной молочницы только осложнит проблему. Делать подобного нельзя, потому что недуг перейдёт в хроническую форму, справиться с которым будет гораздо сложнее.
Возможные осложнения
Есть женщины, которые не спешат лечить болезнь, полагая, что её развитие не может принести большого вреда для здоровья. Данное мнение только усугубит ситуацию даже при наличии болезни в инкубационном периоде.

О зуде в интимном месте неудобно даже говорить, а бороться с этой проблемой тем более непросто. Прежде чем поставить себе диагноз "молочница" (а это не всегда она), узнайте об иных причинах зуда и посетите врача. Зуд по влагалище может быть вызван как таким пустяком, как раздражение от тупой бритвы, так и намного более серьезными причинами, например, инфекциями, передающимися половым путем (ИППП).
"В целом, я не рекомендую лечиться самостоятельно без консультации врача, по крайней мере, если вы четко не уверены в том, что нечто похожее было у вас раньше и там была установлена грибковая инфекция",- говорит Мэй К. Борчардт (Mae K. Borchardt), доктор медицинских наук, гинеколог из Houston Methodist Hospital. – "Если прежнее лечение не сработало, не пытайтесь перепробовать все, что есть в аптеке. Посетите врача, так вы установите причину зуда и получите эффективное лечение".
Важно исключить серьезные причины зуда – например, трихомониаз, распространенную ИППП, которая требует лечения антибиотиками. К слову, случаи выявления трихомониаза увеличиваются. Зуд в сочетании с незаживающей язвой хоть и редко, но может быть вовсе не симптомом инфекции, а указывать на рак вульвы.
Однако если врач установит одну из следующих причин, вы спокойно можете воспользоваться препаратами, которые отпускают без рецепта. Ниже приведены 5 причин вагинального зуда и способы решения этой проблемы.
1. Зуд, связанный с образом жизни
Если беспокоит зуд именно наружных половых органов, то причиной может являться дерматит, или воспаление кожи. Вызвать его могут тупые лезвия для бритья, слишком плотно облегающее белье, ношение мокрой одежды после тренировки.
"После обследования примерно у 25% женщин мы не находим признаков инфекции", - отмечает Борхардт. – "Это означает, что причина зуда кроется в факторах окружающей среды или иных состояниях".
Меняйте лезвия после каждого пятого бритья, носите менее облегающую одежду, которая позволяет коже интимной области "дышать", мойтесь и меняйте белье после каждой тренировки. Если зуд все равно беспокоит, попробуйте одно простое средство.
"При незначительном неспецифическом зуде я рекомендую пациентам применять что-нибудь смягчающее без активных ингредиентов", - сообщает Пол Нирджеси (Paul Nyirjesy), доктор медицинских наук, профессор кафедры акушерства и гинекологии в Drexel University College of Medicine.- "Таким средством может быть вазелин или кокосовое масло. Просто нанесите небольшое количество средства на области, которые зудят".
2. Зуд, связанный с сексом
Если вы недавно начали пользоваться новым лубрикантом (или использовали его недостаточное количество), может появиться зуд и дискомфорт во влагалище.
По словам Борхардта, раздражающие нежную слизистую влагалища спирты, которые содержатся во многих лубрикантах, наличие аллергии на латекс, содержащийся во многих видах презервативов; отсутствие адекватного количества лубриканта при половом контакте – все это может привести к появлению зуда.
Как вариант для тех, кто не использует презервативы, Борхардт советует использовать в качестве лубриканта кокосовое масло (снижает контрацептивный эффект презерватива). Для тех, кто пользуется барьерной контрацепцией, подойдут водорастворимые лубриканты без отдушек. При наличии аллергии на латекс ищите презервативы из полиизопрена.
3. Зуд, связанный с менопаузой
При наступлении менопаузы снижается уровень эстрогенов, что ведет к изменению кислотного баланса во влагалище, его слизистая становится тонкой и сухой. Такое состояние называют вагинальной атрофией.
"Уровень эстрогенов снижается в течение всей жизни, и это снижение может проявиться зудом, раздражением во влагалище, болезненными половыми контактами", - замечает Борхардт. – "Назначенное доктором в таких случаях лечение очень эффективно, но оно противопоказано некоторым женщинам с определенной сопутствующей патологией".
4. Зуд от средств для гигиены
Наверняка многие слышали о том, что спринцевания не приветствуются, более того, они могут нарушать нормальный, естественный баланс микрофлоры. Однако, даже если вы не пользуетесь спринцовкой, неправильно подобранное мыло может вызывать зуд.
"В общем, продукты, которые используют в интимной области, не должны содержать отдушек, им следует быть максимально мягкими", - отмечает Борхардт. – "Выбирайте увлажняющее мыло, не содержащее отдушек, и используйте его только для наружных половых органов. Влагалище очищается самостоятельно, поэтому вам не следует заниматься его гигиеной".
Также откажитесь от вагинальных дезодорантов и салфеток, они могут нарушить баланс естественной микрофлоры. Нормально, когда у влагалища присутствует некоторый запах, однако если он стал неприятным, обратитесь к врачу.
5. Бактериальный вагиноз
Несмотря на пугающее название, бактериальный вагиноз является достаточно распространенной патологией и возникает при массивном росте бактерий во влагалище. Заболевание встречается у женщин любого возраста, но чаще репродуктивного. Риск заболевания повышается при наличии незащищенных половых контактов и частых спринцеваний.
Кроме зуда при бактериальном вагинозе женщины отмечают появление серых выделений из влагалища, имеющих рыбный запах. Для лечения назначают антибиотики, при частых рецидивах для профилактики поможет прием пробиотиков.
А что, если все-таки молочница?
Если симптомы молочницы возникли впервые, обязательно посетите врача, чтобы исключить иную патологию. Если вы четко уверены в том, что у вас появилась именно молочница, воспользуйтесь противогрибковыми препаратами.
"Существуют 1-, 3-,7-дневные схемы лечения, я предпочитаю 7-дневные", - сообщил Нирджеси. – "Так значительно снижается интенсивность жжения, зуда и раздражения по сравнению с короткими курсами лечения".
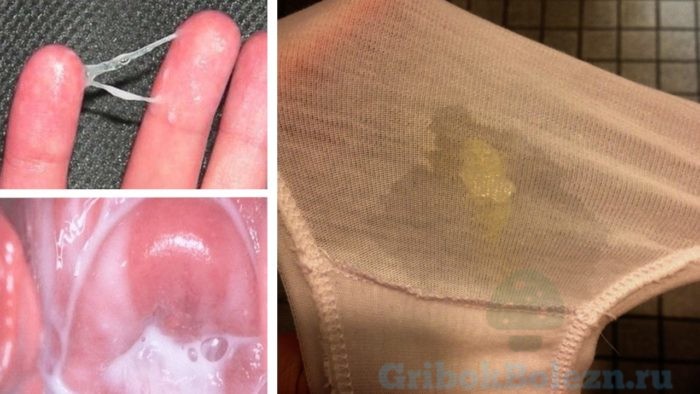
Молочница помимо зуда может вызывать ощущение жжения, особенно при мочеиспускании и половом акте, появление густых творожистых выделений из влагалища или наоборот жидких водянистых.
Специфические пятна на нижнем белье — главный признак того, что в зоне интимных органов началась грибковая инфекция.
Выделения при молочнице бывают разными по цвету, запаху и густоте: отличия данных параметров говорят о степени запущенности заболевания и причинах, которыми оно было вызвано. 
Грибок — это серьезно
Мирно существующий в микрофлоре человека грибок Кандида начинает интенсивно размножаться, если организм по разным причинам теряет свои защитные силы.
Результатом его бурной деятельности будут:
Если не лечиться, болезнь может принять хронический характер и распространиться по всему организму.
Разные цвета — разные состояния
По мере развития заболевания бели могут поменять свою окраску на:
Изменение цвета — довольно серьезный симптом, который говорит, что болезнь переходит в тяжелую стадию, или сочетается с другими инфекциями.
В этом случае не стоит медлить с обращением к врачу, ведь ситуация может быть, действительно, опасной.
Бели — в комочках и хлопьях
Если грибкового заболевания у вас нет, то подобные признаки исчезнут в течение нескольких дней. В противном случае ситуация будет только усугубляться.
Достоверный ответ о наличии или отсутствии кандидоза даст анализ мазка на микрофлору, проведенный в лаборатории.

Желтые выделения при молочнице — признак серьезной инфекции или воспаления.
Велика вероятность того, что идет развитие:
- дисбактериоза влагалища;
- гарднереллеза;
- сифилиса или трихомониаза;
- других ИППП.
Чтобы удостовериться может ли у вас быть половая инфекция или молочница, желтые выделения посредством мазка должны быть исследованы специалистами. Ведь если с терапией кандидоза можно повременить, то ИППП требуют безотлагательного лечения.
Коричневый цвет — опасности нет?
Откуда кровь?
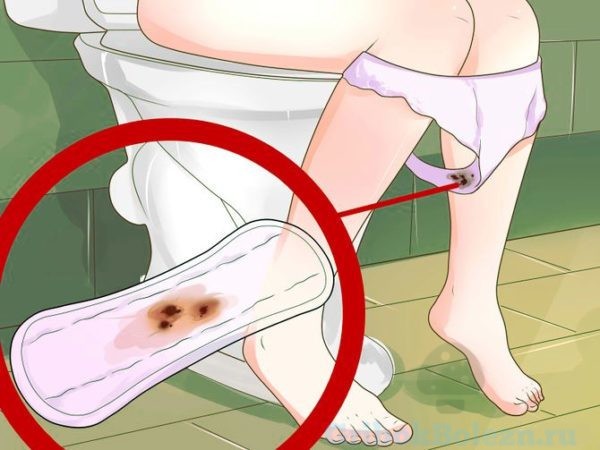
Молочница с кровяными выделениями может быть вызвана микротравмами, появившимися на слизистой из-за повреждения механическим путем, или из-за воспалительных заболеваний в зоне половых органов.
Если в начале развития кандидоза, приходится время от времени почесывать промежность из-за нестерпимого зуда, ненароком можно сделать там маленькие царапины, которые будут кровоточить.
Кровяные выделения могут появиться:
Если у человека развился кандидоз без выделений и долго оставался не леченным, заболевание может перетечь в хроническую, глубокую форму. Проникшие в сосуды и ткани грибки повреждают их и вызывают кровянистые выделения при молочнице.
Всякие кровотечения (помимо менструальных) — опасны. С таким симптомом надо обязательно показаться врачу.

Выделения во время молочницы с зеленоватым цветом — один из наиболее тревожных знаков. По сути, это гной, выходящий наружу из половых органов.
Когда выделений нет
То, как выглядят выделения при молочнице, может многое рассказать о продолжительности поражения, его серьезности и сопутствующих проблемах. Но иногда приходится сталкиваться с таким явлением, как молочница без выделений. Она опасна тем, что очень трудно распознается, а потому долго не лечится.
Если никакой особенной интимной слизи у вас не выделялось, насторожить, тем не менее, должны следующие факторы:
- Отек полового органа.
- Зуд в интимной зоне.
- Боль при сексе и посещении туалета.
Если присутствуют такие проявления, стоит посетить поликлинику и сдать мазок на микрофлору, чтобы удостовериться, все ли у вас в порядке. Это поможет своевременно распознать такое заболевание, как молочница без выделений, и не доводить его до серьезной стадии.
Мужской вариант

Какие бывают выделения при молочнице у мужчин? Этот признак наблюдается у них гораздо реже, чем у слабого пола. О развитии кандидоза говорит припухший и отекший половой член, на котором иногда образуется творожистый налет.
Интимные контакты на время лечения таких заболеваний должны быть прекращены, а внимание к гигиене и укреплению своего иммунитета усилены.
Обо всех изменениях в консистенции, объеме и цвете интимной жидкости будущая мама обязательно должна сообщать своему врачу.
Читайте также:


