Невроз печени симптомы и лечение
Хронические и острые печеночные заболевания могут определять и они разные вегето-висцеральные расстройства на расстоянии, в других аппаратах, а также психические и нервные расстройства, в состоянии создавать затруднения в интерпретации и проводить к ошибкам в диагнозе. Это давно известный факт. Понятие намного расширилось, когда в нозологию вошло представление о печеночной недостаточности (Куплен, Якобе, Рапель, Обель, Гельма, Клиппель и др.) и вновь актуализировано и переоценено в последние десятилетия исследованиями, вызванными большим размахом хронических и острых гепатитов.
При вирусном остром гепатите могут появиться разные расстройства: яевровегетативные, сосудистые, пищеварительные, мочевые, половые, нервные и психические. Были описаны, как возможные симптомы: астения, беспокойство, тревога, неуверенность, сосудодвигательные и потоотделительные расстройства, головные боли (особенно при физическом усилии), мышечные и суставные боли, мышечное вздрагивание, ощущение дыхательного затруднения, предсердечное стеснение, желудочное напряжение; также и депрессивное состояние, склонность к уединению, чувство страха, расстройство внимания.
Важен факт, что подобные расстройства могут появиться и при легких или средних формах эпидемического гепатита, без недостаточности печени, будучи связаны, с одной стороны, с повреждениями вызванными гепатическим вирусом вне печени (в брюшных симпатических узлах, в центральной нервной системе, в гипоталамусе, бульбусе, висцеральных нервных клетках и т.д.), а, с другой стороны, особой невропсихической и вегетативной реактивностью этих больных (как это следует из разработок многих исследователей, среди которых, у нас Брукнер, Рункан).

Также важен факт, что иногда эти расстройства могут быть вызваны в рамках безжелтушных острых гепатитов, следовательно их труднее диагносцировать и они могут породить ошибки интерпретации, направляя к другим диагнозам, а не к действительному; или же могут показаться предвестниками, началом гепатита Боткина, определяя и в этом случае ошибочные диагнозы, до того дня, когда появится желтуха и гепатит раскроет свое лицо, объясняя странные, до того необъяснимые расстройства.
В медицинской литературе описаны и мы тоже встречали такие случаи, некоторые время означенные ярлыком, как грипп, гастрит, дуоденит, ревматизм, неврастения и даже острый психоз, из-за невромышечных болей, астении, желудочно-кишечных расстройств, психических нарушений, с которыми они вышли на сцену или которые составляли преобладающие клинические явления, до появления желтухи (иногда весьма позднего).
Приведены формы острого гепатита Боткина с невропсихическим дебютом (Гаврилэ, Глигоре, Дину) или же с клинической картиной, наслаиваемой на картину астенического невроза (Дину, Ботез), в особенности по причине выраженной адинамии и астении. Затем было отмечено появление, эвентуально, на этой основе или независимо от нее, некоторых возбуждающих явлений истерического и даже маньякального типа или явлений обнубиляции, способных довести до ошибочного диагноза психических заболеваний. (Были даже опубликованы наблюдения больных, которые в период инвазии гепатита были сначала направлены в психиатрическую больницу с психопатическим диагнозом).
Но даже если эти вегетовисцеральные формы — извращенные или невро-психические — гепатита Боткина могут создавать неясность, замешательство, диагностические ошибки, они обычно выясняются в определенный момент развитием основной болезни, сбрасывающей, в конце концов, с себя маску. Все же, чтобы избежать ошибок (которые, как мы видели, могут привести к терапевтическим мерам, не только несоответствующим, а даже вредным) хорошо иметь в виду и этот источник ошибок, предполагать его возможность особенно в период эпидемии вирусного гепатита или же в случае гепатогенной конъюнктуры.
Проявляется болью в правом подреберье, тошнотой, рвотой, повышенной температурой, умеренным увеличением печени, признаками печеночной и сердечной недостаточности.
Для постановки диагноза требуется проведение печеночных проб, УЗИ, МРТ, ОФЭКТ печени, пункционной биопсии с морфологическим исследованием биоптатов. Основные направление лечения некроза печени: устранение печеночной недостаточности, коррекция витальных функций, дезинтоксикационная терапия, при неблагоприятном прогнозе для жизни – пересадка печени.
Причины некроза печени
Некроз печени является полиэтиологичным заболеванием. Острый некроз печени чаще всего встречается при различных гепатитах, из них в 75% случаев – вирусной этиологии. Примерно 1% пациентов с вирусным гепатитом В перенес данную патологию, а сочетание гепатита В и D приводит к острому некрозу печени в 30-40% случаев.
Также частой причиной острого некроза печени является отравление лекарственными средствами либо токсическими веществами.
Некроз печени часто сопровождает тяжелую патологию сердечно-сосудистой системы с развитием ишемии печеночной ткани. Длительное нарушение кровоснабжения печени ведет к развитию центролобулярного некроза, либо к тотальному поражению паренхимы с быстрым развитием печеночной недостаточности.
Кроме того, приводить к массивной гибели гепатоцитов могут радиационные и термические воздействия на организм, тяжелые травмы печени. Более редкой причиной являются гемобластозы (опухолевые клетки инфильтрируют ткань печени, приводя к гибели паренхимы), прием препаратов для лечения СПИДа (диданозин), острая жировая инфильтрация гепатоцитов при некоторых заболеваниях обмена веществ.
По степени распространенности процесса некроз может быть фокальным (поражение нескольких рядом расположенных гепатоцитов – при вирусных гепатитах), центролобулярным или зональным (гибнут гепатоциты определенных зон печеночной дольки – при хронических гепатитах, приеме гепатотоксичных веществ), субмассивными и массивными (поражается вся печеночная долька).

Симптомы некроза печени
На ранних стадиях некроза печени, когда объем погибших клеток невелик, негативные проявления отсутствуют. По мере увеличения объема поражения паринхемы появляется клиническая картина, напоминающая признаки воспаления печени:
- утрата аппетита;
- потеря веса;
- эпизодические приступы тошноты, рвоты;
- пожелтение кожи и глаз;
- побледнение ногтей;
- кожный зуд;
- обесцвечивание каловых масс и потемнение урины;
- общее ослабленное состояние.
По мере прогрессирования патологии и отмирания большого количества печеночных клеток активируется иммунная система с целью разграничения отмерших тканей от здоровых. В итоге появляется ряд симптомов:
- увеличение объема брюшной полости вследствие скопления внушительного количества жидкости;
- увеличение печени и селезенки, боль при пальцевом обследовании;
- тяжесть и спазмы в правом боку с иррадиацией в правую лопатку, поясничную зону.
На запущенных стадиях при обширном некрозе полностью утрачивается дезинтоксикационная способность печени. Признаки, по которым можно определить энцефалопатию:
- постоянная сонливость;
- резкие перепады настроения;
- неадекватные поведенческие реакции и вспышки агрессии;
- тремор рук, ног, языка.

Диагностика некроза печени
Пациенты с некрозом печени требуют немедленной консультации гастроэнтеролога, реаниматолога, хирурга. При подозрении на данную патологию необходимо провести УЗИ печени и желчного пузыря, магнитно-резонансную томографию печени и желчевыводящих путей, однофотонную эмиссионную компьютерную томографию печени (ОФЭКТ печени).
Все эти исследования позволят выявить очаг поражения в паренхиме печени, однако точное описание патологического процесса сможет предоставить только пункционная биопсия печени с морфологическим исследованием биоптатов.
Для уточнения степени тяжести процесса проводят биохимические пробы печени, исследование уровня азотистых шлаков, ЭКГ, ЭЭГ. Если есть подозрение на вирусный гепатит – необходимо определить уровень антител к основным антигенам (В, С, D).
Лечение некроза печени
При подозрении на некроз печени требуется немедленная госпитализация больного в отделение интенсивной терапии.
Первейшая задача при омертвении клеток печени – борьба с печеночной недостаточностью и замещение нарушенных функций печени. В основе лечения лежат такие назначения:
На данный момент ни один из методов замещения функций печени не является достаточно эффективным. Если зафиксировано быстрое появление энцефалопатии, возникновение и нарастание отека мозга, а эффекта от консервативных мероприятий не наблюдается на протяжении 24 часов с момента начала интенсивной терапии, то жизнь пациента может спасти только пересадка печени.
Ургентная (экстренная) трансплантация затруднительна, выживаемость больных составляет не более 65% на протяжении 1 года после операции.

Прогноз и профилактика некроза печени
Прогноз при некрозе печени зависит от очень многих факторов: возраста, причины патологии, длительности энцефалопатии и комы, выраженности полиорганной недостаточности, наличия инфекционных осложнений и др.
Плохой прогноз при некрозе печени отмечается при наличии следующих условий: возраст до 10 и после 40 лет; выраженный метаболический ацидоз; длительная желтуха до появления энцефалопатии (более недели); уровень общего билирубина более 300 мкмоль/л.
Причиной смерти при некрозе печени могут служить неврологические расстройства, кровотечения (в основном желудочно-кишечные), сепсис, нарушения витальных функций (дыхания и кровообращения), почечная недостаточность.

Некроз печени легче предупредить, чем лечить. Профилактика омертвения печеночных клеток – это по сути предупреждение провоцирующих его заболеваний и состояний, а если они возникли – быстрое и эффективное их лечение. Чтобы приблизить риск возникновения некроза печени к нулю, следует эффективно бороться с:
- воспалительными заболеваниями печени (особенно вирусными гепатитами);
- последствиями отравлений, радиационного поражения, действия высоких температур на организм, тяжелых травм печени;
- опухолевыми заболеваниями; нецелевым и бесконтрольным применением лекарственных средств; нарушениями со стороны обмена веществ.
Специфические меры профилактики некроза печени отсутствуют. Для снижения риска развития патологии важно соблюдать здоровый образ жизни, правильно питаться. Особую роль в предупреждении некроза отводят вакцинации против гепатита В.
Некроз печени – заболевание, сопровождающееся отмиранием гепатоцитов органа. К этому приводит множество заболеваний. Печень теряет свою функцию по очищению организма, процессу желчевыделения.
Такое состояние называется печеночная недостаточность. Для постановки диагноза требуется консультация терапевта, инфекциониста, гепатолога. Болезнь угрожает жизни пациента, требует экстренных медицинских манипуляций.
Причины
К некрозу печени приводит множество причин. От их разновидности зависит лечение, назначенное врачом. Спровоцировать некроз может:
- Гепатит. Это группа вирусных и инфекционных заболеваний, образующих воспаление печеночной ткани. Чаще всего встречается вирусная форма гепатита D, B.
- Употребление лекарств. Большинство препаратов проходит через паренхиму, которая нейтрализует их токсическое воздействие. Если пациент применяет лекарственные средства свыше нормальный дозировки, это приводит к отравлению гепатоцитов. Такой процесс могут вызвать некоторые препараты при минимальной дозировке, например, лекарство от СПИДа.
- Сердечно-сосудистые заболевания. К этой причине относится тромбоз, при котором образуется множество сгустков, закупоривающих просвет сосудов. Другой фактор – ишемическая болезнь, вызывающая спазм эндотелия сосудов и прекращение поступления крови к органу. В обоих случаях нарушается трофика ткани, она не получает достаточного количества кислорода, витаминов, микроэлементов, минералов. Постепенно паренхима отмирает.
- Механические повреждения. К ним относятся удары, ушибы, ножевые и огнестрельные ранения. Некроз печени образуется в случае, если поражена большая часть паренхимы.
- Термическое воздействие. К нему относится переохлаждение, влияние высоких температур. При этом страдает не только печеночная ткань, но и другие органы, системы.
- Радиационное излучение. Часть клеток паренхимы мутирует и формирует злокачественное новообразование, в другой области определяется некроз.
- Злокачественные новообразования. Они могут формироваться в печени. Постепенно опухоль разрастается, сдавливает нормальные клетки, что приводит к их отмиранию. Другая разновидность состояния – метастазы, которые всегда проходят через паренхиму. Там они задерживаются и образуют новую опухоль.
- Жировое перерождение. Чаще всего такое состояние формируется при нарушении обмена веществ. В гепатоцитах появляются жиры, которые распространяются по всему органу, приводя к печеночной недостаточности. Чем больше жировой ткани локализуется в гепатоцитах, тем больше возможность их некроза.

Классификация
Существует несколько разновидностей заболевания, провоцирующих некроз печени. Врачу необходимо выявить тип болезни, чтобы поставить точный диагноз.
В зависимости от стремительности развития процесса заболевание делят на следующие формы:
- сверхострая – развитие осложнений вследствие печеночной недостаточности, развивается через 1 неделю после появления первых клинических симптомов;
- острая – осложнение образуется через 10 дней – 1 месяц после первых признаков;
- подострая – распространение болезни на головной мозг через 1-3 месяца после воспаления печеночной ткани.
По локализации патологического процесса болезнь делится на следующие формы:
- локальная, то есть уничтожение только нескольких гепатоцитов, которые располагаются вблизи друг к другу;
- зональная гибель клеток, которые расположены только в зоне 1 дольки;
- некроз печени массивного характера– поражение множества клеток, вне зависимости от локализации начального процесса.

В зависимости от распространенности некроза печени врач делает прогноз состояния пациента после проведенного лечения. Чем меньше область поражения, тем выше процент полного восстановления организма.
Симптомы
Симптоматика заболевания зависит от распространенности отмирания клеток. Если некроз печени образуется в нескольких гепатоцитах или небольшой части паренхимы, клиническая симптоматика нарастает постепенно.
Если же поражается целая долька, энцефалопатия (проникновение билирубина и других ядовитых веществ в ЦНС, что приводит к гибели пациента) развивается быстро.
Если болезнь образуется постепенно, в первое время пациент не замечает изменений. Возможно появление следующих признаков:
- недомогание (слабость, усталость, вялость, сонливость);
- тошнота, связанная с нарушением процесса пищеварения, которую больной может принять за отравление или расстройство желудка;
- незначительное повышение температуры тела, не больше 37,5 градусов.

Далее возникает острый период, когда клиническая симптоматика определяется наиболее ярко:
- диспепсические расстройства (тошнота, обильная рвота, запор, диарея);
- боль в правом боку;
- повышение температуры тела свыше 38 градусов, которая может достигать критических отметок;
- пожелтение кожных покровов, слизистых оболочек, склер;
- истощение, вызванное обильной рвотой, недостатком поступления питательных веществ, обезвоживанием;
- из-за гибели гепатоцитов активизируются защитные функции организма, поэтому печень увеличивается в объеме, ее капсула растягивается (по этой причине боль иррадиирует в соседние органы, поясницу и лопатку);
- если боль со временем проходит без применения лекарственных препаратов, это не говорит о выздоровлении, произошла гибель большей части гепатоцитов.
Во время гепатита в крови накапливается билирубин, аммиак. Частицы этих веществ настолько малы по размеру, что могут проходить через гематоэнцефалический барьер, попадая в головной мозг. Они являются токсическими продуктами для нервных клеток, поэтому приводят к их отравлению и гибели. Такое состояние характеризуется определенными признаками.
У человека меняется поведение, он становится агрессивным, плаксивым, перевозбужденным. Образуется дрожание в конечностях, снижается функция памяти. Чрезмерная возбужденность меняется повышенной сонливостью. Человек может проспать несколько дней.
Постепенно пациент перестает ощущать себя в пространстве, не помнит кто он, где находится. Тонус мышц увеличивается, поэтому формируются спазмы, скованность движений. Токсическое воздействие на головной мозг приводит к отеку этой области. Человек впадает в кому.

Кома образуется при увеличении отека мозга, нарушении его функциональности. Формируются следующие негативные влияния:
- угнетение дыхательной функции;
- снижение артериального давления;
- снижение частоты сердечных сокращений, что приводит к недостаточному поступлению кислорода и питательных веществ к органам и тканям, в том числе головного мозгу.

Гепаторенальный синдром – снижение функции почек из-за первичного заболевания печеночной ткани. При некрозе печени состояние образуется вследствие попадания токсических продуктов распада в канальцы почек. Образуются следующие осложнения:
- нарушение водно-электролитного баланса, отсутствие попадания веществ в мочу, которые сохраняются в крови и тканях;
- концентрирование токсических продуктов из-за почечной недостаточности увеличивается, что приводит к быстрому формированию энцефалопатии и комы.
Происходит задержка выделения мочи. У человека образуются отеки, которые наиболее сконцентрированы в нижних конечностях.

Печеночная ткань участвует в выработке белков крови. При ее дисфункции процесс замедляется или полностью утрачивается. При отсутствии белков уменьшается количество факторов свертывания. Человек начинает истекать кровью.
В данном случае переливание крови с большим количеством факторов свертываемости не помогают. Это связано с тем, что для активизации процесса необходимо участие печеночной ткани, которая в этот момент не функционирует.

При нарушении печеночной функции в крови циркулирует большое количество токсических продуктов, которые попадают в желудочно-кишечный тракт. Это вызывает повреждение слизистой оболочки, воспалительный процесс. Образуются раны, которые приводят к большой потере крови.
Заболевание ослабляет иммунную систему, организм становится подверженным проникновению различных патогенных микроорганизмов. Из-за этого образуются генерализованные инфекции.
Поскольку слизистая оболочка ЖКТ повреждена, инфекция легко проникает в кровоток. Это образует сепсис, который при отсутствии лечения приводит к гибели пациента.

Диагностика
Диагностика состояния пациента проходит несколько этапов. Врач применяет 2-3 методики, чтобы выявить первопричину некроза печени.
- Сбор анамнеза. Это данные, полученные со слов пациента или его близких. Основываясь на них, врач предполагает диагноз, назначает дополнительные тестирования.
- Общий осмотр. Если поражение паренхимы только началось, никаких клинических признаков определяться не будет. Если пациент попал к врачу в разгар заболевания, врач обнаружит пожелтение кожных покровов и склер, кровоточащие десны, отеки и другие признаки.
- Лабораторные анализы. В общеклиническом исследовании крови повышается количество лейкоцитов и СОЭ. Это говорит о воспалительном процессе в организме. В биохимии крови обнаруживается резкое повышение АЛТ и АСТ, которые являются маркерами повреждения печеночной ткани. Моча становится темно-коричневой. Кал обесцвечивается. Эти процессы связаны с нарушением билирубинового обмена.
- УЗИ органов брюшной полости. Обнаруживается гепатомегалия, которая часто сопровождается спленомегалией. Врач выявляет участки отека паренхимы, изменение внутренней структуры.
- Биопсия печени с последующей гистологией. Врач извлекает кусочек органа, направляет в лабораторию. Там производят микроскопирование ткани, определение клеточного состава. Определяется некроз, озлокачествление клеток.
- МРТ, КТ. На мониторе видно послойное строение органов брюшной полости. Врач выявляет состояние сосудов, нервной ткани.
- Вирусологический метод. Проводится при подозрении на первичное заболевание в виде вирусного гепатита. С помощью метода определяются геном вирусного гепатита, если он имеется.
- ЭКГ, ЭЭГ. С помощью этих методик оценивается функционирование сердечно-сосудистой системы, головного мозга. Это необходимо для своевременного обнаружения осложнения в процессе повреждения печеночной ткани.

Проведение исследований позволяет выявить место локализации патологического процесса. Определив причину, врач может назначить лечение, рассказать пациенту о прогнозе его состояния.
Лечение
Чаще всего некроз печени обнаруживается на стадии осложнения. Человек помещается в реанимационное отделение. Там ему внутривенно вводят следующие средства:
- витамин К для предотвращения кровотечений;
- блокаторы протонной помпы для снижения воздействия большого количества соляной кислоты на слизистую желудка;
- противосудорожные препараты;
- парентеральное питание в случае, если человек самостоятельно не может употреблять в пищу, находится в состоянии комы.

При некрозе печени поражается почечная ткань. Но в этом случае лечение симптома не проводится. Это связано с тем, что диализ усугубляет кровотечения. Поэтому вся терапия сводится к восстановлению гепатоцитов.
При некрозе печени энцефалопатия образуется вследствие поступления азотсодержащих веществ в ЖКТ. Там они расщепляются под действием бактерий микрофлоры, поступают в кровь и переходят через гематоэнцефалический барьер. Чтобы предотвратить это состояние, придерживаются следующих правил в лечении:
- перевод пациента на парентеральное питание (внутривенное, через капельницу);
- применение антибактериальных препаратов для угнетения действия микрофлоры кишечника.
Наиболее эффективным методом устранения некроза печени является трансплантация органа. Врач должен произвести операцию в течение суток после образования энцефалопатии. Только так можно устранить отек мозга и последующую смерть пациента.

Некроз печени – состояние, которые опасно для жизни пациента. В большинстве случаев такой процесс приводит к гибели. Важно своевременно выявить симптомы поражения, чтобы предотвратить отек мозга и энцефалопатию. Пациенты, у которых была поражена почечная ткань, должны придерживаться пожизненной диеты и терапии, чтобы предотвратить рецидив состояния.
Некроз печени – опасный патологический процесс, который сопровождается гибелью печеночных клеток, отмиранием паренхиматозной ткани. Болезнь необратимого характера, отличается стремительным прогрессированием, быстрым формированием симптомов полиорганной недостаточности внутренних органов.
Что такое некроз печени, симптомы и лечение, разновидности патологического процесса и классификация, прогноз и сколько живут – подробно в статье.
Что такое печеночный некроз?
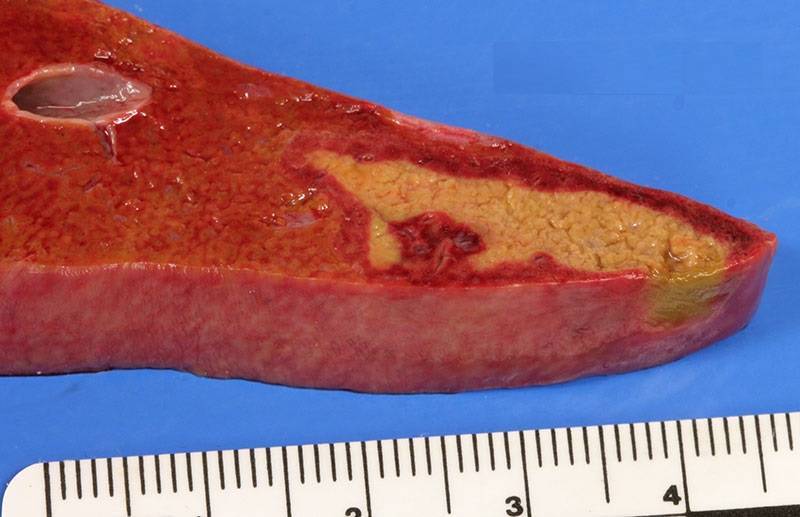
Некроз печени у взрослого или ребенка – это смертельно опасное заболевание, способное привести к летальному исходу через несколько дней с момента развития.
Нарушение кровоснабжения железы, спровоцированное различными факторами или сопутствующими патологиями, провоцирует стремительное разрушение гепатоцитов. Процесс отмирания печеночных клеток протекает в две стадии.
Некробиоз – первая стадия, она характеризуется отмиранием клеток печени, вторая стадия – это уже разрушение самих гепатоцитов. Гибель выявляется локально, образуется четко ограниченный некротический очаг, который покрыт рубцами снаружи, а внутри имеет разрушенные паренхиматозные ткани.
Причиной некроза выступают факторы внешнего, внутреннего характера.
Запустить процесс распада гепатоцитов и их гибели могут злокачественные новообразования в печени.
Классификация – формы и виды заболевания
Патогенез заболевания обширен, многогранны и разновидности болезни. В медицинской практике есть несколько классификаций. Патологию классифицируют в зависимости от скорости прогрессирования. Опасность недуга в том, что он развивается стремительно.
По скорости течения выделяют сверхострый – от первых клинических признаков и до появления осложнения проходит неделя, острый – негативные последствия возникают через 1-4 недели после развития, подострый – до 1,5 месяцев. В последнем случае процесс вялотекущий, симптоматика смазанная.
Во время диагностики обязательно определяют, какая разновидность некроза у пациента в зависимости от распространения.
- Локальная форма – участки с отмершими клетками строго локализованы, находятся в одной определенной зоне железы.
- Фокальная форма – поражаются отдельные печеночные клетки.
- Рассеянная форма – имеется несколько очагов, которые рассеяны в тканях внутреннего органа.
- При массивном некрозе печени наблюдается отмирание больше половины клеток.
- Ацинарная форма – некротические очаги сливаются, вследствие чего появляются некротические полосы.

На фоне такой разновидности нарушаются процессы обмена белков. Паренхиматозные клетки и гепатоциты разрушаются по причине чрезмерной ферментарной активности.
Варианты: частичный вид – преобразуется мембрана печеночных клеток и полный – вся клетка погибает. Чаще всего причиной выступает вирус гепатита формы B.
Разрушаются гепатоциты, содержащие малую концентрацию белка. Отличительная особенность – очаги располагаются достаточно далеко от источников снабжения кровью.
Классифицируют на формы – фокальная (причины – вирусные гепатиты, билиарный цирроз печени), зонально-центробулярная (патогенез – отравление, комбинация D, B вирусов в организме пациента), массивная – в большинстве случаев провоцирует печеночную кому.
Отмирают печеночные клетки, которые располагаются рядом с портальной веной. К причинам относят гепатиты, циррозное поражение, наследственные болезни печени. Отличительная особенность – внутри некротических очагов наблюдаются здоровые печеночные клетки.
Вид заболевания сопровождается быстрым отмиранием большей части гепатоцитов, что всегда ведет к развитию печеночной комы, летальному исходу.
На фоне болезни наблюдается ацинарный процесс слияния пораженных некрозом зон с ишемическими внутренними проявлениями, что замедляет либо полностью прекращает восстановительные процессы в печени.
Основная опасность – высокая вероятность выброса нефильтрованной крови, что приведет к отравлению всех органов и систем. Мостовой тип формируется по причине гепатитов, цирротических процессов, жировой инфильтрации.
При геморрагическом некрозе печеней выявляется отмирание печеночных клеток вокруг центральных вен одновременно с геморрагическим пропитыванием внутренних тканей.
Клинические проявления отмирания печени
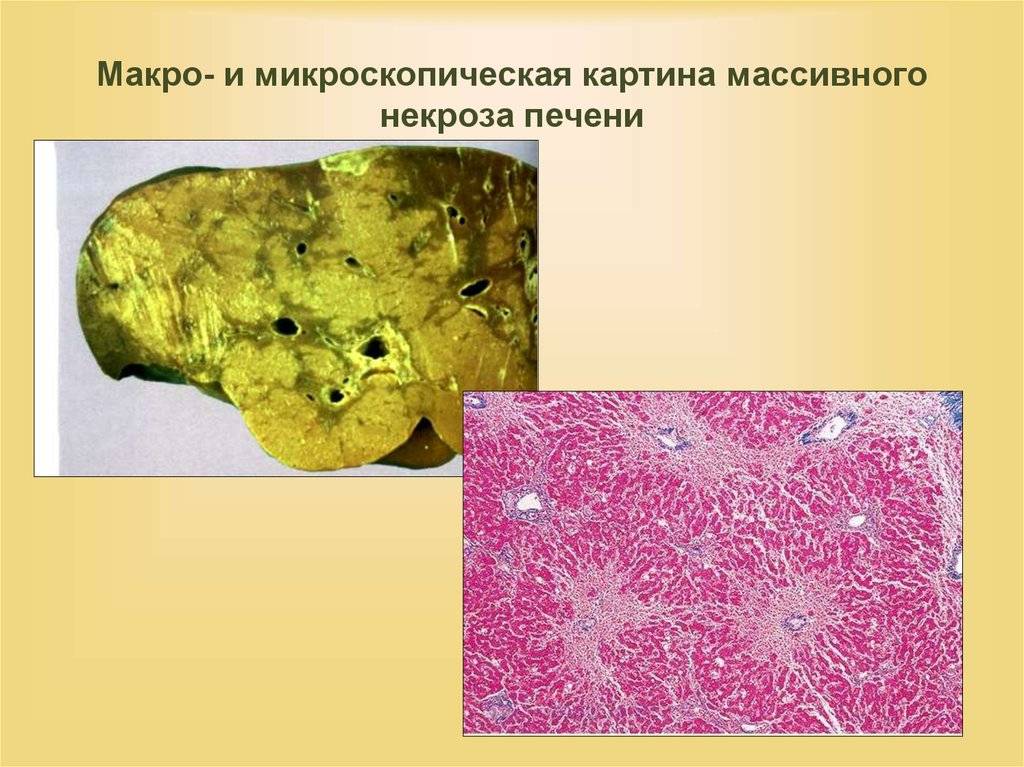
Симптомы при некрозе железы и на фоне постнекротического цирроза печени похожи. На ранних этапах проявляется клиника – боли и дискомфорт в области проекции печени, пожелтение кожного покрова, постоянная тошнота, понос.
Также пациенты жалуются на ухудшение аппетита, резкое понижение массы тела. Общие признаки связаны со слабостью, недомоганием, постоянной усталостью без явной причины.
После некроз принимает желтушное либо холестатическое течение – отличаются клиническими проявлениями. В первом случае кожа желтая, с красноватым отливом, формируются сосудистые звездочки, выявляется тремор конечностей. У пациентов увеличивается печень в размере, селезенка.
Холестатический вариант течения характеризуется выраженным зудом кожи, потемнением урины, обесцвечиванием кала, расстройством ферментативной функции.
На фоне омертвения большей части гепатоцитов активизируется иммунная система. Она воспринимает погибшие клетки в виде чужеродных агентов, начинает с ними борьбу.
Как результат, отечность тканей печени, существенное увеличение органа в размере, растяжение капсулы железы – приводит к сильной боли.
У мужчин и женщин расстройство дезинтоксикационной функции способствует скоплению высокой концентрации токсичных веществ в организме, вследствие чего нарушается функциональность других органов. Больше всего страдает головной мозг.
- Снижение интеллектуальных способностей.
- Проблемы с памятью.
- Постоянная сонливость.
- Тремор рук.
- Агрессивность, раздражительность.
На фоне нарушения этой функции развивается гипотония, отекают легкие, проявляются симптомы острой формы дыхательной недостаточности. По аналогичной причине плохо сворачивается кровь, что приводит к массивному внутреннему кровотечению.
Чаще всего кровотечение локализуется в ЖКТ, что базируется на определенных факторах. При некротических процессах в печени возрастает синтез соляной кислоты в желудке, в крови скапливаются токсичные компоненты, как результат, появляется язвенное поражение желудка у человека.
Диагностика
Диагностические мероприятия включают в себя УЗИ, МРТ железы и желчных каналов, ОФЭКТ, биопсию, лабораторные анализы крови, урины, фекалий.
Скрининговый метод УЗИ позволяет диагностировать патологические процессы, в некоторых случаях установить первоисточник проблемы – мелкоузловой или крупноузловой цирроз. Для более детальной визуализации проводится МРТ. Чтобы выявить степень тяжести, необходим забор биологического материала – печеночных тканей.
С помощью аппаратных методик изучают строение, структуру органа, сосудистый рисунок, степень поражения, размеры. Диагност по завершению исследования составляет описание, на основании которого врач ставит окончательный диагноз.
Лечение некроза печени
Острый некроз печени требует помещения пациента в реанимационное отделение. В первую очередь терапия ориентирована на предупреждение печеночно-клеточной недостаточности. Во время лечения контролируют состояние ССС, дыхательной системы и др. органов.
Для торможения процессов некроза в железе применяются различные препараты. Так, назначают раствор глюкозы 20%, активированный уголь. Прописывают лекарства, которые подавляют продуцирование соляной кислоты (Омепразол), чтобы предупредить язвенное поражение желудка.
В качестве профилактики кровотечения в ЖКТ используют витамин K, средство вводится внутривенным способом. Для подавления бактериальной инфекции нужны антибиотики, а при судорогах вводят лекарство Диазепам.
Одновременно с этим осуществляется патогенетическая терапия, ориентированная на устранение источника болезни. На фоне вирусных гепатитов назначают противовирусные таблетки, при паразитарных болезнях необходима антигельминтная терапия, эндокринных расстройствах – гормональные лекарства.
Прогноз хронической болезни
Прогноз при отмирании печеночных клеток неоднозначный, поскольку обусловлен рядом факторов. Все зависит от первопричины гибели печеночных клеток, возрастной группы пациента, выраженности функционального сбоя, длительности энцефалопатии и др.
Прогноз неблагоприятный, если болеет ребенок до 10 лет либо взрослый старше 40-летнего возраста; концентрация билирубина свыше 300 мкмоль на литр; развился тяжелый метаболический ацидоз. Также усугубляет картину длительная желтуха (от одной недели), возникновение вторичных инфекционных процессов.
Острая дыхательная и сердечная недостаточность, массивное кровотечение в ЖКТ, печеночная кома – это частые причины летального исхода при некрозе печени, поэтому даже незначительный дискомфорт в правом боку должен стать поводом для посещения медицинского специалиста.
Читайте также:


