Болят кости таза и ног ночью причины и лечение

Тазовое кольцо – это часть опорно-двигательного аппарата, которая обеспечивает опорную и защитную функции. Тазовые кости не цельные. Каждая из них состоит из трёх составных частей: седалищная, подвздошная и лобковая. Все три части сращиваются в младенческом возрасте.
Сзади тазовые кости крепятся к боковым поверхностям крестца с помощью подвздошно-крестцовых составов. С помощью данного сочленения происходит фактическое крепление нижних конечностей к туловищу человека. На эти суставы приходится максимальная амортизационная нагрузка от ходьбы и бега. Это обусловлено особенностями анатомического строения тазобедренных суставов.
Болят кости таза при повышенной нагрузке на сочленения и само кольцо. Давление может быть как внутренним, так и внешним. Поэтому при появлении подобного симптома всегда требуется тщательная дифференциальная диагностика. В этой статье рассказано про самые распространенные причины появления болей в тазовых костях. Эти сведения помогут разобраться с процессами, происходящими в вашем организме. Также вы узнаете о том, к какому врачу стоит обратиться за помощью при появлении болей в костях таза.
Причины, почему болят кости таза
Для того, чтобы понять, почему болят кости таза, необходимо учитывать анатомию и физиологию этого отдела опорно-двигательного аппарата человеческого тела. Как уже говорилось выше, тазовое кольцо формируется несколькими костями. Они сращиваются в единое кольцо, спереди у которого есть хрящевая перемычка. Она может расходиться во время процесса родов у беременных женщин. Это хрящевая часть и она довольно эластичная. Если этот процесс нарушается, то тазовые кости в области симфиза расходятся и возникает тяжелейшая патология беременных женщин – симфизит.
Причины того, что болят кости таза подразделяются на внешние и внутренние факторы. Внутри тазового кольца располагаются половые органы, мочевой пузырь, нижние части петель толстого кишечника. Различные воспалительные процессы, рост опухолей могут оказывать негативное влияние на состояние нервного волокна. В этой ситуации болевой синдром проецируется на кости таза. Проявляется это регулярно появляющейся тупой болью. Необходимо обязательно посетить проктолога, уролога и гинеколога (женщинам).
Внешние факторы негативного влияния – это повышенные физические нагрузки, связанные с тяжелым физическим трудом, длительной ходьбой или нахождением на ногах. Также к внешним факторам риска можно отнести разного рода травмы и ношение тесной, обтягивающей одежды, нарушающей процессы кровоснабжения и свободного оттока лимфатической жидкости.
Другие потенциальные причины того, что болят кости таза включают в себя:
- пояснично-крестцовый остеохондроз и его осложнения, такие как протрузия и межпозвоночная грыжа диска;
- смещение тел позвонков по типу ретролистеза и антелистеза;
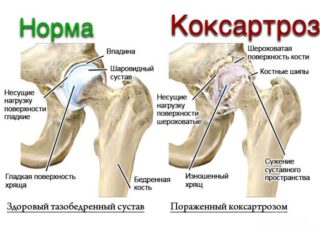
- деформирующий остеоартроза подвздошно-крестцовых суставов;
- коксартроз тазобедренных суставов;
- синдром короткой нижней конечности, провоцирующий перекос тазового кольца;
- искривление позвоночника, например, при сколиозе в грудном отделе развивается компенсаторная торсия костей таза, что вызывает резкую болезненность;
- расширение венозного русла в пости малого таза;
- стеноз спинномозгового канала;
- плексит пояснично-крестцового нервного сплетения;
- поражение подвздошных и тазовых мышц;
- синдром грушевидной мышцы и т.д.
Важно исключать такие потенциальные причины болевых ощущений, как остеопороз и остеомаляция. При разрежении плотности костной ткани у женщин в период климактерической менопаузы наблюдается увеличение давления на отдельные трабекулы. Это приводит к деформации костной структуры, сдавливанию тканей надкостницы. Боли в таких случаях чаще появляются после длительной ходьбы.
Далее разберем причины появления неприятных ощущений при разных ситуациях и состояниях.
Болят кости таза при сидении и ходьбе
У большинства пациентов болят кости таза при сидении, что обусловлено увеличением давления на седалищные части. Если есть проблемы с плотностью костного вещества, то может возникать синдром частичного скручивания. Также длительное нахождение в сидячем положении приводит к нарушению венозного кровотока. Замедляется отведение лимфатической жидкости. Это может провоцировать скопление жидкости в полости малого таза. Распирающие тупые боли свидетельствуют именно об этом процессе.
Вторая важная причина появления болей во время сидения – нарушение иннервации. Если у человека есть дегенеративное дистрофическое разрушение межпозвоночного хрящевого диска L5-S1, то при переходе в сидячее положение верхних позвонок смещается относительно крестца кпереди или кзади. Тем самым он увеличивает давление внутри спинномозгового канала. Это сказывается негативно на состоянии корешковых нервов, которые, разветвляясь, обеспечивают иннервацию костной ткани таза.
Третья потенциальная причина заключается в том, что нарушается процесс кровоснабжения надкостницы. В условиях ишемии возникают участки некроза и это вызывает боль.
Если болят кости таза при ходьбе, то необходимо в первую очередь исключать следующие возможные патологии:
- деформация тазобедренного и подвздошно-крестцового сустава (остеоартроз);
- синдром короткой нижней конечности (часто сопровождает длительно протекающий остеоартроз коленного и тазобедренного сустава);
- неправильная постановка стопы в виде плоскостопия или косолапости, полой стопы и т.д.;
- вальгусная или варусная деформация нижних конечностей;
- асептический невроз головки бедренной кости;
- атрофия или дистрофия мышечного волокна нижних конечностей;
- недостаточность кровообращения, спровоцированная атеросклерозом, облитерирующим эндартериитом, диабетической ангиопатией или варикозным расширением венозного русла.
Необходимо обратиться на прием к вертебрологу или ортопеду. Эти доктора приведут первичное обследование и назначат соответствующее лечения. Для диагностики потребуется сделать рентгенографический снимок, УЗИ внутренних органов полости малого таза, УЗДГ сосудов нижних конечностей и т.д.
Почему болят кости таза при беременности
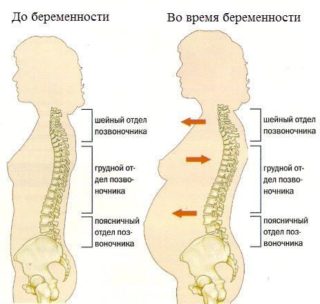
У многих женщин болят кости таза при беременности и это обусловлено физиологическими процессами. Например, происходит постоянный рост матки, что увеличивает давление на тазовое кольцо изнутри. Оно постоянно расширяется. Смещаются позвонки пояснично-крестцового отдела позвоночника, сглаживается физиологический изгиб позвоночника. Все это приводит к частичной деформации тазового кольца. Данные явления провоцируют появление боли.
На поздних сроках беременности в организме женщины начинаются процессы подготовки к родовой деятельности. Образуется большое количество специфических гормонов. Они действуют размягчающе на хрящевые ткани. Это необходимо для того, чтобы кости таза подготовились к родоразрешению. Основное воздействие оказывается на хрящевые соединения. Они размягчаются и становятся эластичными.
Если женщина в этот период не соблюдает рекомендаций лечащего врача, то у неё может наблюдаться расхождение костей таза. Это чревато сифизитом и инвалидностью в будущем. Поэтому очень важно во время беременности использовать дородовый бандаж, следить за своим весом и состоянием мышечного каркаса спины и брюшного пресса. Откажитесь от ношения обуви на высоком каблуке.
Болят кости в районе таза ночью
У некоторых пациентов болят кости таза ночью и это приводит к нарушению сна и развитию бессонницы. Давайте разберемся, с чем этос вязано и к какому врачу стоит обратиться для получения квалифицированной помощи.
Итак, ночью болят кости в районе таза у тех пациентов, которые страдают от слабости мышечного аппарата и деформации сухожильного связочного волокна. При переходе в горизонтальное положение меняется алгоритм поддержки позвоночго столба мышцами. Те, которые работали в течение всего дня, расслабляются, а те, которые должны зафиксировать тело в новом положении, могут быть не готовы к данному процессу. Чаще всего это явление наблюдается у людей, которые отказываются от занятий физической культурой и ведут малоподвижный сидячий образ жизни.
В такой ситуации, когда мышцы не фиксирует положение таза и позвончого столба в лежачем положении, происходит постепенное смещение тел позвонков. Они начинают оказывать компрессионное воздействие на корешковые нервы. Это вызывает довольно неприятную тупую боль в области седалищных и подвздошных костей.
В запущенных случаях развивает синдром беспокойных ног. Он не позволяет пациенту уснуть и приводит к серьезным последствиям для здоровья.
Необходимо обратиться на прием к неврологу или вертебрологу. Доктор проведет осмотр и мануальное обследование. Вероятнее всего будет назначен рентгенографический снимок пояснично-крестцового отдела позвоночника и костей таза. По мере необходимости рекомендуется МРТ обследование – оно позволит визуализировать состояние хрящевых дисков и мышечного волокна.
Что делать, если болят кости в области таза
Первое, что делать, если болят кости таза – обращаться своевременно за медицинской помощью. Самостоятельно вы не сможете исключить вероятность развития патологий внутренних органов, роста злокачественных опухолей. Эти заболевания тоже могут вызывать постоянные или периодические боли в тазовом кольце.
После обращения к врачу вам будет поставлен точный диагноз. После этого можно начинать лечение. Важно понимать, что болят кости в области таза не просто так. Это не самостоятельное заболевание, а лишь его симптом. Поэтому и лечить можно только то заболевание, которое вызывает боль.
Если это пояснично-крестцовый остеохондроз с корешковым симптомом, то поможет процедура мануального вытяжения. Снимется компрессия с нервного волокна и отступит боль. Но в дальнейшем необходимо пройти полный курс восстановления повреждённого хрящевого волокна межпозвоночных дисков.
Если причина боли – нарушение осанки, то важно проводить её коррекцию. Аналогичным образом нужно лечить деформирующий остеоартроз, синдром короткой нижней конечности и сосудистые патологии.
Мы рекомендуем вам для проведения эффективного и безопасного лечения патологий, которые провоцируют появление боли в костях таза, обращаться в клиники мануальной терапии по месту жительства.
Имеются противопоказания, необходима консультация специалиста.
Регулярное появление болезненности в тазобедренном суставе у женщин в ночное время суток – признак развития воспаления или инфекции. Причин этого состояния существует много: некоторые связаны с возрастными изменениями, другие – с травмами. В любом случае боли нельзя оставлять без внимания: длительное отсутствие лечения может стать причиной развития опасных последствий, которые приведут к инвалидности.
Причины болей и связанная с ними симптоматика
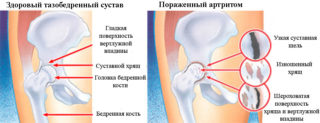
Существует несколько болезней, которые могут приводить к тому, что у женщин появляются боли в тазобедренном суставе при лежании на боку или спине:
- Ревматоидный артрит. Патология возникает из-за повреждения суставных и соединительных тканей в результате аутоиммунных процессов. Провоцируют болезнь стрессы, перенапряжение физического характера, перенесенные вирусные или инфекционные болезни. Патология никогда не начинается с крупных суставов, для нее характерно поражение мелких симметричных хрящей, чаще всего – пальцев рук. Если дискомфорт возникает в тазобедренной зоне при лежании – это признак прогрессирования болезни. Чаще всего пациент просыпается в середине ночи, ближе к утру от выраженных болей. Кожа вверху ноги в области поврежденного элемента отекает и становится горячей, постепенно сокращается подвижность тела. Для ревматоидного артрита характерна деформация суставов, которая приводит к полной неподвижности.
![]()
- Артроз крупного хряща, или коксартроз. Появляется из-за повышенной нагрузки, изменения структуры хряща в результате внешних и внутренних воздействий. Причиной артроза становится нарушение кровообращения, которое приводит к недостаточному питанию тканей. Встречаются клинические случаи, при которых болезнь развивается из-за аномалий скелета. Провоцирует артроз лишний вес и проблемы с обменом веществ. У женщин артроз развивается чаще всего после климакса, когда повышается хрупкость костей. Сначала боли носят умеренный характер, появляются ближе к утру или сразу же после пробуждения. На 2-3 стадии дискомфорт беспокоит постоянно, присоединяются симптомы: хруст, ограничение подвижности, хромота, иррадиация боли в пах и бедро, колено, верхнюю часть спины.
Одна из причин болей в тазобедренных суставах у женщин – травмы. Часто встречаются переломы шейки бедра, которые сопровождаются интенсивной болью по ночам. При вывихах ограничивается движение, ночью беспокоит ноющая боль. Растяжение связок не сопровождается ночными приступами, но беспокоит при любом движении.
Отдельно следует выделить причины, по которым ноет в тазобедренном суставе в ночное время, не связанные с болезнями:
- беременность на поздних сроках: если женщина часто двигается или поднимает тяжелые предметы, могут возникнуть неприятные ощущения из-за чрезмерной нагрузки на тазовую область;
- после естественных родов: чаще всего неприятные ощущения в суставах путают с лонным сочленением, однако возможен дискомфорт из-за защемления нервов;
- боль, связанная с неправильной осанкой или ношением высоких каблуков: происходит чрезмерная нагрузка на сустав и последующее защемление нервных окончаний.
Для точного определения, почему ноет тазобедренный сустав по ночам, необходимо пройти комплексную диагностику.
Постановка диагноза
Прежде чем начать лечить боль, нужно определить точную причину. Для этого проходят лабораторную и инструментальную диагностику. Обязательно сдают анализы крови. Далее назначают специфические тесты на исключение аутоиммунных процессов и инфекций. Для выявления артритов и артрозов обязательно сдают на анализы синовиальную жидкость из суставной полости.
Рентген – основной метод исследования больных суставов. С его помощью можно точно выявить артроз, переломы и вывихи. Компьютерную томографию и МРТ назначают для анализа состояния хрящевой ткани. Также требуется УЗИ и артроскопия.
Анализом полученных данных и постановкой диагноза занимается врач-ревматолог.
Лечение патологических процессов в суставах
В большинстве случаев лечение ночной боли в тазобедренном суставе начинают с консервативных методов. Народное лечение используется в качестве дополнения. Медикаментозная терапия базируется на приеме нескольких групп медикаментов:
Дополнительно назначают стимуляторы иммунитета. Однако если речь идет об аутоиммунном заболевании, могут потребоваться блокаторы иммунных рецепторов. Витамины группы B назначают всем пациентам с заболеванием костного аппарата. Также необходимо принимать кальций и минеральные комплексы для обогащения организма общим набором витаминов.
Физиотерапия вечерних и ночных болей в тазобедренных суставах нацелена на улучшение кровообращения, устранение дискомфорта и нормализацию подвижности. Применяют методы магнитотерапии, электрофореза с обезболивающими продуктами, лазерную терапию. Проходить физиотерапевтическое лечение нужно курсами, не менее 5-10 процедур.
Метод, расположенный на стыке массажа и физиотерапии, — мануальное лечение. Им занимается врач-остеопат (ортопед, ревматолог). В отличие от массажа, при мануальной терапии задействуются глубокие ткани и суставы, положение которых изменилось. С помощью техники можно избавиться от спазмов, вправить неправильное положение хрящей, улучшить кровообращение.

Массаж назначают вместе с курсом лечебной гимнастики. Существуют десятки комплексов упражнений, которые помогают пациентам с разными болезнями. При артрозе эффективна терапия по доктору Бубновскому.
Проводить лечебные занятия нужно в специализированных учреждениях под контролем специалиста. Только когда пациент освоит правила выполнения упражнений, можно переводить его на домашние занятия. Массаж делают врачи или медсестры с соответствующими сертификатами. Курс – от 5 до 15 процедур с повторением.
Операция на суставах требуется при запущенных случаях. Чаще всего ее назначают на поздней стадии артроза, либо при артритах и некрозе бедренной головки. Популярная процедура – эндопротезирование разрушенного сустава. Иногда используют эндоскопическое вмешательство, отличающееся наименьшей травмоопасностью. Однако этот метод подходит только для коррекции больных суставов, исправить полностью разрушенный хрящ не получится.
Профилактика
Чтобы ночные боли в тазобедренном суставе с левой или правой стороны в лежачем положении не беспокоили женщину, необходимо проводить регулярные оздоровительные мероприятия:
- не допускать набор лишнего веса;
- ограничить физическую нагрузку на организм, особенно после 40 лет, но не исключать ее полностью;
- избегать длительного пребывания в сидячем положении;
- делать ежедневную зарядку, исключая резкие наклоны и скручивания туловища;
- правильно питаться: овощи, молочные продукты, мясо.
При появлении болей в тазобедренном суставе необходимо обращаться к неврологу или ревматологу. Вовремя обнаруженное заболевание – единственный путь к быстрому и эффективному лечению.

- Почему болят кости?
- Причины
- Характеристика болей в костях
- О чем говорит локализация боли
- Сопутствующая симптоматика
- Заболевания
- Диагностика
- Терапевтические мероприятия
- Профилактика
Определенная тревога и беспокойство появляются у человека, который ощущает боль в костях. Страх перед опасным заболеванием заставляет обратиться к врачу. Мало кто знает, что симптом не всегда имеет патологическое начало. Сильные перегрузки во время интенсивной физической активности могут стать одной из причин появления болезненности. Конечно, множество болезней проявляются костной болью различного характера и интенсивности. Для успешного лечения потребуется точная диагностика причины болевых импульсов. В терапию традиционно входят препараты, физиотерапия, массаж и ЛФК.

Почему болят кости?
Одной из основных жалоб, которую можно услышать на приеме у доктора – ломота или боль в костях. Внезапная или хроническая ноющая болезненность может стать последствием травм, инфекционных заболеваний или патологий основного характера.
Нередко неприятное болевое чувство появляется у метеочувствительных людей. Особенно внимательно нужно отнестись к подобному симптому у людей после 60 лет, когда дегенерация костной ткани может стать закономерным процессом.
Человеческий скелет насчитывает более двухсот костей, соединенных в одно целое при помощи соединительной ткани. От здоровья костной системы зависит состояние всех органов и систем организма. Деформационные изменения различного характера могут повлиять не только на походку или осанку человека, но и вызвать сбои в работе сердца или центральной нервной системы.
Причины
Боль в костях – полиэтиологический симптом. Болевая реакция может поражать любую части тела человека. Дискомфортные ощущения становятся результатом неправильного питания или опасного заболевания, которое не зависит от образа жизни.
К основным причинам боли в костях относят следующие факторы:
- Перегрузка опорно-двигательного аппарата во время занятий фитнесом. Такое явление появляется у нетренированных людей, которые внезапно решили заняться спортом, или при непривычно повышенной нагрузке на кости и суставы.
- Дефицит микроэлементов (магния, кальция) и витаминов группы B, D.
- Малоподвижный образ жизни, ожирение.
- Травматизм стоит на одном из первых мест при появлении болевой реакции. Повреждения с нарушением анатомической целостности тканей или без него являются источником синдрома, который может отличаться по силе и длительности.
- Патологические изменения, связанные с воспалительными или инфекционными процессами с вовлечением костной ткани.
- Нарушение кроветворения и иммунных процессов с поражением красного костного мозга.
- Дегенерация тканей, вызывающая деформацию и разрушение костной ткани, или сбой в обменных процессах, что часто является следствием друг друга.
- Опухолевидные разрастания, локализующиеся в костях, которые имеют злокачественную природу происхождения.
Характеристика болей в костях
Отметив особенность проявления болезненных ощущений можно предположить причину негативной реакции организма. При локальном раздражении нервная система передает закодированный сигнал, который преобразуется в болевой синдром.
Если боли предшествовала интенсивная нагрузка при занятиях спортом, тяжелой физической работе, подъеме тяжестей, болезненность может появиться не сразу, а спустя непродолжительное время. В первые дни симптом может отличаться интенсивностью, а позднее становиться слабее. Такие боли не беспокоят ночью, но напоминают о себе при физической активности.
Развитие воспалительного процесса в суставах (артрит) дает эффект блуждающей болезненности. При такой реакции больной не может определенно указать болезненную точку, болевой эффект распространяется на всю поверхность кости. Прогрессирующий артрит, как и любое воспаление, всегда сопровождается характерной симптоматикой: отечностью, гиперемией, потерей функциональности.
Беременные женщины нередко жалуются на болевое чувство в бедре, голени, стопы и области малого таза. Взаимосвязь наблюдается во время ежедневно растущей нагрузки на кости и сочленения при физиологическом наборе веса. При болях беременных достаточно применения ортопедических изделий для разгрузки опорно-двигательного аппарата: дородовой бандаж, ортопедические стельки, компрессионное белье.
Ночные боли в костях требуют пристального внимания. Симптом может быть признаком развивающегося остита (воспаление костной ткани) или злокачественных новообразований. Боли, беспокоящие в любое время суток, часто сопровождают хронические процессы стойкой дегенерации тканей.

О чем говорит локализация боли
Теоретически боль в костях ощущается на пораженном участке. В действительности это не совсем верное предположение, болезненность может быть иррадиирующей, а очаг патологического процесса удаленным от места боли. В большинстве случаев человек может четко указать, где его беспокоит болевое чувство, что помогает в предварительной диагностике.
Основные участки расположения боли в костях:
- Нижние конечности подвергаются болевой атаке чаще всего. Виной данной локализации является ежедневная нагрузка, которую испытывают ноги. Поэтому появление болезненности при непродолжительной физической активности может указывать на наличие остеопороза, а боль, которая сопровождается расстройством чувствительности и перемежающейся хромотой, о прогрессировании атеросклероза. Бедренная кость болит при артрозах или асептическом некрозе головки бедренной кости. Ступни страдают при плоскостопии, невроме Мортона, пяточной шпоре, подошвенном фасциите. Болезненность голени чаще имеет этиологию специфического характера: ночные боли при сифилисе, проявление остеохондропатии – синдром Остгуда-Шлаттера, варикозное заболевание вен, атеросклероз, облитерирующий эндартериит, при траншейной лихорадке, возбудителем который являются платяные вши.
- Кости малого таза болят при дегенеративных (коксартроз) или инфекционных заболеваниях (туберкулез), остеопорозе или болезни Пертеса в юном возрасте. К непатологической причине относится нагрузка и гормональная перестройка во время периода вынашивания ребенка, когда плод растет и оказывает давление на малый таз.
- В области грудной клетки болезненность может возникать по ходу ребер, а также в ключичной кости, грудины или сегментах грудного отдела позвоночника. Болевые ощущения грудной клетки часто бывают результатом остеохондроза, грудного спондилеза. Интенсивная болезненность, напоминающая покалывания, сопровождает воспалительный синдром Титце (реберный хондрит). Острой нейрогенной болью проявляется межреберная невралгия, а изнуряющие боли постоянного характера – при остеосаркоме (онкологии).
- Боль в костях черепа чаще бывает следствием дегенерации шейных позвонков (остеохондроза), при которой болевое ощущение распространяется на область черепной коробки. Гипоксия клеток головного мозга, как результат нарушения кровообращения, сопутствует многим заболеваниям. Быстрорастущие опухоли онкологической этиологии приводят к хронической болезненности, купирование которых невозможно без наркотических анальгетиков.
- Кости верхних конечностей подвергаются активной двигательной нагрузке, поэтому появляющаяся болезненность ухудшает качество жизни человека. Плечо может болеть при растяжении связок или мышц, воспалении синовиальной сумки (бурсите) или при разрастании опухолей, что случается очень редко. Боль в костях предплечья обычно связана с остеомиелитом или эпикондилитом (боль в надмыщелках плечевой кости), также появление симптома обусловлено нарушением иннервации, поражением соединительной и мышечной ткани. В многочисленных костях кистей рук болевая реакция возникает при поражении суставов ревматизмом, подагрой, дегенеративно-дистрофическими процессами.
Сопутствующая симптоматика
Болевой симптом появляется при патологических преобразованиях и всегда сопровождается дополнительными признаками. Так, если человек жалуется на ломоту и боль в костях при проявлениях простудного заболевания (насморк, кашель, гипертермия), в данном случае болевое ощущение является одним из проявлений гриппа или вирусного заболевания.
Если синдром возникает в ночное время, сочетается с отечностью и деформацией больной кости, подозрение падает на развитие онкологического заболевания. Локализация болезненности в любой части тела, сопровождающаяся частыми переломами костей, повышенной потливостью, увеличением лимфатических узлов и живота, возможно развитие лейкемии (рака крови).
Пронзительная боль на фоне лихорадочного состояния, сильной отечности, потерей двигательной способности, покраснения и формировании свища, из которого вытекает гной, – явный признак остеомиелита. Сочетание боли с увеличением уровня глюкозы в крови, раздражительностью, широко раскрытыми глазами, тахикардией (учащением пульса), повышением артериального давления возможны проблемы эндокринного характера (гипертиреоз).
Боль в костях, при которой отмечаются красные щеки, угри на лице, большой живот, ожирение в верхней части туловища, подавленным состоянием вероятно присутствие гиперкортицизма (увеличение синтеза гормонов надпочечников). Выраженные деформации позвоночника, частые переломы настораживают и предполагают развитие остеопороза.
Нарушение походки в сочетании с ограничением подвижности в суставе может стать следствием остеохондропатии бедренной кости (асептического некроза). Если клиническая картина осложняется увеличением в размере сустава, который краснеет и становится горячим наощупь, вероятнее всего в суставных тканях развивается воспаление – артрит, синовит.

Заболевания
Появление болевого ощущения в костях не выделяется в качестве самостоятельного синдрома. Чаще всего болевая реакция является одним из симптомов многочисленных патологий. К числу болезней, являющихся первопричинами костной боли, относят не только патологии опорно-двигательного аппарата, но и заболевания кровеносной, иммунной системы, а также обмена веществ.
Частые патологии, провоцирующие боль в костях:
- Остеомиелит – гнойный процесс с образованием некротических участков в костной структуре. Причиной может стать инфицированная рана, в результате проникновения возбудителя гематогенным путем (через кровь), при выполнении медицинских процедур в антисанитарных условиях (пломбирование зубов, эндопротезирование). Заболевание имеет яркую клиническую картину: пульсирующую боль, высокую температуру тела (до 40 градусов), рвоту, помутнение сознания (бред, галлюцинации), рвоту. Характерным признаком является образование свищей, из которых сочится гнойный экссудат.
- Артрит – воспалительное заболевание сустава, которое сопровождает боль в костях, отек, покраснение и частичная утрата функции движения. Выраженность симптоматики зависит от динамики воспалительной реакции.
- Остеопороз – динамично развивающаяся болезнь с нарушением метаболических реакций, которая приводит к снижению прочности костной ткани. Среди причин можно выделить наследственный фактор, скудное питание, эндокринные нарушения и другие. Основным признаком является повышенная ломкость костей из-за отсутствия достаточного количества кальция, результатом которой являются частые переломы.
- Туберкулез костей – инфекционная патология, возбудителем которой является палочка Коха. В начале развития у больного наблюдается повышение температуры до субфебрильных значений (37,1 – 37,3 градусов), вялость, тянущие боли. С переходом патологии в артритическую фазу появляется лихорадка, уменьшение длины пораженной конечности, хромота, деформация позвоночника, выраженная болезненность.
- Болезнь Осгуда - Шлаттера – остеохондропатия бугристости большеберцовой кости. Болезни подвергаются юноши и мальчики подросткового возраста. Патология развивается после травматизации голени. В группу риска входят дети, активно увлекающиеся спортом. Первыми признаками являются боли при сгибательных движениях, при надавливании на место поражения ощущается болезненность, при ухудшении болевой синдром становится выраженнее и иррадиирует в переднюю мышцу бедра.
- Бурсит – воспаление синовиальной сумки с образованием болезненного уплотнения (бурсы, наполненной экссудатом). К причинам относят травмы, инфицирование из отдаленных участков поражения. Проявляется клиникой, характерной для воспаления: отечностью, гиперемированными участками, местным повышением температуры тела.
- Асептический некроз головки бедренной кости – дистрофия эпифиза при резком ограничении циркуляции крови в области тазобедренного сустава. Патология относится к разряду остеохондропатий. Некротическое расслоение костной ткани происходит без участия патогенных микроорганизмов. Проявляется сильной болью, контрактурой тазобедренного сустава, нарушением походки, укорочением конечности. При отсутствии лечения осложняется деформирующим коксартрозом, исеривлением позвоночника (сколиозом).
- Синдром Титце – воспалительная реакция, локализующаяся в хрящевой ткани в передней части грудной клетки. Причиной патологии могут стать травмы, инфекции, аллергический фактор, заболевания верхних дыхательных путей (пневмония, бронхит), скудное питание, приводящее к дистрофии. Ноющая боль появляется в месте воспаления и иррадиирует в верхние конечности, постепенно усиливаясь при чихании или кашле.
Диагностика
Целью диагностических манипуляций является установка точной причины, чтобы узнать, почему появляется боль в костях. От правильности диагноза зависит полное избавление от неприятной болезненности в костном аппарате. Первым этапом является посещение медицинского специалиста (терапевта, ортопеда, травматолога при травмах). На приеме доктор проводит осмотр и собирает подробный анамнез.
Чтобы оценить общее состояние и выявить скрытые процессы, назначается лабораторное исследования крови и мочи. При подозрении на онкологию проводится биопсия. Для определения возбудителя гнойного воспаления показан забор внутрисуставного экссудата во время диагностической пункции.
Аппаратное исследование проводится следующими методами:
- рентгенография;
- магнитно-резонансная томография;
- допплерография;
- артроскопия;
- дискография или миелография.

Терапевтические мероприятия
Боль в костях доставляет много неприятных моментов. Избавиться от дискомфортного состояния поможет комплексное лечение, основанное на обезболивании лекарственными препаратами, физиотерапевтическими процедурами, назначением массажа и комплекса лечебных упражнений. Важен отказ от вредных привычек (курения и употребления алкогольной продукции), а также составление рациона сбалансированного диетического питания, которое восполнит дефицит витаминов и микроэлементов.
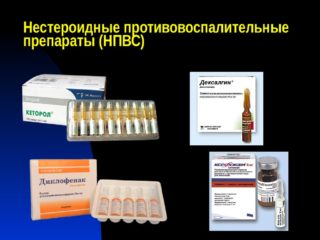
Медикаментозная терапия заключается в назначении НПВС (Кеторол, Некст, Ибупрофен), чтобы снять боль и уменьшить воспаление. Анальгетики (Темпалгин, Баралгин) обладают обезболивающим действием, избавляя от болезненности на непродолжительной срок. При сильном воспалении, если терапевтический эффект от нестероидных препаратов недостаточный, используют глюкокортикостероиды (Гидрокортизон, Преднизолон, Депо-Медрол). Для остановки дегенерации хрящевой и костной ткани проводят длительное лечение, используя хондропротекторы (Терафлекс, Дона, Хонда). Подбором препарата и его дозировки должен заниматься лечащий врач, самолечение чревато негативными последствиями.
Боль в костях не появится, если регулярно проводить курс массажа и заниматься лечебной физкультурой. Комплекс упражнений ЛФК составляет доктор после полного обследования пациента. Сеансы проходят под наблюдением инструктора ЛФК, который обучит технике выполнения и проконтролирует соблюдение терапевтической нагрузки.
Физиотерапевтическое лечение назначается в фазу стойкой ремиссии. Для улучшения кровообращения, восстановления обменных процессов и регенерации тканей используют лечебные свойства низкочастотных электрических токов, магнитного поля, лазерных лучей.
Профилактика
Предупредить боль в костях полностью невозможно. Патологические процессы невыясненной этиологии могут поразить любого человека, но соблюдая общеизвестные правила можно снизить риск болезненности в костной структуре. Правильное питание и здоровый образ жизни без вредных привычек сохранит здоровье не только костной системе, но всему организму в целом.
Лечение хронических заболеваний и плановая профилактика осложнений, которая заключается в контроле жизненно важных показателей АД, глюкозы, холестерина, не допустит развития осложненных состояний. Обращение к врачу должно стать нормой, если появилась боль в костях, чтобы провести обследование и начать эффективное лечение.
Читайте также: