Дистальная остеотомия плюсневых костей стопы
В литературе можно найти описание более чем 400 методик оперативного лечения халлюс-вальгуса. В прошлом ортопеды боролись с вальгусной деформацией путем хирургического удаления суставных головок, что приводило к серьезному нарушению функций стопы. Поэтому сегодня врачи предпочитают делать менее травматичные операции.
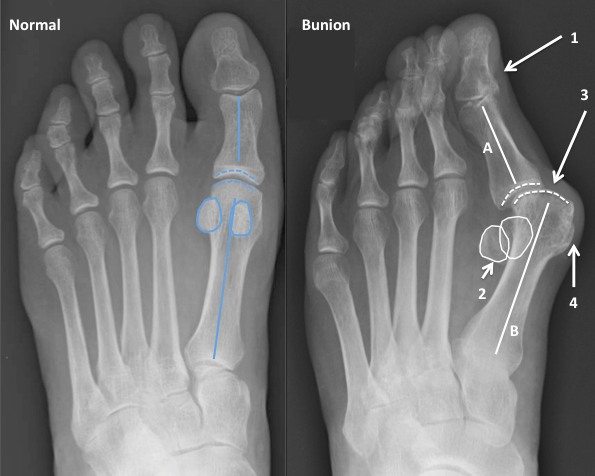
Что такое вальгусная деформация? Вначале Hallux Valgus вызывает искривление только большого пальца стопы. В результате у человека увеличивается нагрузка на головки 2-4 плюсневых костей, что ведет к молоткообразной деформации II-V пальцев. Своевременное хирургическое лечение помогает избежать этого неприятного явления.
Виды операций на стопе
Операции, которые делают при вальгусной деформации, можно условно разделить на малоинвазивные и реконструктивные. Первые менее травматичны, однако эффективны только при экзостозах и начальной деформации. Малоинвазивные хирургические вмешательства выполняют через два-три прокола размером 3-4 мм.
Шрам после вмешательства.
Реконструктивные вмешательства помогают справиться с выраженной вальгусной деформацией, сопровождающейся изменением положения костей стопы. Такие операции более инвазивны и сопряжены с большей травматизацией. Их выполняют через разрез длиной 2-4 см на медиальной поверхности стопы. В ходе хирургического вмешательства врач восстанавливает нормальной положение костей плюсны и фиксирует I плюсне-клиновидный сустав в правильной позиции.
Таблица 1. Виды операций.
| Особенности проведения | Показания | |
| На мягких тканях | Во время операции врач работает только с мышцами, сухожилиями и суставной сумкой. | Hallux Valgus I степени без деформации головки плюсневой кости. |
| На костях | Суть таких хирургических вмешательств заключается в подпиливании костей и/или выполнении остеотомии. | Вальгусная деформация II-III степени. |
| Комбинированные | Подразумевают одновременное удаление костных наростов и пластику связок. | Выраженный Hallux Valgus с нарушением функций стопы. |
Во время малоинвазивных операций хирург использует микроинструменты, позволяющие выполнять сложные манипуляции со связками и суставной капсулой. При необходимости он подпиливает кости с помощью микрофрез, которые отдаленно напоминают стоматологический инструментарий.
Название хирургических техник
На начальных стадиях болезни врачи стараются делать малоинвазивные операции. После них пациент быстро восстанавливается и уже через 3-4 недели возвращается к привычному образу жизни. При запущенной вальгусной деформации возникает необходимость в более сложных хирургических вмешательствах.
Давайте посмотрим, какие из них чаще всего используют в современной ортопедии.
Наиболее популярна среди всех хирургических вмешательств на мягких тканях стопы. Ее суть заключается в перемещении сухожилия m. adductor halluces на головку I плюсневой кости. Это позволяет сблизить между собой кости плюсны и восстановить нормальный мышечно-сухожильный баланс стопы.
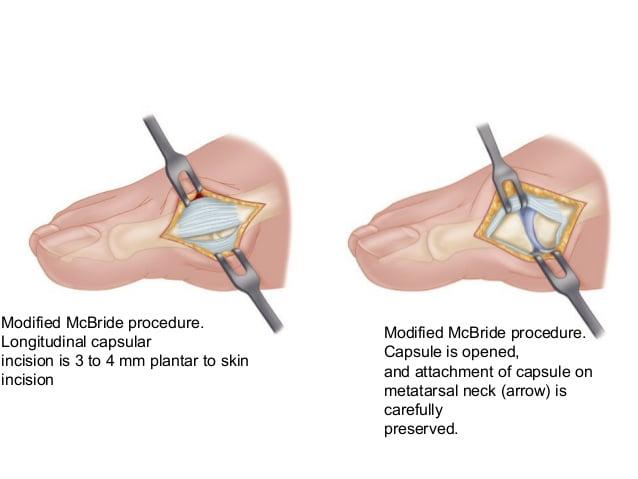
К сожалению, отводящая мышца первого пальца неспособна противодействовать постоянной нагрузке. Именно поэтому частота рецидивов после операции McBride довольно высока. Если человек не устраняет действие провоцирующих факторов – у него вскоре снова развивается Hallux Valgus. Избежать этого помогает ношение ортопедической обуви, отказ от каблуков и тяжелой физической работы.
При ярко выраженных деформациях операцию McBride дополняют остеотомией I плюсневой кости SCARF.
Относится к миниинвазивным операциям. Во время хирургического вмешательства больным выполняют поперечную остеотомию через кожный разрез длиной 1 см. После этого дистальный костный фрагмент смещают в латеральном направлении и фиксируют с помощью специальной спицы.
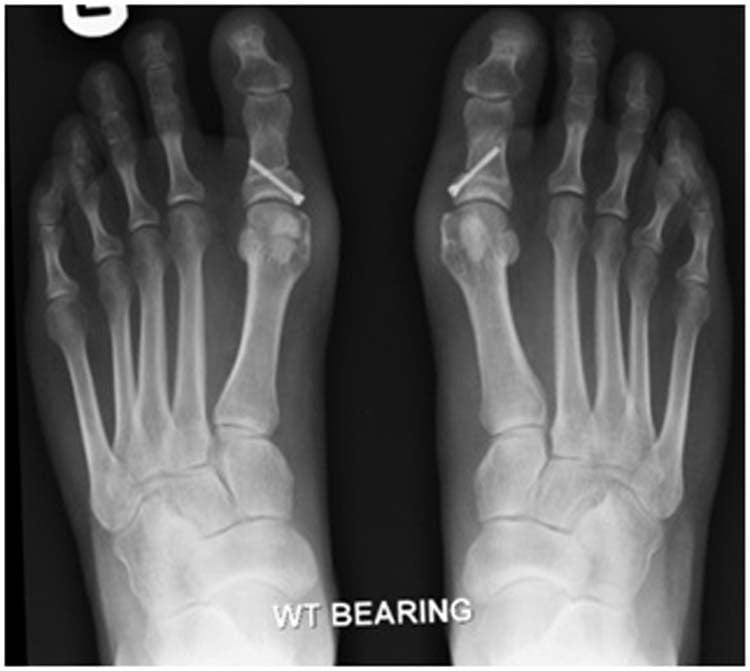
В ходе операции хирург выполняет V-образую остеотомию. Он перепиливает первую плюсневую кость в области головки, а костные фрагменты соединяет с помощью специальных титановых винтов. Поскольку фиксация очень прочная, в послеоперационном периоде пациент не нуждается в гипсовой иммобилизации.
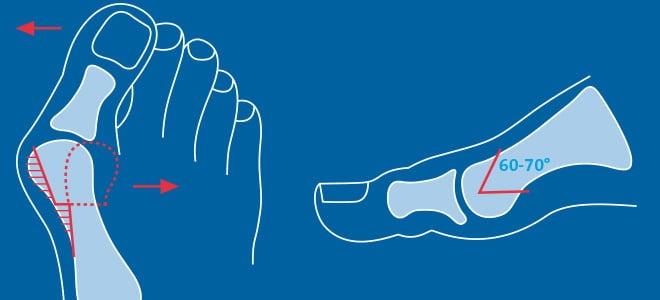
Отметим, что Chevron-остеотомия эффективна только при незначительной деформации первого пальца стопы. В наше время в ортопедии ее используют все реже. Вместо нее большинство врачей делает Scarf-остеотомию.
Z-образная остеотомия Scarf – это золотой стандарт лечения вальгусной деформации. Она позволяет установить головку плюсневой кости под нужным углом. В ходе хирургического вмешательства врачи также убирают деформацию суставной капсулы и меняют направление некоторых сухожилий.
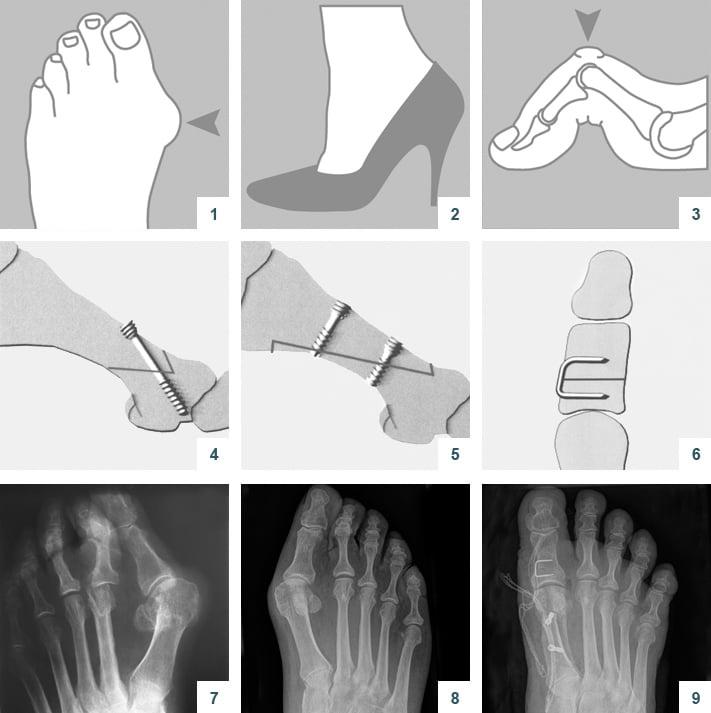
Когда операции Scarf недостаточно – хирурги делают проксимальную клиновидную остеотомию или артродез.
Важно! У большинства пациентов с вальгусной деформацией врачи выявляют костную мозоль (экзостоз). Нарост локализуется на медиальной поверхности головки I плюсневой кости. Как правило, его удаляют во время всех операций, в том числе и малоинвазивных.
Не путайте спиливание костного нароста с остеотомией. Это две совершенно разные манипуляции. Цель первой – убрать косметический дефект, второй – восстановить нормальное функциональное состояние стопы. Помните, что удаление костной мозоли (операция Шеде) не в состоянии излечить вас от Hallux Valgus.
Артродез при вальгусной деформации
Артродезирование – это полное обездвиживание плюсне-клиновидного сустава путем соединения формирующих его костей. Операцию делают лицам с поперечно-распластанной деформацией и Hallux Valgus с гипермобильностью I плюсне-клиновидного сустава.
Тест для выявления патологической подвижности:
- пальцами одной руки удерживайте II-V плюсневые кости;
- второй рукой возьмите I плюсневую кость и попробуйте смещать ее в тыльно-подошвенном направлении;
- посмотрите, насколько сильно вам удалось сдвинуть ее с места;
- смещение кости более чем на один сагиттальный размер большого пальца указывает на наличие гипермобильности.
Артродез – это наиболее травматичная операция, подразумевающая полное удаление плюсне-клиновидного сустава. Ее делают только в крайнем случае, когда другие методы оказываются неэффективными.
Операция молоткообразной деформация пальцев ног
Как известно, на поздних стадиях Hallux Valgus сочетается с молоткообразной деформацией II-V пальцев. Она выглядит непривлекательно и негативно сказывается на функциях стопы. Для ее исправления используют целый ряд хирургических вмешательств.

К ним относятся:
- Закрытая редрессация. Суть методики заключается в насильственном исправлении дефекта нехирургическим путем. К сожалению, редрессация дает незначительный эффект, а после нее нередко возникают рецидивы.
- Тенотомия или транспозиция сухожилий. Операции выполняют на связках стопы. Их умелое пересечение или перемещение позволяет исправить молотообразную деформацию пальцев.
- Резекция костей. Во время хирургического вмешательства врачи иссекают основание средней или головку основной фаланги. Это позволяет избавиться от избыточной костной массы и устранить деформацию.
- Остеотомии Вейля или Уилсона. Напоминают операции Scarf и Chevron, однако выполняются на II-V плюсневых костях. Хирурги рассекают их, после чего фиксируют костные фрагменты титановыми винтами.
В лечении молоткообразной деформации наиболее эффективна остеотомия. Именно ее выполняют в самых тяжелых и запущенных случаях.
Восстановительный период
Вставать с постели пациентам разрешают уже на следующий день после операции. Первое время ходить им разрешают только в туфлях Барука.
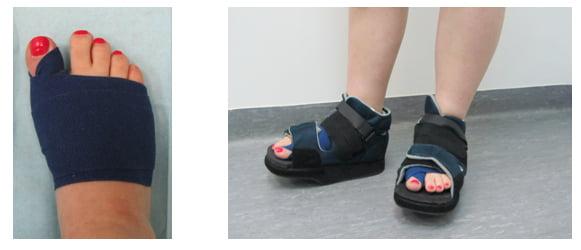
В первые дни после хирургического вмешательства больные находятся под наблюдением лечащего врача. Из стационара их выписывают на 2-3 сутки. Если во время операции человеку накладывали нерассасывающиеся швы – их снимают на 10-14 день.
Что касается обуви, пациентам требуется как минимум 3 месяца носить ортопедические стельки. Надевать каблуки можно лишь спустя полгода после хирургического вмешательства. При этом их высота не должна превышать 6 см.
Цена операции на стопе
Стоимость хирургического лечения зависит от степени деформации, вида и сложности операции, уровня медицинского учреждения и квалификации работающих там специалистов. Удаление экзостоза в Москве стоит от 40 000 до 50 000 рублей. Цены на реконструктивные операции начинаются с 70 000 рублей. Отметим, что в стоимость не входит предоперационное обследование, консультации специалистов, расходные материалы и реабилитация.
Если вы хотите прооперироваться за границей – обратите внимание на Чехию. Лечение там обойдется вам в евро включая реабилитацию. В Германии и Израиле такая же операция будет стоить гораздо дороже.
Корригирующая остеотомия стопы – это разновидность хирургического вмешательства, проводится на деформированных конечностях. Суть операции — искусственный перелом костей для исправления дефекта.

Что такое остеотомия стопы и показания к методике
Каждый третий житель планеты страдает суставным синдромом. Ревматоидный артрит, ревматизм, системная красная волчанка, переломы, врожденные дефекты вызывают патологические изменения суставов. Проблема решается консервативным или хирургическим путем. Лечебная тактика зависит от тяжести патологии, длительности процесса, данных лабораторных, инструментальных методов исследования.
Проводится на большеберцовой кости, голеностопных, коленных, тазобедренных, плечевых суставах. Качественные операции останавливают заболевание. Пациент возвращается к нормальной жизни благодаря современной методике лечения.
Остеотомия — альтернатива эндопротезирования. Проводится у взрослых и детей.
Основные показания для методики:
- Ребенок страдает врожденными аномалиями скелета.
- Неправильное сращение перелома, формирование ложного сустава.
- Деформирующие изменения стоп, возникают в результате тяжелой болезни костной ткани.
- Анкилоз проявляется полной потерей движения суставов. Хирургическое вмешательство помогает вернуть функции поврежденной конечности.
- Проводится при молоткообразной деформации пальцев.
- Тяжелые формы косолапия. Плохо поддаются консервативному лечению.
- Показана при плоскостопии.
- При вальгусной деформации первого пальца прибегают к оперативному вмешательству.

Виды и формы процедуры
Различают следующие виды:
Z-образная или scarf-остеотомия проводится у пациентов с вальгусной деформацией стопы. Деформация проявляется искривлением конечности вовнутрь. Болезнь поражает преимущественно дистальные участки ног. Патология возникает в области больших пальцев. Физиотерапия, массаж и остеотомия по скарфу позволяют избавиться от вальгуса стоп: восстановить нормальное строение, функции ступней.
Методика имеет ряд преимуществ:
- корректирует сложные изменения переднего отдела ступни;
- позволяет осуществлять латеральное смещение фрагментов кости;
- хорошо переносится больными;
- редко сопровождается осложнениями;
- период реабилитации короткий (составляет 1-1,5 месяца);
- с помощью скарф-остеотомии можно сделать плюсневую кость короче/длиннее при необходимости;
- методика позволяет уменьшить нагрузку на первую фалангу. Хирурги передвигают фрагменты вниз. Не отражается на функции конечности.
Клиновидная остеотомия проводится на первом пальце стопы. Основными показаниями являются короткая первая плюсневая кость, hallux valgus. Основные этапы оперативного вмешательства включают:
- хирург делает разрез от медиальной стороны первого пальца к латеральной;
- далее смещает фалангу внутрь;
- производит ротацию пальца в физиологическое положение.
Остеотомия плюсневой кости — симультанная операция. Она применяется в комбинации с другими хирургическими методиками исправления дефектов стопы.
Угловая позволяет придать правильное положение благодаря двухстороннему иссечению тканей. В ходе процедуры хирург вырезает ткани под углом с двух сторон. Кости становятся в физиологическое положение.
Линейная форма заболевания делится на косую и поперечную. Суть операции заключается в выравнивании с помощью трансплантата.
Шевронная остеотомия 1 плюсневой кости стопы применяется для лечения вальгусной деформации первого пальца. Корректируется угол между первой и второй фалангой.
Шевронная форма имеет положительные моменты:
- после процедуры сохраняется длительный лечебный эффект;
- простота и безопасность проведения;
- позволяет восстановить утраченные функции конечности в полном объеме.
Ход операции включает этапы:
- Хирург производит Y-образный разрез капсулы сустава.
- Он высвобождает головку плюсны от сухожилий. Проводит V-образный распил для полного высвобождения головки.
- Потом врач выводит головку плюсны наружу и фиксирует ее винтом. Остатки кости иссекаются.
- Восстанавливает целостность суставной капсулы и зашивает рану.
- Снятие швов производят на 5-7 день после операции.
Квалифицированный специалист качественно проведет операцию. Выделяют два способа вмешательства:
- Закрытый — доступ совершается через небольшой разрез на коже. Хирург работает вслепую долотом. Требует высокой квалификации, опыта врача. Неправильные действия могут закончиться повреждением сосудов, нервов.
- Открытый способ позволяет полностью визуализировать поврежденный участок через большой разрез.

Как проводится корригирующая остеотомия
Проводят манипуляцию переднего отдела стопы в плановом порядке. Перед операцией назначается полный пакет обследования:
- Общий анализ крови и мочи позволяет оценить состояние кроветворной и почечной систем. Вмешательство можно проводить при отсутствии патологических изменений в анализах.
- Сахар крови проводится для исключения сахарного диабета. При высоких показателях глюкозы нельзя проводить процедуру.
- Биохимический анализ крови позволяет оценить функции почек и печени, коагулограмма — свертываемость крови.
- Флюорография легких, ЭКГ проводятся в обязательном порядке.
- Чтобы визуализировать патологию, оценить степень изменений, пациента направляют на рентгенографию, компьютерную томографию.
Корректирующая остеотомия на переднем отделе стопы проводится в несколько этапов:
- Пациенту вводят общий/спинальный наркоз.
- Хирург разрезает боковую поверхность ступни.
- Проводит распыление кости одним из вышеописанных методов.
- Устанавливает сустав первой плюсневой кости в правильное положение.
- Удаляет шишку.
- Фиксирует первую фалангу винтами или спицами.
- Хирург восстанавливает анатомическое положение связок, сухожилий.
- Далее накладывает швы на кожные покровы.
После операции больной находится в стационаре 3 дня. Врачи проводят мониторинг состояния пациента: температура, АД, пульс, ЧД, пульсоксиметрия. Запрещено нагружать больную ногу. Несколько месяцев носить обувь с жесткой подошвой. Назначают эластичное бинтование конечностей для профилактики осложнений.
Делают контрольную рентгенографию. Она позволяет определить степень сращения, общую динамику. Если осложнения отсутствуют, врачи разрешают давать ноге нагрузки. Со временем пациент может ходить на значительные расстояния, бегать, заниматься спортом.
Противопоказания к операции
Медикаментозное лечение различных деформаций нижних конечностей проводится на протяжении нескольких месяцев, лет. Консервативная терапия включает прием обезболивающих лекарственных средств, витаминов, противовоспалительных. Пациент ходит на физиопроцедуры, массаж, гимнастику. Методы дополняются ношением ортопедических приспособлений: гипсовых повязок, специальных шин, стелек, бандажей.
Коррегирующая остеотомия экономит время и деньги. Проходит несколько месяцев после операции, пациент начинает полноценно жить.
Хирургическое лечение имеет ряд противопоказаний к выполнению:
- Острый период, тяжелое течение ревматоидной формы артрита.
- Активные или перенесенные инфекционные заболевания (сифилис, туберкулез костей), их осложнения.
- Сердечно-сосудистая недостаточность 3 стадии.
- Онкологическая патология.
- Дыхательная недостаточность последней стадии.
- Подтвержденный остеопороз.
- Ожирение — относительное противопоказание. Операция проводится с разрешения лечащего врача.
- Дегенеративно-дистрофический артроз, который локализуется в боковых отделах суставов.
- III стадия пателлофеморального артроза.
Под корригирующей остеотомией стопы подразумевают оперативное вмешательство на нижних конечностях. Проводится с целью восстановления физиологических функций суставов.
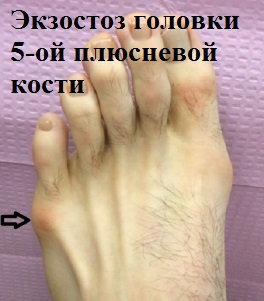
При деформации пятого пальца по наружной поверхности стопы в проекции головки пятой плюсневой кости образуется болезненный экзостоз, в простонародье часто называемый косточкой или шишечкой. Мягкие ткани вокруг экзостоза периодически воспаляются и часто, особенно у женщин, затрудняют ношение привычной обуви.
Впервые данную патологию стопы обнаружили у портных в 19 веке. Широкому распространению деформации пятого пальца среди портных способствовала неудобная поза, в которой они находились и во время работы. В англоязычной медицинской литературе это патология до сих пор называется деформацией портных.
Эта статья поможет Вам понять, в чем причина развития деформации пятого пальца стопы, и какими способами ее можно лечить.
Пятый палец стопы состоит из трех фаланг. Основная фаланга пятого пальца и головка пятой плюсневой кости образуют плюсне-фаланговый сустав.
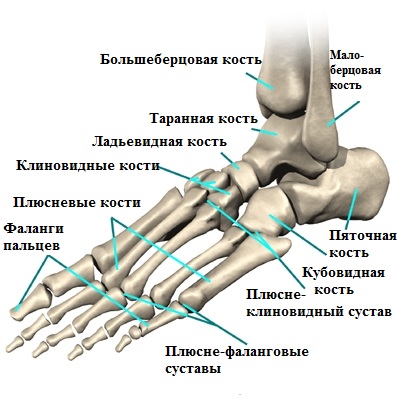
Именно в области головки пятой плюсневой кости образуется болезненный экзостоз, который иногда называют шишкой или косточкой. Мягкие ткани вокруг экзостоза при ношении тесной обуви могут воспаляться и причинять пациенту сильную боль.
Причин развития искривления пятого пальца несколько. К основной можно отнести врожденную слабость связок и мышц стопы, что приводит к выдавливанию пятой плюсневой кости к наружному краю стопы и соответствующему увеличению угла между головкой четвертой и пятой плюсневой костью.
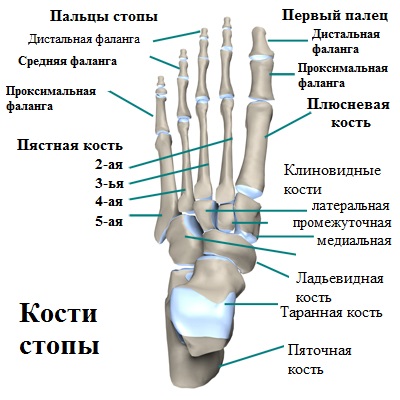
Головка пятой плюсневой кости слишком сильно выстоит кнаружи и соответственно испытывает давление со стороны обуви, особенно узкой. Вследствие этого мягкие ткани в области плюсне-фалангового сустава в ответ на постоянное давление воспаляются, а в проекции головки плюсневой кости начинает расти костная шишечка.
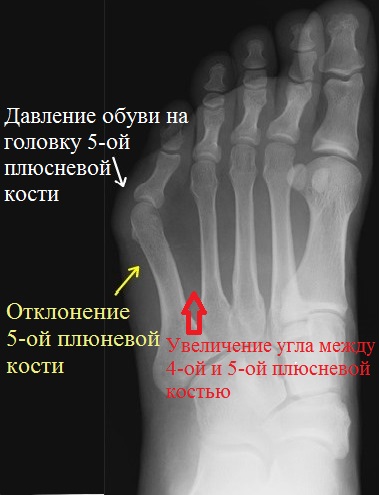
Деформация пятого пальца может сопутствовать другим заболеваниям стопы, что может потребовать комплексного лечения.
Пациенты обычно жалуются на боли в области головки пятой плюсневой кости, а также по наружному краю стопы. Часто больные отмечают сложности с подбором обуви, а также затруднения при ее ношении.
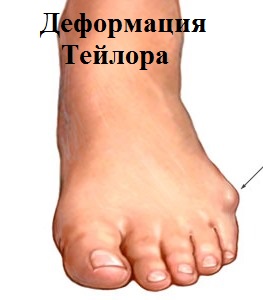
От постоянного трения шишечка или экзотоз в области головки пятой плюсневой кости воспаляется. Воспаление сопровождается болью, покраснением и отечностью в области стопы.
Значительная деформация, выступающий экзостоз (шишечка) в области головки пятой плюсневой кости многие пациенты считают неприемлемой с косметической точки зрения, что является еще одним доводом в пользу оперативного вмешательства.
Диагноз, как правило, очевиден уже при первичном осмотре. На рентгенограммах можно лучше увидеть расположение костей стопы, уточнить степень выступания головки пятой плюсневой кости кнаружи, а также определиться с тактикой дальнейшего лечения.
Консервативное лечение
Лечение первоначально направлено на подбор рациональной обуви, которая будет поддерживать поперечный свод стопы, а также будет не слишком узкой, что уменьшит воздействие на формирующийся экзостоз (шишечку).
Также при консервативном лечении используются специальные прокладки из силикона между обувью и стопой, которые значительно уменьшают давление на головку пятой плюсневой кости.
Еще одним способом коррекции начальных проявлений болезни может быть применение специальных ортопедических стелек. Стелька предназначена для поддержания поперечного свода стопы, а также восстановлению рессорной функции стопы. Корректно изготовленные стельки правильно перераспределяют нагрузку по стопе, что способствует уменьшению боли и дискомфорта при ходьбе.
Хирургическое лечение
Если консервативная терапия терпит неудачу, а на рентгеновских снимках определяется расхождение головок четвертой и пятой плюсневой кости друг от друга, пациенту показано оперативное вмешательство. Хирургически можно восстановить правильное соотношение между костями стопы.
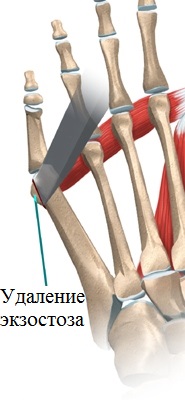
При небольших деформациях операция может ограничиться простой резекцией экзостоза (шишечки) головки пятой плюсневой кости. Это достаточно быстрая и не сложная операция, которая может проводиться амбулаторно.
Если же угол между четвертой и пятой плюсневой костью на рентгенограммах слишком большой, а консервативное лечение, как правило, уже неэффективно, операция становится единственным способом помочь пациенту.
При далеко зашедших деформациях производится остеотомия (пересечение кости) пятой плюсневой кости, установка костных отломков в правильное положение и последующая фиксация в заданном положении специальными винтами.
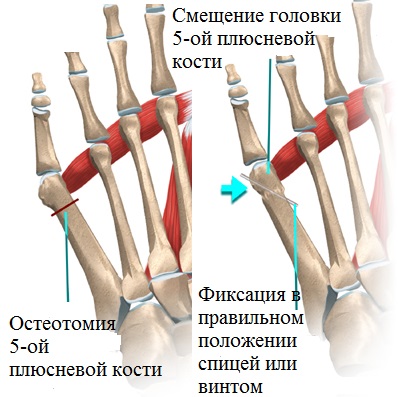
Металлические винты находятся в кости до ее полного сращения. Таким способом можно исправить деформации различных отделов стопы и избавить пациента от боли при ходьбе.
Пациенты после операции, как правило, некоторое время носят специальную обувь, которая разгружает передний отдел стопы. Швы снимают обычно через 12-14 дней после операции.
В нашей клинике мы широко применяем малоинвазивные методы лечения патологии стопы. Операции проводятся на ультрасовременном медицинском оборудовании с использованием качественных и зарекомендовавших себя расходных материалов, фиксаторов и имплантов от крупных мировых производителей.
Однако результат операции зависит не только от оборудования и качества имплантов, но и от навыка и опыта хирурга. Специалисты нашей клиники имеют большой опыт лечения патологии стопы в течение многих лет.
- Изучение истории заболевания и жалоб пациента
- Клинический осмотр
- Выявление симптомов заболевания
- Изучение и интерпретация результатов МРТ, КТ и рентгенограм, а также анализов крови
- Установление диагноза
- Назначение лечения
Повторная консультация врача травматолога — ортопеда, к.м.н. — бесплатно
- Анализ результатов исследований, назначенных во время первичной консультации
- Постановка диагноза
- Назначение лечения
Реконструкция при деформации пятого пальца (одна стопа) — 34000 рублей, две стопы — 49000 рублей
- Пребывание в клинике
- Анестезия
- Операция на пятом пальце стопы
- Расходные материалы и специальные винты для операции
* Анализы для госпитализации и послеоперационная обувь в стоимость не входят
Изготовление индивидуальных ортопедических стелек — 4900 рублей
- Клинический осмотр и плантоскопия
- Изготовление индивидуальных ортопедических стелек
- Расходные материалы
- Рекомендации по профилактике заболеваний стоп
Прием врача травматолога — ортопеда, к.м.н. после операции — бесплатно
- Клинический осмотр после операции
- Просмотр и интерпретация результатов рентгенограмм, МРТ, КТ после операции
- Рекомендации по дальнейшему восстановлению и реабилитации
- Перевязки или снятие послеоперационных швов
Лечение деформаций переднего отдела стопы
Позвольте прежде всего рассказать о некоторых заболеваниях, причиной которых являются различные виды деформации переднего отдела стопы и их лечении.
Познакомимся с некоторыми наиболее часто встречающимися проблемами переднего отдела стопы.
Это, например:
2.Молоткообразная деформация пальцев и боли в переднем отделе стопы, или метатарзалгия, кстати, часто напрямую связанная с Hallux Valgus.
3.Hallux Rigidus, локализованный остеоартрит большого пальца стопы. Деформация, тугоподвижность и хронические боли в области основания первого пальца.
4.Пяточная шпора, или подошвенный фасциит.
В большинстве случаев мы отдаем предпочтение консервативным методам лечения, и только при отсутствии эффекта, рассматриваются хирургические технологии.

Не стоит забывать о генетической предрасположенности, т.е. если ваша мама или бабушка имела подобные проблемы, то вероятность развития этой патологии у вас высока.

Почему отклонение первого пальца неуклонно прогрессирует?
В норме при ходьбе значительную часть нагрузки принимает первый палец стопы. Вы как бы отталкиваетесь от поверхности с опорой на первый палец. Усилия, вызванные сокращением мышц голени через сухожилие-сгибатель, передаются на ногтевую фалангу первого пальца.
НО! Если имеется ощутимая деформацмя (смотри на рисунок), то сухожилие сгибателя первого пальца становится подобно тетиве лука, т.е. натяжение увеличивает кривизну лука.
Таким образом, каждый шаг усиливает деформацию первого пальца, вызывая все большую деформацию и отклонение кнаружи.

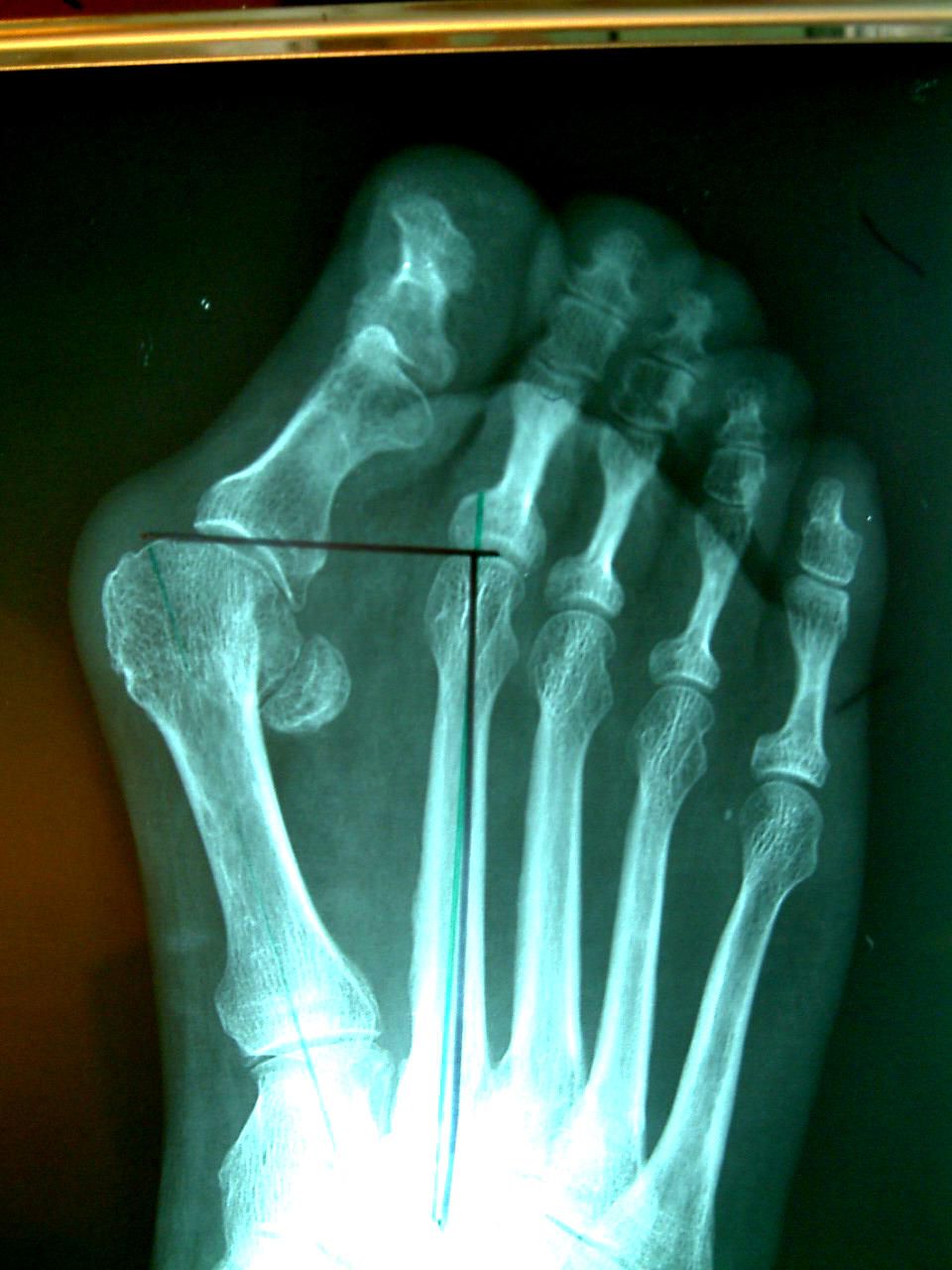
На рисунке и рентгенограмме между плюсневыми костями видна маленькая круглая косточка- сесамовидная. Она располагается в толще сухожилия сгибателя первого пальца, и в норме расположена под головкой первой плюсневой кости, но прогрессирующее отклонение первого пальца приводит к смещению этого сухожилия, а натяжение сухожилия при ходьбе увеличивает отклонение пальца.



На рисунке выше представлены виды деформаций стопы, как они видны на рентгенограммах, и то, как нагрузка распределяется по лучам (т.е. по плюсневым костям) стопы.
Рисунок А – норма. Самая массивная кость – первая плюсневая, она и снабжена сесамовидными костями для перераспределения нагрузки. Остальные плюсневые кости довольно тонкие (взгляните на свои пальцы на руках) и нагрузку весом тела выдержать не могут. Строгая система амортизации ударных нагрузок (т.е. при каждом шаге стопа амортизирует удар о поверхность земли) нарушается, возникает боль, деформация, натоптыши.
Консервативное лечение
Начинается с подбора удобной обуви, изготовления индивидуальных ортопедических стелек, лечебной физкультуры, массажа, физиотерапии.
Продвинутым трендом физиотерапевтического лечения является:
УДАРНО-ВОЛНОВАЯ ТЕРАПИЯ - особенно при выраженном болевом синдроме, связанным с метатарзалгией.
Но следует понимать, что при значительной деформации консервативные меры будут иметь только временный эффект, либо частично облегчат болевой синдром и неудобства. Поэтому в таких ситуациях показано - оперативное лечение!
Оперативное лечение





Хирургическое лечение молоткообразной деформации пальцев стопы
Хирургическое лечение молоткообразной деформации пальцев стопы и болевого синдрома, называемого метатарзалгией, сводится к двум важным целям:
Эта операция иногда сопровождает исправление деформации первого пальца.




Разумеется, объем хирургического вмешательства определяется значительно большим количеством факторов и особенностей каждого пациента.
Послеоперационный период
В послеоперационном периоде не используется гипсовая иммобилизация.
После 1-2 суток возвышенного положения стопы пациент начинает ходить с нагрузкой на конечность, используя туфли Барука -специально изготовленную ортопедическую обувь, с разгрузкой переднего отдела стопы.


Длительность применения специальной обуви зависит от индивидуальных особенностей, обычно 4 - 6 недель.
Особое значение придается постоянному самостоятельному (или с помощью родственников) занятию лечебной физкультурой, постоянным пассивным движениям в оперированных пальцах для профилактики возможной тугоподвижности.
По данным медицинской статистики 80 - 85 % оперированных с применением описанной технологии удовлетворены результатом.
Этапы лечения
• Операции плановые, т.е. проводятся в большей степени, когда более удобно пациенту (поскольку реабилитация после операции занимает 3-6 недель).
• Перед операцией необходимо сделать рентгенограммы стоп в 2 проекциях (прямая, боковая).
• С выполненными рентгенограммами необходимо посетить врача-ортопеда для клинического осмотра стоп, постановки диагноза, выбора оперативного лечения, получения исчерпывающей информации по проведению операции и реабилитации.
• Пройти стандартное предоперационное обследование (анализы крови, мочи, рентгенограмма грудной клетки, консультация терапевта).
• Операция проводится на следующий день после госпитализации.
• Анестезия: в большинстве случаев – спинальная (эпидуральная) анестезия.
• Длительность операции от 50 минут до 2 часов.
Hallux Rigidus (артроз первого плюсне-фалангового сустава)
Эта патология первого плюсне-фалангового сустава, возникающая по разным причинам, часто приносит значительный дискомфорт, особенно пациентам, ведущим активный образ жизни.
Характерной особенностью является значительное ограничение объема движений в этом суставе. Боли беспокоят при ходьбе, когда возможность необходимо-достаточного объема тыльного сгибания первого пальца существенно ограничена. Причиной такого ограничения является выраженная деформация хрящевых поверхностей сустава, краевые костные разрастания, оссификация (отложение солей) околосуставных тканей.
В начальных проявлениях этой патологии мы успешно применяем ударно-волновую терапию. Но, нередко, хирургическая помощь становится единственным эффективным решением.
Принципиально можно выделить 4 хирургические направления.
Наш клинический опыт применения артродеза в лечении Hallux Rigidus позволяет с уверенность ожидать хороших результатов.
Однако, причина боли - в перегрузке подошвенного апоневроза, который при нагрузке испытывает существенное напряжение.

Имеется значительный клинический опыт результативного лечения с применением ударно-волновой терапии, являющейся консервативным методом выбора при данной патологии.
Мы располагаем достаточным опытом хирургического лечения пяточной шпоры с применением малоинвазивной методики. Операция через прокол обычной инъекционной иглой занимает не более 10 мин, не требуется госпитализация. Пациент покидает клинику в обычной обуви, без дополнительных средств опоры.
Читайте также:


