Дополнительная ладьевидная кость стопы способ лечения
Нельзя назвать исключительно редкой ситуацию, когда в строении стопы человека обнаруживается добавочная ладьевидная кость. Что представляет собой подобное образование, как оно себя проявляет и нужно ли при таком состоянии прибегать к медицинской помощи?
Что такое добавочная ладьевидная кость?
Речь идет о небольшой косточке, которая вырастает сбоку от сухожилия, соединенного с ладьевидной костью. Считается, что человек уже рождается с подобной аномалией, а на рентгенограмме она обычно становится различима после года жизни. Иногда добавочную кость можно увидеть при исследовании только по достижении ребенком пятилетнего возраста.

Размер добавочной ладьевидной кости относительно остальных элементов строения стопы может варьироваться. Нередко внизу стопы формируется костный выступ. Причина патологии, начинающей свое развитие еще во внутриутробном периоде, точно не установлена. Пока ученые говорят о влиянии генетических факторов.
Симптомы патологии
Зачастую человек не подозревает о существовании у себя такого феномена. Маленькая косточка никак себя не выдает и не беспокоит. Однако она обычно растет не синхронно с настоящей ладьевидной костью, и со временем такое несоответствие может дать о себе знать. Ситуацию способны усугубить травмы с повреждением соединительной перемычки, регулярные повышенные нагрузки на нижние конечности, а также давление обуви.
Из симптомов могут наблюдаться повышенная чувствительность участка, где размещается добавочная кость, и боль, идущая изнутри стопы. Иногда из-за этих ощущений сложно встать на носочки. Особенно подвержены боли спортсмены, которым приходится носить специальную обувь, например фигуристы и лыжники. Обычные ботинки или туфли, если они достаточно твердые, тоже могут провоцировать болезненность.

Помимо названного, бывают случаи отеков, распространяющихся на свод стопы. Иногда на поверхности образуются мозоли.
Лечение добавочной ладьевидной кости
Если в нижней части ноги ощущается дискомфорт, а физические упражнения доставляют боль, имеет смысл обратиться к ортопеду. Врач назначит исследование, которое позволит выявить причину проблем. Если неприятные состояния возникают из-за существования добавочной ладьевидной кости, будет назначено соответствующее лечение.
Как правило, начинают именно с них. Задачей ставится снять болевой синдром и замедлить развитие патологии. Применяется следующее:
- Ограничение на некоторое время активности. Рекомендуется умерить физические нагрузки и спортивную деятельность. В некоторых случаях для снижения болезненности целесообразно наложить гипс на короткий срок.
- Смена обуви на более мягкую и просторную. Уменьшить давление в области костного выступа также помогают ортопедические стельки или мягкие прокладки из пенистого материала. Замечательным решением являются специальные подушечки в виде баранки.
- Физиотерапия. На сеансах проводятся упражнения на икроножную мышцу, влияющую на состояние стопы.
- Прием препаратов. Назначаются те, что относятся к нестероидным. Лекарства снижают боль при воспалении.
Этот вариант всегда является крайним. Он предполагает вмешательство в структуру стопы и удаление лишнего элемента. Операция относительно несложная с большой вероятностью удачного исхода.
Осложнения
Если игнорировать сигналы в виде боли и дискомфорта, которые посылает организм, и не предпринимать мер, ситуация может осложниться. Развивается плоскостопие, ощущения становятся более неприятными. В запущенном состоянии на стопе возникают язвы, инфицирование которых несет за собой дополнительную опасность.

- Анатомическое строение ладьевидной кости
- Наиболее частые патологии
- Видео по теме
Ладьевидная кость стопы является структурной составляющей предплюсны. Эта кость слегка уплощена в передней и задней части и расположена вблизи внутреннего края стопы. При повреждениях и патологиях ладьевидной кости может нарушиться двигательная активность голеностопного сустава. Поэтому необходимо своевременно лечить все патологии костей.
Анатомическое строение ладьевидной кости
Ладьевидная кость самая маленькая среди 26 костей стопы, но играет важную роль, так как к ней прикреплено заднеберцовое мышечное сухожилие, поддерживающее свод стопы. Ладьевидная кость располагается возле кубовидной и тремя клиновидными костями, которые находятся поблизости от внутреннего края стопы.
У данной кости отсутствует зона роста, и наиболее часто она появляется в первые четыре года жизни из определенной точки окостенения на стопе. У девочек замещение хрящевых тканей костными происходит на 1 год раньше, чем у мальчиков, однако у них патологии встречаются в 5 раз чаще.
Задняя поверхность ладьевидной кости немного вогнута и соединяется с головкой таранной кости, а спереди находится суставная поверхность клиновидной формы, обеспечивающая сочленение с тремя клиновидными костями.
Латеральная поверхность имеет соединение с кубовидной костью, а в медиальном нижнем вогнутом отделе кости присутствует небольшая бугристость, пальпируемая через кожу.
Характерно, что не у всех людей присутствует одинаковое число костей стопы, и в этом отделе могут образовываться добавочные костные фрагменты, которые при объединении с другими способны образовать одну кость большого размера. В некоторых случаях это способно спровоцировать развитие патологических процессов.
Добавочная ладьевидная кость, расположенная справа от прикрепленного к ладьевидной кости сухожилия, считается аномалией врожденного характера, но наиболее часто полное созревание голеностопного сустава приводит к сращиванию ладьевидной и добавочной костей с исчезновением костного фрагмента. Если отсутствует срастание, выполняется их принудительное соединение с помощью хрящевой или фиброзной ткани.
Наиболее частые патологии
Среди патологических процессов, которые вызваны разрастанием или повреждением ладьевидной кости, чаще всего встречаются следующие:
Достаточно часто встречается перелом ладьевидной кости стопы, который классифицируется как костное повреждение в средней части стопы.
Существует несколько причин перелома:
- Прямая травма. Появляется в результате падений тяжелых предметов на стопу. При таких травмах переломы носят сочетанный характер. Поражается не только ладьевидная, но и кубовидная кость.
- Непрямая травма. Развивается в результате сильных сгибаний стопы в подошве, что приводит к сжатию ладьевидной кости между таранной и клиновидными. Такая травма может развиваться в двух вариантах: с полным или частичным отрывом кости.
- ДТП: повреждения, полученные в результате транспортных происшествий, чаще всего приводят к компрессионному перелому. При этом отсутствует смещение, а кость располагается в правильном положении.
- Усталостный перелом. Такая форма повреждения в большинстве случаев встречается среди профессиональных спортсменов (гимнастов, танцоров, фигуристов и т.д.). Кроме того, усталостный перелом может быть вызван ранними нагрузками на стопу в реабилитационном периоде после проведения интенсивной терапии.
Помимо переломов, при повреждениях и растяжениях фиброзного соединения образуется свободное пространство между костями, являющееся источником болезненности при ходьбе и повышенных нагрузках на стопу. При этом учитывается, что фиброзная ткань длительно заживает, поэтому требуется полное обездвиживание пациента.
При переломах в первую очередь появляются боли ладьевидной кости, а также отек мягких тканей в месте перелома, который в дальнейшем распространяется на голеностопный сустав.
Если в результате перелома кости возник вывих (или подвывих) на тыльной стороне стопы, в месте отека пальпируется бугристость, которая заметно выпирает. При изолированных отрывах костных осколков болевая симптоматика и наиболее выраженный отек локализуются в нижнемедиальной области бугристости.
При переломе ладьевидной кости пациент старается не наступать на травмированную стопу, перенося всю массу тела на пятку. При любых нагрузках на кости плюсны возникает острая боль, отдающая в голеностоп.
Подтверждение диагноза основывается на результатах анамнестического опроса, визуального осмотра, жалоб пациента и пальпации поврежденной области. В сложных случаях назначается рентгенологическое исследование, сцинтиография (получение двухмерных изображений в результате введения радиоактивных изотопов в организм), МРТ и КТ.
Лечение переломов ладьевидной кости обусловлено тяжестью повреждения. При закрытых переломах, не осложненных смещением костных фрагментов, рекомендуется наложение циркулярной гипсовой повязки с обязательным моделированием нижнего свода стопы. Помимо этого, врач устанавливает специальный супинатор для предупреждения уплощения свода стопы.
При переломах со смещениями выполняется первоначальная репозиция костных отломков, в ходе которой может быть применен как общий наркоз, так и местное обезболивание. При репозиции ногу сгибают в колене, а стопу располагают в горизонтальном положении. Для более корректного выполнения к репозиции привлекаются не менее двух врачей.
Сочетание вывихов и переломов ладьевидной косточки предусматривает использование специальной конструкции в виде спиц из медицинской стали, одна из которых выводится сквозь кость пятки, а вторая – через головки плюсны. Этот способ лечения выполняется с использованием общего наркоза.
Срок лечения переломов зависит от тяжести повреждения. В среднем восстановительный период занимает от 6 до 9 недель, а при необходимости выполняется иммобилизация поврежденной конечности. Лечение и восстановление проводится под регулярным рентгенологическим контролем.
Для эффективного восстановления функциональности стопы после повреждений важна ранняя диагностика и своевременное лечение. При этом важно учитывать, что все кости ступни взаимосвязаны между собой и если эта система нарушается, то сбой отмечается во всем суставе. Врачи крайне редко принимают решение о полном удалении поврежденной кости, так как это может привести к искривлению и деформированию стопы.
Эта патология характеризуется несколькими стадиями некротических поражений ладьевидной кости. В медицинской практике это заболевание классифицируется как остеохондропатия, при развитии которой под воздействием негативных проявлений костные ткани постепенно разрушаются, а затем достаточно медленно восстанавливаются.
Заболевание чаще всего развивается в юношеском и детском возрасте, в основном у девочек. У взрослых болезнь Келера 4 стадии встречается крайне редко. В ходе нарастания негативной симптоматики происходит снижение кровотока, что ведет к кислородному голоданию тканей и недостаточному поступлению веществ, обеспечивающих нормальное функционирование сустава.
Основными причинами развития остеохондропатии могут стать следующие состояния:
- систематическая травматизация нижних конечностей;
- нарушения работы эндокринных желез (диабет, тиреотоксикоз, гипотиреоз и т.д.);
- наследственная предрасположенность;
- ношение тесной неудобной обуви и плоскостопие.
Начальная стадия заболевания может протекать бессимптомно, при этом поражаются сразу обе ноги. Боли возникают только при повышенных нагрузках на переднюю часть стопы, однако по мере прогрессирования остеохондропатии боль носит постоянный характер.
В месте разрушения костных тканей появляется отечность, а ношение обуви с плоской подошвой или ходьба босиком сопровождается ярко выраженной болевой симптоматикой. Средним сроком прогрессирования болезни считается 2-3 года. В дальнейшем боль может постепенно снижаться, а поврежденные ткани медленно восстанавливаются. При этом следует учитывать, что при поражении сочленений боли возобновляются с новой силой.
Выраженность симптоматики заболевания зависит от типа остеохондропатии:
- Патологии 1 типа развиваются у детей 3-7 лет. При этом мальчики болеют гораздо чаще. При этой степени заболевания поражение тканей сопровождается опухолью сустава, болезненностью в месте воспаления, односторонней хромотой и затруднениями передвижений. Эта стадия длится не более 12 месяцев.
- Болезнь 2 типа характерна для девушек 12-15 лет и, как правило, носит двухсторонний характер. В этом случае появляется дискомфорт во время ходьбы, боли и хромота. Длительность течения этой стадии в среднем составляет 1 – 2 года.
В зависимости от того, насколько разрушена кость, а также опираясь на симптоматику и диагностику, врач назначает дальнейшую терапию для того, чтобы сохранить и восстановить функциональность сустава.
Подтверждение остеохондропатии основывается на анамнестических данных и тщательном анализе рентгенологического исследования.
Лечение предусматривает обязательное использование гипсовой повязки, что позволяет снизить нагрузку на сустав и обеспечить максимальную поддержку и фиксацию стопы. Средняя продолжительность ношения повязки составляет около 1, 5- 2 месяцев.
Появление добавочной ладьевидной кости является дополнительной проблемой, которая наблюдается не у всех людей, а только при разрастании этой кости в результате нарушений фиброзного соединения добавочной и основной ладьевидной кости. Подобное состояние может быть вызвано повреждениями этой области.
Разросшаяся дополнительная ладьевидная кость способна привести к механическому травмированию стопы в результате того, что задняя большеберцовая мышца ног при ходьбе подтягивает добавочную ладьевидную кость, чтобы увеличить амплитуду движений. При этом фиброзные ткани длительно заживают, что обусловлено постоянным движением.
Основным проявлением этой патологии является боль. При случайном обнаружении во время рентгенологического обследования дополнительной кости, которая не беспокоит пациента, специфического лечения не требуется. Как правило, боль локализуется на внутренней области ступни и усиливается при ходьбе.
Диагноз ставится на основании анамнеза и медицинского осмотра. При необходимости назначается рентгенологическое обследование, которое чаще всего подтверждает наличие повреждения добавочной ладьевидной кости и ее повреждения, что обусловлено травмой.
При болезненности и рентгенологически подтвержденной диагностике рекомендуется гипсовая иммобилизация стопы или ношение специальной фиксирующей шины. Это обусловлено необходимостью обездвиживания фиброзного соединения.
При сильных болях назначаются НПВС, к которым относятся Диклоген, Индометацин, Кетотифен, Вольтарен и т.д. После купирования болей прием НПВС нецелесообразен. В дальнейшем для снижения нагрузки на свод стопы и предупреждения обострений рекомендуется использование супинаторов.
В большинстве случаев при добавочной ладьевидной кости используется традиционная терапия и только в крайнем случае, при отсутствии положительного эффекта и сохранении болевой симптоматики, рекомендуется хирургическое вмешательство.
Наиболее распространенным оперативным способом лечения при патологиях кости является операция Киднера. В ходе ее выполнения производится небольшой надрез, через который удаляется дополнительный отросток. При этом заднеберцовое сухожилие плотно прижимается к ладьевидной кости. В послеоперационном периоде стопа и голеностоп иммобилизируются.
Для снижения риска переломов и различного рода травм в области стопы и ладьевидной кости необходимо внимательное отношение к состоянию нижних конечностей. Важно правильно подобрать обувь, лучше всего из натуральных материалов, которые обладают хорошим влаго- и воздухообменом.
Исключаются повышенные нагрузки на стопу, следует нормализировать питание, исключив из него высококалорийные, соленые и жирные продукты. Достаточно хороший эффект наблюдается при ножных ваннах с добавлением морской соли и целебных трав (ромашки, череды и т.д.).
Необходимо помнить, что при любых неприятных ощущениях в ступнях, особенно если они сопровождаются болевой симптоматикой, ограничением подвижности и отеками, нужно незамедлительно обратиться в медицинское учреждение для консультации с врачом. Адекватная терапия назначается только после тщательной диагностики. Самостоятельное лечение может привести к различным осложнениям.

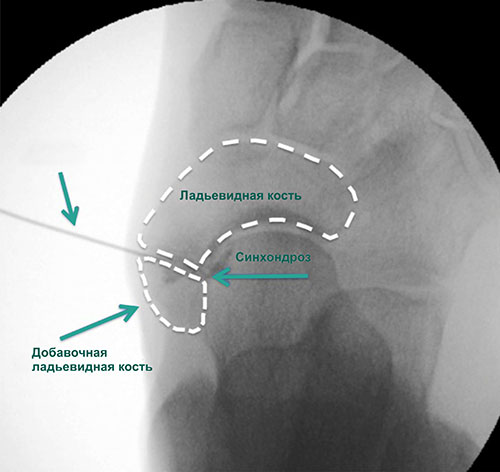
Добавочная ладьевидная кость — это небольшая косточка, расположенная рядом с проксимальным полюсом ладьевидной кости стопы.
У здоровых людей она встречается с частотой 1 на 10 человек. Это наиболее часто встречающаяся добавочная кость стопы. Она располагается в толще сухожилия задней большеберцовой мышцы, которое в свою очередь прикрепляется к бугристости ладьевидной кости.
Более подробная информация о ладьевидной кости и сухожилии задней большеберцовой мышцы представлена в разделе, посвященном анатомии стопы и голеностопного сустава.
Точная причина неизвестна, возможно формирование добавочной ладьевидной кости связано с генетическими факторами.
Большинство людей с добавочной ладьевидной костью никаких жалоб на этот счет не предъявляют и даже не подозревают о том, что она у них есть. Однако эта косточка может становиться источником проблем, особенно в подростковом возрасте. Косточка может сопровождаться развитием плоскостопия и в таких случаях, особенно когда плоскостопие носит односторонний характер, необходимо дополнительное обследование пациента.
Сочленение между ладьевидной и добавочной ладьевидной костями представляет собой синхондроз. Травмы и повторяющиеся перегрузки стопы могут привести к повреждению этого синхондроза или сухожилия задней большеберцовой мышцы, что приведет к изменению биомеханики стопы и болевому синдрому.
Типичная клиническая симптоматика включает:
- Боль в области внутреннего свода стопы
- Боль в области добавочной ладьевидной кости (глубокая ноющая, острая или тупая боль)
- Отек в области внутреннего края среднего отдела стопы
- Наличие костного выступа на внутренней поверхности стопы, подвергающегося постоянному давлению в обуви
- Сложность встать на носочки
- Плоскостопие
При первом вашем визите в клинику вам будет выполнена рентгенография стоп. Она поможет подтвердить диагноз, оценить тяжесть деформации и при необходимости спланировать хирургическое вмешательство.
Добавочная ладьевидная кость классифицируется в соответствии с рентгенологическими ее особенностями:
- Сесамовидная косточка в толще сухожилия задней большеберцовой мышцы в области его прикрепления к ладьевидной кости
- Добавочная ладьевидная кость, сочленяющаяся синхондрозом с ладьевидной костью
- Костный выступ ладьевидной кости
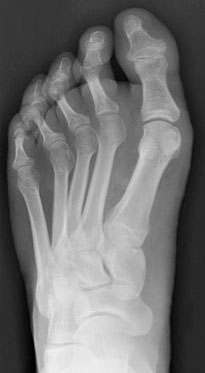
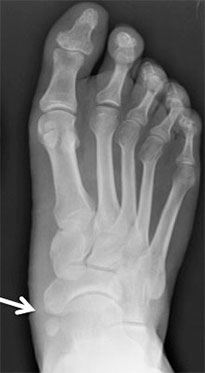
Рентгенограмма стопы при 1 типе добавочной ладьевидной кости
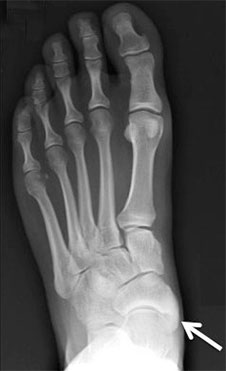
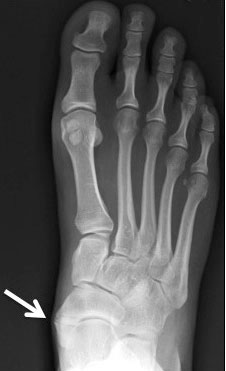
Рентгенограммы стоп: 3 тип добавочной ладьевидной кости
Иногда для оценки состояния сухожилия задней большеберцовой мышцы, синхондроза между добавочной и ладьевидной костями, исключения стрессового перелома может понадобиться МРТ.
Подавляющее большинство людей с добавочной ладьевидной костью каких-либо жалоб на этот счет не предъявляют. Проблемы могут появиться после перенесенной травмы или на фоне повторяющихся перегрузок.
Если вы отметите усиление болевых ощущений, невозможность заниматься спортом или заметите развитие деформации, вам имеет смысл обратиться за консультацией к ортопеду, занимающемуся патологией стопы и голеностопного сустава.
В задачи консервативного лечения входит купирование болевых ощущений и замедление прогрессирования деформации. Наиболее эффективно оно будет на ранних стадиях заболевания.
Консервативное лечение всегда должно быть первой линией терапии. Варианты его включают:
Исключение на некоторое время занятий спортом и тяжелой физической нагрузки.
Мягкие подкладки, сделанные из гелеобразного или пенистого материала, используются вместе с обувью и позволяет предотвратить избыточное давление в обуви.
Дополнительная поддержка голеностопного сустава, предотвращающая его подворачивание.
Нестероидные противовоспалительные препараты позволяют купировать боль и дискомфортные ощущения, связанные с воспалительными явлениями в области синхондроза.
Ношение более просторной обуви, исключающей давление на костный выступ в области внутреннего края стопы. Также может быть эффективно использование обуви с жесткой подошвой.
Упражнения, направленные на растяжение икроножной мышцы, позволяют минимизировать влияние этой мышцы, стремящейся деформировать стопу. Упражнения, направленные укрепление задней большеберцовой мышцы.
Короткий период иммобилизации позволяет минимизировать выраженность клинической симптоматики.
Оперативное лечение показано пациентам, у которых оказалось неэффективным лечение консервативное.
Пациенты должны отдавать себе отчет в том, что выбор в пользу оперативного лечения должен быть тщательно обдуманным.
К любому варианту оперативного лечения необходимо подходить взвешенно, отдавая предпочтение в первую очередь менее инвазивным и травматичным вмешательствам.
Введение в области синхондроза ладьевидной кости лекарственных препаратов при острых воспалительных явлениях в этой области осуществляется под лучевым контролем и в условиях кратковременной общей анестезии. Оно помогает подтвердить диагноз и купировать воспалительные явления.
Такое лечение может на некоторое время уменьшить выраженность симптомов, а иногда полностью избавить от них пациента, однако оно никак не может повлиять на те или иные существующие деформации стопы.
Правильность положения иглы подтверждается введением рентгенконтрастного препарата
Операция заключается в иссечении добавочной ладьевидной кости с последующей реинсерцией сухожилия задней большеберцовой мышцы. Для фиксации сухожилия используются костные анкеры.
Вы должны понимать, что осложнения того или иного заболевания могут развиваться как после, так и в отсутствие оперативного лечения.
- Усиление болевых ощущений
- Усиление выраженности плоскостопия
- Формирование язв на внутренней поверхности стопы
- Инфицирование язв
Осложнения могут возникать при любых хирургических вмешательствах на стопе. Более подробно послеоперационные осложнения рассматриваются в соответствующем разделе.
- Риски и осложнения анестезии
- Кровотечение
- Инфекция (поверхностная и глубокая)
- Тромбозы
- Необходимость повторных вмешательств
- Комплексный регионарный болевой синдром
- Повреждение нервов
- Проблемы с заживлением раны
- Болезненный послеоперационный рубец
- Длительно сохраняющийся болевой синдром
ПРИВЕДЕННЫЙ ВЫШЕ СПИСОК ОСЛОЖНЕНИЙ ДАЛЕКО НЕ ПОЛНЫЙ И ПРЕДСТАВЛЕН ЛИШЬ ДЛЯ ОЗНАКОМЛЕНИЯ
Практически все пациенты после операций по поводу разрывов ахиллова сухожилия выписываются из клиники в день операции.
В течение двух недель после операции голеностопный сустав будет фиксирован гипсовой или полимерной жесткой повязкой, подобной представленной на фото ниже.
Не снимайте гипс до следующей перевязки, которая состоится через 2 недели после операции.
В течение 2 недель после операции вам нельзя нагружать конечность. Перед выпиской домой вас проконсультирует физиотерапевт, который в т.ч. расскажет вам о том, как правильно пользоваться костылями.
В первые 2 недели после операции старайтесь придавать стопе возвышенное положение и держать ее в этом положении 95% времени.

Возвышенное положение стопы
У большинства людей дома конечно же нет функциональной кровати, как здесь на этом фото. Однако того же эффекта можно добиться и на обычной кровати или диване, подложив под стопу подушку. Не следует придавать возвышенное положение стопе, когда вы сидите на стуле. И еще раз советуем все первые две недели оставаться дома.
С тем, чтобы минимизировать риск инфекции, держите стопу в сухости и прохладе. Избегайте избыточной влажности и жары. Когда принимаете душ, надевайте на стопу герметичный мешок.
С целью профилактики тромбозов вен регулярно выполняйте движения в стопе и голеностопном суставе. Употребляйте достаточное количество жидкости. При наличии факторов риска тромбозов обязательно сообщите об этом своему лечащему врачу, при необходимости он может назначить вам антикоагулянты.
Вас осмотрит ваш лечащий врач и будет сделана перевязка. Если раны полностью зажили, то мы вам расскажем, как правильно массажировать ткани в области вмешательства. Мероприятия, направленные на снижение чувствительности рубца, начинаются только после полного заживления раны. С этой целью вы можете воспользоваться массажным кремом (например, Е45), который следует втирать в область рубца и вокруг него. Подвергать зону операции действию влаги и принимать душ можно только после полного заживления ран.
На данном этапе, если послеоперационный отек уже в значительной мере купируется, мы разрешим вам чаще опускать стопу вниз, но рекомендуем по возможности все еще держать ее б?льшую часть времени в горизонтальном положении.
Вам будет разрешено ненадолго садиться за руль, однако только в том случае, если оперирована левая нога и машина у вас с автоматической трансмиссией. Если оперирована правая нога, то садиться за руль мы советуем не раньше 6-8 недель после операции.
На данном этапе вас могу направить в отделение физиотерапии для начала ранней реабилитации и упражнений, направленных на укрепление задней большеберцовой мышцы.
Если процесс заживления протекает хорошо, то к этому времени у вас уже практически исчезнут отек и кровоизлияния, однако некоторый отек может сохраняться до 3-4 месяцев после операции.
Вы сможете носить обычную обувь (если позволяет отек), однако мы рекомендуем пока носить обувь с жесткой подошвой. В течение ближайших 3-6 месяцев вам предстоят занятия лечебной физкультурой, которые позволят добиться наиболее оптимального результата проведенного хирургического вмешательства.
Если вы удовлетворены результатом, то это ваш последний визит к врачу.
Наши рекомендации по этом поводу представлены здесь. В конце концов, ответственность в этом вопросе полностью лежит на пациенте. Хороший способ понять, можно вам за руль или еще нет, — это поставить правую стопу на пол и сильно надавить, имитируя экстренное нажатие на педаль тормоза. Если вам страшно или больно, за руль лучше не садиться, это может быть небезопасно. Кроме того, при длительной езде ваша стопа долго будет находиться в вынужденном положении. Это может усилить послеоперационный отек.
На самом деле все зависит от того, кем вы работаете. Если ваша работа связана с длительным стоянием, ходьбой или физическим трудом, то вернуться к такой работе можно через 8-12 недель. Если у вас сидячая работа, например, в офисе, то вернуться к ней вы сможете уже через 2 недели, однако возможно это лишь в порядке исключения и мы не советуем этого делать.
Вследствие недостатка, или полного прекращения кровоснабжения болит ладьевидная кость стопы, расположенная возле внутренней части. Она входит в предплюсневой отдел, имеет уплощенную сзади и спереди форму, по краям которой выпирает бугристость, используемая медициной для определения свода ступни.

Особенности строения
Ладьевидная кость входит в неподвижную часть стопы, а именно, в состав предплюсны. Она состоит из поверхности, имеющей сзади вогнутую форму и соединяющейся с таранной головкой. Впереди напоминает клин и скрепляется с клиновидными костями. Вверху покрытие имеет выпуклости, внизу — состоит из бугристостей, прощупывающихся сквозь кожу. С внутренней стороны, где сухожилие задней берцовой мышцы крепится к косточке может развиваться добавочная ладьевидная кость. После укрепления скелета они соединяются. Если этого не произошло, остается фиброзная связь на уровне тканей и хряща. Добавочная кость относится к аномалиям врожденного характера.
Причины и симптомы повреждений
Ладьевидная кость почти не болит после перелома, и люди не обращают внимания на дискомфорт, предполагая ушиб. Однако следует немедленно посетить врача, так как травмирование требует длительного лечения. Если игнорировать лечение, может произойти срастание. На проблемы с ладьевидной костью указывают следующие симптомы:
- Отечность, боль. Может служить признаками перелома.
- Припухлость, выпирание выступа. Указывают на вывих части косточки.
- Отсутствие полной опоры на больную стопу.
- Сильные боли, вызванные нагрузкой на пятку.
Переломы вызывают следующие причины:
- Падение тяжелых предметов на стопу. Вызывает прямое травмирование.
- Насильственное нагибание подошв левой и правой ступни. Указывает на непрямое повреждение.
- ДТП. Может вызвать компрессионный перелом.
- Усталостные травмы. Происходят вследствие профессиональной деятельности.
Представляют собой непрямую травму с подворачиванием ступни. Вывихи происходят вследствие непрямого чрезмерного воздействия, например, падения с высоты на подвернутую ступню. При этом происходят следующие повреждения:
- потеря формы соединения;
- смещение ладьевидной кости;
- появление гематомы;
- отечность;
- разрыв суставного связочного аппарата.
Ладьевидная кость подвержена болезни Келлера, которая начинается с остеохондропатии, поражающей костный аппарат стопы и разрушающей ткани. Эти процессы становятся возможными вследствие поступления небольшого количества крови, а значит кислорода и питательных веществ к костям, что приводит к отмиранию клеток. Чаще патологическое заболевание прогрессирует у детей 8—12 лет.
Возникает только с одной стороны. У ребенка ходьба происходит с опорой на наружный край стопы. От нагрузки и надавливания на кость усиливаются болевые ощущения. Поражение характеризуется следующими симптомами:
- припухлости;
- болезненности;
- ночные боли;
- нарушения передвижения;
- появления хромоты.
Как определить?
При обращении пациента с жалобами на боли и выявления первых симптомов ее травмирования врач изучает историю болезни, проводит осмотр, назначает рентген. В сложных случаях проводят следующие исследования:
- компьютерная томография;
- сцинтиграфия.
Сложно диагностировать перелом без смещения из-за слабой выраженности симптомов. Нужны проекции в сравнении, снимки в динамике. Добавочная кость по своим признакам похожа на отрывной перелом, а дорсальный отщепленный идентичен с повреждением поверхности лодыжки. Для диагностирования болезни Келлера изучается анамнез и рентгеновские снимки.
Лечение при повреждении ладьевидной кости стопы
Выбор терапии зависит от тяжести травмирования. Если произошел закрытый перелом без смещения используется гипсовая повязка циркулярного вида с моделированием свода стопы. А также устанавливается супинатор, который является профилактикой в уплощении ступни. При переломе со смещением после обезболивания проводится первоначальная репозиция.
Если присутствует перелом с вывихом используется конструкция Черкес-Заде, которая похожа на металлические спицы. При этом одну протягивают через пяточную кость, вторую — головку плюсны. Операцию проводят под общим наркозом. На ноге гипс должен находиться 6—10 недель. В дальнейшем следует проводить регулярный контроль при помощи рентгена.
Ладьевидная кость удаляется редко, поскольку такое вмешательство приводит к деформационным процессам в ступне.
Для восстановления ноги врачи предписывают следующие мероприятия:
- физиотерапия;
- массажные процедуры;
- ванночки с морской солью;
- регулярное плавание;
- применение ортопедической обуви.
Лечение болезни Келлера предусматривает ношение гипса в течение 1,5 месяца, после снятия которого нужно ограничить нагрузки и активные движения. Пациенту следует правильно подбирать подходящую ортопедическую обувь. Одновременно проводится физиотерапевтическое лечение, включающее электрофорез сосудорасширяющих средств, ультразвук и другие процедуры.
Читайте также:


