Гнойный артроз коленного сустава последствия
Воспалительный процесс и сопровождающий его гной в коленном суставе развивается в организме по целому ряду причин. В случаях, когда патологию провоцирует воздействие болезнетворных микроорганизмов, специалисты говорят о гнойном артрите колена. Суставная полость по своему строению замкнутая, что и является благоприятной средой для скопления гнойных масс. С другой стороны, общий с остальным организмом ток крови и лимфы способствует распространению инфекционного процесса по всему организму.
Начать лечить артрит гнойного течения следует в кратчайшие сроки. Игнорирование состояния приводит к тому, что воспалительный процесс приобретает хронические черты, соответственно, усугубляется течение первичного заболевания.
Причины развития гнойно-воспалительных реакций
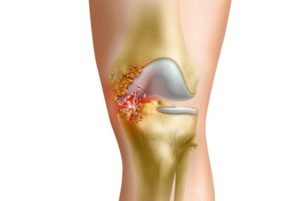
Гнойный артрит колена чаще всего развивается на фоне активной жизнедеятельности болезнетворных микроорганизмов, которые проникли в ткани сустава. Еще один путь, по которому инфекционный агент попадает в организм – травматическое нарушение колена, лимфатические пути (из других очагов воспаления). Результатом всегда является воспалительный процесс – защитная реакция иммунной системы.
Внешними проявлениями этого являются:
- образование опухоли;
- болевой синдром.
Важно: гнойно-воспалительные процессы нередко возникают вследствие пневмонии, гриппа и других инфекционных заболеваний.
Медицинской практикой установлено, что есть две формы артритов гнойного течения – первичная и вторичная.
Первичный гнойный артроз коленного сустава причиной своего развития имеет проникшие в полость колена патогенные микроорганизмы. Происходит это при использовании во время оперативного вмешательства не стерильного оборудования или недостаточного промывания раны, при ранении или травме. Нередко гнойный артрит диагностируется у пациентов, прошедших суставную пункцию – при этой процедуре в полость колена вводятся препараты гормонального типа.
Что касается артритов вторичной формы. Она диагностируется намного чаще в сравнении с первичной. Ее характеризует проникновение инфекции из очагов, не связанных с коленом.
Способов проникновения инфекционных агентов несколько:
- гематогенный;
- лимфогенный.
Вторичную гнойно-воспалительную реакцию может вызвать бактериемическая патология типа рожи, пневмонии, тифа.
Среди других причин, провоцирующих появление гнойных масс в коленном суставе специалисты, называют:
- травмы, ранения, пункции и оперативные вмешательства;
- инфицирования метастатического типа, которые происходят из очагов, которые удалены от коленного сустава – фурункулы, вагинит, пневмония и другие;
- прорыв скоплений гнойных масс в рядом расположенных тканях – флегмона, остеомиелиты.
Клиническая картина гнойного процесса
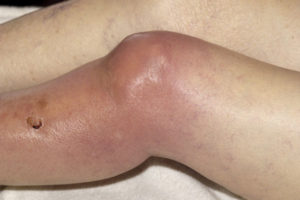
Гнойное воспаление коленного сустава характеризуется острым началом. То есть самочувствие больного резко ухудшается, отмечается подъем температуры тела. Согласно статистике, на долю артрита гнойной природы с локализацией в коленном суставе, приходится порядка 70% случаев всех артритов, сопровождающихся образованием гнойных масс.
Состояние сопровождается такими явлениями:
- изменение анатомической формы коленного сустава;
- ярко выраженный болевой синдром, который локализуется в больном колене. В большинстве случаев он развивается внезапно и усиливается при любой попытке пошевелить больной ногой;
- пораженная зона сильно краснеет;
- сам сустав и рядом расположенные ткани визуально сильно опухают;
- больной жалуется на приступы головной боли, повышенную потливость, лихорадку;
- септические процессы;
- пациент старается поддерживать конечность в согнутом виде – так боль меньше ощущается.
Важно: чем дольше развиваются патологические процессы, тем больше и сильнее ухудшается состояние больного.
На фоне изменений анатомической формы коленного сустава отмечается воспалительный процесс в рядом расположенных лимфоузлах. То есть возникает местный лимфаденит.
Важно: если лимфаденит развился по прошествии двух-трех недель с момента развития у пациента инфекционного процесса, гнойной патологии, травмы колена проведения пункции, установление причин не представляет никаких сложностей.
В ряде случаев установить истинную причину гнойного процесса в коленном суставе крайне сложно, несмотря на яркость клинической картины. Поэтому врачи применяют несколько видов диагностики. Если своевременно не провести терапевтическое вмешательство, это может привести к инвалидизации больного.
Для того чтобы объяснить почему у больного образовался в коленке гной, проводят комплексное исследование. Оно включает клинический анализ крови, а также рентгенографию. Следует помнить, что на начальном этапе развития гнойного процесса рентгенографические снимки могут не отражать патологических изменений. Только на МРТ замечаются утолщение оболочек сустава, позднее – остеопороз и постепенное сужение суставной щели.
Методы лечения
Больные, которым диагностирован гнойный артрит коленного сустава, подлежат обязательной госпитализации. Дальнейшая терапевтическая программа реализуется исключительно под присмотром медиков. Это поможет своевременно реагировать на возможные изменения в состоянии пациента.
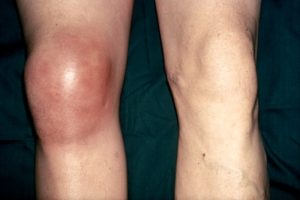
Основа лечения любого гнойного процесса, в том числе и протекающего в коленном суставе – антибиотикотерапия. Предпочтительный метод введения – внутривенный, поскольку, таким образом, достигается скорый и максимальный эффект. Для того чтобы в кратчайшие сроки устранить гнойный процесс совмещают антибиотики нескольких групп, чаще всего, на основе нитрофуранов и сульфамидов. Особенно часто эти смеси используются для введения в суставную полость после того, как из нее полностью удален гной и завершено промывание физраствором.
Для устранения гнойного артрита особенной эффективностью обладают препараты, относящиеся к пенициллиновому ряду. А также медикаменты цефалоспориновой группы.
Во время лечения гнойного процесса коленный сустав особенно подвержен негативному внешнему влиянию. Чтобы снизить вероятность развития вторичной инфекции следует защитить конечность методом ношения специального бандажа. На время острого периода пораженный сустав иммобилизируется лонгетой или шиной. Однако со вступлением в период ремиссии показаны не длительные прогулки. В холодное время года пораженная область обязательно утепляется, чтобы избежать наступления рецидива.
В качестве вспомогательного метода следует рассматривать и курс ЛФК. Разработанные специалистом движения направлены на укрепление мышечной ткани, возвращение прежней двигательной активности. Важно, чтобы тренировки проводились регулярно. Нельзя допускать, чтобы во время них больной отмечал у себя болевые ощущения.
Нередко причиной боли и ограничения подвижности в коленном суставе является заболевание гонит. В научных статьях и медицинских справочниках оно может значиться как артрит коленного сустава или гонартрит. Это альтернативные названия данной патологии, протекающей с поражением коленного сочленения. Как и артриты любой другой локализации, гонит – результат воспалительного процесса в суставе.
Болезнь неоднородна по этиологии, клиническому течению и исходу. Может развиваться медленно и постепенно или стремительно, сопровождаясь ярко выраженной симптоматикой. В некоторых случаях итогом становится полная утрата функций нижней конечности и установление инвалидности. Знание симптомов, основных закономерностей, раннее выявление и правильно подобранное лечение помогут замедлить скорость развития гонита и облегчить жизнь больному.
Характеристика недуга

Основными характерными признаками гонита являются:
-
увеличенная в размере коленная чашечка, измененная форма сустава, значительная сглаженность рельефа; местная болезненность, усиливающаяся при нагрузке боль; локальное повышение кожной температуры; кожа в районе колена гиперемирована, лоснится; больной вынужден находиться в положении, при котором нога немного согнута в колене; расстройство двигательной функции.
Причины развития гонита
Течение гонита отличается большой вариабельностью и во многом зависит от этиологии воспалительного процесса. Причин формирования воспаления в коленном сочленении известно много, их принято группировать, выделяя:
- Первичные факторы – любая травма колена, растяжение связочного аппарата, чрезмерные нагрузки на нижние конечности, операция, локальное инфицирование бактериями или грибком.
- Вторичные причины – наличие сопутствующего заболевания. Спровоцировать гонит коленного сустава может:
-
патология аутоиммунной природы – анкилозирующий спондилоартрит, ревматоидный артрит, коллагенозы, саркоидоз; инфекция – стрептококковая, туберкулезная, бруцеллез, дизентерия, гонорея, сифилис. Первопричиной гонита может выступать любая мочеполовая или кишечная инфекция; гнойные процессы – сепсис, проникновение гноеродной микробной флоры, абсцесс, остеомиелит ; подагра; псориаз (редко); пирофосфатная артропатия; аллергическое заболевание – лекарственная, сывороточная болезнь, геморрагический васкулит; синдром Рейтера; паракарциноматозный артрит (осложнение злокачественной опухоли); длительно прогрессирующий гонартроз; ревматизм; интермиттирующий гидрартроз (водянка сустава).
Классификация и разновидности гонита
Основной критерий классификации – происхождение воспалительного процесса в коленном сочленении. К наиболее распространенным видам относят: ревматоидный, туберкулезный, ревматический, гнойный гонит и инфекционно-аллергический. Гнойный гонит коленного сустава в свою очередь подразделяется на пневмококковый, септический, флегмонозный, гонорейный и прочие специфические формы.
Если инфекционный агент попал в коленный сустав через кровь или вместе с током лимфы, то возникает реактивный гонит. Для него характерно одностороннее поражение, потому развивается либо левосторонний гонит, либо правосторонний. Обычно эта форма заболевания проявляется спустя 1-4 недели после перенесенной инфекции.
По способу заражения различают гонит гнойный:
-
первичный – имеет место прямой (контактный) путь инфицирования. Это когда инфекция занесена непосредственно при проникающем ранении, глубоком повреждении тканей с созданием открытой раны, при постановке уколов или в процессе оперативного вмешательства; вторичный вариант – распространение инфекции реализовалось гематогенным или лимфогенным путем. Возбудитель инфекции передался от первичного очага – смежных органов или тканей.
Второй важный критерий – по клиническому течению. Существует гонит:
-
острый – внезапное, быстрое развитие клиники, симптомы выражены ярко; хронический – признаки воспаления стерты, боль в колене появляется только при движении, наблюдается стойкое утолщение пораженного сустава. Данная форма гораздо сложнее поддается лечению.
По характеру экссудата, скопившегося в результате воспалительного процесса в тканях и полостях коленного сочленения, гонит классифицируется на следующие виды:
-
серозный – через стенки кровеносных сосудов просачивается почти прозрачная жидкость. Такой экссудат легко рассасывается; гнойный – выделяется мутная вязкая жидкость зеленоватого цвета. Этот вид экссудата типичен для воспаления, вызванного гноеродными бактериями и патогенными грибками. Приводит к обширному поражению, распространяясь на слизистые сумки, связки, мягкие ткани. Гной может прорваться в ткани голени, бедра. Требует своевременного комплексного лечения; серозно-гнойный – смешанный тип, когда присутствуют элементы обоих видов. При отсутствии лечения экссудат меняется, ткани пропитываются сначала серозно-гнойным отделяемым, затем гнойным.
Клиническая картина
Симптомы разделяют на общие (типичные признаки воспаления) и специфические, свойственные конкретной форме гонита. Основные характерные признаки (боль в колене, припухлость, гиперемия, трудность сгибания конечности, ограничение движений) заставляют обратить внимание на проблему и обратиться к врачу, специфические симптомы помогут распознать разновидность гонита и назначить адекватное лечение.
Такими отличительными и определяющими симптомами являются:
Диагностика заболевания
Схема лечения гонита коленного сустава напрямую зависит от причины, ставшей толчком к его развитию. Задача врача – построить клиническую картину и правильно идентифицировать симптомы. Если у пациента подтвердилась первичная травма, инфекция, аллергическое заболевание или дегенеративно-дистрофическое поражение, трудностей с установкой диагноза обычно не возникает.
Применяются стандартные диагностические методы, включающие:
-
тщательный опрос и визуальный осмотр больного; проведение и расшифровку анализа крови; инструментальное исследование – артрографию, компьютерную томографию, КТ с контрастом; забор и всестороннее изучение синовиальной жидкости и участка хряща; артроскопическую биопсию синовиальной мембраны под визуальным контролем.
Лечение гонита
Подобрать нужные препараты, режим дозирования, назначить специфические процедуры может только профильный специалист, в большинстве случаев им является артролог или ревматолог. Лечение может контролироваться хирургом-травматологом, венерологом, ортопедом. В тяжелых случаях больного госпитализируют. Основное условие успешного излечения – устранение причины воспаления.
Согласно общим принципам лечения гонита для решения терапевтических задач используются:
-
медикаментозные средства – для обезболивания и купирования воспалительной реакции выписывают препараты нестероидного действия или глюкокортикостероиды; назначают курс антибиотиков (по показаниям) в виде таблеток или инъекций; прием десенсибилизирующих препаратов; постельный режим в целях обеспечения ограничения нагрузки на колено, наложение кокситной гипсовой повязки либо ношение специального тутора; специфические процедуры – дренирование (отсасывание экссудата, гнойного содержимого), артроскопическое орошение суставной полости лекарственными препаратами; проведение общеукрепляющей терапии – применяют иммуномодуляторы, назначают витамины, белковую и кальциевую диету (при подагре показана низкопуриновая диета), при гнойно-септических процессах проводят переливание крови; физиотерапевтические методы – магнитотерапия, массаж, парафиновые ванночки, аппликации, радонотерапия, санаторное лечение, плавание; лечебная физкультура – комплекс упражнений подбирается индивидуально в зависимости от состояния больного и его физических возможностей. ЛФК применяется после купирования острого процесса с целью реабилитации, предупреждения развития атрофии. Она позволяет сохранить или восстановить подвижность, укрепить мышцы, связки, улучшить кровоснабжение и питание суставных структур.
Прогноз зависит от поражающего фактора и выраженности воспаления. Некоторые разновидности гонита полностью обратимы, отдельные формы (гнойная, туберкулезная) требуют длительного лечения и могут привести к серьезным нежелательным последствиям вплоть до утраты двигательной активности.
Некоторые заболевания суставов представляют реальную угрозу жизни человека. Гнойный артрит – бактериальное расплавление костной и хрящевой ткани, слабо ограниченное суставными поверхностями. Всегда наблюдается тяжелая реакция организма на болезнь, а распространение очагов инфекции с током крови грозит развитием септического состояния. Гнойный артрит может развиться практически у любого человека, так как местная иммунная защита восприимчива к различным бактериям.
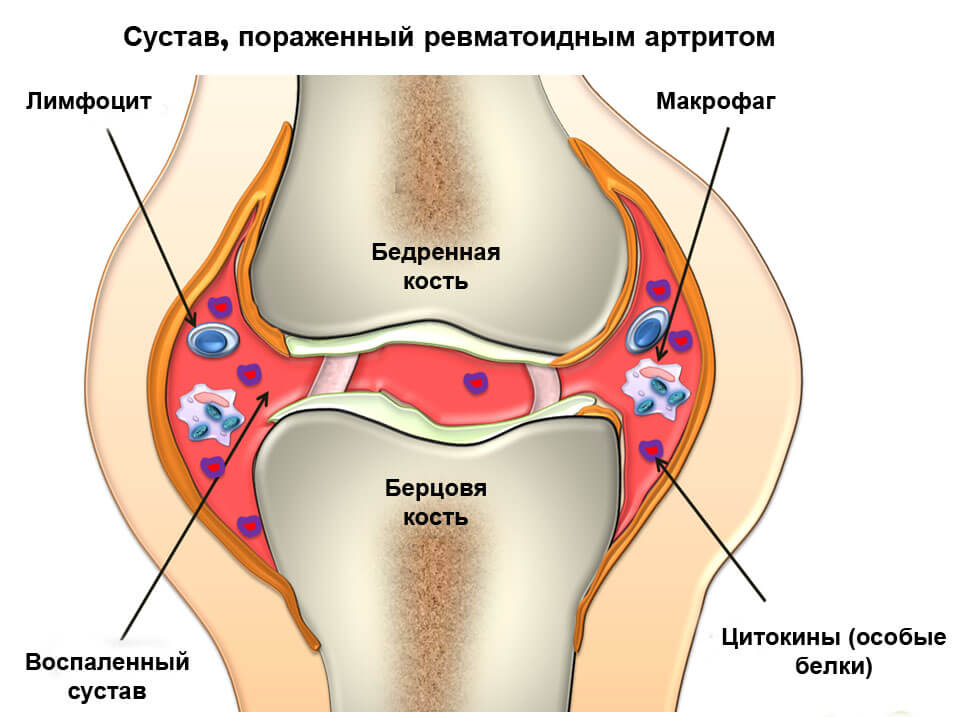
Причины и механизм нагноения
Важно знать! Врачи в шоке: "Эффективное и доступное средство от АРТРИТА существует. " Читать далее.
Суть заболевания заключается в размножении микроорганизмов в суставной полости и накоплении лейкоцитов, которые направляются в очаг воспаления с целью его элиминации. Гнойный артрит – моноэтиологическое заболевание, так как основной причиной болезни являются бактерии. Среди них наиболее часто поражают суставы:
- стафилококк;
- стрептококк;
- гонококк;
- клебсиеллы;
- микоплазмы.
Самый распространенный микроорганизм, вызывающий гнойный артрит – золотистый стафилококк.
Любой сустав — это стерильная полость. Микроорганизмы могут попасть внутрь только двумя путями – при непосредственном нарушении целостности оболочки, а также гематогенным (либо лимфогенным) путем. Если бактерии проникают в сустав, то гнойный артрит считается первичным. При распространении в полость сочленения посредством крови или лимфы из септического очага – вторичным.
Далеко не у каждого человека может сформироваться гнойный артрит. Существуют факторы, способствующие размножению гноеродной флоры в полости сустава:
- наличие очагов хронической инфекции в организме: тонзиллиты, кариес, воспалительные болезни малого таза, пиелонефрит, ЖКБ);
- травмы сустава;
- сахарный диабет;
- хроническая патология сердечно-сосудистой системы;
- снижение иммунной защиты вследствие хронических заболеваний или ВИЧ-инфекции.
Чаще всего возникают вторичные гнойные артриты, так как для первичного поражения требуется разрыв синовиальной оболочки. Это возможно лишь при прямом повреждении (переломах, вывихах) или вследствие оперативного вмешательства.
Основные симптомы
Вне зависимости от того, какой сустав поражается гноеродной флорой, болезнь всегда начинается стремительно. Так же прогрессивно ухудшается и состояние больного, особенно при вовлечении в процесс крупных сочленений. Главные симптомы гнойного артрита:
- острейшая боль;
- резкий отек голеностопного сустава;
- красная и горячая на ощупь кожа над сочленением;
- высокая лихорадка;
- грубое ограничение движений в суставе;
- общая интоксикация – резкая слабость, потливость.
Боль в суставе — обязательный компонент любого гнойного процесса. Она связана не только с самим воспалением, но и усиливается за счет распирания синовиальной щели. Боль нестерпимая, человек кричит, старается придать вынужденное положение пораженному суставу, чтобы немного облегчить страдания. Сон пропадает, общее состояние ухудшается, что приводит к развитию шока и потере сознания.
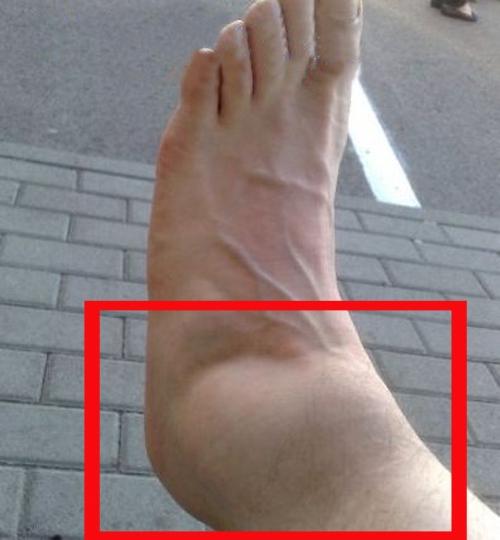
При гнойном артрите обычно страдает один сустав, симметричного поражения практически не встречается. Поэтому при осмотре видна четкая разница между здоровым и пораженным сочленением. Воспаленный сустав резко отечен, кожа над ним гиперемирована, лоснится. Температура тела всегда резко повышается, обычно до 39 градусов. Двигательная активность больного резко ограничена болезненными ощущениями, общей интоксикацией.
В патологическое состояние обычно вовлекаются крупные суставы:
- коленный;
- тазобедренный;
- голеностопный;
- плечевой;
- локтевой.
В остальных сочленениях гнойный артрит обычно не развивается. Однако при наличии травматического повреждения возможно проникновение бактериальной флоры в любой сустав.
Гнойный артрит коленного сустава
Одним из наиболее частых суставов, который поражается бактериями, является колено. Инфекция попадает внутрь него непосредственно после травматического повреждения либо из гнойных очагов, особенно расположенных в подкожной клетчатке (фурункулы, карбункулы, импетиго). Более 80% всех случаев гнойного гонартрита — следствие внедрения золотистого стафилококка.
Болезнь развивается стремительно. Уже в первые сутки резко нарастают следующие симптомы:
- гектическая лихорадка;
- боли в колене;
- гиперемия кожи над отечным суставом;
- полная невозможность ходьбы;
- увеличиваются регионарные лимфоузлы в паховой зоне;
- отек распространяется на голень, бедро, а иногда на стопу.
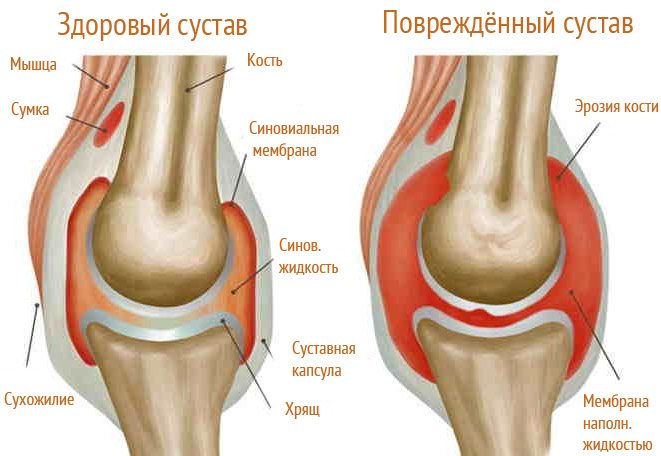
Так как сустав крупный, резко ухудшается общее состояние больного. Нарастает слабость, полностью отсутствует работоспособность, появляется липкий пот, затем присоединяется одышка.
Болезнь протекает тяжело даже на фоне интенсивного лечения. Функция сустава нормализуется не ранее второй недели от начала заболевания, а полностью трудоспособность возвращается только через 1.5 месяца. Структурных деформаций после однократного артрита обычно не возникает, но при повторных воспалениях в сочленении возможно формирование артроза с явлениями анкилоза.
Гнойный артрит голеностопного сустава
Даже "запущенный" АРТРИТ можно вылечить дома! Просто не забывайте раз в день мазать этим.
Третьим по частоте встречаемости после коленного и тазобедренного является поражение голеностопа. Инфекция проникает обычно гематогенным путем после воспалительных явлений на ноге. Обычно гнойному артриту голеностопного сустава предшествуют:
- рожистое воспаление:
- карбункулы или фурункулы подкожной клетчатки;
- паховый лимфаденит;
- остеомиелит нижней конечности;
- трещины пяточной области с образованием гнойных язв.
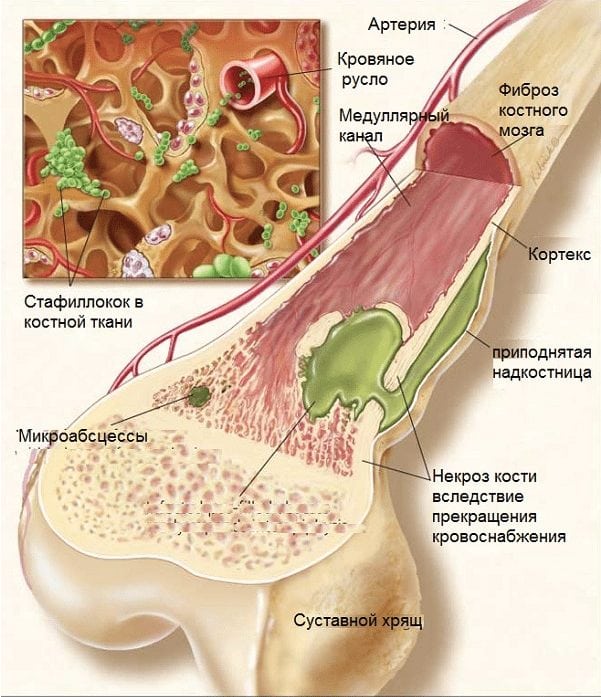
Травмы голеностопа с разрывом синовиальной оболочки встречаются редко, поэтому первичный гнойный артрит не слишком распространен. Так как сустав расположен в зоне с плохим кровоснабжением, то предрасполагают размножению бактериальной флоры все состояния, поражающие сосудистую сеть. К таковым относят:
- варикозную болезнь;
- сахарный диабет с формированием ангиопатии;
- расстройства периферической нервной системы;
- облитерирующий атеросклероз артерий;
- тромбозы глубоких вен.

У лиц с неотягощенным состоянием сосудистой сети без первичной травмы гнойный артрит голеностопного сустава формируется редко.
Клиническая картина нарастает быстро, но интоксикация выражена слабее, чем при поражении крупных сочленений. Основные симптомы болезни:
- резкая боль в голеностопе;
- отек стопы с распространением на голень, вплоть до колена;
- невозможность опираться на больную ногу;
- резкая гиперемия кожи над голеностопом;
- возможен прорыв гнойного содержимого наружу с формированием свища.
Температурная реакция обычно умеренная, не превышает 38.5 градусов. Симптомы интоксикации выражены не слишком значительно, но лечение всегда затягивается. Из-за недостаточного кровоснабжения концентрация антибиотиков в синовиальной жидкости оказывается недостаточной для стойкого уничтожения возбудителя. Поэтому гнойный артрит голеностопного сустава имеет тенденцию к хронизации с формированием свища, особенно у лиц с сахарным диабетом.
Осложнения
Болезнь отличается коварным течением, так как на фоне воспаления в суставе даже при положительной динамике возможны опасные осложнения:
- септические очаги в различных органах – распространение возбудителя с током крови;
- пневмонию;
- тромбоэмболии крупных сосудов;
- формирование остеомиелита;
- инфекционно-токсический шок.
Из всех осложнений только остеомиелит не угрожает жизни непосредственно. Во всех остальных ситуациях необходимы немедленные реанимационные мероприятия для спасения человека.
Риск осложнений наиболее высок в первые два дня после возникновения гнойного артрита и к концу первой недели болезни. Это связано с поражающим влиянием токсинов микроорганизмов и проникновением гноя в сосудистую сеть. Только строжайшее соблюдение постельного режима и рекомендаций врача является профилактикой развития неблагоприятных последствий.
Лечение
Без лечебных мероприятий будет наблюдаться только прогрессирование размножения микроорганизмов, что безальтернативно приведет к смерти человека. Поэтому самостоятельные попытки справиться с болезнью приведут только к ухудшению состояния, что замедлит выздоровление. Лечение гнойного артрита проводится только в стационарных условиях. Основные принципы терапевтических мероприятий:
- дезинтоксикация;
- борьба с бактериями;
- эффективное обезболивание;
- хирургические процедуры по удалению гноя из полости сустава;
- симптоматическая помощь.
Так как микроорганизмы продуцируют токсины, отравляющие организм, необходима полноценная дезинтоксикация с введением плазмозамещающих жидкостей и обильного питьевого режима. Общее количество жидкости, попадаемой в организм человека, должно быть не меньше 2 литров. Дополнительно для усиления эффективности лечения с помощью плазмозамещающих растворов поступают антибиотики, витамины и общеукрепляющие средства.
| Антибиотик/сустав | Колено | Голеностоп | Тазобедренный сустав | Плечо |
| Цефтриаксон | 2 грамма в сутки в одно парентеральное введение | 1-2 грамма в сутки парентерально | 4 грамма строго внутривенно | 2 грамма внутривенно однократно за день |
| Амоксициллин с клавулановой кислотой | 3000 мг за три введения внутривенно | 1.5 грамма трехкратно парентерально или внутрь | 3000-6000 мг за три введения только внутривенно | 3000 мг за три введения внутривенно |
| Нетилмицин | 4 мг/кг в сутки за два введения | 2-4 мг/кг в сутки за 1 введение | 6 мг/кг идеальной массы трехкратно внутривенно | 2-4 мг/кг за день за 1 или 2 введения |
| Цефтазидим | 3 грамма за сутки, разделенные на 2 введения | 1.5-3 грамма за три введения | 6 г за три введения строго внутривенно | 3 грамма в сутки парентерально |
| Линкомицин | 1 грамм в сутки внутримышечно | 1 грамм за 2 введения | 1.5 грамма за три введения | 1 грамм за два введения |
Наибольшие дозы антибиотиков требуются при поражении крупных суставов. При явлениях почечной недостаточности их доза корригируется лечащим врачом. Всем лицам, страдающим от избыточной массы тела, доза антибактериальных средств рассчитывается на идеальный вес. Высокая точность дозировки необходима для полного уничтожения бактериальной флоры, так как болезнь угрожает жизни человека.
Для пациента основная проблема — боль и лихорадка. Эти симптомы можно купировать анальгетиками и нестероидными противовоспалительными средствами в высоких дозировках. Наиболее часто с этой целью применяются:
- Кеторолак;
- Диклофенак;
- Кетопрофен;
- Парацетамол в виде инфузий;
- Декскетопрофен;
- Лорноксикам.
Парацетамол и Анальгин используют совместно с НПВС для усиления их эффективности.
Так как в полости сустава образуется гной, то его необходимо удалить с помощью пункции в асептических условиях. Манипуляцию проводят неоднократно под местной анестезией. Количество пункций зависит от скорости скопления гнойных масс. После удаления содержимого из полости сустава в нее вводятся антибиотики и ферменты для скорейшего выздоровления пациента.
Прогноз и профилактические мероприятия
Болезни можно избежать, если не допускать попадания микроорганизмов в полость сустава. Для этого требуется:
- избегать травм;
- быстро и своевременно санировать очаги гнойной инфекции в подкожной клетчатке;
- своевременно бороться с трофическими нарушениями на нижних конечностях;
- осуществлять лечение любых бактериальных инфекций строго под наблюдением врача;
- контролировать состояние хронических болезней, особенно сахарного диабета.
При развитии гнойного артрита любого сустава прогноз всегда очень серьезный, так как болезнь напрямую угрожает жизни человека. В случае раннего обращения за медицинской помощью и адекватного лечения в большинстве случаев наблюдается полное выздоровление без последствий для двигательной функции сустава.
При позднем обращении учащается вероятность осложнений, что сильно ухудшает прогноз. При инфекционно-токсическом шоке смертность может достигать 30%. Поэтому чрезвычайно важно при первых симптомах неблагополучия в суставе сразу обратиться за медицинской помощью. Если процесс хронизируется на фоне сахарного диабета, то вероятность выздоровления без строгой коррекции гликемии чрезвычайно мала. Поэтому лечение гнойного артрита осуществляется при комплексном взаимодействии травматолога, а также врачей терапевтических специальностей в зависимости от наличия сопутствующей патологии.
Читайте также:


