Медиальная связка стопы болит

- Общая характеристика
- Причины
- Симптомы
- Диагностика
- Лечение
- Видео по теме
Боли в стопе сильно снижают работоспособность человека, лишая его возможности нормально передвигаться. Причиной их может быть травма или воспалительный процесс, поражающий мышцы или связки. Такое случается довольно часто из-за особых функций, которые выполняет стопа. Постоянные нагрузки, необходимость поддерживать вертикальное положение тела и равновесие при ходьбе делают ее уязвимой. Особенно часто встречается воспаление связок стопы. Это довольно прочные образования, удерживающие кости и суставы в правильном положении. Потому они часто подвержены травмам и воспалительным процессам.
Общая характеристика
В работе опорно-двигательного аппарата важную роль играет связочный аппарат. Связки обеспечивают стабильность суставам, направляют их движение, а немного растягиваясь, обеспечивают гибкость движений. В стопах они участвуют в поддержании вертикального положения тела, фиксируют своды. Поэтому любые патологии связочного аппарата сильно отражаются на работоспособности человека.
Особенно часто встречается растяжение или разрыв связок, сопровождающиеся воспалительным процессом. Хотя воспаление может возникнуть и по другим причинам, например, от перенапряжения, инфекции или возрастных изменений. Эта патология получила название лигаментит, возникнуть она может у каждого человека. Без лечения воспаление может привести к окостенению связок и потере подвижности.
В отличие от тендинита, воспаление связок сильнее отражается на функционировании стопы. При тендините поражаются сухожилия – волокна, служащие для прикрепления мышц к костям. А при воспалении связочного аппарата часто страдают также суставы. Осложнением патологии может стать окостенение связок, приводящее к полной неподвижности стопы.
Поражаться при лигаментите могут любые связки стопы, но чаще всего страдают те, что расположены около голеностопного сустава. Кроме того, распространенной патологией является воспаление подошвенной фасции – прочной длинной связки, соединяющей пяточную кость с пальцами. Это заболевание даже получило отдельное название – плантарный фасциит.
Причины
Лигаментит может иметь инфекционную и неинфекционную природу. При попадании бактерий в область сустава или связок через поврежденную кожу или при наличии хронического инфекционного процесса развивается острое гнойное воспаление. Оно очень опасно своими осложнениями.
Но в основном бывает неинфекционный лигаментит. Такие воспалительные процессы в связках сейчас встречаются все чаще. Считается, что связано это с особенностями образа жизни современных людей, снижением их иммунитета и недостатком необходимых микроэлементов в питании. С этим связано распространение патологии в пожилом возрасте, когда снижается эластичность и крепость связок.
Но все же чаще всего подвержены воспалению люди, подвергающие стопы большим нагрузкам. Это спортсмены, танцоры, строители, грузчики. Страдают от этого заболевания также женщины, длительное время проводящие на высоких каблуках. Постоянная травматизация ног неудобной обувью, напряжение связок, удерживающих стопы в неестественном положении, часто приводит к развитию воспалительного процесса.
Кроме того, распространенной причиной лигаментита являются травмы голеностопа и других структур стопы. Такое часто случается при подворачивании ноги при ходьбе по неровной поверхности или гололеду, при занятии спортом или ношении высоких каблуков. Причем из-за малой эластичности связок стопы растяжение их случается редко, только при легких травмах, чаще всего – разрыве. Из-за этого быстро развивается сильный воспалительный процесс.
Повышенные нагрузки на стопы, возникающие из-за лишнего веса при ожирении или во время беременности, негативно отражаются на состоянии связок. Поэтому в таких случаях также часто развивается их воспаление. В группе риска находятся люди с врожденными патологиями опорно-двигательного аппарата, наследственной предрасположенностью к болезням соединительной ткани и те, которые ведут малоподвижный образ жизни. Отсутствие нагрузок на связки приводит к их ослаблению. Из-за этого они больше подвержены травмам и воспалению.
Лигаментит может стать также последствием различных заболеваний:
- патологий сердечно-сосудистой системы;
- подагры;
- сахарного диабета;
- ревматоидного артрита;
- системной красной волчанки;
- болезней щитовидной железы.
Симптомы
При развитии воспаления из-за инфекции или травмы патология обычно начинается остро и проявляется ярко выраженными признаками. Боль при этом сильная, часто пульсирующая. Она становится более интенсивной при движении или пальпации пораженного места. Область сустава опухает, кожа краснеет, становится горячей. Может повыситься общая температура тела. Подвижность стопы сильно нарушена, часто невозможно даже наступить на ногу. Такие симптомы заставляют пациента обратиться за медицинской помощью, и лечение начинается вовремя.
Но довольно часто люди с воспалением связок стараются справиться с болью и дискомфортом самостоятельно. Связано это с тем, что неинфекционный лигаментит характеризуется неявными, постепенно нарастающими признаками. Многие пациенты считают, что просто переутомились, поэтому обходятся обезболивающими мазями. Но это может привести к серьезным осложнениям. Поэтому при любых болях в стопе необходимо как можно раньше обратиться к врачу.
Характерным признаком воспаления связок является тупая боль, локализующаяся в области пораженных связок. Но она может распространяться на всю стопу. Боль усиливается при нагрузках, а также когда начинается движение после длительной неподвижности. Особенно часто затрагивается голеностопный сустав. При этом нарушается его подвижность, развивается отек, иногда возникает чувство онемения. Появляется выраженный дискомфорт при передвижении, часто из-за отека невозможно носить привычную обувь.
Диагностика
При появлении любых болей в стопе необходимо обратиться к врачу – хирургу, травматологу или ортопеду. Ведь без своевременного лечения воспалительный процесс может привести к окостенению связок, поражению суставов и другим патологиям. Поэтому очень важно вовремя поставить диагноз и начать нужное лечение. Для этого врач сначала проводит внешний осмотр стопы с пальпацией, определяя локализацию воспалительного процесса. Важно выяснить, когда начались боли, что послужило их причиной.
Для уточнения диагноза назначается аппаратное обследование. Рентгенография позволяет исключить травмы костей и суставов, показывает наличие остеофитов или окостенения связок. УЗИ или МРТ необходимо для оценки состояния связочного аппарата. Эти методы позволяют увидеть очаг воспаления, наличие утолщения или разрыва связок. Иногда требуются еще лабораторные исследования, которые помогут определить причину воспаления: подагру, наличие инфекционного заболевания, сахарного диабета, ревматоидного артрита.
Лечение
Лечение воспаления связок стопы должно быть комплексным. Обычно достаточно консервативной терапии, которая заключается в иммобилизации пораженной конечности, применении лекарственных препаратов и физиопроцедур. Кроме того, очень важно убрать причину воспаления. При разрыве связок необходимо хирургическое вмешательство, а при наличии инфекционного процесса – применение антибиотиков. Кроме того, нужны специальные препараты в том случае, когда воспалительный процесс вызван подагрой, ревматоидным артритом или эндокринными патологиями.
Все лечебные мероприятия должны быть направлены на снятие болей и воспаления в связках. Кроме того, важно не допустить распространение патологии на суставы и окружающие ткани. Обычно для этого достаточно обеспечить ноге полный покой, а также применять противовоспалительные и обезболивающие препараты. Лечение обычно длится не более 2 недель, после которых назначаются мероприятия, восстанавливающие эластичность связок и подвижность стопы. Это физиопроцедуры, массаж и лечебная гимнастика.
Если же через 2 недели не наблюдается облегчения болей, воспаление осложняется, развивается тугоподвижность сустава – назначают оперативное лечение. Такое чаще всего необходимо после травм, а также в случаях, когда лечение не было начато вовремя. Во время хирургического вмешательства может быть выполнено сшивание разорванных связок, удаление пораженных их частей или иссечение тканей при их окостенении. В последнее время операции чаще всего выполняются малоинвазивными методами с помощью артроскопа.
Сначала при воспалении связок необходимо обеспечить покой стопе. Лучше всего соблюдать постельный режим. Полная неподвижность позволит связкам быстрее восстановиться, исключит боль и предотвратит усиление воспалительного процесса. Но если невозможно полностью исключить нагрузки на стопу, нужно воспользоваться специальными ортопедическими приспособлениями. Это может быть плотная повязка с помощью эластичного бинта или ортезы, ограничивающие движение и снимающие нагрузку.
При необходимости передвигаться, нужно пользоваться тростью или костылями. Можно также во время заболевания носить ортопедическую обувь. При занятии спортом после воспаления связок применяют тейпирование, которое позволяет совершать обычные движения без нагрузок на связочный аппарат.
Чаще всего для лечения воспаления связок используются препараты на основе НПВП. Для снятия болей их применяют в виде таблеток или инъекций. Но такое лечение можно продолжать только 3–5 дней. Поэтому внутренний прием лекарств дополняют наружным их применением. Наиболее эффективными считаются препараты на основе диклофенака, ибупрофена или кетопрофена. Хорошо снимают боли также мази Капсаицин, Димексид, Живокост, Долобене.
При сильных болях могут быть назначены кортикостероиды, например, Гидрокортизон или Дипроспан. Но не рекомендуется делать инъекции в пораженную область, так как это может вызвать атрофию связок.
В качестве вспомогательной терапии для более быстрого восстановления можно использовать биологически активные добавки, например, гель Коллаген Ультра. Рекомендуется также применять витаминные комплексы, хондропротекторы для защиты суставов, препараты для укрепления иммунитета.
Назначаются физиотерапевтические процедуры в качестве вспомогательного лечения после того, как прошел острый период. Они помогают снять боль, уменьшить воспаление, восстановить эластичность связок. Чаще всего применяются электрофорез, фонофорез, ультразвуковая или лазерная терапия. Эффективным методом считается ударно-волновая терапия. Хорошо снимают боли также парафиновые или озокеритовые аппликации, грязевые или минеральные ванночки.
Лечить воспаление связок можно также с помощью народных рецептов. Но они должны применяться только в составе комплексной терапии и после консультации с врачом. Хорошо помогают справиться с воспалением компрессы или ванночки на основе отваров трав: ромашки, календулы, шалфея. Эффективны также солевые компрессы или сухое прогревание мешочком с нагретой солью. Но все тепловые процедуры можно применять только по рекомендации врача, так как они могут привести к усилению воспалительного процесса.
Очень важно также при подобных патологиях следить за своим питанием, включая в него продукты, обеспечивающие организм необходимыми питательными веществами. Особенно полезны при воспалении связок куркума и имбирь. Их нужно добавлять в пищу или готовить на их основе целебные напитки.
В основном воспаление связок стопы проходит быстро и без серьезных последствий. Но для этого нужно вовремя начинать лечение. А чтобы предотвратить развитие патологии, важно избегать переохлаждения, травм и повышенных нагрузок на стопы.
Воспаление связок стопы, или тендинит, характеризуется воспалением связочных тканей и постепенным их отмиранием. При такой патологии очень важно своевременно диагностировать заболевание и начать лечение. Если лечение отсутствует, со временем могут поражаться мышцы стопы, что приводит к проблемам при передвижении. Тендинит возникает в результате травм, частых физических нагрузок, под влиянием инфекционных недугов или особенностей пожилого возраста, вследствие приема некоторых лекарственных препаратов.
Болезнь проявляется резким болевым синдромом, гиперемией, хрустом, отечностью в пораженной области. Диагностируют воспаление связок стопы с помощью МРТ, УЗИ, рентгена, на основании анализов. При тендините поврежденную конечность фиксируют повязкой. Чтобы устранить боли, назначают обезболивающие препараты. Также помогают быстро купировать симптоматику магнитотерапия, ЛФК и удобная ортопедическая обувь. Избежать развития тендинита помогают расслабляющие ванночки, специальные стельки.
Что это такое
Тендинит стопы – это воспаление связки, которая размещена на стопе. Патология опасна тем, что воспаление разрушает сухожилия и вызывает дистрофию этих тканей. Патологии подвержены люди преклонного возраста и спортсмены, которые много двигаются – футболисты, бегуны.
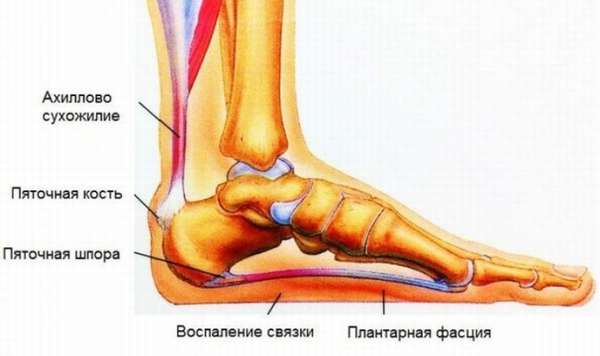
Существует такое понятие, как биомеханика стопы – это сгибы и разгибы ступни при передвижении. Этот процесс регулируется мышечными тканями и сухожилиями. Когда человек идет или бежит, связки растягиваются и стягиваются. Следует отметить, что связочный аппарат стопы обладает своим запасом прочности, и при чрезмерной физической нагрузке ткань сухожилий может растягиваться настолько, что отрывается от костей, или просто нарушается ее структура. Как следствие начинается воспаление, а при отсутствии лечения – дегенеративно-дистрофический процесс.
Связки содержат большое количество коллагена, обеспечивающего их эластичность. С возрастом коллагена становится меньше, из-за чего теряется растяжимость сухожилий. Волокна, составляющие ткань, разрываются при растягивании, и возникает некроз, начинают откладываться кальциевые соли.
Причины возникновения

Главной причиной возникновения тендинита считается хроническая травматизация или регулярные физические нагрузки на ногу, а именно на стопу и голеностоп. К факторам, вызывающим воспаление связок голеностопного сустава, можно отнести:
- физическую нагрузку,
- пожилой возраст,
- инфекционные процессы,
- патологическое развитие скелета,
- негативное воздействие лекарств.
Часто тендинит стопы диагностируют у спортсменов, которые занимаются бегом. У таких людей часто происходят вывихи и другие повреждения стопы, что может спровоцировать начало воспаления и развитие дегенеративных процессов. Также при ушибах или ударах травмируются нервные окончания, волокна мягких тканей. Причем сила удара может казаться незначительной.
Неправильный метаболизм приводит к недостатку кальция для кости и суставов голеностопа. При этом возникают своеобразные наросты, мешающие правильному функционированию стопы. У пожилых людей из-за возраста начинают разрушаться костные ткани и хрящи. Не являются исключением и мышцы голеностопа. Чтобы избежать таких деструктивных изменений, необходимо пройти курс лечения витаминами и минералами, действие которых направлено на поддержание костной структуры. При наличии ран и ссадин на ступне под кожный покров проникают болезнетворные бактерии, вызывающие воспаление.
Симптомы

Воспаление сухожилия стопы в острой и хронической форме характеризуется выраженной симптоматикой. Главным признаком тендинита считается резкая боль в стопе. В зависимости от тяжести воспаления, она может возникать только при ходьбе или присутствовать все время, значительно усиливаясь при касании поврежденного места. Со временем боль становится постоянной.
Практически одновременно появляется болезненность в связках голеностопа. Это обуславливается тем, что при нарушенном функционировании стопы нагрузка усиливается на отделы нижней конечности, которые расположены выше. На кожном покрове в месте локализации воспалительного процесса отмечается гиперемия, что является признаком распространения болезни на хрящевую и костную ткань. Там, где локализован очаг воспаления, при движении слышится характерный хруст. В районе голени и стопы формируется отек.
Методы диагностики

При обращении пациента с характерными жалобами врач-травматолог проводит диагностику конечности для постановки диагноза. Комплексную диагностику тендинита стопы проводят с использованием таких методик:
- Лабораторные анализы – дают возможность выявить наличие инфекций в сухожилиях суставов. Зачастую достаточно сдать кровь, кал и мочу на анализ, чтобы получить результат.
- Рентгенография – считается наиболее эффективным методом диагностики воспаления сухожилий стопы. Также при помощи рентгенологических снимков можно выявить наличие костных наростов и дегенеративно-дистрофических патологий в костных тканях.
- Компьютерная и магнитно-резонансная томография – с их помощью определяется место разрыва сухожилия. Также благодаря этим методам обнаруживаются повреждения или растяжения мышечных тканей, полученных во время чрезмерной физической нагрузки.
- Ультразвуковое исследование – этот метод назначается, когда необходимо комплексное обследование костных и хрящевых тканей. С помощью УЗИ обнаруживаются изменения структуры связок и сухожилий.
Лечение
В обязательном порядке назначается прохождение физиотерапии, а именно ультразвука, магнитотерапии и т.д. Для укрепления сухожилий подбирают специальные упражнения. Лечебная физкультура также активизирует кровоток, что благоприятно сказывается на выздоровлении. Если необходима коррекция плоскостопия, используют специальные стельки и ортопедическую обувь.
В редких случаях консервативные методы лечения не приносят желаемого результата, и возникает необходимость оперативного вмешательства. В таких случаях проводят ушивание или резекцию поврежденных тканей.
Проводить терапию тендинита в домашних условиях народными средствами можно с разрешения врача. Категорически запрещено самолечение, так как оно нередко приводит к инвалидности. После выздоровления обязательно нужно пройти реабилитационный курс, так как сухожилие может вторично воспалиться при новой физической нагрузке.

Известно много народных методов, при помощи которых можно снизить воспалительный процесс и болезненную симптоматику. Однако использовать их можно только с разрешения врача. Эффективными считаются следующие способы лечения тендинита:
- Для ускорения выздоровления рекомендуется добавлять в пищу куркумин.
- Измельченный сассапарель и корень имбиря залить кипятком, настаивать несколько часов. Принимать полученную смесь трижды в день по одной чайной ложке.
- Перегородки грецких орехов, настоянные на водке, оказывают противовоспалительный эффект. Для приготовления настоя нужно взять горсть перегородок и залить 500 гр водки. Настаивать 10-14 дней в темном прохладном месте. Пить дважды в день по чайной ложке.
Профилактика

Чтобы избежать тендинита, рекомендуется носить максимально комфортную обувь. При занятиях спортом голеностопный сустав должен быть достаточно крепко зафиксирован. В случае, когда на стопу продолжительное время оказывается напряжение, рекомендуется для расслабления регулярно ее массажировать и делать контрастные ванны. При симптоматике плоскостопия применяют специальную обувь или ортопедические стельки.
Осложнения
Опасность такой болезни, как тендинит, заключается в изменении структуры сухожилий и развитии гнойной инфекции. Такое осложнение может спровоцировать потерю главных функций стопы. Своевременная терапия дает возможность излечить патологию и остановить воспаление. Часто во время прохождения терапевтического курса пациент вынужден полностью прекратить двигательную активность нижней конечностью.
Случай из практики - боли в медиальной части стопы
22-летний спринтер обратился с жалобами на боли в медиальной части правой стопы. Вначале он обратил внимание на возникновение болевых ощущений в участке, расположенном ниже и впереди от медиальной лодыжки, после тренировочных забегов, особенно, когда он надевал кроссовки с шипами. В течение нескольких недель боль усилилась, и спортсмен начал прихрамывать. Ему пришлось прекратить тренировки и обратиться к врачу.
Болевые ощущения в медиальной части стопы, не обусловленные никаким острым повреждением, могут служить основанием для постановки следующих диагнозов:
- тендонит задней большеберцовой мышцы, длинного сгибателя большого пальца стопы или длинного сгибателя пальцев стопы;
- синдром предплюсневого канала;
- усталостный перелом ладьевидной, клиновидной или первой плюсневой кости;
- дополнительная ладьевидная кость.
Во время проведения физического обследования необходимо проанализировать пассивную и активную биомеханическую конфигурацию таза и нижних конечностей. Наличие вирусного колена, вирусной голени, плоской или казусной стопы может способствовать чрезмерной супинации или пронации во время бега. Все это может приводить к аномальной нагрузке в сочетании с чрезмерными тренировочными нагрузками, неадекватным периодом восстановления, бегом по жесткой и твердой поверхности или неадекватной обувью.
Тендонит задней большеберцовой мышцы, длинного сгибателя большого пальца стопы или длинного сгибателя пальцев стопы можно определить на основании локализованных болевых ощущений и отечности над нижней поверхностью медиальной лодыжки. Болезненность и отечность могут доходить до медиального края большеберцовой кости. Активная инверсия согнутого в подошве голеностопного сустава может вызвать боль в случае поражения задней больше берцовой мышцы, тогда как инверсия, сгибание подошвы и пальцев способны вызвать боль при поражении длинного сгибателя большого пальца стопы или длинного сгибателя пальцев стопы. Могут также отмечаться снижение инверсии голеностопного сустава, увеличение Вельгуса задней части стопы в положении стоя, тугоподвижность икроножной и камбаловидной мышц.
Курс лечения предусматривает модификацию активности, применение физиотерапевтических процедур, укрепление голеностопного сустава (концентрические и эксцентрические упражнения), выполнение упражнений на растягивание мышц ноги голеностопного сустава и применение противовоспалительных препаратов. Если нарушение хроническое, а также в случае чрезмерной пронации и или плоской стопы, применяют бинтование или используют специальное фиксирующее устройство. Может также понадобиться изменение экипировки.
Подошвенный асцит характеризуется болезненностью у медиального пяточного бугорка, медиальное распространяющейся вперед от пятки вдоль продольного свода стопы. Боль усиливается, если масса тела переносится на пятку. Первичное лечение включает модификацию активности, выполнение упражнений на растягивание икроножной, камбаловидной и внутренних мышц стопы по нескольку раз в день с последующим укреплением этих мышц после сглаживания симптомов. Для уменьшения симптомов после физической активности прикладывают лед, можно также применять нестероидные противовоспалительные препараты. Неплохие результаты дает применение ультразвука, лазера. В некоторых хронических случаях пациенту на ночь надевают специальный отрез, удерживающий голеностопный сустав в положении 5° подошвенного изгиба стопы. Его целесообразно применять в тех случаях, когда часто возникают симптомы по утрам. Если другие меры оказываются неэффективными, можно попробовать бинтование или применение специальных фиксирующих устройств. Если и это не помогает, следует сделать инъекцию кортизона в область подошвенной фасции (укол должен делать квалифицированный специалист, поскольку существует вероятность повреждения целостности фасции). Если консервативное лечение, осуществляемое на протяжении 9 - 12 мес, не приводит к улучшению, целесообразно провести хирургическое вмешательство.
Синдром предплюсневого канала характеризуется болевыми ощущениями в медиальной лодыжке и средней части стопы, атрофией внутренних мышц и парестезией, обусловленной сдавливанием болыпеберцового нерва или двух его конечных ответвлений под связкой, удерживающей сухожилия сгибателей. Может произойти изменение подвижности медиальной и латеральной ветвей подошвенного нерва. Синдром предплюсневого канала можно спутать с подошвенным асцитом. Перелом или растяжение стопы или голеностопного сустава, а также тендонит или чрезмерная пронация могут вызвать сдавливание в области предплюсневого канала. Выявить нарушения позволяют признак Тиноля и электродиагностические тесты.
При этом нарушении применяют такое же лечение, как и в случае подошвенного асцита. Если консервативные методы лечения оказываются неэффективными, имеет смысл осуществить хирургическое вмешательство.
В случае дополнительной ладьевидной кости также могут возникать болевые ощущения в медиальной части стопы. Более серьезной травмой является усталостный перелом ладьевидно-клиновидной кости или плюсневой кости из-за высокой вероятности несрастания, аваскулярного некроза и остеоартрита.
У бегуна из рассматриваемого примера не было выявлено ни отечности над тыльным и медиальным сводом стопы, ни болезненности, локализованной к проксимальной части медиального свода и дорсальное над таранно-ладьевидным суставом. Рентгеновские снимки, как правило, не позволяют поставить диагноз. Радионуклидное сканирование является чувствительным тестом, к которому следует обратиться в случае, если врач сомневается в диагнозе. С помощью компьютерной томографии можно увидеть трещины или смещение. Радионуклидное сканирование нашего спортсмена оказалось положительным, однако компьютерная томография не показала трещин. Был поставлен диагноз - усталостный синдром ладьевидной кости.
Основной причиной данного перелома являются чрезмерные нагрузки.
Растяжения и разрывы связок голеностопа
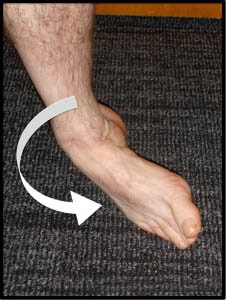
Рис. Инверсия – типичный механизм травмы связок голеностопного сустава
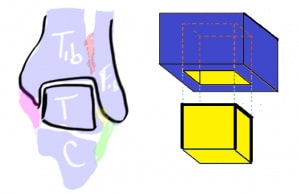
Кроме синдесмозных связок голеностопный сустав стабилизируется с наружной стороны передней и задней таранно-малоберцовыми и пяточно-малоберцовой связками, которые вместе называются латеральными коллатеральными связками.
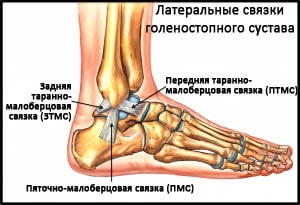
Рис. Латеральные связки голеностопного сустава.
Дельтовидная связка, состоящая из трех порций, является медиальным стабилизатором голеностопного сустава. Длина и натяжение этой связки жизненно важны для обеспечения нормальных содружественных движений между большеберцовой, таранной, пяточной и ладьевидной костями. Глубокая порция связки прикрепляется к таранной кости, а более поверхностная и более широкая ее порция – к пяточной и ладьевидной костям. Как и передняя таранно-малоберцовая связка, дельтовидная связка редко подвергается полному разрыву, чаще она перерастягивается (деформируется).
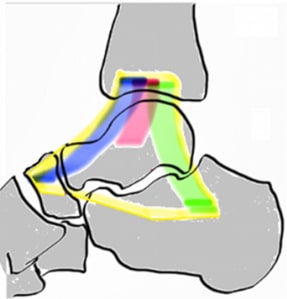
Передняя таранно-малоберцовая связки (ПТМС) повреждается чаще других. ПТМС соединяет наружную лодыжку с шейкой таранной кости и препятствует переднему смещению таранной кости. Инверсии голеностопного сустава эта связка противостоит вместе с пяточно-малоберцовой связкой. Сама по себе ПТМС представляет собой не отдельную связку, а скорее утолщение капсулы. В результате травмы происходит повреждение связки на протяжении, что приведет к удлинению связки. Такое перерастяжение связки может стать причиной клинически значимой нестабильности голеностопного сустава.
Пяточно-малоберцовая связка (ПМС) начинается от верхушки наружной лодыжки, следует вниз и назад и прикрепляется к пяточной кости. В отличие от ПТМС ПМС является отдельной связочной структурой.
Задняя таранно-малоберцовая связка (ЗТМС) начинается от заднего края наружной лодыжки и прикрепляется к задней поверхности таранной кости. ПТМС стабилизирует голеностопный и подтаранный суставы. Повреждения ЗТМС встречаются редко, как правило, только при вывихах или грубых подвывихах в голеностопном суставе.
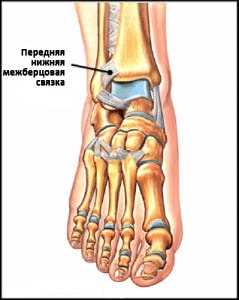
Рис. Передняя нижняя межберцовая связка
Межкостная мембрана образована прочной фиброзной тканью, соединяющей берцовые кости друг с другом. Межкостная мембрана при определенных типах повреждений может повреждаться вместе с передней и задней межберцовыми связками, в результате чего берцовые кости расходятся, формируется т.н. диастаз и голеностопный сустав становится нестабильным.
Межберцовые связки и межкостная мембрана вместе называются межберцовым синдесмозом.
Повреждения связок голеностопного сустава можно классифицировать следующим образом:
- Повреждение 1 степени: повреждение связок, не сопровождающееся ее удлинением (и не приводящее к нестабильности голеностопного сустава);
- Повреждение 2 степени: частичный разрыв связки, приводящий к ее удлинению и возможному нарушению стабилизирующей функции;
- Повреждение 3 степени: полный разрыв связок. Нестабильность голеностопного сустава при этом может маскироваться отеком или защитными реакциями в ответ на боль.
Пациенты с повреждениями связок голеностопного сустава обычно описывают эпизод травмы, когда они подворачивают стопу внутрь (реже наружу). Часто эти повреждения сопровождаются болью, отеком и затруднением ходьбы.
Повреждение связок может сопровождаться покраснением кожи в связи с усилением кровотока в этой области. При отсутствии травмы в анамнезе подобная картина позволяет заподозрить флегмону (инфекцию мягких тканей). По наружной поверхности голеностопного сустава формируется отек. Пальпация передне-наружной поверхности голеностопного сустава будет болезненна.
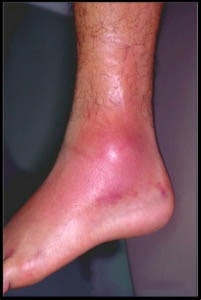
Рис. Отек и покраснение (эритема) после повреждения связок голеностопного сустава.
В ходе физикального обследования необходимо пропальпировать передний отросток пяточной кости, 5-ую плюсневую кость, ладьевидную кость и сустав Лисфранка на предмет болезненности, поскольку при аналогичном механизме травмы возможно повреждение и этих анатомических структур.
После купирования отека и болевого синдрома появляется возможность оценить стабильность голеностопного сустава. Состоятельность ПТМС оценивается с помощью теста переднего выдвижного ящика. Целостность ПМС оценивается при инверсии стопы и пальпации наружной поверхности блока таранной кости. Оба эти теста могут оказаться неинформативными в связи с защитной реакцией пациента в ответ на появление болевых ощущений. Тест переднего выдвижного ящика для сравнения выполняется с обеих сторон.
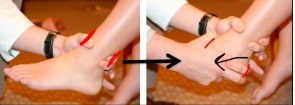
Рис. Тест переднего выдвижного ящика.
Тест переднего выдвижного ящика проводится в положении сидя, когда пациент сгибает колени и свешивает стопы за край кушетки. Врач одной рукой захватывает и удерживает голень, а другой смещает пяточную кость вперед и внутрь. В качестве точки вращения в этом тесте выступает дельтовидная связка.
Такие повреждения встречаются реже повреждений латеральных связок, однако они более серьезны в функциональном отношении. Они возникают при ротации стопы, когда последняя полностью касается подошвой поверхности земли. Подобные травмы могут возникать при резкой смене направления бега, например. Боль при этом будет локализоваться по передне-наружной поверхности голеностопного сустава.
Для диагностики повреждения межберцового синдесмоза можно использовать тест сдавливания берцовых костей, когда исследующий пытается сблизить берцовые кости на уровне примерно 10 см выше голеностопного сустава. При повреждении синдесмоза пациент будет отмечать боль в соответствующей области. Тест наружной ротации, когда стопа удерживается в положении тыльного сгибания и ротируется наружу, также будет усиливать боль в области межберцового синдесмоза.
Рентгенография показана в случаях, когда определяется болезненность в области лодыжек или если пациент не может наступать на ногу. Если клинически выявляется болезненность в области переднего отростка пяточной кости, 5-ой плюсневой кости или ладьевидной кости, должна выполняться в т.ч. рентгенография стопы.
Если на первичной рентгенограмме обнаруживается например изолированный перелом внутренней лодыжки или расхождение вилки голеностопного сустава, дополнительно назначается рентгенография верхней трети голени (повреждения голеностопного сустава могут сочетаться с переломами малоберцовой кости в верхней трети).
Рентгенография назначается не только для исключения перелома, но и для обнаружения диастаза, т.е. увеличения расстояния между берцовыми костями, которое говорит о повреждении синдесмоза.
Особое внимание следует обращать на симметричность суставной щели голеностопного сустава: расстояние между таранной костью и лодыжками должно одинаковым.
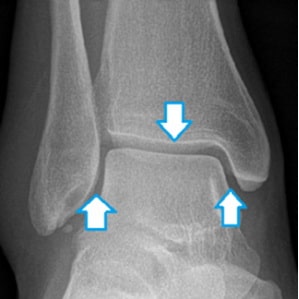
Рис. Форма таранной кости соответствует форме вилки голеностопного сустава. Ширина суставной щели (стрелки) со всех сторон должна быть одинаковая.
Стресс-рентгенография – это метод исследования, когда снимок делается с нагрузкой, способствующей смещению стопы в ту или иную сторону, а голени – в противоположную. Он используется для диагностики нестабильности голеностопного сустава в хронических случаях. В свежих случаях ее применяют редко, поскольку используемая нагрузка может привести к смещению перелома, если изначально этого смещения не было.
МРТ не нашла достаточного применения при свежих повреждениях связок голеностопного сустава. Она может быть показана при хроническом болевом синдроме после перенесенного повреждения. МРТ позволяет диагностировать остеохондральные повреждения таранной кости или обнаружит внесуставные источники болевых ощущений, например, тендиниты или рубцовые изменения в области поврежденных связок. Примерно 10% тяжелых связочных повреждений голеностопного сустава сопровождаются повреждениями суставной поверхности таранной кости. МРТ также информативна в отношении повреждения межберцового синдесмоза.
Согласно исследованию, частота повреждений связок голеностопного сустава по данным обращений в экстренные приемные отделения больниц составляет 2,15 случая на 1000 человек в год, при этом среди подростков в возрасте 15-19 лет такие повреждения встречаются более, чем в три раза чаще, чем в других возрастных группах. Эти повреждения примерно одинаково часто регистрируются у женщин и мужчин и лишь несколько чаще среди юношей и женщин старшего возраста. Примерно половина всех повреждений связок голеностопного сустава – это спортивные травмы.
Ключевым моментом в диагностике острой травмы голеностопного сустава является определение того, что именно может быть повреждено: какая кость может сломаться при таком механизме травмы или какая связка может повредиться. Комбинированные повреждения (перелом+разрыв связки) в области голеностопного сустава не только возможны, но и скорее являются правилом, а не исключением из него.
Болезненность в проекции переднего отростка пяточной кости, основания 5-ой плюсневой кости или ладьевидной кости позволяет заподозрить перелом в этой области.
Болезненность по ходу наружной поверхности голени может быть признаком повреждения малоберцовых сухожилий.
Тест сдавления голени и наружной ротации стопы позволяет обнаружить высокое повреждение связок голеностопного сустава (передней нижней межберцовой связки).
Первоначальное лечение любого повреждения связок голеностопного сустава описывается протоколом RICE, каждая буква в названии которого соответствует первой букве в названии мероприятий, которые этот протокол включает (на английском языке).
- Покой (Rest): сразу после травмы и в раннем восстановительном периоде необходимо минимизировать собственную активность и нагрузки на голеностопный сустав.
- Лед (Ice): местное применение льда позволяет минимизировать выраженность отека. Чтобы предотвратить термическое (холодовое) повреждение кожи, лед следует прикладывать на 10 минут с 10-минутными интервалами.
- Компрессия (Compression): наложение давящей повязки, которая препятствует развитию отека, но в то же время не должна нарушать кровоснабжение стопы.
- Возвышенное положение (Elevation): для максимальной эффективности стопа должна располагаться выше уровня бедра, что способствует максимально быстрому купированию отека. Простого помещения стопы на стул или подушку может быть недостаточно, однако может быть более комфортно для пациента.
Нестероидные противовоспалительные препараты (НПВП), например, ибупрофен, помогают эффективно купировать боль и уменьшить воспалительный ответ организма на повреждение. Однако в некоторых исследованиях показано, что противовоспалительные препараты могут отрицательным образом сказываться на заживлении связок.
После купирования острых симптомов повреждения связок пациентам назначается физиотерапия, направленная на восстановление объема движений, силы мышц и проприоцептивной чувствительности.
Проприоцепция – это способность головного мозга определять положение различных частей тела в пространстве и контролировать их движения относительно друг друга. В обеспечении такой чувствительности участвуют в т.ч. нервные окончания, расположенные в связках, которые могут страдать при повреждении этих связок. После купирования острых явлений пациенты с внешне нормальными голеностопными суставами (отсутствие отека, болезненности и нестабильности) все равно могут ощущать нестабильность, что связано с отсутствие нормальной проприоцептивной чувствительности. Такое состояние называется функциональная нестабильность.
Проприоцепция также улучшается в положении стоя на одной ноге с закрытыми глазами. Научившись стоять на одной ноге, пациент может усложнить упражнение, становясь на одной ноге на мягкую поверхность (подушку или кровать) и поворачивая голову из стороны в сторону.
Все реабилитационные мероприятия после повреждения связок голеностопного сустава могут выполняться в домашних условиях, однако на начальном этапе для ознакомления с особенностями программы не лишней будет помощь профессионального физиотерапевта.
Хирургическое лечение при свежих повреждениях связок голеностопного сустава бывает показано редко. Кандидатами на хирургическое лечение могут быть пациенты с рецидивирующими (повторяющимися) повреждениями связок голеностопного сустава. Хирургическое лечение направлено на устранение анатомической нестабильности или восстановление функциональной стабильности.
У многих пациентов с повреждениями связок голеностопного сустава наступает полное восстановление функции. Даже при стойкой деформации связок достаточная динамическая стабильность голеностопного сустава может быть обеспечена мышцами. Однако поскольку повреждения связок голеностопного сустава встречаются очень часто, даже небольшой процент осложнений (помноженный на большое число случаев) ведет к значительному числу неудовлетворительных результатов лечения.
Повреждения связок голеностопного сустава, сопровождающиеся хронической анатомической нестабильностью, могут вести к развитию посттравматического остеоартрита.
По современным данным, подавляющее большинство травм связок голеностопного сустава лечатся консервативно, однако исследование отдаленных результатов после лечения таких повреждений свидетельствует о том, что у 32% пациентов остаются жалобы на боль, отек и повторяющиеся травмы сустава. Функциональные нарушения, касающиеся ограничений занятий спортом ниже желаемого уровня, отмечено у 72% пациентов. Именно эти активные, молодые пациенты и нуждаются в хирургическом лечении.
В нашей клинике оперативное лечение проводится активным пациентам молодого и среднего возраста, у которых оказалось неэффективным консервативное лечение.
Всем пациентам в нашей клинике мы выполняем артроскопию, особенно при подозрении на внутрисуставное поражение голеностопного сустава. Особенно актуально это может быть при хондральном переломе и разрыве связок.
Лучшим методом лечения всегда является профилактика, поэтому задачей медицины является в т.ч. снижение частоты травм голеностопного сустава. Выполнение этой задачи достигается такими мероприятиями, как тейпирование голеностопного сустава, фиксация брейсами (ортезами), использование высокой обуви, укрепление мышц, растягивание ахиллова сухожилия и проприоцептивные тренировки.
Факторами риска повреждения связок голеностопного сустава являются высокий свод стопы (полая стопа), гипермобильность связок, увеличивающая объем возможной инверсии стопы, занятия определенными видами спорта (например, баскетболом, футболом, волейболом) и уже перенесенные ранее повреждения связок голеностопного сустава.
Ученые изучили эффективность тейпирования, использования ортеза голеностопа и обуви с высоким или низким верхом для профилактики повреждений связок среди футболистов университетской лиги на протяжении 6 игровых сезонов. Наибольшую эффективность показало использование обуви с низким верхом в сочетании с ортезом (брейсом голеностопного сустава) голеностопного сустава.
В нашей клинике Вы можете получить квалифицированную помощь врачей травматологов-ортопедов.
Записывайтесь на консультацию он-лайн или по телефону, и мы обязательно Вам поможем.

Основной принцип работы нашей клиники — это индивидуальный комплексный подход к каждому пациенту.
Слаженная работа команды хирургов, анестезиологов, реабилитологов и лучевых диагностов позволяет нам с успехом решать даже самые сложные проблемы, возникшие у пациента.
Главное достояние нашей клиники — это врачи специалисты, посвятившие многие годы своей жизни хирургии костей и суставов. Большинство из них имеют ученую степень, опыт работы в зарубежных клиниках и большой стаж в медицине.
Решению сложных медицинских задач способствует отличное оснащение нашей клиники.
Операционные клиники укомплектованы инновационным хирургическим и наркозным оборудованием. Это позволяет нам выполнять сложнейшие современные операции наиболее малоинвазивными способами.
Просторные одно и двухместные палаты, доброжелательное отношение медицинского персонала позволяют нашим пациентам чувствовать себя комфортно во время всего лечения в клинике.
- Изучение истории заболевания и жалоб пациента
- Клинический осмотр
- Выявление симптомов заболевания
- Изучение и интерпретация результатов МРТ, КТ и рентгенограм, а также анализов крови
- Установление диагноза
- Назначение лечения
Повторная консультация врача травматолога — ортопеда, к.м.н. — бесплатно
- Анализ результатов исследований, назначенных во время первичной консультации
- Постановка диагноза
- Назначение лечения
Артроскопическая реконструкция связок голеностопного сустава — 89500 рублей
- Пребывание в клинике (стационар)
- Анестезия (эпидуральная)
- Артроскопическая операция по стабилизации голеностопного сустава
- Расходные материалы
- Импланты (биодеградируемые винты или пуговицы) от ведущих зарубежных производителей
* Анализы для госпитализиации и послеоперационный ортез в стоимость не входят
Прием врача травматолога — ортопеда, к.м.н. после операции — бесплатно
- Клинический осмотр после операции
- Просмотр и интерпретация результатов рентгенограмм, МРТ, КТ после операции
- Рекомендации по дальнейшему восстановлению и реабилитации
- Внутрисуставное введение препарата гиалуроновой кислоты (при необходимости)
- Перевязка, снятие послеоперационных швов
Читайте также:


