Напряженность в коленном суставе
Коленный сустав относится к одним из наиболее важных в скелете человека. Он призван обеспечивать функцию опоры и ходьбы. А потому его стабильность является важным фактором нормальной работы костно-мышечной системы нижних конечностей.
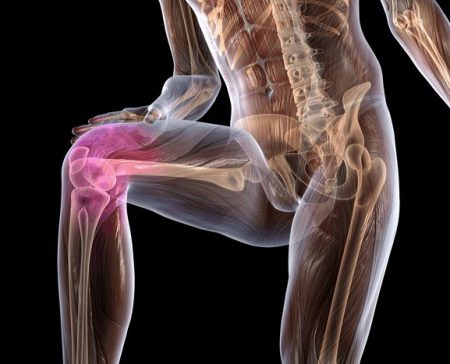
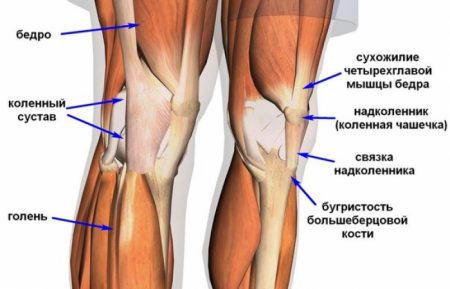
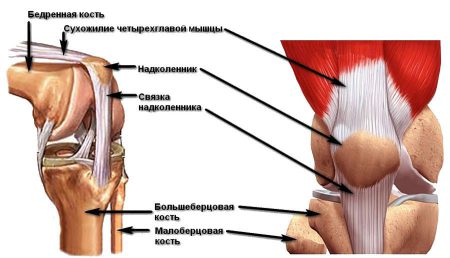
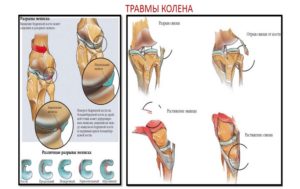
Устойчивость и прочность коленного сустава обеспечивается благодаря комплексу структур: менискам, костным мыщелкам, связочному аппарату, сухожилиям мышц. Наибольшее значение в поддержании стабильности сочленения имеют такие связки колена:
- Передняя и задняя крестообразные.
- Мало- и большеберцовая коллатеральные.
- Связки надколенника.
Повреждение соединительнотканных волокон приводит к уменьшению их упругих свойств, а, значит, ведет за собой снижение прочности соединения костных структур.
При этом может наблюдаться их смещение друг относительно друга в ту или иную сторону, что зависит от локализации травмированной связки. Симптомы нестабильности также будут определяться видом поврежденной структуры.
Коленный сустав – хорошо укрепленная и слаженная структура, но любой человек может столкнуться с его нестабильностью.
Причины

Наиболее часто нестабильность коленного сустава возникает у людей молодого и среднего возраста, которые ведут активный образ жизни и занимаются спортом. Такое заболевание возникает в результате частых и продолжительных растяжений и разрывов связочно-мышечного аппарата колена.
Однако, могут быть и острые случаи, когда травма произошла внезапно под воздействием значительной силы. Как правило, причинами нестабильности становятся:
- Удары в колено.
- Избыточная нагрузка в определенных положениях ноги.
- Высокоамплитудные движения в суставе (особенно переразгибание и скручивание).
- Неловкие движения нижней конечностью (спотыкание, подворачивание).
В легких случаях повреждается одна связка, а в более тяжелых – несколько, вплоть до вовлечения всех стабилизирующих структур коленного сустава (включая мениск и сухожилия). Это может встречаться при падениях с высоты, дорожно-транспортных происшествиях – тогда часто встречаются сочетанные травмы.
Но наиболее распространены такие поражения в любительском и профессиональном спорте (футболе, хоккее, баскетболе, лыжах, легкой атлетике), когда в погоне за достижениями люди нередко пренебрегают собственной осторожностью.
Формирование нестабильности колена можно предупредить, если после травмы оказать первую помощь и сразу обратиться к врачу. Кроме того, немаловажное значение отводится соблюдению правил техники безопасности в спорте и повседневной жизни.
Симптомы
Поскольку нестабильность колена возникает вследствие повреждения связочного аппарата, то проявления патологии будут иметь много общего с растяжениями и разрывами этих соединительнотканных образований. Кроме того, симптомы будут зависеть от того, какая из связок травмирована и соотноситься со степенью повреждения. Общими признаками будут:
Такие симптомы говорят о повреждении связок колена, что повлекло за собой нарушение стабильности сустава. Какая из структур повреждена и что при этом делать – скажет врач после всестороннего обследования.
Выраженность симптомов нестабильности зависит от того, насколько повредились соединительнотканные волокна, а также от вовлечения в процесс соседних структур. Различают такие степени повреждений связочного аппарата:
- 1-я – возникают микроразрывы отдельных волокон, целостность связки сохранена.
- 2-я – повреждены до 50% волокон, симптоматика более выражена.
- 3-я – порвано более половины связочных волокон, характерны полные отрывы от места прикрепления. При этом часто повреждаются другие структуры: мениски, суставная капсула, хрящевые поверхности.
Тяжесть травмы определяется количеством поврежденных связок. Часто травмируются крестообразные и боковые связки. В этом случае характерно образование гемартроза, когда в полости сустава скапливается кровь. Тогда сустав увеличивается в размерах, становится теплым на ощупь, движения значительно затруднены.
Существует также классификация степеней нестабильности колена в зависимости от смещения суставных поверхностей голени и бедра друг относительно друга. В соответствии с ней различают:
- Легкую нестабильность – смещение не более 5 мм.
- Умеренную нестабильность – смещение достигает 10 мм.
- Тяжелую нестабильность – кости смещаются на расстояние более 10 мм.
Это можно проверить при врачебном осмотре, пальпации и пассивных движениях в коленном суставе. Смещение костей заметно даже визуально, что доставляет пациенту значительные неудобства в повседневной жизни.
Если явления нестабильности вовремя не устранить, может развиваться не только функциональная недостаточность сустава, но и повышается риск возникновения остеоартроза колена.

Установить, какая связка повреждена, можно на основании знаний о механизме травмы и результатов специальных диагностических тестов. Кроме общих признаков травмы, будут присутствовать характерные черты разрыва определенных структур.
Разрывы задней крестообразной связки характеризуются сильной болью, что вначале делает движения в колене практически невозможными. Нестабильность может возникнуть даже в острый период, когда видна отечность и нарастает гемартроз.
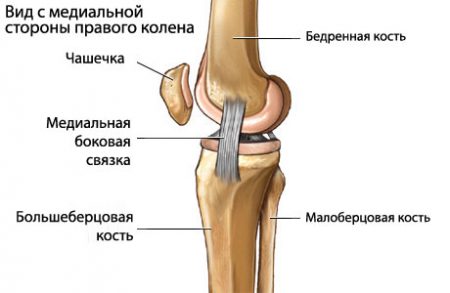
Среди боковых связок чаще повреждается внутренняя коллатеральная, когда во время травмы голень отклоняется наружу. Отмечается локальная боль в месте растяжения, отечность незначительна. Происходит смещение голени в сторону здоровой ноги.
Если голень в момент травмы смещается внутрь, то происходит разрыв наружной связки. Часто наблюдаются ее полные отрывы. Характерно возникновение боли, усиливающейся при попытке отведения голени наружу. Формируется нестабильность коленного сустава, выявляемая при наружных ротационных пробах.
Разрывы боковых связок часто сочетаются с повреждением менисков, переломом головки малоберцовой кости, что необходимо учитывать на этапе обследования.
Повреждение менисков влечет за собой явления нестабильности с блокировкой сустава. Это происходит из-за смещения хрящевого диска в сторону, что создает препятствие движениям. Возникает выраженная боль в колене, ограничение подвижности. Голень расположена в положении вынужденного сгибания, когда уменьшается болевой синдром.
Отечность тканей нередко предупреждает появление полного блока, а сместившийся мениск может травмировать суставную капсулу и хрящевые поверхности. Такую патологию часто скрывают ушибы, вывихи. В этом случае значительную помощь окажут дополнительные методы диагностики.
Диагностика
Кроме клинического обследования, когда для выяснения поврежденных структур необходимо делать специальные пробы, модулирующие механизм повреждения, используют дополнительные методы.
Их диагностическая ценность заключается в четкой визуализации травмированных участков и определении других патологических образований. Наиболее часто используют такие методы обследования при нестабильности колена:
- Рентгенографию.
- Магнитно-резонансную томографию.
- Артроскопию.
Большими преимуществами обладает магнитно-резонансная томография, поскольку она позволяет точно определить состояние мягких тканей, в отличие от рентгенографии. Артроскопия имеет особое значение при внутрисуставных повреждениях.
Благодаря применению инструментальных методов подтвердить нестабильность коленного сустава становится намного проще и быстрее. Только точный диагноз даст возможность провести эффективное лечение.
Лечение
Лечение нестабильности колена проводится с учетом степени повреждения связочного аппарата. При легких и умеренных травмах можно применять консервативные методики, тогда как тяжелые разрывы требуют оперативного вмешательства.
Выбор лечебной тактики основан на преимуществах каждого компонента в комплексной терапии повреждений связок колена. Наиболее распространенными консервативным методами являются:
- Иммобилизация колена гипсовой повязкой или ортезом.
- Медикаментозное лечение.
- Физиотерапия.
- Массаж и ЛФК.
- Пункция коленного сустава (при гемартрозе).
После получения травмы необходимо оказать первую помощь, чтобы минимизировать повреждения тканей и выиграть время на обращение к врачу. Существуют простые рекомендации, которые должен знать каждый. Мероприятия самопомощи включают:
- Обеспечить покой поврежденной конечности.
- Приложить холод к колену.
- Приподнять ногу выше горизонтальной плоскости.
- Зафиксировать колено бинтом (марлевым или эластичным).
- При необходимости принять обезболивающее.
В дальнейшем нельзя откладывать визит к врачу, так как от этого зависит скорость выздоровления и отсутствие нежелательных рисков.
Прием препаратов в острой стадии повреждения позволяет уменьшить боль, снять воспаление и отечность. Кроме того, медикаменты улучшают заживление тканей и создают благоприятные условия для более быстрого восстановления функции сустава. Врачом назначаются такие лекарственные средства:
- Нестероидные противовоспалительные (мелоксикам, диклофенак, нимесулид).
- Противоотечные (L-лизина эсцинат).
- Хондропротекторы (глюкозамина и хондроитина сульфат, гиалуроновая кислота).
- Улучшающие кровообращение (пентоксифиллин).
- Витамины группы В (нейрорубин, мильгамма).
В остром периоде оправдано применение препаратов в инъекциях, а по мере стихания симптомов можно переходить на прием таблетированных форм. Существует большое количество лекарств для местного применения (мазей, гелей), которые можно использовать при разрывах связок колена. Из них можно выделить Долобене, Никофлекс, Меновазин, Апизартрон.
Однако их использование ограничено необходимостью иммобилизации сустава. Но после снятия гипсовой повязки втирание лекарств в колено поможет ускорить выздоровление.
Принимать медикаменты самостоятельно можно только по назначению врача – игнорирование рекомендаций может стать причиной неблагоприятных последствий.
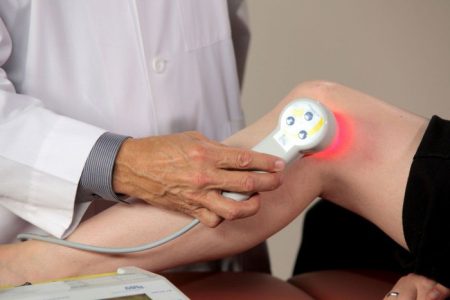
В комплексе консервативных мероприятий и как компонент реабилитации после оперативного вмешательства большое значение имеет физиотерапия. Отдельные методы хорошо сочетаются с лекарственными средствами, используемыми сразу после травмы.
Другие – применимы только после ликвидации отека и воспаления. Однако все оказывают позитивный эффект на мягкие ткани, улучшая биохимические процессы, микроциркуляцию, тем самым способствуя заживлению. При разрывах связок рекомендуют пройти курс лечения такими процедурами:
- Электрофорез препаратов.
- Криотерапия.
- Лазерное лечение.
- Магнитотерапия.
- УВЧ-терапия.
- Парафино- и грязелечение.
- Электромиостимуляция.
- Бальнеотерапия.
Физическое воздействие на поврежденные ткани усиливает эффект медикаментозного лечения и ускоряет восстановление после травм. Для получения максимального результата от процедур необходимо выполнять все рекомендации физиотерапевта, который подберет оптимальные методы с учетом особенностей организма пациента.
Среди реабилитационных мероприятий особое место отводится лечебной гимнастике и массажу. При этом необходима постепенность воздействия – чтобы не навредить поврежденному суставу. Начинать занятия можно после ликвидации острых последствий травмы, еще в период иммобилизации.
На этом этапе выполняют гимнастику для непораженной конечности, а также упражнения в голеностопных и тазобедренных суставах на больной стороне. Также показан массаж свободных участков бедра и голени.
Разрабатывать травмированный коленный сустав можно будет не ранее, чем через 3–6 недель, что зависит от тяжести повреждения связочного аппарата. Сначала упражнения пассивные, а далее переходят к активным занятиям. Массаж околосуставной зоны также можно делать после снятия гипсовой повязки.
Ранняя активизация двигательной функции нижней конечности – обязательное условие успешного лечения разрывов связок. Это позволяет предотвратить гипотрофию мышц и развитие тугоподвижности в суставе.
При выраженном разрыве связок колена, особенно если травмированы несколько структур, включая мениск и суставную капсулу, необходима хирургическая коррекция патологии. Неэффективность консервативных мероприятий при нестабильности более легкой степени также диктует необходимость проведения операции.
В настоящее время отдают предпочтение малоинвазивным артроскопическим методикам лечения, которые обладают рядом преимуществ перед традиционными:
- Малотравматичность.
- Отсутствует кровотечение.
- Более быстрое заживление тканей.
- Меньшее количество нежелательных эффектов.
- Сокращаются сроки реабилитации.
Операция проводится с применением микроинструментария под контролем видеоаппаратуры. Она заключается в сшивании поврежденных связочных волокон, фиксируя их в анатомически правильном положении.
После этого ткани заживают с образованием соединительнотканного рубца, который не оказывает влияния на последующие движения в суставе. По окончании операции коленный сустав иммобилизируют гипсовой повязкой.
Применение физиопроцедур, лечебной гимнастики и массажа после хирургического вмешательства позволяет ускорить выздоровление и восстановить функцию конечности в полном объеме.
Реабилитация при нестабильности колена продолжается не более 6–8 недель.
Своевременное лечение травм колена с применением высокоэффективных современных методов позволяет вернуть суставу прочность и стабилизировать его в прежнем состоянии. Это вернет пациента к активной жизни без опасений за каждое движение.
Коленный сустав является самым крупным и трудно устроенным суставом в человеческом организме. В условиях краткосрочной нагрузки он может выдержать около 1,5 тонн. Но именно коленный сустав чаще всего подвергается травмам, поскольку он не имеет природной защиты в виде мышечного каркаса. Удар, ушибы, воспалительный процесс – одни из причин, почему болят колени.
Ответить на вопрос о том, почему болят колени, помогает тщательная диагностика. Лечение только внешне заметных признаков патологического процесса не позволяет устранить первопричины, следовательно, симптомы будут регулярно возвращаться.
Важные моменты

Болезненные ощущения в области нижних конечностей могут иметь множество причин. Традиционно при их диагностики специалистами берутся во внимание три основных момента:
- Симптомы специфического плана, которые обязательны для болевого синдрома, локализирующегося в коленном суставе – нестабильность (неприродная подвижность, например), покраснение кожных покровов, хруст при любой двигательной активности.
- Локализация клинической картины – над или под коленной чашечкой, внутренней или внешней стороны.
- Что спровоцировало появление – падение, подворачивание конечности, удар.
Четкая информация по перечисленным трем пунктам позволяет ортопеду-травматологу или хирургу точно поставить диагноз.
Диагностика патологии по другим симптомам
Кроме трех важных моментов, которыми чаще всего руководствуются специалисты при диагностировании причин болезненных ощущений, существуют иные клинические признаки. К примеру, слышемый треск и ощущаемая боль во время травмы (даже незначительной) – свидетельство нарушения целостности хряща, связочного аппарата. Если же посторонние звуки сопровождают любую, даже незначительную физическую нагрузку, можно подозревать развитие проблем с поверхностью сустава.
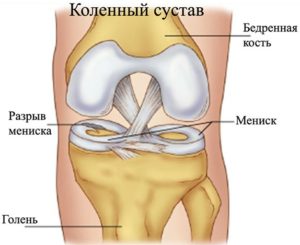
Боль в коленном суставе и посторонние звуки без каких-либо причин появляются в редких случаях. Чаще всего человек получает травму в результате резкого опускания на корточки, подворачивании нижней конечности или падении на колени.
Частичный или полный разрыв мениска, хрящевой ткани, которая выстилает сустав – эту патологию сопровождает не только звук, но и стреляющая, резкая боль. Неприятное ощущение по причине постоянной миграции отделившихся фрагментов имеет разную степень выраженности.
Истощение суставной поверхности или артрит своим результатом имеет появление шероховатостей и, следовательно, трение (в медицине это состояние называется крепитация). Такое состояние наблюдается у людей старше 50 лет.
Нарушение процесса свободного скольжения надколенника. Такая патология часто встречается у людей, занимающихся бегом. Боль выражено слабо, однако при длительной физической активности может усиливаться.
Такое состояние по ощущениям напоминает присутствие в суставе инородного тела. Больной перед тем как совершить движение нижней конечностей, вынужден слегка встряхнуть ее.
Чаще всего состояние блокировки сустава наблюдается на фоне разрыва мениска. Подобная травма развивается в случае внезапного скручивания конечности в колене, удара по суставу, возникшее по разным причинам изнашивание хрящевой ткани.
В медицинской практике встречается еще одна причина повреждения целостности мениска, из-за которой болит и отекает коленка – остеохондрит. Эта патология связана с нарушением снабжения кровью и, следовательно, отмиранием некоторых участков костных образований, хрящей.
Болезненные ощущения в коленном суставе, а также визуально заметная припухлость, могут развиваться на фоне вывиха, т.е. смещения коленной чашечки в то время, как пострадавший переносит весь свой вес с одной ноги на другую, а также резкой смены направления ходьбы, бега. Из-за отека сустав невозможно согнуть или разогнуть.
При таком состоянии колено регулярно подворачивается, может ощущаться слабость, больному сложнее длительно пребывать. Болевой синдром также присутствует. Описанная клиническая картина – следствие травматического поражения связок (передней, задней крестообразной).
Разрывы (частичные и полные) связочного аппарата провоцируются внезапным и резким скручиванием, прямым ударом или неестественным изгибанием колена в противоположную сторону.
Факт: только в 20% случаев травмирования передней крестообразной связки состояние вызывается непосредственным воздействием на сустав.
Получение травмы сопровождается четко слышимым треском, внезапно развивающимся болевым синдромом и отеком. Крайне редко нестабильность сустава вызывается нарушением целостности мениска.
Появление пульсирующей боли в коленном суставе, дополняемой отеком и покраснением кожных покровов – свидетельство гнойного и инфекционного процесса в остром течении. Следует помнить, что отек – признак множества патологий, развивающихся в области колена. Следует знать, что если отечность спала по прошествии 48 часов, то речь идет не про инфекционный процесс, а травму связочного аппарата или хрящевой ткани.
Если отек со временем только увеличивается, можно подозревать воспалительный процесс – бурсит, тендинит и другие патологии.
Болезненные ощущения, связанные с бегом и ходьбой
Бег – источник дополнительной нагрузки на коленный сустав. Известно, что на колено приходится сила, приравненная к весу тела, помноженный на 50. Однако, совершаемые во время бега движения – естественные, природные. Развитие болевого синдрома является свидетельством слабой подготовки или нарушения биомеханики.
Если человек отмечает у себя стреляющего характера боли, можно подозревать поражение костного или хрящевого аппарата. Состояние часто сопровождается ощущением присутствия инородного тела и внешне заметной блокировкой. Описанная клиническая картина во время бега развивается из-за слабости, ненадежности функционирования мышечного аппарата ступни и ног.
Надколенник анатомически двигается вверх-вниз по расположенной на бедренной кости канавке. Однако по внешним причинам направление может измениться, из-за чего хрящевые образования воспаляется. И этот процесс становится все обширнее при условии, что неприродные движения повторяются на регулярной основе. Нестабильность надколенника вызывается дисбалансом отдельных частей мышечного аппарата.
Известно, что голень образуют, среди прочего, две мышцы – камбаловидная и икроножная. Именно они отвечают за разгибание и сгибание стопы, колена. Если происходит разрыв, спазмирование, подвижность сустава нарушается, возникает болезненные ощущения.
Результат длительного сидения
В то время как человек занимает сидячее положение, его коленный сустав пребывает по углом 90°. Типичная ошибка многих – поджимание конечностей, вместо постановки стоп на пол. Если у человека наблюдается смещение надколенника, он может ощущать ярко выраженные боли.
Причиной болезненных ощущений может служить артрит, а также изменения, охватывающие костную ткань. Из-за напряжения бедренных мышц возникает боль под коленом, устранить которую можно путем совершения определенного комплекса упражнений.
Проблемы неврологического плана
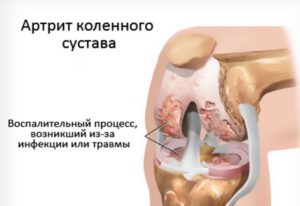
Медициной для описания одного из типов болей в области коленного сустава используется такое понятие как парестезия. Оно описывает ощущения, локализирующиеся на подкожном уровне и сопровождающиеся частичным онемением.
Клиническая картина патологии может происходить на фоне стимулирования движением. Ощущения, которые сопровождают болезненные ощущения – свидетельство нарушения целостности периферических нервов. Защемление нервов может наблюдаться близ позвонка. Также состояние фиксируется при развитии ряда заболеваний, которые оказывают непосредственное негативное воздействие на нервы. Например, рассеянный склероз, диабет.
Важно: боли в коленном суставе, которые появились на фоне неврологических заболеваний, требуют тщательного и регулярного контроля со стороны профильного специалиста.
Хроническая боль в коленях
В случае травмирования боли носят временный характер. Однако медицине известны случаи, когда неприятные ощущения становятся постоянным явлением. Следует помнить, что хронические заболевания коленных суставов самостоятельно человеку без профильного медицинского образования диагностировать крайне трудно. Однако выделить некоторые особенности болезненных ощущений, присущие для того или иного заболевания, можно. Это позволит своевременно обратиться к врачу.
Артроз
В 30% случаев у людей старше 40 лет болит колено вследствие развития такой патологии как артроз. Практикой замечено, что неприятные ощущения могут проявляться в обеих конечностях. Среди провоцирующих факторов называют:
- изменения в коленях, которые обязательны для людей после 40 лет;
- нарушения костного и хрящевого аппарата сустава;
- опухоли костей.
По мере ухудшения состояния больной может жаловаться на боли во время подъема или спуска по лестнице, вставания со стула, при перемещении даже на незначительные расстояния. Интересно, что состояние покоя значительно облегчает самочувствие больного. За счет этого при артрозе не наблюдается нарушение или снижение качества сна.
Артрит
Под артритом следует понимать целую группу заболеваний, которые сопровождаются припухлостью, ярко выраженным болевым синдромом и воспалительным процессом. Чаще всего диагностируется состояние, получившее название остеоартрит. Начало его развития связывают с возникающим во время ходьбы трением поверхностей суставов друг о друга. Именно это – причина болезненных ощущений. Развитию патологии способствует снижение качества, а также количества жидкости внутри сустава, главное назначение которое – обеспечивать свободное скольжение суставов.
Раннему развитию артрита способствуют такие факторы:
- часто повторяющиеся травмы;
- избыточная масса тела.
Болезненные ощущения во время движения дополняются отеком, утратой возможности опираться на конечность. Следует помнить, что клиническая картина может развиваться и проявляться не сразу, а по нарастающей от нескольких месяцев до двух-трех лет.
Не менее распространенный тип артрита – ревматоидный артрит. Считается, что он развивается на фоне глубинных изменений в работе иммунной системы. Однако на сегодняшний день нет точных сведений о причинах, провоцирующих факторах.
Важно: при ревматоидном артрите болезненные ощущения могут охватывать не только крупные (например, коленные), но и мелкие суставы. В период обострения у больного отмечаются приступы боли даже при незначительном прикосновении.
При артрите не только боль, но и другие клинические проявления нельзя оставлять без медицинского контроля. Отсутствие правильно подобранной терапевтической программы может привести к инвалидизации.
Подагра
Боль в коленном суставе может возникать из-за подагры. Эта патология развивается у людей с избыточным содержанием мочевой кислоты в организме. Рецидив заболевания сопровождается резким покраснением и острым приступом боли в одном или даже обоих коленях. Поверхность становится горячей на ощупь, прикосновения, даже малейшие, становятся крайне болезненными.
Сосудистая боль
Болезненные ощущения такого рода является следствием ухудшения снабжения кровью. Сосудистые нарушения как основная причина болезненных ощущений диагностируются в 5-10% всех обращений к специалистам. Интересно, что при этом состоянии подвижность коленного сустава никак не нарушается, не отмечаются и отеки.
Болевой синдром развивается в таких случаях:
- простуда;
- резкая смена погоды;
- избыточная физическая нагрузка;
- длительное пребывание в условии низкой температуры.
Достаточно часто патология обнаруживается у подростков. Это объясняется тем, что в период, когда кости ребенка активно растут, сосуды могут не успевать за этим. По мере того, как подросток достигает стадии совершеннолетия, болевой синдром идет на убыль. Но в некоторых случаях ощущения сохраняются на всю жизнь.
Киста Бейкера
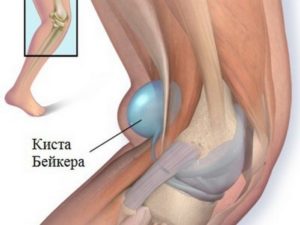
Эта патология является воспалением связочного аппарата в подколенной ямке. Визуально она проявляется себя в виде небольшой припухлости. Заметить ее возможно исключительно в случае, когда колено разогнуто, тогда при сгибании размеры образования уменьшаются. Появлению кисты предшествуют такие провоцирующие факторы:
- нарушение целостности менисков;
- травмы суставов;
- остеоартроз;
- ревматоидный артрит;
- повреждение хрящевой ткани.
На первых этапах заболевания болезненные ощущения проявляются крайне редко. Однако по мере роста кистозного образования начинает проявляться болевой синдром. Также больные могут жаловаться на ощущение покалывания, легкого онемения в области стопы пораженной конечности. Нередко нарушается свобода сгибания пальцев из-за сдавливания нервных окончаний.
Диагностирование болезненных ощущений
Боль в колене – достаточно разнообразное явление. Оно вызывается целым рядом обстоятельств – травма, заболевание. Чтобы получить возможность точно установить причину, по которой у больного развился болевой синдром, требуется провести тщательное обследование. Диагностика всегда начинается со сбора анамнеза и внешнего осмотра без применения аппаратного или инструментального метода. Предварительно собранная информация позволяет специалисту очертить круг методов, которые будут использованы для постановки точного диагноза.
Методы исследования, которые используются для установления причины болевого синдрома, можно сформулировать следующим образом:
- рентгенография;
- анализ крови (общий, биохимический);
- биопсия сустава или кости;
- ультразвуковое исследование;
- магнитно-резонансная томография, компьютерная томография.
При необходимости больному могут быть назначены иные методы исследования.
Лечебная тактика
При возникновении болевого синдрома схему лечения подбирает исключительно врач после анализа результатов диагностики. Разнообразная природа болей в коленном суставе делает невозможным выработку единой схемы лечения.
Медицинской практикой выработан ряд правил, которые позволят оказать первую помощь в домашних условиях. Следует помнить, что применять их следует исключительно в случаях, когда боль не носит агрессивный характер, состояние не сопровождается деформированием сустава, отечностью и повышением температуры.
Читайте также:


