Остеосинтез связок коленного сустава
Научно-практический журнал RUSSIAN ENGLISH
Site Navigation[Skip]
ОСТЕОСИНТЕЗ ВНУТРИСУСТАВНЫХ ПЕРЕЛОМОВ КОЛЕННОГО СУСТАВА
Н. О. КАЛЛАЕВ1, Т. Н. КАЛЛАЕВ2, Ш. М. МАГОМЕДОВ 1
Проведён сравнительный анализ эффективности лечения внутрисуставных переломов области коленного сустава методом динамического чрескостного компрессионного остеосинтеза (118 больных – основная группа) и погружного остеосинтеза с использованием традиционных фиксаторов – винтов, спиц, пластин и др. (147 больных – контрольная группа). Применённая у пациентов основной группы методика динамического компрессионного остеосинтеза обеспечивает жёсткость фиксации отломков при минимальной операционной травме и сохраняет движения в коленном суставе. Отдалённые результаты лечения прослежены в сроки от 6 месяцев до 8 лет у 88 больных основной группы и в сроки от 1 года до 10 лет − у 105 больных контрольной группы. Положительные результаты в основной группе получены у 93,3%, в контрольной – у 67, 6% больных.
Ключевые слова: компрессионный остеосинтез, переломы, коленный сустав, сравнительный анализ лечения.
OSTEOSYNTHESIS IN KNEE FRACTURES
N. O. KALLEV1, T. N. KALLEV2, SH. M. MAGOMEDOV1
1Dagestan State Medical Academiy, Machachkala
2Ulyanovsk State University, Ulyanovsk
Comparative analysis of the e cacy of intraarticular fractures treatment using dynamic transosseus compression osteosynthesis (118 patients – main group) and internalosteosynthesis using traditional xatives – screws, pins, plates /ets/ (147 patients – control group). Technique of dynamiccompression osteosynthesis provides for the rigid xation of fragments with minimum surgical injury and preserved knee joint movements. Longterm results were assessed at terms from 6 to 8 years in patients from the main groupat terms from 1 year to 10 years in patients from the control group. Positive results were achieved in 93.3% and 67.6% of patients from tht main and control groups, respectively.
Keywords: compressionosteosynthesis,fractures, knee joint, comparative analysis.
Введение
Внутрисуставные переломы области коленного сустава, по данным различных авторов, составляют от 1,5 до 7% от всех переломов скелета и 6,8–12,2% от внутрисуставных переломов [1, 4, 10]. частота неудовлетворительных результатов с развитием контрактур при этом достигает от 30 до 50% [1, 6, 8, 3]. Выход на инвалидность достигает 34,8% [2, 7, 9]. Сложность лечения рассматриваемых повреждений состоит в известном противоречии между необходимостью длительной иммобилизации сустава, с одной стороны, и сохранения движений в нём во избежание развития морфологических изменений, приводящих к нарушению функции, − с другой. Многообразие видов повреждений коленного сустава представляют огромные трудности в выборе метода лечения, который зависит от многих факторов. Независимо от метода, основной задачей лечения внутрисуставных переломов коленного сустава является раннее восстановление анатомических взаимоотношений и утраченной функции сустава, надёжная фиксация отломков без угрозы вторичного смещения. Рациональная тактика лечения этих повреждений, в том числе обоснованный выбор способов оперативных пособий, во многом определяют исход лечения и позволяют снизить процент неудовлетворительных результатов.
Целью работы является сравнительный анализ исходов внутрисуставных переломов коленного сустава при использовании аппаратов внешней фиксации и погружных имплантатов.
Материал и методы
Основу работы составили 227 больных с внутрисуставными переломами мыщелков бедренной и большеберцовой костей и надколенника в возрасте от 17 до 76 лет. Пациенты были разделены на две группы. В 1-ю (основную) группу вошли 118 больных (72 мужчины и 46 женщин), которым был выполнен остеосинтез аппаратом внешней фиксации с использованием устройства для динамической компрессии. Из 118 пациентов у 12 (10,2%) были открытые повреждения. Ко 2-й (контрольной) группе отнесены 147 пациентов (92 мужчины и 45 женщин), подвергнутых оперативному лечению с использованием традиционных фиксаторов (пластины, винты, спицы) и конструкций системы АО (42 больных). Из них у 18 (16,5%) были открытые переломы. Давность травмы в обеих группах составляла от 4-х часов до трёх недель. В 1-й группе 57 (48,3%) больным оперативное вмешательство выполнено в первые часы после поступления в клинику. В остальных случаях – в сроки от 4 до 12 дней.
Показаниями к оперативному лечению были переломы дистального отдела бедра типа В1, В2, В3 (по классификации AO/ASIF), переломы проксимального отдела большеберцовой кости типа В1, В3, С1. Показания к применению метода расширялись у пострадавших с множественными и сочетанными повреждениями.
Во 2-й группе у 18 (9,5%) пациентов в первые часы произведена закрытая репозиция отломков мыщелков бедра, большеберцовой кости и чрескожный остеосинтез спицами Киршнера с упорными площадками, у 87 (59,2%) больных выполнен остеосинтез пластинами или винтами на 8−12 день. 25 (23,1%) больных оперированы через 14−21 день после травмы.Система для динамической компрессии костных отломков состоит из внешней опоры (А), противоупорных спице-стержневых фиксаторов (Б) и компрессирующего устройства (В) (рис 1 а). Компрессирующее устройство представляет собой корпус со шкалой в виде втулки с прорезями (6), в которой установлен пружинный толкатель (2) и резьбовой стержень с отверстием для спицы с упорной площадкой (9). Пружина, (8) установленная внутри втулки и с помощью цангового фиксатора (3) обеспечивает постоянную дозированную компрессию упорной спицы на отломок. Принцип единства жёсткости фиксации отломков и движений в суставе при минимуме имплантируемых в ткани металлических конструкций является основным, в предложенном нами методе динамического компрессионного остеосинтеза. Операцию проводили под проводниковой или перидуральной анестезией. Маркировали внешние ориентиры контуров суставных поверхностей, сосудисто-нервных образований, точек и линий проведения компрессирующих и противоупорных фиксаторов. Осуществлялось вытяжение за стопу на шине Белера для выравнивания длины и биомеханической оси нижней конечности. При переломах мыщелков бедра проводили противоупорные фиксаторы на двух уровнях через нижнюю треть бедренной кости во фронтальной плоскости. Под контролем ЭОП или рентгенограмм, с помощью шилонаправителя захватывался костный фрагмент, перемещался на своё ложе и фиксировался спицей с упорной площадкой (2,5 мм). Упорную спицу устанавливали в компрессирующем устройстве (рис. 2).

Травма колена, растяжение связок – причины

Повреждение структур колена развивается при воздействии чрезмерной механической силы. Обычно оно имеет место во время вращения бедра вокруг своей оси при фиксированной в одной позиции голени (подворачивание ноги). Кроме того, растяжение связок, мениска коленного сустава происходит место при непосредственном механическом воздействии на колено.
Растяжение связок колена – классификация
Травма коленного сустава, растяжение связок классифицируются, исходя из локализации и степени повреждения. По расположению травмированного участка выделяют:
- Растяжение медиальной связки коленного сустава.
- Растяжение латеральной связки коленного сустава.
- Растяжение передней крестообразной связки коленного сустава.
- Растяжение задней крестообразной связки коленного сустава.
По выраженности классифицируют несколько степеней травматизации тканей, исходя из выраженности и количества травмированных волокон.
Растяжение связок колена – симптомы
Клиника, указывающая на растяжение связок коленного сустава, симптомы может давать такие:

- Болезненные ощущения в зоне травматизации, выраженность и локализация которой зависит от того, насколько выражено растяжение связок коленного сустава, сколько структур было вовлечено в патологический процесс.
- Припухлость тканей и гиперемия кожи, возникающие вследствие развития воспалительной реакции.
- Ограничение движений сустава или наоборот, появление его нестабильности.
Признаки растяжения связок колена также зависят от выраженности нарушения анатомической целостности соединительнотканных волокон и вовлечения других структур (костная основа, мениски). Сильное растяжение связок коленного сустава может сопровождаться появлением патологической подвижности в нем.
Растяжение крестообразных связок коленного сустава – симптомы
Растяжение крестообразной связки коленного сустава сопровождается выраженной болью, развивающейся первой непосредственно после получения травмы. Болевые ощущения, указывающие на растяжение крестообразных связок колена локализуются спереди или сзади. Растяжение связок под коленом сзади обычно имеет место при слишком сильном разгибании и может сопровождаться появлением патологической подвижности.
Растяжение коллатеральной связки коленного сустава – признаки
Растяжение боковой связки коленного сустава обычно происходит при воздействии механической силы, приводящей к неправильному сгибанию во фронтальной плоскости. Оно сопровождается выраженными болевыми ощущениями, развивающимися в области внутренней или наружной поверхности.
Растяжение внутренней боковой связки колена развивается несколько реже, но может приводить к появлению патологической подвижности. Иногда может комбинироваться повреждение боковых соединительнотканных тяжей и растяжение крестообразных связок колена. Симптомы в этом случае имеют большую выраженность, а боль становится интенсивней.

Диагностика
Клинические признаки растяжения связок коленного сустава не дают возможности точно определить локализацию и степень выраженности нарушения анатомической целостности. Для этого применяются методы дополнительного объективного исследования, которые включают:
- Рентгенография – методика позволяет визуализировать грубые нарушения анатомической целостности, в частности выраженное растяжение внутренней связки коленного сустава. Для этого она проводится в прямой и боковой проекции.
- Компьютерная или магнитно-резонансная томография – данные методы визуализации дают возможность определить даже небольшие повреждения, в частности растяжение боковой связки колена или нарушение целостности крестообразных соединительнотканных тяжей.
- Ультразвуковое исследование – растяжение связок под коленом часто сопровождается воспалительной реакцией с повышением количества синовиальной жидкости, которое позволяет выявить УЗИ.
- Артроскопия – метод, дающий возможность визуализировать растяжение внутренних связок колена за счет введения в полость специального оптического прибора артроскопа.
Артроскопия является малотравматичной инвазивной процедурой, дающей возможность восстанавливать правильное строение структур опорно-двигательной системы.
Растяжение связок коленного сустава – лечение
Если в ходе диагностических манипуляций было установлено растяжение связок коленного сустава, симптомы и лечение определяются только врачом травматологом. На основе данных, полученных в ходе объективной диагностики такого состояния как травма колена, растяжение связок лечение включает следующее:
- медикаментозная терапия;
- немедикаментозные терапевтические мероприятия;
- хирургия.
Основные направления лечения патологического процесса определяет врач, исходя из конкретной клинической ситуации.
Растяжение крестообразных связок колена – лечение
В случае незначительной травмы без нарушения общей целостности связочного аппарата, достаточно консервативных терапевтических мероприятий. Назначаются лекарства при растяжении связок коленного сустава:

- НПВС;
- анальгетики;
- поливитаминные препараты;
- хондроитинсульфат;
Назначаются немедикаментозные мероприятия, главным образом физиопроцедуры (электромагнитные поля, грязи, ультрафонофорез с нестероидными анальгетиками).
Характер травмы и ее локализация влияют на то, сколько лечится растяжение связок колена. Обычно средняя длительность консервативной терапии – около месяца. Если было диагностировано выраженное растяжение связок колена, лечение включает хирургическую помощь. Операция выполняется открытым доступом или с помощью артроскопии.
Растяжение боковых связок коленного сустава – лечение
Если диагностировано растяжение внутренней боковой связки коленного сустава, лечение чаще всего проводится хирургическим путем. Если установлено растяжение связок сзади колена, лечение обязательно включает применение специальных физических тренировок, цель которых состоит в укреплении соединительнотканных структур. Растяжение внутренней боковой связки коленного сустава восстанавливают с использованием артроскопии.
Растяжение связок коленного сустава – сколько заживает?
Ткани суставного аппарата обладают свойством регенерации (восстановления) клеток и волокон межклеточного вещества. Длительность процесса регенерации зависит от индивидуальных особенностей организма человека, его возраста, наличия сопутствующей патологии. Перечисленные факторы влияют на то, сколько заживает растяжение связок колена.
Растяжение связок коленного сустава – сроки восстановления
Если был установлен диагноз растяжение связок коленного сустава, лечение (срок лечения) зависит от индивидуальных характеристик организма больного и подбирается врачом после проведенной диагностики.

После основного этапа консервативной терапии или хирургического вмешательства врачом назначаются реабилитационные мероприятия. Их цель состоит в том, чтобы восстановить функциональное состояние, которое изменило растяжение связок колена. Сроки восстановления в среднем занимают период времени длительностью до полугода. В процессе реабилитации обязательно используется лечебная физкультура.
Растяжение связок сзади колена является достаточно опасной травмой с неблагоприятным прогнозом при естественном течении. Отказ от адекватной терапии может стать причиной различных осложнений, включающих воспалительные или дегенеративно-дистрофические процессы.
После травмирования, которое сопровождает растяжение связок под коленом, лечение в хорошей клинике позволит полностью восстановить функциональное состояние структур опорно-двигательной системы человека.
Профилактика включает специальные наколенники при растяжении связок коленного сустава. Цена таких приспособлений зависит от качества материала и их размеров.
Для фиксации фрагментов перелома большеберцовой и малоберцовой кости используют специальные приспособления. Одним из послеоперационных осложнений является тугоподвижность коленного сустава после остеосинтеза голени. Как восстановить функции сустава и методы реабилитации. 
Особенности лечебной процедуры
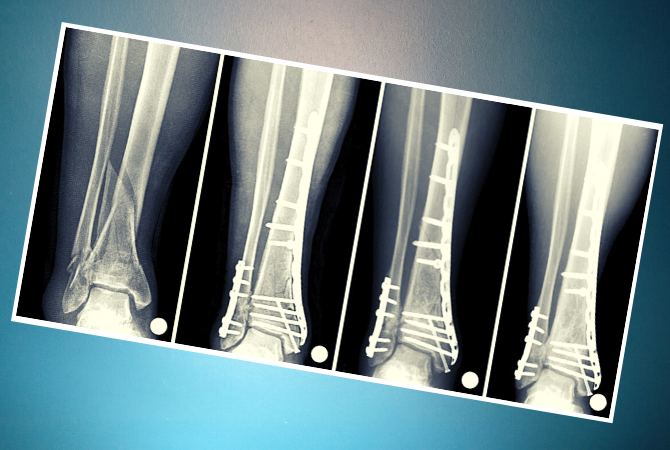
Остеосинтез проводится при сложных переломах голени. В процессе операции сломанные кости в правильном положении надежно фиксируются при помощи пластин, стержней, спиц, проволоки и винтов. Приспособления выполнены из нержавеющей стали, хромо никелевых и титановых сплавов. А также это могут быть искусственные материалы, рассасывающиеся в теле.
Операцию остеосинтеза выполняют через 2–3 дня после травмы. При тяжелом общем состоянии пациента, через две три недели. Успех манипуляции зависит от сохранности костных отломков, их точного сопоставления. С минимальным повреждением мягких тканей и сохранением кровоснабжения в месте перелома. Правильно спланированным восстановительным периодом.
Есть несколько способов фиксации отломков. Репозиционный предусматривает удержание костей в нужном положении без последующей нагрузки на конечность. После операции на ногу накладывают гипсовую повязку или лонгету. Функционально-стабильный метод оказывает хороший укрепляющий эффект и возможность двигать конечностью. В первый период минимальная нагрузка, затем постепенно увеличивается до полной.
Осложнение после операции
Тугоподвижность или контрактура возникает у 7–38% больных после повреждения костей и связок, формирующих коленный сустав. Реже патология появляется из-за длительной иммобилизации конечности в послеоперационный период. Другие причины тугоподвижности в результате перелома костей:
- образование рубцов на мышцах бедра и голени;
- костные препятствия, рубцово-спаечный процесс в полости сустава и окружающих его тканях;
- перерождение мышечной ткани в рубцовую в результате неправильно сросшегося перелома или формирования ложного сустава;
- развитие остеомиелита.
В зависимости от недостатка тех или иных движений, контрактуры колена бывают сгибательные, разгибательные и смешанные. Чтобы не допустить появления контрактур, на 2–3 день после остеосинтеза пациенту показаны физические упражнения.
Периоды реабилитации
Все мероприятия направлены на восстановление функций коленного сустава и устранение тугоподвижности. Срок периода зависит от сложности полученной травмы, возраста человека, положительного настроя и неукоснительного выполнения назначений и рекомендаций доктора. Весь этап, начиная от операции и до полного восстановления функций конечности, условно делится на несколько частей.
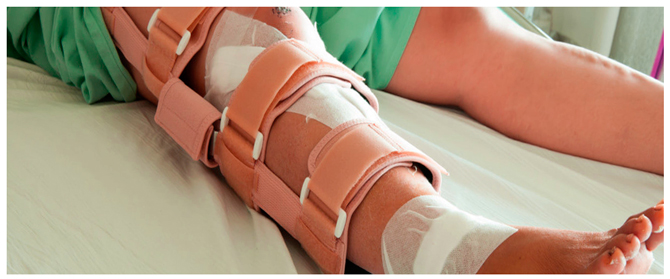
Она продолжается от 3 до 5 дней. В это время нужен постельный режим, конечность должна быть приподнята. Пациенту выполняют перевязки. Швы снимают через две недели. Для предупреждения контрактур используют шину. Она позволяет изменять угол сгибания ноги в коленном суставе. Для предупреждения развития пневмонии назначают дыхательную гимнастику.
Физиотерапия – это неотъемлемая часть реабилитационного периода. Лечение снижает боль, уменьшает отеки, способствует заживлению раны и сращиванию костей, предупреждает атрофию мышц и появление контрактур. В условиях стационара пациенту делают следующие процедуры:
- для формирования витамина D назначают ультрафиолетовое облучение;
- снимает отечность тканей и воспаление процедура УВЧ;
- электрофорез с кальцием способствует срастанию костей;
- аппликации с парафином и лечебные грязи.
Для здоровой конечности и дистальных суставов прооперированной ноги показан общеукрепляющий комплекс. Для коленного сустава назначают изометрические упражнения и идеомоторную гимнастику. Это мысленное прорабатывание элементов тренировки. При этом мозг посылает определенные импульсы, и мышцы приходят в тонус.
Этот этап длится с 5 дня и до консолидации перелома и появления костной мозоли. Если был произведен стабильно-функциональный остеосинтез, допустимы активные движения в умеренных количествах. Для устранения тугоподвижности расширяют двигательный режим, гимнастику дополняют легкими упражнениями. Выполнять их следует с осторожностью, до появления слабой боли. Через несколько дней можно добавить упрощенный вариант упражнений с сопротивлением.
После снятия иммобилизующего устройства пациент должен ходить. Рекомендации по нагрузке врач травматолог дет в индивидуальном порядке. Все зависит от вида оперативного вмешательства, тяжести реабилитационного периода, присутствия болевых ощущений, веса и возраста пациента.
Для устранения отека и улучшения кровотока полезны растирания. Их делают с использованием медикаментозных мазей, специальных кремов, а также пихтового или кедрового масла. Средство втирают в кожу разминающими и поглаживающими движениями.
Для предупреждения контрактур в домашних условиях можно делать массаж, при условии, что нет тромбоза. Предварительно необходима консультация флеболога и дуплексное сканирование вен нижних конечностей. 
Через 4–5 недель включают занятия в бассейне. Учитывая физические свойства воды, выполнять упражнения в ней намного легче. Продолжительность комплекса полчаса, количество повторов упражнений до 12 раз. Комфортная температура не ниже 30°. Движения делают медленно, лежа на спине или животе, придерживаясь рукой за бортик. Можно выполнять ходьбу в воде, учитывая разрешенную нагрузку на ногу.
Не последняя роль отводится рациональному питанию. Иммобилизация нарушает стабильное кровообращение, и поврежденные кости не получают важные элементы. Поэтому в рацион должны входить продукты, богатые кальцием и кремнием. Это редис и репа, черная смородина и малина, груши. А также:
- молоко и творог;
- из орехов лучше лесные, можно кунжут;
- бобовые – это соя, фасоль, в том числе и стручковая;
- цветная капуста и другие зеленые овощи;
- фрукты, особенно хурма;
- хлеб с отрубями.
В зимний и ранний весенний период можно использовать аптечные комплексы, с обязательным содержанием витамина D, C, E и группы B.
Период длится от начала консолидации и до полного выздоровления. В это время больные могут ходить без костылей. Реабилитация направлена на укрепление мышц, восстановление координации движений, возвращение к выполнению работ по дому или профессиональным навыкам. На смену лечебной физкультуре приходит механотерапия. Это упражнения на маятниковых аппаратах и блоках, велотренажерах. Если самочувствие не нарушено, постепенно наращивают нагрузки.
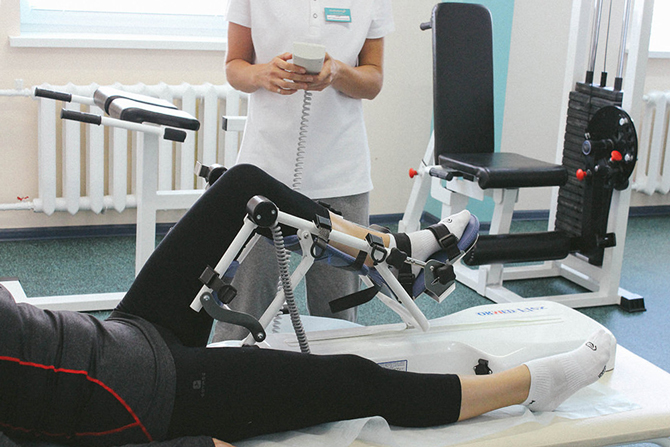
После клинического и рентгенологического подтверждения срастания перелома и восстановления функций конечности, необходима повторная операция по удалению металлических конструкций из организма. Процедуру проводят через 8–10 месяцев. В противном случае возможно обрастание металлических частей мягкими тканями. Швы снимают через 2 недели. После этого разрешены привычные физические нагрузки. Полное выздоровление при остеосинтезе голени происходит через 12–18 месяцев.
Восстановительный период после операции — важный момент в процессе выздоровления. Он требует не только времени, но значительных физических и моральных усилий. Страх повторного перелома снижает двигательную активность. Чтобы быстрее вернуть былую подвижность, следует неукоснительно соблюдать правила реабилитации.
Этиология и механогенез ▪ Чаще всего перелом надколенника возникает как следствие прямых силовых воздействий, наприме при падении на согнутый коленный сустав. ▪ Часто сочетается с повреждением кожи. ▪ Внезапное сгибание коленного сустава при напряженной четырехглавой мышце. Переломы надколенника (поперечные или отрывные) являются тракционными переломами, т.к. фрагменты расходятся из-за тяги четырехглавой мышцы.

Показания ▪ Открытые переломы. ▪ Отрывы верхнего и нижнего полюса надколенника. ▪ Все поперечные, многофрагментарные и оскольчатые переломы. ▪ Продольные переломы со смещением.
Противопоказания ▪ Переломы без смещения (консервативное лечение). ▪ Отсутствие разрыва капсулы и повреждения разгибательного аппарата. ▪ Общепринятые противопоказания к оперативному лечению (см. 1.1).
Диагностика ▪ Обычное обследование см. 1.3 предоперационная диагностика. ▪ Клиническое обследование: повреждение кожи, гематома и боль при надавливании на надколенник, болезненное ограничение движений, выпадение активного разгибания, при разрыве капсульносвязочного аппарата коленного сустава пальпаторно определяемый диастаз между фрагментами надколенника, гемартроз. ▪ Рентгенологическое обследование: передне-задняя и боковая рентгенография коленного сустава, тангенциальная рентгенография надколенника (как дополнение). ▪ При необходимости артроскопия для оценки повреждения хряща в бедренно-пателлярном сочленении, опорожнение гемартроза, исключение интраартикулярных сопутствующих повреждений.
Внимание: недооценка простых ушибов коленного сустава при двух или многофрагментарных переломах надколенника. В сомнительных случаях рентгенография с противоположной стороны.
Операция
Объяснение ▪ Общий операционный риск см. 1.2 и 1.8.3. ▪ Высокий процент инфицирования раны из-за тонкого слоя мягких тканей, прежде всего при открытых переломах. ▪ Расшатывание или повреждение имплантата. ▪ Формирование ложного сустава или повторного перелома. ▪ Развитие ретропателлярного артроза при инконгруентности поверхностей сустава или из-за повреждения ретропателлярного хряща.
Предоперационная подготовка ▪ Бритье соответствующей конечности. ▪ Натощак в день операции.
В операционной ▪ Интубационный наркоз или регионарная анестезия. ▪ Положение: на спине с разогнутой конечностью, кровоостанавливающий жгут. ▪ Обработка кожи и обкладывание операционного поля (чаще всего комплектом для конечностей). ▪ У операционного стола: оператор со стороны соответствующей конечности, 1-й ассистент напротив, операционная сестра со стороны ножного конца, ЭОП сбоку на соответствующей стороне. ▪ Рекомендуется профилактика инфекции (напр., однократное внутривенное введение 2,0 г Gramaxin®).
Методы ▪ Спицами Киршнера и натягивающей проволочной петлей (рис. 32 а).

▪ Остеосинтез натягивающей проволочной петлей с компрессирующими винтами (рис. 32 б). ▪ Остеосинтез винтами. ▪ Частичное удаление надколенника при осколочных переломах дорзальной поверхности сустава.
- Дислоцированные продольные переломы: винтовой остеосинтез с двумя поперечными спонгиозными винтами.
- Поперечные, многофрагментарные и оскольчатые переломы: натягивающей проволочной петлей, при необходимости со стягивающими винтами или спицами Киршнера.
- Отрыв нижнего полюса надколенника: спонгиозные винты с натягивающей проволочной петлей.
Оперативный доступ Дугообразный доступ Текстора (рис. ЗЗА). Остеосинтез двойной натягивающей проволочной петлей
▪ Обнажить линию перелома, исследовать поверхности сустава, ликвидировать гемартроз. ▪ Репозиция перелома и фиксация отломков одним или двумя репозиционными щипцами. ▪ Контроль задней поверхности надколенника. ▪ В пункционную канюлю с большим просветом ввести краниально первую проволоку и провести ее через сухожилие четырехглавой мышцы, каудально, таким же образом через сухожилие надколенника (Внимание: оба плеча проволоки должны располагаться над надколенником, но не сбоку). ▪ Боковое завязывание концов проволоки с постепенным ее подтягиванием.
▪ Вторую проволоку провести центрально в виде восьмерки и завязать. ▪ Проверить стабильность коленного сустава при движении. ▪ ЭОП-контроль в 2-х проекциях для исследования положения проволоки и конгруентности поверхностей сустава. ▪ Ушивание капсулы сустава (напр., Dexon® или Vicryl®2—0). ▪ Интраартикулярное и подкожное дренирование. ▪ Ушивание раны.

Остеосинтез спицами Киршнера с натягивающей проволочной петлей ▪ Обнажить линию перелома и выполнить репозицию, как описано выше. ▪ Через оба фрагмента провести 2 паралелльные спицы 1,6 или 1,8 мм. Концы спиц согнуть, вокруг них над надколенником провести проволочный серкляж и завязать под контролем стабильности репозиции. ▪ Выступающие концы спиц укоротить и утопить в мягкие ткани. ▪ Дальнейший ход операции как описано выше.
Послеоперационное лечение ▪ Раннее функциональное послеоперационное лечение: начинать активные и пассивные двигательные упражнения при стабильном остеосинтезе с 1 послеоперационного дня, разработка четырехглавой мышцы. ▪ Удалить дренажи через 24—48 часов. ▪ Профилактика тромбозов малыми дозами гепарина на период стационарного лечения. ▪ Частичная нагрузка после заживления раны. ▪ Снять швы на 12—14 день. ▪ Рентгенологичекий контроль: в день операции, перед выпиской, через 6 и 12 недель. ▪ Выписка из стационара после заживления раны и достаточной мобилизации.
Реабилитация
- Полная нагрузка через 6 недель.
- Удаление металлоконструкций через 6— 12 месяцев.
- При нестабильном остеосинтезе запирающая коррекция или гипсовый тутор на 6—8 недель (Внимание: неблагоприятно для функции коленного сустава).
Осложнения и их лечение ▪ Инфекция: местное лечение раны, по показаниям раскрытие раны и ее обработка, антибактериальная терапия. ▪ Расшатывание или повреждение имплантата: при расхождении фрагментов свыше 3 мм реостеосиитез. ▪ Ложный сустав: при отсутствии жалоб лечение не требуется, в противном случае, по показаниям, частичное удаление надколенника.
Читайте также:


