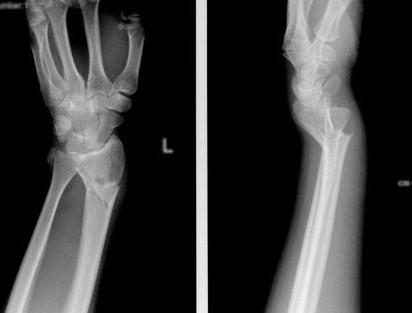
Перелом лучевой кости ноги операция
При значительном смещении отломков используется остеосинтез лучевой кости металлической пластиной, специально разработанной для данной области. После сопоставления отломков, пластина фиксируется винтами к поврежденной кости. После установки пластины, на кожу накладываются швы, также применяется гипсовая лонгета. После операции назначается лекарственная терапия: обезболивающие препараты, препараты кальция для стимуляции сращения кости, при необходимости – препараты местного действия для уменьшения отека. Средний срок пребывания в стационаре – 7 дней. Швы снимаются в спустя 2 недели, на контрольном приеме у травматолога, тогда же пациент отказывается и от гипсовой повязки. Рука находится в возвышенном положении на косыночной повязке. Необходимости в удалении пластины, как правило, нет.
Аппарат внешней фиксации
В некоторых случаях – в пожилом возрасте, при выраженном отеке кисти и лучезапястного сустава, делать доступ для установки пластины бывает нежелательно в силу различных факторов (отек, состояние кожи). В таких случаях устанавливают аппарат внешней фиксации – он фиксирует отломки с помощью спиц, которые проходят через кожу в кость. Аппарат выступает над кожей небольшим блоком (около 12 см длиной и 3 см высотой). Преимущество этого вида остеосинтеза в том, что нет необходимости делать большие разрезы кожи, однако за аппаратом нужно следить весь срок его ношения – делать перевязки, чтобы спицы не воспалились.
После операции рука 2 недели находится в гипсовой лонгете, затем пациент начинает разрабатывать лучезапястный сустав в аппарате, который этому не препятствует.
Аппарат внешней фиксации удаляется примерно через 6 недель, после проведения рентген-контроля, в условиях стационара. Перевязки необходимо проводить через день, в амбулаторном режиме. Рука носится в возвышенном положении на косыночной повязке.
Фиксация спицами или винтами
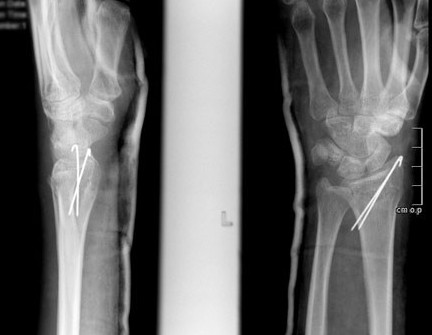
При незначительном смещении отломков лучевая кость фиксируется спицами или винтами через небольшие проколы кожи. По стандартному протоколу, на 2 недели накладывается гипсовая лонгета, затем пациент начинает разрабатывать руку. Спустя 6 недель спицы извлекаются.
В ряде случаев возможно применение саморассасывающихся имплантатов (винтов, спиц), удалять которые не нужно.
Застарелые, неправильно сросшиеся переломы лучевой кости
При застарелых неправильно сросшихся переломах, пациентов могут беспокоить болевые ощущения, присутствовать ограничения движения – тугоподвижность сустава, и другие неприятные последствия (онемение и отечность пальцев кисти). В подобных случаях рекомендовано оперативное лечение, чаще всего – с фиксацией пластиной. Кость разобщается, выставляется в правильное положение и фиксируется. Если есть зона дефекта кости – например, если кость срослась с укорочением, то он заполняется либо собственной костью человека: производится пересадка кости, которая берется, обычно, из гребня подвздошной (тазовой) кости, либо искусственной костью, которая примерно за 2 года перестраивается в собственную костную ткань.
Дальнейшее послеоперационное лечение при застарелых и неправильно сросшихся переломах лучевой кости аналогичны описанным ранее. Однако,может потребоваться более длительная реабилитация.
Анестезия при оперативном лечении перелома дистального метаэпифиза лучевой кости
Для проведения всех вышеописанных операций, как правило, используется проводниковая анестезия - раствор анестетика вводится в зону плечевого сплетения, где проходят нервы, которые отвечают за чувствительность и движения верхней конечности, и рука полностью немеет. Подобная анестезия достаточно легко переносится, длится 4-6 часов. Фактически это разновидность местной анестезии. Кроме того, делается премедикация – успокаивающий укол перед операцией, и во время операции человек спит своим сном. Возможно применение общей анестезии. Окончательный выбор метода анестезии определяется врачом-анестезиологом накануне операции при совместной беседе с пациентом.
Контакты: +7 (495) 155-19-61, e-mail: Этот адрес электронной почты защищён от спам-ботов. У вас должен быть включен JavaScript для просмотра.


Лучевая кость руки – это парная кость в предплечье, которая распложена рядом с локтевой костью. Перелом лучевой кости можно получить в любое время года и суток, при любых обстоятельствах. Часто он бывает во время ДТП, при занятии спортом или падении велосипеда или с лестницы – особенно у пожилых людей. Очень велик риск такой травмы, если упали на прямую руку.
Еще одна причина, которая может привести к перелому – остеопороз. При этом заболевании кости становятся очень хрупкими, настолько, что травму можно получить даже при незначительном ударе рукой.
Существует несколько видом перелома лучевой кости:
-
внустрисуставной – когда перелом приходится на лучезапястный состав;
внесуставной – в данном случае сустав не затронут;
открытый – когда повреждена кожа;
оскольчатый – в этом случае кость может быть сломана на 3 и более частей.
Самый опасный из них – открытый перелом, поскольку при таком варианте риск заражения инфекцией. Такие переломы очень сложно срастаются, поэтому надо как можно быстрее обратиться к травматологу.
Симптомы перелома лучевой кости
Главных симптомов три:
-
сильная боль от запястья до локтя;
сложно пошевелить запястьем.
Иногда может появиться гематома и онемение пальцев. При переломе лучевой кости со смещением будет заметна деформация руки, а при пальпации – характерный хруст обломков кости.
Лечение перелома лучевой кости
Диагностика
В большинстве случаев определить перелом лучевой кости помогает рентген – его делают в двух проекциях. Если перелом внутрисуставной и потребуется операция, делают компьютерную томографию (КТ) – она обеспечит точное выравнивание составной поверхности.
КТ делают и после операции, чтобы проверить, правильно ли сросся перелом.
Их несколько и зависят они от типа травмы. Кроме того при лечении учитывают возраст пациента (у пожилых людей кости срастаются дольше) и его активности, например, спортсменам важно сохранить полную подвижность руки.
Консервативное лечение. Если перелом несложный, смещения нет, на травмированную руку накладывают гипс.
Если перелом со смещением, врач первым делом вернет части в правильное положение – это называется репозиция. После этого руку зафиксируют гипсовой лангетой в конкретном положении, которое зависит от характера перелома. Лангету оставляют на несколько дней, до тех пор, пока не спадет отек. А после этого наложат гипс – на 4 - 5 недель.
Хирургическое лечение. В отдельных случаях смещение при переломе бывает настолько сильным, что зафиксировать кости в правильном положении просто гипсом не получится. В этом случае их будут фиксировать спицами через кожу или платинами и винтами – в этом случае делают открытую операцию.
После того, как кости срастутся, врач назначает физиотерапию. Это может быть электрофорез, УВЧ, массаж, ЛФК (лечебная физкультура, которая поможет восстановить подвижность руки) и специальная диета, направленная на укрепление костей.
Профилактика перелома лучевой кости в домашних условиях
Совет здесь может быть только один – осторожность и еще раз осторожность. Особенно это касается пожилых людей. Носите удобную обувь и не торопитесь, чтобы исключить возможность падения.
И конечно, надо больше употреблять продуктов, укрепляющих кости. Среди них лосось, сардины, сыр, йогурт, шпинат, соя, листовая капуста и злаки.
Популярные вопросы и ответы
Осложнения при переломе лучевой кости случаются как в момент травмы, так и в процессе лечения.
Если в результате травмы фрагменты кости повреждают кожу, перелом инфицируется. Проходящие вокруг лучевой кости сосуды и нервы могут повредиться как острыми отломками, так и быстро развивающимся отеком в зоне перелома.
Консервативное лечение заключается в восстановлении положения костей и удержании их гипсовой повязкой. Гипс иногда сдавливает мягкие ткани, что приводит к их медленному разрушению и трудному заживлению после удаления повязки.
Хирургическое лечение связано со стандартными редко встречающимися рисками – инфицирование раны, замедленное сращение перелома, сосудистые и неврологические осложнения.
Реабилитация после перелома лучевой кости должна начинаться сразу после оказания врачебной помощи. Хорошо помогает справиться с отеком лечебная физкультура под наблюдением физическим терапевтом, иногда применяется аппаратная физиотерапия. Консервативное лечение требует реабилитации в течение 6 - 8 недель в гипсе, и потом еще 6 - 8 недель без гипса. Хирургическое лечение позволяет сократить эти сроки вдвое.
Многие люди в своей жизни сталкивались с таким неприятным явлением как перелом, и лучевая кость в медицинской статистике таковых занимает лидирующие позиции. Спровоцировать перелом лучевой кости, последующее проведение оперативного вмешательства могут разные причины. Но в любом случае требуется срочное и немедленное обращение за медицинской, профессиональной помощью. Первая помощь Перелом кости – это тот тип травм, требующие немедленного вмешательства врачей и до момента приезда кареты скорой помощи стоит обездвижить травмированную конечность,…
| Первичный прием врача-травматолога | 2000 |
| Повторный прием врача-травматолога | 1800 |
| Анестезия местная | 600 |
| Анестезия проводниковая (кисть, стопа) | 1200 |
| Внутрисуставная иньекция препарата Дьюралан | 19200 |
| Вправление вывихов больших суставов (локоть, плечо, колено) | 4800 |
| Вправление вывихов малых суставов (МФС, ПФС) | 2000 |
| Вправление надколенника | 2200 |
| Вросший ноготь удаление | 4500 |
| Вскрытие гематомы | 2400 |
| Дипроспан-лидокаиновая блокада | 3000 |
| Закрытая ручная репозиция костных отломков (1 категория) | 1200 |
| Закрытая ручная репозиция костных отломков (2 категория) | 2400 |
| Закрытая ручная репозиция костных отломков (3 категория) | 3600 |
| Изготовление ортопедических индивидуальных стелек SURSIL-ORTHO (1 пара) | 3250 |
| Иммобилизация при травмах для транспортировки | 1350 |
| Искусственная кость | 1800 |
| Коррекция ортопедических стелек | 1100 |
| Лазерное лечение вросшего ногтя (1-кат. сложности) | 5400 |
| Лазерное лечение вросшего ногтя (2-кат. сложности) | 5900 |
| Наложение большой гипсовой лонгеты | 2400 |
| Наложение большой циркулярной пластиковой повязки | 2650 |
| Наложение косметического внутрикожного шва | 2400 |
| Наложение повязки Дезо | 500 |
| Наложение средней гипсовой лонгеты | 1800 |
| Наложение фиксирующей повязки на г/с | 500 |
| Наложение фиксирующей повязки на лучзап. | 500 |
| Наложение фиксирующей повязки на к/с | 500 |
| Наложение бинтовой повязки | 500 |
| Наложение фиксирующей лейкопластырной повязки на пальцы | 250 |
| Направление биологического материала на гистологическое исследование | 1800 |
| Опорожнение подапоневротической гематомы | 1200 |
| Остановка кровотечения из раны легированием сосуда | 1450 |
| Первичная хирургческая обработка раны (1-ая категория сложности) | 2400 |
| Первичная хирургическая обработка раны (2-ая категория сложности) | 4200 |
| Первичная хирургическая обработка раны (3-ая категория сложности) | 4800 |
| Перевязка чистой раны | 600 |
| Периартикулярная блокада лучезапястного сустава | 1450 |
| Периартикулярная блокада плечевого сустава | 1800 |
| Пластика послеоперационных рубцов | 3600 |
| Пункция коленного сустава лечебно-диагностическая | 1350 |
| Пункция коленного сустава с внутрисуставным введением препарата | 2000 |
| Пункция сустава с внутрисуставным введением препарата Ферматрон | 6000 |
| Пункция сустава с внутрисуставным введением препарата | 1350 |
| Репозиция отломков костей при закрытом переломе | 2200 |
| Смена гипсовой лонгеты на пластик на голеностопном суставе | 3000 |
| Смена гипсовой лонгеты на пластик на лучезапястном суставе | 1800 |
| Смена гипсовой повязки на пластик от пальцев до верхней трети бедра | 4200 |
| Снятие малой циркулярной пластиковый повязки | 600 |
| Снятие большой циркулярной пластиковой повязки | 850 |
| Снятие гипса | 800 |
| Снятие послеоперационных швов | 800 |
| Удаление доброкачественного новообразования кожи молекулярно- резонансным методом - область лица, шеи, декольте - более 0,5 см в диаметре (1 элемент) | 1800 |
| Удаление доброкачественного новообразования кожи молекулярно-резонансным методом - грудь, живот, спина - до 0,5 см в диаметре (1 элемент) | 600 |
| Удаление доброкачественного новообразования кожи молекулярно-резонансным методом - лицо, шея, область декольте - до 0,5 см в диаметре (1 элемент) | 600 |
| Удаление доброкачественных образований кожи размером менее 5 мм | 1800 |
| Удаление доброкачественных образований подкожно-жировой клетчатки и соединительной ткани | 3600 |
| Удаление доброкачественных образований подкожно-жировой клетчатки и соединительной ткани в сложных анатомических зонах | 9600 |
| Удаление инородного тела из мягких тканей (1 категории) | 2400 |
| Удаление инородного тела из мягких тканей (2 категория) | 4200 |
| Удаление инородного тела из мягких тканей (3 категория) | 8400 |
| Удаление металлоконструкции | 12000 |
| Удаление спицы | 3000 |
| Удаление стержневой мозоли | 2800 |
| Хирургическая обработка осложненной раны (1-кат. сложности) | 2400 |
| Хирургическая обработка осложненной раны (2-кат. сложности) | 3600 |
| Хирургическое лечение эпикондилита | 30000 |
| Турбокаст запястье | 9000 |
| Турбокаст голеностоп | 11650 |
| Турбокаст локоть | 13200 |
| Артродез спицей Киршнера | 12000 |
| Гипсовая иммобилизация | 1200 |
| Наложение малой гипсовой лонгеты | 1200 |
| Наложение пластиковой повязки | 1800 |
| Наложение малой циркулярной пластиковой повязки | 1800 |
| V-Y пластика | 18000 |
| Болезнь Де Кервена. Оперативное лечение | 16200 |
| Гигрома кисти. Удаление гигромы | 8400 |
| Контрактура Дюпюитрена. Игольчатая апоневротомия (1 палец) с учетом стоимости препарата | 21600 |
| Контрактура Дюпюитрена. Субтотальная апоневрэктомия (1 палец) | 27600 |
| Коррекция деформации пальца | 33600 |
| Металлоконструкция | 19500 |
| Остеосинтез переломов кисти. Без стоимости металлоконструкции | 26400 |
| Первичный шов сухожилий. До 3- х недель после травмы | 28800 |
| Пластика сухожилий. Первый этап. | 42000 |
| Пластика сухожилий. Второй этап | 39000 |
| Повторная операция на кисти | 16800 |
| Стенозирующий лигаментит . Иссечение кольцевидной связки | 13200 |
| Тенодез | 38400 |
| Туннельный синдром. Рассечение связки | 25200 |
| Туннельный синдром. Эндоскопия. | 48000 |
| Удаление опухоли | 16800 |
| Удаление остеофитов на фалангах кисти | 2400 |
| Хирургическое лечение эпикондилита | 33600 |
| Винт Герберта | 9000 |
| Деформация Тейлора | 30000 |
| Деформация Хаглунда | 28800 |
| Коррекция Hallux Valgus легкой степени | 33600 |
| Коррекция Hallux Valgus средней степени | 45600 |
| Коррекция Hallux Valgus тяжелой степени | 60000 |
| Коррекция длины пальца | 34800 |
| Молоткообразные пальцы. Коррекция деформация (1 палец) | 14400 |
| Неврома Мортона - удаление | 28800 |
| Обувь Барука | 2200 |
| Остеосинтез переломов стопы. Без стоимости металлоконстракции | 26400 |
| Повторная операция | 14000 |
| Удаление пяточной шпоры. Чрескожная операция | 30000 |
| Удаление экзостоза кости | 33600 |
| Шов нерва | 27600 |























Многие люди в своей жизни сталкивались с таким неприятным явлением как перелом, и лучевая кость в медицинской статистике таковых занимает лидирующие позиции. Спровоцировать перелом лучевой кости, последующее проведение оперативного вмешательства могут разные причины. Но в любом случае требуется срочное и немедленное обращение за медицинской, профессиональной помощью.
Первая помощь
Перелом кости – это тот тип травм, требующие немедленного вмешательства врачей и до момента приезда кареты скорой помощи стоит обездвижить травмированную конечность, смастерив и приспособив для этого даже самодельную шину, используя подручные средства. В этом случае на помощь могут прийти любые плоские и жесткие предметы – палка, доска.
Если перелом у пациента открытый – кожу вокруг него обрабатывают антисептическим составом и доставляют пациента в лечебное учреждение. Уже на месте врач травматолог принимает решение о проведении оперативного вмешательства, удалению обломков кости и проведении правильного сращивания конечности.
В соответствии с медицинской статистикой самым частым местом переломов есть именно лучевая кость. При диагностировании перелома лучевой кости, прежде всего, проводиться рентгенологическое исследование и получение снимков в нескольких проекциях. Только после ознакомления с результатами проведенного исследования, определения степени смещения кости и определения степени повреждения шиловидного отростка и иных частей сустава проводят предварительное составление схемы лечения.
Прежде всего, врачи проводят смещение костей и их фрагментов посредством аппаратов Эдельштейна либо же Соколовского, далее проводится наложение специальной фиксирующей ленточного типа повязки. Если же провести на практике данные методы не представляется возможным – в случае перелома лучевой кости проводят оперативное вмешательство. Как ее называют врачи – остеосинтез, репозиция обломков, восстановление целостности сквозь кожу при помощи специальных спиц.
В определенных случаях врачи могут применять и внешние типы фиксирующих устройств – винты либо накладные типы пластин. Когда перелом врачи диагностируют без смещения – врачи ограничиваются наложением гипсовой повязки и проводится длительный курс реабилитации иммобилизации поврежденной поверхности, с обязательным промежуточным контролем процесса сращивания посредством рентгенологического исследования.
После снятия гипсовой повязки пациенту предстоит долгий период реабилитации и восстановление полноценной двигательной активности руки – для этого врачи назначают комплекс индивидуально разработанных упражнений, некоторые из них проводятся в воде для улучшения эффективности восстановления.
После недельного курса подобных упражнений можно переходить к более интенсивным упражнениям – разрабатывается мелкая моторика путем сбора пазлов и пирамид со спичек, иных мелких фигурок. Показан и курс лечебного массажа – но проводить его самому не стоит, а лучше доверить это профессионалам.
Если сам курс лечения проведен правильно, в соответствии со всеми медицинскими нормами – в последующем могут развиваться определенные осложнения. К таковым врачи относят:
1. Неправильное срастание кости с наличием анатомически аномального смещения, что в итоге приводит к искривлению руки и нарушению ее функций, снижение дееспособности.
2. Костный тип атрофии, сопровожденная отеком и напряжением в мышечных тканях.
3. Неврит, поражающий нерв – болезнь Турнера, когда травмируется и ущемляется тканевый нерв.
При любых отклонениях и негативных симптомах – первое, что должен сделать пациент, это обратиться к врачу.
Лучевая кость — это одна из костей предплечья. Один из ее концов, участвующий в образовании лучезапястного сустава, называется дистальным концом. Переломы этого конца лучевой кости являются одними из самых распространенных переломов, и эта кость из двух костей предплечья также ломается чаще всего.
Одним из наиболее распространенных вариантов переломов дистального конца лучевой кости является т.н. перелом Коллеса, при котором дистальный фрагмент смещается к тылу. Этот перелом впервые был описан в 1814 году ирландским хирургом и анатомом Абрахамом Коллесом, в честь которого он и получил свое название.
Другие варианты переломов дистального конца лучевой кости включают:
- Внутрисуставной перелом. Линия перелома распространяется на суставную поверхность лучевой кости.
- Внесуставной перелом. Линия перелома не захватывает суставную поверхность.
- Открытый перелом. В области перелома имеется рана, через которую зона перелома сообщается с внешней средой. Такие переломы требуют неотложной помощи в связи с высоким риском инфицирования.
- Оскольчатый перелом. Характеризуется наличием более двух костных фрагментов.
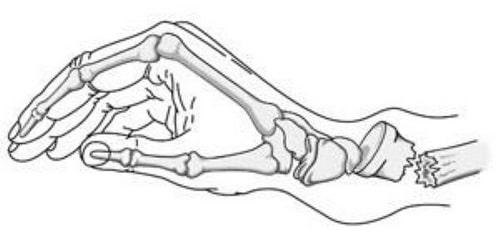
При переломе Коллеса дистальный фрагмент лучевой кости смещается к тылу.
Необходимо максимально точно классифицировать тип перелома, поскольку некоторые переломы лечить бывает сложней, чем другие. К примеру, сложней лечить внутрисуставные переломы, открытые переломы, оскольчатые переломы и переломы со смещением.
Иногда одновременно с лучевой костью ломается и вторая кость предплечья — локтевая. Такие переломы называют переломами дистального конца локтевой кости.
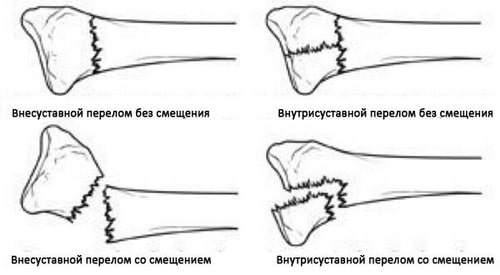
На данном рисунке представлены некоторые типы переломов дистального конца лучевой кости.
Остеопороз (состояние, характеризующееся хрупкостью костной ткани и увеличением риска переломов) может приводить к перелому дистального конца лучевой кости даже в результате незначительного падения. Многие такие переломы у лиц старше 60 лет возникают в результате падения с высоты собственного роста. Поэтому важным аспектом профилактики этих переломов является поддержание хорошего состояния костной ткани. Некоторые переломы хоть и не всегда, но можно предотвратить, использую защитные приспособления для лучезапястного сустава.
Перелом в области лучезапястного сустава, как и любой другой перелом, характеризуется немедленно развивающимся болевым синдромом, локальной болезненностью, отеком и кровоизлияниями. Во многих случаях возникает деформация сустава.
Если выражен болевой синдром, имеет место деформация запястья, онемение или изменение окраски пальцев (они не выглядят розовыми, как обычно), необходимо срочно обратиться к врачу.
Для подтверждения диагноз доктор назначит рентгенографию лучезапястного сустава. Это наиболее распространенный и доступный метод диагностики переломов. Рентгенография позволяет выявить перелом и оценить характер смещения фрагментов.
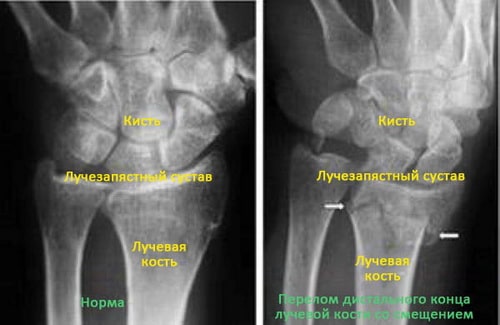
(Слева) Рентгенограмма нормального лучезапястного сустава. (Справа) Стрелками показан перелом дистального конца лучевой кости.
При лечении любого перелома придерживаются одного основного правила: необходимо вернуть фрагменты в их нормальное положение и создать условия, чтобы они сохраняли это положение до наступления сращения.
Если фрагменты кости сохраняют приемлемое положение, достаточно иммобилизации гипсовой повязкой на срок, необходимый для сращения перелома.
При смещении фрагментов и высокой вероятности нарушения функции конечности в будущем необходимо устранение этого смещения. Репозиция — это технический термин, под которым подразумевается устранение смещения фрагментов. Если при этом не делается никаких разрезов, репозиция называется закрытой.
После восстановления нормального положения фрагментов конечность иммобилизируется шиной или гипсом. На первые несколько дней, когда отек в области перелома увеличивается, обычно накладывается лонгета, которая затем переводится в глухую гипсовую повязку. Через 2-3 недели, когда отек уменьшается и повязка расслабляется, она меняется на новую.
В зависимости от типа перелома доктор может несколько раз в процессе лечения назначить контрольную рентгенографию для исключения возможного повторного смещения фрагментов. Обычно в течение первых трех недель рентгенография выполняется еженедельно, а затем через 6 недель после травмы. При переломах без смещения и стабильных переломах она может выполняться реже.
Гипс снимается через 6 недель после травмы, после чего начинается физиотерапия, направленная на восстановление подвижности и функции лучезапястного сустава.
Иногда смещение фрагментов слишком велико, и его невозможно устранить закрыто или удержать фрагменты в правильном положении в гипсе. В последующем это может отразиться на функции конечности. В таких случаях может быть показано оперативное лечение.
Техника операции. При операции обычно выполняется доступ к зоне перелома и выполняется сопоставление фрагментов под контролем глаза (открытая репозиция).
В зависимости от характера перелома выполняется его фиксация тем или иным способом:
- Гипс
- Металлические спицы
- Пластина и винты
- Наружный фиксатор (аппарат наружной фиксации)
- Любые сочетания описанных способов
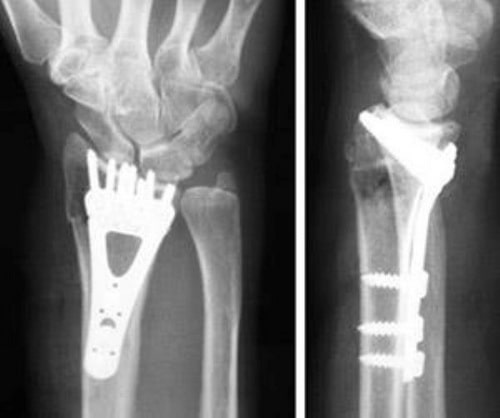
Фиксация перелома дистального конца лучевой кости пластинкой и винтами.
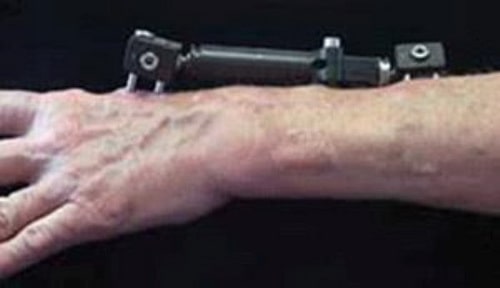
Открытые переломы. При всех открытых переломах показано хирургическое лечение в максимально ранние сроки (в первые 8 часов после травмы). Во время операции все поврежденные ткани тщательно очищаются от загрязнения, для профилактики инфекции назначаются антибиотики. Фрагменты могут быть зафиксированы внутри или с использованием наружного фиксатора. При значительном повреждении мягких тканей в области перелома доктор может временно наложить наружный фиксатор. После заживления тканей вторым этапом может быть выполнена открытая репозиция и внутренняя фиксация перелома.
Поскольку существует множество вариантов переломов дистального конца лучевой кости и множество способов их лечения, восстановительный период будет различным у разных пациентов. Более подробную информацию об этом вы сможете получить у своего лечащего врача.
Боль при большинстве переломов сохраняется от нескольких дней до пары недель. Многие пациенты легко справляются со своими болевыми ощущениями местными аппликациями льда, приданием конечности возвышенного положения и самыми простейшими безрецептурными лекарственными препаратами.
Доктор может порекомендовать вам комбинировать прием ибупрофена и парацетамола. В сочетании друг с другом они гораздо более эффективны, чем по отдельности.
В некоторых случаях исходная гипсовая повязка по уменьшении отека расслабляется и заменяется на новую. Последняя снимается через 6 недель после травмы.
Гипсовую повязку в процессе лечения не следует подвергать действию влаги. Когда вы принимаете душ, ее необходимо закрывать полиэтиленовым пакетом. Будучи намоченным, гипс высыхает достаточно долго. Если это произошло, рекомендуем воспользоваться феном для волос.
Большинство хирургических ран также нельзя мочить в первые 5 дней после операции или до момента снятия швов, в зависимости от того, что наступит раньше.
После операции или после наложения гипса необходимо максимально быстро восстановить движения пальцев кисти. Если у вас не получается нормально двигать пальцами через 24 часа в связи с выраженным болевым синдромом или отеком, обратитесь с этим вопросом к врачу.
В такой ситуации доктор может ослабить гипс или послеоперационную повязку. В некоторых случаях для восстановления полноценной функции необходимы занятия с физиотерапевтом.
Некупируемый стандартными средствами болевой синдром может быть признаком комплексного регионарного болевого синдрома (рефлекторной симпатической дистрофии), который необходимо лечить максимально быстро и агрессивно с использованием медикаментозных средств и блокад.
Большинство пациентов с переломами дистального конца лучевой кости без проблем возвращается к своей повседневной деятельности. Когда это произойдет, зависит от типа перелома, характера лечения и ответа организма на проводимое лечение.
Практически у всех пациентов сохранятся некоторая тугоподвижность лучезапястного сустава. Через 1-2 месяца после снятия гипса или после операции она обычно уменьшается и далее продолжает уменьшаться еще в течение 2 лет после травмы. При необходимости ваш лечащий врач через несколько дней или недель после операции или сразу после снятия гипса направит вас к физиотерапевту.
Большинство пациентов могут возобновить легкие физические нагрузки, например, плавание или тренировки в зале на нижнюю половину тела через 1-2 месяца после снятия гипса или 1-2 месяца после операции. Интенсивные физические нагрузки, например, лыжи или футбол, могут быть возобновлены через 3-6 месяцев после операции.
Полное восстановление обычно занимает не меньше 6 месяцев.
В течение первого года после травмы обычно сохраняются некоторые болевые ощущения при физических нагрузках, а иногда они могут сохраняться дольше или вообще постоянно, особенно это касается высокоэнергетических повреждений, пациентов в возрасте 50 лет или пациентов с исходным остеоартритом лучезапястного сустава. Тугоподвижность обычно выражена минимально и никак не влияет на функцию конечности в целом.
Одним из причин переломов дистального конца лучевой кости является остеопороз. Считается, что пациенты с такими переломами подлежат обследованию на это заболевание, особенно если у них есть и другие факторы риска остеопороза. Более подробно об этой проблеме вы можете поговорить со своим лечащим врачом.
Читайте также: