Плоскостопия деформация на большом пальце
Искривление второго и третьего пальца на ноге имеет несколько причин. Давайте разбираться почему это происходит.
Молоткообразный палец стопы как образуется
Изменение формы фаланг пальцев происходит постепенно. Как правило, в течение нескольких лет. Кто говорит, что произошло это быстро, не правы. Только если причиной искривления не послужил перелом или вывих.
Потому что часто люди не замечают проблемы с суставами, пока те не заявят о себе. Возможно болью, неудобствами и неподвижностью.
Причин деформации несколько. Наследственность в этом случае менее вероятная причина искривления пальцев. Более распространены прочие причины.
Кривые пальцы на ногах причины
◉ Излишне узкая обувь
◉ Частое ношение высоких каблуков
Плоскостопие, особенно поперечное, приводит к тому, что передний отдел стопы делается шире. Изменение формы происходит вследствие дисбаланса между мышцами стопы. Потому что возникает недостаточность в связке поперечного свода. А значит, свод стопы у основания пальцев плохо поддерживается снизу.
Из-за неправильной установки стопы, неравномерной нагрузки человек получает поперечное плоскостопие.
Далее нога ищет новые дополнительные опорные точки. После чего пальцы начинают искривляться. Подгибаясь, превращаются в молоткообразные.
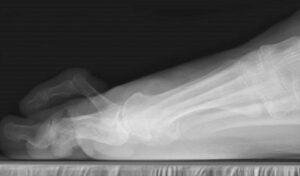
Постепенно все более и более пальцы скрючиваются. Иногда только на одной ноге, иногда на обеих сразу. Эта проблема вносит ограничения в повседневную жизнь. Например определенную проблему с подбором обуви. Также из-за боли вы можете меньшее время находится на ногах.
Второй и третий пальцы на ноге приобретают вид молоткообразных. Кончик пальца из-за поднятия пальца перестаёт соприкасаться с полом.
Если в начале искривления пальцы еще с усилием можно разогнуть, то со временем они затвердевают. Приподнятые пальцы укорачиваются. Но больше места занимают в обуви по высоте.
В результате сверху пальцы прижимаются к обуви. В местах соприкосновения возникают сухие мозоли.
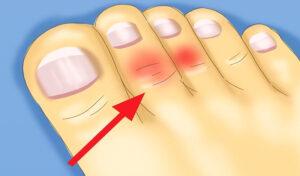
Когда женщина долго и часто ходит на каблуках, связки пальцев перенапрягаются. То есть из-за повышенного давления на пальцы связки удлиняются. Если бы они были хорошо тренированы, то после растяжения легко бы приняли прежнюю форму.
Но без тренировки они не имеют такой эластичности. Мышцы современных людей частично атрофированы. Поэтому связка удлиняется, а пальцы из-за вынужденного неправильного положения остаются согнуты.
Молоткообразная деформация пальцев стопы что делать
Для того чтобы обеспечить фалангам пальцев прежнее положение, надо на них оказать определенное давление. Так как кости и суставы изменили правильное положение, его надо вернуть. Как вы понимаете, процесс это не быстрый.
Помочь себе можно кремами и растирками. Но надо понимать, что они только снимут воспаление суставов и немного снизят болевые ощущения. Втирать мази необходимо продолжительное время.
Исправить положение деформированного пальца можно лишь с помощью специальных приспособлений. Такими являются ортопедические корригирующие приспособления.
Лечебные меры при когтеобразном пальце возможны две:
Не операционное или консервативное лечение будет направлено на то, чтобы исправить молоткообразные пальчики. То есть компенсировать неверное положение фаланг. К подобным мерам исправления можно отнести:
◐ Исправление ортопедическими приспособлениями. Сюда относятся вкладки межпальцевые, ночные ортезы, дневные вкладыши.
◑ Гимнастика для стоп. Для этой цели могут использоваться любые предметы небольшого размера. Чтобы был возможен захват их пальцами ноги. Камушки, шарики, карандаши и что-то подобное.
◐ Массаж пальцев и всей стопы. Кроме того, что улучшается кровообращение в стопах, возвращается эластичность связок и мышц. Тут хорошо использовать массажные коврики или тапочки.
◑ Удобная мягкая обувь. В идеале со специальными вставками в зоне трения фаланг пальцев. Такие вставки не допускают трения на проблемные зоны стоп.
◐ Уходовые процедуры для стоп. Ванночки, сведение сухих мозолей. Снятие тёркой излишне ороговевшей кожи. Удаление кремом участков с ороговелой кожей.

Однако если отсутствует результат от лечения, приходится проводить операцию. Например, если сухожилие чрезмерно напряжено. И палец как-будто закостеневает в согнутом положении.
Хирург удаляет часть излишнего окостенения. Точнее выступающую вверх головку основной кости. Там где образуется уплотнение. Оперативная мера позволяет навсегда избавиться от искривления пальца.
После операции желательно обеспечить фиксацию пальца в физиологическом положении. Чтобы не допустить повторения проблемы, на протяжении двух или трёх месяцев следует носить ортопедические изделия.
Молоткообразная деформация пальцев стопы ортопедические изделия
◉ Избегайте слишком узкой обуви
◉ Каблуки должны быть не выше трёх сантиметров
◉ Делать упражнения для ног
◉ Следить, чтобы перекат стопы при ходьбе был правильным — с пятки к пальцам.
Гимнастикой для ног пренебрегать не стоит. Ведь связкам и мышцам нужна тренировка. Только тогда они будут достаточно эластичными и крепкими. Так предотвратится смещение суставов в стопе и пальцах.
Приспособления для молоткообразных пальцев
◍ Колпачки тканевые на палец
Эти изделия представляют собой узкую трубочку. Внутри она имеет гелевый слой. Сверху — трикотажная тянущаяся ткань. Гель увлажняет ороговевшую кожу на искривлённой фаланге. Также предотвращает трение об обувь молоткообразного пальца.

Кроме этого палец в колпачке оказывается выпрямленным. То есть получает физиологически правильное положение. Носят его в обуви, он не занимает много места. На ночь нет смысла его надевать. Выпрямить палец он способен лишь при ходьбе.
◍ Силиконовые колпачки на палец
Изготовленные из специального геля, имеют в составе минеральные масла. Масла хорошо увлажняют кожный покров и смягчают натёртую кожу.
Все повреждения и деформации пальцев, мозоли — показания для ношения этих изделий. Надетый колпачок на когтеобразный палец, защитит его в месте трения об обувь. Но в отличии от тканевого приспособления, стянуть пальчик он не способен.
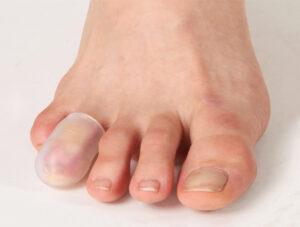
◍ Стельки ортопедические
С помощью колпачков мы сможем бороться с последствием деформации. Но с причиной, которая привела к сгибанию пальцев, поможет справиться стелька ортопедическая .
Только с её помощью можно обеспечить стопе анатомическое положение. Значит поддержать своды — поперечный и продольный. С этим справятся супинаторы в стельке. В то время, когда вы ходите со стельками, ваши своды находятся в физиологичном положении.

Благодаря этому вы приостановите дальнейшую деформацию пальцев. Натоптыши в переднем отделе тоже перестанут образовываться. Так как поперечный отдел стопы будет приподнят супинатором.
◍ Корригирующее приспособление
Помимо вышеперечисленных ортопедических изделий, рекомендуется носить корригирующее приспособление. Оно представляет собой полустельку под плюсневые кости и пальцы стопы.
Утягивающая лента либо резинка позволяет оказывать давление на приподнятые пальцы. Желательно вставлять изделие не только в обувь, ни в домашние тапочки. Когда вы отдыхаете ночью, в приспособлениях нет необходимости.
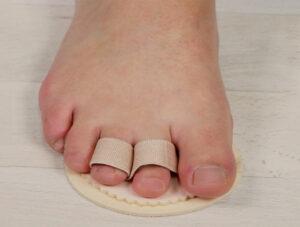
Более быстрый результат принесёт комплексное использование всех приспособлений. Ещё можно добавить межпальцевые вкладыши между пальчиками.
Непосредственно выпрямлению фаланг они не способствуют. Но помогают не допустить, чтобы большой палец не отклонялся ко второму и третьему. Соотственно не давил на соседние пальцы, и они не приподнимались.

Поперечное плоскостопие – это вид уплощенной стопы, при котором она имеет полное соприкосновение с полом из-за ее опущенного поперечного свода. Длина стопы уменьшается по причине разошедшихся в форме веера плюсневых костей, а также смещенного наружу большого пальца ноги. Нормальное анатомическое строение стопы - с изгибами (сводами), что позволяет амортизировать любые нагрузки и не испытывать ортопедических проблем.
Заболевание свойственно людям, передвигающимся или стоящим на ногах в течение длительного времени. Первые испытывают большую нагрузку на нижние конечности, что не под силу выдержать связкам. Вторые, наоборот, не имеют нагрузки, оттого связки ослабевают. Такие примеры встречаются в более чем 80% случаев. Редко плоскостопие возникает вследствие перенесенной травмы – перелома костей стоп. Иногда на развитие патологии влияет рахит, характеризующийся ослабленным состоянием костной ткани.
Женщины чаще мужчин имеют поперечное плоскостопие, встречающееся в половине всех случаев обратившихся за медицинской помощью. Бывает, что поперечное плоскостопие регистрируется у подростков и маленьких детей. Плоскостопие поперечного вида имеет обыкновение проявляться к 37-40 годам. Симптоматическая картина, способы лечения доподлинно известны, поэтому ранняя диагностика заболевания способствует полному выздоровлению.
Разновидности плоскостопия
Согласно расположению продольного и поперечного сводов, различают три типа патологии:
- Плоскостопие поперечное. Для него характерен пониженный поперечный свод: укороченная эта часть стопы и ее увеличенный передний отдел.
- Плоскостопие продольное. В данном случае понижен продольный изгиб, длина стопы, наоборот, увеличена. Такой вид заболевания часто проявляется у молодых людей 15-26 лет.
- Плоскостопие комбинированное (продольно-поперечное). Этот вид патологии имеет серьезные последствия по причине ускоренного износа опорно-двигательного аппарата, провоцирует процесс деформации осанки, развитие патологий позвоночного столба:
- остеохондроза;
- радикулита;
- межпозвоночной грыжи.

Суставы также испытывают дегенеративные изменения, воспаления: артроз, остеоартрит, коксартроз.
Возможные осложнения
Негативные последствия плоскостопия имеют связь с:
- нарушенной координацией движения;
- хромотой, возникшей в результате неспособности венозных сосудов в мышцах икр нижних конечностей полноценно функционировать;
- развитием варикозного заболевания;
- формированием так называемой пяточной шпоры;
- дисфункцией сердца и его системы.
Причины развития заболевания
Среди причин, провоцирующих развитие плоскостопия, называются следующие:
Внешние признаки развивающегося плоскостопия
- боли и усталости ног (к вечеру ощущения усиливаются);
- отеках нижних конечностей;
- ощущении тесной обуви;
- более сильном износе внутренней стороны подошв любой обуви;
- боли в поясничной области;
- меняющихся осанке, походке;
- развитии косолапости;
- появлении пяточных шпор;
- сильной боли в суставах колен (в случае запущенной формы недуга);
- искривленном позвоночнике;
- невозможности держать равновесие, приседать;
- увеличении длины и ширины стопы на последней стадии патологии;
- багрово-синем цвете стопы (из-за затрудненного кровообращения).
| Косолапость при поперечном плоскостопии |
 |
Основные симптомы патологии касаются:
- процесса сглаживания поперечного изгиба стопы, ведущего к деформированию пальцев ног;
- кожных огрубелостей, появляющихся на ступнях;
- молоткообразных пальцев стопы;
- болей, возникающих в верхней части стопы.
| Характерные натоптыши при развивающемся плоскостопии |
 |
Плоскостопие поперечное имеет также один из главных симптомов – деформацию большого пальца стопы, называемую вальгусной. Медицина определяет этот вид патологии бурситом. Его вызывает постоянное механическое раздражение.
| Вальгусная деформация |
 |
Степени заболевания
Патология различается по врожденному и приобретенному типам, а также по следующим степеням:
- Слабовыраженной. При ней большой палец отклоняется максимально на 19 градусов. У пациента наблюдается незначительный отек, сам он ощущает слабость в ногах.
- Умеренно-выраженной. Угол отклонения пальца может равняться 40 градусам. Больной с трудом передвигается, а боли в ногах становятся интенсивнее.
- Сильно выраженной. Палец отклоняется более чем на 35 градусов. Стопы деформированы, пациентом ощущаются боли в поясничной области, нижних конечностях. Передвижение осуществляется с большим трудом.

Дети и взрослые не имеют различий в симптоматике заболевания, но постановка диагноза – точного и окончательного – дело специалиста. Коррекционная терапия, ее методы зависят от причин, процесса развития плоскостопия. Их определит только врач, поэтому ставить самому себе диагнозы, осуществлять лечебные мероприятия чревато отягощением течения болезни.
Диагностика
Первым этапом диагностики является осмотр больного. Врач-ортопед обращает внимание на сглаженную выемку в области подошвы, измененное расположение пальцев, отечность. Собирая анамнез, расспрашивает пациента об ощущениях боли в ногах, наследственных факторах, заболеваний сердца, ревматических патологиях. Далее специалист назначает ряд диагностических мероприятий, заключающихся в:
- геометрическом и топографическом изучении подошвы (подометрии, плантографии);
- рентгенографическом снимке, помогающем определить степень тяжести заболевания, деформирования (вальгусного);
- проведении КТ, МРТ с целью оценки пораженной мягкой ткани.
Пациент направляется на дополнительное обследование к хирургу-флебологу, невропатологу, так как поперечное плоскостопие в своем развитии оказывает патологическое влияние на волокна нервной системы и сосуды, находящиеся в непосредственной близости.
Методики лечения поперечного плоскостопия
Она проводится на начальной стадии патологического процесса, использует специальные приспособления медицинского назначения. Например, коррекция с помощью валиков проводится для воспаленного плюснефалангового сустава. Приспособления кладутся между большим и вторым пальцами, закрепляются сбоку. Таким образом первому пальцу помогают вернуться в его анатомическое положение.
Применение специальных стелек для восстановления физиологического изгиба стопы снижает нагрузку на голеностопный сустав, позвоночный столб, остановить прогрессирование заболевания.
В постоперационный период, в совокупности с тяжелой формой протекания заболевания, с целью поддержания стопы назначается ношение ортопедической обуви.
| Приспособления для терапевтической коррекции |
 |
Эти методы выступают в качестве вспомогательных к основному лечению. Используются при первых двух степенях поперечного плоскостопия, реабилитационных мероприятий в период после проведенной операции.
Физиотерапию назначают при воспалительном процессе, используя процедуры:
- грязевых ванн;
- электрофореза;
- УВЧ.
Лечебная физкультура помогает укреплять мышцы, связочный аппарат для поддержки стоп в естественном состоянии, предотвратить прогрессирование патологии.
Анатомия стопы эффективно восстанавливается при помощи оперативного вмешательства. Операция осуществляется с целью перераспределения сухожилий и мышечных тяг, отвечающих за положения I и II пальцев стопы. В некоторых случаях, перед смещением их в нужное место, костный фрагмент частично удаляется.
| Хирургия при бурсите |
 |
Народная медицина
Средства нетрадиционной медицины не могут полностью избавить от плоскостопия, но способны успокаивать боль, облегчать состояние больного, приостановить прогрессирование патологии.
Используются компрессы с утеплением из толстой ткани, прикладываемые к ногам. Например, один из них использует листочки полыни.
С целью устранения болевых ощущений используют раствор, содержащий аспирин (в количестве двух таблеток), сок лимона, йод (3%-ный). Применяется в виде компрессионной повязки.
Хорошо помогают солевые ванночки (лучше - с морской солью). Готовится теплая вода, ноги следует держать в ней 30 минут, затем тщательно их вытереть и смазать кремом.
Контрастные ванночки, применяемые с настоями трав – шалфеем, мятой, дубовой корой – показали свою результативность и эффективность.
Действенную помощь оказывают упражнения, специально разработанные для страдающих плоскостопием. Они способны укрепить мышцы стопы и предупредить прогресс плоскостопия:
Профилактика
Поперечное плоскостопие – неприятное и опасное заболевание – возможно предупредить. Профилактикой надо заниматься с детства, правильно подбирая обувь для детей. Во взрослой жизни этому правилу надо также уделять пристальное внимание. Высокие каблуки, так любимые женщинами, не рекомендованы для постоянного ношения. Впрочем, как и обувь совсем без каблуков. Самая приемлемая их высота 3-3,5 см.
К профилактическим мерам также относятся:
- Коррекция лишнего веса.
- Избегание чрезмерной нагрузки на нижние конечности.
- Ходьба босыми ногами по специальному коврику для массажа стоп, траве, земле, речному песку, круглым камням и пр.
Приведенные примеры упражнений не должны стать основополагающими в лечении плоскостопия. Комплексный подход к терапевтическим мерам, консультация специалиста, следование правилам реабилитации помогут избавиться от плоскостопия и решить все проблемы, связанные с этим заболеванием.
Поперечное плоскостопие не является приговором. Оперативный способ избавляет от патологии навсегда, консервативный – приостанавливает развитие заболевания. Соблюдение рекомендаций врача позволяет вести обычный образ жизни, не испытывая дискомфорта.
Тема плоскостопия и сопутствующих заболеваний достаточна объемна и, к сожалению, на практике пути решения этой проблемы далеки от положительных результатов. Давайте разберемся почему и попытаемся найти наиболее оптимальный способ борьбы с данной патологией.
Что бы не изобретать велосипед, приведу выжимку из классических медицинских трудов по данной проблеме, а затем выскажу свой взгляд на причины развития и соответсвующее лечение:
Плоскостопие — деформация стопы: уплощение продольного и/или поперечного сводов, сочетающаяся с пронацией и отведением. У детей до 4 лет свод стопы ещё не сформирован, и уплощение является физиологическим. Преобладающий пол -женский. Преобладающий возраст: продольное плоскостопие — 16-25 лет: поперечное плоскостопие — 35-50 лет.
Классификации по этиологии:
• Врождённое — плоскостопие при врождённой неполноценности мышечно-связочного и костного аппарата стопы
• Паралитическое — плоскостопие при параличе мышц, поддерживающих своды стопы
• Рахитическое — плоскостопие у детей при рахите
• Статическое — плоскостопие; возникающее при хронической перегрузке стоп, например при ожирении
• Травматическое — плоскостопие, возникающее после переломов лодыжек, пяточной кости, предплюсневых костей.
• Продольное плоскостопие — увеличивается длина стопы, продольный свод уплощается (ладьевидная кость расположена ближе к полу, иногда выступает в медиальную сторону), стопа находится в состоянии пронации
• Поперечное плоскостопие — происходит расшатывание переднего отдела стопы, веерообразное расхождение плюсневых костей, на подошвенной поверхности стопы появляются болезненные омозолелости, I палец стопы оттесняется кнаружи, III палец молоткообразно деформируется.
• Быстрая утомляемость при ходьбе
• Боли в стопах и голенях, усиливающиеся к концу дня
• Пастозность стопы, отёчность в области латеральной лодыжки
• При статическом плоскостопии появляются болевые участки
• В подошве: центр свода и внутренний край пятки
• В тыле стопы: центральная часть, между ладьевидной и таранной костями
• Под внутренней и наружной лодыжками
• Между головками предплюсневых костей
• В мышцах голени (перегрузка)
• В коленном и тазобедренном суставах (изменение биомеханики)
• В бедре (перенапряжение широкой фасции)
• В области поясницы (компенсаторное усиление лордоза).
• Плантография — получение отпечатков с подошвенной поверхности стопы
• Подометрия (метод Фридлянда) — определение процентного отношения высоты стопы к её длине. Индекс нормальной столы — 31-29, 29-27 — плоскостопие, ниже 25 — тяжёлое плоскостопие
• Рентгенография стопы в двух проекциях в положении стоя.
Давайте дружно вспомним анатомию, физиологию и немного приблизимся к разгадке вопроса плоскостопия.
Стопа, пожалуй, одна из самых сложных анатомических структур нашего организма. На ее незначительный объем приходится вся нагрузка нашего тела, плюс постоянно нагружается дополнительно внешними тяжестями. Мудрая природа создала совершенный, но достаточно непростой амортизирующий механизм. Мало кто задумывается над этим. Итак, вот картинки с послойным изображением мышечно-связочных структур стопы.


Так, господин Томас Майерс сделал и систематизировал замечательные открытия в вопросах взаимосвязи наших анатомических структур. Возможно, удивительно слышать, что проблемы стопы решаются, например, при работе с шеей, но это факт проверенный многими телесными терапевтами. Заболевания внутренних органов будут рефлекторно отражаться на определенных мышцах, приводя их к функциональной слабости, далее будет происходить процесс компенсации, приводящий к перегрузкам, ухудшению питания тканей, нарушения лимфо-венозного оттока. Так возникает проблема. Так возникает большинство проблем.
Что-бы было немного яснее, хорошо привести пример: такая замечательная мышца, как Большая ягодичная, часто становится важным промежуточным источником многих проблем. Ее функциональная слабость, которая определяется мануальным мышечным тестированием, часто является следствием проблем репродуктивных органов, неправильного положения таза, фиксацией позвонков шейного отдела и т. д. Далее ее слабость создает анатомический дисбаланс, при котором укорачивается Илиотибиальный тракт. Так как последний крепится к большеберцовой кости, то за счет ее микроротации происходит нарушение положения костей стопы с последующими проявлениями заболеваний. Борьба с симптоматикой заболевания без воздействия на причину – трата времени и средств, лишь ненадолго облегчающая жизнь пациента.
Теперь надо разобраться с главным вопросом, что же делать?
1. Как бы банально не звучало: понять причину. Самостоятельно это сделать вряд ли удастся, а вот специалист владеющий мануальным тестированием и пониманием процессов будет кстати. Обнаружив источник проблемы, необходимо упорно работать по его устранению. Для этого могут понадобиться разные методы и длительное время, что бы проработать всю цепочку вовлеченную в патологию. А пока ведется работа, необходимо самостоятельно работать на результат.
2. Локально хорошо прорабатывать стопу и голень. Для этого подойдет массаж, самомассаж.
3. Используйте классические упражнения при плоскостопии, которые вы найдете в интернете. Они проблему не решат, но это лучше, чем ничего.
4. Используйте силовую изометрическую работу стопы. Это тренировка, когда, мышца сокращаясь не меняет своей длины. Для этого засуньте пальцы стоп под кровать и попытайтесь ее поднять. Зафиксируйте это положение, пока не почувствуете утомляемость мышц. Делайте аналогичные упражнения на мышцы сгибатели и ротаторы, упираясь стопой в пол или стену.
5. Используйте любые ручные массажеры, обязательно катайте теннисный мячик подошвой стопы из положения стоя, что бы было хорошее давление.
6. Сбалансированное питание и позитивный настрой являются далеко не последними средствами в лечении.
8. Популярное хирургическое вмешательство при Халюс Вальгус, это всегда последняя инстанция, куда можно обращаться. Практика показала, что операция чаще всего решает проблему временно, а тяжелая и длительная реабилитация после операции добавляет много проблем, которых не было.
Эта акция - для наших друзей в Фейсбуке, Твиттере, ВКонтакте, Ютуб и Инстаграм! Если вы являетесь другом или подписчиком страницы клиники.
Первая квалификационная категория
Вторая квалификационная категория
Плоскостопие - это изменение формы стопы, при котором происходит уплощение ее поперечного и продольного сводов. У женщин данное заболевание стоп встречается в 10 раз чаще, чем у мужчин. Этому способствует целый ряд факторов, один из которых, например, ношение туфель на высоком каблуке.

Плоскостопие. Лечение деформаций и заболеваний стоп

Плоскостопие. Лечение деформаций и заболеваний стоп

Плоскостопие. Лечение деформаций и заболеваний стоп
Чем опасно плоскостопие?
Если внимательно посмотреть на здоровую стопу, то можно увидеть на ней два свода: поперечный и продольный. Благодаря сводам мы удерживаем равновесие при ходьбе и передвигаемся на дальние расстояния, не уставая.
Сейчас в мире насчитывает от 40 до 60% людей, страдающих плоскостопием. Заболевание может привести к таким осложнениям, как искривления позвоночника, радикулит, остеохондроз, межпозвонковая грыжа, а также заболевания тазовых костей, коленных суставов, искривление пальцев стопы.
Часто от плоскостопия и других заболеваний стоп страдают люди, чья профессия связана с постоянными нагрузками на ноги: курьеры, парикмахеры, продавцы и т.д. Ношение узкой обуви или туфель на высоких каблуках также ухудшает состояние стопы, увеличивает нагрузку на ее передний отдел и ведет к подворачиванию стопы внутрь. Поэтому самый оптимальный каблук для взрослых - 3-4 см, а для детей - 1-1,5 см.
Выделим несколько факторов, которые могут привести к данному заболеванию стоп:
- беременность;
- избыточный вес;
- заболевания, ведущие к хрупкости костей (осложнение после гриппа, рахит и т.д.);
- генетическая предрасположенность;
- неразвитость мышечно-связочного аппарата;
- различные травмы (перелом пяточной кости, лодыжек, повреждения связок и мышц, укрепляющих свод стопы).
Виды плоскостопия
По времени возникновения плоскостопие делится на две большие группы: врожденное и приобретенное.
Врожденное плоскостопие появляется в результате врожденных пороков стопы, данный вид встречается достаточно редко, всего в 3% случаев.
Приобретенное плоскостопие может возникнуть в любом возрасте, оно включает в себя следующие формы:
- статическое плоскостопие;
- травматическое;
- рахитическое;
- паралитическое.
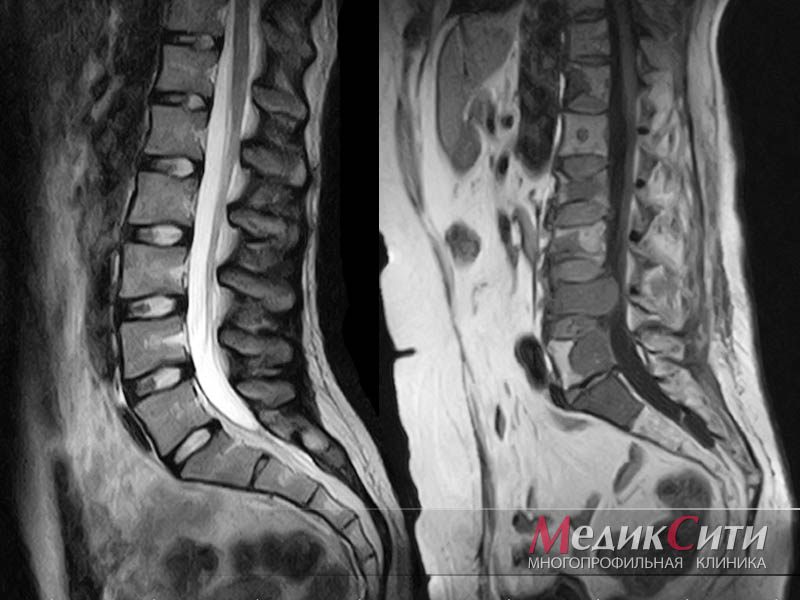
Плоскостопие. Лечение деформаций и заболеваний стоп
МРТ в МедикСити

Плоскостопие. Лечение деформаций и заболеваний стоп
Плоскостопие - такое заболевание, которое достаточно быстро прогрессирует. Выделяются 3 степени заболевания.
1 степень (слабовыраженное плоскостопие) проявляется вследствие слабости связочного аппарата. Форма стопы не изменена, но к концу дня после длительной ходьбы появляются боли в ногах. После отдыха боли, как правило, проходят. Походка при данном заболевании становится менее пружинистой, к вечеру стопа отекает.
2 степень (комбинированное плоскостопие). На этой стадии уплощение стопы уже заметно. Стопа расширяется, походка становится тяжелой, ходьба затруднительной. Боль усиливается и охватывает не только стопы и голеностопные суставы, но и доходит до колена.
3 степень (резко выраженное плоскостопие). Сильная деформация стопы приводит к изменению пальцев, большой палец отклоняется наружу. Ощущается постоянная боль в стопах, голеностопных и коленных суставах. Возможны различные нарушения - остеохондрозы, артрозы, сколиозы, межпозвонковые грыжи. Тяжело ходить даже в медленном темпе и на непродолжительные расстояния. Пациент уже не может передвигаться в обычной обуви.
Встречаются следующие виды плоскостопия: поперечное (распластанность переднего отдела стопы), продольное (уплощение продольного свода стопы) и комбинированное (сочетающее в себе продольную и поперечную деформации стопы). Это означает, что заболевание может спровоцировать изменение стопы как в ширину, так и в длину. При комбинированном плоскостопии появляется двухсторонняя деформация.
Продольное плоскостопие чаще всего появляется в 16-25 лет и встречается в каждом пятом случае. Основная причина - неразвитые мышцы. Под действием веса тела продольные своды уплощаются, стопа становится удлиненной. Походка становится неуклюжей, с разведенными в сторону носками.
Читайте также:



