Рак нижней челюсти операция по удалению
При прорастании рака органов полости рта в нижнюю челюсть объем операции определяется размером поражения слизистой оболочки альвеолярного края и дна ротовой полости, а возможно, и языка. Во всяком случае при этой форме рака резекция нижней челюсти должна сопровождаться широким иссечением окружающих мягких тканей. В конце операции нередко показано наложение трахеостомы, а для питания - введение пищеводного резинового зонда или осуществление парентерального питания.
Ответственным и сложным этапом после радикальной операции является удержание в правильном положении фрагментов нижней челюсти. Фиксация осуществляется различными методами: назубными проволочными алюминиевыми шинами, шинами из пластмассы и других веществ, наружными внеротовыми аппаратами и приспособлениями (например, аппаратом Рудько). Весьма заманчивым является осуществление первичного пластического замещения дефекта нижней челюсти аутотрансплантатом, взятым из ребра или другой кости. Для этих же целей разрабатывается метод имплантации лиофилизированного гомотрансплантата нижней челюсти. Однако следует заметить, что при резекциях нижней челюсти, когда одновременно широко иссекаются окружающие ткани, перевязывается наружная сонная артерия и к тому же имела место предоперационная лучевая терапия, производить первичную костную пластику не следует. Одним из условий имплантации костного фрагмента является полное окружение его мягкими тканями с хорошим кровоснабжением. Пластические операции нижней челюсти можно произвести и через 10-12 месяцев. При обсуждении возможности первичной костной пластики следует обращать особое внимание на проведенную в прошлом лучевую терапию большими дозами.
Поясним эту мысль примером.
Больной Г., 20 лет, поступил в клинику 9 ноября. За десять лет до этого ему по поводу рака нижней губы была проведена глубокая рентгенотерапия в дозе 5000 рад на очаг и 4000 рад на подчелюстную область. Через 4 года в нижней челюсти, соответственно месту облучения нижней губы, развилась саркома. Есть все основания считать, что в данном случае саркома нижней челюсти развилась под влиянием облучения. 10 декабря была произведена резекция средней части нижней челюсти. При осмотре костного ложа создалось впечатление, что можно пересадить наружную пластинку ребра и что трансплантат будет полностью окружен мягкими тканями, кровоснабжение которых, на первый взгляд, было хорошим. Так мы и поступили. После окончания операции была налажена надежная фиксация челюстей. В послеоперационном периоде с 6-го дня края раны стали постепенно расходиться, обнажился трансплантат. Явных признаков воспаления или регенерации не было. Костный трансплантат пришлось удалить, а рана очень медленно эпителизировалась. Через год после операции края раны иссечены, восстановлена целость губы, дна полости рта и подбородочной области. Края раны опять начали расходиться, не проявляя никаких признаков регенерации. Лишь третье иссечение краев раны и ушивание привело к заживлению раны.
Нередко больные обращаются с распространенными злокачественными опухолями нижней челюсти, с поражением окружающих тканей и органов. Мы в течение многих лет в таких случаях осуществляем расширенные операции, иногда удаляя полностью нижнюю челюсть с иссечением дна полости рта и значительной части языка, шейной клетчатки верхнего этажа и кожи. Обычно мы производим такие операции молодым и среднего возраста пациентам. В конце операции делается трахеостомия и вводится пищеводный зонд для питания. Ни одного случая смерти в клинике мы не наблюдали после расширенных операций. При изучении отдаленных результатов установлено, что из 20 больных 15 живут более 2-3 лет.
Отношение хирургов к расширенным операциям при злокачественных опухолях нижней челюсти разное. Многие отказываются от расширенных операций. Другие же считают, что нужно оперировать не только распространенные опухоли, но и рецидивные. Решить вопрос об операбельности новообразования очень трудно, так как надо быть уверенным, что оправдано калечащее вмешательство.
А. И. Евдокимов и С. В. Ланюк сообщили о 5 больных с распространенными злокачественными опухолями нижней челюсти, которым произведены расширенные оперативные вмешательства. Опухоли занимали почти всю нижнюю челюсть и распространялись на мягкие ткани подбородочной области и значительную часть дна ротовой полости. Больные хорошо перенесли операции. В последующие месяцы им стали производить различные пластические операции. Вопрос об операбельности стал авторами пересматриваться.
Ward рекомендует производить расширенные операции и при метастазах на шее. Иногда наблюдались благоприятные результаты. Pollack описал 8 больных, которым произведены расширенные операции. Подробно описаны техника и меры профилактики повреждения лицевого нерва. При расширенных операциях рекомендуется трахеостомия. Ferguson и Edwards, анализируя причины, по которым часто отклоняются операции при раке (старческий возраст, наличие рецидива и метастаза, слабость больных, локализация опухоли, большая ответственность хирурга и др.), пришли к заключению, что они в большинстве случаев несостоятельны. Подчеркивается мысль о необходимости индивидуального подхода и разумного радикализма. Об этом еще в начале XX века много писал Н. Н. Петров.
Понятно, что при современном уровне знаний при расширенных вмешательствах первичные костнопластические операции не производятся. Однажды П. В. Наумов пренебрег этим положением и произвел при расширенной операции костную пластику. Трансплантат отторгся, так рак не было полноценного воспринимающего ложа. Б. Д. Кабаков считает, что при расширенной операции на месте дефекта нижней челюсти можно поставить какой-нибудь трансплантат, однако не рекомендует делать костную пластику. П. В. Наумов полагает, что пластические операции в подобных случаях должны производиться в различные сроки - вопрос решается индивидуально. Производить предварительную подсадку имплантата не рекомендует. Следует обращать внимание на пластику мягких тканей (кожи и слизистой оболочки), чтобы создать лучшие условия для костной пластики в будущем. П.В. Наумов сделал 10 расширенных операций при распространенных опухолях нижней челюсти; в других 10 случаях операции сделать не удалось. Костнопластические операции не были показаны.
После хирургического и комбинированного лечения злокачественных опухолей нижней челюсти нередко возникают рецидивы. Тактика по отношению к ним у разных хирургов различная. При анализе историй болезни больных, обратившихся в поликлинику нашего института по поводу рецидива злокачественной опухоли нижней челюсти, видно, что при развитии рецидива стоматологи в большинстве случаев направляют больных в онкологические институты для проведения лучевой терапии или химиотерапии, полагая, что новообразования являются иноперабельными. Другая группа обратившихся - это больные, которые сами приехали в институт без направления. По месту жительства им проводилось лишь симптоматическое лечение. При обследовании установлено, что в ряде случаев возможно выполнение радикальных операций, иногда расширенных, с предположительными удовлетворительными отдаленными результатами.
Аналогичных историй болезни у нас несколько, и касаются они больных, состояние которых спустя 2-3 года после радикальных операций можно считать удовлетворительным. Наблюдения показывают, что больные после лечения должны находиться под диспансерным наблюдением; в случае диагностики рецидива не следует торопиться делать вывод, что опухоль иноперабельна. Нужно обсудить все возможности специального лечения. Проблема лечения рецидивов злокачественных опухолей нижней челюсти должна изучаться.
При иноперабельных злокачественных опухолях нижней челюсти или при противопоказаниях к операции некоторые радиологи рекомендуют назначать дистанционную гамматерапию. Многие авторы для уменьшения болей и повышения чувствительности новообразования к облучению производят перевязку или резекцию наружной сонной артерии. Мы в некоторых случаях поступали так же, однако положительных результатов не получили.
В последние годы изучаются общая и регионарная химиотерапия злокачественных опухолей нижней челюсти. Правда, авторы обычно располагают единичными наблюдениями и при их изучении видно, что злокачественные опухоли нижней челюсти в общем-то не чувствительны к имеющимся химиопрепаратам. Такого же мнения придерживались и мы, но одно наблюдение изменило наше мнение.
Больная Ч., 45 лет, поступила в клинику 24 января по поводу редицива и метастазов остеогенной саркомы нижней челюсти слева, оперированной нами в июле прошлого года. Распространенный рецидив располагался в полости рта по внутренней и наружной поверхности альвеолярного края горизонтальной части нижней челюсти, щеки, передней небной дужки. Размер опухоли был 9x6 см. Метастазы располагались в подкожной клетчатке затылочной области.
С 8 по 12 февраля больная получала метотрексат (по 15 мг ежедневно через рот), всего 75 мг. На 5-й день развились явления умеренного стоматита, лечение метотрексатом было прекращено. Примененную нами дозу метотрексата (75 мг) следует считать небольшой. С 10-го дня после начала лечения рецидивная опухоль стала уменьшаться и к 20-му дню почти полностью исчезла - оставался небольшой узел размером 1x1,5 см. Метастазы в затылочной области не увеличивались и несколько уплощились. Такое состояние продолжалось около месяца, а затем опять начался рост опухоли.
Это наблюдение показывает, что злокачественные опухоли нижней челюсти также могут проявлять чувствительность к химиопрепаратам. Исследования в этом направлении должны непременно продолжаться.
Хирургическое лечение больных со злокачественными опухолями лица и челюстей
Хирургический метод как самостоятельный способ лечения применяется при опухолях, устойчивых к ионизирующему излучению и действию цитостатических химиопрепаратов. При опухолях, чувствительных к химиотерапии и лучевой терапии, хирургический метод является составным элементом комбинированного лечения. Характер оперативного вмешательства обусловливается в первую очередь локализацией и распространенностью первичного опухолевого процесса, а также состоянием регионарного лимфатического аппарата. При наличии метастазов в регионарных лимфатических узлах требованиям абластики в большей мере удовлетворяет такое оперативное вмешательство, при котором первичная опухоль и пораженный регионарный лимфатический аппарат удаляют одномоментно в едином блоке с соединяющими их лимфатическими сосудами. В случае невозможности осуществить такое оперативное вмешательство вначале удаляют первую опухоль, а спустя 3—4 нед — регионарный лимфатический аппарат. Наилучший метод обезболивания — эндотрахеальный наркоз. При местно ограниченном опухолевом росте (T1—Т2) обычно производят такие типовые операции, как прямоугольная резекция губы, продольная электрорезекция половины языка, резекция половины верхней или нижней челюсти с экзартикуляцией.
Прямоугольная резекция нижней губы. Операция осуществляется по поводу рака красной каймы. Раствором метиленового синего или бриллиантового зеленого намечают линии пересечения губы с таким расчетом, чтобы они менее чем на 1,5 см отстояли от пальпируемых краев опухоли. Ассистент, захватив нижнюю губу вблизи углов рта справа и слева, сдавливает ее между большим и указательным пальцами для уменьшения кровопотери. В это время хирург скальпелем либо электроножом пересекает губу по намеченным вертикальным линиям, а затем горизонтальным разрезом отсекает удаляемую часть губы. Осуществляют тщательный гемостаз. Для облегчения сближения оставшихся краев губы продлевают горизонтальную часть разреза вправо и влево на 5—6 см. После сопоставления краев губы их тщательно послойно сшивают. Если после удаления опухоли возник обширный дефект и не удается сблизить края губы, осуществляют одномоментную пластику по Брунсу, Аббе, Иванову и т. д., заимствуя ткани из щечной области, верхней губы и других участков.
Продольная резекция половины языка по поводу рака бокового отдела. Каждую половину языка в передней трети прошивают двумя толстыми шелковыми лигатурами, с помощью которых язык вытягивают вперед. Вводят роторасширитель и третьей лигатурой прошивают соответствующую половину корня языка по возможности дальше от заднего края опухоли. Вытягивают язык вперед и, разведя лигатуры в разные стороны, рассекают его по средней линии электроножом по направлению от кончика к корню. Рассекают слизистую оболочку дна полости рта по ходу челюстно-язычного желобка, выделяют, пересекают и перевязывают язычную артерию с одноименными венами. Подтянув вперед лигатуру, наложенную на корень языка, пересекают язык в поперечном направлении не ближе 1,5—2 см от заднего края опухолевого инфильтрата. Осуществляют гемостаз. Па возможности соединяют швами края слизистой оболочки спинки языка со слизистой оболочкой нижней поверхности языка и дна полости рта. Обычно эту операцию заканчивают введением а оставшуюся часть языка радиоактивных игл.
При локализации опухоли в области корня языка описанный внутриротовой доступ не обеспечивает необходимых условий для проведения радикального оперативного вмешательства. В подобных случаях используют доступ с пересечением нижней губы и нижней челюсти. При отведении нижней челюсти кнаружи корень языка становится доступен осмотру, что позволяет осуществить радикальное удаление опухоли. После этого-производят остеосинтез нижней челюсти.
Реже для удаления опухолей корня языка применяют подчелюстной доступ с фаринготомией — рассечением боковой стенки глотки выше подъязычной кости.
Экзартикуляция половины нижней челюсти. Операцию производят по поводу первичного поражения злокачественными опухолями и вторичного поражения при раке слизистой оболочки-альвеолярного отростка и дна полости рта. Пересекают нижнюю губу по средней линии и продолжают разрез кожи и подкожной жировой клетчатки в подчелюстную область параллельно нижнему краю челюсти. Для уменьшения кровопотери перевязывают в сонном треугольнике наружную сонную артерию выше от-хождения верхней щитовидной артерии. Рассекают слизистую оболочку по переходной складке со стороны преддверия рта и с язычной стороны (вблизи от опухоли это следует делать электроножом), пересекают m. masseter и т. pterygoideus medialis. С помощью бормашины или пилы Джигли осуществляют остеотомию нижней челюсти, отступя 2—2,5 см от границы опухоли,, пересекают ножницами сухожилие височной мышцы вблизи венечного отростка. Фрагмент нижней челюсти, подлежащий удалению, захватывают секвестральными щипцами и осуществляют экзартикуляцию (выкручивание). Натягивающиеся при этом сухожилие m. pteroygoideus lateralis, капсулу и связки сустава пересекают (рис. 75).

После удаления опухоли производят гемостаз в ране, сшивают слизистую оболочку дна полости рта со слизистой оболочкой щеки и нижней губы, тщательно укрывают мягкими тканями поверхность распила нижней челюсти. Сопоставляют края рассеченной нижней губы и послойно ушивают операционную рану. Оставшуюся часть нижней челюсти фиксируют в положении центральной окклюзии при помощи назубных проволочных шин с межчелюстной тягой или заранее изготовленных шин типа Ванкевич, Вебера. При злокачественных опухолях (рак) нижнюю челюсть удаляют в едином блоке с регионарным лимфатическим аппаратом — подподбородочными, подчелюстными и шейными лимфатическими узлами.
Резекция верхней челюсти. Операция показана при злокачественных опухолях, не распространяющихся в смежные области. Для уменьшения кровопотери некоторые хирурги начинают операцию с перевязки наружной сонной артерии. Затем доступом по Веберу—Кохеру с пересечением верхней губы обнажают передненаружную поверхность верхней челюсти (рис.76).

При этом пересекают подглазничный нерв и сопровождающие его сосуды у места выхода сосудисто-нервного пучка из подглазничного отверстия. Осуществляют гемостаз.
Вдоль нижнего края орбиты скальпелем рассекают надкостницу и распатором отделяют ее от дна глазницы, пересекают сухожилие m. masseter в месте прикрепления его к нижнему краю скуловой кости. Долотом производят остеотомию скуловой кости и лобного отростка верхней челюсти. Далее удаляют центральный резец, рассекают слизистую оболочку твердого неба по срединной линии и отсекают мягкое небо от твердого. После этого осуществляют остеотомию альвеолярного отростка через лунку удаленного зуба, остеотомию твердого неба вдоль срединной линии и рассечение соединения пирамидального отростка небной кости с крыловидным отростком основной кости. Затем хирург, захватив рукой либо специальными щипцами верхнюю челюсть, производит вывихивание ее, пересекая при этом скальпелем или ножницами мягкие ткани, удерживающие челюсть. Гемостаз осуществляют перевязкой кровоточащих сосудов в ране и тугой тампонадой полоски, образовавшейся после удаления челюсти. Марлевый тампон, введенный в эту полость, удерживают с помощью пластмассовой защитной пластинки. Тщательно сопоставляют края рассеченной верхней губы и послойно ушивают операционную рану.
Тампон удаляют на 8—10-е сутки, после чего на защитной пластинке моделируют из стенса или быстротвердеющей пластмассы обтурирующую часть, которая способствует более полному разъединению полости рта и полости носа, а также уменьшает вторичную рубцовую деформацию лица. Позднее изготавливают постоянный съемный протез верхней челюсти с обтурирующей частью.
У больных с преимущественным поражением задних отделов верхней челюсти удобно пользоваться подчелюстным доступом с пересечением нижней губы.
При опухолях со значительной деструкцией костной ткани применение описанной методики удаления верхней челюсти с использованием долота не всегда обеспечивает удаление опухоли единым блоком. В подобных случаях лучше применить так называемую электрорезекцию верхней челюсти. Суть операции заключается в том, что с помощью диатермокоагулятора производят коагуляцию и удаление экзофитной части опухоли. Затем осуществляют последовательно коагуляцию альвеолярного и небного отростков, тела верхней челюсти. Коагулированные участки челюсти удаляют костными кусачками, коагулированную опухоль — костными ложками.
При распространении опухоли на одну или две смежные области возникает необходимость в расширенном оперативном вмешательстве: резекции нижней губы с подбородочным отделом нижней челюсти, резекции половины языка с тканями дна полости рта и экзартикуляции половины нижней челюсти, резекции половины верхней челюсти с тканями щеки или ветвью нижней челюсти. После подобных операций образуется обширный дефект тканей с обезображиванием лица, нарушением функции жевания, глотания, речи, зрения. Использование разнообразных приемов первичной пластики в виде формирования опоры для глазного яблока из височной мышцы или лоскутом из носовой перегородки, возмещения удаленной части нижней челюсти металлическим либо пластмассовым имплантатом, создания дна полости рта кожными и кожно-мышечными лоскутами с шеи позволяет уменьшить деформацию и предупредить перечисленные выше функциональные расстройства.
Операции на регионарном лимфатическом аппарате. Ввиду низкой чувствительности метастазов опухоли к ионизирующему излучению и химиотерапии радикального устранения их можно достигнуть лишь хирургическим путем. Удаление пораженного регионарного лимфатического аппарата обычно предпринимают после излечения первичной опухоли либо такое оперативное вмешательство осуществляют одновременно с удалением первичной опухоли при условии, что в блок удаляемых тканей входят первичная опухоль, регионарные лимфатические узлы и соединяющие их лимфатические сосуды. Удаляют регионарный лимфатический аппарат при наличии клинических признаков метастазирования опухоли в лимфатические узлы, а кроме того, с профилактической целью при раке языка, который часто и рано дает метастазы.
Характер и объем оперативного вмешательства определяют с учетом локализации первичной опухоли и степени поражения регионарных лимфатических узлов. В частности, учитывая возможность перекрестного метастазирования, при опухолях нижней губы, переднего отдела дна полости рта и передней трети языка удаляют регионарный лимфатический аппарат надподъ-язычной области справа и слева. При наличии признаков метастазирования в ту или иную группу лимфатических узлов удаляют не только эти узлы, но и клинически не пораженную следующую группу узлов по ходу оттока лимфы. Разработаны и широко применяются следующие типовые операции удаления регионарного лимфатического аппарата.
Верхняя шейная лимфаденэктомия (операция Ванаха). Суть операции заключается в фасциально-футлярном удалении под-подбородочных и подчелюстных лимфатических узлов вместе с подчелюстной слюнной железой справа и слева. Операция Ванаха применяется при раке нижней губы, раке слизистой оболочки переднего отдела дна полости рта, передней трети языка, опухолях подбородочного отдела нижней челюсти.
Операция Крайля. Операция заключается в фасциально-футлярном удалении надподъязычных, шейных и надключичных лимфатических узлов одной стороны в едином блоке с подчелюстной слюнной железой, грудино-ключично-сосцевидной и лопаточно-подъязычной мышцами, внутренней яремной веной. Основные этапы операции представлены на рис. 78. Операция Крайля применяется при раке языка, слизистой оболочки дна полости рта и бокового отдела нижней челюсти, раке верхней челюсти, раке нижней губы с поражением подчелюстных и шейных лимфатических узлов.
Фасциально-футлярное иссечение клетчатки шеи в модификации Пачеса. Сущность операции заключается в фасциально-футлярном удалении подподбородочных, подчелюстных, шейных и надключичных лимфатических узлов одной стороны вместе с подчелюстной слюнной железой, но с сохранением грудно-ключично-сосцевидной мышцы и внутренней яремной вены. Операцию производят в тех же случаях, что и операцию Крайля, но при наличии небольших и подвижных метастазов.
Уход за больными после оперативных вмешательств по поводу злокачественных опухолей. Возраст большинства больных, оперированных по поводу злокачественных опухолей, превышает 50 лет. Многие из них страда ют сопутствующими заболеваниями. Кроме того, оперативному вмешательству обычно предшествует лучевая терапия, иногда химиотерапия, которые обладают иммунодепрессивным действием. Сама же операция часто ведет к нарушению функции глотания, дыхания, в связи с чем больные могут аспирировать слюну, раневой экссудат, пищу. Все это вместе взятое неблагоприятно отражается на заживлении операционной раны, способствует развитию бронхолегочных осложнений. Профилактика подобных осложнений заключается в провелении антибактепиальной тепяпии, иммунотерапии (активная иммунизация стафилококковым анатоксином до операции, введение гамма-глобулина и гипериммунной антистафилококковой сыворотки в послеоперационном периоде), организации полноценного питания. Если предполагается, что в результате оперативного вмешательства у больного-будут нарушены дыхание и глотание, необходимо закончить операцию введением носопищеводного зонда и наложением трахео-стомы. Трахеостома не только предупреждает асфиксию, но и позволяет санировать трахеобронхиальные пути (регулярно отсасывать мокроту, вводить антибиотики, протеолитические ферменты, уменьшающие вязкость мокроты). Кормление через зонд целесообразно дополнить парентеральным введением белковых препаратов, содержащих необходимый набор аминокислот, липидов, углеводов и витаминов. Большая роль в профилактике бронхолегочных осложнений принадлежит лечебной физкультуре, занятия которой нужно начинать еще в предоперационном периоде и возобновлять как можно раньше после операции.
Как уже отмечалось выше, использование некоторых приемов первичной пластики во время удаления опухоли позволяет уменьшить деформацию лица и предупредить резкое нарушение глотания, речи. Если в силу тех или иных обстоятельств не удалось осуществить первичную пластику либо попытка ее применения окончилась неудачей, возникает вопрос о проведении отсроченного реконструктивного оперативного лечения. Такое лечение можно начинать После того, как полностью заживет операционная рана, а больной окрепнет после перенесенной операции. Рецидив опухоли и наличие регионарных или отдаленных метастазов являются противопоказаниями к реконструктивным операциям.
У таких больных следует ограничиться изготовлением протеза, возмещающего утраченную часть челюсти или лица.
Например, у Анатолия половина лица сделана из силикона: глаз с глазницей и верхняя челюсть легко вынимаются и вместо них на лице остаётся большая дыра, приобретённая во время лечения рака кожи.
Благодаря протезу, мужчина может спокойно выходить на улицу и жить полной жизнью.
Восемь операций под местным наркозом
85-летний Игорь Бачелис пережил рак, но лишился полностью нижней челюсти. Сейчас на её месте протез на магнитах и штифтах.
Пенсионер садится в кресло, дергает за подбородок. В руке у него остается силиконовый кожух, имитирующий кожные покровы. Затем врач раскручивает вживленные в кость винты и извлекает пластиковую челюсть. Там, где еще секунду назад был подбородок, — пустота.
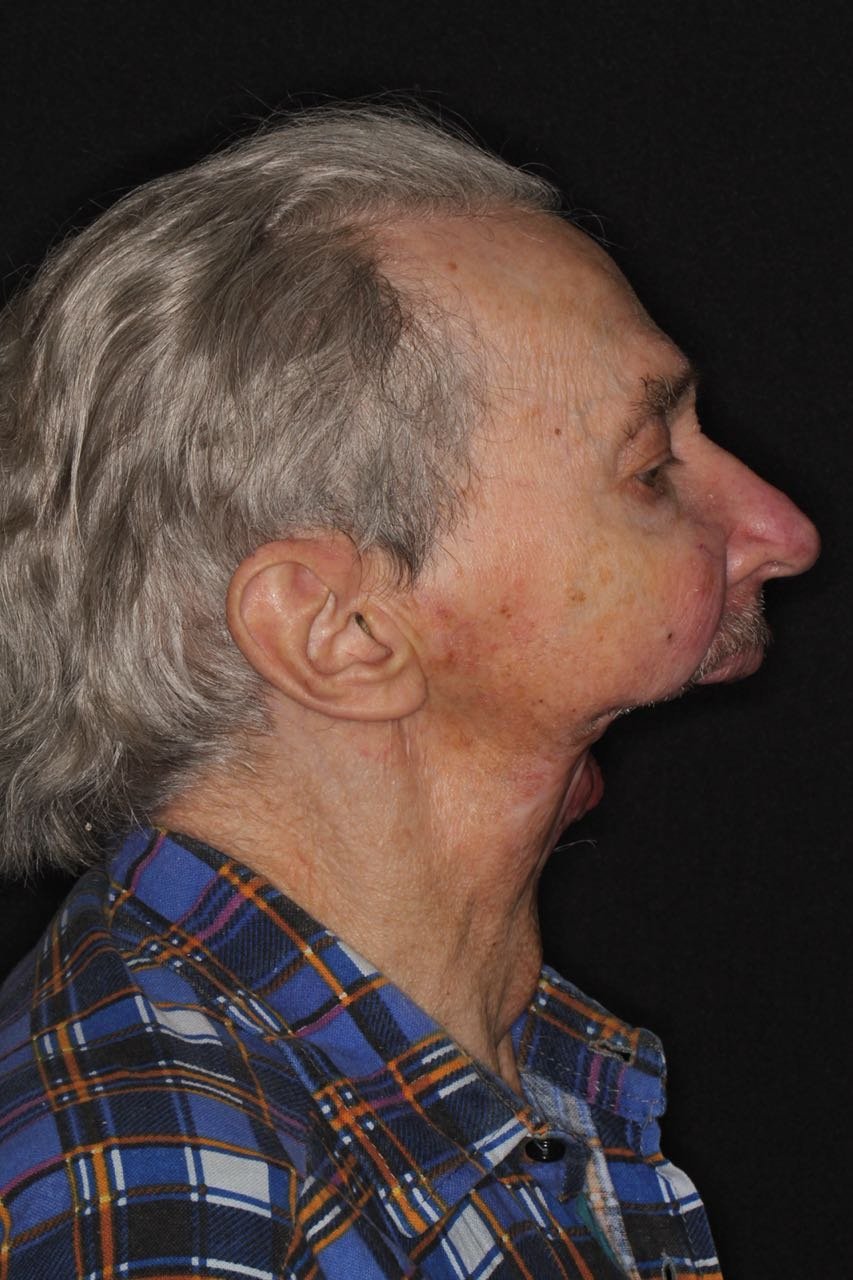
Игорь Бачелис — один из самых сложных пациентов челюстно-лицевого хирурга Давида Назаряна и ортопеда-анапластолога Артавазда Харазяна.
Из-за несвоевременной диагностики рака пришлось удалить большой объем тканей. Пенсионер перенес восемь операций. Причем все под местным наркозом — общий был противопоказан из-за состояния сердечно-сосудистой системы. Потом еще два года фактически был узником в своей квартире — из дома мог выйти, только закутавшись в шарф.

Сам Игорь Александрович после операции разговаривать почти не может: язык ему пришили к небу, иначе он бы просто выпадал изо рта.
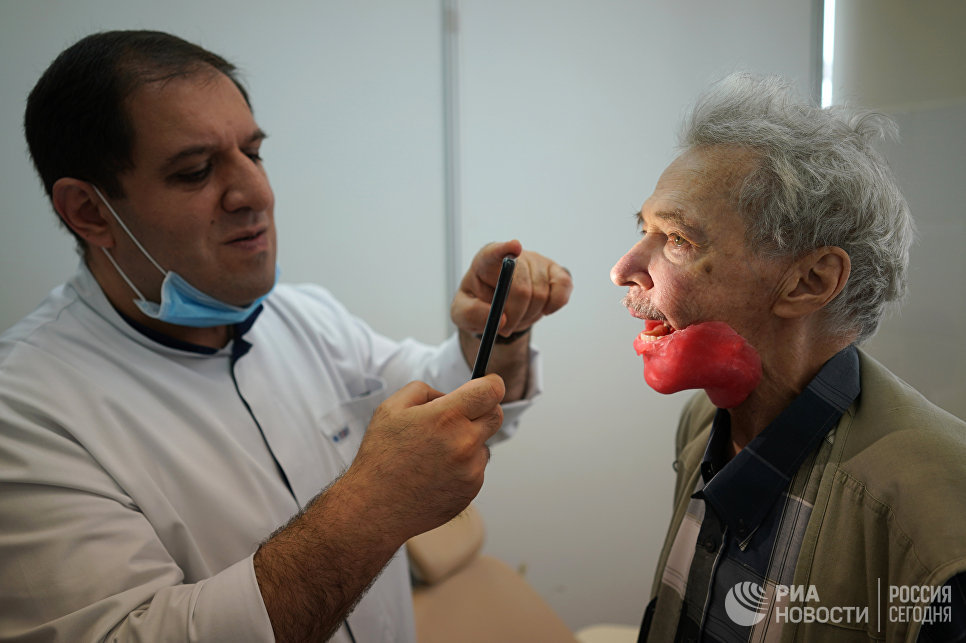
Началось все с головной боли. Игорь Александрович тогда был на даче, к врачам решил не обращаться. Приступы лечил анальгином и цитрамоном. К осени боли стали невыносимыми, в челюсти открылось что-то наподобие свища.
Однако чтобы подтвердить онкологическую природу заболевания, специалистам понадобилось еще полгода.
Стандартный силиконовый протез анапластологи изготавливают за две недели. Однако над челюстью для Игоря Бачелиса специалисты корпят уже больше года. Постоянно корректируют конструкцию, размер. Сейчас пенсионер заново учится глотать желеобразную пищу — за пять лет утратил навык. Мечта врачей — создать механизм, который позволил бы ему пережевывать жесткие продукты.
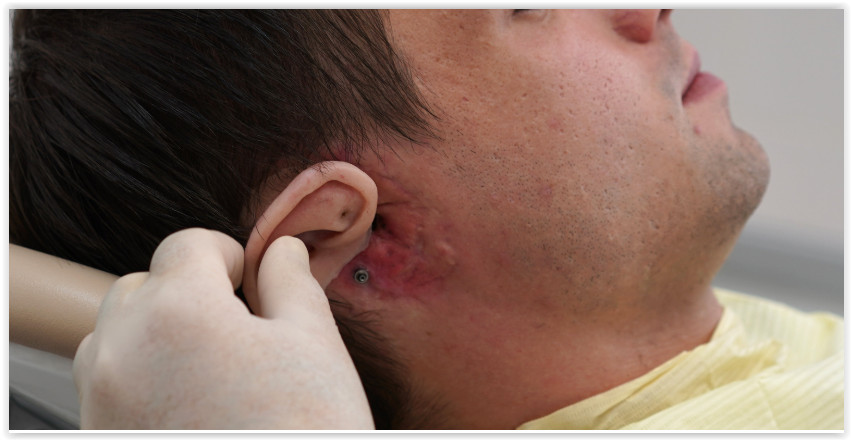
Ухо на магнитах
Когда человек теряет нос или щеку в результате онкологии, медики стараются воссоздать утраченные части лица за счет тканей пациента.
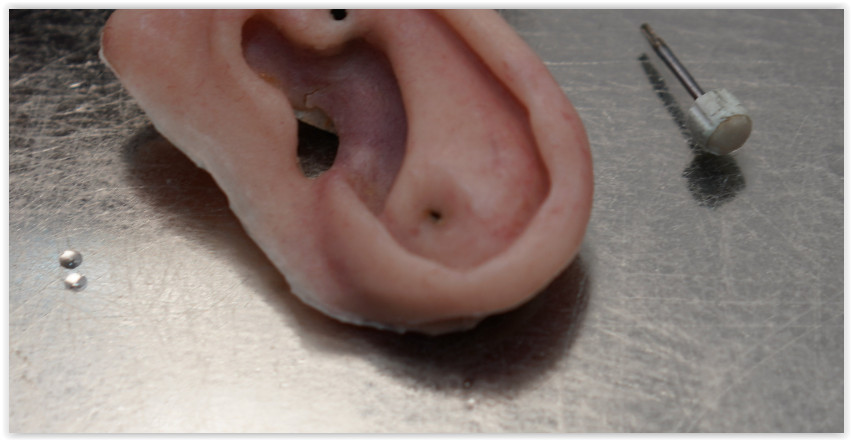
Силиконовое ухо-протез
Ежегодно анапластологи изготавливают десятки силиконовых носов, ушных раковин, орбитальных протезов.
Большинство пациентов приходят после онкологических операций или с врожденными дефектами. Но есть и те, кому лицо изуродовала производственная травма.
На другую упал рекламный щит. Он, будто лезвие, срезал ей нос и губы.
Пока мы разговариваем, в кабинет заходит очередной клиент. У финансового аналитика Алексея (фамилию он просил не указывать) с рождения была недоразвита ушная раковина. Вместо полноценной — лишь крошечный хрящ.
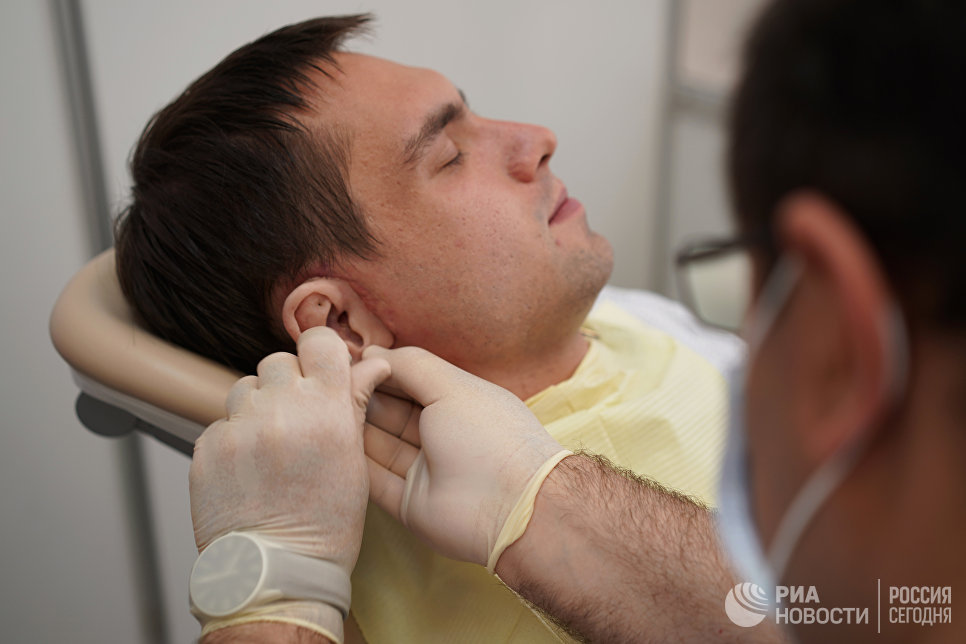
Пациент с врождённым дефектом
Несколько раз Алексею пытались сформировать внешнее ухо при помощи пересадки хряща.
Второе ухо ему сделали уже на штифтах — это уникальная авторская технология, которую разработал Артавазд Харазян.
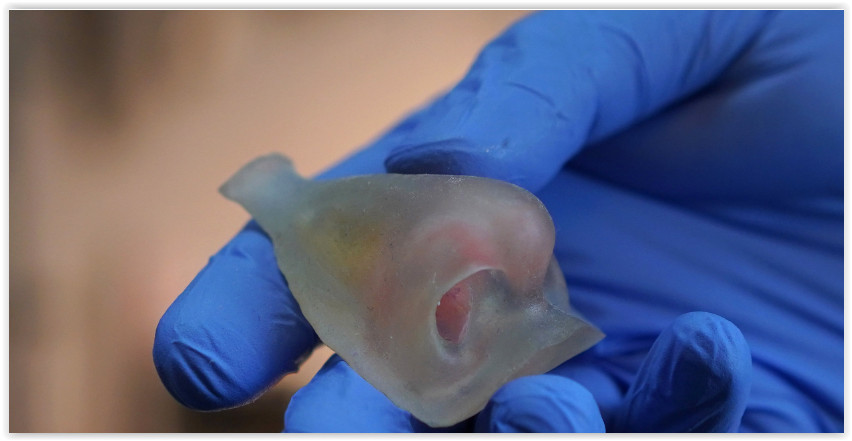
Ушной протез
Основная задача анапластологов — сделать так, чтобы протез нельзя было отличить от живого носа или уха с расстояния полутора метров. Для этого его окрашивают в цвет кожи пациента, детально прорабатывают капилляры, поры. По словам врачей, такие протезы носят многие известные люди. Но благодаря хорошо подобранной оправе очков, маскирующей переход от силикона к коже, никто из посторонних об этом не догадывается.
Сложнее всего, уверяют специалисты, работать с женщинами. Дизайнер-анапластолог Артур Харазян (брат Артавазда Харазяна) вспоминает, как на прием записалась пациентка, которой хирурги удалили почти половину лица вместе с глазом и щекой.
Прежде чем отлить часть лица из силикона, пациенты несколько раз приходят на примерку протеза. Иногда просят переделать.
Силиконовый протез носа
Но все же для пациентов предпочтительнее свой, живой нос, нежели силиконовый. Во многих случаях восстановление утраченной части лица возможно из аутотканей.
Челюстно-лицевой и пластический хирург Давид Назарян показывает фото одного из подопечных.
У мужчины полностью отсутствовали нижняя челюсть и подбородок. Он известный художник, раньше часто посещал выставки, лекции. Но после того как из-за рака ему удалили часть лица, на улицу не выходил три года.
Следующее фото, которое показывает доктор, сделано уже после микрохирургической операции. Пока еще на подбородке Сергея (имя изменено) видны рубцы. Но главное — сам подбородок на месте.
И это не силиконовый протез — нижнюю челюсть сформировали из собственной кости Сергея.
Пока Сергей не может жевать твердую пищу — ему еще не поставили зубные протезы. Но после завершающего этапа реконструкции ограничений в еде быть не должно.
Нос со лба
В 29 лет Елена Пихуля едва не лишилась нижней челюсти. В 2016 году она поехала на родину в Запорожье. Внезапно у нее заболел зуб. Стоматолог нашел новообразование, отправил к онкологу. А тот велел срочно ложиться в больницу.
Все этапы предварительно моделировали на компьютере. Благодаря этому появилась возможность вживить в пересаженную кость зубные имплантаты. Сейчас Елена ест все что угодно, а о сложной операции напоминает лишь едва заметный шрам под подбородком.

Пациентка Елена
С помощью микрохирургической техники можно замещать практически любые дефекты лица. Врач показывает еще одно фото. У мужчины на снимке отсутствует кончик носа. Чтобы восполнить этот дефект, ему пересадили лоскут кожи со лба.
Таких несчастных не сто и не двести. Ежегодно в России только операциям в зоне орбиты глаз подвергаются четыре с половиной тысячи человек.
Всего же, по самым скромным подсчетам, в реконструкции лица нуждаются 25 тысяч пациентов.

В реконструкции лица в России нуждаются 25 тысяч человек
Как сообщалось ранее, до конца 2018 года Росздравнадзору поручено провести внеплановые проверки медицинских учреждений, проводящих пластические операции. Подробнее читайте: “Это нельзя объяснить логически”: врач — о новом порядке оказания помощи по пластической хирургии.
Читайте также:


