Шишка на лучевой кости ноги
Образование в виде шишки может возникнуть практически на любой кости, будь то голень или кисть. Даже в том случае, если она не влечет за собой определенные неудобства, это является поводом к обращению к специалисту. И если у вас появилась на кости шишка, то ее не следует оставлять незамеченной, поскольку, по всей вероятности, она является костным наростом. А это уже не является нормой.
Причины возникновения шишек
Многообразие причин позволяет говорить об их разносторонности. Несмотря на это, среди них можно выделить главные моменты, по которым чаще всего появляются подобные образования:
- Самой распространенной причиной является травма. Необязательно, что она должна случиться вчера. Травмы могут быть застарелые, о которых уже давно забыли. Но в какой-то момент определенный фактор дает толчок к началу появления костного нароста. При ушибе образуется кровоподтек и формируется припухлость. Сами по себе эти проявления опасности не представляют.
- Другой причиной служит наличие тромбофлебита. При нем имеет место образование кровяных сгустков.
- Определенную роль в образовании костных наростов играют атеромы (кистозные образования на сальной железе) и жировики (липомы), которые относятся к доброкачественным опухолям из жировой ткани.
- Причиной может послужить ситуация, при которой растягиваются сухожилия или что-то постоянно давит на кость. Чаще всего, при таких факторах, образуется шишка на кости запястья.
- Абсцесс является более серьезной причиной возникновения костных наростов. Подобная ситуация может возникнуть тогда, когда в поврежденный участок кожи проникает инфекция. Отмечается выраженная локализованная болезненность с общим изменением состояния организма в виде подъема температуры.
- Наследственный фактор.
- Варикозная болезнь.
- Бурситы, артрозы.
- Нарушение обмена веществ. У отдельных больных в крови может отмечаться повышенная концентрация мочевой кислоты. Это возникает из-за нарушения пуринового обмена. В результате на поверхности суставов и хрящах откладываются кристаллы.
Факторы, способствующие появлению шишки
Появлению шишек могут способствовать различные факторы. К их числу можно отнести следующие моменты:
- человек ведет такой образ жизни, при котором приходится часто переутомляться;
- постоянный прием отдельных лекарственных препаратов;
- наличие повышенных физических нагрузок;
- погрешности в питании;
- избыточная масса тела;
- наличие вредных привычек;
- возрастной фактор (наиболее подвержены появлению шишек лица старше 30 лет);
- гормональный сбой;
- дефицит отдельных минералов.
Клинические проявления
Клиника характеризуется разнообразием, но на первый план выступают следующие симптомы:
- болезненные ощущения в пораженной области (естественно, это приносит пациенту явный дискомфорт);
- развитие локального отека;
- кожные покровы пораженного участка гиперемированы;
- наблюдается скованность движений в месте патологического очага;
- кожа, покрывающая пораженный сустав, утолщается;
- общая реакция организма в виде подъема температуры.
Могут иметь место и другие симптомы, что определяется локализацией и тяжестью процесса.
Диагностика болезни
Определить наличие шишки на кости у взрослого несложно, поскольку она заметна, и сделать это может даже сам больной. Гораздо сложнее установить причину, по которой она появилась. Необходимо, не откладывая в долгий ящик, нанести визит к врачу. Он осмотрит больного, соберет анамнез, назначит ряд дополнительных исследований.
Помощь в постановке диагноза окажет допплерография сосудистого аппарата, рентгенологические исследования. Определенную информативность несут результаты общего анализа крови. Может быть назначено УЗИ щитовидной железы, поскольку именно патология с ее стороны обусловливает возникновение ситуаций, при которых появляются различные уплотнения.
Особое внимание должно уделяться детям. При появлении и росте у ребенка на кости шишки следует немедля обращаться к врачу, дабы исключить развитие онкологических заболеваний.
Особенности лечения
Категорически запрещается самостоятельное лечение и постановка диагноза. Это является компетенцией только врача.
Наибольший эффект при лечении дает хирургическое удаление шишки. Если процесс находится в самом начале своего развития, то можно предпринять попытки избавления от шишки консервативным путем.
Если шишка на кости ноги, то можно пользоваться специальными ортопедическими стельками, супинаторами. Консервативные методы лечения не избавят от проблемы радикально. Они лишь могут улучшить состояние больного. При этом исчезнет боль и устранится отечность. Наряду с приемом медикаментозных препаратов используются методы народной медицины. Хорошим дополнением является физиотерапевтическое лечение. Обычно все используется в комплексе.
Оперативное лечение
При неэффективности консервативного лечения прибегают к оперативному вмешательству. На сегодняшний день существует большое количество методик, с помощью которых удаляются шишки на кости.
Следует иметь в виду, что любая операция предполагает послеоперационный период и реабилитацию. Иногда они могут затянуться, что является не слишком удобным для больного. К тому же, после любой операции возможны осложнения.
Народная медицина в лечении шишек
Необходимо четко запомнить, что методы нетрадиционной медицины нельзя относить к основному лечению. Они лишь дополняют его. Можно использовать следующие народные средства.
В лечении шишек помогут мыло и йод. Эти бесхитростные средства отлично помогают избавиться от шишек на костях. Необходимо взять небольшой кусок мыла, измельчить его с помощью терки и добавить немного воды. Полученный состав следует втирать в больной участок, используя при этом легкие массажные движения. После этого мыльный раствор смывается водой, а на кожу наносится йод в виде сетки. Длительность применения составляет один месяц. В результате исчезнут воспалительные явления и болевые ощущения.
Можно на больное место нанести камфорное масло, а после него йод. Перед этим участок нанесения хорошо распаривается.
Можно прикладывать к больному месту прополис. Предварительно его необходимо размягчить. На больном месте прополис фиксируется повязкой. Для этой цели можно воспользоваться спиртовой настойкой прополиса, которую можно приобрести в обычной аптеке.
Используя обычное куриное яйцо и уксус, можно приготовить мазь. Ей отлично лечится вальгусная деформация голени. Яйцо заливают уксусом и оставляют в темном месте настаивается. Там оно должно простоять 2-3 недели. Скорлупа растворяется, а оболочка подлежит удалению. В состав необходимо ввести немного топленого свиного сала или скипидар в количестве 10 г. Мазь наносится на больной участок через день. В промежутках между нанесениями выполняется сетка из йода.

Профилактические мероприятия
От появления шишек на костях не застрахован никто. Почему-то каждый считает, что его это не коснется. Но в определенный момент они все же появляются. Чтобы этого не произошло, необходимо находить время для выполнения профилактических мероприятий:
- Обувь для повседневного ношения должна быть удобной и комфортной, не стеснять движения при ходьбе. Туфли на высоких каблуках следует надевать только по особым случаям.
- Носить обувь следует только из натуральных материалов высокого качества.
- Необходимо ежедневное выполнение несложных упражнений для стоп.
- Летом необходимо находить время для того, чтобы немного походить просто босиком.
- Следует навсегда распрощаться с вредными привычками.
- Полезно соблюдение режима, без отступления от него даже в праздники и выходные дни.
- Достаточный сон.
- Рациональное питание.
- Постоянная дозированная физическая активность.
Соблюдая эти нехитрые правила, можно избежать появления шишек на костях.
Небольшое заключение
Появление шишки на кости головы или в любом другом месте, вне зависимости от локализации и характерных особенностей, серьезный повод для беспокойства. И на это существует достаточно большое количество причин. Ведь шишка может быть совсем безобидной, а может это начало серьезного заболевания.
И если от появления шишек застраховаться не удалось, следует незамедлительно обратиться к врачу. Ранняя постановка диагноза и грамотное лечение обеспечат благоприятный прогноз.
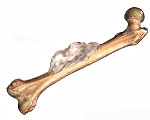
Опухоли костей – группа злокачественных и доброкачественных новообразований, возникающих из костной либо хрящевой ткани. Чаще в эту группу относят первичные опухоли, но ряд исследователей называет опухолями костей и вторичные процессы, которые развиваются в костях при метастазировании злокачественных новообразований, расположенных в других органах. Для уточнения диагноза используется рентгенография, КТ, МРТ, УЗИ, радионуклидные методы и биопсия тканей. Лечение доброкачественных и первичных злокачественных опухолей костей обычно оперативное. При метастазах чаще используются консервативные методики.
МКБ-10
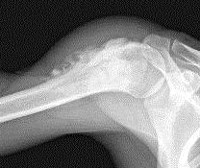




- Доброкачественные опухоли костей
- Остеома
- Остеоид-остеома
- Остеобластома
- Остеохондрома
- Хондрома
- Злокачественные опухоли костей
- Остеогенная саркома
- Хондросаркома
- Саркома Юинга
- Цены на лечение
Общие сведения
Опухоли костей – злокачественное или доброкачественное перерождение костной либо хрящевой ткани. Первичные злокачественные новообразования костей встречаются редко и составляют около 0,2-1% от общего числа опухолей. Вторичные (метастатические) костные опухоли являются распространенным осложнением других злокачественных новообразований, например, рака легких или рака молочной железы. У детей чаще выявляются первичные опухоли костей, у взрослых – вторичные.
Доброкачественные опухоли костей обнаруживаются реже злокачественных. Большинство новообразований локализуется в области трубчатых костей (в 40-70% случаев). Нижние конечности поражаются вдвое чаще верхних. Проксимальная локализация считается прогностически неблагоприятным признаком – такие опухоли протекают более злокачественно и сопровождаются частыми рецидивами. Первый пик заболеваемости приходится на 10-40 лет (в этом периоде чаще развивается саркома Юинга и остеосаркома), второй – на возраст после 60 лет (чаще возникают фибросаркомы, ретикулосаркомы и хондросаркомы). Лечением доброкачественных опухолей костей занимаются ортопеды, травматологи и онкологи, злокачественных – только онкологи.


Доброкачественные опухоли костей
Одна из самых благоприятно текущих доброкачественных опухолей костей. Представляет собой нормальную губчатую или компактную кость с элементами перестройки. Чаще остеома выявляется в подростковом и юношеском возрасте. Растет очень медленно, может годами протекать бессимптомно. Обычно локализуется в костях черепа (компактная остеома), плечевых и бедренных костях (смешанные и губчатые остеомы). Единственная опасная локализация – на внутренней пластинке костей черепа, поскольку опухоль может сдавливать мозг, вызывая повышение внутричерепного давления, эпиприпадки, расстройства памяти и головные боли.
Представляет собой неподвижное, гладкое, плотное безболезненное образование. На рентгенограмме костей черепа компактная остеома отображается в виде овального или округлого плотного гомогенного образования с широким основанием, четкими границами и ровными контурами. На рентгенограммах трубчатых костей губчатые и смешанные остеомы выявляются, как образования, имеющие гомогенную структуру и четкие контуры. Лечение – удаление остеомы в сочетании с резекцией прилегающей пластинки. При бессимптомном течении возможно динамическое наблюдение.
Опухоль кости, состоящая из остеоида, а также незрелой костной ткани. Характерны малые размеры, хорошо заметная зона реактивного костеобразования и четкие границы. Чаще выявляется у молодых мужчин и локализуется в трубчатых костях нижних конечностей, реже – в области плечевых костей, таза, костей запястья и фаланг пальцев. Как правило, проявляется резкими болями, в отдельных случаях возможно бессимптомное течение. На рентгенограммах выявляется в виде овального или округлого дефекта с четкими контурами, окруженного зоной склерозированной ткани. Лечение – резекция вместе с очагом склероза. Прогноз благоприятный.

Опухоль кости, по строению похожая на остеоид-остеому, но отличающаяся от нее большими размерами. Обычно поражает позвоночник, бедренную, большеберцовую и тазовые кости. Проявляется выраженным болевым синдромом. В случае поверхностного расположения может выявляться атрофия, гиперемия и отек мягких тканей. Рентгенологически определяется овальный или округлый участок остеолиза с нечеткими контурами, окруженный зоной незначительного перифокального склероза. Лечение – резекция вместе со склерозированным участком, расположенным вокруг опухоли. При полном удалении прогноз благоприятный.
Другое название этой опухоли - "костно-хрящевой экзостоз", локализуется в зоне хряща длинных трубчатых костей. Состоит из костной основы, покрытой хрящевым покровом. В 30% случаев остеохондрома выявляется в области колена. Может развиваться в проксимальной части плечевой кости, головке малоберцовой кости, позвоночнике и костях таза. Из-за расположения вблизи сустава нередко становится причиной реактивного артрита, нарушения функции конечности. При проведении рентгенографии выявляется четко очерченная бугристая опухоль с негомогенной структурой на широкой ножке. Лечение – резекция, при образовании значительного дефекта – костная пластика. При множественных экзостозах ведется динамическое наблюдение, операция показана при быстром росте или сдавлении соседних анатомических образований. Прогноз благоприятный.

Доброкачественная опухоль кости, развивающаяся из хрящевой ткани. Может быть одиночной либо множественной. Локализуется хондрома в костях стопы и кисти, реже – в ребрах и трубчатых костях. Может располагаться в костномозговом канале (энхондрома) или по наружной поверхности костей (экхондрома). Озлокачествляется в 5-8% случаев. Обычно течет бессимптомно, возможны неинтенсивные боли. На рентгеновских снимках определяется округлый либо овальный очаг деструкции с четкими контурами. Отмечается неравномерное расширение кости, у детей возможна деформация и отставание роста сегмента конечности. Лечение хирургическое: резекция (при необходимости с эндопротезированием или костной пластикой), при поражении костей стопы и кисти иногда требуется ампутация пальцев. Прогноз благоприятный.
Злокачественные опухоли костей

Опухоль кости, возникающая из костной ткани, склонная к бурному течению, быстрому образованию метастазов. Развивается преимущественно в возрасте 10-30 лет, мужчины страдают вдвое чаще женщин. Обычно локализуется в метаэпифизах костей нижних конечностей, в 50% случаев поражает бедро, затем следуют большеберцовая, малоберцовая, плечевая, локтевая кости, кости плечевого пояса и таза. На начальных стадиях проявляется тупыми неясными болями. Затем метаэпифизарный конец кости утолщается, ткани становятся пастозными, образуется видимая венозная сеть, формируются контрактуры, боли усиливаются, становятся невыносимыми.
На рентгенограммах бедра, голени и других пораженных костей на начальных стадиях выявляется очаг остеопороза со смазанными контурами. В последующем образуется дефект костной ткани, определяется веретенообразное вздутие надкостницы и игольчатый периостит. Лечение – оперативное удаление опухоли. Раньше применяли ампутации и экзартикуляции, теперь чаще выполняют органосохраняющие операции на фоне пред- и послеоперационной химиотерапии. Дефект кости замещают аллопротезом, имплантатом из металла или пластика. Пятилетняя выживаемость – примерно 70% при локализованных опухолях.
Злокачественная опухоль кости, образующаяся из хрящевой ткани. Встречается редко, как правило – у пожилых мужчин. Обычно локализуется в ребрах, костях плечевого пояса, костях таза и проксимальных отделах костей нижних конечностей. В 10-15% образованию хондросаркомы предшествуют экхондромы, энхондромы, остеохондроматоз, солитарные остеохондромы, болезнь Педжета и болезнь Олье.
Проявляется интенсивными болями, затруднением движений в прилегающем суставе и отечностью мягких тканей. При расположении в позвонках развивается пояснично-крестцовый радикулит. Течение обычно медленное. На рентгенограммах обнаруживается очаг деструкции. Кортикальный слой разрушен, периостальные наложения выражены нерезко, имеют вид спикул или козырька. Для уточнения диагноза могут назначаться МРТ, КТ, остеосцинтиграфия, открытая и проникающая игольчатая биопсия. Лечение чаще комплексное – химиохирургическое или радиохирургическое.
Третья по распространенности злокачественная опухоль кости. Чаще поражает дистальные отделы длинных трубчатых костей нижних конечностей, реже выявляется в области костей плечевого пояса, ребер, таза и позвоночника. Описана в 1921 году Джеймсом Юингом. Обычно диагностируется у подростков, мальчики страдают в полтора раза чаще девочек. Является чрезвычайно агрессивной опухолью – еще на этапе постановки диагноза у половины больных обнаруживаются метастазы, выявляемые при помощи обычных методов исследования. Частота микрометастазирования еще выше.
На ранних стадиях проявляется неясными болями, усиливающимися по ночам и не стихающими в покое. В последующем болевой синдром становится интенсивным, нарушает сон, препятствует повседневной активности, вызывает ограничение движений. На поздних стадиях возможны патологические переломы. Характерны также общие симптомы: снижение аппетита, кахексия, повышение температуры, анемия. При осмотре выявляется расширение подкожных вен, пастозность мягких тканей, местная гипертермия и гиперемия.
Для уточнения диагноза может назначаться рентгенография, КТ, МРТ, позитронно-эмиссионная томография, ангиография, остеосцинтиграфия, УЗИ, трепанобиопсия, биопсия опухоли, молекулярно-генетическое и иммуногистохимическое исследования. На рентгеновских снимках определяется зона с участками деструкции и остеосклероза. Кортикальный слой нечеткий, расслоен и разволокнен. Выявляется игольчатый периостит и выраженный мягкотканный компонент с однородной структурой.
Лечение – многокомпонентная химиотерапия, лучевая терапия, при возможности осуществляется радикальное удаление опухоли (включая мягкотканный компонент), при этом в последние годы часто применяются органосохраняющие операции. При невозможности удалить новообразование полностью выполняется нерадикальное вмешательство. Все операции проводятся на фоне пред- и послеоперационной лучевой и химиотерапии. Пятилетняя выживаемость при саркоме Юинга – около 50%.
Опухоль кости – рост патологических клеток в кости. Опухоль кости может быть доброкачественной или злокачественной.

Доброкачественные опухоли кости относительно широко распространены, злокачественные встречаются редко. Доброкачественные или злокачественные опухоли могут быть первичными, если они исходят непосредственно из клеток кости, или вторичными (метастатическими), когда злокачественные опухоли из другого органа (например, молочной железы или предстательной железы) распространяются на кости. У детей злокачественные опухоли кости чаще первичные; у взрослых – как правило, метастатические.
Наиболее частый симптом опухолей костей – боль в кости. Кроме того, иногда заметны увеличение кости в объеме или припухлость. Нередко опухоль, особенно если она злокачественная, ослабляет кость, в результате чего при малой нагрузке или даже в покое может возникнуть перелом (патологический перелом).
При постоянных болях в суставе или конечности больному необходимо назначить рентгенологическое исследование. Однако рентгенография показывает только наличие опухоли и обычно не позволяет определить, доброкачественная она или злокачественная. Компьютерная томография (КТ) и магнитно-резонансная томография (МРТ) часто помогают установить точное расположение и размер опухоли, но тоже не дают возможности поставить окончательный диагноз.
Для точной диагностики, как правило, требуется взятие образца ткани опухоли для исследования под микроскопом (биопсия). При многих опухолях кусочек ткани можно получить, введя иглу в опухоль (аспирационная биопсия); однако нередко это возможно сделать только хирургическим путем (открытая инцизионная биопсия). При выявлении злокачественной опухоли чрезвычайно важно срочно начать лечение, которое может включать лекарственную терапию, операцию и лучевую терапию.
Доброкачественные опухоли костей
Остеохондромы (костно-хрящевые экзостозы) – наиболее широко распространенный тип доброкачественных опухолей кости. Чаще всего остеохондромы встречаются у молодых людей в возрасте от 10 до 20 лет. Эти опухоли растут на поверхности кости и представляют собой твердые выросты. У больного может быть одна или несколько опухолей; тенденция к развитию нескольких опухолей иногда наследуется. Примерно у 10% людей, имеющих более одной остеохондромы, в течение жизни развивается злокачественная опухоль кости, называемая хондросаркомой. У людей, имеющих только одну остеохондрому, развитие хондросаркомы маловероятно.
Доброкачественные хондромы чаще всего встречаются у молодых людей в возрасте от 10 до 30 лет и развиваются в центральной части кости. Эти опухоли часто обнаруживаются при рентгенологическом исследовании, назначенном по другим поводам. На рентгенограмме они имеют характерный внешний вид, что нередко позволяет поставить точный диагноз. Некоторые хондромы сопровождаются болями. Если боли отсутствуют, хондрому не требуется удалять или лечить. Однако следует периодически повторять рентгенологическое исследование, чтобы контролировать рост опухоли. Если опухоль невозможно точно диагностировать по рентгенограмме или если она сопровождается болью, может быть необходима биопсия, чтобы определить, доброкачественным или злокачественным является данное новообразование.
Хондробластомы – редкие опухоли, которые развиваются в конечных отделах костей. Они чаще возникают у молодых людей в возрасте от 10 до 20 лет. Эти опухоли могут вызывать боли, благодаря чему их и обнаруживают. Лечение заключается в хирургическом удалении опухоли; иногда опухоли рецидивируют после операции.
Хондромиксоидные фибромы – очень редкие опухоли, которые возникают у людей моложе 30 лет и, как правило, сопровождаются болью. Хондромиксоидные фибромы имеют характерный внешний вид на рентгенограмме. Лечение заключается в хирургическом удалении опухоли.
Остеоидные остеомы – очень маленькие опухоли, которые обычно развиваются в костях рук или ног, но могут возникать и в других костях. Они, как правило, сопровождаются болью, которая усиливается ночью и отчасти снимается небольшими дозами аспирина. Иногда атрофируются мышцы, окружающие опухоль; это состояние нередко проходит после удаления опухоли. Для определения точного расположения опухоли назначают сканирование костей с использованием радиоактивных изотопов. Иногда для определения локализации опухоли могут потребоваться дополнительные исследования, например КТ и специальные рентгенологические методы. Хирургическое удаление опухоли – единственный способ радикально устранить боль. Некоторые люди не соглашаются на операцию и предпочитают постоянно принимать аспирин.
Гигантоклеточные опухоли чаще всего встречаются у людей после 20-30 лет. Эти опухоли обычно начинают развиваться в конечных отделах костей и могут прорастать в смежные ткани. Как правило, опухоли сопровождаются болью. Лечение зависит от размера опухоли. При хирургическом удалении опухоли образовавшийся дефект заполняют костным трансплантатом или синтетическим костным цементом, чтобы сохранить структуру кости. Иногда при очень крупных опухолях требуется удаление всего пораженного сегмента кости. Примерно у 10% людей опухоли рецидивируют после операции. Иногда гигантоклеточные опухоли перерождаются в злокачественные.

Первичные злокачественные опухоли костей
Множественная миелома, наиболее широко распространенный вид первичной злокачественной опухоли кости, исходит из клеток костного мозга, вырабатывающих клетки крови. Чаще всего она возникает у людей пожилого возраста. Эта опухоль может поражать одну или несколько костей; соответственно боль возникает или в одном месте, или одновременно в нескольких местах. Лечение должно быть комплексным и часто включает химиотерапию, лучевую терапию и хирургическую операцию.
Остеосаркома (остеогенная саркома) – вторая по распространенности первичная злокачественная опухоль костей. Остеогенная саркома наиболее часто встречается у людей в возрасте от 10 до 20 лет, но может возникать в любом возрасте. Этот тип опухоли иногда развивается у пожилых людей, страдающих болезнью Педжета. Около половины остеосарком развивается в области коленного сустава, а вообще они могут исходить из любой кости. Эти опухоли имеют тенденцию к метастазированию в легкие. Обычно остеосаркомы вызывают боль и припухлость ткани (отек). Диагноз ставится на основании результатов биопсии.
Лечение остеогенных сарком обычно включает химиотерапию и операцию. Сначала, как правило, назначается химиотерапия; часто боль стихает уже на этом этапе лечения. Затем опухоль удаляют хирургическим путем. Около 75% оперированных больных живут по крайней мере 5 лет после установления диагноза. Поскольку хирургические методы постоянно совершенствуются, в настоящее время обычно удается сохранить пораженную конечность, в прошлом же ее часто приходилось ампутировать.
Фибросаркомы и злокачественные фиброзные гистиоцитомы похожи на остеогенные саркомы по внешнему виду, локализации и симптомам. Лечение аналогично.
Хондросаркомы – опухоли, состоящие из злокачественных хрящевых клеток. Многие хондросаркомы растут очень медленно и часто радикально излечиваются оперативным путем. Однако некоторые из них – высокозлокачественные и имеют тенденцию к быстрому метастазированию (распространению). Диагноз ставится на основании результатов биопсии. Хондросаркома должна быть удалена полностью, поскольку химиотерапия и лучевая терапия при данной опухоли неэффективны. Необходимость в ампутации конечности возникает редко. Если вся опухоль удалена, более 75% больных полностью излечиваются.
Опухоль Юинга (саркома Юинга) поражает чаще мужчин, чем женщин, в основном в возрасте от 10 до 20 лет. Большинство этих опухолей развивается в костях рук или ног, но они могут возникать в любой кости. Боль и припухлость (отек) – наиболее частые симптомы. Опухоль достигает иногда весьма больших размеров и порой поражает кость по всей длине. КТ и МРТ нередко помогают определить размеры опухоли, но для точной диагностики требуется биопсия. Лечение включает хирургическую операцию, химиотерапию и лучевую терапию, что позволяет вылечивать более 60% пациентов с саркомой Юинга.
Злокачественная лимфома кости (ретикулярноклеточная саркома) чаще всего поражает людей в возрасте 40-60 лет. Она может исходить из любой кости или из другого органа и затем метастазировать в кости. Обычно эта опухоль вызывает боль и припухлость, а поврежденная кость легко ломается. Лечение заключается в сочетанном проведении химиотерапии и лучевой терапии, что не менее эффективно, чем хирургическое удаление опухоли. Ампутация требуется редко.
Метастатические опухоли кости
Метастатические опухоли кости – злокачественные опухоли, которые распространились в кость из первичного очага, расположенного в другом органе.
Наиболее часто метастазируют в кости злокачественные опухоли молочной железы, легких, предстательной железы, почек и щитовидной железы. Метастазы могут распространяться на любую кость, но обычно поражаются кости в области локтя и колена. Если у человека, который лечится или лечился раньше по поводу злокачественной опухоли, появляется боль или припухлость кости, врач обычно назначает обследование для выявления метастатической опухоли. Эти опухоли обнаруживаются при рентгенологическом исследовании, а также при сканировании с использованием радиоактивных изотопов. Бывает, что симптомы метастатической опухоли кости появляются раньше, чем обнаруживается первичный очаг опухоли. Обычно это боли или перелом кости в месте поражения опухолью. Определить расположение первичной злокачественной опухоли позволяют результаты биопсии.
Лечение зависит от вида злокачественной опухоли. Иногда эффективна химиотерапия, иногда – лучевая терапия, в некоторых случаях применяется их комбинация, а иногда ни одно из этих средств не помогает.
Читайте также:


