Острые отравления лекция по реаниматологии для медсестер
4. Отравление дихролэтаном
Основными путями поступления являются пищеварительный тракт, дыхательные пути, кожные покровы. Смертельная доза ДХЭ для человека при пероральном применении составляет 10–20 мл.
Токсическое действие ДХЭ обусловлено наркотическим влиянием на ЦНС, поражением печени, почек, желудочно-кишечного тракта, выраженным воздействием на сердечно-сосудистую систему.
В клинической картине ведущими симптомами являются: токсическая энцефалопатия, острый токсический гастрит и гастроэнтерит, нарушение внешнего дыхания, токсический гепатит, нарушение функции почек. В первые часы после приема появляются головокружение, атаксия, психомоторное возбуждение, клонико-тонические судороги, угнетение сознания, вплоть до коматозного состояния. Одним из ранних признаков отравления являются желудочно-кишечные расстройства в виде тошноты, повторной рвоты с примесью желчи.
Нарушение функции внешнего дыхания чаще происходит по обтурационно-аспирационному типу и связано с повышенной саливацией, бронхореей, аспирацией. Отмечается угнетение функции дыхательного центра, развитие гипертонуса дыхательной мускулатуры и ригидности грудной клетки.
Тяжелым осложнением является экзотоксический шок, который проявляется похолоданием и цианозом кожи, холодным потом, одышкой, тахикардией и гиповолемией. Снижается выделительная функция почек.
По степени тяжести отравления ДХЭ подразделяются на следующие.
1. Отравления легкой степени, характеризующиеся развитием диспепсических расстройств, неяркой неврологической симптоматикой и легкой гепатопатией.
2. Отравления средней тяжести. Протекают с явлениями токсического гастрита, гастроэнтерита, токсической энцефалопатии, гепатопатии средней тяжести, легкой нефропатии.
3. Тяжелые отравления протекают с выраженными проявлениями токсической энцефалопатии, гепатопатии тяжелой степени, токсической нефропатии, гастроэнтерита.
При отравлении парами возникает головная боль, сонливость, сладковатый привкус во рту, запах яда изо рта, раздражение слизистых оболочек, потеря сознания, острая печеночно-почечная недостаточность с желтушностью склер и кожных покровов, увеличением печени, анурией. При приеме внутрь – повторная рвота, боли в животе, жидкий стул с запахом яда, гиперемия склер, психомоторное возбуждение, сменяющееся угнетением и комой, коллапс, токсический шок, геморрагический синдром, острая печеночно-почечная недостаточность. При попадании яда на кожу развиваются явления дерматита.
При отравлении парами – вынос пострадавшего из зоны поражения, при угнетении дыхания ИВЛ. При попадании яда внутрь – промывание желудка через толстый зонд с последующим введением 3–4 столовых ложек порошкообразного активированного угля в 200 мл воды и 150–200 мл вазелинового масла, сифонная клизма.
Внутривенно 20–40 мл 30 %-ного раствора тиосульфата натрия, внутримышечно 5 мл 5 %-ного раствора унитиола. внутривенно 400 мл полиглюкина, 400 мл гемодеза, 400 мл 5 %-ного раствора глюкозы, 80—120 мг фуросемида (лазикса), 6–8 мл 5 %-ного раствора аскорбиновой кислоты. Внутримышечно 2 мл кордиамина, при коллапсе – 1 мл 1 %-ного раствора мезатона, 1 мл 20 %-ного раствора кофеина, 100–150 мг преднизолона. При нарастании печеночно-почечной недостаточности проводится специфическая терапия.
Внутривенно струйно 400 мл полиглюкина, 400 мл гемодеза, 400 мл 5 %-ной глюкозы, 80—120 мг фуросемида, 6–8 мл 5 %-ной аскорбиновой кислоты, 100–150 мг преднизолона, при коллапсе 1 мл 1 %-ного мезатона. Внутримышечно 2–4 мл 6 %-ного тиамина бромида и 2–4 мл 5 %-ного пиридоксина. При психомоторном возбуждении 1 мл 3 %-ного раствора фенозепама. Ингаляция кислорода, при угнетении дыхания – ИВЛ через дыхательную трубку.
В течение первых суток наиболее эффективным и щадящим методом является перитонеальный диализ. В состав стандартного диализирующего раствора входит: хлорида калия 0,3 г, хлорида натрия 8,3 г, хлорида магния 0,1 г, хлорида кальция 0,3 г, глюкозы 6 г на 1 л воды. Одномоментно в брюшную полость больного вводят до 2 л раствора электролитов с добавлением 500 тыс. ЕД пенициллина и 1000 ЕД гепарина.
В соматогенной фазе отравления основная терапия направлена на лечение развившихся осложнений: пневмонии, гепатопатии и др.
И.В. Ремизов
ОСНОВЫ РЕАНИМАТОЛОГИИ ДЛЯ МЕДИЦИНСКИХ СЕСТЕР
Учебник и практикум
Учебное пособие для медицинских училищ и колледжей
Рецензент: Ю.П. Савченко - заведующий кафедрой общей хирургии Кубанской государственной медицинской академии, доктор медицинских наук, профессор
Текст учебника иллюстрирован 38 рисунками и содержит 8 таблиц.
СПИСОК ИСПОЛЬЗУЕМЫХ СОКРАЩЕНИЙ
АД - артериальное давление
АПФ - ангиотензин-превращающий фермент ЧСС - частота сердечных сокращений
ЧДД - частота дыхательных движений ЦВД - центральное венозное давление ШИ - шоковый индекс
ИВЛ - искусственная вентиляция легких ОДН - острая дыхательная недостаточность
ПДКВ - повышенное давление в конце выдоха ТЭЛА - тромбоэмболия легочной артерии
РДСВ - респираторный дистресс - синдром взрослых ЭКГ - электрокардиограмма
ОПН - острая почечная недостаточность
ХПН - хроническая почечная недостаточность ЦНС - центральная нервная система
СОЭ - скорость оседания эритроцитов
Алгоритмы манипуляций……….…………………с.177 Уход при возникновении рвоты и регургитации. с.177 Введение оротрахеального воздуховода…………. с.178 Составление набора инструментов для трахеостомии………………………………………. с.179 Правила ухода за трахеостомой…………………….с.180 Проведение дренирования плевральной полости по Бюлау…………………………………………………с.183 Составление набора для интубации трахеи………. с.185 Вибрационный массаж грудной клетки…………….с.186 Проведение оксигенотерапии…………………….. с.187 Крикотиреотомия (коникотомия)………………… с.188
Приложение 1. Приложение N 1 к приказу Минздрава России от 17.04.2002 г. N 123
ОБ УТВЕРЖДЕНИИ ОТРАСЛЕВОГО СТАНДАРТА"ПРОТОКОЛ ВЕДЕНИЯ БОЛЬНЫХ. ПРОЛЕЖНИ…………………. …с.231
Приложение N 2 к приказу Министерства здравоохранения Российской Федерации от 17.04.2002 г. N 123. Вкладыш к медицинской карте стационарного больного N 003/у Учетная форма N 003-2/у. ………………………………………..с.255 Приложение 2 Инструкция Минздрава СССР по очистке (мойке) и обеззараживанию аппаратов ингаляционного наркоза и искусственной вентиляции легких (Приложение 4 к приказу Минздрава СССР от
31.07.78 №
Оказание экстренной медицинской помощи пациентам, находящимся в терминальном состоянии, оживление больных, пребывающих в клинической смерти со сравнительно недавних пор оказывается в отделениях реаниматологии и интенсивной терапии. Фактор времени в подобных случаях зачастую имеет решающее значение для успеха лечебных мероприятий. Умение оказать квалифицированную помощь в любой ситуации, в том числе и вне стен лечебного учреждения, необходимо для медицинской сестры любого профиля, а не только сотрудника специализированного реаниматологического отделения.
Когда несчастный случай происходит вне стен лечебного учреждения, а такое случается, как правило, медицинская сестра обязана самостоятельно быстро и грамотно оказать медицинскую, в том числе и реаниматологическую, помощь. Без преувеличения можно сказать, что в этом случае от нее зависит жизнь человека.
Работая в отделении любого профиля, медицинская сестра может столкнуться с любыми ситуациями, в том числе, и требующими от нее умения оказать полноценную реанимационную помощь, начать которую необходимо до появления врача и квалифицированных специалистов - реаниматологов.
В названии пособия подчеркивается, что учебник рассчитан на будущих медсестер, так как большое внимание в нем уделено уходу за больными и технике выполнения медицинских манипуляций.
Достаточно подробно в учебнике описывается патогенез, тактика, клиника и лечение основных неотложных состояний, причем в некоторых случаях приводятся как традиционные широко распространенные виды лечения, так и достаточно новые, значительно отличные от традиционных, методы (это, например, касается, лечение гипертонических кризов, терапии отека головного мозга и т.д.).
Первая часть учебника содержит сведения о патогенезе, клинике и принципах лечения и сестринского ухода при основных видах неотложных состояний.
В приложениях приводятся нормативные документы, регламентирующие мероприятия сестринского ухода по профилактике пролежней у тяжелобольных, а также по дезинфекции наркозно-дыхательной аппаратуры.
Автор стремился в достаточно лаконичной форме, избегая излишнего усложнения, не только ознакомить студентов старших курсов с основами реаниматологии и интенсивной терапии неотложных состояний, но и выработать у них четкое представление о задачах, стоящих перед медиком в данных ситуациях, и умение правильно решить эти задачи.
Автор благодарит рецензентов за высказанные суждения о данном учебном пособии и будет признателен читателям за выражение конструктивных замечаний о нем.
РЕАНИМАЦИЯ И ИНТЕНСИВНАЯ ТЕРАПИЯ ПРИ НЕОТЛОЖНЫХ СОСТОЯНИЯХ
История развития реаниматологии. - Основные понятия. - Организация ре
Отравляющие вещества
Основные синдромы
Оказание неотложной помощи
Часто встречающиеся острые отравления
ОЭО –патологический процесс, который возникает вследствие попадания из внешней среды в организм разнообразных отравляющих веществ, которые вызывают нарушения гомеостаза.
Отравляющее вещество – яд, который попадает извне.
Тяжесть О. зависит от дозы, концентрации, скорости выведения и путей проникновения отравляющих веществ в организм. Токсические вещества могут попадать в организм через пищеварительный тракт, дыхательные пути, кожу, слизистые оболочки.
Минимальное количество вещества, которое вызывает малейшие расстройства в деятельности организма, называют токсической дозой, а минимальное количество вещества, которое может привести к смерти, - минимальной летальной дозой. Дозу, которая приводит к смерти в 50% случаев, называют средней летальной дозой.
Все химические вещества по токсичностиделят на 4 класса:
- В первый класс – чрезвычайно токсичных веществ – входят боевые отравляющие вещества, некоторые наиболее опасные промышленные яды и инсектициды, запрещенные к применению или применение которых строго ограничено.
- Второй класс – высокотоксичные вещества – включает в себя многие промышленные и с/х яды (метиловый спирт, четыреххлористый углерод, дихлорэтан и др.)
- К третьему классу – умеренно токсичных веществ – относятся такие промышленные яды, как бензол, фенол; инсектициды- хлорофос, карбофос, гербициды
- Четвертый класс – малотоксичные вещества.
В клиническом течении О.О. можно выделить несколько периодов: 1) скрытый, 2) нарастания резорбтивного действия, 3) период максимального действия отравляющего в-ва, 4) восстановительный.
У больных с О.О. выделяют несколькоосновных синдромов:
- Синдром поражения нервной системы.Клинически может проявляться головной болью, атаксией, менингеальными симптомами, судорогами, нарушением сознания (в легких случаях – оглушением, в тяжелых – психомоторным возбуждением, галлюцинациями, комой. Соматовегетативные нарушения могут характеризоваться равномерным изменением ширины зрачков, расстройством функций потоотделения, слюноотделения, терморегуляции.
- Синдром нарушения кровообращения.Возникает вследствие прямого токсического действия О.В. на миокард, изменения тонуса и проницаемости сосудов, снижения ОЦК, угнетения или возбуждения сосудодвигательного центра. В зависимости от действия О.В. АД снижается (барбитураты, нитриты, резерпин, кислоты) вплоть до развития экзотоксического шока, или повышается (адреналин, окись углерода, свинец); ЧСС уменьшается (ФОС, производные опия, барбитураты), или увеличивается (никотиновая кислота, адреналин и эфедрин, атропина сульфат).
Пристальный контроль за показателями кровообращения – один из важнейших принципов лечения больных с острыми отравлениями.
- Синдром поражения органов дыхания.Основные причины развития дыхательной недостаточности: 1) нарушение проходимости дыхательных путей вследствие западения языка , гиперсаливации, попадание в дыхательные пути желудочного содержимого, ларингоспазма; 2) прямое угнетающее действие на дыхательный центр; 3) нарушение передачи возбуждения в синапсах нервов, которые иннервируют дыхательные мышцы; 4) повреждение паренхимы легких. У больных часто развивается аспирационный синдром, токсический отек легких.
- Синдром поражения органов пищеварения. Этот синдром наблюдается у большинства больных с отравлениями. Его течение сопровождается тошнотой, рвотой, явлениями гастроэнтерита, болью в животе, жидким стулом. Могут развиваться кровотечения из пищевода, желудка.
- Синдром печеночной и почечной недостаточности. Возникает вследствие отравления хлорированными углеводородами, сулемой, солями тяжелых металлов, высокоатомными спиртами, анилиновыми красителями, нитратами, сульфаниламидами. Эти вещества могут оказывать прямое токсическое действие на почки, обусловливать появление гемолиза, значительных изменений эритроцитов, приводить к гемолитической и апластической анемии, геморрагическим явлениям. Вследствие действия ядов на печень возникает желтуха, увеличивается и болит печень. В тяжелых случаях развивается кома.
- Судорожный синдром.Этот синдром может развиваться вследствие отравления фосфорорганическими веществами, цианидами, салицилатами, стрихнином. Он может быть также следствием гипоксии мозга, гипогликемии, гипокальциемии, алкалоза и т.д. В этом состоянии значительно усиливается интенсивность метаболических процессов, возрастает потребность мозга в кислороде. Синдром может сопровождаться нарушением дыхания, усилением гипоксии.
- Гипертермический синдром. Возникновение этого синдрома чаще всего обусловлено токсическим или гипоксическим возбуждением гипоталамуса, в котором размещены центры терморегуляции.У больных повышается температура тела. Иногда она повышается до 41-42 град. Резко повышаются обменные процессы, нарастает гипоксия. Такое течение патологического процесса характерно для пищевых токсикоинфекций.
- Гипотермический синдром. Развивается вследствие отравлений опиатами, нитратами. Отмечается спонтанное снижение температуры тела, признаки нарушения периферической циркуляции ( спазм сосудов, охлаждение кожи).
Диагноз О.О. устанавливают на основании данных анамнеза и клинико- лабораторных исследований. Данные анамнеза учитывают очень тщательно. Оставшиеся таблетки, отравляющие в-ва, пустые флакончики и упаковки из-под лекарственных препаратов точно подсчитывают и не выбрасывают.
При обследовании больного обращают внимание на окраску кожных покровов, слизистых оболочек, специфический запах изо рта и запах рвотных масс.
При всех видах отравлений обязательно взятие наисследование трех сред организма:крови, мочи,желудочного содержимого.Для этого медсестра или фельдшер набирают 10-15 мл исследуемого материала в стерильные пробирки, плотно закрывают и подписывают их. На пробирке отмечают время взятия материала.
Материал для исследования берут сразу же, как только больной поступает в ОРИТ, до начала лечения!
При оказании неотложной помощи необходимо:
- прекратить дальнейшее поступление яда в организм;
- вывести из организма еще не всосасшуюся в кровь часть яда;
- связать или обезвредить яд и затруднить его дальнейшее всасывание; обезвредить всосавшуюся часть яда;
- обеспечить осуществление основных жизненно важных функций.
В зависимости от пути поступления яда принимаются различные меры для прекращеия дальнейшего проникновения его в организм. Если яд попал в организм с вдыхаемым воздухом, следует немедленно удалить пострадавшего из атмосферы, где произошло отравление. После этого необходимо снять одежду которая может быть дополнительным источником токсического вещества, расстегнуть воротник, пояс и все, что может препятствовать свободному дыханию.
В случае попадания яда на кожу или видимые слизистые оболочки следует немедленно смыть его водой, лучше теплой, с мылом, либо удалить механически, не размазывая, ватным тампоном с последующим смыванием водой и обезвреживанием.
При поступлении ядов в организм через рот основное место всасывания веществ – тонкая кишка. Однако некоторые из них могут всасываться уже через слизистые оболочки полости рта( никотин, фенол, нитроглицерин), желудка (спирт, соединения свинца и др.). При всасывании из тонкой кишки вещества вначале попадают через систему воротной вены в печень, подвергаются там различным химическим превращениям, иногда частично или полностью обезвреживаются.
При попадании О.В. внутрь организма для выведения невсосавшегося яда применяют такие методы: промывание желудка, кишечника, искусственное вызывание рвоты, очистительные клизмы, ИВЛ..
Промывание желудка – один из основных методов выведения невсосавшегося О.В. Применение этого метода особенно эффективно в первые 6 часов после отравления. Противопоказаний к промыванию желудка не существует. Зонд вводят через рот. В этом случае пользуются толстым зондом, смазанным вазелином.
Если больной в коме, желудок промывают только после интубации трахеи трубкой c раздувной манжетой!Желудок промывают водой комнатной температуры и физраствором. Количество жидкости для разового введения – не больше 400-500 мл, всего для промывания используют 5-15 л жидкости. Во время введения зонда больным, которые выпили кислоту, щелочь, существует угроза перфорации стенок пищевода и желудка!
Больным в состоянии выраженного возбуждения перед промыванием желудка вводят седативные препараты (седуксен, реланиум).
Для стимуляции рвоты больным дают выпить как можно больше воды, после чего раздражают стенку глотки пальцем или ложкой. Рвоту нельзя вызывать у больных в бессознательном состоянии или которые отравились веществами, повреждающими слизистые оболочки (кислоты, щелочи, бензин, керосин, скипидар)!
Промывать желудок опасно также больным с заболеваниями ССС (может произойти кровоизлияние в мозг, коллапс), беременным ( может вызвать родовые схватки).
Для ускорения выведения О.В. из организма применяют очистительные клизмы.Обязателен строгий контроль за количеством введенной и выведенной жидкости.Существует опасность возникновения гипергидратации и отека мозга.
ИВЛ применяют в случае выраженного угнетения дыхания и отравлении веществами, которые выводятся легкими. ИВЛ, как правило, проводят в режиме умеренной гипервентиляции ( для скорейшего выведения О.В. из организма).
Для ускорения выведения всосавшихся в-в используют форсированный диурез, обменное переливание крови, гемосорбцию, плазмаферез, гемодиализ, антидотную терапию.
Форсированный диурез проводят при отравлении веществами, которые выводятся почками. Это эффективный и доступный метод выведения О.В. из организма. В/в вводят 2-4 л растворов глюкозы, хлорида натрия. Потом 1-1,5 г/кг 15% раствора маннитола, 40-80 мг лазикса. Перед проведением форсированного диуреза следует обязательно катетеризировать мочевой пузырь!При проведении форсированного диуреза постоянно контролируют ЦВД, показатели АД, ЧСС, электролиты крови, желательно и мочи, гематокрита, коагулограммы. Строго контролируют количество введенной и выведенной жидкости!Эти данные медсестра фиксирует в листе или карте наблюдений.
Форсированный диурез осторожно проводят больным пожилого возраста, у которых есть угроза перегрузки ССС. Форсированный диурез нельзя проводить больным в состоянии шока, коллапса, а также при отравлении веществами, которые поражают почки (дихлорэтан, ртуть).
У отравленных веществами, имеющими кислую реакцию (салицилаты, барбитураты), а также гемолитическими ядами, применяют так называемый щелочной форсированный диурез. Для этого в/в капельно вводят 4% раствор гидрокарбоната натрия ( 10-20 мл/кг в сутки под контролем рН мочи, поддерживая его в пределах 7,5-8,5).
При гемолизе крови вследствие отравления барбитуратами, другими снотворными и седативными препаратами, применяютгемосорбцию. Используют синтетические сорбенты, активированный уголь растительного происхождения, энтеросорбенты.
Перитонеальный диализ применяют у больных с олигурией, которая развивается вместе с недостаточностью кровообращения. В последнее время для лечения отравлений этот метод используется редко.
Принцип антидотной (специфической) терапии состоит в применении средств, способных нейтрализовать О.В.
Физические антидоты(активированный уголь, крахмал, тальк, белая глина, мел) абсорбируют токсические вещества на своей поверхности. Чаще всего применяют активированный уголь (доза – 1 г/кг). Его можно назначать больным с любыми отравлениями, но при отравлении кислотами, щелочами, спиртами применение активированного угля неэффективно. В последнее время используют энтеросорбенты с избирательным поглощением токсических веществ.
Физиологические антидотыдействуют по принципу функционального антагонизма. Они вступают во взаимодействие с теми биоструктурами, на которые направлено действие О.В. Так, амилнитрит, нитрит натрия образуют метгемоглобин, который связывает цианиды; этиловый спирт, который применяют для лечения отравления метиловым спиртом, задерживает метаболизм последнего и превращение его в токсические метаболиты ( муравьиную кислоту и муравьиный альдегид).
Химические антидотынейтрализуют О.В., вступая с ними в химическое взаимодействие. Так, сульфгидрильные группы унитиола связывают тяжелые металлы с образованием растворимых соединений. В/м или п/к через 6-12 часов вводят 5%раствор унитиола из расчета 1 мл на 10 кг массы тела больного. Перманганат калия – сильный окислитель сульфаниламидных препаратов, опиатов, морфина, никотиновой кислоты, стрихнина, нитрата. Применяют в виде 0,1% раствора. При отравлении соединениями ртути, свинцом, фосфором, цианидами назначают по 20-30 мл 30% раствора натрия тиосульфата.
Характер и объем симптоматической терапии зависят от степени выраженности и клинических проявлений отравления. В случае резкого угнетения сердечной деятельности применяют адреномиметики ( 0,3-0,5 %раствор изадрина или 0,5-0,7 мл 5%раствора эфедрина гидрохлорида, 0,3-1,0 мл 1% раствора мезатона, 1-2 мл 4% раствора допамина в 400 мл 5% раствора глюкозы). Препараты вводят чрезвычайно осторожно, под постоянным контролем АД и пульса. Используют также глюкокортикоиды (15-30 мг преднизолона, 50-100 мг гидрокортизона, 8-12 мг дексаметазона). При снижении ОЦК в/в вводят плазмозамещающие растворы, плазму.
При выраженном психомоторном возбуждении вводят транквилизаторы ( по 5-10 мг седуксена или реланиума) и 10-20 мл 20% раствора натрия оксибутирата. Для купирования судорожного синдрома применяют 5-10 мг седуксена (реланиума) , 20-50 мл 1% раствора тиопентала натрия.
При введении барбитуратов, транквилизаторов, тщательно кортролируют дыхание. В случае его ослабления проводят ВВЛ или ИВЛ! Приспособления для ИВЛ должны быть наготове!
Больным с гипертермическим синдромом для нормализации центральных механизмов терморегуляции назначают ненаркотические анальгетики ( 1 мл 50% раствора анальгина), нейролептики ( 0,5-1 мл 2,5%раствора дроперидола), антигистаминные препараты ( 1-1,5 мг/кг).
Для устранения выраженного болевого синдрома вводят 0,5-1,0 мл2% раствора промедола, 1-2 мл 1% раствора димедрола.
Дата добавления: 2018-04-04 ; просмотров: 495 ;

Приведены правила оказания первой помощи в различных ситуациях, основы микробиологии, иммунологии, профилактики и лечения инфекционных заболеваний, принципы формирования здоровья (гигиена, рациональный режим дня и питания, самоконтроль при физических нагрузках). Содержит вопросы и тестовые задания для контроля знаний, словарь понятий и терминов.
Соответствует ФГОС ВПО третьего поколения.
Для студентов бакалавриата педагогических, гуманитарных и технических вузов для подготовки к зачету и экзамену, преподавателей сузов, учителей и учащихся общеобразовательных школ, а также широкого круга читателей, заинтересованных в укреплении своего здоровья.
Книга: Основы медицинских знаний
Тема 15. Основы реанимации
Реанимация (повторение, возобновление, оживление) – комплекс мероприятий, направленных на восстановление важнейших жизненных функций организма в целях оживления больного, находящегося в терминальном состоянии.
Терминальное (крайне тяжелое, критическое) состояние – обратимый процесс угасания жизненно важных функций организма. В терминальном состоянии выделяют три периода: предагональный, агональный и клиническую смерть. Они могут возникать при различных заболеваниях, травмах, отравлениях, несчастных случаях, утоплении, поражении электрическим током и т.д.
В предагональном состоянии сознание сохранено, но спутано, артериальное давление падает до нуля, пульс нитевидный, резко учащен, дыхание учащается и углубляется, затрудненное, кожа бледная.
В состоянии агонии артериальное давление и пульс не определяются, дыхание похоже на заглатывание воздуха, роговичный рефлекс и реакция зрачка на свет отсутствуют.
Клиническая смерть – это кратковременная переходная стадия между жизнью и смертью.
Основные признаки: отсутствие пульса на сонной артерии; потеря сознания. При потере сознания более чем на 4 мин, но при сохранении пульса на сонной артерии имеет место кома, а не клиническая смерть. В этом случае необходимо повернуть пострадавшего на живот, очистить ротовую полость и приложить холод к голове. Нельзя оставлять человека в состоянии комы лежащим на спине. Следующий симптом клинической смерти – потеря чувствительности роговицы: роговица имеет очень высокую степень чувствительности, так как богато снабжена чувствительными нервными окончаниями; при минимальном раздражении роговицы у живого человека возникает моргание. Отсутствие роговичного рефлекса – ранний признак клинической смерти. Для определения наличия или отсутствия роговичного рефлекса можно осторожно прикоснуться к роговице кончиком носового платка (не пальцем!): если человек жив, веки моргнут. Следующие признаки – расширение зрачков, не реагирующих на свет (реакцию зрачков на свет надо проверять на обоих глазах, так как один из них может оказаться искусственным); отсутствие сердцебиения и самостоятельного дыхания (рис. 15.1). Продолжительность клинической смерти в обычных условиях – 3—6 мин. В течение этого времени человека можно начать возвращать к жизни при помощи реанимации. Охлаждение тела до 34–32 °С уменьшает чувствительность клеток головного мозга к кислородному голоданию, поэтому при гипотермии тела (например, при утоплении в холодной воде, в проруби) продолжительность клинической смерти увеличивается.
При стойкой и необратимой утрате функций организма, и в первую очередь коры головного мозга, говорят о наступлении биологической смерти, при которой любые реанимационные мероприятия противопоказаны, так как бесполезны.

Рис. 15.1. Определение пульса на сонной артерии
Реанимация состоит из комплекса мероприятий, в который входят искусственная вентиляция легких и непрямой массаж сердца.
При некоторых тяжелых заболеваниях и травматических повреждениях реанимация не будет иметь смысла и ее не следует начинать. Противопоказаниями к реанимации являются: злокачественные опухоли с метастазами, заболевание какого-либо органа или системы органов в стадии декомпенсации, т.е. когда приспособительные механизмы организма не способны компенсировать вызванные болезнью изменения; тяжелая травма черепа с размозжением головного мозга.

Рис. 15.2. Восстановление проходимости воздухоносных путей
Подготовка пострадавшего к реанимации:
• уложить его спиной на ровную жесткую поверхность (лучше – с несколько опущенным головным концом);
• расстегнуть стесняющую грудную клетку одежду и обеспечить свободную проходимость дыхательных путей;
• открыть рот, осмотреть его полость и с помощью салфетки очистить от слизи, слюны, травы, песка, рвотных масс и т.д., вынуть съемные зубные протезы (рис. 15.2);
• для улучшения проходимости верхних дыхательных путей и предупреждения западения языка голову пострадавшего следует запрокинуть с помощью мягкого валика, подложенного под его плечи.
Непрямой (закрытый, наружный) массаж сердца представляет собой сжатия его между грудиной и позвоночником. Оказывающий помощь накладывает одну свою ладонь на другую (нельзя располагать ладонь нижней руки так, чтобы ее большой палец был направлен на спасателя!) и ритмично, с частотой до 60 раз в минуту, толчкообразно и сильно надавливает ими на нижнюю треть грудины пострадавшего по средней линии, не отрывая ладоней друг от друга и от тела реанимируемого (рис. 15.3). Во избежание травмы ребер пальцы надо приподнять, локтевые суставы – разогнуть для усиления давления (рис. 15.4). Неоднократно повторяемые смещения грудины на 3—5 см в сторону позвоночника приводят к сдавливанию сердца и выталкиванию из него крови, что и поддерживает кровоток в жизненно важных органах.
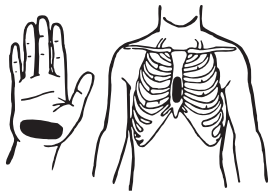
Рис. 15.3. Место упора основанием ладони на грудине при наружном массаже
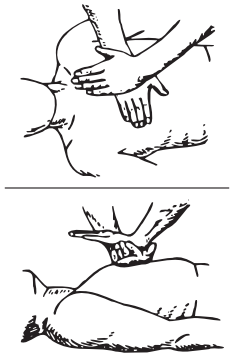
Рис. 15.4. Положение кистей рук при закрытом массаже сердца
Признаками восстановления сердечной деятельности являются сужение зрачков, появление пульса на сонных артериях, повышение артериального давления, уменьшение цианоза.
Преимущества описанного способа искусственной вентиляции легких:
• выдыхаемый воздух реаниматора содержит 17% кислорода, достаточные на данном этапе оживления для усвоения легкими пострадавшего;
• выдыхаемый воздух реаниматора содержит также 4% углекислого газа, который возбуждает дыхательный центр и стимулирует восстановление самостоятельного дыхания;
• по сравнению с другими приемами искусственной вентиляции легких этот способ обеспечивает больший объем воздуха, поступающего в легкие пострадавшего.
Последовательность выполнения основных мероприятий сердечно-легочной реанимации (СЛР).
1. Срочно вызвать реанимационную бригаду.
2. Оценить место происшествия с точки зрения безопасности для всех участников работы.
3. Констатировать наличие признаков клинической смерти у пострадавшего.
4. Уложить его спиной на ровную жесткую поверхность, освободить грудную клетку, расстегнуть поясной ремень.
5. Обеспечить проходимость дыхательных путей, подложив под плечи пострадавшего мягкий валик для максимального запрокидывания головы.
6. В случае внезапной остановки сердца (при электротравме, утоплении) произвести прекардиальный удар: с расстояния 20—30 см нанести отрывистый удар кулаком по нижней трети грудины, прикрыв двумя пальцами мечевидный отросток, для возбуждения автоматической системы сокращения сердца (рис.15.6).
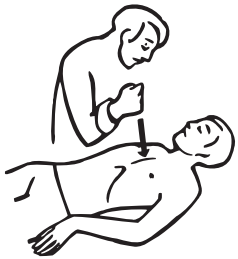
Рис. 15.6. Выполнение удара по нижней трети грудины (прекардиальный удар)
7. Через 2—3 с оценить эффективность прекардиального удара, проверив наличие пульса на сонной артерии.
8. Если пульса нет, начать непрямой массаж сердца 15-кратным нажатием на грудину.
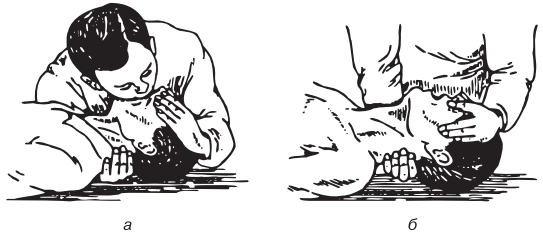
9. Присоединить ИВЛ – выполнить два полных вдувания рот в рот. Если под плечами пострадавшего нет мягкого валика, для запрокидывания головы при каждом вдувании необходимо рукой приподнимать его шею. Затем продолжить реанимацию по схеме:
• если работает один спасатель, он чередует 15 нажатий на грудину с двумя-тремя вдуваниями;
• если работают два и более спасателей, то через каждые пять нажатий делается одно вдувание (рис. 15.7). Через каждые 3—5 мин следует прерываться для контроля эффективности реанимации по пульсу на сонной артерии и состоянию зрачков (по их ширине и реакции на свет).
Прекращать реанимацию можно лишь по прибытии реанимационной бригады. Если через 30—40 мин от начала реанимационных мероприятий сердечная деятельность не восстанавливается, зрачки остаются широкими и не имеют тенденции к сужению, реакция их на свет отсутствует, можно считать, что в организме наступили необратимые изменения и гибель мозга и реанимацию целесообразно прекратить. При появлении явных признаков биологической смерти реанимация может быть прекращена раньше.
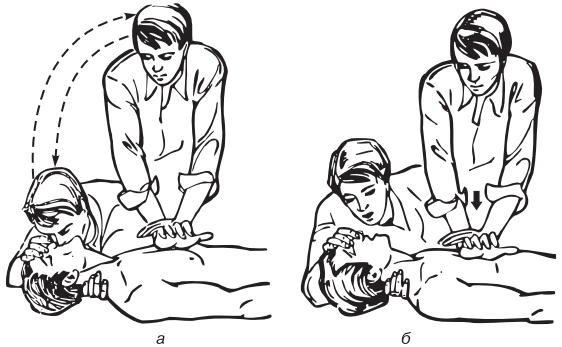
Рис. 15.7. Сердечно-легочная реанимация, проводимая: а – одним человеком; б – двумя
Реанимацию следует продолжать в случаях:
• гипотермии тела пострадавшего, когда констатировать смерть нельзя до проведения активного согревания;
• утопления, особенно в холодной воде;
• повторной остановки сердца после восстановления сердечной деятельности.
Читайте также:


