Симптомы интоксикации при аппендиците
Среди симптомов интоксикации, наблюдаемых при остром аппендиците, на одном из первых мест находится повышение температуры тела. У половины больных она колеблется от 38 до 40 °С. При пищевых токсикоинфекциях сведения о лихорадке идентичны. При остром аппендиците тошнота и рвота наблюдаются у 26—42 % больных. При пищевых токсикоинфекциях тошнота и рвота — ведущие симптомы, которые выявляются с той же или большей частотой.
Частота диареи при остром аппендиците колеблется от 28 до 43,4 %. При пищевых токсикоинфекциях диарея возникает у 95 % больных. Тахикардия свойственна 57—90 % больных с острым аппендицитом и пищевыми токсикоинфекциями. Лейкоцитоз отмечается У подавляющего большинства больных с аппендицитом и только у 4 % отсутствует. Число леикоцитов, как правило, составляет 12,0—15,0109/л. Лейкоцитоз более 20,0-109/л не характерен для неосложненного аппендицита и более характерен для пищевой токсикоинфекции. Наши наблюдения подтверждают изложенное выше.
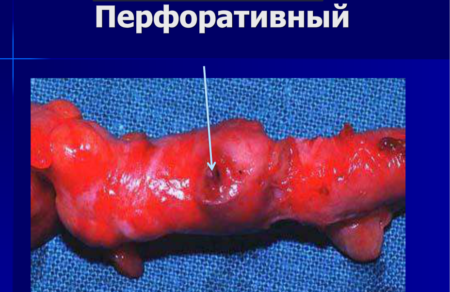
В течение 5 лет из числа лиц, направленных для госпитализации с диагнозом пищевой токсикоинфекции, у 1902 был диагностирован острый аппендицит. Простая форма аппендицита была у 21,7 %, деструктивная — у 78, 3 % больных, в том числе аппендицит флегмонозный — 55,8%, гангренозный — у 12,8%, перфоративный — у 9,7 % больных. Типичное расположение червеобразного отростка отмечалось у 70,1% больных, атипичное —у 29,9 %, в том числе тазовое — у 10,9 %, ретроцекальное — у 18,4 % и ретроперитонеальное — у 0,6 % больных. У 194 больных (10,2 %) острый аппендицит осложнился перитонитом, из них у 29 был разлитым и у 165 — ограниченным.
У значительного большинства наблюдавшихся больных отмечено повышение температуры тела. Более чем у '/з из них наблюдались озноб и головная боль. Все пациенты жаловались на боль в области живота, которая чаще локализовалась в правой подвздошной области и лишь в единичных случаях — в левой и нередко (40 %) носила разлитой характер.
Симптом Кохера отмечался у 15,5 % больных, симптом Кюммеля (боль в околопупочной области в начале заболевания) — у 9,5 % больных. Боль носила постоянный (88,7 %) или схваткообразный (11,3 %) характер. "Период затишья" отчетливо выявлялся у 9 % больных, и у 3/4 из них острый аппендицит осложнился перитонитом. Значение симптомов, свойственных острому аппендициту, было различным.
Симптом Образцова был положительным у 33,6 % больных, симптом Ситковского — у 26,8 %, симптом Ровзинга — у 30,9 %, симптом Бартомье—Михельсона — у 17,9 % больных; симптом Щеткина—Блюмберга был положительным у 29 % больных, а в тех случаях, когда операции по поводу аппендицита по каким-либо причинам в 1-е сутки не проводились, он становился положительным у 91,7% пациентов. У 207 больных с острым аппендицитом с тазовым расположением червеобразного отростка отмечались признаки "тазовой" симптоматики: болезненность при пальпации над лонным сочленением (у 56 %), чувство давления на прямую кишку и позывы на дефекацию (у 46,3 %). У большинства больных стул был жидким или кашицеобразным, а у 2/3 - более 10 раз в сутки. Иногда отмечалась примесь слизи в кале.
Учащенное мочеиспускание беспокоило 45,9% больных, рвота и тошнота — всех больных, а у 5,4 % - более 10 раз в сутки.
Нами наблюдались 114 больных с острым аппендицитом в возрасте старше 70 лет. Выраженность интоксикации у них была незначительной. Лихорадочная реакция отмечалась лишь у 9,6 % пациентов, а у большинства — локальная симптоматика была выражена слабо: сильная боль в правой подвздошной области беспокоила 36,8 % из них, напряжение мышц передней брюшной стенки отмечалось у 33,3 %, положительный симптом Щеткина у 43 % больных. Число лейкоцитов в периферической крови в большинстве случаев (81,5%) было не более 10,0*10 9 /л.
Значительные диагностические трудности возникали у беременных (особенно во второй половине), направленных в стационар с диагнозом пищевой токсикоинфекции. Всего наблюдалось 56 женщин, у 29 из них беременность была более 20 нед. Диагностика аппендицита в этих случаях — довольно трудная задача.
По нашим наблюдениям, у 896 больных (2,7 % общего числа) пищевыми токсикоинфекциями и сальмонеллезами развился острый аппендицит. БЛ.Осповат, А.И. Копылков (1971) рассматривали все острые хирургические заболевания органов брюшной полости как осложнение острых кишечных инфекций. Б.С.Розанов и А. И. Копылков(1968) сообщили о 16 случаях возникновения острого аппендииита у лиц с лабораторно подтвержденным сальмонеллезом. Н.Д.Ющук (1980), изучая течение экспериментальной сальмонеллезной инфекции у кроликов, отметил резко выраженные морфологические изменения в червеобразном отростке, а при бактериологических исследованиях последних определял наибольшую концентрацию в них сальмонелл.
Развитие острого аппендицита у наблюдаемых нами больных происходило в разные сроки в 1-е сутки пишевой токсикоинфекции у 3,2 %, на 2-е сутки - У 19,7 %, на 3-й - у 56,9 %, на 4-е — у 18,4 %, на 5-е — у 1,8 % больных. В первые 2 сут локальная симптоматика (прежде всего диарея), как правило, развивалась в разгар пишевой токсикоинфекции. На 3-й день болезни локальная симптоматика протекала на фоне отсутствия диареи у половины больных, а на 4—5-й день — у большинства (83,8 %). Деструктивные формы аппендицита во время операций были выявлены у 668 больных (74,5 %). Помощь в диагностике острого аппендицита может оказать сонография, позволяющая визуально определить червеобразный отросток, который в норме не выявляется при УЗИ.

Аппендицит — это воспалительный процесс в червеобразном отростке слепой кишки (аппендиксе). Воспаление аппендикса требует неотложной хирургической помощи, без лечения оно опасно для жизни тяжелыми осложнениями.

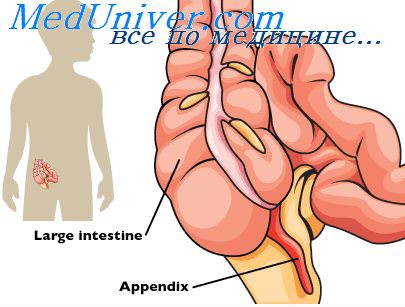
Что такое аппендикс, где находится
Слепая кишка в норме расположена в правой подвздошной области (под печенью) и является отделом нижней части пищеварительной системы — толстого кишечника.
В отличие от других его отделов, слепая кишка сообщается с пищеварительным трактом только с одной стороны, ее же конец выходит в брюшную полость и заканчивается отростком, длиной от 2 до 15 см, представляющим собой скопление лимфоидной ткани. Это и есть аппендикс.
Сегодня установлено, что аппендикс не является рудиментарным органом — то есть образованием, доставшимся нам от предков, но не имеющим важной для организма функции. Ученые выяснили, что в аппендиксе вырабатываются иммунные клетки, а также накапливаются полезные для пищеварения бактерии, к аппендиксу подходит большое количество кровеносных сосудов и нервных волокон.

Чем опасно воспаление аппендикса
Воспаление аппендикса — аппендицит — это острая хирургическая патология, которая без лечения (операции по удалению аппендикса – аппендэктомии) приводит к нагноению и разрыву стенки червеобразного отростка слепой кишки.
Содержимое кишки и патогенная микрофлора заполняют брюшную полость, развивается опасное для жизни состояние – воспаление брюшины, оболочки выстилающей органы брюшной полости изнутри – разлитой перитонит.
В очень редких случаях воспалительный процесс в аппендиксе самопроизвольно заканчивается выздоровлением — тогда говорят о хроническом аппендиците. Воспаление может возникнуть вновь, на брюшной стенке и в полости кишки образуются спайки, мешающие нормальной работе органов.
Причины аппендицита
Аппендицит развивается, когда в области слепой кишки скапливаются патогенные микроорганизмы, в норме присутствующие в кишечнике в неактивном состоянии. Это может происходить по следующим причинам:
- Закупорка просвета слепой кишки каловыми камнями — копролитами. Это образования, со временем накапливающиеся в кишечнике даже здоровых людей, при этом точные факторы их возникновения до сих пор до конца не выяснены. Копролиты — основная причина аппендицита.
- Закупорка кишки по другим причинам — сдавление полости опухолью, перекрытие кишечными червями. По сравнению с копролитами – более редкая причина аппендицита.
- Инфекция, принесенная с током крови. Среди заболеваний, которые могут стать причиной аппендицита, можно отметить туберкулез, амебиаз, инфекции верхних дыхательных путей и другие.
- Воспалительные хронические заболевания соседних органов, в том числе пищеварительной системы — панкреатит, холецистит. Стоит отметить, что колиты — воспаления толстой кишки — обычно являются следствием, а не причиной аппендицита.
- Попадание в полость слепой кишки неперевариваемых частей пищи — шелухи семечек, проглоченных косточек и так далее. Вопреки сложившемуся мнению — достаточно редкая причина.
К сожалению, на сегодня не выяснены абсолютные причины аппендицита и не разработаны способы предупреждения этого заболевания.

Симптомы и признаки аппендицита
Боль в животе — один из самых характерных симптомов аппендицита. Возникновение боли, как правило, и является поводом обращения за медицинской помощью.
Причиной возникновения боли считается, во-первых, большое количество нервных волокон, сосредоточенных около аппендикса, и во-вторых, раздражение брюшины. Интенсивность и локализация боли в животе при этом зависит от стадии аппендицита и индивидуальных особенностей вашего организма.
Начальный этап воспаления аппендикса характеризуется нарастающей болью в верхней части живота — эпигастрии — или по всему животу. Она возникает внезапно, может быть схваткообразной, не проходит после приема спазмолитиков и обезболивающих средств.
Через несколько часов боль перемещается непосредственно в область расположения аппендикса — ниже и правее.


Помимо боли в животе, для аппендицита характерны и другие симптомы, например:
- анорексия — отказ от еды, потеря аппетита;
- однократная рвота после возникновения боли которая не приносит облегчения;
- повышение температуры до 37-38 С.
Эти признаки могут свидетельствовать о начале воспалительного процесса в аппендиксе.
Диагностика воспаления аппендикса
Для диагностики аппендицита используют:
Физикальное обследование. Комплекс приемов, с помощью которых врач оценивает состояние больного во время рутинного осмотра. При диагностике аппендицита большое внимание уделяется расположению и интенсивности боли, в частности, разработан целый ряд тестов, позволяющих достаточно точно определить воспаление аппендикса.
Лабораторные анализы. Исследования крови и мочи назначаются для оценки общего состояния больного и выявления сопутствующих заболеваний. При аппендиците они неспецифичны, показывают общие признаки воспаления — увеличение лейкоцитов и скорости оседания эритроцитов (СОЭ) в общем анализе крови.
Инструментальные исследования – УЗИ и КТ (компьютерная томография) — также необходимы для исключения заболеваний с похожими симптомами, например, холецистита, колитов, панкреатита.
Рентгеноконтрастное исследование — помогает оценить кишечную проходимость, а также выявить хронический аппендицит.

Лечение аппендицита
Аппендицит лечится хирургически. Самолечение при подозрении на аппендицит опасно, а в некоторых случаях ведет к усилению воспалительного процесса и осложнениям — например, при прогревании болезненной области, применении клизм или слабительных препаратов. Обычные обезболивающие и спазмолитики, как правило, не приносят облегчения.
Современные методы хирургического вмешательства позволяют обойтись минимальными повреждениями в ходе операции и сократить процесс восстановления после нее. В зависимости от стадии аппендицита могут применяться:
- Полостное вмешательство — небольшой разрез брюшной полости, через который удаляют аппендикс (типичная аппендэктомия). В случае развития перитонита проводят санацию и ревизию органов брюшной полости, в этом случае разрез может быть больше, а восстановительный период после операции – дольше;
- Лапароскопический метод — воспаленный аппендикс удаляется через небольшой прокол в брюшной стенке с помощью специального эндоскопического оборудования (лапароскопическая аппендэктомия). Это менее травматичный способ, показанный при отсутствии осложнений.
На западе существуют также транслюминальные разновидности эндоскопических операций, когда доступ к аппендиксу осуществляется через полые соседние органы – влагалище (трансвагинальная аппендэктомия) или желудок (трансгастральная аппендэктомия).
После таких операций не остается косметических дефектов, восстановление происходит быстрее. Однако такие операции сложны и не каждый хирург может их провести.
Хотя аппендэктомия — удаление аппендикса — считается довольно простой операцией, необходимо помнить, что любое хирургическое вмешательство, особенно, полостное, может вызвать осложнения
.
Чаще всего после аппендэктомии развиваются абсцессы на брюшной стенке, которые проявляются повышением температуры и болью в животе через несколько дней после операции. Если воспаление аппендикса сопровождалось нагноением или произошел его разрыв, что случается при позднем обращении за медицинской помощью, период восстановления бывает дольше, может потребоваться установка дренажа для отведения гноя.

Аппендицит – это воспаление червеобразного отростка слепой кишки. Клиническая симптоматика аппендицита во многом схожа с другими заболеваниями брюшной полости, что часто приводит к затруднительной диагностике. Зачастую единственным эффективным способом лечения заболевания является аппендеэктомия – удаление червеобразного отростка хирургическим путем.
С какой стороны находится аппендикс у человека?
Аппендикс располагается в проекции правой подвздошной области и представляет собой продолжение слепой кишки. Слепая кишка составляет примерно 8 см в длину и 7 см в ширину, а сам червеобразный отросток не более 1 см в ширину, а по длине равняется слепой кишке, то есть около 7-8 см. червеобразный отросток у каждого человека может иметь свое место расположения, и точная его топография имеет важнейшую роль для хирурга в момент проведения оперативного вмешательства для выбора максимально удобного доступа к органу. Согласно статистическим данным ежегодно около 300 тысяч операций по удалению аппендикса проводится ошибочно по причине изначально неверно поставленного диагноза.
Роль аппендикса в организме
После многочисленных проведенных исследований, в том числе иммунологических и гистологических, было установлено, что червеобразный отросток крайне важен и в организме человека нет ни одного лишнего органа. Аппендикс принимает непосредственное участие в таких важных процессах:
- влияет на работу иммунной системы и повышает резистентность организма к инфекциям – в стенках червеобразного отростка много лимфоидной ткани;
- улучшает перистальтику кишечника за счет выработки некоторых гормонов;
- принимает участие в синтезе амилазы – фермента пищеварительной функции, который расщепляет крахмал пищи.
Причины развития
Воспаление аппендикса всегда провоцируется болезнетворными бактериями – стафилококками, стрептококками, кишечной палочкой, анаэробными бактериями, которые попадают на слизистую оболочку отростка и начинают там активно размножаться. Однако для активизации патогенной флоры и развития воспалительного процесса необходимы сопутствующие факторы, которые могут быть местными, общими или социально-бытовыми:
- сужение или полная закупорка устья червеобразного отростка непереваренной пищей, конкрементами, клубками глистов, опухолями, полипами или другими новообразованиями, в результате чего нарушается полноценное кровообращение в слепой кишке и в червеобразном отростке развиваются застойные процессы;
- тромбоз сосудов аппендикса, что приводит к застоям и некротическим изменениям тканей;
- спазм или растяжение стенок аппендикса, в результате чего на рефлекторном уровне повышается перистальтика и образование слизи.
- нарушение режима питания, преобладание в рационе исключительно углеводной или белковой пищи;
- хронические воспалительно-инфекционные процессы в желудке, поджелудочной железе, желчном пузыре, кишечнике;
- аллергические реакции и нарушения в работе иммунной системы.
- проживание в неблагоприятной экологической среде с низкими социальными условиями – невозможность помыть тщательно руки и следить за чистотой в целом, высокий риск инфицирования глистами;
- хронические нервные стрессы.
Сочетание сразу 3 факторов риска приводит к быстрому и активному размножению болезнетворных микроорганизмов в аппендиксе, в результате чего развивается гнойный аппендицит.
Как болит аппендицит?

Самым первым и ранним признаком воспаление червеобразного отростка является боль. Болезненные ощущения возникают спонтанно, без предварительных других признаков какого-либо заболевания и сначала локализуются в районе пупка, а спустя несколько часов (до 1-2 суток) после прогрессирования воспалительного процесса перемещаются в область правой подвздошной зоны.
Характер боли при аппендиците – не резкая и чрезмерно интенсивная, а беспокоящая, постоянная, усиливается при кашле, входе, смене положения тела. Для того, чтобы облегчить неприятные ощущения больной часто лежит на спине с согнутыми в коленях ногами.
Формы и виды аппендицита
По форме течения воспалительного процесса в червеобразном отростке различают острый и хронический аппендицит. Острая форма развивается стремительно с яркой клинической симптоматикой и имеет несколько типов:
- катаральная – характеризуется застоем кровообращения на верхушке аппендикса. Это легко диагностируется в первые часы и инструментально обозначается выпотом лимфы, отеком отростка и увеличением слизистой оболочки в объеме. Если воспалительный процесс диагностировать именно на данном этапе, то больной может обойтись без хирургического вмешательства. Через несколько часов (максимум сутки) катаральная форма прогрессирует в флегмонозную
- Флегмонозный аппендицит характеризуется выраженным утолщение стенок аппендикса, покрытием слизистой оболочки в области устья отростка гнойным содержимым, образованием множественных абсцессов.
- Гангренозная форма – характеризуется развитием деструктивных изменений стенок червеобразного отростка и вовлечением в патологический процесс окружающих тканей и брыжеек.
10 симптомов аппендицита

Характерными клиническими признаками острого аппендицита являются:
- боль – определяется методами провокации по Щеткину-Блюмбергу, Образцову, Ситковскому, Ровзингу;
- вздутие живота и метеоризм;
- тошнота и рвота, обусловленные рефлекторным возбуждением пищеварительного тракта;
- диарея;
- повышение температуры тела до 38-39,0 градусов;
- налет на языке серого или белого цвета – сначала влажный, потом сухой.
Уже при врачебном осмотре больного выявляются такие симптомы, как:
- тахикардия – пульс более 100 ударов в минуту;
- снижение артериального давления – свидетельствует об интоксикации организма;
- пальпация передней брюшной стенки справа и слева одновременно двумя руками сопровождается резкой болезненностью в правой подвздошной зоне и напряжением живота в этой области;
- постукивание пальцами по животу в разных участках сопровождается усилением болей в правом подвздохе.
В зависимости от продолжительности проявлений болевого синдрома аппендицит подразделяют на раннюю стадию и позднюю. Ранняя стадия острого воспалительного процесса длится не более 2 суток, после чего инфекция распространяется за пределы аппендикса с вовлечением в воспалительный процесс окружающих тканей. На поздней стадии часто происходит перфорация стенок аппендикса и попадание его гнойного содержимого в брюшную полость, от чего возникает перитонит.
При благоприятном течении острого воспалительного процесса наблюдается:
- стабилизация температуры тела;
- исчезновение болей;
- восстановление аппетита и общего самочувствия.
Еще в течение нескольких дней у больного могут сохраняться болезненные ощущения при глубокой пальпации правого подвздоха, поэтому еще какое-то время пациента лучше оставить под наблюдением хирургов, чтобы окончательно принять решение о необходимости проведения хирургического вмешательства. Большой опасностью благоприятного исхода является переход острой формы воспаления в хроническую.
Осложнения
Осложнения острого аппендицита могут быть связаны с патологиями на фоне не удаленного червеобразного отростка и неудачным проведением хирургического вмешательства.
Их разделяют на ранние и поздние. Ранние осложнения возникают во время операции или в первые 2-3 суток после нее. Поздние возникают примерно на 4-5 сутки, иногда на 7 день. К распространенным ранним осложнениям относятся:
- кровотечения – развиваются из-за неудачной перевязки сосудов или кровоточивости мелкой вены;
- парез кишечника – развивается в результате неправильного наложения кишечного шва и резкого снижения перистальтики из-за спаек. Клинически парез проявляется рвотой через пару часов после еды и отсутствие дефекации;
- острая ишурия (задержка мочи) – развивается на фоне отека тканей брюшной полости и рефлекторного спазмирования сфинктера мочевого пузыря.
К поздним послеоперационным осложнениям аппендицита относятся:
- воспаление тканей брюшины – перитонит, из-за инфицирования послеоперационной раны и занесения в брюшную полость инфекции. Клинически проявляется сильными болями и напряжение передней брюшной стенки, рвотой непереваренной пищей или желчью, нарастающей слабостью и тахикардией;
- намокание швов послеоперационной раны – такое осложнение возможно при индивидуальной непереносимости шовного материла или недостаточно тщательной обработки места наложения швов. Клинически осложнение сопровождается лихорадкой, болями в животе, тошнотой и рвотой.
Осложнения, связанные с не удалением воспаленного червеобразного отростка чаще всего, развиваются у людей, которые не спешат обращаться за медицинской помощью или занимаются самолечением. Осложнения также могут быть обусловлены неправильной диагностикой аппендицита, так как воспалительный процесс аппендикса имеет схожую симптоматику с другими патологиями органов брюшной полости.
Как отличить аппендицит от других заболеваний?
Диагностика аппендицита включает в себя комплекс инструментальных, физикальных и лабораторных исследований, а именно:
- тщательный сбор анамнеза – врач выясняет характер и продолжительность болей, усиление при повороте набок или смене положения тела, наличие сопутствующих признаков (тошноты, диареи, рвоты);
- пальпация передней брюшной стенки, перкуссия (постукивание), измерение температуры тела и показателей артериального давления;
- лабораторные исследования – анализ мочи, крови;
- УЗИ органов малого таза и брюшной полости;
- рентген брюшной полости;
- проведение диагностических тестов, результаты которых являются ключевыми при дифференциации аппендицита от других болезней.
Самыми часто используемыми в современной хирургии диагностическими пробами выступают:
- по методике Образцова – больной располагается в положение лежа, при этом правую ногу нужно поднять вверх выпрямленной. При аппендиците боль в подвздохе будет усиливаться из-за напряжения мышц.
- По Бартомье-Михельсону – пациент ложится на левый бок, а пальпация правого подвздоха сопровождается резкой болезненностью.
- По Щеткину-Блюмбергу – пальцами двум рук врач сильно надавливает на область правого подвздоха и резко отпускает руки. При аппендиците больной почувствует резкую боль после отпускания пальцев.
Лечение
При выраженной клинической симптоматике острого аппендицита, нарастающем прогрессировании состояния больному показана операция в течение первых нескольких часов от поступления в стационар. При умеренной клинической картине и отсутствии рисков перфорации аппендикса показана консервативная терапия:
- десенсибилизирующая терапия;
- спазмолитики;
- антибиотики.
После снятия острого воспалительного процесса при необходимости пациенту проводят оперативное удаление аппендикса.
Если аппендицит осложнен вовлечением в воспалительный процесс тканей брюшины и брыжеек или перфорацией стенки червеобразного отростка, то обязательно и как можно скорее проводят лапаротомическое хирургическое вмешательство – аппендикс удаляют через полостной разрез передней брюшной стенки. При отсутствии перфорации и признаков перитонита операция может быть произведена лапароскопическим путем.
Неотложная помощь при остром аппендиците
При появлении симптомов острого аппендицита необходимо срочно вызвать скорую помощь, уложить больного на спину, успокоить его и для уменьшения болей разрешается прикладывание к правому подвздоху грелки с ледяной водой, обернутой в несколько слоев ткани. Категорически запрещается до приезда скорой помощи:
- купировать боль анальгетиками;
- прикладывать к животу горячую грелку или компресс;
- принимать спазмолитики или слабительные препараты;
- вводить какие-либо жидкости в прямую кишку при помощи клизмы.
Даже если боль в животе через время уменьшилась или прошла, то следует все равно показаться врачу, что исключить или подтвердить аппендицит – осложнения чаще всего развиваются на фоне несвоевременно поставленного диагноза.
Одна из серьезных и распространенных патологий – острый аппендицит, симптомы которого известны многим. Особенность заболевания – внезапное развитие и проявление острого воспалительного процесса, когда безотлагательная операция — единственный способ спасения жизни. Если болезнь начнет прогрессировать, то прогноз крайне неблагоприятный.
Коварство патологии – в осложнениях, ведь даже после удаления червеобразного отростка высока вероятность рецидивов, особенно у людей, входящих в группу риска. Обострение воспаления в аппендиксе может возобновиться. Ситуация требует тщательного и срочного обследования.
Группы риска
Воспаление аппендикса чаще диагностируется у молодых людей 20-35 лет, мужчин и женщин. Реже выявляется у детей после 5 лет.
Но развитие аппендицита возможно в любом возрасте. В особую группу риска входят:
- беременные женщины,
- пожилые люди, хотя страдают реже по причине частичной деградации лимфатической системы в области аппендикса.
В случае подозрения нельзя медлить с проведением обследования.
Важно знать первичные признаки заболевания, чтобы не допустить серьезных осложнений и летального исхода и своевременно прибегнуть к помощи врачам.
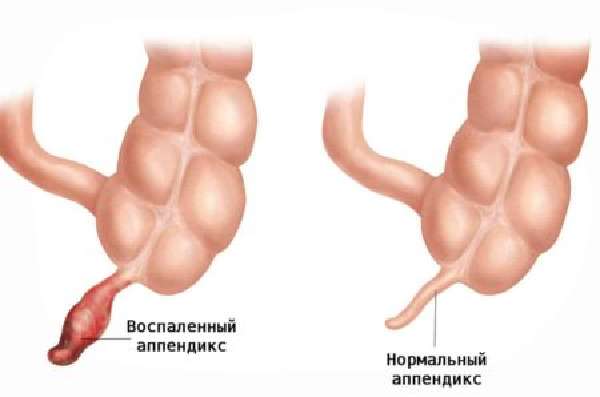
Здоровый и воспаленный аппендикс
Причины аппендицита
Врачи не указывают на точные причины обострения или развития аппендицита. Но доказано, что к запуску воспалительного течения и обтурации просвета в червеобразном отростке приводит закупорка каловыми массами или заражение гельминтами. Это — основные провоцирующие факторы, вызывающие воспаление в полости брюшины.
Допустимо образование спаек, рубцов в области отростка вследствие:
- заболеваний ЖКТ (гастроэнтерит, колит, холецистит),
- механического воздействия, например: проглатывания инородного тела,
- когда прямая кишка подвергается воспалению,
- формирования застойных каловых масс, приводящих к продолжительным запорам,
- несбалансированного питания, отсутствия в рационе растительной пищи,
- заражения паразитами, глистными инвазиями, приводящими к воспалению полости брюшины,
- инфекционных заболеваний (брюшной тиф, амебиаз, туберкулез, системный васкулит, кишечный туберкулез, гнойная ангина),
- поражения кровеносных сосудов в червеобразном отростке,
- осложненной ангины у детей,
- врожденного аномального сужения просвета слепой кишки,
- злоупотребления жирной, канцерогенной пищей (чипсы, жареное),
- некоторых гинекологических заболеваний у женщин,
- патологии сердечно-сосудистой системы.
Область аппендикса и слизистая оболочка кишечника содержат множество клеток с эндокринными свойствами. Большинство из них представляют собой гормон серотонин — мощный медиатор воспалительного процесса, который может привести к поражению, воспалению червеобразного отростка.
При аппендиците наблюдается перекрытие, непроходимость или закупорка отростка частицами непереваренной пищи или случайно проглоченным предметом. Это состояние, когда каловые массы застаиваются, собираясь в инфильтративный клубок.
Зачастую провоцирует воспаление слепой кишки заражение гнилостными бактериями на отдельном участке прямой кишки, создавая дисбаланс и воспаление.
Даже гниение зубов может стать причиной заболевания на фоне миграции и активного размножения болезнетворных бактерий в области аппендикса. Если не принять меры, то гнойная микрофлора по мере накопления начнет выливаться в полость брюшины, приведет к обширному инфицированию, вплоть до заражения крови. 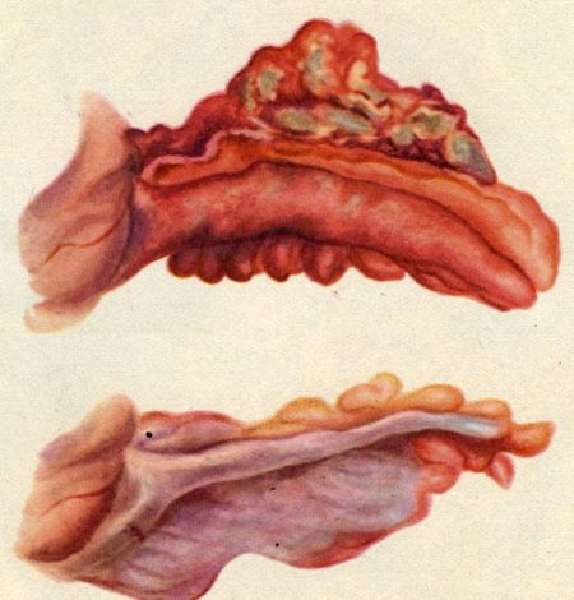
Острый флегмонозный аппендицит
Первые симптомы, стадии заболевания
Основной симптом аппендицита – внезапная резкая боль в животе чуть выше пупка либо в области солнечного сплетения. По интенсивности боль может быть разной: постоянная, сильная, слабая или умеренная с усилением при движениях, кашле, смехе, чихании, видоизменении положения тела.
Обычно симптомы развиваются в определенной последовательности – тошнота, неукротимая рвота с отхождением желтой слизи, лихорадка с повышением температуры до субфебрильных значений (не выше 38 °С), диспепсия или расстройство стула на фоне интоксикации, с интенсивным отхождением мочи темного цвета в случае вовлечения в патологию мочевого пузыря.
Первые признаки аппендицита – цикличные. Возможна неожиданная смена поноса запором или тошноты рвотой. Данное заболевание врачи называют “синдром острого живота”, поскольку объединяет сразу несколько неприятных симптомов. Клинически они схожи с иными патологиями, например: кишечной инфекцией у детей, когда появляются колики. У женщин — с гинекологическими заболеваниями в органах малого таза, когда болит низ живота.
Бывает, врачи ошибаются при постановке первичного диагноза. Зачастую требуется проведение дифференциальной диагностики, дабы отличить воспаление аппендикса от схожих по симптомам болезней.
Воспаление в брюшных стенках приводит к перитониту, но это – другое заболевание, и нельзя сравнивать с аппендицитом. Во втором случае симптомы наблюдаются по нарастающей с учетом стадии: катаральной, флегмонозной, гангренозный, перфоративной. Пациентам важно знать, как проявляется синдром острого живота, чтобы вовремя вызвать скорую помощь или посетить врачей. 
Боль внизу живота справа – явный симптом аппендицита
Катаральная – первичная стадия с проявлением в первые 12 часов. Предвестники приступа: тупая, малоинтенсивная боль, которая может блуждать по всей области живота, дискомфорт в желудке в ночные часы по типу гастрита, тошнота, однократная рвота (чаще слабовыраженная). Постепенно боль видоизменяется, опускаясь в нижние отделы живота, далее становится пульсирующей.
Распознать проблему помогут сопутствующие симптомы:
- учащение мочеиспускания,
- понос,
- повышение субфебрильной температуры до 37 °С,
- признаки интоксикации,
- сухость во рту,
- слабость,
- усиление боли.
На данной стадии живот пока остается мягким, но болит при пальпации. Если обратиться к врачам не позднее 14 часов с момента появления подобных симптомов, то исход вполне благоприятный, восстановительный период – быстрый. 
Диагностирование аппендицита у мужчин
По прошествии первых суток боль в правой подвздошной области становится более интенсивной, пульсирующей. Присутствует тошнота, человек выглядит вяло, тахикардия до 90 ударов/минуту, повышение температуры до 38 °С, явно выраженное отставание правой части живота на вдохе, излишнее напряжение внизу.
На флегмонозной стадии заболевания воспаление перекидывается на полость брюшины и диагноз очевиден.
Прогрессирует данная стадия на 2-3 сутки по мере протекания воспалительного процесса. Боль утихает, но считается мнимой, поскольку отмирают нервные окончания аппендикса, приводя к снижению чувствительности. Однако явно проявляются симптомы интоксикации, признаки тахикардии, неукротимая рвота, снижение температуры ниже 36 °С, вздутие живота, полное отсутствие перистальтики.
Главный признак аппендицита – сильная боль в области червеобразного отростка при надавливании.
Стадия прогрессирует по завершении 3-х суток, когда стенки аппендикса испытывают прободение. Наблюдается острая боль внизу живота справа. Становится навязчивой, постоянной и не приводит даже к временному облегчению. Появляется:
- неукротимая рвота,
- излишняя тахикардия,
- вздутие и напряжение живота,
- полное отсутствие перистальтики,
- бело-коричневый налет на языке,
- высокая температура до 41 °С.
Данная стадия чревата прободением аппендикса, развитием перитонита с гнойным течением либо гнойника на отдельном локальном участке. Аппендицит явно и быстро прогрессирует. Только вовремя проведенное оперативное вмешательство может спасти жизнь пациенту. 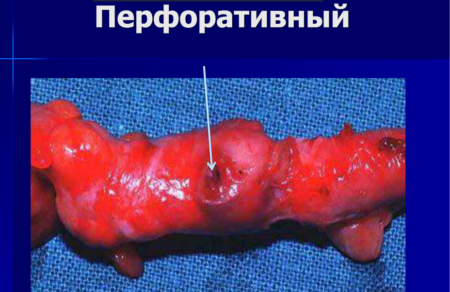
Перфоративная форма аппендицита последней степени
Атипичные формы аппендицита и их симптоматика
При атипичных формах заболевания клиника смазанная либо полностью отсутствует. Хотя патология продолжает развиваться.
Важно уметь различать атипичные и скрытые симптомы при аппендиците, чтобы своевременно заметить боль в верхней половине живота, с разлитым характером, смещением в правую область справа, усилением при ходьбе, кашле, изменении положения тела.
Симптомы хронического аппендицита
Данная форма диагностируется крайне редко у взрослых людей. Клинические симптомы напоминают холецистит, пиелонефрит, язвенную болезнь. Возможно появление смазанной, неинтенсивной боли в правом боку с усилением при кашле, ходьбе.
При хроническом аппендиците температура не поднимается выше 37,5 °С и может вообще быть нормальной. Но явный признак – боль с усилением при кашле, ходьбе, когда вызывать врача или скорую помощь нужно немедленно.
Дифференциальная диагностика аппендицита
Диагностика аппендицита начинается с визуального осмотра пациента, пальпации подвздошной части живота справа путем надавливания на линии возле пупка, на переднюю ось подвздошной кости в верхней части.
Врач спросит о характере боли, проверит периодичность приступов. Нередко аппендицит возникает внезапно, хотя самочувствие остается нормальным. Часто симптомы проявляются после переедания ночью либо поздно вечером. Спровоцировать аппендикс вполне может воспаление в носоглотке, мочеполовой системе. Самые верные диагностические признаки при остром аппендиците – симптом Щеткина-Блюмберга, скольжения, Бартомье-Михельсона.
При подозрении на аппендицит пациентам назначают:
- анализ крови с целью выявления лейкоцитоза (уровня),
- КТ,
- УЗИ полости брюшины с выявлением болезни на начальном этапе,
- лапароскопия как точный и современный метод диагностики путем осмотра внутренних органов с помощью эндоскопа, далее — проведение аппендэктомии в случае обнаружения аппендицита.
Ни в коем случае нельзя проводить самодиагностику в домашних условиях. Бывает, что проявляется ложный аппендицит, не требующий операции. Но это вовсе не означает, что нужно сидеть, сложа руки дома, ничего не делать и дожидаться грозных осложнений.
Симптомы аппендицита могут быть смазанными, спустя несколько часов прекратиться. Однако позже вспыхнуть с новой силой и настолько интенсивно, что главное – успеть вовремя добраться до клиники. 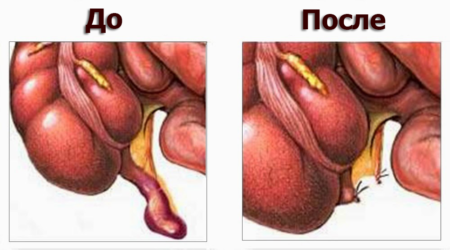
До и после операции по удалению аппендикса
Методы лечения аппендицита
В случае выявления острого аппендицита основная тактика врачей — проведение срочного хирургического вмешательства по удалению пораженного червеобразного отростка. Промедление по истечении 36-38 часов может привести к разрыву аппендикса. Состояние станет критическим.
На сегодняшний день большим спросом пользуется лапароскопическая операция при аппендиците без разрезов брюшных стенок путем введения эндоскопического инструмента через небольшой прокол тканей. Процедура не приводит к осложнениям, малотравматична. Восстановление занимает не более 10 дней. Однако в данный период пациентам нужно поберечься, устранить занятия спортом и соблюдать диету.
В случае обострений дополнительно назначается лечение антибиотиками. При выявлении хронического аппендицита проводится аппендэктомия с назначением медикаментов для устранения запоров и нормализации перистальтики кишечника.
Прогноз при аппендиците
Если запустить аппендицит, то осложнения неизбежны:
- перитонит,
- разлитой пилефлебит,
- абсцесс,
- инфильтрация брюшной полости.
Если своевременно провести аппендэктомию, то прогноз вполне благоприятный. Если же аппендицит привел к перитониту, то необходимо проведение обширной хирургической операции, дренирование полости брюшины, антибиотикотерапия. Прогноз зависит от оперативных действий специалистов.
Несвоевременное обращение к врачам при аппендиците может привести к смертельному исходу. Если заболевание перейдет в перитонит и приведет к излишней интоксикации, образованию спаек в полости брюшины, то вопрос жизни и смерти может пойти уже на часы. К врачам нужно обращаться незамедлительно ,если:
- появилась острая боль в животе с усилением при движении, кашле,
- беспокоит понос в чередовании с запорами,
- сильно тошнит, рвет,
- сильно напряжены мышцы живота.
Взрослым людям важно понимать, от чего может появляться и почему бывает аппендицит, и какова его профилактика. Если беспокоит боль в животе, а колики продолжительностью свыше 6 часов должны стать поводом вызова бригады скорой помощи.
Как может проявиться аппендицит у взрослых, можно узнать из видео:
Как может выражаться аппендицит, его отличия от других внутрибрюшных патологий и список признаков воспаления можно узнать из видеоролика:
Читайте также:


