Цистный и альвеолярный эхинококкоз
Эхинококк – это гельминт, представитель группы цестод, рода лентиформных червей, относящийся к отряду циклофиллид, половозрелая особь которого чаще всего обитает в полости тонкой кишки собак, волков, кошек.
Опасным для человека является заражение личинками паразита – эхинококкоз.
При этой нозологии в различных органах (лёгкие, печень, желудок, мышцы) происходит образование однокамерных или многокамерных кист с персистирующими видами.
Долгое время к эхинококкозам ошибочно приписывали схожее поражение альвеококком, потому что это такое же глистное заболевание, со схожими рентгенологическими данными и стертой клинической картиной. Для верификации двух паразитов необходима биопсия.
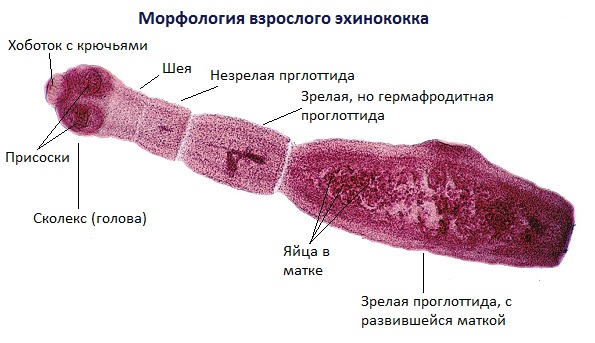
Тело половозрелой особи червя (стробила) состоит из 3-7 члеников, а общая длина варьируется от 2 до 7 мм. На головке имеется прикрепительный аппарат, состоящий из 4 присосок и двойного венчика из 30-40 крючьев.
Человека поражает личиночная стадия развития Echinococcus granulosus, она долгое время растёт, живёт и развивается в организме, образуя овальной или округлой формы кисты, заполненные жидким содержимым.
Причины возникновения
Основным резервуаром инфекции являются домашние собаки. Человек заражает при контакте с животными (т.к. яйца выделяются в окружающую среду с их фекалиями, прикрепляясь к поверхности шерсти, иногда эхинококк может самостоятельно выползать из анального отверстия собаки), при употреблении в пищу продуктов питания и воды, загрязнённых яйцами паразита.
Стадии морфогенеза
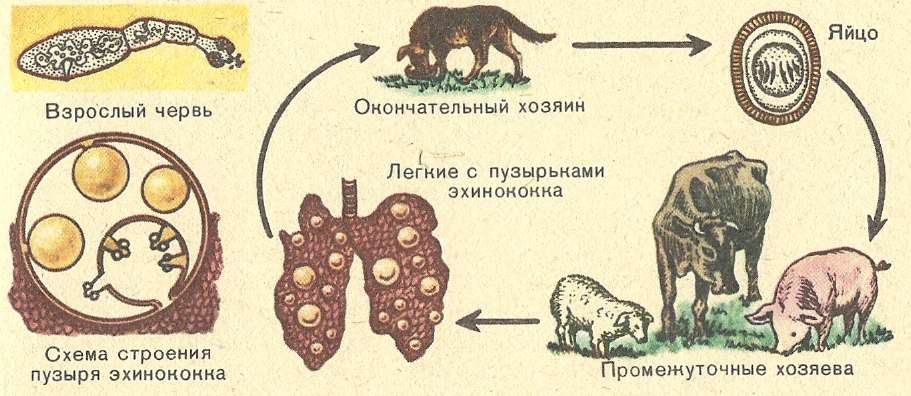
Для эхинококка характерно прохождение определенных стадий в своём развитии (морфогенез):
- 1.зрелая особь;
- 2.яйцо;
- 3.личинка (онкосфера);
- 4.финна;
- 5.эхинококковый пузырь (киста).
Рассмотрим эти стадии подробнее.
Зрелая особь или её часть – сегмент, членик, обитающая в организме окончательного хозяина (домашние животные), вместе с испражнениями выходит наружу, при этом членик, содержащий яйца паразита, лопается.
Они оказываются в окружающий среде (могут долго находиться в латентном периоде, сохраняя способность к инвазии и заражению) и прикрепляются к различным поверхностям: к шерсти животным, траве, предметам, попадают в воду и диссеминируют в ней.
Эти яйца алиментарным путем или фекально-оральным попадают в организм человека, наступает инвазионная стадия развития – личинка (онкосфера). Стадия морфогенеза заключается в том, что будущая онкосфера теряет свою оболочку, адгезирует к стенке сосуда, перфорирует её, проникая в ток крови и разносится большим кругом кровообращения по организму.
Личинка может оказаться не только в органах, но и в костной ткани, мышечной, жировой. Прикрепившийся к субстрату паразит вступает в новую период развития, трансформируясь в финну, которая представляет собой большой пузырь, заполненный жидкостью и содержащий сколексы.
Эхинококковый пузырь медленно растёт, получая необходимые для жизнедеятельности вещества и может достигать огромных размеров, оказывая давления на прилежащие органы и ткани, а при прорыве стенки кисты (в результате резкого толчка, гнойного расплавления при обострении) всё его содержимое (сколексы) изливается наружу, вызывая не только новые очаги поражения, но и токсический шок.
Человек является биологическим тупиков в цикле развития эхинококка, а окончательным хозяином, то есть организмом, где формируется зрелая половозрелая особь, являются домашние и дикие животные.
Симптомы
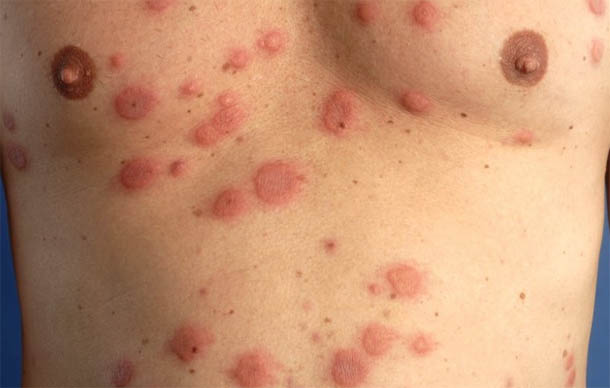
Длительное время эхинококк может не вызывать никаких симптомов у человека, если существующие кисты медленно увеличиваются в размерах, без нагноений.
Заболевание чаще диагностируется у пациентов среднего возраста, случайно, при обследовании по поводу сопутствующих заболеваний или кожной сыпи (см фото выше).
Стадийность заболевания
В клинической практике выделяют несколько условных стадий эхинококкоза:
- Латентная — развивается с момента инвазии в организм до первых появления неспецифических субъективных симптомов (плохое самочувствие, быстрая утомляемость);
- Слабовыраженные изменения— более выраженные субъективные расстройства;
- Стадия прогрессии— резко выраженные объективные признаки (сыпь, гепатомегалия);
- Стадия осложнений — нагноение и прорыв кисты с дальнейшей генерализацией процесса (возникновение вторичных очагов) и развитием интоксикации, вплоть до токсического шока.
Формы эхинококкоза, особенности и возможные осложнения
В зависимости от локализации паразита выделяют:
Эхинококкоз глазного яблока – локализуется внутри глазницы, за глазом, при увеличении кисты происходит экзофтальм (пучеглазие из-за механического давления), со временем острота зрения снижается.
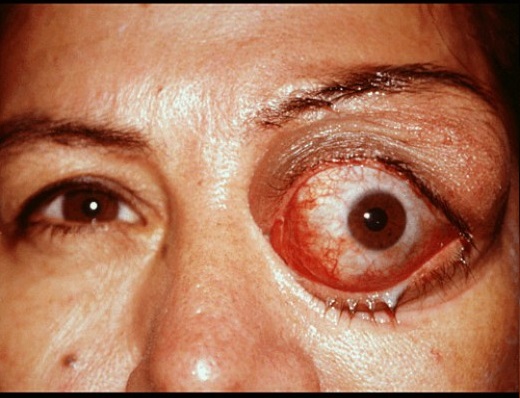
Постоянное давление кисты на глазной нерв приводит к его атрофии, возможна полная потеря зрения. Диагностика – исследование глазного дна. При обнаружении цистообразования проводится оперативное вмешательство.
Эхинококкоз головного мозга – очаг поражения может находится как в ткани мозга, так и в мозговых оболочках, заносится гематогенно. Вокруг соединительнотканной капсулы кисты нейроны подвергаются дистрофии и некрозу, наблюдаются очаги геморрагий.
Больные жалуются на постоянный сильные головные боли с рвотой и резким снижением зрения, с прогрессирующими эпилептическими припадками и неуклонным увеличением внутричерепного давления. В финальных стадиях разрушения структур мозга – бред, галлюцинации, слабоумие, деменция, судороги.
При пункции цереброспинальной жидкости обращает внимание цвет (серый) и мутность с элементами осадка, при микроскопии обнаруживаются обломки стенки кисты, конгломераты сколексов. Осложнение – эпилептический статус, кровоизлияния. Причина смерти при данном виде нозологии – внутричерепная гипертензия, инсульт.
Эхинококкоз желчевыводящих путей – первично поражение желчного пузыря, в дальнейшем развивает холангит (воспаление протоков). Больные жалуются на тошноту, рвоту, повторяющиеся приступы печеночной колики, не купирующиеся спазмолитическими препаратами, ахоличный стул, желтушность кожных покровов (в результате обтурационной желтухи).
Характерно появление мелкой папулёзной сыпи на коже, новые элементы которой доставляют пациенту неприятные субъективные ощущения – слабость, головокружение, озноб, зуд.
Эхинококкоз костей – киста располагается в костномозговой полости, приводя к пазушной резорбции, септическому остеолизису при нагноении, что становится причиной эрозий костей и их патологических переломов.
Эхинококкоз лёгкого – в одной или нескольких долях органа образуется кисты. Это вторая по частоте встречаемости – 20-30% – локализация паразита.
По мере роста, киста оказывает давление на окружающие ткани, появляется боль в загрудинной области, сухой (затем экссудативный, иногда с примесью крови) кашель, вокруг паразита формируется перифокальное воспаление, при обильной экссудации присоединяется плеврит (если воспаление не диагностируется и не лечится, возникает спаечная форма с тенденцией к развитию пневмофиброза).
Если эхинококковый пузырь достигает больших размеров, то грудная клетка может изменять свою форму, происходит выбухание межреберных промежутков.
Эхинококкоз печени – составляет до 50-70% всех зарегистрированных случаев. Кисты располагаются в одной доле печени, чаще в правой, однако зафиксированы казуистические случаи билатерального поражения.
На ранних стадиях болезни отмечается боль в эпигастрии, чувство тяжести в правом подреберье.
При нагноении кисты важно провести дифференциальную диагностику эхинококкоза от абсцесса печени.
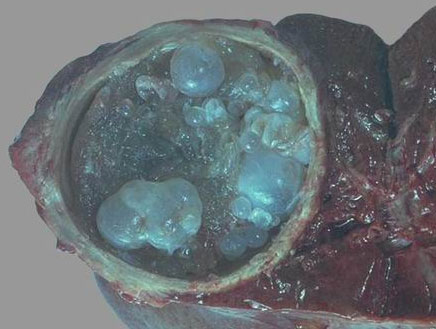
Эхинококкоз почки – чаще поражается левая почка. Различают несколько типов кист:
- Закрытая – стенка кисты интактна. Какие-либо изменения в моче не обнаруживаются, в редких случаях – незначительная гематурия (кровь в моче), протеинурия (белок в моче), в результате токсического действия паразита на почку.
- Псевдозакрытая – проникает в почечную чашечку, постоянно омывается мочой, что ведёт к изменению её качественного состава – гематурия, пиурия (лейкоциты в порции мочи).
- Открытая – часть стенки при разрушении может выявляться в суточном диурезе (эхинококкурия), так как киста сообщается с чашечно-лоханочной системой. Лейкоцитурия отмечается в 60%, гематурия — в 20% случаев; моча желто-зеленоватого цвета, мутная, с осадком в виде хлопьев и с обрывками некротизированных тканей.
Почка со временем деформируется (в зоне расположения кисты корковый слой выбухает), поверхность становится мелкозернистой, почечные чашечки и лоханки расширяются, паренхима подвергается атрофии, некрозу и дальнейшему обызвествлению. Пациентов беспокоят:
- постоянная боль в области поясницы и подреберья;
- субфебрильная температура;
- боль при мочеиспускании,
- почечная колика;
- гематурия, уменьшение суточного диуреза – вплоть до анурии.
При пальпации в нижних отделах почки выявляются круглые безболезненные эластичные образования, плотно спаянные с поверхностью, гладкие или бугристые на ощупь.
При присоединении воспаления “симптом поколачивания” может быть положительным. Лечение – резекция почки или её полное удаление.
Операции в виде выскабливания кист неэффективны. Течение благоприятное, при нагноении и диссеминировании прогноз ухудшается.
Эхинококкоз селезёнки – кисты в этой области могут быть одиночными или множественными, при последнем варианте селезёнка достигает огромных размеров, пораженная часть выбухает над поверхностью, в виде плотноэластического бугристого узла, на разрезе тёмно – вишневого цвета.
Капсула утолщенная, корковый слой атрофирован, метафоричное название патологической картины – “эхинококковый мешок”.
При разрезе обнаруживаются поликистозные разрастания дочерних кист, их стенки состоят из соединительной ткани с участками гиалиноза и оссификации, по периферии возникают васкулиты, склерозы сосудов, венозное полнокровие.
Паренхима селезёнки отёчна, с элементами геморрагии, плазморрагии и некрозов. Осложнения – при разрыве пузыря возможно развитие перитонита. Лечение – иссечение части селезёнки или полная спленэктомия.
Эхинококкоз сердца – редкая форма нозологии, регистрирующаяся в 0,2 – 2% наблюдений, болеют чаще лица старше 20 лет , мужчины.
В полости сердца (преимущественно левый желудочек) и в ткани миокарда паразиты проникают с места первичной инвазии вместе с током крови по большому кругу кровообращения.
Встречаются казуалистические случаи поражения детей с эхинококковым пузырём в перикарде и правом предсердии.
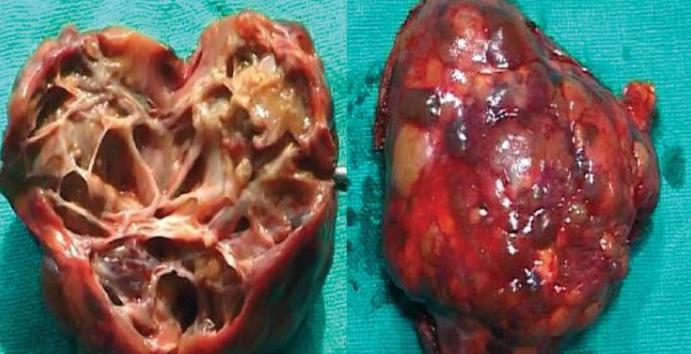
Пациенты жалуются на боли в грудной клетки, сухой кашель с кровохарканьем, выражены все признаки ишемии миокарда, поэтому важно дифференцировать эхинококкоз от хронической сердечной недостаточности с помощью инструментальных методов диагностики.
Периферический рост кист может стать причиной инфаркта миокарда из-за гнойного расплавления прилежащей стенки желудочка, к внезапной сердечной смерти из –за эмболии инородными телами (частью пузыря), гипертрофии пораженного участка с прогрессирующей декомпенсацией функциональных способностей с возможным сдавлением коронарных артерий и нарушением сердечной проводимости, обструкции выносящего тракта, тромбоэмболии, аритмии и тахикардии сердца.
В литературе встречаются случаи развития поперечной блокады сердца и полной блокады ножек пучка Хиса.
Кистообразование происходит в сравнительно быстрые сроки – от 1 до 5 лет, причём энуклеация пораженного участка не приносит значительных долгосрочных результатов, по причине множественных отсевов в другие органы и выраженной постэмболической гипертензии лёгких с синкопальным синдромом.
Эхинококкоз спинного мозга – характеризуется коротким сроком латентного периода, так как быстрый периферический рост кисты вызывает резкое сдавление протока спинного мозга с ранним развитием расстройств чувствительной и двигательной систем:
- нарушение функций конечностей (парезы, параличи);
- внутренних органов;
- изменение психики.
В связи со специфической локализацией проведение операции в виде цистизвлечения практически не представляется возможным.
Эхинококкоз позвоночника – обычно тесно связан с предыдущим вариантом, так как локализации кисты именно в телах позвонков приводит к сдавлению спинного мозга с блокадой тока ликвора и атрофией.
Длительное время симптомы не выявляются, больные жалуются на чувство тяжести в костях, клиническая картина неспецифична даже при увеличении размера паразита: опоясывающие боли в спине, в конечностях, резкие движения и кашель усиливают этот симптом.
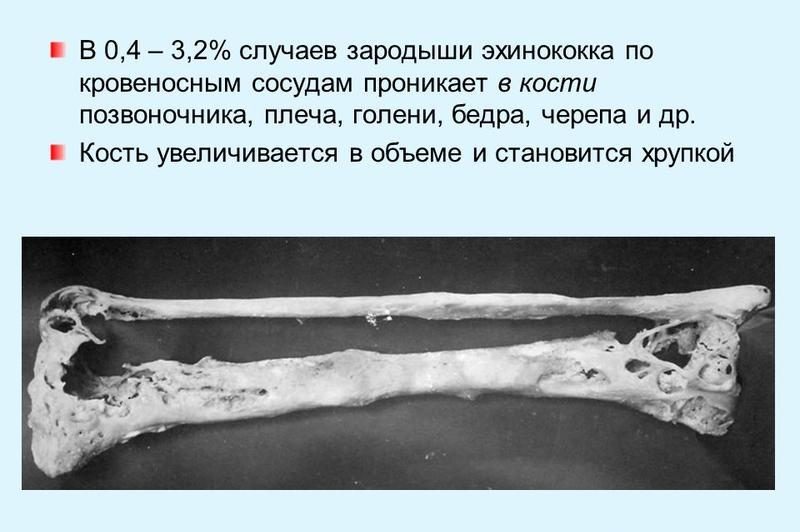
Прогрессирование заболевания ведёт к ограничению подвижности пораженных участков, деформированию костного скелета. Перкуссия костей над участком эхинококкового пузыря болезненна, при осмотре – мышцы в этой зоне валикообразно приподняты и утолщены.
Для верификации нозологии необходимо проведение рентгенодиагностики или компьютерной томографии для исключения спондилоартрита (при туберкулезе) и опухолей (остеомы, остеобластокластомы, остеосаркомы). Лечение – хирургическое.
Диагностика
Скорость нарастания симптомов при поражении человека эхинококком связана с областью образования эхинококкового пузыря, заболевание может прогрессировать до 10-20 лет , не принося пациенту никаких субъективных расстройств. Клинические проявления тоже неспецифичны:
- в крови, как и при любых гельминтозах, увеличивается уровень эозинофилов;
- повышается скорость оседания эритроцитов (СОЭ), тромбоцитов;
- появляются признаки аллергических реакций (зуд, сыпь).
При первых симптомах необходима срочная комплексная диагностика, которая заключается в инструментальных методах обследованиях – УЗИ, МРТ, КТ, пункция пораженного участка, серологический метод диагностики на выявление антител класса IgG к эхинококку.
Лечение
Консервативных способов лечения не существует! Удаление эхинококка возможно только хирургическим методом с проведением тотальной резекции пораженного органа для профилактики рецидивов.
Профилактика
Основным методом профилактики является соблюдение личной гигиены и чистоты рук.
Видеозаписи по теме

Весь контент iLive проверяется медицинскими экспертами, чтобы обеспечить максимально возможную точность и соответствие фактам.
У нас есть строгие правила по выбору источников информации и мы ссылаемся только на авторитетные сайты, академические исследовательские институты и, по возможности, доказанные медицинские исследования. Обратите внимание, что цифры в скобках ([1], [2] и т. д.) являются интерактивными ссылками на такие исследования.
Если вы считаете, что какой-либо из наших материалов является неточным, устаревшим или иным образом сомнительным, выберите его и нажмите Ctrl + Enter.
Альвеолярный эхинококкоз (альвеококкоз многокамерный эхинококкоз, лат. alveococcosis, англ. alveococcus disease) - зоонозный хронически протекающий гельминтоз, который характеризуется развитием в печени кистозных образований, способных к инфильтративному росту и метастазированию в другие органы.
Коды по МКБ-10
- D67.5. Инвазия печени, вызванная Echinococcus multilocularis.
- 867.6. Инвазия другой локализации и множественный эхинококкоз, вызванные Echinococcus multilocularis.
- 867.7. Инвазия, вызванная Echinococcus multilocularis, неуточнённая.
Эпидемиология альвеолярного эхинококкоза
Источник альвеолярного эхинококкоза для человека - окончательные хозяева гельминта. Зрелые яйца и членики, заполненные яйцами, выделяются в окружающую среду с фекалиями животных. Заражение человека происходит при попадании в рот онкосфер из окружающей среды при охоте, обработке шкур убитых диких животных, употреблении в пищу лесных ягод и трав, обсеменённых яйцами гельминта. Онкосферы альвеококка очень устойчивы к действию факторов окружающей среды: они переносят температуру от -30 до +60 °С, на поверхности почвы при температуре 10-26 °С сохраняют жизнеспособность в течение месяца.
Альвеококкоз - природно-очаговое заболевание. Факторы, определяющие активность очагов, - обилие промежуточных хозяев (грызунов), большие территории (луга, пастбища), которые не вспахиваются, прохладный дождливый климат. Заболевания в основном отмечают среди лиц. посещающих природные очаги по профессиональной или бытовой необходимости (сбор ягод, грибов, охота, пеший туризм и др.). а также среди работников зверосовхозов. Отмечают и семейные случаи заражения. Выраженной сезонности нет. Чаще болеют мужчины в возрасте 20-40 лет, дети болеют редко.
В России заболевание встречается в Поволжье. Западной Сибири, на Камчатке, Чукотке, в республике Саха (Якутии), Красноярском и Хабаровском крае, в странах СНГ - в республиках Средней Азии, Закавказья. Эндемичные очаги альвеококкоза имеются в Центральной Европе, в Турции, Иране, в центральных районах Китая, северной Японии, на Аляске, в Северной Канаде.

[1], [2], [3], [4], [5], [6], [7], [8], [9], [10]
Что вызывает альвеолярный эхинококкоз?
Альвеолярный эхинококкоз вызывается Alveococcus multilocularis, который развивается со сменой хозяев. Окончательные хозяева альвеококка - плотоядные животные (лисицы, песцы, собаки, кошки и др.). в тонкой кишке которых паразитируют половозрелые формы. Промежуточные хозяева - грызуны. Половозрелая форма A. multilocularis по строению сходна с ленточной стадией Е. granulosus, но имеет меньшие размеры (длина 1,6-4 мм), головка снабжена одним венчиком коротких крючьев, матка шаровидной формы. Но основное различие состоит в строении финны, которая у A. multilocularis имеет вид грозди пузырьков и представляет собой конгломерат экзогенно почкующихся мелких пузырьков, заполненных жидкостью или студенистой массой. У человека пузырьки часто не имеют сколексов. Рост финны происходит медленно, в течение нескольких лет.
Патогенез альвеолярного эхинококкоза
У человека личинка A. multilocularis развивается 5-10 лет и более. Развитие и темпы роста паразита могут быть обусловлены генетическими особенностями коренного населения в эндемичных очагах. Личиночная форма альвеококка представляет собой плотную, мелкобугристую опухоль, которая состоит из конгломерата мелких пузырьков. На разрезе она напоминает мелкопористый сыр. Альвеококковый узел - это очаг продуктивно-некротического воспаления. Вокруг очагов некроза образуется грануляционный вал, содержащий живые пузырьки альвеококка. Особенности альвеококка - инфильтрирующий рост и способность к метастазированию, что сближает данное заболевание со злокачественными опухолями. Первично всегда поражается печень. Чаще всего (75% случаев) паразитарный очаг локализуется в правой её доле, реже - в обеих долях. Возможно солитарное и многоузловое поражение печени. Паразитарные узлы округлые, цвета слоновой кости, от 0,5 до 30 см и более в диаметре, железоподобной плотности. Паразитарный узел может прорастать в жёлчные протоки, диафрагму, почку. Компенсация функции органа возможна за счёт гипертрофии непоражённых отделов печени. В осложнённой стадии альвеолярного эхинококкоза в центре альвеококковых узлов практически всегда появляются полости некроза (каверны) различной формы и величины. Стенка каверны местами может истончаться, что создаёт предпосылки для её разрыва. Активно размножающиеся пузырьки паразита в периферической зоне узла внедряются в ткань печени по ходу сосудисто-протоковых структур, в жёлчный пузырь. Развивается обтурационная желтуха, в поздних стадиях - билиарный цирроз. Альвеококковый узел может прорастать в соседние органы и ткани (малый и большой сальники, забрюшинная клетчатка, диафрагма, правое лёгкое, правые надпочечник и почка, заднее средостение). Возможно метастазирование в лимфатические узлы забрюшинной клетчатки, лёгкие, головной мозг, кости.
В патогенезе альвеолярного эхинококкоза важную роль играют иммунологические и иммунопатологические механизмы (иммуносупрессия, формирование аутоантител). Установлено, что скорость роста личинки зависит от состояния клеточного иммунитета.
Симптомы альвеолярного эхинококкоза
Альвеококкоз выявляют преимущественно у лиц молодого и среднего возраста. Нередко заболевание многие годы протекает бессимптомно (доклиническая стадия). Выделяют стадии заболевания: раннюю, неосложнённую. осложнений и терминальную стадию. В клинически манифестной стадии симптомы альвеолярного эхинококкоза малоспецифичны и зависят от объёма паразитарного поражения, его локализации и наличия осложнений. По характеру течения различают медленно прогрессирующий, активно прогрессирующий и злокачественного течения альвеолярный эхинококкоз.
Первые симптомы альвеолярного эхинококкоза - увеличение печени, которое обнаруживают обычно случайно. Больные отмечают ощущение давления в правом подреберье или в эпигастральной области. Появляются чувство тяжести и тупая, ноющая боль. Часто отмечают увеличение и асимметрию живота. Через переднюю брюшную стенку пальпируется плотная печень с неровной поверхностью. Печень продолжает увеличиваться, становясь деревянисто-плотной, бугристой и болезненной при пальпации. Больные отмечают такие симптомы альвеолярного эхинококкоза, как слабость, ухудшение аппетита, похудание; как правило, значительно повышена СОЭ. Выявляют непостоянную эозинофилию, лимфопению, возможна анемия. Рано появляются гиперпротеинемия с гипергаммаглобулинемией. Показатели биохимических проб длительное время сохраняются в пределах нормы. В этой стадии чаще всего развивается обтурационная желтуха, особенно характерная для центральной локализации паразитарной опухоли. Она начинается без болевого синдрома и нарастает медленно, сопровождается кожным зудом, повышением концентрации связанного билирубина, активности щелочной фосфатазы. В случаях, когда присоединяется бактериальная инфекция, развивается клиническая картина абсцесса печени. Прорыв содержимого паразитарной кисты в жёлчные пути происходит редко. При вскрытии полости могут образовываться бронхопечёночные, плевропечёночные свищи, развиваться перитонит, плеврит, перикардит. Портальная или кавальная гипертензия возникает реже, чем желтуха. Симптомы портальной гипертензии (расширение вен на передней брюшной стенке, варикозное расширение вен пищевода и желудка, геморроидальных вен, спленомегалия, геморрагические проявления, асцит) возникают в поздних стадиях альвеококкоза. Наиболее опасным осложнением портальной гипертензии считают кровотечение из вен пищевода и желудка. Метастазы чаще всего обнаруживаются в лёгких, головном мозге, реже - в почках, костях. Более чем у 50% больных наблюдают почечный синдром: протеинурию, гематурию, пиурию, цилиндрурию. Поражение почек бывает обусловлено сдавлением органа извне или за счёт метастазов, нарушением почечного кровотока и пассажа мочи с развитием инфекции мочевыводящих путей. Вследствие присоединения иммунопатологических процессов формируются хронический гломерулонефрит, системный амилоидоз с хронической почечной недостаточностью. Более тяжело и скоротечно альвеококкоз протекает у приезжих в эндемичных очагах, у лиц с иммунодефицитом, в период беременности и при её прерывании, при тяжёлых сопутствующих заболеваниях.
Общие сведения
В последние годы в структуре заболеваемости населения РФ отмечается неуклонное возрастание удельного веса паразитарных заболеваний в число которых входит и эхинококкоз. Заболеваемость эхинококкозом варьирует в пределах 0,5-3 случаев/100 тыс. населения. Случаи заболевания зарегистрированы в 73 субъектах РФ, а максимальная заболеваемость отмечается в Магаданской, Карачаево-Черкесской, Оренбургской, Курганской, Тюменской и Камчатской областях, Корякском и Чукотском автономных округах, в республике Саха.
Заболеваемость эхинококкозом регистрируется и на территории других стран СНГ, в частности, наибольшее число больных регистрируется в республиках Южного Кавказа, Молдавии, Киргизии, Казахстане, Узбекистане, на юге Украины и Туркмении.
Увеличивается тенденция роста эхинококкоза в неэндемичных очагах, что зачастую приводит к поздней диагностике заболевания и к ошибкам в лечении. Как правило, эхинококковая инвазия встречается у людей трудоспособного возраста, а также у детей, на долю которых приходится около 17%. При этом, более чем 2/3 пациентов необходимо хирургическое лечение, а частота рецидивов заболевания остается высокой.
Эхинококкозы у человека представлены двумя видами инвазий: эхинококкозом и альвеококкозом.
Эхинококкоз представляет собой зоонозный биогельминтоз с хроническим течением, который вызывается личинкой цепня Echinococcus granulosus с развитием солитарных (однокамерных) кист, склонных к экспансивному росту преимущественно в печени и значительно реже в других органах.
Альвеококкоз — биогельминтоз с хроническим прогрессирующим течением, вызываемый личинкой Echinococcus multilocularis с развитием в печени и других органах многокамерных (альвеолярных) кист с наклонностью к инфильтративному росту и быстрому метастазированию.
Эхинококк может поражать любые органы/ткани в организме, но доминирующее положение в большинстве случаев занимают поражения печени (50-75%), легких (15-20%) и головного мозга (2-3%), на сердце и почки приходится лишь 1-1,5%.
Проблема эхинококкоза/альвеококкоза приобретает особое значение в связи со значительным ухудшения эпидемической/эпизоотической ситуации, что обусловлено преимущественно влиянием антропогенных факторов: приток людей во вновь осваиваемые районы, развитие животноводства/звероводства, акклиматизация животных — потенциальных хозяев эхинококка и их расселение на новых территориях.
Патогенез
Основу патологического воздействия эхинококка на организм человека обуславливают сенсибилизирующий и механический факторы. После попадания через рот яиц эхинококка в организм человека их оболочка растворяются в ЖКТ, а освободившиеся личинки внедряются непосредственно в кровеносные сосуды мезентериальной системы и затем разносятся с током крови. Большая часть личинок оседает в печени, что обусловлено спецификой строения сосудистой системы печени, где и начинается их развитие с превращением в кисту (эхинококковый пузырь). Часть личинок преодолевает фильтр печени и попадает в малый круг кровообращения, оседая в легких.
Значительно реже незначительная часть личинок попадает в большой круг кровообращения и начинает цикл развития в других органах (головной мозг, почки, брюшная полость, кости, спинной мозг и др.). Эхинококковый пузырь постепенно увеличивается в размерах, а вокруг него формируется вал клеточной воспалительной реакции и зона некроза. Постепенно происходит замещение ткани в зоне воспаления на рубцовую ткань, то есть, формируется фиброзная капсула различной толщины (от нескольких миллиметров до 2 см). В ряде случаев наблюдается кальцификация капсулы с гибелью паразита.
Выраженность фиброзной капсулы зависит от органа, в котором локализуется киста, специфики иммунного ответа организма человека на инвазию паразита и таксономическими особенностями возбудителя. Так, в печени фиброзная капсула преимущественно толстостенная, а в легких — эхинококковые кисты тонкостенные. Для тонкостенных кист характерен быстрый рост. Свидетельством адекватности иммунного ответа хозяина является хорошо выраженная фиброзная капсула.
Патогенез цистного эхинококкоза во многом обусловлен механическим действием увеличивающейся в размерах кисты — давлением на окружающие ткани и сенсибилизирующим действием антигенов паразита, входящих в состав эхинококковой жидкости.
По мере роста эхинококковая киста отодвигает окружающие ткани пораженного органа, в которых развиваются дистрофические изменения, склероз стромы и атрофия паренхимы. Киста зачастую сдавливает желчные протоки, кровеносные сосуды, соседние ткани/органы, вызывая нарушения дыхания (при локализации в легких), кровообращения/оттока желчи (при локализации в печени), симптоматику мозговых нарушений (при локализации в головном/ спинном мозге) и другие. При нарушении целостности стенки кисты (спонтанно, при ударе, падении) наблюдается излияние гидатидной жидкости, содержащей дочерние пузыри, то есть, происходит имплантация в окружающие ткани элементов паразита (органы малого таза, висцеральная брюшина, плевральная полость, просвет бронхиального дерева и др.).
Эхинококковая жидкость оказывает выраженное сенсибилизирующее воздействие, что проявляется аллергическими реакциями различной степени. В основе иммунного ответа лежит реакция лимфоидной ткани человека на антигены возбудителя, проявляющейся в виде выработки антител (первичный иммунный ответ – IgM, а затем – IgG) и клеточными реакциями. Именно характер иммунного ответа определяет специфику течения патологического процесса при эхинококкозе. К механизмам иммунного ответа относится и супрессивное действие антигенов возбудителя на иммунную систему организма человека, что проявляется клиническими признаками различной степени выраженности иммунологической недостаточности, что особенно выражено при множественном и длительно протекающем заболевании.
Классификация
В зависимости от локализации эхинококковой кисты выделяют эхинококкоз печени, легких, желчевыводящих путей, мозга (головного/спинного), селезенки костей и т.д.
По попатогенетическому принципу:
- Первичное изолированное поражение печени.
- Рецидивный: вторичный диссеминированный; вторичный рецидивирующий; вторичный метастатический (сочетанное поражение с другими органами).
- Резидуальный множественный эхинококкоз различных органов.
По стадиям клинического течения:
- бессимптомная стадия;
- стадия начальных проявлений;
- стадия выраженных проявлений;
- стадия осложнений.
Причины
Возбудителем эхинококкоза у человека является цепень вида Echinococcus granulosus в личиночной стадии. В жизненном цикле возбудителя эхинококкоза присутствуют два хозяина – промежуточный и окончательный. Окончательными хозяевами являются животные семейства псовых (собака, волк, шакал, лисица, койот), реже кошки, в кишечнике которых и паразитируют половозрелые эхинококки.
Промежуточным хозяином является крупный рогатый скот, лошади, овцы, свиньи, козы, белки, зайцы, обезьяны и человек, в организме которых протекает личиночная (кистозная) стадия развития.
Эхинококк имеет лентовидную форму длиной от 3,2 до 6,5 мм и шириной в пределах 0,4–1,0 мм, состоит из сколекса (головки), имеющей 4 присоски и 38–40 крючьев, шейки и 3–4 члеников (рис. ниже).
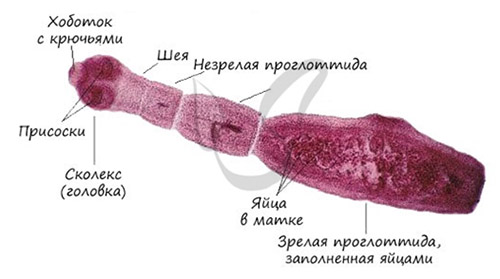
В зрелом членике расположена матка, содержащая 500–900 яиц округлой формы, внутри которых содержится онкосфера с шестикрючным зародышем и толстой оболочкой. В большинстве случаев зрелые членики отходят с экскрементами, однако некоторая часть выползает активно самостоятельно. Отошедшие членики подвижны и могут расползаться в пределах 20–30 см, обсеменяя онкосферами окружающую среду.
Онкосферы устойчивы к факторам внешней среды: выдерживают температуры от -30° до +40° С, в почве сохраняются при температуре 12-25°С, на протяжении нескольких месяцев. Погибают под действием солнечного света в течение 3-5 дней, неустойчивы к высыханию. В зависимости от степени влажности в благоприятной окружающей среде (траве) они могут сохранять жизнеспособность от 3 дней до 10-12 месяцев.
Длительность жизни эхинококка в организме окончательного хозяина составляет от 1-2 месяцев до года, а в организме человека или другого промежуточного хозяина – до нескольких лет. Для E. granulosus характерна внутривидовая изменчивость, что и определяет в системе паразит–хозяин степень восприимчивости к заражению, патогенность и инвазионность для человека, эпидемиологические особенности, клинические проявления заболевания. Для эхинококка характерна стадийность развития, соответственно выделяют стадии зрелой особи; яйцо; личинка (онкосфера); финна; эхинококковый пузырь (киста).
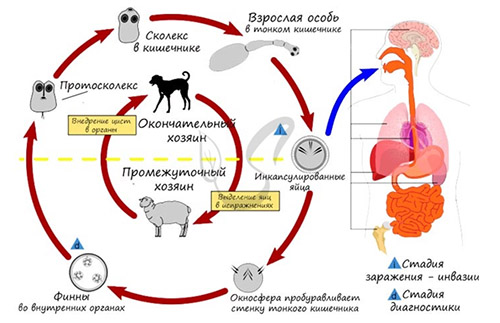
Онкосфера, практически сразу после выхода из зрелого членика попадает в окружающую среду или остается на шерсти зараженного животного. Схема циркуляции эхинококковой инвазии (жизненный цикл) представлена на рисунке ниже.
Животное (окончательный хозяин) – окружающая среда (испражнения с онкосферами) – промежуточный хозяин (в том числе человек) или окончательный незараженный хозяин. Человек, сам по себе, как промежуточный хозяин является биологическим тупиком, то есть, не является источником инвазии.
Восприимчивость к эхинококкозу всеобщая, однако, максимальный риск заражения эхинококком приходится на лиц, связанных с животноводством и переработкой продукции животноводства (пастухи, работники скотобоен, охотники, кожевники).
Основной механизм заражения – фекально-оральный. Пути передачи: алиментарный (пищевой), контактно-бытовой, водный, бытовой. Как правило, заражение происходит при контакте с шерстью хозяев гельминтов (в основном собак), а также, во время сбора трав и ягод, питье воды из источников, загрязненных яйцами, употреблении в пищу продуктов (овощей и фруктов), загрязненных фекалиями инвазированных животных. Непосредственно в пищу и воду яйца эхинококка попадают разными путями: с калом животных непосредственно или через руки после общения с животным, по воздуху из высушенного кала животного.
Симптомы эхинококкоза у человека
Клиническая картина при эхинококкозе вариабельна и определяется локализацией кисты, их размерами, распространенностью процесса, скоростью роста, степенью сдавления окружающих тканей/органов.
Клиника эхинококкоза печени определяется стадией развития заболевания. В начальной стадии симптоматика практически отсутствует. Выявляется эхинококк печени на этой стадии, как правило, случайно при рентгенографии/ультразвуковом исследовании органов брюшной полости. Эхинококкоз печени при неосложненных кистах проявляется в виде жалоб на тяжесть в правом подреберье, тупые боли, обусловленные растяжением глиссоновой капсулы увеличивающейся в размерах кистой, сдавлением сосудов печени и прилегающих органов, развитием воспалительного процесса в паренхиме/фиброзной капсуле печени.
При наличии множественных кист отмечается увеличение печень во всех размерах. Реже в этот период наблюдаются аллергические проявления (крапивница). Иногда в этой стадии больные жалуются на общее недомогание, потерю массы тела. Пальпаторно при поверхностном расположении кисты печень неодинаковой консистенции, мягкая, эластичная; при локализации кисты в глубине паренхимы — плотная. Ниже приведено фото печени при эхинококкозе печени.
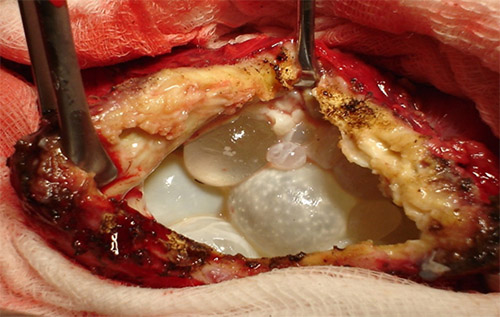
При расположении кист в задних отделах печени происходит сдавление крупных сосудов с развитием в системе воротной вены застоя, что приводит к расширению вен живота, асциту и отекам нижних конечностей. Может наблюдаться желтушность склер/кожных покровов.
При развитии осложнений (нагноение/перфорация кист) отмечается повышение температуры сильное потоотделение, озноб, тяжесть/боли в верхней половине живота, общая слабость, в крови — лейкоцитоз, эозинофилия. В случаях перфорации эхинококковых кист печени происходит выброс большого количества эхинококковой жидкости в брюшную/плевральную полость/пищеварительный тракт, что сопровождается анафилактическим шоком, коматозным состоянием, судорогами, расстройством дыхания, повышением температуры до 39–40°С, и при отсутствии своевременной медицинской помощи в ближайшие часы наступает летальный исход. При прорыве содержимого кисты в желчные пути развивается состояние, аналогичное клинике приступа желчекаменной болезни с холангитом (озноб, резкие боли, лихорадка).
Эхинококк в органах дыхания проявляется преимущественно эхинококкозом легких. Патологический процесс, затрагивающий органы дыхания, может осложняться прорывом эхинококковой кисты в полость плевры, в бронхи, нагноением кисты легкого. Эхинококкоз легких клинически манифестирует по мере увеличения размеров кисты и сдавления окружающих тканей.
Эхинококкоз легких в начальном периоде проявляется чаще упорным ночным кашлем (сухой вначале, затем с мокротой), кровохарканьем, колющей, ноющей болью в груди, невыраженной одышкой. Реже при эхинококкозе легких наблюдаются аллергические проявления.
При больших размерах кисты могут отмечаться выбухание межреберных промежутков, деформацию грудной клетки. Эхинококковая киста часто осложняется сухим/экссудативным плевритом, нагноением кисты. Прорыв содержимого кисты в бронхи сопровождается сильным приступообразным кашлем с примесью крови и светлой мокроты, цианозом, чувством нехватки воздуха.
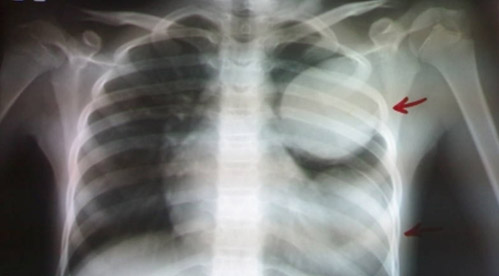
При прорыве кисты в плевральную полость — острая боль в груди, больной с трудом дышит, появляется озноб, повышение температуры тела, реже развивается анафилактический шок. На рентгенограмме определяется (рис. ниже) киста в ткани легкого.
Анализы и диагностика
Диагноз устанавливается на основании данных эпиданализа, жалоб пациента, физикального обследования и данных лабораторного и инструментального обследования. Лабораторный анализ на эхинококк включает:
- ОАК (лейкоцитоз умеренный, непостоянная эозинофилия, повышение СОЭ).
- БАК (повышение уровня общего белка билирубина, щелочной фосфатазы, АСаТ и АЛаТ).
- Серологическую диагностику: ИФА (обнаружение антител IgG к антигенам эхинококка).
При возможности может проводиться паразитологический анализ мокроты, асцитической жидкости, а также в жидкости, полученной при проведении хирургической операции.
Из инструментальных методов обследования используются: обзорная рентгенография грудной клетки в различных проекциях; УЗИ органов брюшной полости; ЭКГ; компьютерная томография.
Лечение эхинококкоза
Основным методом лечение эхинококкоза является оперативное удаление эхинококковых кист. Однако, при множественных поражений органов кистами небольших размеров (3-5 см) оперативное вмешательство невозможно технически или сопряжено с высоким риском для жизни пациента проводится лечение эхинококкоза без операции — химиотерапия.
Также, стартовая терапия противопаразитарными препаратами проводится всем пациентам при неосложненных формах эхинококкоза (в ранних стадиях при отсутствии выраженных нарушений иммунологического статуса).
Противопаразитное лечение эхинококкоза проводят Альбендазолом (на протяжении 28 дней с перерывами 2-4 недели, до 3-6 курсов в год. В случаях высокого риска осложнений и при неоперабельных формах Альбендазол назначается пожизненно.
Препарат представляет собой метиловый эфир карбаминовой кислоты, который тормозит процесс поглощения эхинококком глюкозы, что истощает запасы гликогена и снижает образование АТФ и в конечном итоге воздействует на рост и репродуктивность гельминтов, способствуя их к гибели. В качестве альтернативного средства в течение 15- 24 месяцев может назначаться Мебендазол.
При развитии холестаза и выраженном нарушении функции печени назначается Урсодезоксихолевая кислота. При появлении аллергических реакций показаны антигистаминные препараты (Цетиризин, Хлоропирамин). При сильных болях назначаются ненаркотические анальгетики (Кетопрофен), а в послеоперационном периоде при сильных болях — Метамизол, или наркотический анальгетик Тримеперидин. В после операционном периоде с целью профилактики развития инфекционных осложнений назначаются антибиотики (Цефтазидим, Цефазолин, Цефепим, Азитромицин, Имипенем).
По показаниям проводится дезинтоксикационная терапия и симптоматическое лечение (противокашлевые, отхаркивающие средства, гепатопротекторы, спазмолитики, препараты для коррекции электролитных нарушений, антисекреторные средства и т. д.). Однако, к назначению антигельминтной терапии необходимо подходить с осторожностью, поскольку эхинококк после своей гибели может вызвать осложнения (нагноение/разрыв кисты).
Лекарства
Процедуры и операции
Хирургическому лечению при отсутствии противопоказаний проводится всем пациентам с эхинококковыми кистами размером 3 и более см в диаметре. Выбор методики хирургического вмешательства определяется характеристикой самой кисты, общим состоянием пациента и технической возможностью стационара.
Основными методами являются: радикальная эхинококкэктомия или другие авторские методики органосохраняющих операций; частичные резекционные операции. Важно при вскрытии эхинококковой кисты не допустить попадание эхинококковой жидкости в грудную/брюшную полость, на прилегающие органы и ткани во избежание повторной обсемененности.
При беременности
Беременным женщинам рекомендуется воздержаться от приема Альбендазола/Мебендазола в период 10-12 неделей гестации. Оптимальным вариантом является отстрочка химиотерапии на послеродовый период. Принимать данные препараты рекомендуется лишь в особо тяжелых случаях во 2-3 триместрах беременности при наличии высоких рисков разрыва/нагноения кисты, или угрозе жизнедеятельности плода.
Читайте также:


