Эхинококкоз печени если не оперировать
28 апреля 2017, 19:38 Эксперт статьи: Блинова Дарья Дмитриевна 0 2,545
Это хроническое заболевание вызывается паразитами, которые поражают животных и человека. Эхинококкоз печени провоцируется ленточным червем. Яйца эхинококка проникают и размножаются в тканях внутреннего органа, зачастую они задерживаются на печени, формируют там опухоли. Количество и размеры эхинококковых кист зависят от числа проникших в человеческий организм личинок паразита. Эхинококкоз характеризуется длительным бессимптомным периодом, после наступает тяжелое протекание болезни. Распространен в южных странах с низким санитарно-эпидемиологическим уровнем жизни.
Причины заражения
Причины заражения эхинококкозом:
- Несоблюдение элементарных норм гигиены. Переносчики эхинококка — бродячие псы. Обратите внимание, домашние любимцы иногда переносят личинки паразита в своей шерсти.
- Питье воды из природных источников.
- Поедание немытых фруктов, ягод и овощей.
- Охота. Человек заражается при разделке туши, яйца эхинококка поражают внутренние органы дикого животного.
- Употребление зараженного мяса, предварительно не обработав его.
Симптомы заболевания
После заражения симптомы появляются спустя некоторое время, инкубационный период длится от месяца до нескольких лет. Часто кисты обнаруживают случайно, при диагностике других заболеваний. Пациента беспокоит слабость, головные боли, кожный зуд, изжога, снижение аппетита, крапивница, тошнота, диарея.
Различают две формы данного паразитарного заболевания:
- Гидатидозная (кистозная). Проявляется в виде личиночного или кистозного развития. Симптомы проявляются, когда киста достигнет значительных размеров. Из-за механических воздействий опухли на печень и ближайшие органы у человека появляются тупые боли под правым подреберьем или в области грудной клетки. Больной часто страдает от диареи и аллергических проявлений на коже — это реакция организма на присутствие в нем живого паразита. При ощупывании печени чувствуется опухоль круглой формы.
- Альвеольная. Главный симптом — увеличение печени из-за развития новообразования. У большинства больных наблюдается увеличение селезенки, отмечается желтуха и нарушение функций печени. При этой форме эхинококкоза может потребоваться трансплантация печени.
Проявление симптомов зависит от стадии развития эхинококкоза в организме человека:
- Первая стадия — не имеет симптомов.
- Вторая стадия — увеличение кисты, сопровождается общей слабостью, тошнотой и рвотой, отсутствием аппетита, снижением веса.
- Третья стадия — выраженное проявление симптомов, яйца паразита размножаются и продвигаются к здоровым органам. Эхинококк печени с током крови может передвигаться к мозгу и костной ткани, вызвать заражение легких.
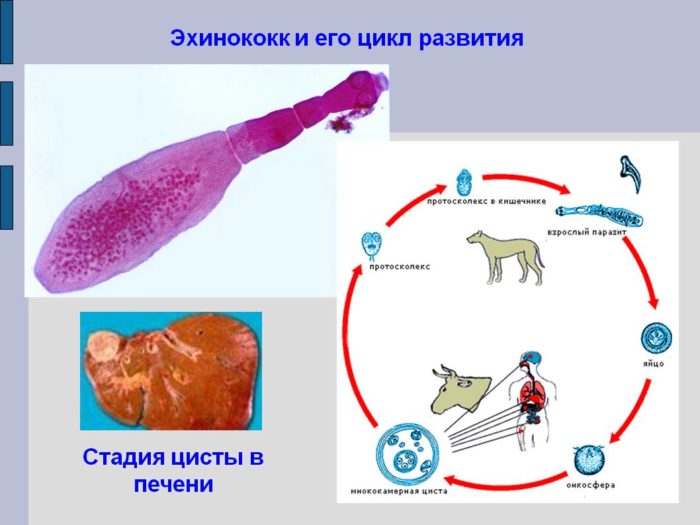
После попадания яиц эхинококка в организм человека, черви вылупливаются, перемещаются кровотоком по телу и поражают органы. Вернуться к оглавлению
Заражение человека происходит из-за съедения яиц ленточного паразита. После этого под воздействием желудочного сока стенки яиц растворяются, вылупившиеся паразиты проникают в ток крови и по системе воротной вены попадают в печень, а иногда и в легкие. У больного в печени формируется нарост, который интенсивно увеличивается и может достигать больших размеров. Верхняя стенка нароста — хитиновая оболочка, ее толщина может достигать 1 сантиметра и врастать в печень. Внутренняя оболочка пузыря вырабатывает жидкость, которой он наполнен. Внутри появляются дочерние наросты, в них образуется гидатидный песок. Величина опухоли влияет на тяжесть заболевания, количество кист может увеличиваться в десятки раз. Большие опухоли давят на печень, воротную вену, желчный пузырь, что, в свою очередь, вызывает дискомфорт и боли у больного.
Осложнения
Отсутствие адекватного лечения провоцирует серьезные осложнения:
- внутренние кровоизлияния;
- анафилактический шок;
- цирроз печени;
- распространение паразита на здоровые органы;
- аллергия;
- параличи;
- потеря зрения;
- перфорация кисты в свободное пространство.
Диагностика эхинококкоза печени
Для установления точного диагноза врач изучает анамнез болезни, осматривает слизистые оболочки, ощупывает брюшную полость, изучает состояние кожи больного. Результаты такого осмотра помогут определить стадию протекания заболевания. Болезнь диагностируют лабораторными и инструментальными группами методов.
- общий и биохимический анализ крови;
- анализ урины;
- иммунологические тесты (реакция Каццони — аллергическая проба с эхинококковым антигеном);
- анализ мокроты.
- УЗИ печени — показывает локализацию кисты, помогает установить объем и количество наростов;
- МРТ (магнитно-резонансная томография) — помогает обнаружить патологические изменения в мягких тканях;
- компьютерная томография печени — определяет размер и плотность опухоли;
- биопсии — прижизненное удаление частицы органа с целью диагностики;
- лапароскопия — хирургическая операция, проводится на внутренних органах через небольшое отверстие.
Лечение паразитарного заболевания
Лечение эхинококкоза печени должно включать полноценный комплекс средств терапии. Из рациона следует исключить жирные блюда, а также острые и жаренные, употреблять легкоусвояемые белки, обогащать пищу витаминами и минералами. Использование противовоспалительных препаратов неэффективно, однако они предотвращают поражение паразитом здоровых органов.
Хирургическое вмешательство — самый эффективный способ лечения эхинококкоза печени. Операции могут быть такие:
- радикальные — удаление опухоли вместе с пораженным участком печени;
- условно радикальные — удаляется лишь новообразование, прооперированная область обрабатывается дезинфицирующими средствами;
- паллиативные — улучшают общее состояние пациента;
- устранение последствий — осуществляется при наличии осложнений.
Не ищите легких путей борьбы с паразитом, обязательно сходите на консультацию к врачу. При эхинококкозе печени вам помогут такие врачи:
Эхинококкэктомия — распространенный и действенный способ лечения эхинококкоза. Для нахождения места локализации нароста проводится УЗИ, после этого осуществляется пункция кисты и отсасывается ее внутреннее содержимое, удаляется сама киста вместе со внешней и внутренней оболочками. Этот метод предотвращает размножение личинок паразита. После того, как опухоль удалили, обрабатывают фиброзную оболочку специальным средством и сшивают ее. Если оболочку ушить невозможно — используют тампонаду сальником.
Народные методы лечения
Важно знать, эхинококкоз лечится народными методами только на первой стадии протекания болезни. Народные рецепты лучше использовать для профилактики паразитов. Существует множество рецептов, которые помогают в борьбе с эхинококкозом. Вот некоторые из них:

Вода с тёртой цедрой цитрусовых, выпитая утром, предотвратит заражение эхинококком.
- Выпивать каждое утро полстакана воды с разведенной в ней чайной ложкой измельченной кожуры лимона.
- Травяной сбор из березовых почек, листьев мяты и бессмертника. 1,5 столовые ложки сбора залить 300 мл кипятка и настаивать приблизительно час. На протяжении 2 недель принимать такой настой по 100 мл 3 раза в день.
- Смешайте столовую ложку пижмы со стаканом кипяченой воды и настаивайте 2 часа. Пейте этот настой 4 раза в день перед употреблением пищи.
Бытует мнение, что в состоянии зародыша эхинококкоз не переносит черный перец горошек, хрен, чеснок, редьку и семена горчицы. Однако, следует помнить, что поражение эхинококком человека зачастую происходит из-за животных, поэтому оберегайте себя и домашних любимцев. Следите за собственной гигиеной после общения с животными или после контакта с их экскрементами.
Профилактика
Для предотвращения проникновения паразита и его яиц в организм человека следует:
- следить за гигиеной, особенно после контакта с бродячими псами;
- мыть руки с мылом перед приемом еды;
- регулярно обследоваться, если ваша работа связана с сельским хозяйством;
- употреблять только термически обработанное мясо;
- не пить воду из водоемов;
- мыть ягоды, фрукты и овощи перед их съедением.
Эхинококкоз печени возможно побороть при своевременном и качественном лечении, однако, при обнаружении его на поздних этапах развития, даже при проведении целенаправленного лечения, качество жизнедеятельности существенно снижается. В истории медицины были случаи смерти из-за данного паразитарного заболевания.
Эхинококкоз в Казахстане остается распространенным паразитарным хроническим заболеванием человека, который наносит колоссальный экономический ущерб. По данным ВОЗ, на лечение одного больного эхинококкозом из-за продолжительности болезни (10-15 лет) тратится около 10 тыс. долларов США[1]. В последние годы отмечается обострение эпидемологической ситуации по эхинококкозу по всей нашей республике, что видимо, связано с создавшимися социально-экономическими трудностями, ослаблением санитарно-ветеринарного надзора за сельскохозяйствен-ными животными, отсутствием плановой дегельминтизации собак, ослаблением профилактических мероприятии и борьбы с этим ларвальным гельминтозом, существованием эндемичных районов[1,3,6]. В республике если в 70-х годах наблюдалось около 200 случаев эхинококкоза человека в году, то в последнее время ежегодно регистрируется более 1000 случаев. Из них около 78-80% больных являются жителями южных областей таких, как Алматинская, Жамбылская, Южно-Казахстанская и г. Алматы.
Следует отметить, что среди многих болезней из группы гельминтозоонозов, пожалуй, нет других, которые поражали бы организм человека так тяжело, встречались бы так часто и в таких разнообразных проявлениях, как это имеет место при эхинококкозе. Кроме того, трудности в ранней диагностике, применение только хирургических способов лечения определяют своеобразие, которым отличается это биогельминтоз от других заболеваний [2-5,7-9]. Эхинококкоз часто сопроваждается разного рода осложнениями, приводящими к инвалидизации больных, длительной потере трудоспособности, а нередко и к смерти [7,8,11-14].
Печень поражается этой инвазией чаще других органов – в 50-70% наблюдений. Осложненные формы заболевания достигает от 15 до 35%. Летальность от заболевания остается на достаточно высоком уровне – 12-25%. Рецидивы заболевания наблюдаются от 6,2 до 16,0% больных [2,5,7-9,11]. Все это определяет актуальность проблемы своевременной диагностики, лечения эхинококкоза и его осложнений.
Нами в хирургических стационарах Жамбылской области с 1990 по 2009 годы по поводу эхинококкоза оперированы 796 больных. Из них у 548 (68,8%) больных наблюдались эхинококкоз печени, осложненные формы наблюдались у 129 (23,5%) пациентов.
Как известно, результаты лечения эхинококкоза печени зависят от тщательности комплексного обследования, подготовки больного на операцию, выбора рациональной хирургической тактики и способа операции.
Все больные подвергались общеклиническому обследованию, в которое включались общий и биохимический анализы крови. Для диагностики эхинококкоза печени важную роль имеет УЗИ и КТ, которые позволяют с высокой точностью определить количество, размеры, локализацию кист, наличие дочерних пузырей и осложнений в гидатиде. Существенное значение в верификации эхинококкоза играют серологические реакции (РЛА, РНГА, ИФА). Положительный их результат говорит в пользу эхинококковой природы кисты. Но, к сожалению, не все хирурги уделяют должного внимания на этот метод диагностики и по этой причине допускаются диагностические ошибки (нередко интраоперационно обнаруживается гемангиома, солитарная киста, амебный абсцесс печени, опухоли и др.), которые вынуждают менять хирургическую тактику во время операции и создают определенные непредвиденные трудности хирургической бригаде.
На сегодняшний день методом лечения эхинококкоза остается хирургический метод, хотя в литературе последних лет имеются сообщения отдельных исследователей лечить его химиопрепаратами (вермоксом, мебендазолом, зентел, билтрицидом и др.).
Для получения благоприятных непосредственных результатов после хирургического вмеша-тельства в предоперационном периоде особое внимание должно уделяется антибактериальной профилактике, коррекции иммунного статуса и др.
Если паразитарная киста печени диаметром меньше 5 см, то мы этих больных до определенного времени не оперируем, так как риск последнего значительно выше, чем отказ от операции. Данные больные остаются под наблюдением врачей с периодическим УЗИ- контролем кисты печени.
При эхинококкэктомии печени предложено множество хирургических доступов. При выборе доступа следует учитывать локализацию, размер, количество и наличие кист и в других органах брюшной полости. Мы в первые годы своей практики в основном применяли доступ по Федорову или Кохеру. Но в дальнейшем, с 90 годов, перешли на верхнесрединный лапаротомный доступ. Для лучшей манипуляции на печени после лапаротомии в обязательном порядке пересекаем как круглую, так и серповидную связку печени. Это улучшает ревизию органа и помогает низвести печень со стороны лапаротомной раны.
Хирургическая тактика при эхинококкозе печени складывается в зависимости от общего состояния больного, локализации и размера кисты и вида осложнений. Как известно, сама эхинококкэктомия не представляет особой трудности. Важное значение имеет соблюдение принципов апаразитарности и антипаразитарности во время операции, а при их нарушении неизбежны различные интраоперационные осложнения и рецидив заболевания. Поэтому во время операции максимум внимания должно быть уделено профилактике попадания эхинококковой жидкости и зародышей паразита в окружающие ткани и полости.
Нами разработаны и внедрены цистотом и игла-перфоратор, которые значительно облегчают операцию эхинококкэктомию. После ревизии брюшной полости на предмет наличия других эхинококковых кист и патологии, проводили защиту операционного поля путем обкладывания кисты со всех сторон салфетками, смоченными антипаразитарным раствором. Проводили пункцию паразитарной кисты на месте перехода фиброзной капсулы в печеночную ткань (с целью предупреждения разрыва стенки кисты в момент прокола) специальной остроконечной иглой, напоминающей трубку из нержавеющего металла длиной 15-18 см, диаметром 0,3-0,5см. На канюлированный конец иглы плотно и герметично надевается резиновая или силиконовая трубка, которая соединается с электроотсосом. Благодаря создаваемому вакууму при помощи электроотсоса через иглу быстро опорожнялась киста. Не вынимая иглу, через нее в полость кисты вводили горячий раствор фурацилина (70-80º) и через 3-5 мин. вновь отсасывли содержимое кисты. Затем стенку опавщейся кисты брали на окончатые зажимы или нитки-держалки и кисту подтягивали кверху. Соблюдая осторожность кисту вскрывали между держалками. Неприсасывающейся трубкой-насадкой отсасывали оставшуюся часть жидкости и удаляли элементы эхинококковой кисты (хитинокую оболочку, дочерные пузыри).
До последнего времени продолжается дискуссия, каким раствором обеззараживать полость кисты после ее опорожнения. Нами с 80-х годов для антипаразитарной обработки используется 1% раствор йода или спиртовым раствором йодоната. Дополнительно проводили термическую обработку полости по Б.А. Акматову (1994) - горячим раствором фурациллина (1:5000 – 70-80º). В последные годы в качестве антисколекцидного средства начали использовать теплый 80-100% глицерин (подогретый в водяной бане до 40 градусов) с экспозицией 4-5 мин. Высокая температура снижает вязкость глицерина, что позволяет более качествено обработать полость паразитарной кисты. Большая эффективность глицерина по отношению протосколексов эхинококка отмечена и другими исследователями (4,6). Каких либо осложнений в связи с применением глицерина мы не наблюдали.
В наиболее подходящих условиях применяем обработку СО-2 лазером или плазменным потоком. При нагноившейся кисте, с целью подавления имеющейся микрофлоры в полости гидатида, успешно используем озоно-воздушную смесь (5 мг/л с экспозицией 3 мин).
При локализации кисты в толще печени требуется обязательная ликвидация остаточной полости методом капитонажа в различных вариациях, инвагинацией краев вовнутрь, пломбировкой большим сальником на ножке (биологическая тампонада) и дренирование зоны оперативного вмешательства страховочной трубкой. Оментогепатопекция нами применена у 54 пациентов.
Нами предложены несколько новых вариантов (способов) ликвидации остаточной полости паразитарной кисты печени, на некоторые из них получены авторские свидетельства и удостоверения на рационализаторские предложения.
Особого внимания и подхода требуют осложненные эхинококкозы печени. Характер оператив-ного вмешательства при прорыве кисты в желчные пути выбирается в зависимости от места прорыва, развившихся осложнений и общего состояния больного. В этих случаях операция преследует две цели: удаление кисты и восстановление проходимости желчных путей. При наличии довольно сложного билиарного осложнения хорошего эффекта можно получить, используя методы наружного или внутреннего дренирования холедоха. Снижая секреторное давление, эти методы способствуют быстрому заживлению аррозивных желчных свищей из остаточной полости. У 12 больных с длительно незаживающими наружными желчными свищами после эхинококкэктомии была проведена эндоскопическая папилосфинкторотомия. Свищи закрылись в сроки от 9 до 16 дней.
При эхинококкозе печени, осложненным желчно-бронхиальным свищем (3 наблюдения) выполняем операцию торакофренолапаротомным доступом. При печеночно-плевральной коммуникации операция должна быть строго дифференцирована (разобщение коммуникации с ограниченным иссечением легочной ткани и аккуратным ушиванием бронхиального свища, по строгим показаниям – краевая и клиновидная резекция легкого и тем более лобэктомия).
При частичном обызвествлении фиброзной капсулы показана перицистэктомия, которую выполняем прецизионно с учетом топографии желчных протоков и сосудов. Интрооперационное УЗИ дает возможность выявить эти образования и избежать их повреждения. Такой подход предупреждает образование желчных и гнойных свищей, возникающих при обычной эхинококкэктомии с частично обызвествленной фиброзной капсулой кисты.
При нагноившейся паразитарной кисте (32 наблюдении) и при ее прорыве в брюшную полость (14 случаев) нами использована озонотерапия. Оксигенацию проводили в три этапа: на 1 этапе инфицированную полость кисты озонировали в концентрации 5 мг/л с экспозицией 3-5 мин; на втором этапе инсуфлировали места наибольшего скопления гнойного экссудата в той же концентрации и экспозиций; 3-ым этапом проводили послеоперационное введение озоновоздушной смеси в количестве 1,5 л со скоростью 0,3 л/мин в дренажные трубки с их пережатием на 15 мин. Бактериологический контроль показал эффективность применения озона при данной форме осложнений эхинококкоза.
Все операции завершается наружным дренированием зоны оперативного вмешательства, при необходимости создается активный вакуум при помощи электроотсоса, резиновой груши и др. Для активизации регенарации, быстрого снятия местных воспалительных явлений и подавления патологической микрофлоры при инфицированных кистах по этой же трубке в первые дни (до 7-8 сут) проводим лазерную терапию остаточной полости ( ЛГ-75, ”Ягода” и др.).
При латерально расположенных кистах и при локализации кисты в левой доле печени желательно удалить без вскрытия ее просвета (“идеальная эхинококкэктомия”), т.е. произвести вылущивание кисты или атипическую резекцию печени. Такой метод нами применен у 18 пациентов без каких либо осложнений.
Хирургическая тактика при распространенном эхинококкозе брюшной полости определяется характером поражения вовлеченных органов и общим состоянием больного, что определяет риск оперативного вмешательства. При минимальном риске нужно стремиться к одновременной ликвидации всех выявленных эхинококковых кист печени и других органов брюшной полости. Но когда существует высокий риск хирургическое лечение должно быть разделено в 2-3 этапа. В первую очередь удаляются наиболее опасные паразитарные кисты, которые имеют различные осложнения (компрессию органов, нагноившиеся кисты, разорвавшиеся цисты и др.).
При множественном эхинококкозе печени кисты вскрывали через остаточную полость предыдущей кисты. При этой форме эхинококкоза рационально проведения интраоперационного УЗИ, которое позволит выявить нераспознанные кисты печени и радикально закончить операцию.
При перитоните эхинококковой этиологии, при случайном нарушений принципов апаразитар-ности, антипаразитарности во время оперативного вмещательства, при распространенном множественном эхинококкозе с целью профилактики рецидива заболевания желательно провести курс химиотерапии билтрицидом, которая начинается на 8-10 день после операции по определенной схеме (по 10 мг/кг 3 раза в день в течение 10 дней и после месячного перерыва курс лечения повторяется). Ослабленные больные в послеоперационном переде требуют интенсивной инфузионно-транфузионной терапии с использованием 10% раствора глюкозы с 10 мл 5% раствора аскорбиновой кислоты, дезагрегантов, детоксикационная терапия и др. Кроме того дополнительно необходимо провести иммунокорекцию тимолином, тактивином (10 мг/кг) в течение 3 суток или дикарисом по 150 мг 3 раза в неделю. По необходимости с целью стимуляции неспецифического иммунитета назначали гамма-глобулин, гипериммунную антистафилакокковую плазму в стандартных дозах и переливали лейкоцитарную массу (150 мл) и др.
В послеоперационном периоде наблюдались различные осложнения у 62 больных, что составило 11,3%. При нагноении остаточной полости с успехом применяем чрескожную пунцию под контролем УЗИ (нами она выполнена у 19 больных). Этот метод позволяет избежать повторных травматических операции.
От различных послеоперационных осложнений умерли 6 больных, что составляет 1,1%.
Таким образом, на основании накопленного нами опыта по хирургическому лечению эхинококкоза печени и его осложнений следует отметить, что комплексное обследование пациентов, своевременная дооперационная диагностика с использованием современных диагностических аппаратов и оборудования, правильно выбранная хирургическая тактика с учетом исходного состояния больного, характера заболевания и развивщихся осложнений, внедрение новых технологий в хирургию эхинококкоза позволит значительно улучшить результаты лечения больных с данной патологией. Так, после внедрения разработанной нами тактики лечения этой довольно тяжелой паразитарной болезни заметно уменьшились послеоперационные осложнения - до 11,3 %, а летальность – до 1,1 %. Для достижения благоприятных результатов необходимо этих больных оперировать в специализированных отделениях, хирурги которых имеют значительный опыт лечения эхинококкоза печени и его осложнений.
Литература
Одним из жизненно опасных заболеваний, вызываемых глистами, считается эхинококкоз печени. Его возбудитель — гельминты Echinococcus granulosus и Alveococcus multilocularis, самые мелкие из ленточных червей. Человек может не подозревать о заражении много лет, в течение которых в его организме вызревает иная форма жизни.
Циркуляция эхинококка, пути заражения
Длина половозрелой особи, так называемой цестоды, составляет 0,3–0,9 мм, ширина — около 0,5 мм. При внимательном рассмотрении их можно заметить невооруженным взглядом. Головка (сколекс) цепня снабжена хоботком, несколькими присосками и 30–50 крючьями, дополнена шейкой, двумя парами члеников, один из которых представляет собой матку, содержащую от 200 до 800 яиц.
Зрелые цепни паразитируют в кишечнике собак, лис, шакалов и других псовых. Эти животные являются окончательными хозяевами эхинококка. Выделяясь наружу вместе с испражнениями, яйца глистов сохраняют жизнеспособность в окружающей среде в течение нескольких месяцев, перенося температуру от +38°С до –30°С. Попадая вместе с травой в организм промежуточных хозяев — свиней, коз, овец, коров или лошадей — паразит развивается в личиночной (ларвальной) стадии. Внутренности павших или забитых зараженных копытных становятся пищей для собак, волков, других хищников. Человек является тупиковым звеном в циркуляции эхинококка, так как не выделяет его личиночных и половозрелых форм.
У человека, как у промежуточных хозяев, паразит вызывает поражение печени и других внутренних органов, формируя плодные пузыри с образованием новых личинок.
В организм яйца глистов попадают через грязные руки, обсемененные продукты питания, воду. Заразиться можно при активном общении с домашними животными. Собаки переносят яйца и взрослых цестод на языке или в шерсти.
Яйцевая оболочка зародыша – онкосферы глиста растворяется под действием желудочного сока. Зачатки паразита проникают в кровеносную систему и заносятся во внутренние органы. Так как печень становится первым препятствием на их пути, именно в ней чаще всего развивается циста или киста эхинококка. Почти 85% заболеваемости эхинококкозом приходится на долю этого органа.
В зависимости от вида попавшего в организм паразита развивается гидатидозный или альвеолярный эхинококкоз печени, симптомы которого становятся ощутимы лишь через несколько лет.
Патогенез однокамерного эхинококкоза
Онкосфера образует однокамерную пузырную капсулу, заполненную жидкостью, вначале микроскопическую, но медленно и верно растущую.
Размер цисты варьируется от 1 до 10 см в первые 2–3 года развития, а при многолетнем росте она способна увеличиться до 40 см в диаметре и накопить в себе несколько литров жидкости.
Чаще всего поражается правая большая доля печени, вероятно развитие одиночной гидатиды и множественных кист.
Внутренняя — герминативная — оболочка эхинококковой кисты печени имеет сложное строение, активно функционирует и производит новые сколексы и зародыши – онкосферы, свободно взвешенные в жидкостной среде или прикрепленные к стенкам. Внешняя плотная оболочка состоит из хитинового слоя, сходного с панцирной тканью насекомых, обеспечивает твердость и непроницаемость кисты. Растущая капсула вызывает реактивные некротические изменения клеток в месте прилегания к паренхиме и последующее обволакивание хитиновой оболочки фиброзной тканью. Гидатиды больших размеров формируют внутри себя дочерние пузыри со сходным строением, те, в свою очередь — внучатые.
Эхинококкоз печени оказывает механическое и сенсибилизирующее патологическое действие.
Первые клинические признаки болезни появляются по мере роста пузыря — увеличиваясь в размерах, он давит на окружающие ткани печени, раздвигая их в стороны. При локализации эхинококкоза в правой доле больной испытывает чувство распирания, стеснения или тяжести, периодические тупые боли в правом боку. Физические ощущения сходны с проявлениями холецистита и желчнокаменной болезни. Левостороннее расположение кисты вызывает диспепсические проявления — отрыжку, спазмы желудка и кишечника, изжогу. Изредка вероятны аллергические проявления в виде небольшого кожного зуда, высыпаний, которые не вызывают тревоги из-за слабой выраженности.
Интенсивность симптомов в каждом случае различна и зависит от исходного состояния здоровья, особенностей развития паразита и расположения его в печени. Вялотекущий рост может смениться бурным с яркими проявлениями патологии. Болевые ощущения возникают из-за растяжения глиссоновой капсулы печени и воспалительных процессов в предлежащих к кисте тканях. При достижении пузырем размеров 5 см и более внешний осмотр выявляет некоторое увеличение печени. При пальпации ее тканей прощупывается эластичное округлое образование. Легкое поколачивание по объемной кисте изредка вызывает вибрацию или дрожание содержащихся в ней дочерних кист — симптом Блатина.
Осложнения
Неуклонный рост кисты приводит к сдавливанию желчных протоков, нарушению кровообращения в паренхиме, атрофическим изменениям тканей. Для поздних стадий заболевания характерно развитие механической желтухи. Локализованный в нижней части печени пузырь нарушает проходимость полой вены, приводя к асциту и расширению вен передней стенки брюшной полости.
Сенсибилизирующая реакция организма характерна для осложненных форм эхинококкоза, проявляется в высокой чувствительности в виде аллергических реакций к продуктам жизнедеятельности паразита. Среди ярких признаков — крапивница разной степени интенсивности, эозинофилия. В тяжелых случаях, если жидкостное содержимое пузыря просачивается внутрь брюшной полости, может развиться анафилактический шок.
Нарушение целостности кисты или ее разрыв происходит спонтанно, в результате травмы, сдавливающих или резких движений. При проникновении пузырной жидкости в ткани и органы брюшной полости развивается диссеминизация с имплантацией онкосфер паразита, что грозит вторичным эхинококкозом.
Инфицирование желчного пузыря, протоков, сосудов печени чревато анафилактическим шоком. Больному грозит гибель от резкого падения артериального давления и гипоксии.
Еще одним осложнением является нагноение содержимого кисты, которому подвержен каждый 5-й случай болезни. Многолетние гидатиды инфицируются проникающими сквозь микротрещины на ее стенках микробами. Источником, предположительно, служит желчь. Бактерии вызывают воспаление внутреннего содержимого пузыря. Процесс может протекать бессимптомно, но вероятна и острая клиническая картина: высокая температура до 40°С и выше, резкие боли в животе, обильное потоотделение, дрожь, слабость, признаки интоксикации.
Иногда асептический некроз пузыря приводит к самостоятельной гибели паразита. Фиброзная оболочка наполняется солями кальция, упрочивая барьер между тканями печени и пузырем. Жизнедеятельность кисты прекращается.
Альвеолярный эхинококкоз
В отличие от гидатидозной формы альвеолярная образует многокамерную систему пузырей от 0,5 до 4 см, не имеющих плотной оболочки и тесно смыкающихся между собой. Нарастание новых кист происходит экзогенно, с заменой здоровых клеток печени патологическими, подобно злокачественной опухоли. Образующаяся фиброзная ткань плотно сдавливает альвеолы, нарушая их форму и придавая узловатую твердую структуру. Внутри альвеолы заполнены полужидкой желтоватой субстанцией со сколексами эхинококка.
Скрытый период протекания сменяется манифестными формами болезни через несколько лет после заражения. Характерно наличие признаков поражения печени: дискомфорт, боли, тяжесть в правом боку, боли в области эпигастрия, расстройства пищеварения.
Альвеолярный эхинококкоз провоцирует развитие холангита, абсцессов, билиарного цирроза, вероятно метастазирование — перенос и развитие паразитарных разрастаний в других органах: кишечнике, почках, мозге, костной ткани.
Диагностика
Проводится сбор полного анамнеза с учетом мест пребывания или проживания больного в эпидемически неблагоприятных районах, выясняется род занятий — повышенному риску заражения эхинококкозом подвергаются специалисты сельскохозяйственных предприятий, лица, занимающиеся разведением и содержанием собак, имеющие домашний скот.
Клинические симптомы болезни неспецифичны, присущи ряду печеночных и желудочных патологий и служат косвенными признаками болезни.
Наличие эхинококкоза может быть выявлено при внешнем осмотре печени: крупные гидатиды и альвеолярные образования прощупываются в мягкой паренхиме при условии близкого расположения к краям органа. Для дифференциации с другими видами кистозных разрастаний, опухолями проводится дополнительная диагностика.
- УЗИ — с его помощью можно выявить неосложненные и осложненные формы цист, толщину стенок, признаки некроза и кальцификации;
- магнитно-резонансная томография — позволяет просмотреть контуры и структуру образования, визуализировать дочерние пузыри, другие элементы, взвешенные в жидкости кисты.
При диагностике эхинококкоза не применяют лапароскопию из-за опасности повреждения стенок кисты.
Серологические исследования основаны на выявлении специфических антител к эхинококку в сыворотке крови. Используются:
- ИФА (иммуноферментный анализ);
- РНГА (реакция непрямой гемагглютизации).
Дополнительно подтверждают эхинококкоз результаты общего и биохимического анализов: быстрая СОЭ, лейкоцитоз, эозинофилия, высокий уровень прямого билирубина, АлАт и АсАт.
Лечение и профилактика
Не существует других методов полностью избавиться от эхинококка печени, кроме хирургического.
Исходя из размера обнаруженной капсулы, присутствующих осложнений, применяют следующие виды удаления эхинококковой кисты печени:
- эхинококкэктомия — операция без удаления фиброзной оболочки. При больших и гигантских размерах цист или расположении их в глубине паренхимы невозможно вырезать рубцовые ткани так, чтобы не лишить печень большей части ее функций. После операции небольшие полости ушивают полностью либо оставляют дренаж. Объемные пустоты заполняют фрагментом сальника. Изредка выполняют марсупиализацию — подшивание края фиброзной полости к операционной ране с вложением тампонов с мазями и дренажем;
- перицистэктомия — удаление паразита вместе со всеми оболочками, включая фиброзную. Применима при цистах небольшого размера, расположенных близко к краю печени;
- резекция части органа, содержащей цисту;
- чрескожное удаление эхинококка. Метод применяется лишь при неосложненном заболевании. Сквозь паренхиму вводится специальный катетер, через который отводят содержимое кисты. Затем по частям извлекают хитиновую оболочку. При трудностях с изъятием хитина и размере гидатидозы не более 5 см эту часть капсулы оставляют, для безопасности обработав разведенным глицерином или хлористым натрием. Впоследствии наступает ее полная кальцификация. Чрескожная операция противопоказана при наличии внутри цисты дочерних и внучатых пузырей.
При оперировании гидатидозных форм эхинококкоза печени прогноз зависит от осторожности и профессионализма хирурга — риск рецидива есть при обсеменении паразитом прилегающих тканей. Как лечить эхинококк печени при множественных капсулах, зависит от степени поражения печени, размера кист. Иногда требуется проведение серии операций, в некоторых случаях хирургическое вмешательство может быть неприменимо.
Альвеолярный эхинококкоз излечим лишь на стадии, предшествующей метастазированию, если отсутствует прорастание к другим органам. Операция выполняется методом резекции пораженных тканей вместе с узлом.
При запущенных стадиях применяют паллиативное лечение, направленное на облегчение симптоматики процесса и максимальное продление жизни.
Противопаразитарная терапия используется после операции и при невозможности ее проведения. Курсами вводятся препараты Мебендазол или Альбендазол. Ежедневная доза — 10 мг/кг массы тела.
Противорецидивное лечение предусматривает проведение 2–3 курсов по 28 дней. Неоперабельные случаи заболевания — 10 курсов.
Дополнительно назначаются антигистаминные средства, гепатопротекторы.
Уберечь от заражения эхинококком способны соблюдения требований личной гигиены: элементарное мытье рук, осмотрительность при выборе источников питьевой воды.
Необходимо своевременно проверять домашних собак на наличие глистных инвазий, препятствовать их контакту с бродячими животными.
Органы ветеринарного контроля, Роспотребнадзора обязаны следить за должной утилизацией трупов диких и домашних животных, отходов скотобоен, обследовать лиц, относящихся к группе риска заражения из-за особенностей профессии — охотников, пастухов, сельскохозяйственных рабочих.
Читайте также:


