Если причина бактериального вагиноза кишечная палочка
Организм человека населяет множество различных бактерий. Среди них есть и полезные бактерии, поддерживающие нормальное функционирование нашего кишечника. Это всем известные лактобактерии, бифидобактерии и кишечная палочка. Именно о ней и пойдет речь в нашей статье.
Кишечная палочка: среда обитания
Кишечная палочка была выделена австрийским ученым Эшерихом еще в 1885 году. На сегодняшний день хорошо известны многочисленные разновидности этой бактерии: многие из них безвредны для организма и являются необходимой составляющей микрофлоры кишечника. Помимо того, кишечная палочка синтезирует витамины К, В1, В2, В3, В5.
Однако выделяют более 100 видов этой бактерии, которые являются патогенными и способными спровоцировать развитие серьезных заболеваний либо отравлений. Стоит отметить, что даже бактерии, являющиеся условно-патогенными (к ним относится, например, гемолизирующая кишечная палочка), при попадании из кишечника в иные органы тела человека могут вызвать серьезные осложнения.
Наличие кишечной палочки в мазке у женщин: причины, симптомы и лечение
Нормальной средой обитания этого микроорганизма является участок толстой кишки, расположенный ближе к анальному отверстию. Для начала следует разобраться в том, каким образом кишечная палочка попадает во влагалище и как ее обнаружить.
Вообще, в малых количествах кишечная палочка во влагалище присутствовать может, но ее размножение приводит к бактериальному вагинозу и другим заболеваниям.
Известно несколько причин попадания этого микроорганизма во влагалище:
- Несоблюдение правил личной гигиены, а именно неправильное подмывание. Из-за близкого расположения влагалища и анального отверстия, с целью предупреждения занесения болезнетворных микробов, подмываться нужно сверху вниз, а не наоборот.
- Неправильный выбор нижнего белья. Попадание во влагалище различных микробов и бактерий из анального отверстия, в том числе и кишечной палочки, может произойти из-за ношения стрингов и тесного белья. Стринги - это, безусловно, красиво и сексуально. Но выбирая между красотой и здоровьем, лучше предпочесть второе. Также следует отдать предпочтение нижнему белью из натуральных хлопчатобумажных тканей.
- Незащищенный половой акт. Здесь речь идет о совмещенном половом акте, то есть анально-вагинальном. Так что любителям разнообразить свою сексуальную жизнь следует сначала подумать о средствах защиты.
Помимо того, к причинам, способствующим попаданию кишечной палочки в мазок, относят беспорядочную смену половых партнеров, частые спринцевания, слабый иммунитет.
Наличие во влагалище кишечной палочки может стать причиной развития таких заболеваний женских половых органов, как:
- аднексит;
- бактериальный вагиноз;
- эндометрит и др.
Развитие вышеперечисленных патологических состояний женского организма сопровождается такими симптомами:
При отсутствии должного лечения кишечная палочка из влагалища легко проникает в шеечный отдел матки, яичники, а также в мочеиспускательный канал, мочевой пузырь и далее поражает почки.
Если в мазке из влагалища были выявлены признаки наличия кишечной палочки, то это является серьезным поводом для скорейшего начала лечения. Ведь чем запущеннее болезнь, тем сложнее с ней будет бороться и тем больше сил потребуется организму на восстановление.
Подробно расписать лечение может, конечно же, только врач. Как правило, пациентке приписывают курс приема антибиотиков. Однако некоторые виды кишечной палочки устойчивы к действию тех или иных препаратов, и это также необходимо учитывать.

Помимо медикаментозного лечения специалисты, как правило, назначают следующие процедуры:
- подмывание половых органов отварами трав (например, ромашкой);
- в некоторых случаях назначают сеансы УФ облучения половых органов;
- различные лечебные спринцевания;
- употребление препаратов для восстановления микрофлоры: пробиотики, биойогурты;
- прием комплексных витаминов для укрепления иммунитета.
После проведенного курса лечения анализы необходимо сдать повторно.
Что будет, если кишечная палочка обнаружена в мазке при беременности?
Отдельно хотелось бы сказать о возможных последствиях обнаружения кишечной палочки в мазке у беременных женщин. Так как в этот период иммунитет сильно ослаблен, то угроза возникновения разного рода инфекций высока как никогда. Существует риск ее проникновения через плаценту и инфицирования ребенка, а это чревато развитием менингита у малыша, что само по себе звучит почти как приговор.
К тому же ребенок может заразиться, проходя через родовые пути мамы. Также последствием вагиноза (заболевания, спровоцированного кишечной палочкой) могут быть преждевременные роды.
Конечно, антибиотики особой пользы ребенку тоже не принесут. Но при своевременном обращении врач сможет подобрать тот вид препаратов, который будет безопасным для дальнейшего развития плода.
А вообще, во избежание проблем при планировании беременности лучше заранее сдать мазок из влагалища на исследование и устранить все возможные инфекции. Это существенно облегчит жизнь вам и сохранит здоровье вашему будущему малышу.
С целью предотвращения попадания кишечной палочки во влагалище следует соблюдать ряд довольно простых правил:
- подмываться не реже 2-х раз в день;
- ежедневно менять нижнее белье;
- серьезно относиться к выбору нижнего белья: носить только трусики из натуральных тканей;
- во время занятий сексом использовать презервативы.
Читайте также:
Как видим, кишечная палочка способна создать множество проблем женщине. Но даже в том случае, если у вас в мазке она обнаружена, не стоит впадать в панику. Главное - не затягивать с походом к врачу и не заниматься самолечением.
Читайте другие интересные рубрики
Организм каждого человека населен микрофлорой. Разного рода бактерии присутствуют на коже, слизистых оболочках: во рту, пищеварительном тракте, половых органах. Особое внимание гинекологи уделяют микрофлоре влагалища. В норме слизистая заселена лактобациллами, которые имеют форму толстых палочек. Полезные микроорганизмы поддерживают иммунную защиту, способствуют правильному функционированию репродуктивной системы.
Начало болезни
Бактериальный вагиноз – это не воспалительное заболевание или патология, которая передается при половом контакте. Недуг возникает в течение жизни, по крайней мере, один раз у каждой женщины репродуктивного возраста. Причины патологии могут быть совершенно разные.
Бактериальный вагиноз – это своеобразный дисбактериоз, возникающий во влагалище. Недомогание начинается со снижения численности колоний лактобацилл. В норме они населяют слизистую оболочку влагалища, создавая нужную кислотность. Полезные бактерии препятствуют возникновению инфекций, размножению патогенной флоры. Но как только количество лактобацилл становится меньше, начинают наносить ущерб организму вредные бактерии. Бактериальный вагиноз чаще спровоцирован ростом разных патогенных организмов, но обязательно какой-то из них находится в приоритете:
- стафилококки;
- стрептококки;
- кишечные палочки;
- анаэробы.
Статистика показывает, что гарднереллез – бактериальный вагиноз – диагностируется у пациенток чаще всего. Узнать, какие именно бактерии спровоцировали заболевание, можно при помощи лабораторных исследований.

Бактериальный вагиноз: причины
Главной причиной развития болезни становится заселение влагалища условно-патогенными бактериями: гарднереллами, пептококками, мегасферами, микоплазмами, бактероидами и другими вредными организмами. В одном миллилитре женских выделений обнаруживается более 10 10 КОЕ. Все эти и другие микроорганизмы населяют влагалище женщины и в обычной жизни, однако для увеличения их количества нужны определенные условия. Если у пациентки возникает бактериальный вагиноз, причины могут скрываться во влиянии внешних или внутренних факторов.
- Эндогенные или внутренние нарушения работы организма приводят к дисбалансу микрофлоры. Это может быть перестройка гормонального фона, кишечный дисбактериоз, снижение иммунитета, обострение хронических заболеваний или атрофия влагалища. Беременность и роды тоже можно отнести к внутренним причинам.
- Экзогенные или внешние факторы, провоцирующие бактериальный вагиноз – причины, возникающие вне организма. Сюда относится длительный прием антибиотиков, снижающих иммунитет, или использование неподходящих оральных контрацептивов, кортикостероидов. Несоблюдение гигиены, использование тампонов, спермицидов, спринцевание – вот, что может стать причиной нарушения влагалищной микрофлоры.
Факторы риска
Многие представительницы слабого пола задаются вопросом о том, передается ли бактериальный вагиноз половым путем? Ответ на него, вероятно, будет отрицательным. Но при этом есть оговорка.
Все патогенные бактерии, которые вызывают дисбактериоз влагалища, передаются при половом контакте. Но они также населяют влагалище здоровой женщины. Можно сказать, что заболевание невозможно получить половым путем. Но частая смена партнеров значительно повышает вероятность того, что возникнет бактериальный вагиноз.
Причины патологии могут косвенно заключаться в женских особенностях. Эрозия шейки матки, частые воспалительные процессы, беременность и послеродовой период повышают вероятность бактериального вагиноза.

Симптомы острого дисбактериоза влагалища
Признаки бактериального вагиноза, развивающегося в острой форме, достаточно выражены. Зачастую они появляются после полового контакта с новым партнером. Примерно через сутки после сношения возникают первые симптомы. Когда заболевание спровоцировано другими факторами, симптоматика начинает проявляться независимо от половых связей.
- Выделения при бактериальном вагинозе – самый важный показатель. Влагалищная слизь приобретает серовато-зеленоватый цвет, могут быть пенистые включения. Неприятный рыбный запах, исходящий из половых путей, – достоверный симптом бактериального вагиноза. Как правило, беспокойство усиливается после половых контактов, применения моющих средств.
- Неприятные ощущения – второй по значимости признак дисбактериоза влагалища. При остром течении женщина жалуется на зуд, жжение, покраснение и раздражение.
- Боль, как симптом, выражена неярко или отсутствует вовсе. Болезненные ощущения могут возникать при половом сношении, во время мочеиспускания. В период менструации отчетлива болезненность нижней части живота.
- Гипертермия у пациенток чаще отсутствует, но при осложнении или распространении воспаления на матку с придатками может повышаться температура тела.
Хронический бактериальный вагиноз
Какие имеет бактериальный вагиноз причины и симптомы – вы уже знаете. Но следует заметить, что не всегда заболевание протекает в острой форме. Если не предпринимать попыток лечить патологию, то в скором времени она приобретет хроническую форму. При этом симптоматика будет не столь выражена, а у пациентки создастся иллюзия выздоровления. Улучшение самочувствия в данном случае очень обманчиво. Чем запущеннее будет патология, тем больше вероятности развития осложнений.
Хронический бактериальный вагиноз характеризуется теми же симптомами, что и острая форма болезни. Выделения при нем становятся визуально меньше, а беспокойство и жалобы исчезают. Нередко эти признаки сопровождаются атрофией слизистой оболочки влагалища.
Диагностика патологии
Перед тем как лечить бактериальный вагиноз, необходимо установить вид преобладающих микроорганизмов. Для постановки диагноза выполняется несколько этапов обследования.
- Опрос и сбор анамнеза. Врач-гинеколог ознакомляется с жалобами, выявляет предшествующие заболевания.
- Осмотр на гинекологическом кресле. Во время обследования оцениваются выделения, состояние слизистых оболочек влагалища. При остром вагинозе они имеют розовый цвет, покрыты сероватым налетом. Хроническое течение болезни характеризуется густыми, тягучими желтовато-зелеными пенистыми образованиями, плотно покрывающими слизистую оболочку.
- Предварительный анализ (проводится не всегда и не во всех клиниках). Врач при помощи тест-полоски измеряет кислотность влагалища. При бактериальном вагинозе рН более 6. Также имеет популярность опыт с едким калием, когда небольшое количество выделений смешивается с ним на отдельной планшетке. Если появился сильный неприятный запах, напоминающий гниющую рыбу, то можно достоверно поставить диагноз: баквагиноз.
- Заключительным способом удостовериться в болезни является мазок из влагалища. В лаборатории выясняют, какие патогенные микроорганизмы преобладают на слизистой. После этого производится анализ на чувствительность. Мазок из влагалища при бактериальном вагинозе поможет выбрать правильное и эффективное лечение, которое принесет желаемый результат. Только врач может подобрать нужный объем препаратов для пациентки.
Как лечить бактериальный вагиноз?
Терапия включает в себя несколько этапов. Если ограничиться одним, то уже в течение 6 первых месяцев вы можете столкнуться с недугом повторно. Статистика показывает, что рецидив возникает в 40-50 % случаев одноступенчатого лечения. Эффективная терапия предполагает:
- устранение условно-патогенной флоры местными и системными препаратами;
- заселение слизистой влагалища полезными микроорганизмами;
- нормализацию иммунной системы, витаминотерапию.

Пероральные средства
Если пациентка обратится к врачу с жалобой на бактериальный вагиноз, мазок из влагалища покажет, какие медикаменты будут эффективными в данном случае. Пероральные средства назначаются не всегда. Необходимость их применения возникает примерно в половине всех случаев.
Перед тем как лечить бактериальный вагиноз, необходимо отказаться от употребления алкоголя. Спиртные напитки несовместимы с указанными противомикробными средствами. Комбинация препаратов может спровоцировать тяжелую интоксикацию и печеночную недостаточность.
Медикаменты местного действия
Свечи от бактериального вагиноза являются самым распространенным способом лечения данной болезни. Вагинальные суппозитории действуют местно, они не проходят через пищеварительный тракт, а работают непосредственно в месте заболевания. Немаловажным плюсом таких препаратов является минимальный список противопоказаний. Многие медикаменты разрешены для применения в период беременности и лактации.
Все вагинальные суппозитории, таблетки или свечи нужно вводить только чистыми руками. Во время лечения соблюдайте личную гигиену, откажитесь от ароматизирующих прокладок, раздражающих средств для мытья и ношения узкого белья.
Восстановительный период
Комплексное лечение бактериального вагиноза позволяет забыть о болезни навсегда. Общий терапевтический курс может продолжаться от одного месяца до полугода и иметь перерывы. По завершении антибактериальной терапии необходимо пройти повторное обследование. Мазок из влагалища и гинекологический осмотр покажут, насколько эффективной была выбранная методика лечения.

Подытожим
Лечение бактериального вагиноза достаточно сложное и продолжительное. Самостоятельно избавиться от этой проблемы практически невозможно. Отсутствие своевременной терапии или прием неподходящих медикаментов приводит патологию к хронической форме.
Принято считать, что сам бактериальный вагиноз неопасен для женщины. Однако его последствия могут оказаться неприятными. Патогенные микроорганизмы со временем распространяются на матку и придатки, где вызывают воспаление. Все это может негативно отразиться на репродуктивном здоровье женщины. Если вам пришлось столкнуться с симптомами бактериального вагиноза, то как можно скорее отправляйтесь к гинекологу. Раннее начало терапии – гарантия того, что удастся избежать осложнений. Будьте здоровы!
Бактериальный вагиноз: правда и вымысел
Бактериальный вагиноз — с этим заболеванием хотя бы раз в жизни сталкивались 8 из 10 женщин детородного возраста. Оно также диагностируется в 76% случаев обращений пациенток к гинекологу. Вместе с тем, вокруг бактериального вагиноза, также известного как дисбиоз влагалища или гарднереллез, по-прежнему ходит множество мифов. Попробуем разобраться, где заканчивается правда и начинается вымысел.
Миф № 1: бактериальный вагиноз передается половым путем
На самом деле природу заболевания лучше всего характеризует термин "бактериальный", предусмотрительно вынесенный в название.
Влагалище каждой женщины — это подвижная экосистема, в которой уживаются более 300 видов бактерий. В норме среди них преобладают лактобактерии, защищающие наш организм от вторжения и размножения болезнетворных микробов. Бактериальный вагиноз развивается, когда под действием тех или иных факторов полезные молочно-кислые бактерии уступают место условно-патогенной микрофлоре, вызывающей заболевание только при сниженном иммунитете. Раньше считалось, что ответственность за развитие патологии несет один-единственный вид бактерий — так называемая гарднерелла (Gardnerella vaginalis), однако в настоящее время ученые полагают, что заболевание возникает из-за самого факта нарушения "микробного равновесия".
Спровоцировать бактериальный вагиноз может все что угодно. По словам доктора медицинских наук, профессора кафедры акушерства и гинекологии лечебного факультета МГМСУ Александра Леонидовича Тихомирова, прежде всего это частые половые акты (более 4-5 в неделю), внутриматочная контрацепция, кунилингус, бесконтрольный прием антибиотиков, использование тампонов и синтетического белья, нарушение гигиены или, наоборот, чрезмерно частые спринцевания, которые приводят к вымыванию здоровой влагалищной микрофлоры. Однако, как и любой дисбактериоз, это заболевание не передается половым путем.
Миф № 2: из-за скрытого течения заболевания бактериальный вагиноз может обнаружить только врач
Иногда бактериальный вагиноз действительно протекает практически незаметно, без ярко выраженных симптомов. В таких случаях его диагностирование обычно происходит совершенно случайно, например, во время планового гинекологического осмотра. Однако гораздо чаще заболевание все же проявляет себя. "Основным, а порой и единственным симптомом дисбиоза влагалища являются обильные выделения белого или серого цвета с „рыбным“ запахом, сопровождающие незащищенный половой акт или менструации. При прогрессировании болезни выделения приобретают желтовато-серый оттенок, появляются жалобы на жжение и зуд вульвы, а также болевой синдром при половых отношениях", — описывает клиническую картину Александр Леонидович Тихомиров.
При обнаружении этих симптомов, даже если они не приносят ощутимого дискомфорта, следует сразу же обратиться к врачу.

Миф № 3: если бактериальный вагиноз — всего лишь форма дисбактериоза, то вряд ли он может быть опасным
Вопреки распространенному мнению, бактериальный вагиноз довольно опасен. Практически не доставляя дискомфорта на ранних стадиях, он, тем не менее, увеличивает риск "расцвета" гораздо более серьезных заболеваний: вульвовагинита (воспаления влагалища), эндометрита (воспаления слизистой матки), оофорита (воспаления яичников), сальпингоофорита (воспаления придатков) и других. Кроме того, многочисленными исследованиями установлена связь между дисбиозом влагалища и преждевременными родами, а также возникновением таких осложнений, как хориоамнионит (воспаление оболочек плода) и послеродовой сепсис.
Патология оказывает негативное воздействие и на новорожденных — по наблюдениям акушеров-гинекологов, дети с недостаточным весом чаще всего рождаются у женщин с бактериальным вагинозом.
Миф № 4: бактериальный вагиноз — заболевание женщин от 18 до 50 лет
Несмотря на то, что женщины детородного возраста являются основной группой риска, заболевание регулярно диагностируется и у девочек-подростков, и у тех, кому за 50. У девочек, не живущих половой жизнью, угнетение нормальной микрофлоры влагалища обычно возникает из-за приема антибиотиков и ношения синтетического белья, а женщин в постменопаузе — вследствие резкого ощелачивания влагалищной среды.
Миф № 5: дисбиоз влагалища следует лечить антибиотиками
Не будем еще раз говорить про то, что применять антибиотики без назначения врача не следует в принципе. Отметим лишь, что антибиотики уничтожают абсолютно все бактерии: как болезнетворные, так и полезные. Очевидно, что в этом случае ни о какой нормализации микрофлоры влагалища не может идти и речи.
Лечение бактериального вагиноза проходит в два этапа. Сначала назначаются противомикробные и антисептические препараты, снижающие количество условно-патогенных организмов, а затем пациентка принимает пробиотики — лекарственные средства, содержащие те самые лактобактерии. Второй этап, на котором происходит восстановление микрофлоры после лечения, не только нормализует текущее состояние, но и снижает риск возникновения других заболеваний половой сферы.
Отдельно следует остановиться на лечении бактериального вагиноза у девочек-подростков, не живущих половой жизнью. Бактерийные и биологические препараты для коррекции дисбиоза в этом случае не применяются, а предпочтение отдается оральным пробиотикам.
Во избежание рецидивов болезни крайне важно соблюдать правила личной гигиены:
- Не носите тесное, синтетическое белье. Оно нарушает кровообращение в органах малого таза и плохо вентилируется, создавая в области промежности теплую и влажную среду — идеальные условия для размножения гарднереллы.
- Не злоупотребляйте ношением тампонов и ежедневных прокладок, в особенности содержащих ароматизаторы.
- Грамотно подмывайтесь — не снизу вверх, а спереди назад.
- Используйте средства для интимной гигиены, способствующие восстановлению естественного уровня рН влагалищной среды. Оптимальный вариант — применять комбинацию из специального мыла и геля с Ph от 3,8 до 4,4 (эта информация должна быть указана на упаковке). Кроме того, в числе компонентов ищите молочную кислоту, желательно в комбинации с растительными экстрактами (календулы, ромашки, шалфея), увлажняющими слизистые оболочки.
Благодарим за помощь в подготовке материала Тихомирова Александра Леонидовича, акушера-гинеколога, д.м.н., профессора, и экспертов фармацевтической компании "ЭГИС".
По медицинским вопросам обязательно предварительно проконсультируйтесь с врачом
Общие сведения
Бактериальный вагиноз по-другому называется гарднереллезом и является невоспалительным инфекционным заболеванием. Главным проявлением патологии становится резкое понижение либо полное отсутствие лактофлоры, а также её замена на сообщество полимикробных ассоциаций с гарднереллами (Gardnerella vaginalis) и анаэробными микроорганизмами. Их концентрация внутри вагины может достигать сотни миллиардов колониеобразующих либо геномных элементов на 1 мл, вагинально отделяемых. Существует большое разнообразие видов микроорганизмов, инициирующих бактериальный вагиноз, но в связи с отсутствием в среде влагалища лейкоцитов, вызывающих воспалительные реакции, терминология исключает понятие вагинит.
По мкб-10 (международной классификации десятого пересмотра) бактериальному вагинозу или иначе гарднереллёзу присвоен код В96 и названы как другие уточненные бактериальные агенты, являющиеся причиной болезни.
Бактерии рода Gardnerella открыл американский бактериолог Герман Гарднер в 1955 году. Они являются факультативными анаэробами и постоянно присутствуют в микрофлоре влагалища половозрелых женщин. Развитие гарднереллёза уничтожает представителей нормальной микрофлоры. В норме отсутствует в мужском организме, но если задерживается, то мужчина становится носителем гарднереллёза и способен им заразить женщину в случае незащищенного секса.
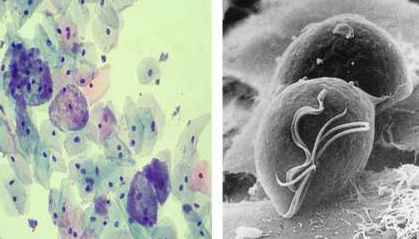
Микрофотографии Gardnerella vaginalis
Патогенез
В норме у женщин полового возраста (в среднем 16-42 года) вагинальный биоценоз состоит преимущественно (95%) из микроаэрофильных лактобактерий, ранее называемыми палочками Додерлейна. Кроме того, микрофлора влагалища представлена различными видами грамположительных палочек (Lactobacillus, Eubacterium, Corynebacterium, Propionibacterium, Bifidobacterium, Clostridium), грамотрицательных облигатно анаэробных палочек (Bacteroides, Porphyromonas, Prevotella, Fusobacterium, Leptotrichia), грамположительных кокков (Enterococcus, Micrococcus varians, Peptococcus, Peptostreptococcus, Streptococcus viridians, Staphylococcus и пр.), грамотрицательных кокков (Acidominococcus fermentans, Veilonella, непатогенных Neisseria), энтеробактерий (Enterobacter, Echerihia coli, Klebsiella, Citrobacter и пр.).
Главная функция лактобацилл в колонизации слизистой влагалища — формирование экологичного барьера и благодаря этому обеспечение резистентности (устойчивости) влагалищной микрофлоры. Реализация защитных свойств лактобактериями реализуются различными путями, включая:
- антагонистическую активность;
- продуцирование лизоцима;
- адгезивные свойства;
- и самое основное — выделение перекиси водорода и образование кислот.
В норме среда вагины должна иметь кислую реакцию (значение водородного показателя в пределах 3,8-4,5) за счет образующейся молочной кислоты (продуктов метаболизма молочнокислых бактерий). Когда показатели рН во влагалище понижаются угнетается рост патогенной и условно-патогенной микрофлоры, представленной чаще всего, стрептококками, микоплазмами и уреаплазмами, облигатными анаэробами (бактероидами, пептококками) и чаще всего 95% — гарднереллами. Они самые патогенные, так как приводят к возникновению биоплёнки, повышают риск заражения ВИЧ, колонизации и инфицированию мочевых путей, способны к адгезии на поверхности эпителиоцитов и продукции различных цитотоксинов, к примеру, вагинолизина, муколитических ферментов и гемолизина.
Нарушение баланса вагинального биотопа под воздействием каких-либо внешних и внутренних факторов снижает плотность обсеменённости лактобактериями слизистой внутри влагалища. При этом происходит их замещение анаэробными и факультативно-анаэробными микроорганизмами, которые в ходе жизнедеятельности выделяют летучие жирные и аминокарбоновые кислоты. При их расщеплении до летучих производных аммиака — кадаверина и путресцина, происходит изменение состава вагинальных выделений, что придает им неприятный отталкивающий запах. При баквагинозе не происходит воспалительной реакции и соответственно — не повышается количество лейкоцитов.
Длительное сохранение инфекции в половых путях и частые рецидивы бактериального вагиноза обычно вызваны формированием биоплёнки на стенках влагалища. Биоплёнка нарушает процессы самовосстановления микроэкологии вагины, а при рецидивирующем бактериальном вагинозе она часто сохраняется даже после успешного лечения и устранения других клинических признаков.
Классификация
В зависимости от наличия проявлений бактериальный вагиноз бывает бессимптомный и с наличием клинических проявлений. Также различают такие формы как бактериальный вагиноз (гарднереллез) верхних половых путей, мочеполовых путей женщин, мочеполовых путей мужчин, а также гарднереллез беременных.
Причины бактериального вагиноза
Не смотря на резистентность, обеспечиваемую лактобактериями, микрофлора влагалища очень изменчива и поддается влиянию многих экзогенных и эндогенных факторов. Основные причины бактериального вагиноза:
- физиологически обоснованные гормональные изменения, включая беременность, подростковый возраст (пубертатный), менопаузу;
- заболевания половой системы воспалительного типа в анамнезе;
- нарушения или отдельные фазы менструального цикла, которые приоткрывают зев, вызывают отсутствие слизистой пробки, наличие питательной среды, преобладание анаэробных бактерий;
- половая жизнь (частота, уровень активности, наличие одного постоянного полового партнера);
- переохлаждение;
- ошибки питания;
- гормонотерапия;
- употребление антибиотиков (длительное и бесконтрольное);
- использование оральных контрацептивов;
- хирургические операции;
- интеркуррентные заболевания, включая сахарный диабет, ожирение, анемию, иммунодефицит и т.д.
Также причины могут крыться в использовании внутриматочной спирали в течение длительного периода времени, поэтому для предупреждения и своевременного выявления заболевания при использовании данного вида контрацепции следует регулярно обследоваться у гинеколога.
Симптомы бактериального вагиноза
Основные симптомы бактериального вагиноза — обильные выделения из влагалища, обычно отличающиеся белым или сероватым цветом, чаще всего с неприятным запахом, напоминающим рыбный, и возможно — зуд. Количество выделений может усиливаться перед регулами либо после завершения полового акта. Они могут быть пенистыми и их можно удалить со слизистой при помощи ватного диска.
Другие симптомы — нарушение мочеиспускания и возникновение болезненных ощущений во время соития обычно вызваны сопутствующими заболеваниями. Однако, чаще всего бактериальный вагиноз протекает бессимптомно, в половине случаев с рецидивами вне зависимости от тактики и успешности лечения.
Первые тревожные признаки – тянущая боль в нижней области живота, обильные менструальные кровотечения, легкая лихорадка и снижение либидо. При выявлении любого из перечисленных симптомов необходимо незамедлительно обратиться к семейному доктору.
Анализы и диагностика
Лечение бактериального вагиноза
Обычно лечение проводят в домашних условиях, начиная с применения такого антисептического средства как свечи Бетадин, позволяющие исключить антибиотикорезистентность.
Если применяют комбинированные препараты, то лечение идет в два этапа – сначала антимикробные средства, а затем — восстановление нормальной микрофлоры влагалища. Чаще всего используются следующие препараты для лечения бактериального вагиноза:
- антисептики, к примеру, Бетадин;
- комбинированное средство – Тержинан;
- препараты с активными веществами 5-нитроимидазолового ряда, в том числе Метронидазол, Секнидазол, Орнидазол, и пр.;
- линкозамиды, например, Клиндамицин.
Отзывы о лечении данными препаратами положительные, уже после одного курса исчезают неприятные симптомы и не требуется дополнительное использование пробиотиков. Однако, в каждом втором случае встречаются рецидивы. Большую популярность на данный момент приобретают пребиотики, которые способны стимулировать рост собственной вагинальной лактофлоры, а не чужеродной. Также хорошие результаты и рекомендации имеют препараты, в составе которых есть молочная кислота.
Отзывы о препаратах не всегда могут быть объективными, так как в каждом частном случае развивается уникальный биоценоз и восприимчивость его к терапии может существенно отличаться, поэтому лучше всего, если схему лечения будет подбирать квалифицированный врач, изучивший вашу историю болезни и анамнез.
Основными способами лечения бактериального вагиноза народными средствами является применение травяных отваров и настоев перорально вовнутрь и методом спринцевания. Чаще всего препараты для лечения бактериального вагиноза народным способом состоят из следующих лекарственных растений:
- кора дуба – отличное средство для спринцевания, достаточно 1 недели таких процедур раствором, приготовленным из 1 ст.л. на стакан кипятка (дополнительно нужно подержать 10 минут на водяной бане, процедить, настаивать термосе не менее 3 ч);
- плоды черемухи – можно использовать для приготовления отвара – 1 ст.л. плодов на 2 стакана воды, варить следует 20 минут, затем процедить, остудить и использовать также для спринцевания на протяжение 7 дней;
- эхинацея, ромашка лекарственная, шиповник, алоэ, грецкие орехи – отличные добавки к чаю и салатам, которые помогают повысить защитные силы организма и сбалансировать микроэкологическое состояние женского здоровья.
Читайте также:


