Как кишечная палочка попадает из кишечника в мочевой пузырь

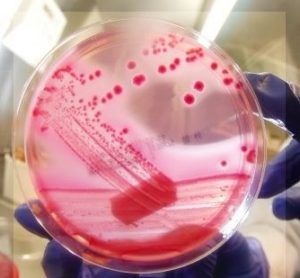
Кишечная палочка (вернее, бактерия вида Escherichia Coli) всегда присутствует в организме человека, обитая в нижних отделах кишечника.
В этой среде ее безвредные штаммы являются представителями нормальной микрофлоры, участвуя в процессе пищеварения и образования витамина К. Чрезмерное размножение в кишечнике E.Coli сдерживают лактобактерии и бифидобактерии. Если баланс между представителями микрофлоры не нарушен, кишечник функционирует нормально.
Но если кишечная палочка попадает в среду, где есть питательные вещества и нет естественных конкурентов, она способна развиваться бурно и бесконтрольно.
Кишечная палочка может поселиться в мочевыделительной системе человека и вызывать воспалительные процессы. Так, цистит (воспаление мочевого пузыря) инфекционной этиологии в большинстве случаев (до 95%) вызывает именно кишечная палочка.
Как попадает кишечная палочка в мочевыводящие пути
- Прежде всего, из прямой кишки при недостаточной гигиене или неправильном подмывании сзади вперед. Это наиболее частый путь заражения у девочек и женщин, которому способствует близость расположения сфинктера анального отверстия и отверстия уретры, короткий мочеиспускательный канал. Этим обстоятельством объясняется большая распространенность инфекционного цистита, вызванного E.Coli, у девочек и женщин.
- Кишечная палочка живет не только в кишечнике человека, но и в кишечниках теплокровных животных и птиц. Она может долго сохранять жизнеспособность в окружающей среде, в том числе в почве и водоемах, являясь индикатором их фекального загрязнения. Так что купание в грязном водоеме или прикосновение к гениталиям загрязненными землей или навозом руками тоже может быть источником инфицирования.
- Практически неизбежно инфицирование мочеиспускательного канала у мужчин, практикующих незащищенный анальный секс; следующий этап – мужчина заносит кишечную палочку во влагалище партнерши, где бактерия размножается и распространяется в близлежащий мочеиспускательный канал.
Предрасполагающие факторы наличия бактерии
Попав в мочевые пути, бактерия не обязательно закрепляется там. Она смывается потоком мочи (которая имеет некоторые бактерицидные свойства). Но при наличии предрасполагающих факторов бактерия может поселиться в слизистой мочеиспускательного канала и восходящим путем попасть в мочевой пузырь . Такими факторами могут быть:
- застой мочи, связанный с мочекаменной болезнью;
- застой мочи, вызываемый аденомой предстательной железы (у мужчин);
- редкое опорожнение мочевого пузыря, когда человек не имеет возможности вовремя сходить в туалет;
- сдавливание мочевого пузыря у беременных;
- изменение химического состава и кислотно – щелочного баланса мочи при заболеваниях почек и сахарном диабете;
- инфицирование мочевых путей другими микроорганизмами (в том числе передающимися половым путем), что снижает естественные защитные свойства слизистой оболочки;
- повреждение клеток слизистой оболочки мочеиспускательного канала и мочевого пузыря при химиотерапии раковых заболеваний (цитостатики подавляют обновление эпителия всех слизистых оболочек организма);
- дегенеративные изменения слизистой оболочки мочевого пузыря в результате воздействия ионизирующего излучения при лучевой терапии рака близлежащих органов;
- иммунодефицитные состояния, вызванные другими заболеваниями, недостаточным питанием, авитаминозом;
- снижение местного иммунитета при местном переохлаждении.
Надо отметить, что при хорошем иммунитете кишечная палочка может некоторое время обитать в мочевыделительной системе, не вызывая симптомов воспаления. Бактерия E.Coli нередко обнаруживается в моче при ее анализе (хотя в норме ее там быть не должно).
При отсутствии симптомов воспаления и если количество палочек не превышает 10 5 в 1 мл мочи, специальное лечение не проводится. В этом случае нельзя также исключить неправильный сбор мочи для анализа.
Но если пациент обратился за медицинской помощью в связи с симптомами цистита (частые позывы к мочеиспусканию, боль в процессе мочеиспускания и после него, постоянная тянущая боль в надлобковой области, появление в моче крови или слизи), концентрация E.Coli более 10 2 в мл мочи с большой вероятностью предполагает, что воспаление спровоцировано именно кишечной палочкой.
Как избавиться от кишечной палочки в мочевом пузыре
Если небольшая концентрация кишечной палочки присутствует в мочевом пузыре, не вызывая воспаления, человек скорее всего об этом не узнает. В большинстве случаев речь идет о том, как вылечить цистит, вызванный бактерией Escherichia Coli.
Лечение цистита, вызванного размножением кишечной палочки в мочевом пузыре, обычно заключается в приеме антибиотиков. Следует отметить, что кишечная палочка легко образует новые штаммы, в том числе и резистентные к ранее успешно применяемым антибиотикам. Обычно врач назначает антибиотик широкого спектра эмпирически, но если лечение не дает ожидаемого эффекта, оно должно быть скорректировано с учетом антибиотикограммы – пробы бактериального посева мочи на чувствительность возбудителя к разным антибиотикам. В настоящее время актуальными считаются Монурал (Фосфомицин), фторхинолоны (норфлоксацин, левофлоксацин, ципрофлоксацин), аминогликозиды (гентамицин), производные нитрофурана (нифурател, фуразолидон), пенициллины (амоксициллин). Все антибиотики имеют побочные эффекты и противопоказания, поэтому выбор антибиотика и его дозировка определяется врачом. С особой осторожностью антибиотики назначают детям, беременным и при кормлении грудью.
Острая форма цистита обычно излечивается коротким курсом антибиотиков. Хронический цистит требует длительного приема антибиотиков, которые в данном случае влияют не только на кишечную палочку в мочевом пузыре, но и на кишечную палочку, обитающую в нижних отделах кишечника и являющуюся представителем нормальной микрофлоры кишечника. Чтобы избежать дисбактериоза кишечника, назначают пробиотики: Хилак Форте, Бификол, Колибактерин, содержащие специально подобранные штаммы E.Coli.
При цистите важно много пить – компоты, морсы, отвары лекарственных трав (толокнянка, лист брусники, шиповник, зверобой). Из рациона на время болезни нужно исключить соленые, острые блюда, копчености, не употреблять алкоголь.
Профилактика
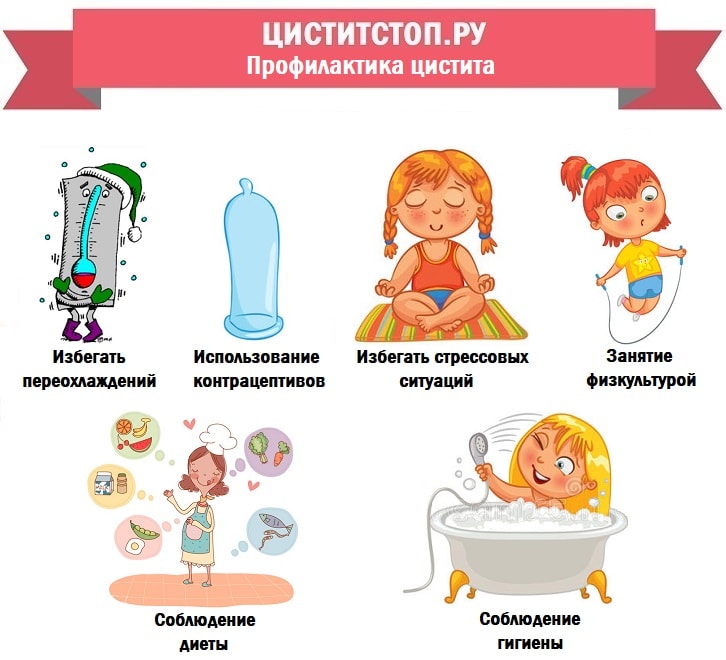
Профилактикой инфицирования мочеиспускательного канала и заноса кишечной палочки в мочевой пузырь прежде всего является строгое соблюдение личной гигиены. Женщинам и девочкам желательно мыть область сфинктера прямой кишки после каждой дефекации, правильно (спереди назад) подмываться. При недостаточной гигиене ануса ношение стрингов тоже может способствовать занесению кишечной палочки в область гениталий.
Незащищенный анальный секс недопустим – кишечная палочка это, пожалуй, самый невинный микроорганизм из тех, которыми легко инфицироваться подобным путем.
Следует избегать переохлаждений, в том числе местных переохлаждений тазовой области, не сидеть на холодных поверхностях, в холодную погоду носить теплые брюки или колготки.
Важно вовремя посещать туалет, не допуская застоя мочи.
При появлении признаков цистита необходимо обращаться к врачу, не заниматься самолечением, которое в большинстве случаев переводит острую форму цистита в хроническую.
Болезнь цистит имеет бактериальную основу. Кишечная палочка — распространенная патогенная бактерия провоцирующая болезнь.
Цистит, помимо общих симптомов, будет иметь специфические. Кроме того, лечение патологии имеет особенности.
Вступление
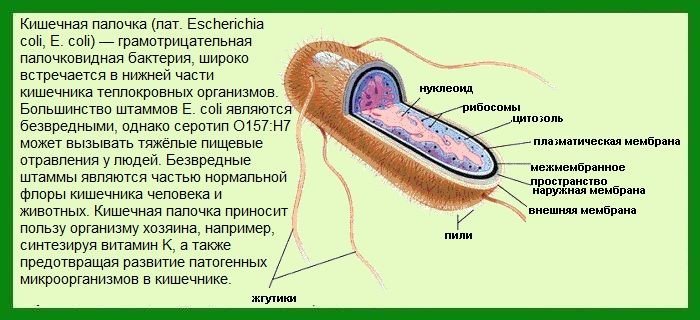
Даже при полном здоровье у человека присутствуют патогенные бактерии, в том числе кишечная палочка, это естественно.
В норме располагаются в нижних отделах толстого кишечника (в нисходящей кишке, сигмовидной, прямой), и приносят пользу. Участвуют в пищеварении и выработке витамина К, придерживают патогенное развитие. 
Лакто- и бифидобактерии относят к тем микроорганизмам, которые приносят пользу микрофлоре кишечника, кроме того, придерживают размножение палочек.
Если патогенные бактерии попадают в такую среду, где нет барьеров, но есть питательные вещества, то они начинают размножаться, как результат появляется воспаление.
В мочевыделительной системе кишечная палочка будет быстро развиваться. Это вызовет структурные изменения слизистой органа и приведет к появлению цистита.
Причины развития болезни
Моча обладает бактерицидным действием, истребляет болезнетворные микроорганизмы. По этой причине, бактерии, случайным образом занесенные в мочеполовую систему, не провоцируют болезнь.
У них попросту нет времени прикрепиться на слизистой оболочке органа, их смывает поток мочи. Но есть группа факторов, которые предрасполагают к появлению болезни, увеличивая шансы бактерий на развитие и размножение.
Бактериальный цистит возникает:
- Снижение защитных сил организма, из-за наличия хронической патологии или понижения иммунитета.
- Как результат патологических процессов в мочеиспускательном канале или в верхних мочевыводящих путях.
- Из-за грубых или регулярных несоблюдений правил интимной гигиены. При неправильном подмывании патогенные бактерии из прямой кишки попадут в уретру.
- К развитию болезни приводит застой мочи, который появляется при мочекаменной патологии или болезнях простаты.
- При воспалительных болезнях простаты, которые вызывают температуру местно и создают комфортные условия для развития кишечной палочки.
- Изменение химических свойств мочи при почечных патологиях.
- Изменение состава мочи, снижение защитных сил слизистой оболочки мочевого пузыря, как результат сахарного диабета.
- Применение неестественных сексуальных практик.
- Понижение барьерных функций уретры и сдавливание органа у женщин в период беременности.
Бактериальный цистит у женщин встречается гораздо чаще, нежели у мужчин. Получается по причине строения мочеполовых органов у слабого пола.
Сфинктер прямой кишки, содержащей патогенные микроорганизмы, располагается близко к уретре.
Кишечной палочке проще попасть в уретру. И на фоне ослабленного иммунитета, часто встречается цистит.
Симптомы
Цистит, возникший по причине попадания кишечной палочки внутрь мочевика, имеет такую клиническую картину:
- Учащенное мочеиспускание.
- Чувство полного мочевого пузыря.
- Неполное опорожнение после посещения туалета.
- Чувство жжения, резей.
- Болевые ощущения или дискомфорт внизу живота, иррадиирующий в область лобка, промежности.
- Для начала мочеиспускания прикладывают усилия.
- Учащенные ночные позывы к мочеиспусканию.
- При посещении туалета отмечают слабую струю мочи и выделение маленькими порциями.
Так как это бактериальный цистит, который вызван кишечной палочкой, будет иметь специфические симптомы для возбудителя.
Это появление в моче осадка, частиц крови или хлопьев, урина становится другого цвета с неприятным запахом.
У больных отмечается повышение температуры тела, ухудшение самочувствия, озноб, тошнота, рвота.
При высокой температуре стоит вызвать врача, это говорит о воспалении почек.
Диагностика
Цистит, который спровоцирован кишечной палочкой, диагностируют даже по симптоматике. Для этого опрашивают больного о первых симптомах и дальнейшем развитии. Но, для назначения необходимых препаратов проводят дополнительные анализы.
Информативное исследование при цистите, это анализ мочи. При сборе урины соблюдают требования и правила личной гигиены. Емкость для сбора анализа должна быть стерильна, это важно для достоверности результата исследования. 
В общем анализе мочи обнаруживают повышенное содержание лейкоцитов, которое говорит о наличие воспаления.
Норма лейкоцитов для женщин до 6 штук, для мужчин до 3. Может увеличиваться количество эритроцитов и появляться белок в моче.
При воспалении мочевого пузыря, вызванного кишечной палочкой, у мочи будет кислая реакция и запах кала.
Если окрасить осадок по Граму, то будут обнаруживаться грамотрицательные бактерии, которые по форме напоминают палочки.
С помощью двухстаканных и трехстаканных проб определяют место, где локализуется инфекция. При такой форме цистита в первой порции мочи будет наблюдаться лейкоцитурия.
Анализ мочи по Нечипоренко позволит выявить количественное соотношение эритроцитов, лейкоцитов, цилиндров в моче.
После того, как подтвердится воспалительная основа цистита, будет проводиться бактериологическое исследование, это подтвердит наличие бактерий в моче.
Острая форма цистита будет диагностироваться при наличии свыше 102 штук кишечных палочек в 1 мл. мочи.
Патогенные организмы имеют устойчивость к медикаментам, в том числе и к антибиотикам. Чтобы определить медикамент, который убьет бактерии, проводят пробу на чувствительность кишечной палочки к препаратам. 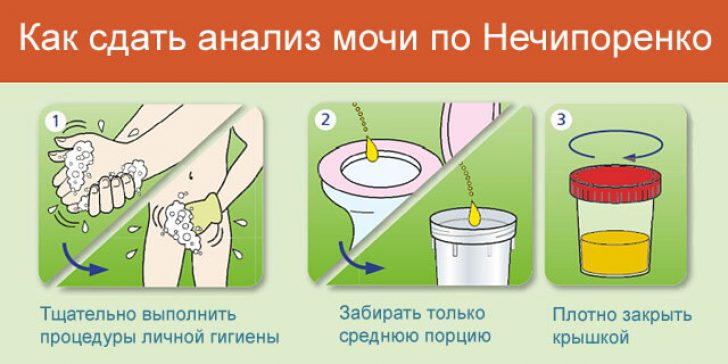
В обязательном порядке пациенты сдают кровь на общий анализ. Исследование помогает установить наличие воспаления и оценить состояние здоровья организма.
По показанию врача проводят цистоскопию, для осмотра стенок мочевого пузыря, УЗИ или рентген, которые нужны для исключения наличия болезней в почках.
Лечение

Лечение цистита проводится с применением антибактериальных медикаментов. Антибиотики и другие препараты назначает только лечащий врач.
Самостоятельное лечение может только приглушить симптоматику, но не избавиться от кишечной палочки.
Это чревато тем, что патогенные бактерии в дальнейшем будут провоцировать рецидивы болезни, и как результат болезнь с острой перейдет в хроническую форму.
Кишечная палочка имеет чувствительность к медикаментам: фторхинолоны, цефалоспорины, тетрациклины, аминогликозиды, аминопенициллины.
Определять подходящий препарат будет врач, на основе лабораторных исследований и самочувствия больного.
Лечение острой формы цистита с использованием антибиотиков будет проходить 3-5 дней. Лечение хронической формы болезни — 10 суток.
Для женщин, лечение с применением антибактериальных препаратов будет проводиться с приемом пробиотиков.
Группа препаратов оказывает не только на патогенную флору, но и на нормальную микрофлору кишечника и влагалища. 
В лечении бактериального цистита назначаются иммуностимулирующие препараты для поднятия защитных сил организма.
Применяются сосудорасширяющие медикаменты, которые способствуют улучшению кровотока и проницаемости капилляров мочевого пузыря.
Для снятия спазма используют спазмолитики, а для уменьшения болезненных чувств и воспаления — нестероидные противовоспалительные препараты. Иногда врач назначает препараты для устранения гипоксии тканей.
Кроме медикаментозного лечения врачи рекомендуют придерживаться диетического питания. Рацион при бактериальном цистите предусматривает сбалансированное количество витаминов, белковой пищи, и продуктов, которые будут улучшать перистальтику кишечника.
Важно выпивать за день достаточное количество жидкости. Это будет способствовать вымыванию кишечной палочки из мочевого пузыря и уменьшению раздражения слизистой оболочки органа мочой. Необходимо также правильно чередовать время работы и отдыха.
Осложнения
Если лечение цистита, вызванного кишечной палочкой, было неправильным или отсутствовало, это опасно ухудшением самочувствия, а также появлению осложнений:
- Парацистит
- Пиелонефрит
- Недержание мочи
- Хронический цистит
- Геморрагический цистит
- Интерстициальный цистит
- Гангренозный цистит
- Пузырно-мочеточниковый рефлюкс
- Тригонит.
Предотвратить развитие таких осложнений можно. Для этого при первых признаках болезни обращаются к терапевту или урологу.
Соблюдение правил интимной гигиены, лечение хронических болезней и крепкий иммунитет помогут предотвратить патогенное воздействие кишечной палочки в организме.
Видео

Кишечная палочка – это бактерия, которая всегда находится в человеческом организме. Она выполняет ряд полезных функций – выработка витаминов, подавление патогенных микроорганизмов, активное участие в пищеварении. Обычно она не вызывает никаких заболеваний, но при определенных условиях может стать причиной патологического процесса. Например, если часть флоры из кишечника переместится в мочеполовую систему, то могут развиться такие заболевания, как цистит, уретрит, пиелонефрит.
Симптомом кишечной палочки в уретре чаще всего становится воспалительный процесс в данном органе. Кроме того, данный микроорганизм не выводится наружу с течением мочи, а, наоборот, продвигается выше по мочевыводящим путям. Откуда вызывает заболевания в органах, которые находятся там (мочевой пузырь, почки).
Интересно знать, что такому патологическому процессу более подвержены женщины и дети. У первых это связано с маленькой длинной уретры, по сравнению с мужчиной, поэтому палочке легко пройти дальше. А у ребенка просто-напросто еще не окрепший, до конца не сформировавшийся иммунитет, который, в принципе, еще не умеет активно сопротивляться.
Характеристика микроорганизма
Кишечная палочка – это сборное название группы микроорганизмов, которая включает около сотни разных видов. Некоторые штаммы микроорганизмов не являются патогенными, другие же могут провоцировать развитие различных заболеваний.
Наиболее часто кишечные палочки вызывают воспалительные процессы в пищеварительной и мочеполовой системах человека. Но бывают случаи, когда микробы попадают в кровяное русло, в таких обстоятельствах может возникать сепсис, менингит или энцефалит. Такое бывает крайне редко, чаще всего при заражении рожениц или новорожденных детей.
Абсолютно все виды палочки могут длительное время находиться в окружающей среде, не теряя своих патогенных свойств. Особенно долго они сохраняются в воде, земле и испражнениях. Но их легко убить, всего лишь прокипятив воду или обработав поверхность каким-либо дезинфицирующим раствором – сулема, хлорка, формалин.
Кишечные палочки могут влиять на организм человека не только негативно, некоторые виды просто необходимы для нормального процесса пищеварения. Они начинают заселять кишечник новорожденного с первых минут жизни, при этом не давая прижиться там плохим бактериям. Таким образом, они помогают избежать воспалительных болезней кишечника.
Осуществляется это благодаря тому, что эшерихия уничтожает кислород, который негативно влияет на полезные бактерии. Кроме того, она принимает активное участие в выработке витаминов и полезных элементов – янтарная, молочная и уксусная кислота, а также витамины группы B и K.
Как можно заразиться
Чаще всего заражение кишечной палочкой происходит при помощи фекально-орального или контактного пути передачи. В первом случае, микроб попадает в организм человека вместе с загрязненной водой или едой. Во втором, люди могут заражаться через бытовые предметы или грязные руки, на которые попала патогенная кишечная палочка.
В мочеполовую систему микроорганизмы чаще всего проникают вследствие следующих действий:
- Несоблюдение правил интимной гигиены – то есть девушка или парень не подмываются или делают это недостаточно часто. Из-за этого остатки фекалий остаются на коже, и палочка может переместиться в уретру.
- Частое ношение трусиков, которые тесно прилегают к коже. Промежность потеет, и патогенная микрофлора легко может перейти из перианальных складок (вокруг ануса) во влагалище или уретру.
- Специфический способ совершения полового акта, во время которого член сначала проникает в анус, а затем во влагалищеженщин. Таким образом он переносит микрофлору кишечника в половую систему.
- Половой контакт без надлежащей защиты с мужчиной, который страдает воспалительными заболеваниями мочеполовой системы, которые вызваны кишечной палочкой.
Опасность палочки для женщин
Проникнув в нижние отделы мочеполовой систему женщины (влагалище, уретра), патогенная флора вызывает кольпиты и уретриты. Если пациентка долго игнорирует симптоматику и не обращается к врачу, то инфекция не только укореняется в вышеуказанных органах, но и начинает подниматься выше.
Патологии, причиной которых является кишечная палочка, у женщин протекают длительно, часто переходят в хроническую форму и тяжело поддаются терапии. Нередко процесс имеет скрытое течение, то есть больная чувствует себя нормально, но воспаление в организме присутствует. Такая патология часто обостряется вследствие переохлаждений, простудных заболеваний и даже стрессов.
Где и как найти кишечную палочку
Чаще всего патогенная кишечная палочка может быть обнаружена в анализах мочи или в мазках из мочеиспускательного канала и влагалища.
Если микроорганизм выявили во время проведения общего анализа мочи, то это говорит о том, что органы, выводящие урину, заражены. Но сказать, какая именно структура системы поражена, невозможно. Чтобы это определить, нужно будет провести дополнительные исследования.
Если кишечную палочку нашли в мазках, значит, она находится в половых путях. Как для женщины, так и для мужчины это ни есть хорошо. Поскольку бактерия может спровоцировать воспалительные заболевания половых органов, а затем и бесплодие или эректильную дисфункцию.
В любом из вариантов обнаружения патогенной микрофлоры кишечника в мочеполовой системе, следует срочно пройти лечение, которое назначит специалист.
Цистит и кишечная палочка
Чаще всего цистит развивается из-за кишечной палочки, которая проникает в мочевой пузырь. Воспаление слизистой оболочки пузыря проявляется следующими признаками:
- учащенная потребность в мочеиспускании;
- чувство, что моча выделилась не полностью, а часть ее осталась в организме;
- боли внизу живота;
- жжение и неприятные ощущения в мочеиспускательном канале в конце и в начале акта выделения мочи.
Моча при такой патологии будет иметь нехарактерный цвет, в ней будут плавать белые хлопья, присутствовать осадок, иногда может появляться кровь. В некоторых случаях пациенты жалуются на повышение температуры, общее недомогание, слабость. Нередко присоединяется рвота и тошнота.
Лечение цистита должно происходить под присмотром врача. Специалист назначит определенный вид антибиотиков, чаще всего это цефтриаксоновая группа. Кроме того, в тяжелых, запущенных случаях, проводят промывание мочевого пузыря антибактериальными растворами и используют физиотерапевтические методы.
Кроме традиционной медицины, можно прибегнуть к лечению цистита народными средствами. Но перед этим нужно обязательно проконсультироваться с лечащим врачом, чтобы не сделать своему организму только хуже.
В борьбе с циститом наши предки любили использовать рецепты из разных трав, обладающих антисептическими свойствами:
- Ромашка – чудесное растение, которое противостоит инфекционным агентам, ослабляет болевые ощущения и снимает воспаление.
- Настой. В 200 мл кипятка нужно засыпать одну большую ложку измельченной ромашки, дать постоять 15-20 минут и процедить. Один стакан нужно разделить на три приема, которые произвести в течение дня, желательно во время приема пищи.
- Ванночки. Добавить в теплую воду отвар из ромашки и сделать сидячую ванночку. Нелишним будет добавить и какие-нибудь другие травы – шалфей, зверобой.
- Зверобой – дар природы, который отлично борется с воспалительными процессами.
- В 200 мл кипящей воды всыпать 15-20 г измельченного, сушеного растения. Варить 15-20 минут, снять с огня и отставить до полного остывания. Употреблять по 50 мл 3-4 раза на день.
- Пшено – плоды, которые обладают выраженным мочегонным действием, тем самым они помогают быстро очистить мочевой пузырь от бактерий.
- На один стакан воды взять 20 г пшена, довести смесь до кипения и остудить. Пить отвар нужно по чайной ложечке раз в 2-3 часа.
- Залить пшено горячей водой в пропорции один к двум, оставить на 20-30 минут. Затем перетереть получившуюся смесь до состояния мутной суспензии. Употреблять несколько раз в день, но не более 5. Курс лечения не должен превышать 14 дней.
Вылечить человека от кишечной палочки невозможно, поскольку она всегда присутствует в организме. Чтобы не болеть воспалительными заболеваниями мочеполовой системы, нужно тщательно соблюдать правила гигиены. Кроме того, важно сразу бежать к врачу, при выявлении каких-либо симптомов патологии. Это поможет поскорее избавиться от патологии и не допустить ее перехода в хроническую форму.
Когда поражается мочевой пузырь инфекционно-воспалительным процессом, то говорят о цистите.
Цистит, чаще всего, возникает, если есть инфекционный возбудитель.
О кишечной палочке говорят, как об инфекционном возбудителе цистита в семидесяти пяти процентах случаев.
Кроме этого, цистит вызывается энтерококками, клебсиелами, стафилококками, стрептококками и другими возбудителями.

Это, чаще всего, условно-патогенная микрофлора.
Малый процент случаев цистита вызывается герпетической инфекцией.
Цистит бывает острый, хронический и интерстициальный.
Для острого течения цистита характерны учащенное мочеиспускание малым количеством мочи, сопровождающееся болью и резью.
Иногда появляется геморрагический компонент в моче – ярко-красная кровь в небольшом количестве.
О хроническом цистите мы поговорим более подробно чуть позже.
Упорное течение у интерстициального цистита.
Больной мочится с болью до сорока раз на протяжении суток и болит промежность и надлобковая область.
Иногда интерстициальный цистит заканчивается сморщиванием мочевого пузыря и лечится оперативно.
Цистит, в основном, возникает от переохлаждения, и болеют им, как правило, женщины.
Главная причина – слабый иммунитет и анатомические особенности женского организма.
Цистит и кишечная палочка
Как я уже говорил, три четверти причин цистита – кишечная палочка.
Цистит развивается, если:
- наличествует возбудитель, например, кишечная палочка;
- в редких случаях причина в лучевом поражении и аллергической реакции;
- возникло общее переохлаждение организма (перемерзание, сидение на холодной поверхности, сквозняк и тому подобное);
- ухудшается иммунный статус;
- организм недополучает необходимые витамины и минералы.
Чаще всего циститом болеют весной.
Именно в этот период времени года ощущается острая нехватка необходимых компонентов пищи (витамины, микроэлементы).
Коварство цистита заключено в его частой бессимптомности протекания, когда жалоб нет, а воспалительный процесс в мочевом пузыре идет полным ходом.

В целях профилактики необходимо быть всегда тепло одетым и не повергать организм переохлаждению.
Зачастую, на ранних стадиях развития воспаления мочевого пузыря, женщины не серьезно лечатся, а пьют укропную водичку и занимаются приемом горячих ванн.
Между тем, вовремя не леченый цистит, очень часто приводит к тяжелому осложнению на почечную ткань – пиелонефриту.
Лечение такого цистита
Острый цистит лечится щадящей диетой и обильным питьём (до двух - двух с половиной литров в сутки).
Нужно не переохлаждаться, регулярно опорожнять кишечник и не заниматься сексом вовремя болезни.
Если есть выпаженные боли, то назначают нестероидные противовоспалительные средства в виде ректальных свечей.
После определения чувствительности кишечной палочки к антибиотикам, проводят антибактериальную терапию.
До определения чувствительности лечатся уроантисептикамии и растительными диуретинами.
Геморрагический цистит лечится сразу антибиотиками, до определения чувствительности.
Статистика говорит о том, что сорок процентов цистита проявляется после коитуса.
Хронический цистит и его лечение
Хроническое воспаление мочевого пузыря проявляется так:
- появление дизурии. Когда слизистый слой мочевого пузыря раздражается и даже малое количество мочи в пузыре, ведёт к учащённому незначительному мочеиспусканию;
- лихорадочным состоянием. Цистит обостряется, и температура повышается;
- частое и сопровождающее болью мочеиспускание. Часть слизистой оболочки, ответственная за позывы к опорожнению, расположенная в шейке мочевого пузыря, при цистите постоянно раздражается, и мочеиспускание будет частым и нестерпимо болезненным;
- истончается и изъязвляется слизистый слой пузыря и становится отёчным. От этого нижняя треть живота становится очень болезненной;
- иногда тошнотой и рвотой;
- моча теряет прозрачность, в ней появляется муть и неоднородность;
- моча становится с примесью крови. Повреждения слизистой грозят микрогематурией (хроническое геморрагическое воспаление сопровождается большим количеством крови).
Хроническое воспаление всегда сопровождается периодами ремиссии и рецидивами.
Мы рассматриваем хронический инфекционный процесс, вызванный кишечной палочкой.
Хотя для цистита возможно и неинфекционное течение, или инфекция другая, не кишечная палочка.
Приведенная выше симптоматика хронического процесса не отличается специфичностью.
Зачастую вызвана инфекцией в уретральном канале или во влагалище, другой патологией.
Например, злокачественной опухолью мочевого пузыря, дивертикулёзом уретрального канала или конкрементами в мочеиспускательном канале.

Основными факторами, способствующими появлению хронического воспаления мочевого пузыря у женщин, являются:
- очень узкое нательное белье из синтетических материалов;
- несоблюдение интимной гигиены;
- активные сексуальные действия;
- частые переохлаждения;
- отсутствие режима в посещении врача-гинеколога;
- нерегулярное опорожнение кишечника.
Кишечная палочка попадает в пузырь двумя путями: восходящим или нисходящим способом.
В первом случае инфекционный возбудитель попадает в пузырь через уретру.
Во втором, поражаются вначале верхние отделы МПС.
А потом воспаление переходит в пузырь.
Факторы, провоцирующие рецидивы воспалительного процесса в мочевом пузыре, хронического течения:
- раздражающие ЖКТ и мочевыделительную систему продукты питания;
- раздражающие контрацептивы (речь идет о вагинальных контрацептивах);
- противозачаточные таблетки;
- интенсивная антибиотикотерапия;
- онкопатология в мочевом пузыре.
Диагноз хронического воспалительного процесса, в мочевом пузыре, ставится:
- после тщательного сбора анамнеза заболевания;
- общего анализа крови и мочи;
- посева мочи на микрофлору;
- исследования на ИППП;
- УЗИ почечной и пузырной ткани;
- цистоскопии.
Диагностика проводится для того, чтобы точно установить, что причина цистита явилась кишечная палочка и для составления плана и объёма проводимых лечебных мероприятий.

Обычно лечение проходит за неделю, максимум десять дней.
Терапевтическое воздействие, при данной патологии, состоит из приема лекарственных средств общего и местного воздействия.
Лечению сопутствует специальная диета и соблюдение особого питьевого режима.
Лечение состоит из приема антибиотиков, уросептиков и иммуновакцинации.
Нужно прислушиваться к определенным советам и рекомендациям;
- пить, в большом количестве, несладкие травяные чаи и простую воду;
- есть пищу, содержащую много клетчатки (бобовые, овсяная каша, овощи);
- убрать из диеты любые потенциальные пищевые аллергены;
- насыщать свой организм пищей, с большим количеством антиоксидантов (окрашенными фруктами и овощами);
- резко ограничьте потребление макаронных изделий и продуктов из белого хлеба, а также сладостей;
- красное мясо лучше, вообще, не есть, а употреблять белое постное мясо и рыбу;
- полезно употребление оливкового, тыквенного, льняного или кокосового масла;
- избегайте пищи с трансжирами (типа печенья и маргарина);
- поменьше стимулирующих продуктов (типа кофейных и алкогольных напитков и табачной продукции);
- заниматься физическими упражнениями минимум по полчаса, пять раз на протяжении недели;
- принимать богатые витаминные комплексные препараты с микроэлементами и аминокислотами.
Также неосложненый хронический цистит хорошо лечится препаратами народной медицины.
Они отличаются выраженным противогрибковым, спазмолитическим и анальгезирующим действием.
Лекарственные травы полезно добавлять в пищу и делать из них травяные чаи.
Также пользуются приготовленными на основе трав препаратами.
Применение как общее, так местное (целебные ванны).
Терапия лекарственными травами необходима ежедневная, без прерываний.

Лечатся люцерной, толокнянкой, лопухом обыкновенным, бучей, сельдереем, одуванчиком, ромашкой аптечкой, клюквой, подорожником, тысячелистником обыкновенным, эхинацеей и другими лекарственными травами.
Главное – не тянуть с определением причины цистита и своевременным и правильным лечением.
Причины возникновения и симптоматика цистита
О причинах возникновения цистита мы же говорили.
Напомню основные – это слабая иммунная защита и антибиотикотерапия по поводу разнообразных заболеваний и переохлаждение.
Также всевозможные инфекции в уретре нагружают иммунную систему и провоцируют появление цистита.
Самый главный диагностический признак цистита – это боль.
Во время опорожнения мочевого пузыря в нижней половине живота.
Болит промежность, зудит и жжет слизистая гениталий и мочевыводящей системы.
Иногда отмечается бессимптомное течение или симптоматика слабая и плохо выражена.
Помимо боли, характерно наличие общей слабости, недомогания, повышения температуры и болей в голове.
Порою возможна гематурия, о которой я уже говорил.
Читайте также:


