Кишечная палочка в почке у грудничка

Очень часто маленькие дети страдают различными инфекционными заболеваниями почек, среди которых самым распространенным считается пиелонефрит.
Иногда врачи ошибочно принимают данную болезнь за другие, например цистит или уретрит.
Именно поэтому очень важно отличать основные симптомы пиелонефрита для того, чтобы вовремя обратиться к специалисту и провести эффективное лечение.
Общая информация о болезни
Это заболевание, которое носит воспалительный характер, его возбудителем являются инфекционные микроорганизмы. Дети грудного возраста очень подвержены развитию этой патологии.
Стоит отметить, что у девочек пиелонефрит встречается гораздо чаще, чем у мальчиков. Он проявляется в возрасте 5-6 месяцев, когда ребенок помимо грудного молока употребляет различные прикормы.
При пиелонефрите происходит поражение лоханки, чашечек почки и мочеиспускательного канала.
Врачи отмечают следующую тенденцию: чем чаще ребенок болеет инфекционными заболеваниями, тем чаще у него происходят проблемы с мочевыделительной системой.
Причины возникновения у новорожденного

Как говорилось выше, пиелонефрит появляется из-за наличия в организме малыша патогенных микроорганизмов. Это могут быть различные бактерии, вирусные или грибковые организмы.
Самым частым возбудителем считается бактерия рода E.coli, на втором месте S.aurelis и различные вирусные формы. Различают острую и хроническую форму заболевания.
Во втором случае в организме грудничка может присутствовать сразу несколько патогенных микроорганизмов.
Важно отметить, что инфекция начинает свой путь с мочевыводящих путей, по которым и попадает в почки. Среди основных факторов, которые провоцируют развитие пиелонефрита у новорожденных детей до года, считаются:
- воспаление легких;
- нарушение микрофлоры кишечника;
- ангина;
- гнойные образования на коже;
- несоблюдение правил личной гигиены, нерегулярное мытье ребенка;
- врожденные патологии органов мочевыделительной системы;
- наличие пузырно-мочеточного рефлюкса;
- рождение раньше положенного срока;
- переизбыток витамина Д в организме ребенка;
- инфекции половых органов;
- наличие глистов;
- частые переохлаждения;
- проблемы с поджелудочной железой, сахарный диабет;
- ослабление иммунитета при частых инфекционных заболеваниях.
Виды и формы

При первичной форме заболевания в организме ребенка преобладает условно-патогенная и кишечная микрофлора. Из-за частых простуд развивается нарушение работы кишечника (частые диареи или запоры). Такая форма проявляется при наличии в организме кокков, заболеваний кожных покровов, гнойных ангин.- Вторичная возникает из-за врожденных патологических процессов органов мочевыделительной системы. Это могут быть аномалии в развитии почек, мочеиспускательного канала или мочевика. Развитие болезни начинается с нарушения правильного оттока урины, в результате которого она не выводится из организма, а накапливается в почках. Очень часто такая форма пиелонефрита встречается у деток с недоразвитыми почками.
Важно вовремя выявить начало развития заболевания, только в таком случае можно провести эффективное лечение. Также существует разделение на острую и хроническую форму.
Хронический пиелонефрит может протекать в форме рецидива (с постоянными симптомами) или латентной (отсутствие каких-либо симптомов). Стоит отметить, что латентная форма встречается очень редко.
Проявление клинической картины
Симптоматика пиелонефрита у грудничка различается от степени и формы заболевания, возраста пациента, сопутствующих патологических процессов.

Для острой формы пиелонефрита характерны такие признаки:
- высокая температура тела;
- частые срыгивания и рвотные процессы;
- потеря аппетита, слабое сосание груди;
- бледная кожа;
- наличие посинения вокруг рта, губ и кожных покровов над верхней губой;
- потеря в весе;
- сильное обезвоживание (характерна сухость кожных покровов).
Помимо этого пиелонефрит сопровождается сильными болевыми ощущениями в области живота, однако грудничок не может сказать об этом. В результате малыш становиться раздражительным, капризным, плохо спит.
Ещё одним признаком является изменение цвета и запаха мочи (это можно выявить, если ребенок находится без подгузника).
В случае хронической формы симптомы то обостряются, то затихают. Очень важно диагностировать это заболевание на ранних стадиях, чтобы предотвратить многие осложнения.
Диагностические меры
При наличии одного из неприятных симптомов для начала стоит обратиться к участковому педиатру, лечением ребенка будет заниматься детский уролог. Обязательными анализами считаются:

Сдача крови на общие и биохимические показатели. В случае пиелонефрита завышены СОЭ и лейкоциты, количество гемоглобина и клеток эритроцитов будет ничтожно малым.- Анализ мочи на общие и биохимические показатели, метод по Нечипоренко. При пиелонефрите количество лейкоцитов очень высокое.
- При наличии инфекции проводится бактериологический посев мочи для того, чтобы выявить чувствительность возбудителя к определенному виду антибиотиков.
- Обязательное ультразвуковое исследование органов мочевыделительной системы.
В качестве дополнительных анализов врачи могут назначить рентгеноконтрастную диагностику для выявления пузырно-мочеточникового рефлюкса или других патологий органов. Наблюдается частота и характер мочеиспусканий, контролируется диурез.
Способы терапии
После получения результатов комплексного обследования врачи могут назначить методику лечения. Она зависит от формы заболевания, характера возбудителя, возраста пациента и т.д.
Рассмотрим самые популярные методы борьбы с пиелонефритом.

При острой форме малышу назначают препараты, снижающие температуру тела и болевые симптомы (Ибупрофен, Панадол беби).
Нередко грудничков помещают в стационарные условия до стабилизации состояния.
Для того чтобы уменьшить нагрузку на почки целесообразно будет придерживаться диеты.
При этом малыш должен употреблять на половину больше жидкости, характерной для своего возраста.
Обязательно назначают курс антибиотиков. Для этого вначале проводят тест на резистентность возбудителя к разным препаратам. Таким образом, подбирают самый эффективный, длительность и норму назначает врач индивидуально для каждого пациента.
правило, такое лечение продолжается месяц при условии замены антибиотика каждую неделю (это делается для того, чтобы возбудитель не выработал устойчивость к компонентам препарата). Также назначаю препараты для обеззараживания мочевыделительных путей.
При хронической форме пиелонефрита лечение значительно усложняется из-за сложности выявления основной причины. Его тоже проводят в стационарных условиях, иногда могут провести хирургическую операцию. Обязательно назначают прием антибиотиков, уросептиков и фитопрепаратов в период ремиссии.
Для восстановления микрофлоры кишечника во время лечения антибиотика применяют пробиотики типа Линекс или Аципол. Проводят стимуляцию иммунной системы, принимают витамины и антиоксиданты.

Многие родители предпочитают самостоятельно лечить своих детей дома. Однако в случае грудничков это очень опасно и чревато негативными последствиями.
При диагнозе пиелонефрит, ребенку целесообразно параллельно с основными методами лечения принимать отвары или настои из лекарственных растений, которые оказывают антибактериальный, противовоспалительный и обезболивающий эффекты (толокнянка, ромашка, зверобой, календула и др.).
Кушать побольше продуктов, которые имеют мочегонное свойство (арбуз, чернослив, брусника и т.д.).
Об их применении лучше проконсультироваться с врачом. Важно помнить, что неправильное лечение пиелонефрита в грудном возрасте приводит к осложнениям в старшем.
Осложнения и последствия
При неправильном или несвоевременном лечении пиелонефрит может сопровождаться такими последствиями:
- распространение гнойной инфекции по всему организму ребенка;
- нарушение полноценной работы почек;
- почечная недостаточность.
Профилактика и прогноз

В целом прогноз после лечения положительный. При острой форме заболевания выздоровление наступает в среднем через месяц.
В случае хронического пиелонефрита ребенок состоит на постоянном учете у врача и периодически проходит лечение.
Для профилактики заболевания необходимо соблюдать такие требования:
- следить за тем, чтобы ребенок не переохлаждался;
- соблюдать правила личной гигиены подмывать после каждого опорожнения;
- вовремя лечить простуды и инфекционные заболевания;
- повышать иммунитет;
- следить за питанием ребенка;
- использовать только детскую воды для питья и приготовления пищи.
Соблюдая эти несложные правила можно оградить своего ребенка от такого тяжелого заболевания, как пиелонефрит.
Заключение
Сегодня все чаще встречаются воспалительные процессы в почках у детей. Все начинается с попадания банальной инфекции в организм.
Ни в коем случае нельзя заниматься самолечением, особенно у детей грудного возраста, это повлечет за собой непоправимые последствия.
Пиелонефрит у грудных детей сопровождается развитием воспаления в области почек, которое возникает из-за патогенных микроорганизмов.
Такой патологии подвергается 5-10 % новорожденных. Протекает болезнь остро и сопровождается развитием выраженной клинической картины. Терапию проводят вовремя, адекватно, так как последствия угрожают жизни ребенка.
Почему возникает болезнь
Пиелонефрит у грудничка развивается несколькими путями. Часто инфекция попадает в ткань здоровой почки гематогенным, лимфогенным или урогенным путем.
У девочек такая патология регистрируется в 5 раз выше, чем у мальчиков. Развитие болезни у новорожденного происходит на фоне:
- Длительно текущего инфекционного процесса. К таким относят ангину, пневмонию, гнойный омфалит. Перечисленные патологии сопровождаются персистенцией патогенной флоры в организме, высок риск распространения через кровь.
- Дисбактериоза и кишечной инфекции.
- Нарушений правил личной гигиены ребенка (неправильный уход за наружными половыми органами младенца).
- Наличия врожденных патологий почек, рефлюкса в области мочеточников.
- Недостатка витамина D, недоношенности, гипотрофии мышц.
У грудного ребенка эти болезни становятся фактором риска распространения инфекции различными путями в здоровую ткань почек.
Развитие воспалительного процесса происходит быстро, что сопровождается выраженными изменениями в состоянии детей.
Причины пиелонефрита среди детей 1 года заключаются в распространении в почках стрептококков, стафилококков, кишечной палочки.

Проникновению микробов способствует снижение иммунитета. Поэтому родители тщательно следят за ребенком, обеспечивают необходимым питанием.
Важно новорожденных детей кормить грудным молоком, содержатся необходимые вещества, в том числе и иммуноглобулины. При естественном вскармливании развивается защита детского организма от инфекций.
Как определить болезнь
Пиелонефрит у детей до года сопровождается быстрым началом и яркой симптоматикой. Признаки пиелонефрита следующие:
- Резкое повышение температуры до 39˚С. Внешне ребеночек выглядит бледным, постоянно хочет спать или, наоборот, кричит.
- Однократная рвота, жидкий стул. Такие симптомы возникают на фоне повышения температуры.
- Затрудненное мочеиспускание. Родители обращают на беспокойства малышей в момент выведения мочи.
У новорожденного часто возникает отказ от грудного молока. Наблюдается резкая сонливость, повышенное потоотделение. Часто после питания отмечается резкое срыгивание.
Острый пиелонефрит — болезнь при которой отмечается снижение веса. Иногда наблюдается изменение цвета мочи, становится темной.
Развитие болезни у годовалого малыша сопровождается уменьшением объема мочи. В норме после рождения количество мочеиспусканий достигает 15-20 раз в день, моча выходит маленькими порциями.
Далее кратность выведения мочи снижается, и в среднем составляет 10-5 раз за сутки. Опираясь на это, можно заподозрить нарушения здоровья.
Симптомы пиелонефрита начинаются внезапно и быстро прогрессируют. Связано это с несостоятельностью иммунитета и подверженностью маленьких детей инфекциям.
Родители могут заподозрить наличие патологии по резкому повышению температуры тела, отказу ребенка от еды, постоянному крику или повышенной сонливости. Эти симптомы возникают первыми и должны насторожить маму.
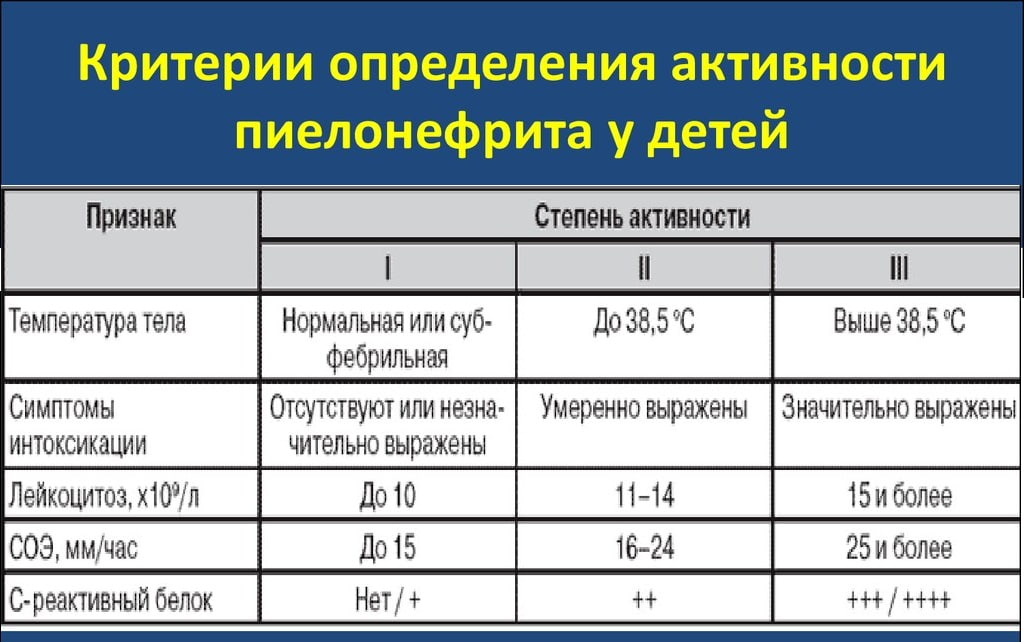
Диагностика и способы лечения
Симптомы и лечение болезни определяются врачом. Родители при появлении подозрений сразу обращаются в больницу.
Пиелонефрит у ребенка в большинстве осложняется различными патологиями. Поэтому своевременность обращения определяет исход болезни.
Диагностика начинается с осмотра. При развитии пиелонефрита у грудничка внимание на себя обращают бледность кожи, обильный пот, вялость и апатия.
Врач назначает общий анализ мочи и крови, посев на питательные среды. Другие методы диагностики проводятся по мере необходимости.
Лечащий врач после получения результатов назначает необходимое лечение. Пиелонефрит у новорожденных сопровождается повышением количества лейкоцитов и СОЭ в крови.
В моче увеличивается число лейкоцитов, эритроцитов, цилиндров, белка, появляются бактериальные клетки. Наличие бактерий в моче позволяет поставить диагноз пиелонефрит.
Лечение пиелонефрита у детей происходит на основе соблюдения общих принципов:
- Постельный режим на период лихорадки.
- Полный отказ использования дополнительного прикорма. Рекомендовано кормить только грудным молоком или смесями.
- Соблюдение правил гигиены при водных процедурах наружных половых органов.
- Обязательный прием антибиотиков, жаропонижающих, спазмолитиков. Дополнительно проводится детоксикация организма.
Лечат патологию у грудничков с использованием антибактериальных препаратов. Применяют антибиотики с выраженным бактерицидным действием. Назначают:
- Цефалоспорины из 3-го поколения.
- Аминогликозиды.
- Фторхинолоны.
- Нитрофураны.
С первых дней терапии препараты вводят внутримышечно несколько раз в день. Курс, дозировку и длительность определяет только врач. При необходимости проводят витаминотерапию, назначают прием пробиотиков.
После выздоровления за ребенком проводится диспансерное наблюдение в течение 5 лет. Появление рецидива становится показанием к постоянному контролю за здоровьем со стороны врачей.
Болезнь может протекать с осложнениями, бактериальный сепсис, шок, хроническая форма. Правило которое помогает снизить риски угрожающих жизни последствий, обращение за помощью. Терапия болезни проводится только врачом в условиях стационара.
Видео
Фото с сайта doorinworld.ru
Пиелонефрит у ребенка до года опасен осложнениями и рецидивами, именно поэтому лечебные рекомендации нужно выполнять строго. Лечение болезни консервативное, проводится в стационаре.
Причины
В основе патогенеза пиелонефрита у младенцев лежит воздействие бактериальной инфекции. Она может попасть в почки с током крови. Заражение преимущественно происходит во время прохождения по родовым путям. Также довольно распространен восходящий путь инфицирования, когда возбудитель воспалительного процесса попадает в почки из мочевого пузыря.
Воспалению почек больше подвержены девочки. От рождения до полугода они болеют в 1,5 раза чаще мальчиков, а в период с 6 до 12 месяцев – в 4 раза.
В большинстве случаев причиной пиелонефрита у грудничка становится кишечная палочка, энтерококки, клебсиеллы, стрепто- и стафилококки. Очень редко провокаторами выступают вирусы и грибки.
Часто пиелит у грудничка возникает в возрасте 5-6 месяцев, когда вводится прикорм или применяются искусственные смеси для докорма малыша. Неправильно подобранный рацион или его несоответствие возрасту ребенка приводит к проблемам с пищеварением, дисбактериозу кишечника, снижению иммунной защиты и повышению вероятности развития кишечных инфекций. В связи с этим повышается риск пиелонефрита.
Другие предрасполагающие факторы:
- гнойные очаги поражения кожного покрова – гнойники, абсцессы;
- инфекционные заболевания – ОРВИ, ангина, пневмония, отит;
- омфалит (воспаление пупочной раны);
- врожденные аномалии развития мочевой системы, которые приводят к затрудненному оттоку мочи;
- воспалительные заболевания органов мочеполовой системы – цистит, вульвит, вульвовагинит;
- неправильная гигиена;
- пороки развития почек;
- дефицит или избыток витамина Д;
- переохлаждение;
- глистные инвазии.
Пиелонефрит у новорожденного мальчика чаще зарождается на фоне врожденных пороков развития мочевой системы. В таком случае симптомы проявляются уже в первый месяц жизни.
Формы
В зависимости от этиологии происхождения пиелонефрит у грудничка бывает первичный и вторичный. Также существует классификация в зависимости от характера течения. Воспаление может быть острым и хроническим. Чаще всего встречается первая форма. О хронизации воспаления идет речь в том случае, если симптомы пиелонефрита у ребенка до года проявляются на протяжении 6 месяцев или же за это время возникает не менее 2 эпизодов обострения болезни. Хроническая форма тяжело поддается лечению.
Пиелонефрит у детей до года также может быть обструктивным и необструктивным. В первом случае нарушается уродинамика, во втором – нет.
Первичный пиелонефрит у новорожденного встречается довольно редко. Достоверные причины его происхождения все еще неизвестны. Воспаление развивается самостоятельно, без предшествующих осложнений со стороны других органов. Пути внедрения инфекционного возбудителя в почку неизвестны.
В большинстве случаев встречается именно вторичный пиелонефрит у грудного ребенка. Он развивается на фоне имеющегося заболевания. Воспаление зарождается вследствие ранее перенесенного ОРВИ, тонзиллита, цистита, из-за нарушения уродинамики или дисметаболических процессов, структурных изменений, рожденных или наследственных патологий органов мочевыделительной системы.
Симптомы
Симптомы пиелонефрита у новорожденных очень выражены и проявляются остро. На первый план выходят признаки общей интоксикации организма:
- повышение температуры тела до 40 ˚С;
- вялость;
- отказ от пищи;
- рвота, обильные срыгивания;
- обезвоживание;
- бледность и сухость кожного покрова, цианоз носогубного треугольника (синюшность кожи).
Симптомы острого пиелонефрита у новорожденного несут угрозу жизни. На фоне жара у ребенка могут начаться фебрильные судороги, поэтому важно контролировать температурные показатели и вовремя снижать их. Также опасным признаком пиелонефрита у детей 1 года является сухость губ, вялость и бледность кожи. Это свидетельствует о сильном обезвоживании, что может стать причиной гибели младенца.
Также малыша беспокоит боль в животе и спине, он становится плаксивым, капризным, отказывается от груди. Острый пиелонефрит у грудных детей также сопровождается нарушением уродинамики. Изменяется характер мочеиспусканий. Они становятся слишком частными или, наоборот, редкими. Моча выделяется небольшими порциями, неприятно пахнет, изменяется ее цвет. В начале мочеиспускания ребенок становится беспокойным, может тужиться, как при акте дефекации. Это сигнализирует о трудностях оттока мочи.
Симптомы пиелонефрита у младенцев могут дополняться диареей. На фоне жара и рвоты диагностика затрудняется. Вместо пиелонефрита, может быть поставлен диагноз кишечная инфекция.
При сильном обезвоживании и интоксикации может даже проявиться желтуха.
Симптомы хронического пиелонефрита у грудничка более сглажены, проявляются не так остро. Обострения чередуются с периодами ремиссии. При развитии воспаления симптомы аналогичны, что и при остром пиелонефрите у детей до года. В период ремиссии признаки болезни отсутствуют.
Стоит отметить, что хроническая форма пиелонефрита чаще сопровождается осложнениями. При длительном вялотекущем воспалительном процессе может наблюдаться задержка физического и психомоторного развития. Ребенок становится раздражительным, повышается утомляемость.
Одни из самых опасных осложнений пиелонефрита у новорожденных детей связаны с нарушением функционирования почек. Это артериальная гипертензия и хроническая почечная недостаточность.
Какой врач лечит пиелонефрит у новорожденных?
Лечением пиелонефрита у детей до года занимается нефролог, но предварительный диагноз может поставить педиатр. При сопутствующих осложнениях со стороны органов мочевыделения может потребоваться консультация уролога.
Диагностика
Пиелонефрит у ребенка 9 месяцев легче диагностировать, нежели у новорожденного, которому еще не исполнилось 1 месяца. Диагностика предполагает такие методики, как:
- общий анализ мочи и крови;
- бакпосев урины, определение чувствительности патогенных микроорганизмов к антибактериальному лечению;
- биохимия крови и мочи;
- пробы урины по Земницкому;
- УЗИ органов мочеполовой системы;
- допплерография почечного кровотока;
- сцинтиграфия;
- урофлоуметрия;
- КТ или МРТ.
Стоит отметить, что во время лечения пиелонефрита новорожденных анализ мочи проводится чуть ли не каждый день.
Хронический воспалительный процесс выявляется после довольно продолжительного обследования. Основу для постановки верного диагноза составляет такая клиническая картина, как затяжное течение болезни, частые обострения, структурные изменения.
Лечение
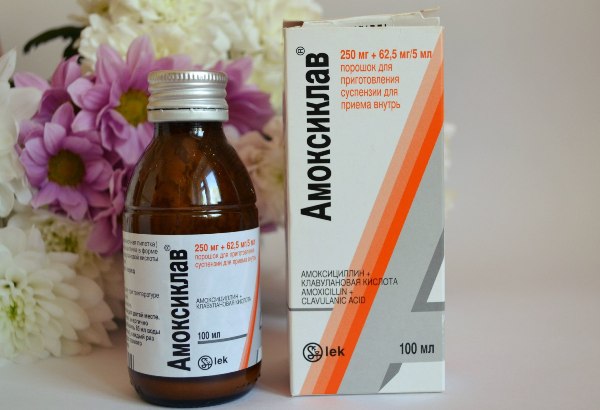
Фото с сайта irecommend.ru
Лечение пиелонефрита у грудных детей назначается незамедлительно, сразу после поставленного диагноза. Основу составляет антибактериальная терапия. Назначаются препараты широкого спектра действия. Времени ждать результатов бакпосева нет. В случае выявления редкого штамма возбудителя инфекционно-воспалительного процесса схема лечения может меняться с применением другого препарата.
Лечение заболевания продолжительное, длится не менее 2 недель. Применяются такие антибактериальные препараты:
- Амоксиклав.
- Цефотаксим.
- Цефтриаксон.
- Нетромицин.
- Амикацин.
- Цефепим.
- Меропенем.
Предпочтение отдается инъекционному способу введения лекарств, так как повышается их биодоступность. Одновременно с антибиотиками детям нужно давать пробиотики, например, Линекс. Также важна антиоксидантная терапия, назначаются витамины А и Е.
После антибактериального лечения острого пиелонефрита у детей до года обязательно применение уроантисептиков (препаратов, обладающих антимикробным действием). Эффективен Фурагин, Фурамаг, Неграм. Новорожденным старше 2 месяцев жизни подойдет Ко-триксомазол. Могут использоваться фитопрепараты, например, Канефрон Н.
В профилактических целях рецидива лечение уроантисептиками может быть продолжено на период сроком до года.
Лечение пиелонефрита у грудничка обязательно дополняется выполнением следующих рекомендаций:
- при повышенной температуре тела показан палатный режим, улицу посещать нельзя, после окончания острого периода разрешены прогулки на свежем воздухе, но не более 30 мин.;
- расширенный питьевой режим, увеличение количества выпитой жидкости на 50%;
- диетическое питание мамы, женщина должна придерживаться диеты №5.
Если у ребенка в 1 год развился пиелонефрит на фоне другого заболевания почек или мочевыделительной системы, сперва обязательно проводится лечение основной болезни.
После выздоровления ребенка ставят на диспансерный учет. Раз в месяц необходимо сдавать анализ мочи, чтобы убедиться в отсутствии воспалительного процесса. Если рецидивы будут отсутствовать в течение 5 лет, ребенка могут снять с учета.
Профилактика
Чтобы у новорожденного не диагностировали пиелонефрит, необходимо поддерживать его иммунитет, отдавать предпочтение грудному вскармливанию. Нужно следить за тем, чтобы малыш не переохлаждался. Необходимо давать ему витамины, вовремя лечить инфекционные заболевания, соблюдать режим бодрствования и сна.
При отягощенной наследственности о мерах профилактики стоит проконсультироваться с врачом. Регулярные обследования не принесут вреда, а лишь уберегут от возможных неприятных последствий.
Полезное видео про пиелонефрит у детей
Список источников:
- Амбулаторная нефрология. Под общей редакцией А. А. Баранова, Т. В. Сергеевой. М., Союз педиатров России, 2009. – 156 с.
- Детская нефрология: Практическое руководство / Под ред. Э. Лойманна, А. Н. Цыгина, А. А.Саркисяна. М.: Литерра, 2010. – 400 с.
- Езерский, Р. Ф. Пиелонефрит у детей / Р.Ф. Езерский. – М.: Медицина, 2015. – 216 c.
- Румянцев, А. Ш. Хронический пиелонефрит / А. Ш. Румянцев. – М.: СпецЛит, 2014. – 192 c.
Инфекции мочевыводящих путей развиваются довольно часто. Тысячи людей обращаются к врачу с этой патологией. Однако одно дело, когда заболевание развилось во взрослом возрасте, и совсем другое, когда это инфекция мочевыводящих путей у грудничка. Особенность состоит в том, что у маленьких деток болезнь сопровождается поражением всех отделов мочевыводящей системы.
Почему развивается инфекция мочевыводящих путей у грудничков
Причины инфекции мочевыводящих путей у грудничка разнообразны. Чаще всего заболевание развивается из-за попадания в уретру кишечной палочки. Эта бактерия живет в толстой кишке и при нарушении гигиены ребенка проникает в уретру. Затем кишечная палочка поднимается выше, вызывая воспаление во всех отделах мочевыводящей системы. Часто инфекции у младенцев развиваются на фоне пороков развития мочевыводящих путей. К таковым относятся:
- Пузырно-мочеточниковый рефлюкс
- Сужение мочеточников
- Неправильное расположение органов мочевыделительной системы
- Подковообразная почка и другие.

Сегодня многим деткам выставляется диагноз пузырно-мочеточниковый рефлюкс. Эта патология проявляется обратным забросом мочи из мочевого пузыря в мочеточники, что приводит к застою жидкости. А застой мочи – это самая благоприятная среда для жизни микроба.
Еще одна причина инфекции – это наличие микробного очага в организме. При инфекционно-воспалительной патологии других органов бактериальная флора может попадать в почки и мочевыводящие пути, вызывая там воспаление.
Также бактерия может проникнуть в организм ребенка от матери во время грудного вскармливания. Если мама болеет инфекционной патологией, то во время кормления микроб легко проникает с молоком в организм грудничка. Поэтому мамы должны обязательно проводить лечение инфекции при грудном вскармливании, выбирая при этом безопасный для ребенка препарат, либо на время терапии прекратить кормление грудью.
Какие признаки инфекции мочевыводящих путей?
Мочеполовая инфекция у младенцев проявляется такими же симптомами, как и у взрослых. Проблема состоит в том, что если сознательный ребенок может выразить свои ощущения словами, то грудничок не скажет ничего. Чтобы выявить симптомы болезни родителям необходимо пристально следить за ребенком. Конечно, вначале появляются такие признаки как плаксивость, беспокойство, плохой сон и снижение аппетита. Однако они говорят лишь о присутствии болезни в организме.
У детей до года инфекция мочевыводящих путей проявляется следующим образом:
- Уменьшение выделяемой мочи. Диагностическую важность несет снижение количества выделяемой мочи до одной третьей части от возрастной нормы.
- Увеличение количества выделяемой мочи. Здесь важно, если отмечается рост выделяемой урины в два и более раза.
- Изменения цвета и насыщенности мочи. Моча ребенка может стать ярко-желтой (при увеличении концентрации мочи, что обычно сопровождается уменьшением ее количества), красной или бурой (примесь крови). При появлении бактерий моча не меняет своего цвета, но становится мутной и теряет прозрачность.
- Появление отеков. Инфекция у новорожденных быстро приводит к отекам из-за особенностей организма малыша.
- Появление неприятного запаха от подгузника. В частности, гнилостный запах свидетельствует о наличии воспаления.
- Появление беспокойства и плача при мочеиспускании. Данный признак говорит о наличии боли и рези у грудничка.
- Часто мамы отмечают, что ребенок натуживается при мочеиспускании. При этом регистрируется прерывистая струя мочи.
- Подъем температуры до высоких цифр. Часто у маленьких деток температура поднимается из-за прорезывания зубов. Однако если она не проходит после приема жаропонижающих средств и упорно держится несколько дней – это повод заподозрить инфекцию.
Инфекция мочеполовой системы у грудничка выявляется путем проведения лабораторного исследования мочи. При воспалении в моче обнаруживается увеличение количества лейкоцитов. Также моча направляется на бактериологическое исследование, где находят бактерии. Причем при бакпосеве можно выявить, какая именно бактерия стала причиной инфекции, и определить индивидуальную чувствительность микроба к антибиотику.
Казалось бы, нет ничего проще, чем собрать мочу, поставить диагноз и назначить лечение. Однако на деле все не так легко. Проблема в том, что очень сложно собрать мочу у маленького ребенка, не допустив при этом в нее попадания бактерий извне. Ведь если нет воспаления, но обнаруживаются бактерии, попавшие из окружающей среды, то ребенка будут без надобности лечить антибиотиками, что крайне нежелательно.
По этой причине сегодня проводится следующее: моча берется два раза обычным способом и если в двух порциях обнаружены бактерии, то выполняется пункция мочевого пузыря. Пункция делается в стерильных условиях, поэтому ложноположительный результат исключен.
На этом видео рассказывается, как правильно собрать мочу у детей:
Также на сегодняшний день родители имеют возможность определить наличие бактерий в моче без помощи специалиста. Для этого используются специальные тест полоски, которые позволяют исследовать мочу в любое время. Однако их использование также не исключает ложноположительный результат.
Как отмечалось выше, причиной инфекции у грудничков может быть врожденная аномалия развития мочеполовых органов. При наличии подозрений на данную патологию следует выполнить такие обследования:
- Ультразвуковое исследование органов мочевыделительной системы
- Микционная цистография
- Ретроградная рентгенография почек
- КТ или МРТ.
Как вылечить патологию
Основа для лечения инфекции мочевыводящих путей – это антибактериальная терапия. Назначается антибиотик широкого спектра действия либо препарат с учетом чувствительности.
Антибиотик принимается внутрь либо вводится внутривенно. Важно, что при выявлении инфекции младенец должен быть госпитализирован на все время лечения.
Кроме антибиотиков применяются противовоспалительные препараты и жаропонижающие. Причем многие лекарственные средства выпускаются в удобной форме применения, к примеру, в свечах. Часто назначаются растительные уросептики, которые не имеют токсического эффекта и способствуют выздоровлению ребенка.
Ни в коем случае нельзя самостоятельно начинать лечение или отменять лекарства без назначений врача. Это приведет к тому, что болезнь перейдет в латентную стадию и будет периодически обостряться, снова и снова вызывая неприятные симптомы. Кроме этого, многие лекарства противопоказаны для детей и бесконтрольное их употребление принесет ребенку непоправимый вред.

Инфекция у грудничков с пороками развития будет постоянно рецидивировать, несмотря на качественно проведенное лечение. Поэтому единственный выход – это провести оперативную коррекцию порока. Следует отметить, что операция возможна лишь после того, как острый воспалительный процесс будет устранен.
Для того чтобы исключить болезнь у своего ребенка, следует выполнять следующие пункты:
- Тщательно следить за гигиеной мочеполовых органов ребенка.
- Не давать чрезмерное количество сладкого.
- Избегать переохлаждения малыша.
- Следить за рациональностью питания.
- Если позволяет возраст, то давать пить сок клюквы или смородины. Эти ягоды благоприятно воздействуют на функцию мочеполовой системы и усиливают иммунную защиту ребенка.
Инфекция мочеполовой системы – не такой уж страшный диагноз. При наличии качественной, адекватно подобранной терапии ребенок выздоровеет без каких-либо остаточных явлений.
Читайте также:


