Смертность от кишечной палочки
Кишечная палочка (Escherichia coli) – условно-патогенная бактерия палочкообразной формы, которая обитает и развивается только в условиях отсутствия кислорода. Таким местом является кишечник человека. У нее есть патогенные и непатогенные разновидности, которые при нормальном количестве совершенно не вредят, а, наоборот, участвуют в синтезе витаминоподобных соединений. Патогенные микроорганизмы вызывают тяжелые заболевания, поэтому требуют лечения.
Способы заражения
Вспышки кишечной палочки имеют сезонный характер. Чаще эпидемии встречаются в летние месяцы. Основные пути инфицирования:
- орально-фекальный – после контакта с зараженной фекалиями водой и почвой, а также с овощами, которые на ней выросли;
- контактно-бытовой – от больного человека через предметы общего пользования (такой способ менее распространен, нежели первый);
- из воспаленных органов мочеполовой системы;
- передача escherichia coli от матери ребенку во время родов.
Последний способ передачи является самым опасным, с большим количеством осложнений. Иммунная система новорожденного ослаблена, поэтому организм не в состоянии бороться с E. Coli. Бактерия быстро размножается, поражает мозг, вызывая менингит.
Инкубационный период составляет 3-8 дней.
У новорожденных эшерихия коли бывает гемолитической и лактозонегативной. Повышение уровня первой разновидности должно вызвать опасение у врачей. Лактозонегативная палочка должна присутствовать в кишечнике, но ее норма составляет 10 5 . Превышение нормальных показателей приводит к появлению непереваренных частиц пищи в каловых массах, а также к чередованию запоров и диарей.
Основным источником заражения кишечной палочкой является крупный рогатый скот. Вместе с испражнениями животного выделяются бактерии, которые попадают в почву и водоемы. Мясо, прошедшее недостаточную тепловую обработку, а также непастеризованное молоко является источником заражения.
Предрасполагающие факторы для заражения – несоблюдение правил личной гигиены, снижение защитных свойств организма, неблагоприятная эпидемиологическая обстановка, посещение стран с высоким уровнем загрязнения воды и почвы.

Все бактерии группы кишечной палочки (БГКП) можно поделить на условно-патогенные и патогенные. Последних насчитывается более 100 штаммов. Именно они вызывают кишечные инфекции. Среди основных видов кишечных палочек можно отметить:
- Энтероинвазивные. Симптоматика инфекции схожа с дизентерией.
- Энтеропатогенные. Чаще заселяют тонкую кишку грудничков.
- Энтеротоксигенные. Вызывают болезни желудка, симптомы которых проходят на 3-5 сутки без медикаментозного лечения.
- Энтерогеморрагические. Сопровождается развитием колита и уремического синдрома, приводит к стремительному ухудшению самочувствия.
Все патогенные кишечные палочки могут вызвать инфекционные заболевания (эшерихиозы). Все E. Coli на протяжении длительного времени могут сохранять жизнедеятельность во внешней среде — в кале, воде и почве. Бактерию убивают некоторые химические соединения, а также воздействие температур выше 70 ˚С.
Симптомы
Общее ухудшение самочувствия и нарушение пищеварения – основные симптомы кишечной палочки. Кишечная инфекция может протекать по типу энтероколита, пищевого отравления, дизентерийной или холероподобной инфекции, геморрагического колита. Симптомы зависят от разновидности микроорганизмов, поэтому каждый класс нужно изучать более подробно.
Данный возбудитель вызывает тошноту, рвоту, боль в желудке, сильную диарею и высокую температуру тела. Каловые массы обильные водянистые. Чаще диагностируется такая форма эшерихиоза у детей до года.
Причиной возникновения эшерихиоза чаще становятся грязные руки, а также немытые овощи и фрукты. Кишечная палочка крепко прикрепляется к слизистой кишечника, поэтому симптоматика ярко выраженная.
Признаки:
- обильные водянистые испражнения;
- приступообразная боль в животе;
- тошнота и рвота;
- слабость;
- мышечная и суставная боль;
- повышение температуры тела.

Бактерии данной группы кишечной палочки приводят к наиболее тяжелым последствиям. Гемолитическая E. Coli сопровождается развитием острой гемолитической анемии, поскольку разрушаются кровяные тельца. Это может привести к смерти пациента, поэтому важно вовремя распознать заражение.
Симптомы:
- диарея с примесью крови;
- тошнота, рвота;
- отсутствие аппетита;
- слабость;
- головная боль;
- лихорадка, высокая температура тела;
- боль в желудке.
У детей бактерии данной группы кишечной палочки имеют особенности – вздутие живота, жидкий кал со слизью и частицами непереваренной пищи, срыгивания, рвота, повышение температуры тела, плаксивость и беспокойность.
Данная разновидность escherichia coli возникает у детей, пожилых людей и женщин после родов.
Симптомы всегда появляются внезапно и остро. Кроме разрушения кровяных телец, происходит поражение почечных канальцев и клубочков. Развивается ишемия сосудов почечных клубочков, а затем острая почечная недостаточность. В результате токсического воздействия появляется гемолитическая желтуха, кожный покров приобретает лимонно-желтый оттенок.
Бактерия данной группы кишечной палочки чаще встречается у детей, вызывая при этом такие симптомы:
- жидкий стул с примесью крови;
- боль внизу живота;
- слабость;
- отказ от еды;
- головную боль;
- повышение температуры тела.
Кишечная палочка и мочеполовая система
Кишечная палочка, попадая в органы мочевыделительной или половой системы, приводит к заболеваниям этих органов. Распространены болезни, вызванные E. Coli:
- цистит;
- пиелонефрит;
- уретрит, простатит, эпидидимит и орхит у мужчин;
- аднексит, вульвовагинит, эндометрит, кольпит у женщин;
- перитонит.
Эшерихия коли проникает из прямой кишки в уретру и мочевой пузырь восходящим путем. Есть предположения, что передается палочка половым путем от зараженного партнера.
Инфекционные болезни, вызванные кишечной палочкой, трудно поддаются лечению. Бактерия ослабляет местный иммунитет, из-за чего высока вероятность заражения гонококками, стафилококками и другими опасными микроорганизмами. Может развиться хламидиоз или гонорея.
Одновременно с мочеполовыми болезнями возможны осложнения со стороны пищеварительного тракта, например, пиелонефрит часто сопровождается острым панкреатитом.
Полезное видео о кишечной палочке
Какой врач лечит эшерихиоз?
Диагностикой и лечением эшерихиоза занимается инфекционист.
Норма кишечной палочки
Кишечная палочка – микроскопическая бактерия. Ее характеристика:
- грамотрицательный микроорганизм;
- размер всего 2х0,6 мкм;
- устойчива в окружающей среде;
- оптимальная рН 7,2-7,4;
- подходящая температура – 37 ˚С.
Непатогенные штаммы входят в состав микрофлоры здорового человека. В норме их число варьируется от 10 6 до 10 8 КОЕ/г. Ими заселяется кишечник в первые дни рождения младенца.
Если нормальное количество микроорганизмов превышено, то E. Coli. оказывают токсическое воздействие, поэтому нужно лечение.
Анализы
Основу обследования для постановки диагноза составляет лабораторная диагностика эшерихиозов. Она предполагает:
- анализ крови;
- анализ мочи и кала;
- копрограмма, кал на дисбактериоз;
- мазок из влагалища и уретры;
- анализ рвотных масс;
- анализ мочи на ацетон.

В результате полученных в ходе обследования данных можно судить о состоянии микрофлоры кишечника, тяжести интоксикации организма, а также определить вид и класс бактерий, их устойчивость к антибиотикам.
Если эшерихия коли обнаружена в крови, то это свидетельствует о тяжелом состоянии, которое может закончиться летальным исходом. Такие пациенты подлежат срочной госпитализации.
Лечение
Самостоятельно лечить кишечную палочку недопустимо. Симптомы эшерихиоза схожи с другими инфекционными заболеваниями, поэтому в домашних условиях невозможно подобрать адекватную терапию. Все медикаменты назначаются только после результатов бактериального посева. Лечение кишечной палочки возможно исключительно при помощи антибактериальных препаратов.
Основные медицинские мероприятия при escherichia coli:
- госпитализация (для маленьких детей и пациентов с обезвоживанием);
- постельный режим;
- медикаментозная терапия (антибиотики, пробиотики, детоксикационные средства, регидратация);
- диетическое питание (диета №4 при поражении кишечника и стол №7 при болезнях почек и мочеполовой системы).
Медикаментозная терапия в первую очередь направлена на предотвращение обезвоживания организма, сохранение жизненно важных функций и предупреждение осложнений со стороны ЖКТ и мочеполовой системы.
Лечение эшерихиоза при помощи медикаментов выглядит так:
- антибиотики цефалоспорина и фторхинолона – Левофлоксацин, Моксифлоксацин, Цефаприм, Цефазолин, Цефепим;
- бактериофаги (препараты, содержащие вирусы, которые убивают кишечную палочку) – Коли жидкий;
- пробиотики (обязательно при дисбактериозе) – Хилак форте, Линекс, Аципол, Энтерол;
- энтеросорбенты (для снятия симптомов интоксикации) – Смекта, Энтеросгель, Полисорб;
- регидратационные растворы (для профилактики обезвоживания, вызванного рвотой и диареей) – Трисоль, Регидрон;
- жаропонижающие препараты (при температуре выше 38 ˚С) – Парацетамол, Панадол, Ибупрофен.
Бактериофаги обладают выраженным терапевтическим эффектом. Они убивают возбудителя escherichia coli, поэтому выздоровление наступает быстрее, нежели при антибактериальной терапии.
Если кишечная палочка привела к развитию осложнения в виде менингита, пиелонефрита, холецистита или сепсиса, то обязательно применяются антибиотики цефалоспориновой группы, например, Цефуроксим.
Выраженное обезвоживание, которое сопровождается электролитными нарушениями лечится с помощью инфузионного введения растворов.
Антибактериальное лечение длится 5-7 дней. После выздоровления пациент должен 2-3 недели принимать пробиотики, например, Бифидумбактерин, а также соблюдать диету.
Профилактика
Все профилактические мероприятия эшерихия коли сводятся к следующим рекомендациям:
- соблюдать правила личной гигиены;
- тщательно мыть овощи и фрукты;
- соблюдать правила термической обработки мяса;
- не пить сырое молоко;
- приобретать мясные и молочные продукты только у проверенных продавцов с сертификатом качества на товар;
- укреплять иммунитет;
- регулярно проводить влажную уборку в доме.
При первых симптомах кишечной палочки необходимо немедленно посетить врача. После выздоровления нужно показаться доктору на 6-8 день, чтобы исключить появление рецидива.
Кишечная инфекция распространена среди взрослых и детей. Она не только сопровождается тяжелой симптоматикой, но и может привести к сильному обезвоживанию, нарушению важных функций организма, а также смерти пациента. Важно соблюдать профилактические меры и лечить кишечную палочку при первых проявлениях.
E. coli (Escherichia coli), или кишечная палочка, это группа бактерий, обитающая в кишечнике человека и некоторых животных.
Большинство видов кишечной палочки безопасны и даже помогают поддерживать здоровье желудочно-кишечного тракта. Однако некоторые штаммы могут вызвать диарею, если вы едите загрязненную пищу или пьете загрязненную воду. Какие они и как их избежать?
Кишечная палочка в моче и кишечнике
Родственные кишечной палочке бактерии – шигеллы (Shigella) – также провоцируют сильнейшую рвоту, выделяя особый цитотоксин Шига. Этот токсин повреждает слизистую оболочку кишечника.
Опасность штамма E. coli O157:H7
Особенно сильный штамм кишечной палочки, O157:H7, способен спровоцировать острую почечную недостаточность при отсутствии лечения. Прочие симптомы включают в себя:
кровь в кале и моче;
спутанность сознания и бред;
Больному с подобными симптомами понадобится экстренная госпитализация и длительный курс лечения в условиях стационара.
Как можно заразиться кишечной палочкой?
Интоксикацию может спровоцировать попадание в желудок всего нескольких бактерий E. coli. Наиболее распространенные пути заражения:
Непастеризованное молоко. Молочные продукты подвергают термической обработке не в последнюю очередь из-за кишечной палочки. E. coli проникает в молоко из вымени коровы, либо доильного оборудования.
Овощи и фрукты. Свежая зелень, овощи, фрукты и ягоды практически неизбежно будут загрязнены бактериями, поскольку для полива используется сырая вода. В почву и воду бактерии проникают, как правило, из органических удобрений и навоза животных.
Прочие продукты питания и напитки. Любые непастеризованные и плохо вымытые продукты, будь то фруктовые соки, домашний йогурт, сыр также могут содержать кишечную палочку.
Сырая вода. Заработать кишечную инфекцию можно, случайно проглотив воду во время купания в пруду, озере или даже бассейне с недостаточным хлорированием. Обычная водопроводная вода, как правило, безопасна.
Другие люди. Носители инфекции могут сами не замечать её до поры до времени, пока бактерия не попала к ним в организм. Особенно легко ей заражаются грудные дети до года, которые любят сосать собственные пальцы, разные предметы и игрушки. Внимательно следите за личной гигиеной, когда берете ребенка на руки!
Животные. Чаще всего копытные и жвачные животные являются носителями E. coli. Инфекцию легко подхватить в контактных зоопарках, на выставках животных или при поездках в сельскую местность.
Характерно, что заработать кишечную палочку можно на собственной кухне. К примеру, если после разделки сырого мяса тем же самым ножом крошить овощи и зелень, которые не будут подвергаться тепловой обработке.
Симптомы заражения кишечной палочкой у взрослых
Инкубационный период E. coli составляет в среднем 2 – 5 суток. После этого начинаются типичные симптомы:
диарея, в ряде случаев с кровью;
тошнота и рвота;
Характерно, что кишечная палочка практически не провоцирует жара и повышения температуры. Если он всё-таки есть, то незначительно – до 37,5 градусов. В этом смысле заражение кишечной палочкой переносится значительно легче, нежели сальмонеллез. Однако симптомы у обеих инфекций в общем-то одинаковые и их легко спутать.
У здоровых людей, инфицированных кишечной палочкой, все симптомы обычно проходят в течение недели. Однако есть одно серьезное осложнение – гемолитико-уремический синдром. Это острое патологическое состояние, которое поражает почки. Оно представляет опасность для пожилых и детей.
Анализ на кишечную палочку в моче и кале
Один из надежных методов обнаружения эширихий – это бактериологический посев. Для этого, как правило, берется образец кала. Он выявляет несколько разновидностей патогенных микроорганизмов: стафилококки, сальмонеллы, шигеллы, а также атипичную кишечную палочку.
Также следы кишечной палочки можно обнаружить в моче, при этом пациент может и не чувствовать каких-то симптомов. Но в норме у здорового человека в моче не должно быть кишечной палочки.
Помимо мочи и кала обнаружить E. coli можно в мазках из половых органов, в открытой незажившей ране, либо в легком, пораженном пневмонией.
К счастью, инфекция обычно проходит сама по себе, не требуя какого-то специального лечения.
Против некоторых необычных штаммов, вызывающих диарею (так называемая диарея путешественников), может понадобиться курс антибиотиков. Их назначают в умеренно тяжелых случаях, когда организм не в состоянии сам избавиться от патогенного микроорганизма.
Однако кровавый понос, лихорадка и жар могут указывать на шигеллез. В этом случае прием антибиотиков противопоказан, поскольку может спровоцировать ещё более сильную выработку Шига-токсина и усугубить симптомы.
Во время пищевого отравления кишечной палочкой важно отдыхать и обеспечить себе обильное питье, чтобы восполнить потерю жидкости.
Не принимайте безрецептурные лекарства против диареи – они замедляют работу пищеварительной системы и препятствуют удалению инфекции из организма.
Когда наступит улучшение, придерживайтесь продуктов с низким содержанием клетчатки. Не употребляйте жирное или молочное! Это может ухудшить состояние.
Профилактика кишечной палочки
Инфицирование кишечной палочкой – это типичная болезнь грязных рук. Поэтому соблюдайте личную гигиену. Мыть руки с мылом следует обязательно:
перед приготовлением пищи;
перед подготовкой смесей для младенцев или еды для детей раннего возраста;
перед тем, как брать в руки предметы, с которыми будет играть или брать в рот маленький ребенок (сосок, пустышек, игрушек и т.д.);
после туалета или смены подгузника;
после контакта с животными – даже если это комнатные домашние животные;
после обработки сырого мяса.
Также следует проявлять осторожность с продуктами питания:
-
хорошо прожаривайте мясо (особенно котлеты). Температура внутри должна быть не ниже 71 градуса Цельсия;
пейте только пастеризованное молоко, соки или сидр;
тщательно мойте овощи и фрукты. Будьте особенно внимательными с зеленью (кинза, петрушка, листья салата, зеленый лук и т.д.), у которой есть корешки.
На личной кухне следует соблюдать несколько простых правил безопасности:
Мытье и обработка после каждой готовки! Всегда мойте ножи, разделочные доски горячей водой – особенно после разделки сырого мяса.
Держите сырое и приготовленное раздельно. Для нарезки фруктов и овощей пользуйтесь одной доской, для мяса и рыбы – другой. Не кладите приготовленное мясо в ту же тарелку, где только что лежало сырое. Обязательно вымойте её.
Тщательно убирайте за собой и мойте все поверхности после каждой готовки.
Также важно соблюдать некоторые правила на отдыхе. Если вы купаетесь в озере, пруде или море, старайтесь не глотать воду. То же самое правило касается посещения общественных бассейнов и аквапарков – вода может быть заражена, даже если её предварительно хлорировали.
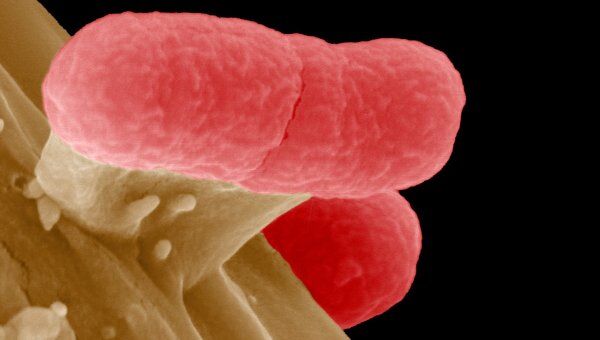
Жертвой кишечной инфекции, распространившейся с прошлой недели в Германии, в ночь на четверг стала еще одна женщина, сообщил пресс-секретарь университетской клиники Эппендорф в Гамбурге, которого цитирует телеканал N-24. Инфекцию в Германии вызвала так называемая энтерогеморрагическая бактерия Escherichia coli (кишечная палочка).
Бактерия Escherichia coli (E. coli) стала рассматриваться в качестве проблемы общественного здравоохранения с 1982 г., после вспышки заболевания в Соединенных Штатах Америки.
E. coli часто можно обнаружить в кишечниках людей и теплокровных животных. Большинство штаммов E. coli безвредны. Однако некоторые штаммы, такие как, например, энтерогеморрагическая E. coli (EHEC) могут вызывать тяжелые болезни пищевого происхождения. Эта бактерия передается человеку, главным образом, при потреблении зараженных пищевых продуктов, таких как сырые или не прошедшие достаточную тепловую обработку мясные продукты или сырое молоко.
EHEC производит токсины, известные, как веротоксины или шигатоксины, названные так из-за их сходства с токсинами, производимыми шигеллами (бактериями) дизентерии.
Количество бактерий EHEC может увеличиваться при температуре от +7 до +50°С (оптимальная температура +37°С). Количество некоторых бактерий EHEC может расти в кислых продуктах.
Бактерии погибают при тщательной тепловой обработке продуктов - при нагревании всех частей продуктов до температуры 70°С или выше.
Болезни, вызываемые EHEC
Симптомы болезней, вызываемых бактериями EHEC, включают абдоминальные спазмы (спазмы гладких мышц органов брюшной полости) и диарею, которая в некоторых случаях может переходить в кровавую диарею (геморрагический колит). Возможны жар и рвота.
Инкубационный период длится от трех до восьми дней, при средней продолжительности три-четыре дня. Большинство пациентов выздоравливает в течение 10 дней, но у незначительного числа пациентов (особенно детей раннего возраста и пожилых людей) болезнь может принять тяжелую форму с угрозой для жизни - гемолитический уремический синдром (ГУС). Для ГУС характерны острая почечная недостаточность, гемолитическая анемия (анемия, при которой разрушение красных клеток крови (эритроцитов) происходит быстрее, чем их наработка костным мозгом) и тромбоцитопения (уменьшение количества тромбоцитов ‑ менее 200 тыс. в 1 куб. мм - в периферической крови).
По оценкам, у 10 % пациентов с инфекцией EHEC может развиться ГУС с коэффициентом летальности от 3 до 5 %. Во всем мире ГУС является самой распространенной причиной острой почечной недостаточности у детей раннего возраста. Он может привести к неврологическим осложнениям (таким как конвульсии, инсульт и кома) у 25 % пациентов и хроническим заболеваниям почек, обычно нетяжелым, примерно у 50 % выживших пациентов.
Заболеваемость инфекциями EHEC зависит о возрастной группы. Наибольшее количество зарегистрированных случаев заболевания приходится на детей в возрасте до 15 лет. 63-85 % случаев заболевания происходит в результате воздействия патогенных микроорганизмов, содержащихся в пищевых продуктах. Доля инфекций EHEC, которые приводят к развитию ГУС, составляет 3-7 % в спорадических (единичных) случаях заболевания и 20 % и более в случае вспышек.
Источники инфекции
Резервуаром этого патогенного микроорганизма является, в основном, крупный рогатый скот и другие жвачные животные, такие как, например, верблюды. Он передается человеку, главным образом, в результате употребления в пищу зараженных продуктов, таких как сырые или не прошедшие достаточную тепловую обработку мясные продукты и сырое молоко.
Загрязнение фекалиями воды и других пищевых продуктов, а также перекрестное загрязнение во время приготовления пищи (через продукты из говядины и другого мяса, загрязненные рабочие поверхности и кухонные принадлежности) также могут привести к заболеванию.
Все большее количество вспышек связано с употреблением в пищу фруктов и овощей (ростков, латука, капусты, салатов), заражение которых происходит, по всей вероятности, в результате контакта с фекалиями домашних и диких животных на какой-либо стадии их культивирования или обработки. Бактерии EHEC были также обнаружены в водоемах (прудах, реках), колодцах и поилках для скота. Они могут оставаться жизнеспособными в течение нескольких месяцев в навозе, попадающем в эти водоемы, и осадочных отложениях на дне поилок. Передача инфекции была зарегистрирована как через зараженную питьевую воду, так и через воды для рекреационного использования.
Близкие контакты людей являются одним из основных путей передачи инфекции (орально-фекальный путь заражения). Были зарегистрированы бессимптомные носители, то есть лица, у которых не проявляются клинические симптомы болезни, но которые способны инфицировать других людей.
Период выведения из организма бактерий EHEC у взрослых людей длится одну неделю и менее. У детей этот период может быть более длительным. В числе важных факторов риска отмечается также посещение ферм и других мест содержания животных, где возможен прямой контакт с ними.
Методы контроля и профилактики
Для профилактики инфекции необходимо соблюдать контрольные меры на всех стадиях пищевой цепи - от производства сельскохозяйственной продукции на фермах до обработки, переработки и приготовления пищевых продуктов как на коммерческих предприятиях, так и в домашних условиях.
Единственным эффективным способом уничтожения бактерий EHEC в пищевых продуктах является бактерицидная обработка, такая как нагревание (например, тепловая обработка или пастеризация) или облучение.
Соблюдение основных принципов надлежащей практики гигиены пищевых продуктов может предотвратить передачу патогенных микроорганизмов, являющихся возбудителями многих болезней пищевого происхождения, а также защитить от болезней, вызываемых бактериями EHEC.
Материал подготовлен на основе информации открытых источников
![]()
Escherichia coli – грамотрицательная, палочковидная бактерия. Это условно-патогенный микроорганизм, который колонизирует желудочно-кишечный тракт в течение нескольких часов после рождения. E. coli становится патогенной, приобретая факторы вирулентности, либо же вследствие генетических мутаций, что приводит к широкому спектру кишечных и внекишечных заболеваний. Инфицирование патогенными штаммами происходит алиментарным путем, обычно через загрязненные продукты питания или воду.
Большинство коли-инфекций передаются с пищевыми продуктами, которые являются причиной развития инфекции, вызванной:
-
в 80% случаев энтерогеморрагическим штаммом кишечной палочки (EHEC) в 70% случаев энтеротоксигенным штаммом кишечной палочки (ETEC) в 30% случаев другими штаммами кишечной палочки.
За период 1982–2002 гг. было зарегистрировано 350 вспышек, связанных E.coli O157:H7 в США, которые наблюдались в 49 штатах. В 52% эти вспышки были связаны с инфекцией, развившейся вследствие употребления загрязнённых пищевых продуктов, причем в 41% случаев из них – говядины и в 21% случаев – других пищевых продуктов. Вспышки были связаны с зараженным мясом, шпинатом, непастеризованным молоком и инфицированными работниками общественного питания, с последующим распространением фекально-оральным путём. Также передача осуществлялась через комнатных мух, в детских зоопарках, воздушно-капельным путём бактерии передавались на животноводческих фермах и при прямом контакте с животными.
Распространенность антибиотикоустойчивых штаммов во всем мире увеличивается. Это может быть связано с использованием антибиотиков у животных с положительными бакпосевами на патогенный штамм кишечной палочки (в том числе E.coli О157:H7), которая затем передается людям.
E.coli – грамотрицательная палочковидная бактерия, которая передвигается с помощью жгутиков. Это условно-патогенный микроорганизм, который колонизирует желудочно-кишечный тракт в течение нескольких часов после рождения. E.coli становится патогенной, приобретая факторы вирулентности, или же вследствие генетических мутаций, что приводит к широкому спектру заболеваний. Инфицирование патогенными штаммами происходит алиментарным путем, обычно через загрязненные продукты питания или воду. Диарея возникает вследствие комбинации воспаления кишечника, потери абсорбирующей поверхности, повышенной проницаемости слизистой оболочки, а также ионной секреции.
Каждый из патологических серотипов E.coli вызывает патологический ответ через различные механизмы:
-
Энтерогеморрагическая кишечная палочка (EГEC) прикрепляется к эпителиальным клеткам толстой кишки, высвобождая факторы вирулентности, чаще всего шигаподобные токсины, которые нарушают синтез белка, приводя к гибели клеток и последующей геморрагической диарее; с попаданием в системный кровоток абсорбированные токсины вызывают осложнения, и, к сожалению, для получения инфекционного ответа требуется только небольшая доза ( Энтеропатогенная кишечная палочка (EPEC) связывается с эпителиальными клетками тонкой кишки, разрушая нормальную архитектуру микроворсинок. Энтероинвазивная кишечная палочка (EIEC) вызывает подобную шигеллёзу инфекцию, которая приводит к развитию секреторной диареи/дизентерии; это внутриклеточный возбудитель, который проникает и реплицируется внутри макрофагов и эпителиальных клеток. Энтеротоксигенная кишечная палочка (ETEC) – неинвазивный штамм, который связывается с кишечными энтероцитами и вырабатывает термолабильные или термостабильные энтеротоксины. Энтероагрегативная кишечная палочка (EAEC) представляет собой штамм неинвазивных бактерий, которые связываются со слизистой оболочкой кишечника и прилипают друг к другу, создавая толстую биопленку с высвобождением секреторных энтеро- и цитотоксинов. Диффузно-адгезивная кишечная палочка (DAEC) колонизирует тонкую кишку, что приводит к развитию пальцевидных выростов, которые обёртывают вокруг бактерии.
Патогенные E. coli делят на 6 различных групп на основании эпидемиологии, фенотипических характеристик, клинических признаков заболевания и специфических факторов вирулентности.
-
Энтеропатогенная кишечная палочка (EPEC/ЭПКП):
-
С помощью белка адгезии, интимина, связывается с эпителиальными клетками тонкой кишки, разрушая нормальную архитектуру микроворсинок Является основной причиной диареи у детей грудного возраста.
-
Неинвазивный штамм, который связывается с кишечными энтероцитами и вырабатывает термолабильные или термостабильные энтеротоксины Самая распространенная причина диареи путешественника.
-
Штамм неинвазивных бактерий, которые связываются со слизистой оболочкой кишечника и прилипают друг к другу, создавая толстую биопленку с высвобождением секреторных энтеро- и цитотоксинов Обычно вызывает хроническую диарею у детей в развивающихся странах.
-
Шигеллоподобная инфекция, приводящая к секреторной диарее/дизентерии Внутриклеточный возбудитель, который проникает и реплицируется внутри макрофагов и эпителиальных клеток.
-
Прикрепляется к энтероцитам толстой кишки и высвобождает факторы вирулентности, чаще всего шигаподобные токсины, которые нарушают синтез белка, приводя к гибели клеток и последующей геморрагической диарее. Высвобождение токсинов может привести к системным осложнениям Серотип О157:H7 является наиболее распространенным штаммом EHEC.
-
Колонизирует тонкую кишку, что приводит к образованию пальцевидных выростов, которые обёртывают вокруг бактерии Является причиной диареи у детей и диарейного заболевания у людей, путешествующих в Северной Африке и Мексике.
Основана на серотипировании по O (липополисахаридный), H (жгутиковый) и K (полисахаридный капсульный) антигенам. Серотипирование представляет собой сложную классификацию из-за большого количества антигенов (173 О-антигенов, 80 К-антигенов и 56 Н-антигенов), которые позволяют выделить более чем 50 000 серотипов. Серотипирование может быть использовано для идентификации особенно вирулентных штаммов (например, EHEC О157:H7).
Клиника пищевой инфекции, вызванная кишечной палочкой, аналогична любой другой желудочнокишечной инфекции, и сбор анамнеза является неотъемлемой частью диагноза, в связи с отсутствием специфических диагностических клинических проявлений. Бакпосев кала подтверждает диагноз, причем серотипирование используется для определения точного штамма (напр., E.coli О157:H7).
Инкубационный период при коли-инфекциях обычно составляет 1–3 дня, в редких случаях до 8 дней. У пациентов наблюдается гастроэнтерит, главным симптомом которого является понос. Может сопровождаться дополнительными симптомами со стороны желудочно-кишечного тракта, такими как боль в животе или дискомфорт, отсутствие аппетита или тошнота, хотя рвота не характерна. Системные симптомы, включая выраженную вялость или лихорадку, также могут наблюдаться. Энтерогеморрагическая кишечная палочка (EГEC) и энтеротоксигенная кишечная палочка (ETEC) имеют более специфические клинические проявления. Инфекция, вызванная ETEC, обычно проявляется обильной водянистой диареей, при этом шигаподобный токсин при EГEC вызывает диарею с болью в животе.
Анамнез важен для выявления факторов риска и помогает идентифицировать возбудителя. Хотя данные анамнеза относительно питания важны, маловероятно, что это играет роль в дифференциальной диагностике причин коли-инфекции и других пищевых инфекций. Употребление говядины в пищу (например, в гамбургерах) имеет важное значение, с учетом тесной связи между говядиной и серотипом E. coli О157:H7, что имеет большое значение для выявления потенциальных вспышек. Необходимо при сборе анамнеза выяснить относительно путешествий пациента, учитывая, что E.coli является самой распространенной причиной диареи путешественников. При сборе анамнеза необходимо выяснять у всех пациентов контакт с источником инфекции.
Также важно отметить, что у детей младшего возраста ( 60 лет) и пациентов с ослабленным иммунитетом коли-инфекция протекает с более выраженными клиническими проявлениями.
Патогномоничных особенностей для дифференциации пациентов с гастроэнтеритом, вызванного кишечной палочкой, от пациентов с другими заболеваниями пищевого происхождения не существует. Лихорадка и неспецифическая болезненность в области живота – распространенные результаты физикального осмотра у пациентов с инфекционными диарейными заболеваниями. Как и у всех пациентов с гастроэнтеритом, у пациентов следует проводить мониторинг признаков снижения объема циркулирующей крови и потенциального нарушения гемодинамики, вызванного уменьшением внутрисосудистого объема, таких как сухие слизистые оболочки, снижение тургора кожи, гипотония или тахикардия.
Лечение большинства пациентов с острым гастроэнтеритом проводят с применением только замещения жидкости и электролитов. Дополнительные исследования требуются только пациентам с признаками и симптомами умеренного и тяжелого заболевания.
Бактериологическое исследование кала следует проводить у пациентов с симптомами, напоминающими гастроэнтерит, которые характеризуются устойчивостью либо умеренной или тяжелой степенью согласно клиническим критериям, такими как лихорадка или обезвоживание, либо при наличии фонового заболевания. Они должны быть проведены в обязательном порядке в случаях геморрагической диареи или наличия признаков системной токсичности. Результаты положительного бактериологического посева обычно готовы только через 2–4 дня. Материал (предпочтительнее кал при диарее, чем ректальный мазок) следует направлять на анализ не позднее, чем в течение 3 дней после госпитализации. Позже этого срока частота выявления значительно снижается. Кал часто проверяют на наличие токсина Clostridium difficile при соответствующих клинических условиях. Рутинное бактериологическое исследование кала, как правило, включает анализ на Salmonella, Shigella, Campylobacter и E. coli, продуцирующую шигатоксин.
При обычных бактериологических посевах кала всегда будет высеваться E. coli, которая растет на стандартных средах. Чтобы высеять такие патогенные виды, как E. coli О157:H7, посев кала необходимо выполнить на специальные среды, такие как сорбитоловый агар МакКонки. Все клинические лаборатории должны исследовать анализы кала на E. coli О157:H7 у пациентов с острой диареей. Рекомендовано проводить исследование всем пациентам, которым назначен бакпосев кала, одновременно на штаммы EГEC серотипа О157:H7 и на штаммы EГEC других неО157:H7 серотипов.
Наличие EHEC подтверждают серологическими исследованиями на шигаподобные токсины с помощью типирования антисыворотки, иммуноферментного анализа (ИФА), иммунофлуоресцентного, иммунохимического анализов, или метода латекс-агглютинации. Или же с помощью ПЦР идентифицируют гены, кодирующие эти токсины.
Идентификация конкретного штамма имеет жизненно важное значение, поскольку позволяет государственным органам здравоохранения проверять, исследовать и контролировать вспышки, вызванные EГEC.
Пациентам на амбулаторном лечении не требуется регулярно проводить анализы крови. У пациентов, проходящих лечение в условиях стационара, как минимум проводят такие обследования, как общий анализ крови, оценивание показателей почечной функции, в частности анализ на электролиты. Контролируют содержание гемоглобина, тромбоцитов и функциональные показатели почек для подтверждения развития гемолитико-уремического синдрома, который наблюдается при инфекции, вызванной кишечной палочкой О157:H7.
Гемокультура требуется только при системных проявлениях (т.е., тахикардии, гипотонии, лихорадке), чтобы исключить бактериемию.
Воспалительные маркеры, такие как С-реактивный белок и скорость оседания эритроцитов, часто используют для мониторинга воспалительного ответа и улучшения, хотя нет доказательств пользы этой стратегии.
Рентгенограмма органов брюшной полости может потребоваться пациентам с признаками тяжелого токсикоза (например, тахикардией, гипотензией, лихорадкой ≥38 °C [≥100,5 °F]). Несмотря на то, что рентгенограмма не выявляет коли-инфекции, она помогает оценить воспаление толстой кишки и исключить ее токсическую дилатацию.
У пациентов с тяжелым течением заболевания могут проводить КТ живота с целью исключения более серьезных причин сепсиса и диареи (например, дивертикулярный абсцесс).
Эндоскопия не выявляет специфических диагностических признаков, кроме воспаления толстой кишки. Однако у пациентов с отрицательными результатами бакпосева или постоянной диареей и отсутствием улучшения при консервативном лечении проводят ректосигмоидоскопию, чтобы исключить другие причины диареи (например, воспалительное заболевание кишечника, псевдомембранозный колит). Сигмоидоскопия должна быть достаточной для визуализации слизистой оболочки и взятия биопсии тканей. Колоноскопию обычно не проводят при среднем и тяжелом воспалении толстой кишки, потому что риск перфорации увеличивается. Решение о проведении колоноскопии следует принимать по согласованию с гастроэнтерологом.
Лечение является благоприятным, с уделением особого внимания регидратации и коррекции дисбаланса электролитов. Нет неопровержимых доказательств преимущества антибиотикотерапии, а также предположения, что антибиотики вредны при коли-инфекции, вызванной серотипом О157:H7. Пациенты должны строго придерживаться правил гигиены. Госпитализированных пациентов необходимо изолировать и использовать защитные меры при их лечении, чтобы предотвратить распространение.
Пациенты с иммунодепрессивным состоянием вследствие терапии или заболевания имеют повышенный риск заражения коли-инфекциями контактным путем, и течение инфекционных заболеваний у них затяжное. Важно оценить степень иммунной недостаточности и обеспечить тщательное наблюдение пациентов. Лечение идентично тому, которое применяют у иммунокомпетентных пациентов.
Детей младшего возраста ( 60 лет) лечат так же, как и молодых взрослых, но за ними более тщательно наблюдают и при необходимости скорее госпитализируют и назначают инфузионную терапию.
Маленькие дети более подвержены высокому риску снижения объема циркулирующей крови из-за:
-
Более высокого уровня метаболизма Более высокого отношения поверхности тела к ОЦК Зависимость от кормления другими лицами
Большинство детей хорошо поддаются лечению с помощью пероральной регидратации, и это снижает смертность и необходимость госпитализации. Как правило, питание детей не требует изменений, хотя лактозная непереносимость вследствие инфекции может привести к необходимости назначения безлактозного лекарственного средства.
У пожилых пациентов общая смертность и смертность в результате болезни более высокие , чем среди молодых пациентов, причем большинство случаев приходится на групповое проживание больных (например, в домах престарелых) и требует тщательного наблюдения. Изоляция для предотвращения распространения и ранняя регидратационная терапия имеют решающее значение.
Большинство пациентов лечат с помощью пероральной регидратационной терапии. Предпочтение отдают глюкозосодержащим жидкостям, поскольку глюкоза в просвете кишечника способствует всасыванию натрия и воды. Кофеин и молочные продукты ухудшают диарею и их не следует назначать. При невозможности введения жидкости пациентам пероральным путем или в случае продолжения снижения объема циркулирующей крови, либо при развитии сепсиса, необходимо начать внутривенную регидратационную терапию. Задержка внутривенной инфузионной реанимационной регидратации может иметь негативные последствия и является причиной высокой смертности при диарейных заболеваниях у детей раннего возраста с недостаточным питанием и детей всех возрастов в развивающихся странах.
Всемирная организация здравоохранения разработала рекомендации по предотвращению распространения инфекции. Они включают простые меры для пациентов с диарейными заболеваниями:
-
Не готовьте пищу для других людей Тщательно мойте руки Используйте отдельное или одноразовое полотенце Используйте отдельные туалеты и/или тщательно очищайте сиденья, краны и дверные ручки после использования Изолируйте госпитализированных пациентов и используйте барьерные методы защиты персонала Проводите дезинфекцию и строго соблюдайте правила обращения с использованными одеждой и/или постельными принадлежностями.
Конкретных рекомендаций по изменению диеты нет. В разгар болезни пациентам рекомендуется щадящая диета с содержанием глюкозы и натрия, которые необходимы для регидратации. При тяжелом гастроэнтерите может возникнуть временная непереносимость лактозы, поэтому следует избегать её применения.
Висмут оказывает местное защитное действие на слизистую оболочку, уменьшает секрецию и связывает бактериальные токсины. Он уменьшает понос и рассматриваться как препарат адъюнктивной терапии при всех видах инфекции, особенно у детей.
Как правило, при диарейных заболеваниях, вызванные кишечной палочкой, лечение симптоматическое. Однако пациентам с коли-инфекцией, вызванной энтеротоксигенной кишечной палочкой (ETEC) (диарея путешественников), в тяжелых случаях, обычно когда пациент продолжает поездку, требуется назначение антибиотиков, т.к. они сокращают длительность заболевания. Они также увеличивают частоту выздоровления.
Рекомендуется использовать фторхинолоны (напр., ципрофлоксацин, офлоксацин, норфлоксацин). Обычно перорально назначается ципрофлоксацин, который вводиться однократно или в виде 3-дневного курса при сохранении симптомов инфекции. К альтернативным препаратам относят рифаксимин или азитромицин, применение которых безопасно у детей и беременных женщин. Триметоприм/сульфаметоксазол является еще одним препаратом выбора.
Некоторые антибиотики назначают только однократно. Использование антибиотиков в лечении коли-инфекции, вызванной серотипом О157:H7, является спорным. Было проведено несколько рандомизированных исследований, в которых оценивали применение антибиотиков; наиболее масштабное исследование не выявило различий относительно длительности заболевания и степени тяжести в случае применении антибиотиков. Некоторые исследования показали, что антибиотикотерапия может повысить частоту возникновения гемолитико-уремического синдрома или смертности однако в целом достоверных доказательств пользы или вреда антибиотиков не существует. Распространенность антибиотикорезистентности растёт, связанная, скорее всего, с использованием антибиотиков в ветеринарии и у человека, что, затрудняет дальнейшее возможное их применение.
Обычно противодиарейные средства (например, лоперамид, дифеноксилат/атропин, кодеин) не должны использоваться при бактериальном гастроэнтерите, поскольку увеличивают риск токсической дилатации толстой кишки, а также потому, что при спонтанном излечении диареи возбудитель эффективно удаляется с испражнениями. Однако они облегчают симптомы и сокращают продолжительность диареи, что может быть важно для путешественников. В таких ситуациях противодиарейные средства следует назначать на короткое время параллельно с антибиотиками.
Читайте также:


