Туберкулезные бактерии признаки паразита
Туберкулез – древнее инфекционное бактериальное заболевание, некогда такое же смертоносное и ужасающее как оспа или чума, на счету этой заразы тоже большое количество унесенных жизней.
Туберкулез называли белой чумой, до того как эту болезнь научились лечить, этот диагноз означал смерть. Это заболевание забрало многих великих людей: еврейского писателя Шолома-Алейхема, философа Бенедикта Спинозу, математика Нильса Хенрика Абеля, известного русского врача и писателя Антона Павловича Чехова. Этот список достаточно большой.
Бактерии туберкулеза чаще всего поражают легкие, реже другие органы: почки, кожу, кости и т.д.
раньше туберкулез легких называли чахоткой, от слова чахнуть
Первым, кто описал болезнь и ее диагностические признаки (не утратившие по сей день своей актуальности), был древнегреческий врач Гиппократ.

Он внес большой вклад в изучения болезни, описал патологические изменения, которые она вызывает, и по иронии судьбы от нее же и умер. Лаэннек повторил судьбу Тургеневского героя Базарова – заражение болезнью во время скрытия. Так часто бывает, что открытия приходят в этот мир ценой жизни ученых.
О том, что туберкулез заразен, знали еще с незапамятных времен, но инфекционную природу заболевания доказали экспериментально только в 19 веке. Долго не могли определить точного возбудитель, которого благодаря своим физиологическим характеристиками не так уж и просто культивировать и обнаружить. А болезнь тем временем свирепствовала во всей Европе, казалось бы, в развитой части света с высоким уровнем жизни.
В 1882 году, после нескольких лет экспериментов и упорной работы, с применением нового метода окрашивания, немецкий ученый Роберт Кох, тогда уже ученый с мировым именем – первооткрыватель возбудителя сибирской язвы, обнаружил наконец возбудителя туберкулеза.
24 марта Кох опубликовал описание бактерии-возбудителя (Mycobacterium tuberculosis), в котором ученый обратил внимание на уязвимость Mycobacterium tuberculosis к солнечному свету.
Эти бактерии на солнце долго не живут, так как ультрафиолетовое излучение оказывает на них губительное действие. Бактерию назвали именем ученого – Палочкой Коха, сам ученый получил Нобелевскую премию за это открытие, а 24 марта объявлено всемирной организацией здравоохранения днем борьбы с туберкулезом.
Как видно из названию, по форме Mycobacterium tuberculosis – бацилла (палочка)
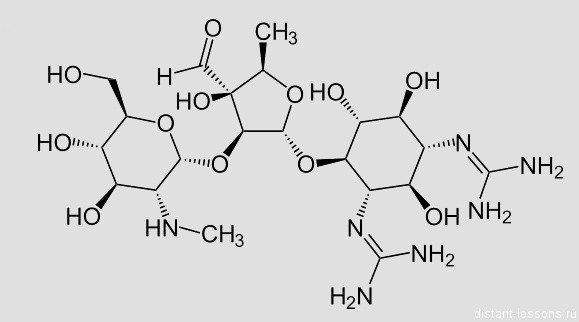
После открытия возбудителя была поставлена следующая цель – лечение. И первым это попытался сделать все тот же Роберт Кох. В 1890 году он получил из туберкулезной палочки вещество туберкулин – вытяжку из бактерий, содержащую антигены.
То есть, попав в организм, туберкулин вызывает иммунный ответ .
Кох заявлял о диагностической и лечебной пользе туберкулина. Правда гипотеза о его лечебном воздействии так и не подтвердилась. А вот диагностическое значение туберкулина подтвердилась. Вам наверняка периодически делают пробу Манту, под кожу шприцем вводят туберкулин. Это тест на способность организма сопротивляться туберкулезу. Основоположником этого метода диагностики тоже был Кох, он первым предложил вводить полученное им вещество-туберкулин под кожу для диагностики. Эта проба была в дальнейшем усовершенствована.
В 1919 году врач Альберт Кальмет и ветеринар Жан-Мари Камиль Герен пошли по следам Эдварда Дженнера, который использовал вирус коровьей оспы (безопасный для человека, но способствующий появлению иммунитета к натуральной оспе) для прививки.
Альберт Кальмет и Камиль Герен вывели новый особый штамм коровьей туберкулезной палочки, которая, так же как и вирус коровьей оспы, не опасен для человека, но прививает иммунитет .
Этот штамм называется Бацилла Кальметта — Герена (Bacillus Calmette—Guérin – более известная как БЦЖ). Вакцинация БЦЖ проводится и в наши дни всем новорождённым, поскольку туберкулез не отступает, и несет даже не потенциальную опасность, а самую реальную.
Как и другую инфекционную катастрофу – чуму, туберкулез стали эффективно лечить только с появлением антибиотика стрептомицина .
За открытие первого эффективного против туберкулеза антибиотика – стрептомицина Зельман Ваксман получил Нобелевскую премию.
В первые годы применения стрептомицина, его эффективность была очень высокой. Но уже через 10 лет, он утратил ее. Туберкулезная палочка адаптировалась к стрептомицину, то есть приобрела резистентность . И против туберкулеза сейчас уже его не используют.Это главная проблема фтизиатрии.Недобросовестные пациенты лишь только чувствуют себя слегка лучше и перестают принимать антибиотики.
Чего делать ни в коем случае нельзя
Курс антибиотиков ОБЯЗАТЕЛЬО нужно пройти до конца. Иначе бактерии, на которые воздействовал антибиотик, станут устойчивыми. И лечение этих бактерий данным антибиотиком будет уже бесполезным. И тех, кто заразился устойчивыми бактериями, лечить уже нужно другим антибиотиком, более мощным.
Что происходит при заражении?
Попавшую в легкие туберкулезную палочку обнаруживают и атакуют иммунные клетки. Но зараза эта крепкая, убить ее просто так не удается. Иммунные клетки окружают микобактерию туберкулеза плотной оболочкой, тем самым изолируя возбудитель. Образуется бугорок. По латыни бугорок tuberculum, именно эти бугорки обнаружил Рене Лаэннек во время патологоанатомических исследований, и в честь них дал название болезни.
Внутри туберкула (так называют бугорки) заключены палочки Коха.
Они не могут распространяться, навредить организму или переселиться в другой (заразить). Поэтому заражение туберкулезом еще не значит, что человек заболеет.
Зараженный с высоким иммунитетом может за всю жизнь так и не заболеть туберкулезом. Каждый третий человек инфицирован туберкулезом, это можете быть вы, ваш друг, член семьи.
Ведь мы можем встретиться с палочкой Коха всюду: в общественном транспорте, в магазине, кинотеатрах, учебном заведении. При чихании, кашле больного туберкулезом, распространяются возбудители. А вслед за больными не ходят дезинфекторы. Изолированные палочки Коха остаются живыми. Если у человека падает иммунитет, что может быть обусловлено плохим питанием, стрессами, курением, злоупотреблением алкоголя, или ВИЧ-инфекцией, то он может заболеть туберкулезом.
Начало болезни ничем не примечательно: температура 37, усталость, недомогание, быстрая потеря в весе, потеря аппетита. Такие симптомы можно и не заметить или списать на обычную простуду. В то время как в организме процветает и множит свои ряды армия смертоносных микроорганизмов. Только через некоторое время появляются характерные симптомы для туберкулеза легких: сильный приступообразный кашель, часто мокрота с кровью, боли в груди.
Лечение туберкулеза – дело долгое, трудное и, что греха таить, не самое дешевое. Болезнь легче предупредить, чем лечить. И даже если туберкулез вылечен, после себя он часто оставляет серьезные морфологические изменения легких, что до конца жизни обеспечит проблемы с дыхательной системой.
Нынешняя эпидемиологическая картина туберкулеза не радует.
Эту болезнь планировали победить быстро. Но она не отступает. Болезнь зависит от социального положения и ей больше подвержены: лица из неблагополучных семей, люди, чей иммунитет понижен алкоголем или наркотиками.
Но если вы не относитесь к этим группам лиц, это еще не значит, что Вы в безопасности.
Ваш иммунитет вполне может подвести вас. Туберкулезом болеют все, никто не защищен, однако у многих можно встретить очень легкомысленное отношение к опасности заболеть туберкулезом. Идет война между человеком и инфекциями и весь мир – это поле боя. Никогда не следует чувствовать себя в безопасности на поле боя.
Чтобы не заболеть туберкулезом, необходимо следовать следующим правилам:
- правильно питаться,
- поддерживать иммунитет,
- регулярно проводить рентгенографическое обследование грудной клетки,
- избегать стрессов и сохранять оптимистический настрой, верить в то, что рано или поздно туберкулез будет побежден.
В организме человека, кроме гельминтов и червей, паразитируют и бактерии паразиты. Эти опасные микроорганизмы выживают за счет питательных элементов человеческого организма и провоцируют формирование разных серьезных патологий. Ареал обитания патогенных микроорганизмов довольно обширен. Бактерии-паразиты выделяют ферменты, которые вызывают интоксикацию организма.
Что такое бактерии
Бактерии являются микроскопическими организмами, отличающиеся по форме:
- Кокки – одноклеточные бактерии, шаровидной формы.
- Бациллы – прямые палочковидные.
- Вибрионы – микроорганизмы в виде запятой.
- Спириллы – спирально выгнутые микроорганизмы.
А также бактерии классифицируют по способу их расположения:
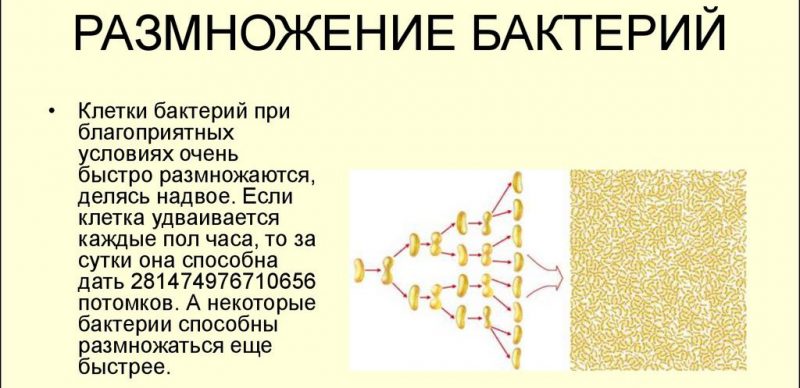
Кроме того, бактерии бывают неподвижными и подвижными. Последние передвигаются с помощью жгутиков. Процесс размножения происходит делением и почкованием. Скорость размножения зависит от окружающих условий.
Бактерии имеют специальные споры – цисты. Последние защищены особенными толстыми оболочками и способны сохранять жизнедеятельность в неблагоприятных условиях. Ведь в обычном состоянии большинство бактерий неустойчиво к внешним воздействиям.
Сферой обитания патогенных микроорганизмов выступает:
Бактерии, проживающие в живых организмах, бывают симбиотические, помогающие расщеплять и усваивать пищу, а также болезнетворные, вызывающие разные патологии.
По способу питания такие бактерии бывают:
- Сапрофиты: почвенные бактерии, например, брожения, гниения. Питаются органическими веществами умерших растений и животных.
- Паразиты. Питаются органическими веществами живых организмов.
Сапрофиты характеризуются как положительным, так и отрицательным воздействием. Например, они способствуют закваске и засолке продуктов, берут участие в приготовлении кисломолочной продукции, но также и портят продукты.
Что такое бактерии-паразиты?
Бактерии-паразиты являются микроорганизмами, питающимися полезными веществами живых организмов и вызывающими различные заболевания, например, холеру, тиф, дифтерию. Болезнетворные бактерии, как правило, локализуются в тканях и органах, вызывая их повреждение. В процессе своей жизнедеятельности микроорганизмы вырабатывают ферменты, вызывающие сильную интоксикацию организма человека.
Интенсивное размножение бактерий-паразитов провоцирует очень опасные, а порой и смертельные заболевания, такие как ботулизм, газовую гангрену, холеру, чуму. Довольно распространенным и опасным недугом считается дизентерия, вызванная дизентерийной палочкой. Последняя, размножаясь в кишечнике, вызывает его сильное расстройство и появление кровавой диареи. Кроме того, известны такие возбудители, как сальмонелла, провоцирующая сальмонеллез и брюшной тиф.
Многие бактерии-паразиты поражают дыхательные пути, провоцируя развитие ангины. К таким микроорганизмам относят стрептококки.
Распространенными считаются:
Для борьбы с болезнетворными бактериями применяют последующие мероприятия:
- Вакцинацию. Своевременно поставленная прививка снизит риск инфицирования и защитит организм от опасных патологий.
- 2 Соблюдение правил гигиены.
- Контроль за употребляемыми продуктами, а также источниками питьевой воды.
- Термическую обработку продуктов.
- Стерилизацию медицинских инструментов и перевязочного материала.
- Дезинфекцию.
Однако в организме у человека проживают и полезные микроорганизмы. Последние являются компонентами микрофлоры органов и берут участие в процессах обмена и пищеварения.
Бактерии находятся практически повсюду. Развитие заболевания происходит при значительном количестве паразитов или при пониженном иммунитете.
Выделяют последующие пути передачи бактерий-паразитов:
Отдельно выделяют сапронозный путь, при котором инфицирование происходит от бактерий, проживающих на предметах неживой природы.
Классификация бактерий
Медицина классифицирует все бактерии-паразиты с учетом уровня опасности для человеческого организма и сферы их обитания.
Паразитарные бактерии в зависимости от степени их разрушающего действия на организм человека бывают:
- Безопасные. Данная группа бактерий не вызывает заболевания у человека и не несет угрозу здоровью и жизни человека.
- Условно-патогенные: псевдомонады, хеликобактер, энтеробактерии. В обычных условиях данные микроорганизмы не провоцируют болезни. Под воздействием благоприятных факторов, например, при ослаблении иммунитета или переохлаждении организма, они вызывают заболевания.
- Патогенные. К опасным бактериям относят разновидности бацилл, кокков. Вызывают такие заболевания, как ангина, грипп, ОРЗ. Инфицирование данными бактериями относительно легко поддается лечению.
- Крайне опасные. Эта группа микроорганизмов провоцирует формирование очень тяжелых патологий, которые могут закончиться летально для пациента. Это возбудители холеры, чумы, столбняка либо ботулизма.
Контроль за работой иммунной системы и следование правил гигиены снизит риск вероятности развития патологий.
В зависимости от условий, необходимых для правильного функционирования бактерии-паразиты бывают:
Непосредственно факультативные бактерии провоцируют вспышки такого опасного заболевания, как чума. Такие микроорганизмы на протяжении многих лет сохраняют свою жизнедеятельность, а попадая в благоприятные условия, начинают интенсивное размножение.
Диагностика
Для выявления бактерий-паразитов назначается:
- Исследование каловых масс. Данный анализ позволяет обнаружить яйца паразитов и определить вид гельминта.
- Общий анализ крови. Позволяет выявить анемию и повышение концентрации эозинофилов. Данные показатели свидетельствуют про развитие паразитарной инвазии, без определения вида возбудителя.
- Анализ крови на выявление антител.
Диагностику следует проходить при появлении минимальных признаков заражения. Для профилактики анализы рекомендуется сдавать медицинским работниками, людям, проживающим в местах с высоким риском заражения, сотрудникам детских учреждений. Своевременное выявление бактерий-паразитов позволяет начать правильную терапию и избежать развития опасных осложнений.
Паразитарные бактерии приспособлены к жизнедеятельности в человеческом организме. Здесь они питаются, активно размножаются и отравляют организм своего хозяина продуктами жизнедеятельности. В результате развиваются тяжелые заболевания, такие как ангина, туберкулез, столбняк, сибирская язва. Пути заражения могут быть совершенно различными – от контактного, до бытового.

Микобактерии туберкулеза (mycobacterium tuberculosis) – это крайне опасные микроорганизмы, которые могут провоцировать заболеваемость как у человека, так и у животных. Данные патогенные микроорганизмы отличаются высокой степенью вирулентности, т.е. способны быстро адаптироваться к неблагоприятным внешним факторам.
Они способны за короткий период приобрести резистентность к использующимся для их подавления антибиотикам. Данный эффект сильно усложняет лечение этой бактериальной инфекции.
Какие бактерии вызывают туберкулез
Классификация группы Mycobacterium включает 74 разновидности микробов. Все они являются одноклеточными микроорганизмами. Многие виды микобактерий являются безопасными для человека. Данные типы обитают в почве и водной среде, но не вызывают заболеваемость людей и домашних животных.
Однако есть и опасные формы микобактерий туберкулеза. Наиболее патогенной считается вид mycobacterium tuberculosis. Другое название этого микроорганизма – палочка Коха. Это бактерии, вызывающие туберкулез у людей и животных.
Примерно 95% случаев заражения микобактериозом вызваны этим микробом.
Еще одной часто встречающейся разновидностью микобактерий выступает mycobacterium bovis. Этот микроорганизм чаще поражает крупный рогатый скот. Данная бактерия туберкулеза называется бычьей. У людей, страдающих туберкулезом, болезнь выявляется в 3-6% случаев. Данные бактерии провоцируют кишечную форму заболевания.
К распространенным разновидностям микобактерии относятся птичий и африканский типы. Они не вызывают заболеваемости у людей, но могут под действием различных неблагоприятных факторов контактировать с человеческим штаммом. Это повышает риск появления высоко патогенных атипичных микобактерий, имеющих устойчивость к препаратам.
Строение
Физиология микобактерий туберкулеза обусловлена крайне простым строением. Эти организмы представляют собой прямые или изогнутые палочки. Их длина достигает примерно 1-10 мкм. Их ширина не превышает 0,2-0,6 мкм. Оболочка микроорганизма представлена микрокапсулой. Она состоит из фибриллярных структур и мукополисахаридов. В ней также содержатся факторы вирулентности, отвечающие за изменчивость микобактерий туберкулеза.
Внутри оболочки располагается клеточная стенка. Данный элемент обеспечивает стабильность размера и формы клетки. Кроме того, от данного элемента зависят факторы патогенности и токсичность. Внутри оболочки присутствует цитоплазма. Она отвечает за процесс размножения микобактерий, который протекает путем деления. Внутри микроорганизма присутствует ядерная субстанция. ДНК микобактерии, представленная набором плазмидов и хромосом, содержится ядре.
Свойства
Бактерии возбудители туберкулеза относятся к грамположительным микроорганизмам. Они являются устойчивыми к кислотной среде. Это свойство микобактерии туберкулеза обусловлено присутствием в клеточной стенке воска. Они могут быть как свободноживущими в окружающей среде, так и вести паразитический образ жизни.
Эти организмы отличаются полиморфизмом. Если бактерия попадает в неблагоприятную среду, она переходит в L-форму. В этом виде организм неактивен, но может пережить влияние различных факторов. При изменении характеристик среды на более благоприятные патогенная микрофлора активизируется. Эти микробы не способны продуцировать споры.
Возбудитель туберкулеза является облигатным аэробом. Активизации деления способствуют следующие условия:
- температура 37-38°C;
- повышенное содержание кислорода:
- уровень рН -7,0-7,2.
- наличие белков и глицерина;
- присутствие железа, магния и других минеральных веществ.
Стимулятором их роста является лецитин. Размножение микроорганизмов происходит путем деления. Культивирование микобактерий туберкулеза проводится на яичных, картофельно-желчных и синтетических средах. Палочка при выращивании в искусственных условиях может образовывать R- и S-колонии.
В каком виде будет формироваться колония, зависит от корд-фактора микроорганизма.
Он обуславливает степень вирулентности. R-колонии отличаются шероховатостью и повышенной изменчивостью. S-колонии гладкие и обладают низкой изменчивостью. На жидкой питательной среде всего за 5-7 недель микроорганизмы формируют толстую морщинистую пленку. При проведении экспресс-диагностики применяют метод культивирования на стеклах с использованием жидкой питательной среды. Он позволяет получить результат всего за 2-3 суток.
Туберкулезная бактерия вырабатывает ряд ферментов, в т.ч. эстеразу, аминотрансферазу, трегалозу. Дыхание микроорганизма происходит за счет оксидоредуктазы. Вирулентность микроорганизма связана со способностью выработки пероксидазы и каталазы.
Жизненный цикл микобактерий протекает с продукцией большого количества никотиновой кислоты. Это вещество накапливается в жидкой питательной среде. Из-за этого при добавлении к ней раствора хлорамина Б и цианида калия происходит изменение цвета среды на ярко-желтый.
Для окраски препаратов с возбудителем туберкулеза не применяют анилиновые красители. В данном случае используется метод Циля-Нильсена, предполагающий сернокислое протравливание. При таком подходе в препаратах выявляются ярко-красные палочки, устойчивые к кислотной среде. Они могут располагаться одиночно или скоплениями по 2-3 клеток.
В какой среде выживает
Наличие в микроорганизме липидов обеспечивает ему высокую устойчивость к влиянию различных неблагоприятных факторов. Во внешней среде микобактерии выживают в почве, речной воде, канализационных стоках и других средах. В условиях падения температуры и влияния других неблагоприятных факторов происходит замедление воспроизведения микобактерий и их переход в L-форму. В мокроте и биологических жидкостях микроорганизм может сохраняться на протяжении длительного времени. МБТ устойчивы к дезинфицирующим средствам в стандартных концентрациях.
Сколько живет
Продолжительность жизни микобактерий зависит от характеристики питательной среды и внешних факторов. Жизненный цикл этих бактерий может протекать как внутри организма хозяина, так и в окружающей среде. При отсутствии доступа прямых солнечных лучей, высокой влажности и комнатной температуре в квартире этот микроорганизм проживет на поверхности предметов на протяжении нескольких месяцев.
При рассеянном свете они сохраняются около 1,5 месяцев.
В уличной грязи микобактерии нередко живут до 4 месяцев. В условиях речной воды микобактерии сохраняют жизнедеятельность до 7 месяцев. В сточной воде возбудители заболевания туберкулез могут жить около 1,5 лет. В почве они сохраняются до 2 лет. Под прямыми солнечными лучами бактерии сохраняются около 90 минут.
Как передается у людей
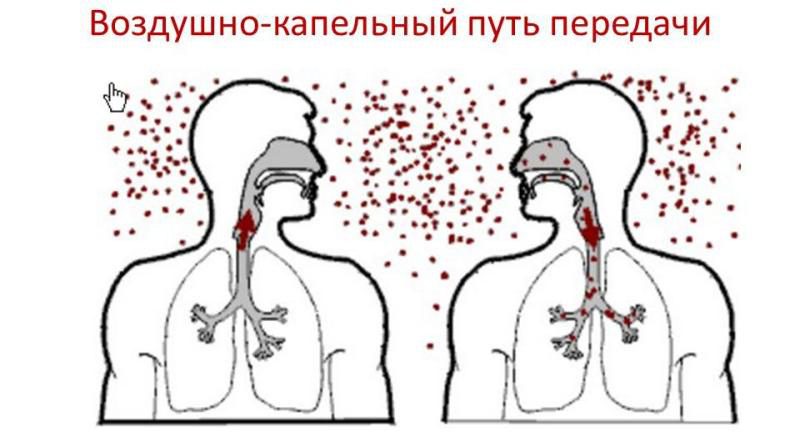
Наиболее часто источником распространения микобактерий являются инфицированные люди. В организме больного патогенная микрофлора стремительно размножается. Выделяются контактный и воздушно-капельный пути распространения микобактерий. Наиболее часто от больного человека инфекция распространяется воздушно-капельным путем. Патогенная микрофлора выделяется при чихании, кашле и при разговоре. В этом случае в воздух попадает большое количество капелек, в которых присутствуют активные микобактерии.
Инфицирование контактным путем часто происходит при совместном использовании средств личной гигиены, а также зараженных предметов интерьера, одежды, продуктов, воды и т.д. Вдыхание капелек, содержащих бактерии, и контакт с зараженными предметами не всегда приводит к инфицированию. В большинстве случаев заражение происходит на фоне длительного контакта с источником инфекции или при наличии сниженного иммунитета.
Исследование на наличие
Использующиеся методы диагностики позволяют выявить наличие туберкулеза до появления выраженных признаков заболевания. Для определения наличия заболевания назначаются:
- общий и биохимический анализы крови;
- исследование микробиологии мокроты;
- проба Манту;
- проба Пирке;
- бронхоскопия;
- бактериологический посев;
- биопсия;
- КТ;
- МРТ.
В процессе диагностики нередко используются новые методы выявления микобактерий туберкулеза. Точные данные позволяют иммунологические и серологические исследования крови и мокроты. Часто применяется при диагностике ПЦР, квантифероновый тест и ИФА. Для выявления внелегочной формы патологии часто назначается РПГА. Нередко оцениваются суммарные показатели, полученные при проведении исследований.
Данный метод обнаружения микроорганизмов, вызывающих туберкулез, предполагает исследование под микроскопом мазков мокроты, ликвора и других жидкостей. Материал окрашивается по методу Циля-Нильсена и дальнейшее обрабатывается спиртом и промывается водой.
В обработанном таким способом препарате микобактерии светятся красным цветом.
Данный эффект хорошо виден при рассмотрении препарата люминесцентным микроскопом. Недостатком этого метода диагностики является то, что действует он только при высокой концентрации бактерий в препарате. Если активность микобактерий невелика, положительная реакция не проявляется при проведении окрашивания.
Для выявления микобактерий и их штаммов диагностика дополняется путем проведения бактериологического посева. Данный метод предполагает занесение бактерий в питательную среду. В дальнейшем емкость перемещается в термостат, где выдерживается при температуре 37°C на протяжении 3-12 недель. Каждый день оценивается активность патогенной микрофлоры. При посеве на кровяной среде удается вырастить культуру быстрее. Это исследование позволяет выявить чувствительность микроорганизмов к антибиотикам и степень вирулентности.
Определение микобактерий биологическим методом позволяет быстро получить результат, даже если содержание в материале патогенных микроорганизмов невелико. Этот способ предполагает введение зараженного материала, полученного от человека, в брюшную полость морской свинки. Всего за 10-12 дней в месте укола формируется уплотнение. В дальнейшем развивается генерализованная форма туберкулеза. Вызываемая введением зараженного препарата реакция губительна для животного.
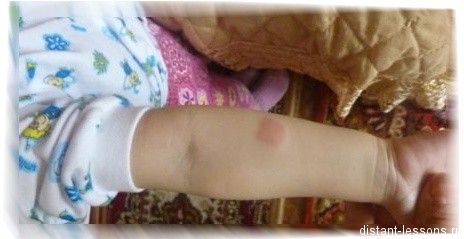
Примером этого метода выявления туберкулеза является проба Манту. Это исследование предполагает введение туберкулина в кожу предплечья. При отрицательной реакции след от укола исчезает за 72 часа. При положительной пробе появляется пятно, достигающее 1,5-2 см в диаметре. Данное исследование не всегда показательно. Если у человека сильно ослаблен иммунитет, при туберкулезе проба может давать отрицательный результат.
Что убивает
Если иммунная система у человека сильна, она вырабатывает специфические антитела к микобактериям. Они способны уничтожать патогенную микрофлору. Для формирования иммунитета детям делается прививка БЦЖ. Некоторые родители, не имея понятия о важности вакцинации от туберкулеза, отказываются от нее. Палочка Коха быстро погибает под действием:
- ультрафиолета;
- прямых солнечных лучей;
- длительного кипячения.
Поспособствовать гибели бактерий может длительный контакт с хлорсодержащими дезинфицирующими препаратами.
Причины лекарственной устойчивости микобактерий
У патогенной микрофлоры, вызывающей развитие туберкулеза, устойчивость во многом обусловлена генетически заложенной изменчивостью. Высокая вирулентность данного микроорганизма способствует его быстрой адаптации к влиянию возникших неблагоприятных факторов. Это приводит к тому, что каждое последующее поколение бактерий имеет заложенные механизмы нейтрализации влияния внешних неблагоприятных факторов. Кроме того, причины множественной лекарственной устойчивости (МЛУ) микобактерий кроются в нерациональном использовании антибиотиков.


Первым на серьезное заболевание легких обратил внимание Гиппократ. Он назвал его фтизис. Туберкулезная палочка получила свое наименование в честь первооткрывателя Роберта Коха. Немецкий микробиолог в ходе многочисленных лабораторных испытаний обнаружил микроорганизм продолговатой формы, обладающий специфическими свойствами и способностью расти вне организма человека. Кох извлек бактерию повышенной вирулентности из тканей больного, выращивал и наблюдал за ней, заражал лабораторных мышей. За свою исследовательскую работу в 1905 году ученый получил Нобелевскую премию. Официально днем открытия возбудителя туберкулеза является 24 марта 1882 года. Он объявлен Всемирной организацией здравоохранения Днем борьбы с туберкулезом. В настоящее время изучение бациллы продолжается. Ученые ищут все более эффективные методы ликвидации инфекции. Благодаря высокой резистентности палочки к негативным условиям она легко адаптируется к лекарственным средствам, нейтрализуя бактерицидное действие антибиотиков.
Палочка Коха вызывает опасное заболевание, от которого не застрахован никто. Инфекции подвержены лица любого пола, возраста и социальной принадлежности. Человеческий организм впервые встречается с микробом в раннем детстве. Бактерия долгое время находится в неактивном состоянии. Для ее развития, размножения и проявления патогенных свойств необходимы особые условия. При снижении иммунитета и общей резистентности организма происходит поражение органов и тканей.
В настоящее время туберкулез все еще остается смертельно опасным заболеванием, ежегодно уносящим большое количество жизней. Опасность инфекции связана с устойчивостью палочки Коха к ряду медикаментов и ее особыми патогенными свойствами. Возбудитель поражает здоровый организм и вызывает развитие инфекционного процесса. Туберкулез поддается лечению при своевременном обращении больного к врачу.
Свойства

Палочка Коха выглядит, как тонкая, прямая или искривленная, короткая или длинная бактерия небольших размеров, имеющая на концах включения в виде четок и гранул. Она покрыта плотной многослойной оболочкой, обеспечивающей устойчивость к отрицательным внешним воздействиям и высокую выживаемость в окружающей среде.
Отличительная черта всех микобактерий — морфологическая пластичность. Под воздействием различных экзогенных и эндогенных факторов палочки видоизменяются: удлиняются или ветвятся, приобретают форму кокков, трансформируются в L-формы, которые сохраняют свою патогенность.
- Палочка Коха – прокариот, не имеющий оформленного ядра и высокоспециализированных органелл – аппарата Гольджи, лизосом.
- Клетка на 90% состоит из воды. Она содержит белки, минералы, углеводы, жиры.
- Внутри микобактерии определяют многослойную клеточную стенку, цитоплазму с гранулами, мембрану и ядерную субстанцию, представленную одним кольцом ДНК.
- Бактерии благодаря наличию в структуре жировых, восковых и кислотных включений сохраняют окраску в щелочах и спиртах.
- Клеточная стенка является серологически активной благодаря наличию на ее поверхности антигенных структур.
Микобактерии неподвижны, аспорогенны и бескапсульны. Они являются аэрофилами и мезофилами, растут и размножаются в диапазоне температур 37—42°C. Попав в неблагоприятные условия, бактерии часто трансформируются в микроаэрофилы и даже анаэробы. Для культивирования микробов необходим кислород и питательный субстрат. Идеальные условия для роста и развития микроорганизмов — темная и влажная среда с температурой воздуха 23°C.

Палочки размножается бинарным делением с суточной цикличностью. Внешняя мембрана вдавливается в цитоплазму, формируя межклеточную перегородку и образуя дочерние клетки. Возможность размножаться альтернативным путем — важная особенность микробов. Они способны к размножению сложным почкованием или ветвлением.
Бактерии не выделяют токсинов и при инфицировании не вызывают яркой симптоматики. Клинические признаки появляются после размножения микроорганизмов и формирования гиперчувствительности тканей к туберкулопротеидам. В организме человека, имеющего крепкий иммунитет, бактерии поглощаются макрофагами. При этом палочки не погибают, а долгое время остаются жизнеспособными. Они пребывают в латентном состоянии, не проявляя активности и не вызывая характерных симптомов. Микобактерии способны вызывать туберкулез спустя много лет после первичного инфицирования.
Культивирование бактерий
Микробы отличаются медленным ростом на питательных средах. Первые колонии появляются через 35—60 суток. Среда Левенштейна — Йенсена считается универсальной для микобактерий. Не менее широко распространена яичная среда Финна-II. Обычно засевают биоматериал от больного сразу на две среды для получения более точного результата. Кремовые, белые, розоватые колонии имеют шершавую или морщинистую поверхность.

Микобактерия туберкулеза (МТБ): окраска Циля-Нильсена а: из мокроты,б: из культуры МТБ в жидкой среде
Сухая пленка на поверхности жидкой среды — особый признак бактерий. Со временем она становится толще и грубее, образуя бугры и падая на дно. Полиморфизм бактерий проявляется при культивировании их в искусственных средах. В ответ на воздействие физических и химических свойств питательного субстрата образуются различные по форме и величине клетки: сильно увеличенные, раздутые, шаровидные, колбовидные или нитевидные, а также фильтрующиеся формы.
Резистентность
Микобактерии обладают феноменальной резистентностью к различным экзогенным факторам. Они имеют плотную оболочку, защищающую от внешних повреждений и поддерживающую целостность бактериальной клетки и ее внутриклеточных структур.
- Палочка Коха устойчива к химическим веществам и механическому повреждению, высыханию, дегидратации, нагреванию и охлаждению. Вне организма человека микроб сохраняет жизнеспособность 7 лет, в навозе он живет в два раза дольше, в почве и водной среде – до полугода, в пыли — 2 месяца, в пищевых продуктах – несколько недель.
- Палочка Коха чувствительна к кипячению, вымораживанию, сухому жару, высокой кислотности, ультрафиолету, хлорсодержащим дезинфектантам, перекиси водорода. Она погибает при температуре 60°C за 20 минут, а при температуре свыше 70°C за пять минут. Под воздействием негативных факторов среды бактерия трансформируется в L-форму, у которой замедляются метаболические процессы и ослабляются вирулентные свойства. L-формы персистируют в организме и стимулируют выработку иммунитета.
Метаболизм бактерии является сложным процессом, обеспечивающим высокую резистентность, изменчивость и выживаемость клеток.
Особенности заболевания
Палочка Коха является возбудителем туберкулезной инфекции, поражающей преимущественно легкие. Туберкулез других органов возникает крайне редко и протекает очень тяжело. Микобактерия опасна для здоровья и жизни человека. Туберкулезная инфекция нередко заканчивается генерализацией процесса и смертельным исходом.
Патогенный возбудитель обычно проникает в макроорганизм аэрогенным путем, в более редких случаях — алиментарным, контактным путями. Заражение происходит при общении с больным человеком, во время кашля, чихания, разговора. Заболевание дыхательных путей развивается при снижении иммунной защиты.

Попав в макроорганизм бацилла медленно размножается во внеклеточном пространстве, а затем поражает макрофаги, лимфоузлы, ткани. Пораженные структуры хорошо кровоснабжаются, в них образуются быстро растущие бугорки – гранулемы. Спустя несколько недель с момента инфицирования формируется иммунный ответ. Благодаря факторам патогенности в организме развивается воспалительный процесс. Длительное время болезнь протекает в скрытой форме, а активизируется после резкого снижения иммунитета.
Заболеть туберкулезом может каждый человек, но наиболее восприимчивыми к нему являются лица, составляющие группу риска:
- Новорожденные и груднички,
- Люди, проживающие в условиях антисанитарии и имеющие низкий социальный статус,
- Пациенты с онкопатологией, ВИЧ-инфекцией,
- Имеющие в семье больных туберкулезом,
- Лица с наследственной предрасположенностью,
- Больные с иммунодефицитом,
- Психически неуравновешенные люди,
- Алкоголики и наркоманы.
Согласно статистическим данным, палочка Коха поражает преимущественно молодежь трудоспособного возраста 18-26 лет.
Клинические признаки туберкулеза легких весьма специфичны:

- Сначала у больных возникает усталость, слабость, недомогание.
- Происходит резкая потеря веса из-за отсутствия аппетита.
- Пациенты становятся раздражительными, плохо спят, ощущают упадок сил.
- Затем возникает характерный симптом патологии – сухой приступообразный кашель, усиливающийся в ночное и утреннее время суток.
- Температура тела поднимается до субфебрильных значений и остается такой долгое время.
- Внешний вид также специфичен: бледность, нездоровый блеск в глазах, гипергидроз.
- По мере прогрессирования процесса кашель становится продуктивным: больной отхаркивает кровавую мокроту.
- У больных появляются болезненные ощущения в груди, хрипы в легких, лимфаденит.
Палочка Коха может вызвать патологию со стороны других органов и тканей. Симптоматика при этом дополняется следующими проявлениями:
- Урогенитальный тракт — болезненное мочеиспускание, дизурия, боль в животе.
- Костно-суставной аппарат — деструкция хрящей позвонков, боль в спине, ограничение подвижности.
- Желудочно-кишечный тракт — сложности с опорожнением кишечника, кровь в кале, абдоминальная боль.
- Кожа — плотные зудящие узелки, выделяющие творожистый инфильтрат при расчесывании.
- ЦНС — цефалгия, снижение слуха и зрения, дискоординация движений, психопатии.
Диагностические процедуры
Палочку Коха можно обнаружить с помощью микроскопического и микробиологического исследования биоматериала от больного, полимеразной цепной реакции, серодиагностики. Аппаратные методики не выявляют палочку как таковую, но обнаруживают изменения во внутренних органах, вызванные ею.

- Бактериоскопия – исследование мокроты с использованием микроскопа. В баклаборатории готовят мазок, фиксируют и окрашивают его. В поле зрения обнаруживают продолговатые палочки, расположенные одиночно, попарно, цепочками или хаотично. Они окрашиваются по Грамму и по Цилю—Нильсену в ярко-красный цвет, по Муху-Вайссу в фиолетовый цвет. Микробы плохо воспринимают анилиновые красители. Люминесцентная микроскопия позволяет обнаружить микобактерии, окрашенные в бело-желтый цвет.
- Культуральный способ выявления микобактерий заключается в посеве биоматериала на селективные питательные среды. Сначала выделяют чистую культуру, а затем ее идентифицируют до рода и вида. Выращивание колоний длится в среднем три месяца. На среде Левенштейна-Йенсена патогенные бактерии образуют слабопигментированные колонии с сухой морщинистой поверхностью. В жидких средах бактерии растут в виде сухой пленки, утолщающейся и падающей на дно пробирки. Возможен диффузный рост в толще среды с ее равномерным помутнением. Первичная идентификация заключается в изучении морфологии, определении скорости роста, способности к образованию пигмента, каталазной активности.
- ПЦР — экспресс-методика, позволяющая быстро и точно определить в исследуемом образце генетический материал бактерий. Молекулярно-генетические методы трудоемки: имеют много подготовительных стадий и требуют специального дорогостоящего оборудования.
- Серодиагностика — постановка реакции агглютинации, преципитации, связывания комплимента с целью выявления титра антител в крови больного.
- Иммунограмма методом ИФА — обнаружение в крови IgM, IgG, IgA к туберкулезной палочке, позволяющее определить стадию заболевания: острая, хроническая, рецидив.
Анализы на палочку Коха в настоящее время являются очень актуальными. Это связано с активным распространением туберкулеза среди детей и взрослых. К современным методам диагностики также относят диаскинтест. Он считается очень информативными, поскольку позволяет выявить патологию даже тогда, когда она еще никак себя не проявляет. Вспомогательное значение имеют аллергологические тесты Манту и Пирке, биологические пробы на лабораторных животных, рентгенографическое исследование, гистология биоптата пораженной ткани. Для выявления палочки Коха необходимо учитывать все результаты диагностических методик в совокупности.
Лечение

Симптоматическая и поддерживающая терапия проводится с целью укрепления организма больного и устранения неприятных симптомов. Для этого применяют:
Поскольку бацилла быстро адаптируется к лекарствам, врачи часто изменяют схему лечения, включая дополнительные компоненты.
Когда медикаментозная терапия оказывает неэффективной, переходят к оперативному вмешательству. Помимо этого больным назначают физиопроцедуры и лечебную физкультуру.
Прогноз и профилактика
Ранняя диагностика и адекватная терапия позволяют избавиться от патологии, вызванной палочкой Коха. При этом прогноз на выздоровление является положительным. Позднее обращение к врачу, неэффективное или незаконченное лечение – негативные факторы, нередко приводящие к летальному исходу. Первичный туберкулез часто рецидивирует. Чтобы добиться положительного результата терапии, необходимо соблюдать все рекомендации и предписания врача.

Палочка Коха — серьезный микроб, обладающий особыми вирулентными, патогенными и резистентными свойствами. Бактерия широко распространена, высококонтагиозна и смертельно опасна.
Чтобы защитить себя от страшного недуга, необходимо строго соблюдать все профилактические мероприятия:
- Ежегодно проходить флюорографию,
- Укреплять иммунитет,
- Соблюдать гигиенические и санитарные правила,
- Правильно питаться,
- Отказаться от алкоголя и сигарет,
- Заниматься физической культурой,
- Принимать витамины,
- Полноценно отдыхать и высыпаться.
Существует специфическая профилактика туберкулеза – использование живой вакцины БЦЖ. Ее вводят всем новорожденным в роддоме. Ревакцинацию проводят через каждые 5 лет до 30-летнего возраста всем лицам, имеющим отрицательную пробу Манту.
Соблюдая простые профилактические правила, можно избежать развития туберкулеза. В настоящее время патология успешно излечивается, если вовремя провести все необходимые исследования. Но, к сожалению, лечение этой инфекции занимает довольно продолжительное время.
Видео: палочка Коха в программе “Жить здорово!”
Читайте также:


