Боли в плечевых суставах после наркоза

Лапароскопия является на сегодняшний день самым распространенным малоинвазивным методом исследования и оперативного вмешательства на внутренних органах. Любая операция сопровождается болевым синдромом. Почему болят плечи после лапароскопии? Этот вопрос часто задается пациентами, перенесшими такое оперативное вмешательство.
Большинство операций в настоящее время проводится методом лапароскопии. Эта методика не дает такой травмы внутренних органов как полостное вмешательство, но боль в течение нескольких дней после хирургического лечения может наблюдаться.
- Почему болят плечи после лапароскопии
- Особенности лапароскопических операций
- Причины появления болевых ощущений после лапароскопии
- Восстановительный период после операции
- Полезное видео
- Обезболивание в послеоперационном периоде
Почему болят плечи после лапароскопии
Большая часть операций методом лапароскопии проводится под общим обезболиванием и пациент в это время не ощущает никакого дискомфорта. По мере выхода из наркоза болевой синдром начинает проявляться в области операционного поля в брюшной стенке. Интенсивность болей, как правило, умеренная и через 1-2 суток после операции значительно снижается.


Часто такая локализация болевого синдрома обусловлена оперативным вмешательством по поводу удаления желчного пузыря. Всасывание углекислого газа и выведение его из организма проводится естественным путем и часто боль проходит в течение 5-7 дней.
Особенности лапароскопических операций
Основная масса операций в настоящее время проводится методом лапароскопии, на долю которых приходится 90% всех вмешательств. Внедрение такой методики в хирургическом лечении дает ряд значительных преимуществ перед полостными операциями. Особенностью лапароскопического оперативного вмешательства являются следующие преимущества:
- значительное снижение травматического повреждения оперируемого органа;
- быстрое купирование болевого синдрома и восстановление физиологических функций организма;
- короткий срок пребывания в стационарных условиях, который ограничивается 1-2 днями;
- многие вмешательства, как диагностические, так и хирургические, могут выполняться по показаниям в амбулаторных условиях;
- в несколько раз сокращается пребывание пациента на больничном листе;
![]()
реабилитация в послеоперационном периоде сокращается до нескольких недель;- снижение риска послеоперационного образования спаек;
- наличие косметического эффекта, так как малые проколы (до 10 мм), затягиваясь, практически не оставляют следов на брюшной стенке.
Такие особенности и преимущества лапароскопического вмешательства, делают эту методику приоритетной.
Причины появления болевых ощущений после лапароскопии
Болевой синдром, возникающий после операции, может локализоваться не только в проекции операционного поля. Часто болит шея и плечи после лапароскопии или боль сохраняется в других областях тела. Этот дискомфорт могут провоцировать следующие причины:
- Травма мягких тканей внутренних органов – боль локализуется в области живота, где проводилось оперативное вмешательство.
- Заинтересованность брюшины – механическое раздражение органа происходит вследствие введения в брюшную полость определенного объема углекислого газа. Кроме этого, давление газового пузыря на диафрагму, также действует раздражающе, вызывая ответную реакцию организма.
- Повреждение сосудистой сети, повлекшее за собой нарушение кровотока.
- Наличие воспаления в операционном поле – сопровождает любое хирургическое вмешательство. Если идет присоединение инфекции, течение воспалительного процесса усугубляется и болевой синдром усиливается с ухудшением общего состояния пациента.

Восстановительный период после операции
Восстановление после малоинвазивного хирургического лечения идет значительно быстрее по сравнению с полостной операцией. Такая методика позволяет значительно сократить сроки регенерации тканей и полностью восстановить трудоспособность пациента.

Обязательно проводится обработка швов, которые снимаются на 5-7 день. Для повышения мышечного тонуса брюшной стенки через 2 дня после операции одевается бандаж, который носится постоянно. В некоторых случаях по показаниям устанавливается дренаж в брюшную полость. Сон и отдых рекомендован только лежа на спине.

Через 3-4 часа пациента поднимают с постели, и разрешается непродолжительная ходьба. Такой ранний подъем является профилактикой развития тромбофлебита и спаечного процесса. В это время может беспокоить не только живот, но и болеть ребра после лапароскопии. Снятие болевого синдрома купируется обезболивающими препаратами.
При отсутствии осложнений через 3-5 дней пациент выписывается из стационара для дальнейшей реабилитации. Полное восстановление организма проходит в течение 4 недель. В течение этого срока пациент продолжает выполнение рекомендаций врача, в которые входят следующие мероприятия:
- прием медикаментозных препаратов;
- систематическая обработка швов;
- запрещение на подъем тяжестей;
- запрет на посещение бани, сауны, приема общих ванн и купания в открытых водоемах;
![]()
соблюдение диеты в рационе питания с исключением из употребления жирной жареной пищи, острых приправ и соусов, бобовых культур, кондитерских изделий, алкогольных и газированных напитков;- посещение занятий ЛФК;
- запрещение на езду в общественном и личном транспорте.

Полезное видео
Как проходит реабилитационный период специалист рассказывает в этом видео.
Обезболивание в послеоперационном периоде
Болевой синдром в послеоперационном периоде обязательно присутствует. Особенно интенсивно он проявляется в течение 12 часов с момента вмешательства. В это время может после лапароскопии болеть спина, живот, поясница, особенно если вмешательство проходило на органах малого таза. Такое состояние в раннем послеоперационном периоде является нормой.
Для снятия острой боли в период нахождения пациента в стационаре применяются следующие препараты:
![]()
Диклофенак;- Кеторол;
- Парацетамол;
- Но-Шпа, Баралгин.
Как правило, острая боль купируется через 1-2 дня, но терпимые неприятные ощущения могут оставаться и после выписки из стационара. Если продолжает иметь место незначительный болевой синдром в области живота, рекомендованы обезболивающие препараты в таблетках, такие как Анальгин, Нурофен, Диклофенак.
Иногда боль может распространяться на один или оба сустава. В этом случае назначаются препараты обезболивающего и наружного действия, такие как Финалгон, Капсикам, Фастум гель. Такое комплексное лечение быстро приводит к купированию болевого синдрома, который чаще всего проходит в течение недели после выписки из стационара.
Мышечные боли после наркоза являются частыми осложнениями общей анестезии у взрослых и детей. Как правило, они похожи на крепатуру и проходят на протяжении 2-3х дней, после проведенной операции. Боль в теле, в большинстве случаев, развивается в виде защитного механизма на внешние раздражители и на введенные препараты.
Механизм развития болевого синдрома
Почему боли в мышцах часто развиваются после проведения оперативных вмешательств с применением общего наркоза?

Часто после наркоза возникают болевые ощущения, но они обычно проходят за несколько дней
Этому распространенному явлению есть несколько объяснений:
- Боль в мышцах развивается вследствие введения больному миорелаксантов. Эти препараты необходимы для полного расслабления скелетной мышечной ткани. При полном расслаблении мышечная клетка изменяет свою полярность. Происходит сбой в работе натрий-калиевого насоса. Также миорелаксанты влияют на нервные окончания — синапсы, которые в норме получают и передают сигналы исходящие из центральной нервной системы. Связь этих синапсов с нервной клеткой осуществляется благодаря медиатору ацетилхолину. Миорелаксанты способны на время прерывать действие этого медиатора. После восстановления контакта мышечной ткани с нервными окончаниями возможно появление боли.
- Боль является защитной реакцией организма на стрессовую ситуацию, которой является операция и состояние общего наркоза. Почему защитная реакция проявляется именно болевым синдромом, объяснить не сложно. Организм подсказывает пациенту, что он не здоров.
- Боль во всем теле также может быть симптомом интоксикации организма. Интоксикация развивается вследствие присоединения инфекции. Внутрибольничная инфекция отличается от обычной большим количеством антибиотикорезистентных возбудителей. Эти внутрибольничные бактерии обычно не восприимчивы к антибактериальной терапии. У пациента может развиться нагноение операционной раны или же больничная пневмония.
Особенности болевого синдрома у детей
У детей болевой синдром развивается так же часто, как и у взрослых. Но к боли в теле у деток необходимо подходить более серьезно. Это связано с их физиологическими особенностями.
Организм ребенка младшего возраста еще не в состоянии полноценно воспринимать ряд препаратов. У него еще не полностью развита ферментативная система, которая в норме у взрослых перерабатывает и выводит поступившие в организм медикаменты. Вследствие этого, боль в теле у ребенка может быть следствием интоксикации препаратами для наркоза.

Дети также подвержены болевому синдрому, но врачам сложнее определить степень боли у ребенка
Также врачам сложно оценить выраженность болевого синдрома у маленьких деток. Такие пациенты могут выражать свою боль только плачем и психической возбужденностью. У анестезиологов есть специальные таблицы, по которым они оценивают выраженность боли у грудничков, но они не всегда показательны.
Еще одной особенностью детского организма является плохая переносимость наркотических обезболивающих препаратов, которые обычно используются у взрослых во время послеоперационного периода. Эти препараты выводятся детским организмом в два раза дольше и могут подавлять центр дыхания. Вследствие этого, полноценно обезболить ребенка после операции сложно.
Не стоит забывать о более высокой восприимчивости детского организма к инфекционным заболеваниям. Они более склонны к развитию внутрибольничной пневмонии и инфекции мочевыводящих путей.
Обследование пациентов с болевым синдромом
При длительном сохранении боли во всем теле после операции, необходимо установить причины ее развития. Для этого нужно провести ряд инструментальных и лабораторных исследований, которые включают:
- Общий анализ крови с развернутой лейкоцитарной формулой. При повышенной скорости оседания эритроцитов (СОЭ), высоком уровне лейкоцитов со сдвигом их формулы влево необходимо подозревать бактериальную инфекцию.
- Общий анализ мочи. Необходим для исключения мочевой инфекции, при которой в анализе будут присутствовать белок и лейкоциты.
- Рентгенография органов грудной полости. Это исследование необходимо для исключения воспаления легких.

Для исключения воспаления легких одним из обследований является рентгенография
Эти обследования основные. Их список может расширяться в зависимости от специфики проведенной операции или наличия других симптомов.
Болевой синдром в теле — частое последствие перенесенного оперативного вмешательства с применением общего наркоза. Чаще всего он развивается вследствие применения миорелаксантов — препаратов расслабляющих мышечные клетки. При этом все неприятные ощущения в мышцах проходят на протяжении двух-трех дней, и пациент не нуждается в специфическом лечении. Но боль может быть симптомом инфекционного процесса в организме, и в таком случае необходимо обследование и лечение больного.
Артроскопия представляет собой малоинвазивную методику, прекрасно заменившую традиционную открытую операцию на плечевом суставе (ПС). Она позволяет проводить одновременно диагностику заболевания и устранять имеющиеся проблемы при минимальном ущербе. При процедуре не требуется разрезов, всего несколько небольших проколов, что дает возможность избегать повреждения соединительной ткани.
Обычно используется два/три прокола. В один вводится артроскоп, оснащенный источников света и микроскопической видеокамерой, которая передает изображение на монитор. Это позволяет подробно разглядеть все структуры. Одна или два других пункции используются для введения микрохирургических инструментов, необходимых для проведения операции.
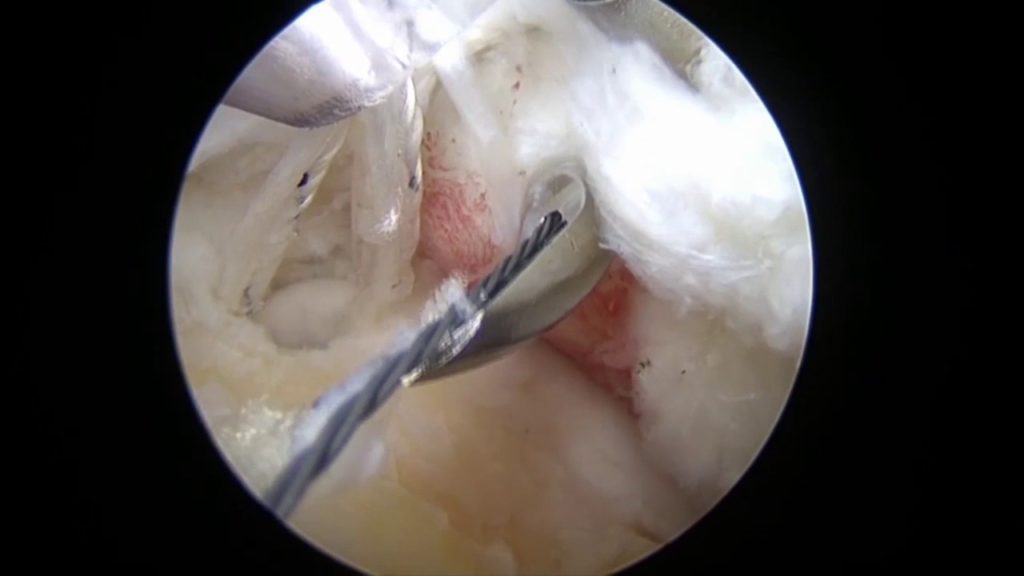
Вид изнутри на сустав.
Такая методика обеспечивает высокую точность оперирования, минимальность вмешательства, отсутствия послеоперационных осложнений и быстрый период реабилитации. Особой актуальностью процедура пользуется среди спортсменов, которым необходимо быстро восстановиться и продолжить тренировки.
Особенности операции
Путь пациента перед операцией начинается с консультации анестезиолога, который предложит возможные варианты анестезии. Чаще всего производится регионарная анестезия руки или только области плеча. Вещество (наркоз) вводится в основание шеи или по ходу чувствительных нервов, относящихся к плечу. В некоторых случаях врачи применяют комбинированную анестезию с седативными препаратами или легкими анестетиками общего действия, так как пациент может испытывать неприятные ощущения во время операции. Также необходимо будет сдать анализы крови, ЭКГ и флюорографию.
Важно сообщить лечащему врачу о лекарственных препаратах и/или пищевых добавках, которые принимаются. Вероятно, некоторые из них придется прекратить принимать на время до и после операции.
Вмешательство проводится в двух позициях: полулежащее положение и положение, лежа на боку. Каждое положение позволяет проводить разные операции, поэтому хирург выбирает более подходящий доступ для каждого пациента.
Во время хирургического процесса сначала вводится жидкость, увеличивающая размер сустава. Это позволяет получить более качественное и четкое изображение. Затем делаются проколы (от 1 до 3), в один из которых вводится артроскоп. После постановки диагноза в другие доступы вводятся микроинструменты для проведения операции. В конце операции хирург накладывает швы или пластырные полоски для бесшовного сведения краев ран, закрепляя их мягкой повязкой.
Операция обычно не занимает больше часа.
Видео операции
Показания к артроскопии
Использовать данное вмешательство предлагается хирургами в следующих ситуациях:
Когда операция не поможет
Любая процедура имеет свои ситуации, когда она бессильна. Не рекомендуется прибегать к этому методу лечения и диагностики при:
- фиброзном или костном анкилозе;
- наличии инфицированной раны;
- гнойно-воспалительных процессов в околосуставных тканях;
- печеночной, почечной, сердечно-сосудистой недостаточности;
- деформирующий остеоартроз III-IV стадии.
В некоторых случаях, на усмотрение специалиста, операция может быть проведена:
- обширные повреждения (порванные связки и суставные капсулы, нарушение герметичности сустава);
- обильное кровоизлияние в суставную полость.
В случаях анкилоза и артроза плечевого сустава рекомендовано проводить эндопротезирование (замену пораженных суставных поверхностей на протез).
Какой наркоз
Существует несколько видов и тактик анестезии исходя из особенностей повреждения плечевого сустава.
- Проводниковая анестезия при помощи межлестничной блокаде. Вводимый анестетик достигает каудальной порции шейного сплетения (С3, С4), верхних и средних отделов плечевого сплетения (С5, С6, С7), нижнего ствола препарат достигает позже и в значительно меньших концентрациях, поэтому блокада срединного и локтевого нервов чаще всего не наступает. Данный вид анестезии используется при остеосинтезе ключицы, устранения привычного вывиха плеча (ПВП), вправлении вывиха плеча, при операциях на верхней трети плеча.
- Проводниковая анестезия через надключичный доступ. Местный анестетик хорошо взаимодействует со всеми стволами плечевого сплетения, однако в 80% случаев не достигает локтевого нерва. Показана такая анестезия при операциях на верхней конечности, локтевом суставе. Применяется при остеосинтезе плечевой кости.
- Эндотрахеальный (ингаляционный) наркоз. Такая анестезия погружает пациента в состояние глубокого медикаментозного сна, близкого к физиологическом.
- Комбинированная анестезия. Самый частый выбор врачей-хирургов. Применяется эндотрахеальный наркоз вместе с проводниковым. Это позволяет потенцировать эффективность методов и увеличить обезболивающий эффект после операционного вмешательства.
Боли и осложнения артроскопии плечевого сустава
Если хирург соблюдал все нормы безопасности, а в период реабилитации выполнялись рекомендации – осложнений обычно не наблюдается. Однако всегда существуют риски. К ним относятся:
- повреждение нервов или сосудистого сплетения, сгустки в области операционного доступа;
- кожные заболевания (экзема, гнойники, псориаз);
- воспалительный процесс в самом суставе;
- могут повреждаться хрящевые ткани, в результате чего может произойти полное
- срастание костных тканей (вплоть до развития клинической картины артроза IV стадии);
- боли разного характера в самом суставе и тканях вокруг него;
тромботические осложнения.
Чаще остальных из осложнений встречается послеоперационное инфекционное осложнение. Возбудителями являются Propionibacterium acnae и Staphylococcus aureus. Такая инфекция дает более острое начало, быстрое развитие яркое картины инфекционного поражения: отечность и припухлость сустава, местная гиперемия (которая без должного лечения может перейти в генерализованную форму), болезненность и ограничение подвижности сустава.
Болевой синдром практически всегда сопровождает прооперированного в первые дни после операции. В этом периоде важно максимально зафиксировать прооперированную конечность и пользоваться любыми доступными препаратами для снятия болевых ощущений – НПВП, глюкокортикоиды и их внутрисуставные инъекции, внутрисуставные инъекции гиалуроната натрия (в зависимости от выраженности болей). Продолжительность этого периода у каждого пациента разная, однако, чаще всего состояние улучшается к концу первой недели после артроскопии.
Общие принципы реабилитации
Реабилитация после артроскопии – дело терпеливых и целеустремленных пациентов. Ощущение полного восстановления придет через полгода (
4-6 месяцев). Наибольшую опасность в период восстановления может сыграть прогрессирующая атрофия мышечного каркаса и застойные явления. Для предотвращения развития таких состояний необходимо заниматься лечебной гимнастикой, цель которой — укрепление плечевого сустава и его мышечных слоев.
Самые первые движения плечевым суставом должны проходить под присмотром лечащего врача. Основная цель – донести до пациента правила и технику выполнения упражнений лечебной физкультуры. На 2 день упражнения выполняются в трех положениях: лежа на здоровом боку, лежа на спине и стоя. С 3-4 дня занятия продолжаются в зале ЛФК.
С конца первой недели необходимо начинать задействовать и активизировать травмированную конечность. Упражнения нацелены на улучшение локального кровоснабжения и предупреждение гипотрофии мышц плеча.
Первыми движениями пациента становятся последовательные активные и пассивные движения здоровым плечом. Такая методика сформирует двигательный стереотип, который поможет прооперированной стороне выполнять упражнения правильно. Важно прислушиваться к собственным ощущениям. Если во время занятий и после них появляются/усиливаются болевые ощущения – необходимо проконсультироваться с лечащим врачом. По итогам беседы может быть изменен комплекс упражнений на другой.
Для достижения максимального укрепляющего эффекта необходимо соблюдать определенные правила.
Всем хочется восстановиться скорее, чтобы вернуться в повседневную жизнь. Но следует набраться терпения – дать плечу и мышцам набрать свои необходимые кондиции.
Активные физические нагрузки допускаются через 3-6 недель после проведения операции. К этому моменту пациент уже может работать с отягощениями, резиновыми амортизаторами и блоковыми тренажерами. ЛФК условно разделено на три направления:
- простые действия для поддержания мышечного тонуса;
- силовые активные нагрузк, затрагивающие всю плечевую зону;
- нагрузки с применением дополнительных приспособлений (эспандеров).
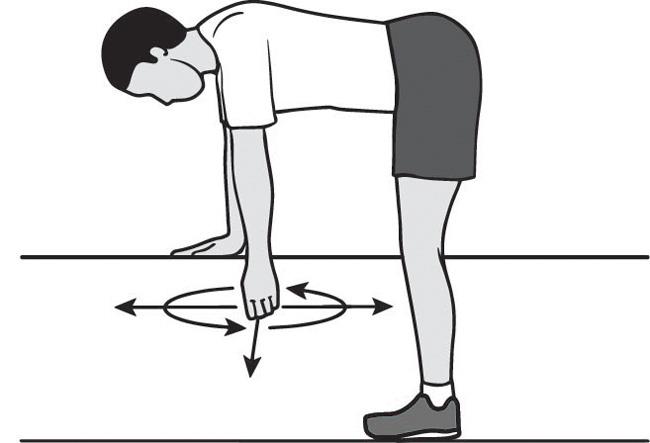
Пациент опирается здоровой рукой о стол, в то время как больная свободно свисает вниз. Упражнение заключается в покачивании туловищем, а рука при этом полностью расслаблена. Со временем движение туловищем прекращаются, а свисающая рука продолжает раскачиваться по типу маятника. Движения выполняют в разных направлениях: влево-вправо, вперед-назад, по кругу.
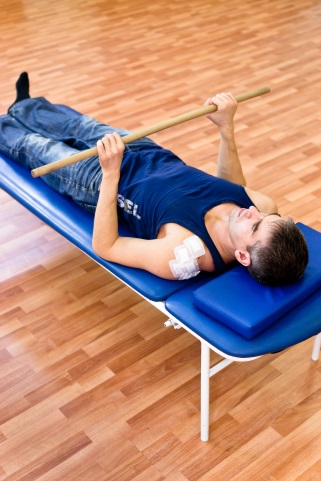
Далее проводится пассивная наружная ротация плеча с помощью здоровой руки. В качестве вспомогательного инструмента используется гимнастическая палка, с помощью которой пассивно вовлекается пораженная рука в наружную ротацию.
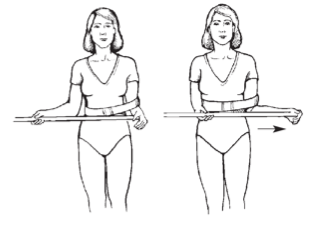
Затем выполняют упражнения для раннего пассивного растяжения плеча в замкнутом контуре сидя за столом.
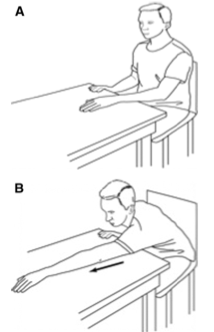
Задачи на этот период: увеличить амплитуду движений в плечевом суставе и начать постепенно тренировать мышечную силу верхней конечности (для возможности поднятия руки до горизонтального уровня). Добавляются пассивно-активные движения с использованием упражнений с укороченным рычагом.
Упражнения выполняются с помощью здоровой руки:


В облегченных положениях:


В закрытой кинематической цепи (гимнастическая палка):

Для увеличения амплитуды в плечевом суставе применяют упражнения с отведением верхней конечности по скользящей поверхности:


С помощью фитбола:


При помощи укладов (лечение положением):

Когда плечо будет достаточно укреплено, можно подключать изометрические и активные упражнения:
На заключительном этапе (8-12 недель) рекомендуется заниматься в зале при помощи амортизаторов и блоковых тренажеров. Наибольшим спросом пользуется механотерапия (Kinetec).
Спорт после артроскопии плеча
Травмы особенно часто преследуют спортсменов, особенно олимпийских видов спорта. Встает вопрос: а когда и реально ли вернуться на прежний уровень своих кондиций после артроскопии плечевого сустава? Реально, при грамотном и обязательном выполнении рекомендаций лечащего врача и необходимого периода восстановления.
Средние сроки (при соблюдении непрерывной реабилитации, удовлетворительного состояния сустава до травмы) восстановления составляют 6 месяцев. После проведения декомпрессии субакромиального пространства: 2-3 месяца. После реконструктирующей операции на суставной губе (в том числе и лопатки) и акромиопластике: 6 месяцев. После шва манжеты ротаторов: 8-10 месяцев.
Чем тяжелее и выше нагрузка на плечевой сустав в определенном виде спорта, тем тщательней необходимо восстанавливать мышцы и их координацию.
Лучшие врачи Москвы и СПб

Миленин Олег Николаевич
Врач травматолог-ортопед. Кандидат медицинских наук. Специализируется на хирургическом лечении повреждений связочного аппарата и нестабильных состояний плечевого и коленного суставов.

Джоджуа Алхас Вальтерович
Врач травматолог-ортопед кмн, доцент, заведующий отделением травматологии НМХЦ им.Н.И.Пирогова. Специализируется на хирургии переломов, остеосинтезе и эндопротезировании крупных суставов.

Игорь Александрович Кузнецов
Профессор, доктор медицинских наук. Врач хирург, травматолог-ортопед. Один из лучших специалистов Российской Федерации в сфере ортопедии и травматологии. 35 лет стажа, из них 30 лет отданы именно артроскопии, проведено более 10 000 операций.

Белоусов Евгений Иванович
Травматолог-ортопед, хирург. Врач высшей квалификационной категории. Прием детей от 12 лет и взрослых. Выполняет пластику ПКС с использованием СТ, ВТВ, и сухожилия 4-х главой мышци бедра, шов мениска, хондропластику, операции при нестабильности надколенника, плечевого сустава и повреждении ротаторной манжеты, удаление хрящевых тел из локтевого и голеностопного суставов.
Довольно часто встречается такая ситуация, что болят суставы после наркоза. В большинстве случаев подобное явление считается нормой и представляет естественную реакцию организма на серьезные препараты, которые вводятся в целях анестезии. Чтобы избежать развития контрактуры, нужно как можно раньше восстановить полноценную двигательную деятельность.

Почему болят суставы после наркоза?
Суставные боли, что возникают после общего наркоза, могут локализоваться в определенных частях тела или распространиться по всему опорно-двигательному аппарату. Как правило, неприятные ощущения проходят через 2—3 дня после проведения операции. Существует ряд причин, которые провоцируют болевые ощущения в теле после операции:
- Мышечное расслабление. При проведении хирургического вмешательства вводят препараты, которые воздействуют на мышцы и полностью угнетают их сократительную способность. Такие лекарства называются миорелаксантами. Под их воздействием мышечный скелет расслабляется, что приводит к неправильному поглощению натрия и калия волокнами. Миорелаксанты нарушают связь мышечной ткани с нервными окончаниями, что блокирует поступление сигнала в мозговые каналы. При восстановлении связи развивается болевой синдром. Околосуставная мышечная ткань может спровоцировать фантомные боли, когда больному кажется, что неприятные ощущения возникают именно в костно-хрящевой ткани.
- Стресс. Любое оперативное вмешательство считается стрессовой ситуацией для организма. Воздействие наркоза, как инородного вещества, усиливает эффект. Боль в суставах и мышцах развивается как сигнал о том, что организм нездоров.
- Интоксикация. Причиной этому является попадание инфекции в организм человека. Как правило, это внутрибольничная группа болезнетворных микроорганизмов, которые устойчивы к антибактериальной терапии. Такое явление проявляется накоплением гнойного экссудата в ране или же развитием инфекционной пневмонии. Если бактерии проникают в костно-хрящевую ткань — это становится причиной внутрисуставного воспаления и приводит к серьезным дегенеративно-дистрофическим структурным изменениям.
Болевой синдром у малышей носит такой же характер, как и у взрослых, правда, первопричиной их развития может сработать другой фактор. У детей дошкольного возраста в организме вырабатывается недостаточное количество ферментов, которые способствуют переработке и выводу препаратов. Поэтому компоненты лекарств накапливаются и приводят к интоксикации, которая провоцирует воспалительный процесс, что становится причиной патологических ощущений.
Еще одной причиной болей в послеоперационный период у детей служит плохая усвояемость наркотических обезболивающих препаратов, которые применяются в первые дни после проведения операции. Взрослый организм подобные средства впитывает легко и быстро. Но на ребенка они оказывают медленное и неполноценное действие. При этом малыш испытывает неинтенсивные приглушенные болевые ощущения.
Нередко наркотические болеутоляющие лекарства приводят к нарушению работы дыхательной системы у детей.
Как избавиться от симптома?
В первую очередь проводится дополнительное обследование больного. Делают общий и биохимический анализ крови, чтобы определить наличие воспалительного процесса. А также проводятся инструментальные исследования в зависимости от локализации и характера болевого синдрома. Для обследования суставов используют рентгенографию, МРТ и КТ.

Наркотический анальгетик может применяться при послеоперационных осложнениях.
Если причиной подобного состояния считается естественное послеоперационное осложнение, тогда применяется комплекс наркотических и ненаркотических анальгетиков. Первая группа препаратов принимается только под строгим наблюдением врача и с соблюдением точных дозировок. Чтобы не вызывать привыкание организма, наркотические обезболивающие средства со временем заменяются более безопасными аналогами.
Реабилитация в послеоперационный период способствует снижению болевых ощущений, заживлению ран и рассасыванию рубцовой ткани. Для этого применяют ЛФК в положении лежа и полусидя. В основном упражнения направлены на восстановление кровообращения в мелких суставах нижних конечностей и шейного отдела позвоночника. Физиотерапевтические процедуры способствуют быстрому заживлению пораженных участков кожных покровов, а также оказывают обезболивающее действие.
Читайте также:





