Гнойный артрит плечевого сустава осложнения
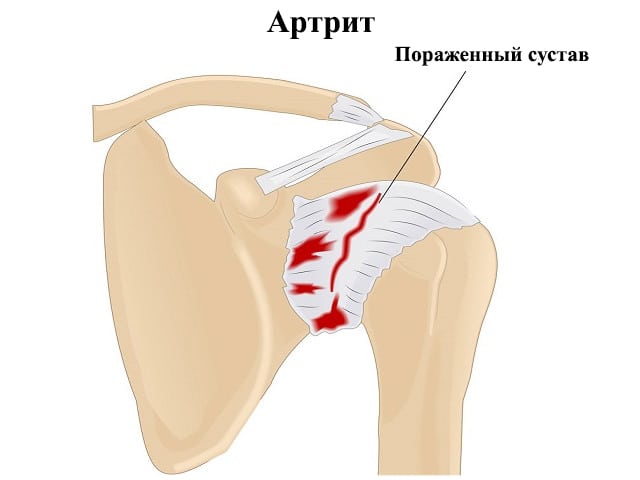
Артрит плечевого сустава — воспалительная патология, поражающая область сочленения впадины лопатки с костной головкой. Причинами его развития становятся предшествующие травмы, системные аутоиммунные заболевания, респираторные и урогенитальные инфекции, малоподвижный образ жизни, чрезмерные физические нагрузки. Характерные клинические проявления плечевого артрита — боль, усиливающаяся при движении рукой, отечность, крепитация, тугоподвижность.
Диагноз выставляется на основании результатов инструментальных исследований: рентгенографии, МРТ, КТ. Биохимические анализы необходимы для установления видовой принадлежности инфекционных агентов, их чувствительности к лекарственным средствам. В терапии используются фармакологические препараты, физиопроцедуры, массаж, ЛФК. При неэффективности консервативного лечения проводится хирургическая операция (артротомия, гемиартропластика, эндопротезирование).
Характерные особенности патологии
Важно знать! Врачи в шоке: "Эффективное и доступное средство от АРТРИТА существует. " Читать далее.
Артриты плеча — группа воспалительных поражений сочленений различного патогенеза. По мере прогрессирования заболевания в патологический процесс вовлекаются практически все элементы шарообразного сустава. Воспалением повреждаются синовиальная оболочка, капсула, хрящевые, а впоследствии — и костные ткани. Плечевой (лопаточно-торакальный) сустав снаружи окружен капсулой. Мощная клювовидно-акромиальная связка и окружающие мышцы (дельтовидная, подлопаточная, над- и подостные, малые и большие круглые) стабилизируют сочленение, обеспечивают свободу движений руки. Особое анатомическое строение плеча позволяет человеку:
- сгибать и разгибать руку;
- совершать отведения, приведения, круговые вращения.
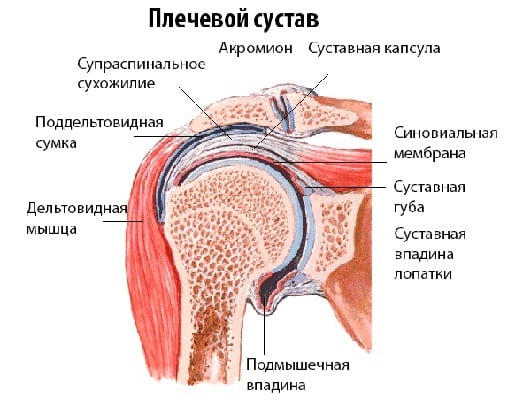
Поэтому при поражении патологией одного соединительнотканного элемента снижается функциональная активность всего сочленения.
Воспаление плечевого сустава данной локализации диагностируется чаще всего у пожилых пациентов, но нередко выявляется и у людей среднего возраста. Оно может быть изолированным, то есть поражать только плечевое сочленение, или системным, когда в патологию вовлекаются несколько крупных и мелких сочленений(полиартрит). Тактика лечения зависит от вида артрита. При обнаружении инфекционного заболевания (сифилитического, гонорейного, бруцеллезного) достаточно грамотно проведенной антибиотикотерапии для полного выздоровления пациента. Псориатический, ревматоидный, подагрический артриты пока не поддаются полному излечению. Основная задача их терапии — достижение устойчивой ремиссии.
Причины и провоцирующие факторы
Причинами развития заболевания становятся инфекционные, системные, эндокринные патологии. Посттравматический артрит возникает после предшествующей травмы — перелома образующих сочленение костей, появления трещин, разрыва вращательной манжеты, повреждения связочно-сухожильного аппарата.
Ревматоидный артрит развивается в результате нарушения функционирования иммунной системы, когда она начинает продуцировать антитела для атаки на собственные клетки организма. Вследствие аутоиммунного воспаления поражаются синовиальные оболочки, формируются грануляционные ткани, возникает полный или частичный анкилоз, происходят деструктивные изменения хрящевых тканей. Этиология ревматоидного артрита пока не установлена. Предполагается, что причиной его развития является сочетание определенных провоцирующих факторов:
- наследственная предрасположенность;
- врожденный дефект клеточного иммунитета;
- внедрение патогенных микроорганизмов, вирусов.
Остеоартрит (остеоартроз) диагностируется в основном у пожилых пациентов и стариков. Дегенеративно-дистрофическая патология возникает в результате снижения выработки коллагена, замедления регенерационных процессов, изнашивания хрящевых тканей.
Подагрические и псориатические артриты являются осложнением системных заболеваний. В их клинических картинах присутствуют признаки поражения внутренних органов, кожных покровов, центральной нервной системы.
Развитие инфекционного артрита часто бывает спровоцировано травмой, при которой нарушается целостность кожи. Это проколы, глубокие порезы, сильные удары, оскольчатые переломы. С поверхности кожи в полость суставной сумки проникают болезнетворные бактерии — эпидермальные или золотистые стафилококки.
Патогенные микроорганизмы могут попасть в плечевое сочленение с потоком крови из первичных воспалительных очагов. Наиболее часто они формируются в верхних и нижних дыхательных путях, желудочно-кишечном тракте, органах мочеполовой системы. Поэтому инфекционный артрит нередко выявляется у больных туберкулезом, бруцеллезом, сифилисом, гонореей из-за проникновения в суставные полости стрептококков, стафилококков, спирохет, трепонем и других инфекционных агентов.
Предрасполагающими к возникновению патологии факторами становятся сильное переохлаждение организма, гипокинезия, избыточные физические нагрузки, частые стрессовые ситуации, отложение солей в суставах.
Клиническая картина
Ведущий симптом любого вида артрита — боль в плечевом суставе. На начальном этапе патологии она выражена не ярко, обычно возникает после интенсивных физических нагрузок. Болезненные ощущения нестойкие, исчезают после непродолжительного отдыха. Для ревматоидного артрита характерно двухстороннее (симметричное) поражение сочленений. Поэтому боль может появляться и в правом, и в левом плечевом суставе.
На начальной стадии воспалительной патологии человек не обращается за медицинской помощью, списывая дискомфортные ощущения на усталость после тяжелого рабочего дня. Поэтому заболевание прогрессирует, поражая мягкие, хрящевые ткани плеча, его связки и сухожилия.
При артрите 2 степени тяжести боль становится постоянной, возникает как при движении, так и в состоянии покоя. Болевой приступ в ночное время провоцирует расстройство сна, утром человек чувствует себя разбитым. К клиническим проявлениям плечевого артрита второй степени относятся быстрая утомляемость, сонливость, вялость, психоэмоциональные расстройства. Боль сопровождается ограничением подвижности плеча. Возникают проблемы при его развороте, подъеме руки, отведении ее в сторону.
Даже "запущенный" АРТРИТ можно вылечить дома! Просто не забывайте раз в день мазать этим.
Для патологии характерны также следующие симптомы:
- крепитация — хруст плеча, щелчки, потрескивание при движении сустава;
- гиперемированность (покраснение) кожных покровов в области плеча;
- при пальпации ощущается болезненность, повышение местной температуры;
- отечность плечевого сочленения, особенно в утренние часы;
- скованность движений по утрам.
При пальпации плеча при артрите 3 степени появляется острая, пронизывающая боль, иррадиирущая в предплечья, локти, шею. Сочленение деформировано, тугоподвижно из-за полного или частичного сращения суставной щели. Деструктивно-дегенеративные изменения гиалиновых хрящей приводят к утрате работоспособности и инвалидизации.
При инфекционном артрите, осложненном гнойным воспалением, в области плеча наблюдается припухлость. При надавливании на уплотнении определяется флуктуация — перемещение жидкости. Для снижения выраженности болей человек постоянно сгибает руку в локте, прижимая ее к корпусу, а плечо опускает и слегка смещает кпереди. В парартикулярных тканях образуются флегмоны — острые разлитые гнойные воспаления. Активизировавшиеся инфекционные агенты в процессе жизнедеятельности выделяют токсичные продукты, потоком крови разносящиеся по всему организму.

Помимо суставных симптомов артрита, возникают признаки общей интоксикации. Температура тела несколько раз в день может повышаться до 40 °C, появляются диспепсические расстройства, головные боли, головокружения. Если в области плеча образовались флегмоны, то вскоре сустав полностью утрачивает подвижность.
Диагностика
Диагноз выставляется на основании клинической картины, внешнего осмотра пациента, изучения анамнеза, результатов цитологических и микробиологических исследований синовиальной жидкости, данных рентгенографии.
При подозрении на аутоиммунную этиологию заболевания требуется консультация ревматолога. Проводится ряд инструментальных и биохимических (в том числе серологических) исследований для исключения ревматоидного артрита. Наиболее информативным диагностическим методом является рентгенография в нескольких проекциях (прямой и боковой). Для уточнения диагноза могут быть назначены КТ, МРТ, артрография, электрорентгенография, увеличительная рентгенография, артроскопия.
| Вид, стадия, форма артрита плечевого сустава | Рентгенологические признаки |
| Инфекционный | Формирование секвестров — участков омертвевших тканей, свободно располагающихся среди неповрежденных структур |
| Вторичный артрит, сопровождающийся остеомиелитом | Периостальные наложения в проекциях метафизарных зон трубчатых костей |
| Хронический | Подвывихи и вывихи сочленений, разрастания краев костных пластинок |
| Остеоартрит, артрит 3 степени тяжести | Полное или частичное сращение суставной щели, сформировавшиеся остеофиты |
| Артрит 1 и 2 степени | Образовавшиеся деструктивные кистозные очаги околосуставных костных тканей |
Диагностическая термография позволяет выявить артрит по характерным для его течения локальным изменениям теплообмена. УЗИ плечевого сустава проводится с целью обнаружения патологического экссудата в синовиальной сумке и периартикулярных структурах. Результаты радионуклидной сцинтиграфии помогают выявить деструктивные изменения в костных тканях, стадию воспалительного процесса. При необходимости проводится артроскопия для обследования внутренних поверхностей сустава. Диагностическая процедура довольно травмоопасна, поэтому осуществляется при неинформативности других исследований. С помощью подографии (метод регистрации длительности отдельных периодов) измеряется амплитуда движений для оценки функциональной активности плечевого сустава.
Тактика лечения
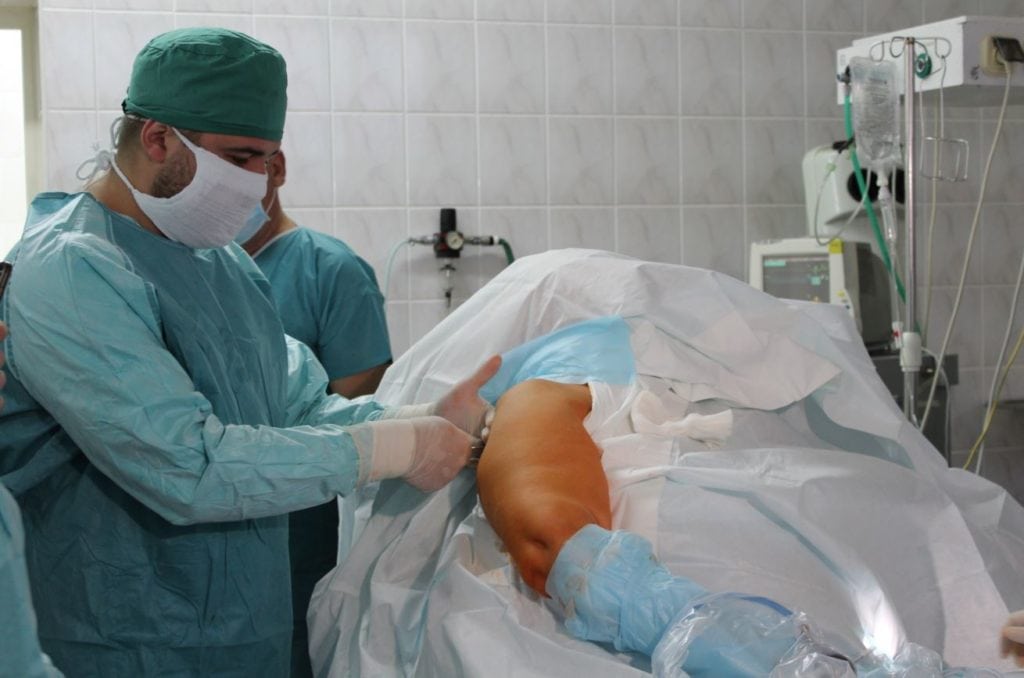
С самого первого дня лечения пациентам показан щадящий режим и ношение ортопедических приспособлений: ортезов различной степени жесткости, эластичных бандажей.
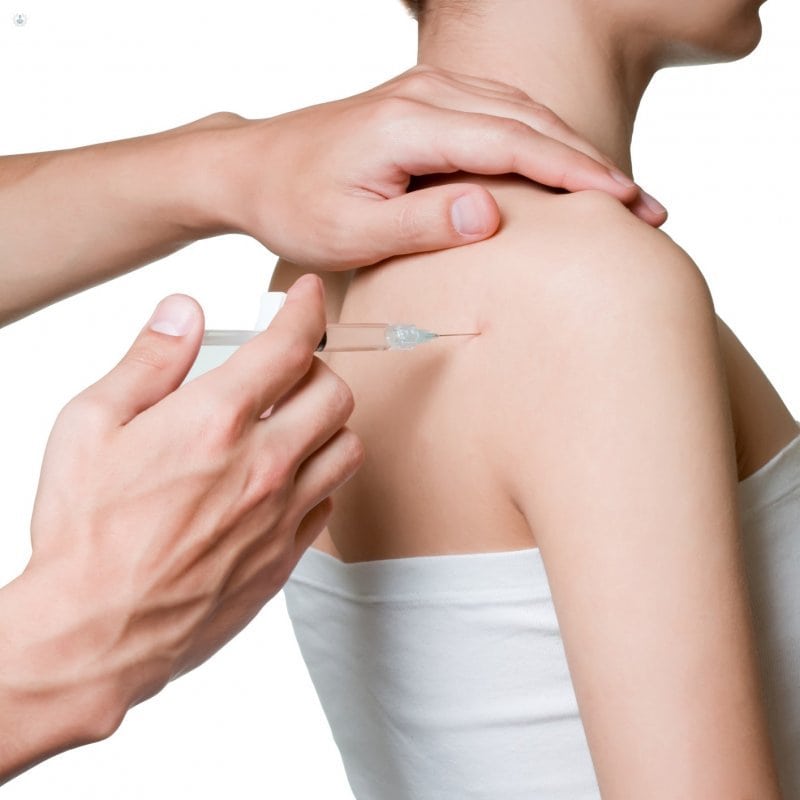
В отдельных случаях проводится полная иммобилизация плеча. Чтобы устранить острые боли, проводятся медикаментозные блокады. Обычно для лечебных процедур применяются анестетики (Новокаин, Лидокаин) в комбинации с глюкокортикостероидами (Триамцинолон, Дипроспан, Гидрокортизон, Дексаметазон).
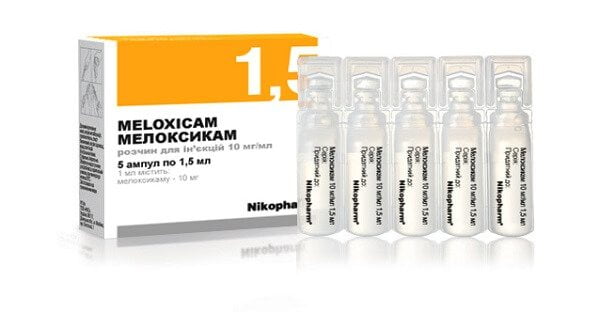
Если пациент жалуется на ноющие боли легкой или средней выраженности, то в терапевтические схемы включаются нестероидные противовоспалительные препараты в различных лекарственных формах:
- инъекционные растворы — Мелоксикам, Артрозан, Диклофенак, Ортофен;
- таблетки — Нурофен, Ибупрофен, Целекоксиб, Найз, Кеторол, Кетопрофен, Диклофенак;
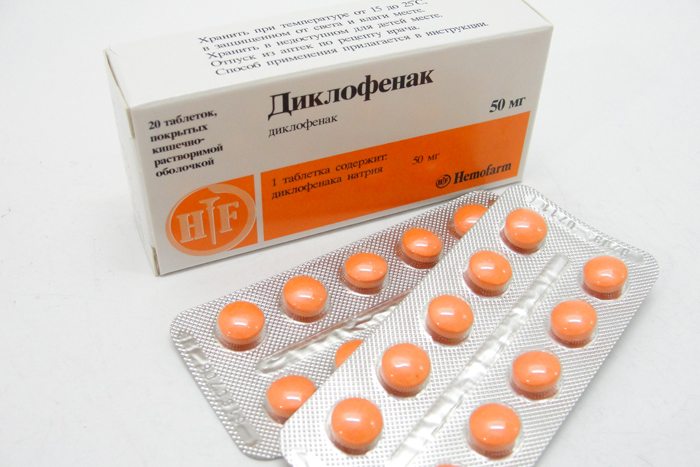
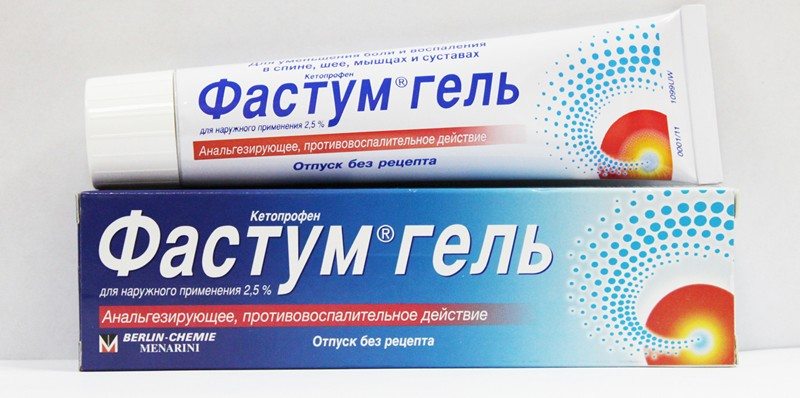
- мази и гели — Долгит, Вольтарен, Фастум, Артрозилен, Финалгель, Кетонал, Индометацин.
Для лечения инфекционного артрита требуется курсовой прием антибиотиков из группы макролидов, пенициллинов, цефалоспоринов. При необходимости в терапевтические схемы включаются хондропротекторы, миорелаксанты, препараты для улучшения кровообращения.
Чтобы усилить клинический эффект, пациентам назначаются физиопроцедуры (УВЧ-терапия, магнитотерапия, лазеротерапия), массаж, регулярные занятия лечебной физкультурой.
В терапии артрита плеча 1 и 2 степени тяжести используются консервативные методы. При обнаружении полного фиброзного или костного сращения проводится хирургическая операция, так как возникшую деструкцию тканей не удастся устранить приемом препаратов. Подвижность сустава восстанавливается с помощью артротомии, резекции или осуществляется замена сочленения эндопротезом.
Как забыть о болях в суставах и артрите?
- Боли в суставах ограничивают Ваши движения и полноценную жизнь…
- Вас беспокоит дискомфорт, хруст и систематические боли…
- Возможно, Вы перепробовали кучу лекарств, кремов и мазей…
- Но судя по тому, что Вы читаете эти строки - не сильно они Вам помогли…
Но ортопед Валентин Дикуль утверждает, что действительно эффективное средство от АРТРИТА существует! Читать далее >>>
Причины возникновения гнойного артрита
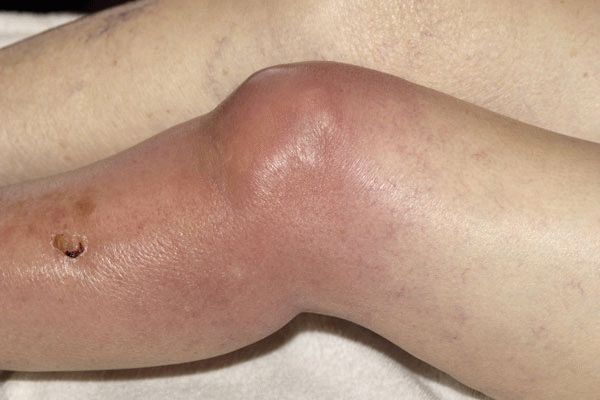
Гнойный артрит развивается вследствие проникновения бактерий в полость сустава. Чаще всего причиной являются грамположительные кокки (стрептококки, стафилококки). Микроорганизмы могут попадать в суставную полость несколькими способами:
- Контактный путь. Гноеродные бактерии проникают в суставную полость через открытую рану при проникающем ранении. Нередко инфицирование возникает вследствие проведения пункции, при недостаточном соблюдении правил асептики и антисептики.
- Гематогенный путь. Распространение микроорганизмов через кровь может возникать при гнойничковых процессах на коже (фурункул, карбункул), гнойном поражении костной ткани. Также гематогенный путь инфицирования может реализовываться при системных инфекционных заболеваниях. Локализация инфекции при этом не играет решающей роли, артрит может быть осложнением пневмонии, остеомиелита, пиелонефрита.
- Лимфогенный путь. В случае лимфогенного распространения микроорганизмы переносятся с током лимфы по лимфатическим сосудам.
Основные виды гнойного артрита и симптомы
В зависимости от причины, вызвавшей заболевание, выделяют первичный и вторичный артрит.
Первичный артрит, который вызван контактным распространением инфекции, в свою очередь разделяется на травматический и нетравматический. Клинические проявления при данном заболевании зависят от локализации процесса. Чаще всего поражаются тазобедренный, коленный или плечевой суставы. Значительно реже наблюдается воспаление мелких суставов. Однако можно выделить общие симптомы, которые характерны для любой локализации гнойного процесса:
- Синдром общей интоксикации. Характеризуется резким повышением температуры, ухудшением самочувствия, тошнотой, головной болью. В случае распространенного процесса может наблюдаться тахикардия, снижение артериального давления. Интоксикационный синдром характерен именно для гнойного процесса, при другом виде воспаления он менее выражен.
- Синдром местного воспаления. Проявляется локальными изменениями в пораженной области. Наблюдается значительный отек, выраженная боль, покраснение, гипертермия.
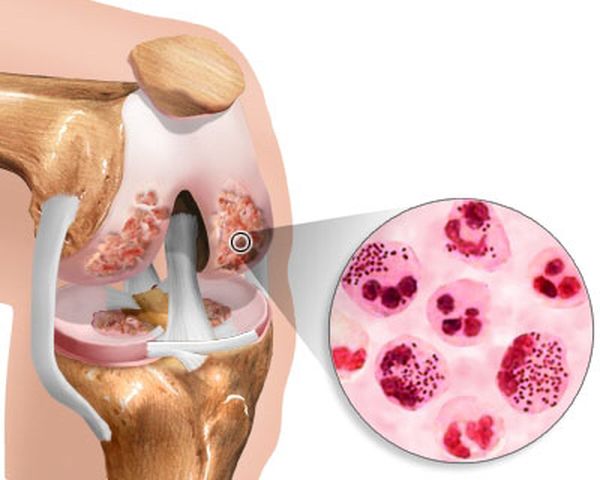
Гнойный артрит тазобедренного сустава имеет острое начало с выраженным интоксикационным синдромом и местными проявлениями. Особенностями данного вида артрита является то, что боль локализуется в наружной части бедра, может иррадиировать в паховую область.
Болезненные ощущения усиливаются при ходьбе, длительном стоянии. Наблюдается нарушение функции тазобедренного сустава при попытке отведения бедра. Местные симптомы характеризуются отечностью, покраснением в тазобедренной области. Пальпация пораженной области характеризуется болезненностью, объем пассивных и активных движений в суставе снижен.
Вторым по частоте встречаемости является гнойный артрит плечевого сустава. Боль при этом локализуется в плечевой области, имеет острый характер. Усиливается при попытке поднять руку, совершить вращательные движения. При осмотре выявляется значительный отек плечевой области, выбухание, покраснение кожных покровов. При помощи пальпации можно выявить болезненность, симптом флюктуации, снижение объема движений.
Гнойное поражение мелких суставов кисти может возникать при суставной форме панариция. При этом поражается суставное сочленение, которое соединяет фаланги пальцев. Такое состояние может наблюдаться при травматическом поражении с проникновением в суставную область или как осложнение кожной формы панариция. Клинически это проявляется болью, снижением функции пальца, отеком и деформацией.
Лечение заболевания
Лечение гнойного артрита может носить как консервативный, так и оперативный характер. Объем терапии зависит от распространения гнойного процесса, выраженности системных проявлений, общего состояния пациента, сопутствующей патологии опорно-двигательной системы. Основные направления терапии включают в себя воздействие на микробную флору, уменьшение проявлений интоксикации, восстановление функции пораженной конечности, купирование болевого синдрома.
Первая помощь при нетравматическом артрите заключается в иммобилизации конечности. Если причиной гнойного поражения является открытая травма, то необходимо провести обработку раны, аккуратно промыть ее. При выраженном болевом синдроме нужно дать обезболивающие препараты. Дальнейшие действия должны проводиться в медицинском учреждении. Первая врачебная помощь включает в себя первичную хирургическую обработку раны, профилактическую антибиотикотерапию, коррекцию болевого синдрома.
Базовое консервативное лечение включает два основных направления:
- Лечебная пункция суставной полости. При помощи специальной иглы проводится аспирация жидкости из полости сустава, промывание, внутрисуставное введение антисептиков и антибиотиков. При значительно выраженном гнойном процессе проводится дренирование.
- Антибиотикотерапия. В начале заболевания антибиотики назначаются эмпирически. После получения результатов анализа синовиальной жидкости выбор антибактериальных препаратов основывается на выявленной флоре.
В запущенных случаях, особенно при развитии сепсиса, назначается оперативное лечение в виде резекции пораженного сустава.
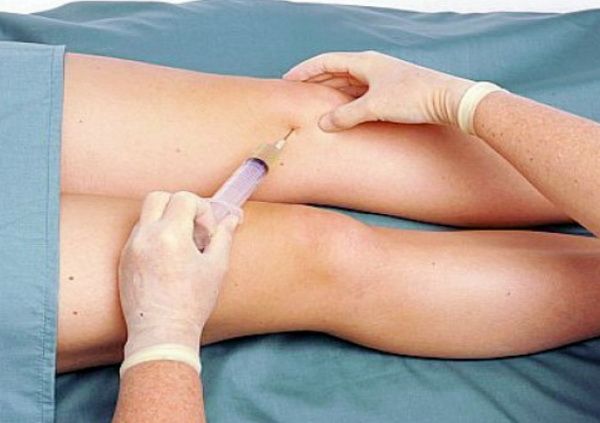
Возможные осложнения при гнойном артрите
Различают местные и системные осложнения. Местные осложнения возникают вследствие нарушения функции сустава, к ним относят артроз, контрактуру. Развитие системных осложнений связано с генерализацией инфекции и имеет более грозный исход. Бактериальная инфекция может распространяться на мягкие ткани (с развитием абсцесса, флегмоны) или на костные структуры. Наиболее неблагоприятным осложнением является развитие сепсиса и септического шока.
Профилактика
Профилактические мероприятия включают в себя адекватное лечение гнойничковых процессов на коже, системных инфекционных заболеваний, своевременное вскрытие флегмон и абсцессов. В случае травматического артрита профилактика развития гнойного процесса заключается в раннем обращении за медицинской помощью, проведении первичной или вторичной хирургической обработки раны, своевременном назначении антибактериальных препаратов.
Гнойные раневые осложнения открытых повреждений плечевого сустава встречаются сравнительно редко, так как эти повреждения занимают среди травм других суставов небольшое место. В мирное время гнойные артриты плечевого сустава (омартриты) возникают главным образом после ранений плечевого сустава из охотничьего ружья дробью. После оперативных вмешательств по поводу закрытых внутрисуставных переломов и других оперативных вмешательств на плечевом суставе гнойные осложнения наблюдаются редко.
При открытых переломах они протекают значительно благоприятнее, чем после огнестрельных повреждений. Во время Великой Отечественной войны осложнения при ранениях плечевого сустава наблюдались в 28,8% случаев. При проникающих ранениях они отмечались в 3,5 раза чаще, чем при непроникающих. Инфекционные осложнения составляли 88,4% (нагноение раны — 29,2%, эмпиема сустава — 2,3%, капсульная флегмона — 1,4%, остеомиелит и остеоартрит — 48%, гнилостная инфекция — 0,1%, сепсис — 2,8%, анаэробная инфекция — 4,6%), неинфекционные (шок, кровопотеря и др.) — 11,6% [Фридланд М. О.].
В тыловых госпиталях гнойные осложнения при проникающих ранениях плечевого сустава отмечались в 36% случаев.
Гнойные осложнения при открытых внутрисуставных повреждениях и огнестрельных ранениях плечевого сустава развиваются реже, чем при аналогичных повреждениях суставов нижних конечностей. Инфекционный процесс в плечевом суставе в большинстве случаев протекает более благоприятно, чем в тазобедренном, коленном и голеностопном суставах.
Чем обширнее повреждение мягких тканей и костей, тем выраженнее, общая реакция организма и местный гнойно-некротический процесс. При значительном повреждении околосуставных мягких тканей и костных элементов плечевого сустава гнойный раневой процесс нередко сопровождается образованием гнойников и гнойных затеков, при ограниченных — гнойные затеки наблюдаются редко.
Гнойный артрит плечевого сустава вызывает сильные боли в суставе, особенно при попытке движений в суставе. Контуры сустава становятся сглаженными. Процесс сопровождается повышением температуры тела. Интоксикация в раннем периоде выражена слабо. Сравнительно неглубокое расположение плечевого сустава позволяет рано заподозрить гнойное осложнение, которое подтверждается пункцией сустава и исследованием полученной жидкости. Параартикулярные гнойники и гнойные затеки наблюдаются реже, чем при гнойных воспалениях суставов нижних конечностей.
Более благоприятное течение гнойных раневых осложнений в области плечевого сустава в значительной мере объясняется тем, что благодаря неглубокому расположению сустава их удается рано распознать и своевременно начать лечение. Распространение остеомиелита за пределы повреждения отмечается значительно реже, чем при гнойных процессах в суставах нижних конечностей, сам остеоартрит протекает легче и при принятии соответствующих лечебных мер имеет большую наклонность к заживлению.
Поздняя диагностика и запоздалое лечение гнойного раневого омартрита, прежде всего остеоартрита, осложненного остеомиелитом, образованием межмышечных гнойников и гнойных затеков, особенно при гнойно-гнилостном процессе, могут привести к сепсису, раневому истощению и к гибели больного. При более ограниченном остеоартрите запоздалое лечение приводит к хроническому остеоартриту и остеомиелиту.
Развивающийся гнойно-воспалительный процесс в мягких тканях области плечевого сустава может вызвать появление в суставе серозного реактивного выпота. При своевременном распознавании нагноения, снятии всех или отдельных швов, наложенных на кожу, разведении краев раны в большинстве случаев удается остановить дальнейшее развитие и распространение гнойного процесса.
При наличии выпота в суставе следует сделать пункцию его и произвести цитологическое и бактериологическое исследование полученной жидкости. Если выпот окажется серозным, нужно отсосать жидкость и ввести в сустав антибиотики. Если при пункции получена серозно-гнойная или гнойная жидкость, то в раннем периоде весьма эффективным могут оказаться пункции с введением антибиотиков. В более поздних стадиях, а также при более тяжелом течении процесса лучше ввести в сустав тонкие дренажи и обеспечить постоянное активное промывание его антибиотиками, антисептиками, раствором КФ и др.
Применение этого метода в общем комплексном лечении при серозно-гнойных артритах и эмпиеме сустава весьма эффективно, особенно при отсутствии повреждений костно-хрящевых элементов сустава или ограниченном их поражении.
В острых случаях при глубоких и обширных гнойно-некротических процессах в околосуставных мягких тканях показана вторичная хирургическая обработка раны со вскрытием флегмон и затеков, закрытием раны с обеспечением ее дренирования и постоянного активного промывания.
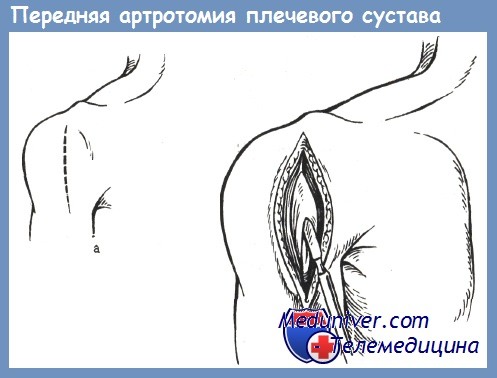
Артротомию производят в раннем периоде при острых, не запущенных эмпиемах сустава и ограниченном повреждении его костно-суставных элементов. При этом может быть осуществлена не только эвакуация гноя, но и ревизия сустава и удаление костных отломков, инородных тел.
Для артротомии может быть использована имеющаяся рана, если она удобно расположена. В противном случае целесообразно сделать разрез возможно ниже по отношению к суставной полости, т. е. по передневнутренней поверхности дельтовидной мышцы, вертикально вниз.
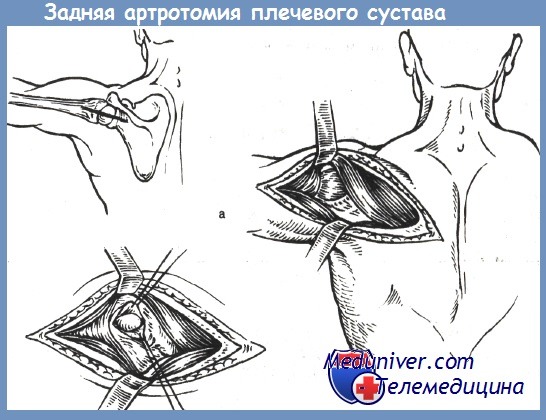
При необходимости вскрывают также и задний отдел полости сустава. Для этого вводят корнцанг между головкой плеча и суставной впадиной лопатки в направлении заднего края дельтовидной мышцы. Над концом корнцанга разрезают кожу и мягкие ткани, окружающие сустав. Полость сустава промывают раствором антисептиков и препаратом КФ и далее обрабатывают ультразвуком. Затем через специальные отверстия вводят в полость сустава силиконовую дренажную трубку для постоянного приточно-отсасывающего промывания полости сустава.
В борьбе с инфекцией во всех случаях необходима иммобилизация сустава в функционально выгодном положении на отводящей шине или при помощи торакобрахиальной гипсовой повязки.
Гнойное воспаление плечевого сустава возникает при открытых инфицированных повреждениях сустава или проникновении гноеродной инфекции из гнойных очагов, расположенных вблизи сустава (остеомиелит плечевой кости, флегмоны подмышечной впадины, гнойный бурсит). Тиф, скарлатина и другие инфекционные болезни могут привести к гнойному воспалению сустава.
Ранний признак заболевания — боли различной интенсивности, которые усиливаются при движении, ощупывании и поколачивании по суставу.
Более значительное скопление гноя в полости сустава становится заметным на глаз. При пальпации отмечается флюктуирующая припухлость под акромиальным отростком у внутреннего края дельтовидной мышцы или в подмышечной впадине. Наблюдаются характерные для гнойного процесса изменения крови.
Расположение припухлости соответствует слабым местам плечевого сустава. При эмпиеме по мере накопления гноя через них происходит его прорыв в параартикулярные ткани с образованием затеков и флегмон. Гной устремляется под дельтовидную мышцу у нижнего края подлопаточной мышцы или у переднего края сухожилия двуглавой мышцы. В дальнейшем флегмона распространяется на верхнюю конечность, грудную стенку под лопатку и под грудные мышцы; могут образоваться наружные свищи.
При остром гнойном воспалении конечность находится в вынужденном положении. Она отведена и фиксирована, головка плеча слегка опущена и выступает кпереди; локтевой сустав согнут под прямым углом. Плечевой сустав увеличен, воспалительная отечность распространяется вниз по плечу.
Флегмона сустава разрушает связочный аппарат и суставные поверхности костей, в результате чего возникают вывихи плеча. В тяжелых случаях флегмонозное воспаление заканчивается сепсисом.
Тяжело протекают артриты после инфицированных повреждений плечевого сустава. В этих случаях ранняя диагностика бывает трудной вследствие травматических повреждений, сопутствующего кровоизлияния. Предположительный диагноз артрита устанавливают на основании определения хода раневого канала, нарушения движений в суставе, иногда также по истечению из раны суставной жидкости. Развитие гнойного артрита выражается симптомокомплексом гнойного воспаления сустава. С диагностической целью производят пункцию.
Гнойный артрит плечевого сустава в запущенных случаях приводит к образованию разнообразных гнойных затеков.
Формирование гнойных затеков при эмпиеме определяют анатомические особенности строения данной области. В практической деятельности такие затеки возникают под грудной, под дельтовидной мышцами и под лопаткой. Гнойные затеки требуют, кроме артротомии, дополнительных разрезов для вскрытия и дренирования по правилам оперативного вмешательства при флегмонах соответствующей локализации.
Лечение
Лечение гнойного артрита плечевого сустава начинается с фиксации конечности и лечебных пункций полости сустава с удалением гноя и введением антисептиков. До верификации возбудителя и определения его чувствительности к антибиотикам проводят общую эмпирическую антибиотикотерапию с препаратами широкого спектра действия.
Оперативное лечение гнойных омартритов применяется редко, главным образом при посттравматических, огнестрельных артритах, осложнившихся гнойным остеоартритом. При серозно-гнойных и даже гнойных артритах пункционный метод с аспирацией гноя, промыванием сустава растворами антисептиков и введением в его полость протеолитических ферментов и антисептиков позволяет добиться успеха.
Пункция сустава
Для пункции используют иглу диаметром 1,5— 2 мм, шприц на 10—20 мл с хорошо притертым поршнем и стерильные пробирки для пунктата. (Микробиологическое исследование пунктата включает в себя определение вида и антибиотикорезистентности микрофлоры.) Для предупреждения инфицирования мягких тканей во время пункции сустава следует сдвигать кожу после ее прокола, чтобы по извлечении иглы пункционный канал был перекрыт сместившимися тканями.
Диагностическая цель пункции — получение экссудата для микробиологического исследования, лечебная — удаление экссудата, гноя, крови, промывание сустава антисептиками, дренирование сустава через просвет иглы тонкими хлорвиниловыми трубками.
Вид пунктата (его цвет, консистенция, прозрачность) позволяет судить о воспалительном процессе в суставе. Получение при пункции гноя свидетельствует о гнойном артрите, эмпиеме сустава. Прозрачную, желтоватую, слегка тягучую жидкость получают при серозном воспалении, а мутная жидкость с хлопьями фибрина указывает на начинающуюся эмпиему сустава.
При посттравматических артритах по виду пунктата можно судить о начале воспалительного процесса в суставе. Непрозрачная геморрагическая жидкость указывает на гемартроз, а капли жира в крови — на внутрисуставной перелом. Прозрачная розовато-желтая жидкость свидетельствует о посттравматическом синовите при старом гемартрозе. Розоватый мутный пунктат или хлопья фибрина в пунктате указывают на нагноение.
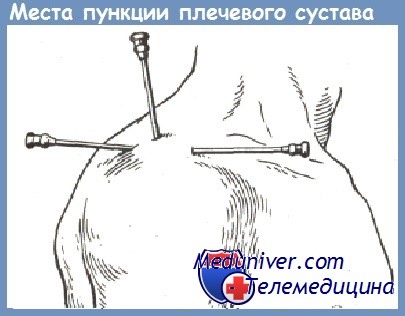
Сустав можно пунктировать спереди, сбоку или сзади. Иглу проводят по передненижнему краю наиболее выступающей части акромиального отростка лопатки, над головкой плечевой кости между клювовидным отростком лопатки и малым бугорком плечевой кости. Иглу двигают на 1 см и проникают в верхний отдел суставной щели. Пункция легко выполнима при большом количестве экссудата в суставе.
Точка для пункции плечевого сустава сзади расположена у нижнезаднего края верхушки акромиального отростка, в ямке между дельтовидной и надостной мышцами. Иглу продвигают кнутри и кпереди по направлению к клювовидному отростку.
При пункции плечевого сустава с латеральной стороны иглу вкалывают с наружной стороны по нижнему краю акромиального отростка лопатки над большим бугорком плечевой кости и направляют во фронтально-горизонтальной плоскости.
Неэффективность закрытого (пункционного) лечения, дренирования и промывания сустава, прогрессирование процесса, ухудшение общего состояния больного служат показанием для артротомии. При гнойном остеоартрите с повреждением костно-суставных элементов применяют артротомию с ревизией сустава, удалением костных отломков, секвестров и дренированием.
Наиболее удобен доступ Лангенбека, который позволяет избежать повреждения двуглавой и дельтовидной мышц. Операцию проводят под общим обезболиванием в положении больного на спине.
Рука согнута в локтевом суставе и приведена к туловищу, под плечо подкладывают валик. Ориентирами для разреза служат акромиальный отросток лопатки, большой и малый бугорки плечевой кости и межбугорковая борозда, расположенная между ними, в которой проходит длинная головка двуглавой мышцы. Указанные ориентиры легче определить при вращении плеча.
Разрез длиной 10 см начинают от акромиального отростка лопатки и ведут вниз по ходу sulcus bicipitalis medialis. Рассекают кожу, подкожную клетчатку, фасцию плеча и апоневроз дельтовидной мышцы, дельтовидную мышцу разделяют тупым путем по ходу волокон. Раздвинув крючками мышцу, пальпаторно определяют большой бугорок, расположенный с латеральной стороны, и малый — с внутренней стороны.
Пальпаторно определяют сухожилие длинной головки двуглавой мышцы, расположенное в sulcus bicipitalis medialis, желобоватый зонд проводят в сухожильное влагалище. По зонду острым скальпелем, обращенным лезвием кнаружи, рассекают сухожильное влагалище вплоть до суставной впадины лопатки и сухожилие отводят крючком кнаружи. Определяется напряженная капсула сустава, которую пунктируют, а затем рассекают и удаляют гной. Полость сустава дренируют хлорвиниловой, силиконовой трубкой для введения антисептиков и промывания сустава, рану суживают швами до дренажной трубки.
При тяжелых гнойных процессах, при огнестрельных ранениях сустава показано наложение контрапертуры по задней поверхности сустава. Для этого после передней артротомии в полость сустава вводят длинный зажим типа Бильрота по направлению к задней поверхности сустава. Выпячивают зажимом мягкие ткани и кожу по заднему краю дельтовидной мышцы, над выпячиванием рассекают ткани и выводят конец зажима наружу.
Зажимом захватывают дренажную трубку с боковыми отверстиями и обратным движением вводят трубку в сустав. На кожную рану по задней поверхности сустава накладывают шов и фиксируют трубку. Передний конец дренажной трубки выводят через небольшой разрез на передней поверхности сустава рядом с основным разрезом. Рану ушивают. В суставе дренаж может располагаться между суставными поверхностями костей. В послеоперационном периоде проводят проточно-промывную санацию сустава растворами антисептиков.
Конечность укладывают на отводящую шину или фиксируют гипсовой повязкой.
Недостатком передней артротомии является пересечение подмышечного нерва. Чтобы избежать его повреждения, разрез следует начинать от малого бугорка плечевой кости и проводить книзу по переднему краю дельтовидной мышцы.
К задней артротомии плечевого сустава прибегают редко. Она показана лишь при открытых повреждениях сустава, если рана расположена по задней поверхности сустава. В таком случае проводят хирургическую обработку раны, при необходимости ее расширяют. После расслоения мышц по задней поверхности сустава производят рассечение его капсулы, ревизию, санацию и дренирование.
К резекции сустава прибегают крайне редко. Как правило, закрытый (пункционный) метод лечения или артротомия позволяет ликвидировать гнойно-воспалительный процесс. При огнестрельном гнойном остеоартрите, при обширных оскольчатых переломах головки плечевой кости, осложнившихся эмпиемой сустава, флегмоной капсулы, параартикулярной флегмоной, при хроническом, не поддающемся консервативному лечению остеоартрите с гнойными свищами показана резекция сустава.
Используют способ Лангенбека или крючкообразный разрез Чаклина, который обеспечивает лучший доступ к суставной впадине лопатки и позволяет избежать пересечения подмышечного нерва, что не исключено при разрезе Лангенбека. Разрез начинают под акромиальным отростком лопатки, ведут параллельно ключице и поворачивают книзу по переднему краю дельтовидной мышцы. Волокна дельтовидной мышцы расслаивают, v. cerhalica отводят кнутри, дугообразно рассекают верхний отдел капсулы и вскрывают сустав.
Удаляют гной, секвестры. Одним непрерывным лоскутом отделяют суставную капсулу вместе с надкостницей плечевой кости и подлопаточной мышцей. Для этого плечо поворачивают сначала кнаружи, выводят в рану малый бугорок, книзу от него рассекают надкостницу и отслаивают ее распатором. Отсекают вместе с надкостницей место прикрепления подлопаточной мышцы к малому бугорку.
Ротируя плечо кнаружи, максимально отделяют надкостницу вместе с капсулой сустава. Затем сухожилие длинной головки двуглавой мышцы отводят внутрь, плечо ротируют кнутри, рассекают надкостницу по боковому краю, отделяют ее с суставной капсулой и отсекают вместе с верхушкой большого бугорка и прикрепленными к нему мышцами. Повернув плечо к середине, отделяют прикрепления суставной капсулы к головке плеча, которую вывихивают в рану. Головку резецируют пилой Джильи по возможности экономно в пределах анатомической шейки.
Далее рану оттягивают книзу, крючками широко разводят ее края, вскрывают карманы, затеки, ощупывают пальцем и осматривают суставную впадину лопатки, удаляют долотом ее хрящевую поверхность, убирают секвестры, инородные тела. Полость сустава промывают растворами антисептиков и вправляют оставшуюся часть плечевой кости, приближают шейку плеча к суставной впадине для образования анкилоза. Налаживают сквозное дренирование, рану ушивают до места выхода дренажа.
При параартикулярной флегмоне рану не зашивают. Руку фиксируют гипсовой повязкой в положении отведения на 70° с ротацией кнаружи и отклонением плеча вперед на 20—25°. Срок иммобилизации 2-3 мес. Впоследствии происходят анкилоз сустава и сморщивание суставной сумки.
Метод Кохера (задний доступ к суставу) технически сложнее, чем резекция сустава из переднего доступа. Показанием к нему служат тяжелые формы гнойных остеоартритов с выраженной деструкцией суставных поверхностей, когда необходимо удаление суставной впадины лопатки. Ее широкая резекция из передних доступов технически трудна (можно лишь обработать ее острой ложечкой или долотом). Из заднего доступа после отделения капсулы и резекции головки плечевой кости суставную впадину лопатки можно легко удалить долотом или осторожно проведенной пилой Джильи.
Читайте также:


