Смещение отломков при переломе диафиза плечевой кости
Диафизом плечевой кости считают часть плечевой кости от места прикрепления большой грудной мышцы до надмыщелковых гребней. Переломы диафиза плеча (обычно в средней трети) чаще наблюдаются у больных старше 50 лет. Имеются четыре основных типа перелома этой локализации:
1) поперечный;
2) косой;
3) спиральный;
4) оскольчатый.
Вид перелома зависит от механизма повреждения, силы повреждающего воздействия, локализации перелома и мышечного тонуса в момент травмы. Каждый из вышеуказанных видов перелома может в свою очередь быть классифицирован по степени смещения.
Действие разгибательной маскулатуры, окружающей диафиз плечевой кости, после перелома может вызвать растяжение и смещение костных фрагментов. Как изображено на рисунке, дельтовидная мышца прикрепляется по переднебоковому краю диафиза плечевой кости, в то время как большая грудная крепится к внутренней межбугорковой бороздке. Надостная мышца, прикрепляющаяся к большому бугорку головки плечевой кости, обеспечивает отведение и наружную ротацию.
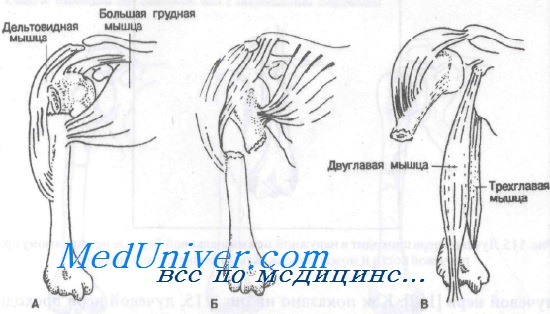
При переломах диафиза плечевой кости мышцы проксимального отдела плеча вызывают смещение костных фрагментов. Основную роль в смещении играют пять мышц этой области: дельтовидная, надостная, большая грудная, двуглавая и трехглавая мышцы плеча.
А. При переломах между вращательной манжетой и большой грудной мышцей происходит ротация проксимального фрагмента.
Б. Переломам между местами прикрепления большой грудной и дельтовидной мышц сопутствуют приведение проксимального фрагмента.
В. Переломы, располагающиеся ниже места прикрепления дельтовидной мышцы, обусловливают отведение проксимального фрагмента
Двуглавая и трехглавая мышцы крепятся к дистальной трети и стремятся сместить дистальный фрагмент вверх. Перелом, располагающийся проксимальнее места прикрепления большой грудной мышцы, может сопровождаться отведением и наружной ротацией головки плечевой кости вследствие действия надостной мышцы. При переломе между участками прикрепления большой грудной и дельтовидной мышц происходит приведение проксимального фрагмента в результате тяги большой грудной мышцы.
Перелом, располагающийся дистальнее места прикрепления дельтовидной мышцы, сопровождается отведением проксимального фрагмента вследствие действия дельтовидной мышцы. Сосудисто-нервный пучок, снабжающий предплечье и кисть, идет по внутреннему краю диафиза плечевой кости. И хотя утверждение, что при переломе из этих образований может пострадать любое, верно, чаще повреждается лучевой нерв. Как показано на рисунке, лучевой нерв проходит в непосредственной близости к диафизу плечевой кости у места перехода его средней трети в дистальную. Переломы в этой области часто сопровождаются повреждением лучевого нерва.

Лучевой нерв проходит в наружной межмыщелковой борозде по наружному краю плечевой кости и может повреждаться при переломах диафиза
К перелому диафиза плечевой кости приводят два механизма. Наиболее часто встречающийся механизм повреждения — воздействие прямой силы, например, при падении или прямом ударе, как это бывает при автокатастрофах. В этих случаях, как правило, диагностируют поперечный перелом. Непрямой механизм заключается в падении на локоть или вытянутую руку. Кроме того, сильное мышечное сокращение в области патологически измененной кости также может привести к перелому. Непрямой механизм воздействия обычно приводит к спиральным переломам.
У больного отмечаются боль и отек в области диафиза плечевой кости. При обследовании можно выявить укорочение, явную деформацию или патологическую подвижность с крепитацией. Важно, чтобы первичный осмотр перелома диафиза плечевой кости у всех пострадавших включал тщательное исследование состояния сосудисто-нервного пучка. При исследовании следует обратить особое внимание на функцию лучевого нерва и в случае обнаружения его повреждения документировать время появления симптоматики.
1. В момент травмы обычно развивается нейропраксия. Лечение, как правило, заключается в иммобилизации в отводящей лонгете и тщательном последующем наблюдении.
2. Повреждение, выявленное после проведенной манипуляции или иммобилизации, может привести к аксонотмезису, если не устранить давление на нерв.
3. Повреждение, обнаруженное в процессе заживления, как правило, является медленно прогрессирующим аксонотмезисом.
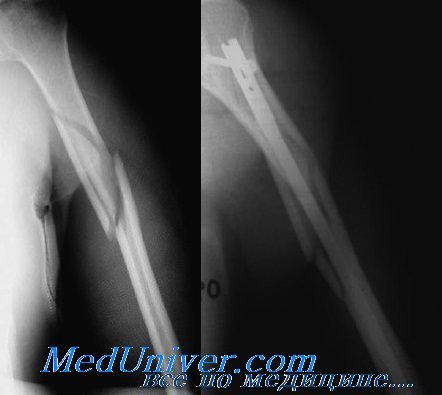
Необходимы снимки в перпендикулярной переднезадней и боковой проекциях всей плечевой кости. Для исключения сопутствующих повреждений нужны снимки плечевого и локтевого суставов.
Переломам диафиза плечевой кости могут сопутствовать тяжелые повреждения:
1) повреждение плечевой артерии;
2) повреждение лучевого, локтевого или срединного нерва;
3) перелом головки или дистального отдела плечевой кости.
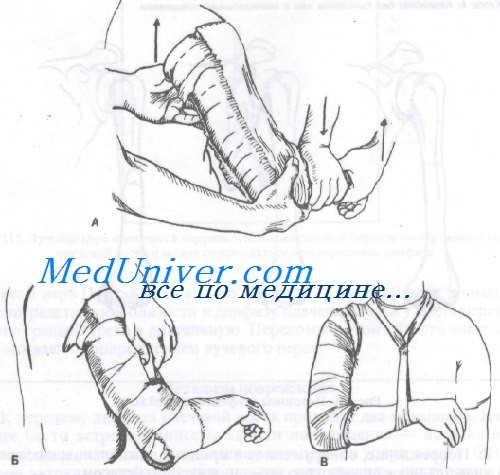
V-образная адаптационная лонгета, иногда называемая щипцами для сахара
Переломы диафиза плечевой кости лечат несколькими методами в зависимости от типа перелома, степени смещения и наличия сопутствующих повреждений. Следовательно, с самого начала необходима консультация хирурга-ортопеда. Обычно для заживления переломов диафиза плечевой кости требуется 10—12 нед. Спиральные переломы в целом заживают быстрее поперечных из-за большей площади соприкасающихся поверхностей. Переломы, располагающиеся ближе к локтевому или плечевому суставу, заживают дольше и с худшими результатами.
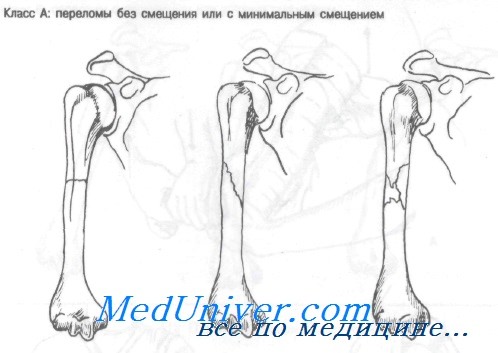
Класс А: Переломы без смещения иили с минимальным смещением. Неотложная помощь при этих переломах включает лед, анальгетики, наложение адаптирующей лонгеты и раннее направление к специалисту. Перед наложением лонгеты кожу конечности обрабатывают настойкой бензоина. Затем накладывают V -образную лонгету с мягкой прокладкой от подмышечной впадины до локтя и укрепляют ее повязкой. Руку подвешивают на шее поддерживающей повязкой в. виде воротника и манжеты.
Не следует использовать подвесную гипсовую повязку, поскольку вес гипса может стать причиной расхождения костных фрагментов.
Класс Б: переломы с поперечным или угловым смещением. Неотложная помощь при этих переломах включает прикладывание льда, анальгетики, иммобилизацию и срочное направление к специалисту. Применяют различные методы лечения — от наложения подвесной гипсовой повязки до скелетного вытяжения за локтевой отросток. Если нет сопутствующего повреждения сосудов, нервов и других переломов и больной может ходить, авторы предпочитают при этих переломах подвесную гипсовую повязку.
Если срочная консультация ортопеда невозможна, гипсовую повязку может наложить врач центра неотложной помощи. Верхняя граница гипсовой повязки должна находиться лишь на 2,5 см проксимальнее линии перелома. Повязка должна быть легкой, для чего используют гипсовый бинт шириной 10 см. Предплечью придают нейтральное положение, а локтевой сустав сгибают под углом 90°.
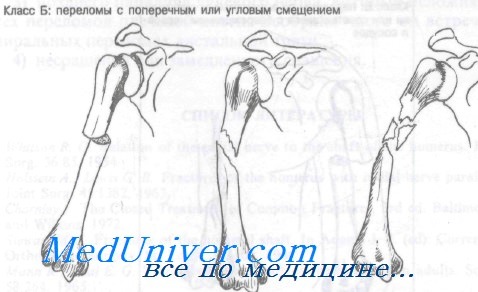
Руку подвешивают на шею в поддерживающей повязке типа воротника и манжеты. Положение петли определяется угловым смещением, которое необходимо корригировать. Боковое угловое смещение требует наложения петли на дорсальную поверхность запястья, в то время как угловое смещение кнутри требует ее наложения на ладонную поверхность запястья. Угол кзади корригируют удлинением перевязи.
Коррекция переднего углового смещения требует укорочения поддерживающей повязки. Рука все время должна находиться в подвешенном состоянии, поэтому больному приходится спать в полусидячем положении. Как только стихнет боль, начинают круговые упражнения в плечевом суставе.
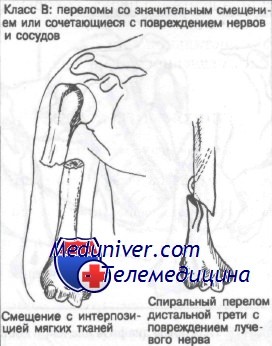
Класс В: переломы со значительным или с сопутствующим поврежденим сосудисто-нервного пучка. Неотложное лечение переломов этого типа включает применение льда, анальгетиков, иммобилизацию и срочное направление к специалисту. Оперативное лечение переломов диафиза плечевой кости показано при следующих обстоятельствах:
1) перелом диафиза плечевой кости с повреждением сосудов;
2) спиральный перелом дистальной трети с параличом лучевого нерва;
3) сопутствующие переломы, требующие ранней иммобилизации, такие как перелом в области локтевого сустава;
4) интерпозиция мягких тканей, которую нельзя исправить консервативным методом.
Переломы диафиза плечевой кости могут сопровождаться развитием:
1) слипчивого капсулита плечевого сустава, который может быть предупрежден ранними круговыми упражнениями;
2) оссифицирующего миозита локтевого сустава, которого можно избежать с помощью активных рутинных упражнений и непассивного вытяжения;
3) позднего паралича лучевого нерва, который осложняет 5—10% всех переломов плечевой кости. Особенно часто он встречается при спиральных переломах дистальной трети;
4) несращения или замедленного сращения.

Код МКБ-10: S42.3 - Перелом тела [диафиза] плечевой кости
Переломы диафиза плечевой кости составляют 1–3% от всех переломов. Примерно 10% из них – открытые повреждения. В возрастной структуре характерно три пика: подростковый период; 3-я декада жизни у мужчин в результате высокоэнергетических травм; 5–7 декада жизни – как результат снижения плотности костной ткани и низкоэнергетических воздействий.
Механогенез повреждения
Чаще всего перелом возникает в результате прямого удара по плечевой кости или в результате падения на локоть. Прямой механизм травмы может быть вызван ударом по плечевой кости вследствие ДТП или другой высокоэнергетической травмы. Перелом в этом случае будет оскольчатым.

Непрямая травма плеча обычно вызвана падением на руку и характерным для этого механизма будет наличие косой или спиральной линии излома. В последнее время участились случаи перелома плечевой кости во время занятий спортом – армрестлингом. Данные переломы возникают в результате действия разнонаправленных скручивающих сил. Локализация таких переломов – на границе средней и нижней трети диафиза плечевой кости, линия перелома имеет спиралевидную или косую направленность.
На фрагменты перелома оказывают влияние мышцы, прикрепляющиеся к этим фрагментам. В зависимости от уровня повреждения отмечается характерное смещение фрагментов. Для неоперативного лечения необходимо учитывать направление смещающих сил.

При переломах диафиза в верхней трети, ниже хирургической шейки плечевой кости, центральный отломок тягой надостной мышцы отводится и смещается кпереди с наружной ротацией, периферический отломок тягой грудной мышцы приводится с проксимальным смещением и внутренней ротацией.
При переломах диафиза на границе верхней и средней третей центральный отломок под влиянием тяги большой грудной мышцы находится в положении приведения, а периферический отломок, вследствие тяги дельтовидной мышцы, подтянут вверх и слегка отведен.
При переломе диафиза в средней трети, ниже прикрепления дельтовидной мышцы, в результате сокращения мышцы отмечается отведение центрального отломка. Для периферического отломка характерно смещение вверх и кнутри. При переломах плечевой кости в нижней трети диафиза тяга трехглавой мышцы и супинатора вызывает смещение периферического отломка кзади, а двуглавая мышца смещает отломки по длине.
Клиника и диагностика
Клиническая картина типична для диафизарных переломов. Она складывается из боли, отёка, деформации, нарушения функции, патологической подвижности, крепитации.
Обязательно необходимо проверить наличие осложнений со стороны сосудисто-нервного пучка. Для этого необходимо проверить наличие пульса дистальнее места перелома, а также провести клиническую диагностику повреждений нервов.
Переломы диафиза, особенно в среднем и нижнем отделах, нередко сопровождаются повреждением лучевого нерва в связи с его анатомической позицией в спиральном канале.
Клинически это проявляется свисанием кисти, невозможностью активного разгибания ее и основных фаланг пальцев, а также понижением чувствительности на лучевой стороне кисти и разгибательной поверхности предплечья. В большинстве случаев повреждение лучевого нерва связано с его ущемлением и сдавлением, а также с кровоизлиянием в его толщу, значительно реже встречаются разрывы лучевого нерва. Повреждения срединного и локтевого нервов при переломах плеча возникают значительно реже.
Далее необходимо выполнить рентгенологическое исследование в двух стандартных проекциях.
Лечение

Консервативное лечение обеспечивает около 90% хороших результатов. На исход лечения и выбор тактики лечения переломов диафиза плечевой кости влияет локализация перелома (относительно мест прикрепления мышц), линия излома кости и сочетание перелома с мягкоткаными повреждениями. Простые переломы (одна плоскость излома) средней трети диафиза обычно вызваны низкоэнергетической травмой, что положительно влияет на их дальнейшее сращение.
Поперечные переломы могут сопровождаться замедленным сращением при консервативном лечении. Косые и спиральные переломы в средней трети диафиза характеризуются большой площадью контакта и наиболее благоприятны для консервативного лечения. Неподвижность фрагментов при мануальном исследовании наблюдается обычно через 3–6 недель.
Тем не менее, ортез необходимо сохранять до появления клинических рентгенологических признаков сращения перелома (около 8–10 недель). При переломах нижней трети диафиза плечо рычага дистального фрагмента может быть коротким для удержания его при консервативном лечении. В связи с этим для успешного применения консервативного лечения необходимо учитывать длину дистального фрагмента.

Лечение оскольчатых переломов диафиза чаще выполняется оперативно. Связано это с трудностью репозиции осколков перелома и нередким вторичным смещением фрагментов. Консервативное лечение может привести к несращению перелома или к нарушению оси сегмента. Сопутствующее повреждение мягких тканей в зоне перелома часто определяет методику лечения.
Открытые повреждения требуют неотложной хирургической обработки раны и стабильной фиксации с возможностью наблюдения за раной. Для реализации этой задачи целесообразно использование внеочагового остеосинтеза на период заживления ран. После заживления ран возможно использование погружной металлоконструкции.
Диагностированное повреждение сосудисто-нервных стволов является абсолютным показанием к ургентному хирургическому вмешательству с целью восстановления поврежденных структур и стабильной фиксации перелома.
Для большинства типов переломов диафиза характерно наличие сращения при правильном применении консервативного лечения в сроках от 2,5 до 3,5 месяцев. Если по истечении этого срока рентгенологически не наблюдается появления признаков сращения и клинически определяется подвижность в зоне перелома, целесообразно изменить тактику лечения и использовать открытую репозицию и стабильную фиксацию.
Оперативное лечение

Показания к оперативному лечению: осложненные сосудисто-нервными нарушениями переломы плеча; клинически определяемая интерпозиция мягких тканей. Ее наличие можно заподозрить присутствием у пациента безболезненной патологической подвижности при свежем переломе; открытые и огнестрельные переломы; оскольчатые и сегментарные переломы с неуправляемыми отломками; грубые, некорригируемые консервативными методами смещения отломков.
Виды остеосинтеза при переломах диафиза плечевой кости: остеосинтез интрамедуллярным стержнем и стержнем с блокирующими винтами; накостный остеосинтез с помощью пластин АО или с угловой стабильностью винтов (LCP); внеочаговый компрессионно-дистракционный остеосинтез с помощью аппаратов внешней фиксации.

Переломы плечевой кости в проксимальном отделе: механизм, классификация, симптомы, диагностика, лечение консервативное, операции
Переломы проксимального метаэпифиза плечевой кости составляют 4–5% всех переломов и 80% переломов плечевой кости. У лиц старше 60 лет они составляют 17% от всех переломов. Среди переломов проксимального конца плечевой кости наиболее часто встречаются переломы хирургической шейки

Status localis. Описание локальных статусов по травматологии
Описание локальных статусов по травматологии. Наиболее часто всречающиеся повреждения. Status localis.

Протоколы операций, травматология-ортопедия
Начните с фразы, описывающей положение пациента (на спине, на животе, полубоком, с рукой на приставном столике и т.д.)
Источник: Травматология и ортопедия : пособие для студентов лечебного и педиатрического факультетов / под ред. В.В. Лашковского. – Гродно
Материал применяется только с целью обучения и ознакомления, и используется в рамках цитирования и/или как объект обсуждения.
Внимание! Все материалы размещенные на странице не являются рекламой,
а есть не что иное как мнение самого автора,
которое может не совпадать с мнением других людей и юридических лиц!

Перелом диафиза плечевой кости – тяжелая травма, которая нуждается в квалифицированной помощи.
По данным разных авторов, она составляет от 19,8% (С.С. Ткаченко) до 26 % (П.С. Реутов) всех переломов плечевой кости.
Анатомия

Каждая из поверхностей имеет название – медиальная и латеральная передние поверхности, а также задняя поверхность.
Также выделяют медиальный и латеральный край.
Первый дистально продливается в медиальный надмыщелковый гребень, второй в латеральный надмыщелковый гребень.
Причины
Переломы плечевой кости возникают вследствие прямого механизма травмы. То есть непосредственного действия травмирующего агента на область плеча, или косвенного, когда один из концов плеча оказывается фиксированным, а второй испытывает сгибания или скручивания.
Классификация
При прямом механизме травмы возникают поперечные, оскольчатые, двойные переломы диафиза плечевой кости, а при косвенном – косые, винтообразные.

В зависимости от уровня перелома выделяют:
- переломы верхней третей плеча;
- средней третей плеча;
- нижней третей плеча.
Они бывают со смещением и без смещения отломков. Смещение отломков плечевой кости возникают вследствие непосредственного воздействия травмирующей силы, а также действия сокращения мышц, которые дополнительно смещают отломки в ту или иную сторону.
Уровень, вид перелома и направление смещения отломков обуславливает симптоматику и клинику повреждений. Пострадавшие жалуются на боль в плече и нарушение функции руки.
Симптомы

Пострадавший поддерживает согнутую в локтевом суставе травмированную руку, прижимая ее к туловищу.
При пальпации – локальная боль в месте травмы, усиливающаяся при пассивных движениях и осевой нагрузке на плечо. Выявляется патологическая подвижность в месте перелома.

Так, когда плоскость перелома проходит выше места прикрепления большой грудной мышцы, возникает варусная деформация плеча в верхней трети, плечо кажется укороченным, угол деформации плеча открытый внутрь.
Это обусловлено сокращением грудной мышцы, который подтягивает дистальный отломок внутрь и вверх, а проксимальный отломок под действием дельтовидной мышцы смещается наружу. На высоте деформации выраженная локальная боль и патологическая подвижность.
В случаях, когда плоскость перелома проходит ниже места прикрепления большой грудной мышцы, возникает вальгусная деформация в верхней трети плеча, обусловлена ??тем, что проксимальный отломок под действием тяги большой грудной мышцы смещается внутрь, а дистальный – под действием дельтовидной мышцы смещается наружу и вверх.
Ось плеча деформирована с углом, открытым наружу. На высоте деформации отмечается наибольшая интенсивность локальной боли, патологическая подвижность, плечо укороченное.

Это обусловлено тем, что дельтовидную мышцу смещает проксимальный отломок наружу и вверх, а дистальный – под тягой двуглавой и трехглавой мышц плеча смещается внутрь и вверх.
Дистальный отломок под действием веса руки и поворота ее внутрь всегда ротирован в вертикальном положении. Ось плеча деформирована под углом, открытым внутрь, выражена локальная боль на высоте деформации, определяется патологическая подвижность.
Смещение отломков при переломах диафиза плечевой кости в средней трети и на границе средней и нижней третей обусловлено травмирующей силой и весом руки.
При переломах на этом уровне в клинической картине нет типичных деформаций плеча.
Симптомы перелома такие: потеря функции, патологическая подвижность в месте перелома, крепитация отломков, усиление боли при пассивных движениях и осевой нагрузке на плечо.

Характер повреждения лучевого нерва бывает очень разным – от легкого ушиба, контузии, сдавливания до частичного или полного его разрыва.
Клинически у таких пострадавших кисть пассивно свисает, пальцы согнуты, а I палец приведен. Пострадавший не может активно разогнуть кисть, выполнить тыльное разгибание пальцев, отвести I палец. Пассивные движения не ограничены.
В случае раздражения нерва отломками пострадавшие жалуются на парестезии в кисти, пальцах, а при сдавливании, контузии, разрывах ствола нерва нарушается чувствительность в области иннервации лучевого нерва.
Первая помощь

В случае отсутствия шин пользуются подручным материалом (планочками, дощечками) или просто фиксируют руку к туловищу.
Лечение
Лечат консервативно, накладывая торакобрахиальную повязку или глубокую шину от края противоположной лопатки до лучезапястного сустава с последующим заключением руки на клиновидную подушку или отводную шину.

После обезболивания (в гематому вводят 30-40 куб. см 1% новокаина) сопоставление проводят в положении пострадавшего сидя на стуле с опорой на его спинку. Если невозможно проводить репозицию в положении сидя, пострадавшего кладут на стол на спину.
При переломах выше места прикрепления большой грудной мышцы помощник становится за спиной пострадавшего, фиксирует сложенным вдвое или втрое по длине полотенцем проксимальный отломок, как при переломах хирургической шейки плеча, а хирург равномерно, без резких движений проводит тракцию по оси плеча, захватив правой рукой плечо в средней трети, а левой – предплечья.
Устранив контракцию мышц, хирург отводит плечо до угла 40-60°, смещая проксимальный конец дистального отломка кнаружи и устанавливает его в положении передней девиации под углом 45-60°. Осторожным надавливанием по оси плеча сжимает отломки и накладывает торакобрахиальную повязку или отводную шину ЦИТО или Виноградова.
При переломах ниже места прикрепления большой грудной мышцы хирург после устранения контракции мышц дистальный отломок плечевой кости не отводит, а приводит к средней линии туловища в положении передней девиации под углом 30-45°.

Сначала с помощью тяги по оси плеча устраняют смещение отломков по длине.
Затем дистальный отломок в положении передней девиации под углом 35-45° отводят согласно отведенного дистального конца проксимального отломка и сопоставляют их.
Пострадавшему накладывают гипсовую иммобилизацию и в стационаре проводят оперативное лечение: ревизию лучевого нерва, в случае выявления разрыва накладывают шов, после чего проводят открытое сопоставление отломков с последующим остеосинтезом.
Иммобилизация при переломах диафиза плечевой кости длится 2-2,5 месяца. Затем в зависимости от выраженности консолидации назначают курс реабилитации. Работоспособность восстанавливается у людей нефизического труда через 3,5-4 месяца, а физического – через 4-5 месяца.

Пострадавшему после обезболивания накладывают на плечо циркулярную гипсовую повязку от верхней трети и под действием веса самой руки и повязки осуществляется самовытяжение, сопоставление отломков. Угловые смещения устраняют с помощью валиков.
Так, при смещении отломков с углом, открытым наружу, валик подкладывают между туловищем и плечом (на уровне проксимального отломка) при смещении отломков с углом, открытым внутрь, валик должен располагаться между туловищем и внутренней поверхностью области локтевого сустава (на уровне дистального отломка).
Однако эта методика, несмотря на свою простоту, имеет ряд недостатков:
- не обеспечивает устойчивого сопоставления отломков;
- вытяжение осуществляется только в вертикальном положении потерпевшего, что негативно сказывается на сроках сращения перелома;
- существует постоянный ирритативный очаг болевого раздражения.

Безусловно, при открытых, инфицированных, соединенных переломах диафиза плечевой кости компрессионно-дистракционные аппараты применяют по показаниям.
Что же касается косых, винтовых, двойных переломов диафиза плеча, переломов с интерпозицией, раздражением лучевого нерва, то в этих случаях имеются абсолютные показания для открытой репозиции, ревизии нерва и остеосинтеза отломков металлическими стержнями, компрессионными пластинками, костными или металлическими винтами.

В верхнем углу раны выделяют главную вену, мобилизуют ее и оттягивают вниз. Тупо расслаивают мышцы в верхнем углу раны в промежутке между дельтовидной и большой грудной мышцами, а в среднем и нижнем отделах – между двуглавой и трехглавой мышцы.
Рану расширяют крючками и раскрывают место перелома. Удаляют сгустки крови, спайки, устраняют интерпозицию мягких тканей и отломки сопоставляют. При косых, винтовых переломах отломки фиксируют.
Далее с помощью электродрели в обоих отломках через оба кортикальных слоя делают по 2-3, а иногда и 4 туннели, в которые ввинчивают винты. Остеосинтез необходимо проводить как минимум двумя винтами. Один винт не может обеспечить устойчивую фиксацию отломков.
При поперечных или близких к поперечным плоскостях перелома остеосинтез проводят компрессионными пластинами (Антонова, Демьянова, Лукьянова, Ткаченко и др.). При остеосинтезе пластинами надкостницы отслаивают только на ширину и длину пластины.
После завершения остеосинтеза кость перекрывают мышцами и рану послойно зашивают наглухо. Иммобилизацию в заживление раны проводят задней гипсовой шиной, конечность укладывают на клиновидную подушку или косыночную повязку.
Доступ передне-наружный по проекционной линии боковой борозды двуглавой мышцы. Разрез начинают от середины верхней трети до границы средней и нижней трети плеча. Рассекают кожу, подкожную клетчатку, фасцию. Проводят гемостаз, крючками по межмышечному промежутку раскрывают рану и осторожно выделяют лучевой нерв, под который подводят резиновый держатель и отводят его наружу.

После этого тупо расслаивают мышцы: двуглавую мышцу оттягивают внутрь, трехглавую – наружу и подходят к отломкам. Плоскость перелома отломков освобождают от сгустков крови, устраняют интерпозицию мягких тканей (если она есть) и сопоставляют отломки.
При переломах со скошенными, винтовыми плоскостями остеосинтез проводят 4-6 винтами, с поперечными или близкими к ним плоскостями – внутрикостным металлическим гвоздем или компрессионной пластиной.
Диаметр гвоздя должен соответствовать диаметру костномозгового канала в нижней трети плечевой кости. С целью предотвращения нестабильности в проксимальном расширенном отделе костномозгового канала верхний конец гвоздя необходимо хорошо забить в спонгиозную ткань эпиметафиза плечевой кости, что обеспечит устойчивый остеосинтез отломков.
Подобрав подходящий гвоздь, дистальный конец центрального отломка выводят в рану и в костномозговой канал вбивают гвоздь так, чтобы его проксимальный конец вышел в области большого бугорка.
Над ним рассекают кожу, подкожную клетчатку и гвоздь вбивают дистально до уровня плоскости перелома. Обломки сопоставляют, а гвоздь сверху вбивают в костномозговой канал дистального отломка.

Небольшой кожный разрез над большим бугорком зашивают, дальше перекрывают мышцами кости, лучевой нерв укладывают на свое место и рану послойно зашивают наглухо. Накладывают заднюю гипсовую шину, руку укладывают на клиновидную подушку.
Метод ввода гвоздя в костномозговой канал плечевой кости называют ретроградным. Кроме него есть еще так называемый прямой метод, когда гвоздь вводят через дистальный отломок.
После открытого выделения отломков и лучевого нерва рану в средней трети плеча закрывают салфеткой. Хирург сгибает предплечье в локтевом суставе и по задней поверхности плеча над локтевым суставом делает разрез кожи длиной 4-5 см.
Рассекает кожу, подкожную клетчатку, сухожильный растяжение и часть трехглавой мышцы к кости. Проводит гемостаз, рану раскрывает крючками, после чего выше от локтевой ямки с помощью сверла или долота делает отверстие в кортикальном слое плечевой кости в направлении снизу вверх до костномозгового канала.
В костномозговой канал вбивает гвоздь до плоскости перелома. Далее крючками раскрывает рану в месте перелома, сопоставляет отломки и вбивает гвоздь в костномозговой канал так, чтобы проксимальный конец гвоздя достаточно хорошо погрузился в метафиз и обеспечил устойчивый остеосинтез отломков. Кость перекрывают мышцами, лучевой нерв укладывают на свое место и рану зашивают послойно.
Читайте также:


