Длительность эритроцитарной шизогонии при трехдневной малярии составляет
Контрольные вопросы
1. Какими возбудителями вызываются вирусные менингоэнцефалиты?
2. При каких врожденных заболеваниях могут развиться вирусные менингоэнцефалиты?Какие последствия формируются после перенесенных нейроинфекций?
Малярия – протозойное заболевание, характеризующееся периодическими приступами лихорадки, анемией, увеличением печени, селезёнки, склонностью к рецидивирующему течению.
Этиология. Возбудитель малярии относится к типу простейших, роду плазмодиев. Малярия включает в себя четыре формы заболевания, вызываемые различными плазмодиями. Трёхдневную малярию вызывает Plasmodium vivax, четырёхдневную – Plasmodium malariae, овале-малярию – Plasmodium ovale и тропическую – Plasmodium falciparum. Разные виды возбудителей малярии отличаются друг от друга по форме и размерам, по длительности бесполого цикла развития в организме человека и по характеру вызываемой картины заболевания. Малярийные паразиты состоят из протоплазмы и ядра.
Жизненный цикл возбудителей малярии имеет две стадии: половую, или спорогонию, которая протекает в организме окончательного хозяина – самки комара рода Anopheles, и бесполую, или шизогонию, протекающую в организме промежуточного хозяина – человека. Развитие паразитов малярии в организме человека представлено двумя последующими фазами: а) тканевая (экзоэритроцитарная) шизогония и б) эритроцитарная шизогония, с которой связаны клинические проявления болезни.
Спорогония развивается следующим образом. Инфицирование самки комара происходит при кровососании больного малярией или паразитоносителя. Поступающие с кровью в организм комара-переносчика мужские (микрогаметоциты) и женские (макрогаметоциты) половые клетки малярийных плазмодиев проходят в организме комара несколько стадий развития с образованием спорозоитов. Спорозоиты накапливаются в слюнных железах комара и попадают в организм человека только при последующем кровососании.
Эпидемиология. Источником инфекции является больной малярией человек или паразитоноситель, в периферической крови которого имеются зрелые половые формы малярийных плазмодиев (гаметоциты). Механизм заражения – трансмиссивный, т. е. при укусе инфицированной самки комара из рода Anopheles, в слюнных железах которой содержатся спорозоиты в течение двух месяцев после окончания спорогонии. Самцы кровь не пьют, они питаются соками растений и быстро погибают. Возможно также трансплацентарная передача плазмодиев, а также гемоконтактная.
Малярия широко распространена в странах с тропическим и субтропическим климатом (страны Африки, Азии, острова Тихого океана). Вновь появились очаги малярии в Таджикистане, Узбекистане и Азербайджане. В России и Республике Беларусь регистрируются завозные случаи малярии. Максимум заболеваемости в странах с умеренным климатом приходится на июнь – август, в странах с тропическим климатом малярия встречается круглогодично.
Восприимчивость человека к малярии высокая. Иммунитет после перенесённой малярии видоспецифичен и зависит от интенсивности паразитемии.
Патогенез. Малярия, приобретённая в естественных условиях в результате заражения трансмиссивным путём, обозначается как спорозоитная инфекция. Малярия, возникшая в результате парентерального или трансплацентарного заражения, обозначается как шизонтная инфекция, при которой развивается только эритроцитарная шизогония при отсутствии экзоэритроцитарной фазы.
Основные патоморфологические сдвиги и соответствующие им клинические проявления обсловлены эритроцитарной шизогонией.
Возникновение приступов лихорадки связано с реакцией терморегулирующих центров на выход в кровь огромного количества мерозоитов, являющихся чужеродным белком. Причиной анемии является распад инвазированных эритроцитов. Увеличение печени, селезёнки, гиперплазия костного мозга связаны с усиленным размножением элементов системы мононуклеарных фагоцитов (СМФ). Ранние рецидивы обусловлены оживлением эритроцитарной шизогонии, а поздние – активацией брадиспорозоитов.
Клиника. Соответственно четырём видам возбудителя малярии различают следующие формы болезни: трёхдневную малярию, тропическую, четырёхдневную и овале-малярию. Длительность инкубационного периода соответствует длительности фазы тканевой шизогонии и составляет при трёхдневной, тропической и овале-малярии от 6 до 15 суток, а при четырёхдневной – 3-6 недель.
Несмотря на некоторые различия клинических проявлений малярии, вызванных разными видами малярийных плазмодиев, в течение болезни можно выделить несколько периодов:
1) первичная малярия (первичная атака), включающая продромальные явления и серию первичных приступов (10 – 14);
2) ранние рецидивы, выявляющиеся на протяжении 2 – 3 месяцев после первичной атаки;
3) латентный, межприступный период длительностью 7- 11 месяцев;
4) поздние (отдалённые) рецидивы, возникающие после латентного периода.
Период первичных проявлений продолжается около двух месяцев. В большинстве случаев заболевание начинается с продромального периода, характеризующегося общим недомоганием, познабливанием, головной болью, ломотой в теле.
Окончание приступа сопровождается проливным потом, снижением температуры тела, нередко до 35 0 С. Состояние больного постепенно улучшается, больной успокаивается и засыпает.
Продолжительность малярийного приступа обычно не превышает 8 – 12 часов, иногда он длится более суток. Приступ лихорадки, как правило, возникает в первой половине суток, что имеет важное диагностическое значение. При трёхдневной, тропической и овале-малярии пароксизмы повторяются через день, при четырёхдневной через два дня.
В дни, свободные от приступов, состояние больного может быть удовлетворительным, восстанавливается работоспособность.
Вторым типичным признаком малярии, помимо лихорадки, является увеличение и болезненность печени и селезёнки. Увеличение печени обычно определяется раньше по сравнению с селезёнкой. Вместе с тем увеличение селезёнки остаётся более длительно, чем увеличение печени.
Третьим характерным признаком малярии является гипохромная анемия, которая носит гемолитический характер. В крови, помимо анемии, отмечается лейко- и нейтропения, СОЭ повышена.
Период первичных приступов малярии (10 – 14) даже и без специфической терапии сменяется латентным периодом продолжительностью 1 – 3 месяца, нередко практически полного здоровья. После периода латента более чем у половины больных снова наступают острые проявления малярии – ранние рецидивы, обусловленные оживлением эритроцитарной шизогонии и протекающие легче по сравнению с первичными приступами.
Поздние рецидивы развиваются через 6 месяцев после периода первичных приступов, связаны с активацией брадиспорозоитов и мало отличаются от пароксизмов, возникающих при ранних рецидивах.
Имеются некоторые особенности малярии, вызванные разными видами возбудителя. Однако следует отметить, что трёхдневная, четырёхдневная малярия и овале-малярия протекает доброкачественно.
Тропическая малярия. Этой форме малярии по сравнению с трёхдневной и четырёхдневной свойственны более тяжёлые клинические проявления. Для тропической малярии характерны меньшая правильность лихорадочной кривой (лихорадка ремиттирующего или даже постоянного типа), более выраженные во время приступа симптомы интоксикации: головная боль, бессонница, тошнота, рвота, мышечные и суставные боли и др. При тропической малярии могут возникнуть злокачественные формы – церебральная, септическая, алгидная и др. Осложнения малярии в виде малярийной комы, гемоглобинурийной лихорадки, острой почечной недостаточности, инфекционно-токсического шока встречаются чаще всего при тропической малярии и могут приводить к летальному исходу.
Осложнения. Истинная малярийная кома развивается только при тропической малярии. Причиной комы является закупорка большого количества капилляров головного мозга тромбами с последующими органическими изменениями в нём вследствие нарушения кровообращения и питания. Различают три периода малярийной комы: 1) период сомноленции, 2) период сопора, спячки и 3) период полной комы.
Первый период – сомноленции (легкой степени расстройства сознания) – характеризуется состоянием оглушенности, сонливостью. У больного появляется сильная головная боль, резкая общая слабость, безразличие. На вопросы больной отвечает неохотно, контакт с ним затруднен, хотя сознание сохранено, сухожильные рефлексы нормальны или повышены.
Второй период – сопора, спячки (глубокого угнетения сознания). Сознание к больному возвращается только временами. Больной лежит неподвижно. Только сильные раздражители (громкий крик, укол булавкой) могут вывести его из этого состояния. Сухожильные рефлексы повышены, выражены патологические рефлексы (Бабинского, Оппенгейма и др.), отмечаются судорожные подергивания мышц.
Третий период – полная кома. Больной находится в полной прострации (беспомощности). Лицо бледное, глаза запавшие, крепко закрыты. Сухожильные рефлексы снижены или отсутствуют. Зрачки расширены, корнеальный рефлекс отсутствует. Отмечается непроизвольное отхождение мочи и кала.
Клиническая картина комы при отсутствии соответствующего лечения развивается очень быстро, больной погибает в течение 3 – 5 дней. Лечение в стадии прекомы приводит к выздоровлению.
Гемоглобинурийная лихорадка – тяжёлое осложнение тропической малярии. Сущностью её является острый гемолиз эритроцитов, наполнение крови гемоглобином и выделение гемоглобина с мочой. При гемолитическом кризе гемоглобин превращается в метгемоглобин и выделяется почками. Гемолитический криз характеризуется резко выраженной интоксикацией, анемией, желтухой и наличием в моче при стоянии серовато-бурого осадка, состоящего из гиалиновых и гемоглобиновых цилиндров, почечного эпителия и в меньшем количестве эритроцитов и лейкоцитов. Больные погибают в течение 3 – 5 дней от почечной недостаточности.
Инфекционно-токсический шок (алгид) развивается только при тропической малярии. В отличие от малярийной комы сознание у больного сохранено. Он находится в состоянии тяжёлого коллапса – АД снижено до 80 мм рт. ст. и ниже, пульс частый, слабого наполнения, одышка. Кожа бледная, холодная на ощупь, покрыта холодным потом, температура тела понижена, могут быть поносы, сухожильные рефлексы снижены. Прогноз неблагоприятный. Нередко даже активное противомалярийное лечение и применение сердечно-сосудистых средств не может вывести больного из состояния коллапса.
Не нашли то, что искали? Воспользуйтесь поиском:
Малярия – группа инфекционных заболеваний паразитарной этиологии, сопровождающихся главным образом лихорадкой, анемией, гепатомегалией и спленомегалией.
Заражение малярией происходит через укусы самок малярийного комара (Anopheles).
Другие наименования болезни — болотная лихорадка, перемежающаяся лихорадка.
Малярийный плазмодий (чаще всего Plasmodium falciparum) при попадании в организм прикрепляется к эритроцитам и тканевым макрофагам (защитные клетки иммунитета), после, распространяясь по всему организму вызывают ряд патологий в различных органах. Конечным результатом малярии может стать летальный исход инфицированного человека.
Наибольшее количество зарегистрированных случаев заражения малярией находится в странах Африки (ближе к экватору, т.е. ниже Сахары), Юго-Восточной Азии, Центральной и Южной Америки, Океании.
Пик заболеваемости малярией припадает на время наибольшей активности комаров – лето-осень.

Патогенез малярии во многом зависит от способа заражения инфекцией.
При прямом заражении малярийным плазмодием – через инъекции, при переливании крови и т.д., возбудитель сразу внедряется в эритроциты и распространяется по всему организму (эритроцитарная фаза шизогонии).
При тканевой шизогонии клинические проявления практически отсутствуют, в то время как при эритроцитарной, у пациента почти сразу же проявляются признаки поражения крови – лихорадка и другие.
Лихорадка при малярии развивается в следствие реакции иммунитета и теплорегулирующего центра на появление в организме веществ, появление которых обусловлено распадом морул мерозоитов. Это — малярийные пигмент, гемоглобин, остатки эритроцитов и т.д. Выраженность лихорадки зависит от степени инфицированности и реактивности защитных сил организма.
Периодичность приступов лихорадки обусловлено периодами эритроцитарной шизогонии (цикл развития и деления малярийных плазмодиев).
Наличие циркулирующих в крови чужеродных веществ вызывает раздражение ретикулярных клеток печени, селезенки, почек и других органов, что приводит к гиперплазии данных органов, результатом чего является разрастание соединительной ткани, увеличение пораженных органов в размерах и их болезненность.
Анемия при малярии обусловлена распадом эритроцитов на фоне эритроцитарной шизогонии, гемолизом при формировании аутоантител, а также повышенным фагоцитозом эритроцитов ретикулоэндотелиальной системы селезенки.
Злокачественные формы малярии с поражением головного мозга, васкулитами, геморрагиями обусловлены системным поражением венул, вен, капилляров и других сосудов, сопровождающееся повышением их проницаемости, повышенной вязкостью крови, замедленным кровотоком, паразитарными тромбами, периваскулярными отеками и т.д. Возможно развитие инфекционно-токсического шока (ИТШ) и аллергии.
Рецидивы малярии обусловлены снижением реактивности иммунитета при наличии остатков эритроцитарных шизонтов, из-за чего возбудитель болезни вновь начинает размножаться. Рецидивы могут присутствовать даже через 6-14 месяцев после окончания клинических проявлений малярии.
Согласно статистики ВОЗ, по состоянию на 2016 г в мире зарегистрировано 216 000 000 случаев малярии, причем эта цифра на 5 000 000 больше, нежели в 2015 г. Количество же смертей от данного заболевания в 2016 г составило 445 000. Однако, все же процент смертности от начала 21 столетия снизился на 47-54%, в зависимости от региона.
Если говорить об регионах, то 90% всех случаев малярии припадает на страны Африки, особенно ниже пустыни Сахары.

Больше всего заболевают дети, возрастом до 5 лет.
МКБ-10: B50 — B54;
МКБ-9: 084.
Симптомы малярии

Симптоматика малярии зависит от способа инфицирования, реактивности защитных сил организма и степени поражения.
Инкубационный период малярии (от заражения до первых признаков болезни) составляет – 8-25 суток. В некоторых случаях, например, при трехдневной малярии, инкубационный период может составлять от 8 до 14 месяцев.
- Резкое повышение температуры тела до 41,7 °С;
- Озноб;
- Тошнота;
- Головные боли;
- Общее недомогание.
Первые признаки малярии могут быть слабовыраженными, из-за чего человек не сразу может догадываться о своем инфицировании. Тем не менее, после посещения Южно-Африканских стран и других мест, где присутствует высокая частота случаев данной болезни, при первых признаках настоятельно обратиться к врачу для обследования, иначе упущение времени может закончиться серьезному вреду здоровью, и не только.
- Общее недомогание, слабость, вплоть до бессилия и постельного режима;
- Периодические приступы лихорадки и озноба;
- Температура тела колеблется в пределах от 35 до 41,7 °С, причем изменение температуры от высокой до низкой может происходить за несколько часов;
- Бледность кожного покрова, акроцианоз, холодные конечности и повышенная потливость;
- Тошнота, приступы рвоты, обезвоживание организма, диарея;
- Анемия;
- Появление в моче крови (гемоглобинурия);
- Приступы сильных головных болей, бредение, галлюцинации, головокружение, потеря сознания;
- Инъекция (покраснение) склер;
- Артериальная гипотензия (гипотония);
- Брадикардия;
- Ишемия головного мозга и тканей различных органов;
- Судороги по телу;
- Боль в суставах (артралгия);
- Возможно появление покалывания в коже;
- Дыхательная недостаточность;
- Увеличение в размерах печени и селезенки.
Колебание между минимальными и максимальными признаками малярии зависит от биологического цикла развития возбудителя болезни. Кроме того, нарастание и спадание приступов характерно для разных форм малярии, например, при трехдневной этот период составляет – 3 дня, при четырехдневной – 4.
Осложнения малярии
Среди осложнений малярии можно выделить:
- Инфекционно-токсический шок (ИТШ);
- Малярийная и глубокая кома;
- Отек мозга;
- Малярийный алгид;
- Хронический нефрит;
- Острая почечная недостаточность (ОПН);
- ДВС-синдром;
- Желтуха;
- Расстройства психической системы;
- Разрыв селезенки;
- Эндокардит, миокардит, перикардит;
- Адинамия, сопора;
- Острая кровопотеря;
- Гиповолемический шок;
- Летальный исход.
Причины малярии

Возбудитель малярии – малярийные плазмодии (лат. Plasmodium), входящие в класс споровиков (лат. Sporozoa), группы простейшие (лат. Protozoa).
Патогенными для человека плазмодиями, вызывающими малярию являются – Plasmodium falciparum, Plasmodium malariae, Plasmodium vivax, Plasmodium ovale и Plasmodium knowlesi.
Другими видами заражения малярией являются — трансплацентарная (при беременности – от матери к младенцу), парентеральное (при переливаниях донорской зараженной крови) и контактно-бытовое (при инъекциях, порезах – крайне редкое явление).
Всего известно около 400 видов комаров Anopheles, из которых лишь около 30 являются переносчиками малярийной инфекции.
Малярийные комары живут практически по всему земному шару за исключением холодных или засушливых зон. Особенно их большое количество проживает в зонах с теплым и влажным климатом – Центральная и Южная Африка (около 90% всех случаев заболевания малярией), Центральная и Южная Америка, Юго-Восточная Азия, Океания.
На территории России к малярийным зонам можно отнести Европейскую часть страны – Юго-Восточные регионы.
Виды малярии
Классификация малярии производится следующим образом:
Овале-малярия – характеризуется приступообразным циклическим течением с нарастанием и спаданием клинических проявлений болезни, период полного цикла которой составляет 2 дня. Возбудителем является плазмодий — Plasmodium ovale.
Трехдневная малярия – характеризуется приступообразным циклическим течением с нарастанием и спаданием клинических проявлений болезни, период полного цикла которой составляет 3 дня. Возбудителем является плазмодий — Plasmodium vivax.
Четырехдневная малярия – характеризуется приступообразным циклическим течением с нарастанием и спаданием клинических проявлений болезни, период полного цикла которой составляет 4 дня. Возбудителем является плазмодий — Plasmodium malariae.
Тропическая малярия – наиболее тяжелая форма малярии, возбудителем которой является Plasmodium falciparum. Подобное течение малярии может спровоцировать и другой патогенный для человека плазмодий — Plasmodium knowlesi. Характеризуется отсутствием тканевой шизогонии, т.е. накопления и размножения плазмодия в печени – развития происходит в крови (эритроцитарная шизогония).
Спорозоитная малярия – заражение происходит при укусе самкой малярийного комара и непосредственном попадании малярийных спорозоитов в кровеносное или лимфатическое русло. Характеризуется сначала тканевой фазой шизогонии (оседание, развитие и размножение плазмодия в клетках печени – гепатоцитах), после эритроцитарной шизогонией. Характеризуется поздними развитием клинических проявлений – когда паразиты уже сформированными распространяются по кровеносному руслу.
Шизонтная малярия – заражение организма происходит при инфицировании крови уже готовыми (сформированными) шизонтами. Характеризуется ранним клиническим проявлением малярии.
Диагностика малярии
Диагностика малярии включает в себя следующие методы обследования:
- Анамнез;
- Исследования мазков крови на наличие малярийных паразитов;
- ПЦР тест;
- Быстрые тесты (Rapid Diagnostic Tests – RDT).

Лечение малярии
Как лечить малярию? Лечение малярии направлено на купирование инфекции, поддержание организма и минимизацию клинических проявлений болезни. Основной метод терапии – медикаментозный, с применением противомикробных лекарственных препаратов.

Основные лекарственные средства для купирования малярии производятся на основании хинина (алкалоид, входящий в состав коры хинного дерева), хлорохинона (производное 4-аминохинолина), артемизинина (экстракт растения полыни однолетней — Artemisia annua) и его синтетические аналоги.
Сложность в лечении заключается в способности малярийного плазмодия мутировать и приобретать резистентность по отношению к тому или иному противомалярийному препарату, поэтому выбор лекарства производится на основании диагностики, а в случае мутирования, препарат меняют. Также стоит отметить, что многие противомалярийные лекарственные препараты на территории РФ не зарегистрированы.
Разделение противомалярийных препаратов в зависимости от фазы болезни (локализации плазмодиев):
Гистошизотропные – воздействуют главным образом на тканевые формы инфекции (при наличии плазмодия в клетках печени, действующие вещества): хинопид, примахин.
Гематошизотропные – воздействуют главным образом на эритроцитные формы инфекции (действующие вещества): хинин, хлорохин, амодиахин, галофантрин, пириметамин, мефлохин, люмефантрины, сульфадоксин, клиндамицин, доксициклин, артемизинин.
Гаметотропные — воздействуют главным образом на гаметы: хиноцид, хинин, гидрооксихлорохин, примахин, пириметамин. Данная группа препаратов применяется в основном при тропической малярии.
Если больной в коме, его поворачивают на бок во избежание удушья при рвоте рвотными массами.
При нарушениях водного баланса с осторожностью проводят регидратационную терапию.
При снижении гематокрита ниже 20% назначается переливание препаратов крови.
Выбор других лекарственных препаратов зависит от сопутствующих малярию осложнений и синдромов.
Лечение малярии народными средствами
Лечение малярии в домашних условиях проводить не рекомендуется, что связано с высокой смертностью от данного заболевания при отсутствии своевременной противомикробной терапии.
Профилактика малярии

Профилактика малярии включает в себя:
К какому врачу обратится?
Видео
Общие сведения
Течение этого заболевания сопровождают лихорадка, озноб, увеличение размеров печени и селезенки, анемия. Особенно уязвимы к болезни дети до 5 лет.
Родиной малярии считается Африканский континент. Именно в Африке чаще всего фиксируется болотная лихорадка. Данные ВОЗ свидетельствуют, что в мире ежегодно фиксируется от 124 до 283 млн случаев заражения этой болезнью. Правда, в течение последних десятилетий количество случаев болезни и смертей от малярии снижается. Каждый год от этого заболевания умирает около 400 тысяч людей. Малярия в России диагностируется в основном из-за приезда зараженных и невылеченных людей.
Как свидетельствует Википедия, ученые до сих пор разрабатывают эффективную вакцину, защищающую от этой болезни. Однако заболевание поддается профилактике и лечению. Поэтому очень важно своевременно обращаться к врачу и немедленно начинать терапию, если малярия была подтверждена.
Патогенез
Возбудителем малярии являются простейшие рода Plasmodium (плазмодии). Заражение происходит во время впрыскивания в кровь или лимфу самкой малярийного комара спорозоитов (так называется одна из стадий жизненного цикла возбудителя). Это происходит, когда комар сосет кровь.
После попадания в кровь спорозоиты плазмодия оказываются в гепатоцитах печени, провоцируя начало доклинической экзоэритроцитарной (печеночной) стадии болезни. В клетках печени происходит размножение спорозоитов (шизогония), вследствие чего образуются печеночные мерозоиты. Через несколько недель они снова проникают в кровь.
Следующая стадия малярии – клиническая или эритроцитарная – начинается, когда попавшие в кровь мерозоиты прикрепляются к специфическим рецепторам на мембранах эритроцитов.
Кстати, ученые в процессе исследований доказали, что плазмодии, попадая в жертву, стимулируют организм выделять те вещества, которые привлекают комаров.
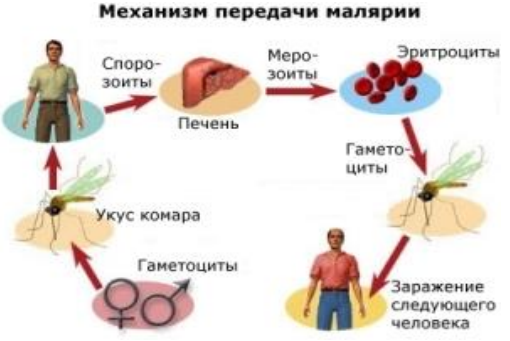
Механизм передачи малярии
Классификация
В зависимости от того, каким является возбудитель малярии, отличаются симптомы, течение болезни и прогноз. От разновидности зависит и жизненный цикл возбудителя малярии. Возбудителем малярии является несколько видов плазмодиев:
- Plasmodium vivax – является возбудителем трехдневной малярии. Длительность инкубационного периода от 1 до 3 недель, в некоторых случаях – до 14 месяцев. Приступы происходят через сутки. Возбудитель является одним из наиболее распространенных.
- Plasmodium malariae – этот вид вызывает четырехдневную малярию. Инкубационный период длится от 3 до 6 недель. Повторение приступов — через 2 суток.
- Plasmodium falciparum – вызывает тропическую малярию. Длительность инкубационного периода от 9 до 16 суток. Повторение приступов через сутки, если форма тяжелая, они продолжаются от суток до полутора, при этом периоды нормальной температуры очень короткие. Этот вид болезни может привести к нарушению функций мозга и развитию церебральной малярии. Температура повышается до 40 градусов, сильно болит голова, больной может бредить. Каждый пятый случай заканчивается летально. Это наиболее распространенная форма заболевания.
- Plasmodium ovale — вызывает малярию овале. Длительность инкубационного периода — 10-20 суток. Повторение приступов – через сутки.
Детально рассмотреть фото и картинки, посвященные особенностям разных форм возбудителей, можно в соответствующих презентациях.
Причины
Малярию вызывают укусы самки малярийного комара. Говоря о том, как передается малярия, следует отметить, что кроме укусов, болезнь может передаваться в период беременности – от матери будущему ребенку. Также возможна передача при переливании крови, при проведении инъекций шприцем.
Симптомы малярии
Признаки малярии у взрослых и детей проявляются через определенный период после заражения (от 1 до 4 недель).
Если у человека развивается тропическая малярия, симптомы ее могут быть достаточно тяжелыми. В первое время у больного появляются следующие признаки:
- Лихорадка, озноб, повышение температуры.
- Головная боль, ломота в суставах.
- Увеличение печени и селезенки (гепатомегалия и спленомегалия).
- Усиленное потоотделение.
- Тошнота, рвота, диарея.
- Анемия, гемоглобинурия.
- Сильная усталость.
Если болезнь вызывает P. falciparum, может возникнуть покалывание в коже.
Кроме того, малярия у взрослых и детей может сопровождаться расстройствами мочеиспускания, высыпаниями. Вероятны дисфункции сосудов и сердца.
Признаки малярии у взрослых и детей проявляются циклично: период обострения болезни продолжается от 6 до 10 часов. После этого острая фаза проходит. Снижается температура, человек обильно потеет и засыпает. Глубокий сон может длиться от 2 до 5 часов. Повторно приступ происходит через 2-3 дня.
В процессе развития болезни может возникать недостаточность некоторых органов (отек легких, почечная недостаточность и др.). Если болезнь прогрессирует, возможны судороги, циркуляторный коллапс, наступление комы и смерть.
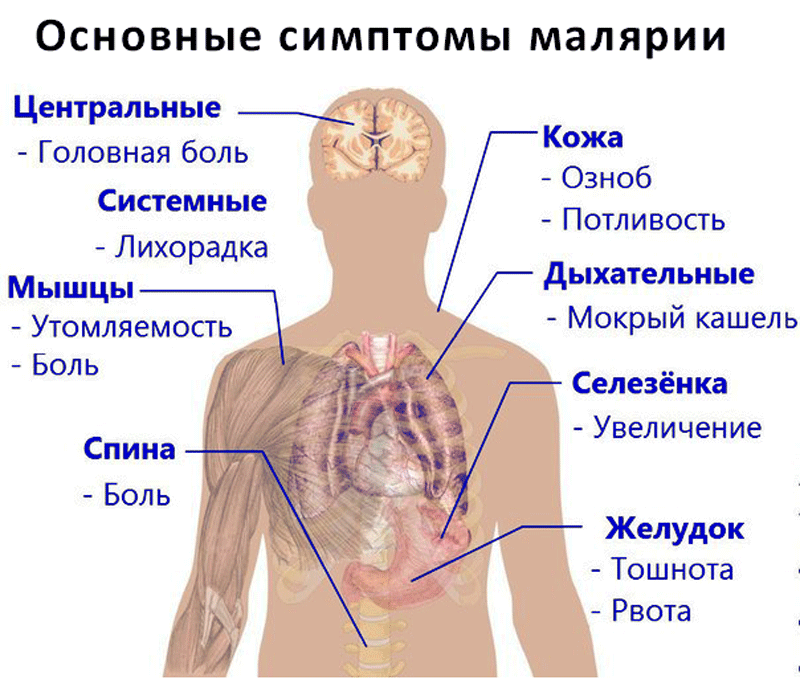
Но изначально симптомы заболевания неспецифичны, поэтому их сложно отличить от других недугов, сопровождаемых лихорадкой. Поэтому при любой лихорадке необъяснимого происхождения следует рассматривать вероятность того, что развивается тропическая малярия. Ведь если лечение не будет начато на протяжении первых 24 часов, тропическая малярия может вызвать летальный исход. Поэтому малярия, клиника которой включает выше описанные симптомы, должна быть своевременно диагностирована.
Анализы и диагностика малярии
Если у больного без видимой причины возникают периодические приступы лихорадки и озноба, необходимо обязательно исключить малярию, особенно, если человек в течение последних двух лет посещал очаги, где распространено это заболевание.
Лабораторная диагностика малярии предусматривает определение возбудителей заболевания в крови.
В процессе диагностики проводят общий анализ крови. Так как в ходе развития болезни происходит массовый распад эритроцитов, у больного развивается гемолитическая анемия, гипербилирубинемия, что приводит к пожелтению кожи. Но в первые недели болезни желтушность может отсутствовать.
Для малярии характерны полихроматофилия, эозинопения, лейкопения, нейтропения, относительный лимфоцитоз, моноцитоз. Высокий лейкоцитоз отмечается только в редких случаях. При продолжительном протекании заболевания отмечаются высокие показатели СОЭ.
Необходимо также определить тип возбудителя. Для определения Р. falciparum применяют специальные быстрые диагностические тесты, проводят микроскопическое исследование. Проводят также серологическую диагностику.
Лечение малярии
Обсуждая то, как лечить малярию, следует, прежде всего, отметить, что ее лечение проводят только в условиях стационара и под постоянным наблюдением специалистов. Медики отмечают тот факт, что в настоящее время у возбудителей малярии развилась резистентность к некоторым антибиотикам. Поэтому очень важно обеспечить правильное лечение и принимать эффективное лекарство от малярии.
Лечение малярии проводят так, чтобы купировать острые приступы заболевания, предупредить развитие патологических процессов и не допустить осложнений, а также не допустить рецидивирующего течения болезни.



Чтобы вылечить неосложненные случаи малярии, спровоцированные паразитами P. falciparum, применяется артемизинин-комбинированная терапия. Она сочетает два компонента с разным механизмом воздействия и является наиболее эффективной методикой лечения на сегодня. Ранее для лечения малярии широко использовались таблетки Артемизинин. Однако в настоящее время их прием комбинируют с другими препаратами, чтобы сохранить его эффективность в качестве главного компонента терапии.
Если у больного развился инфекционно-токсический шок, применяется Преднизолон. Также назначают раствор Дроперидола, раствор Сибазона.
С целью дезинтоксикации вводят внутривенно Реополитюкин, раствор глюкозы, Фуросемид.
С целью лечения острых симптомов заболевания, спровоцированного возбудителями P. vivax, P. ovale, P. malariae, назначают кровяные шизонтоциды.
Если у пациента диагностирована трехденвная малярия, ему назначают лекарства группы 4-аминохинолинов. Трехдневная форма болезни лечится по назначенной схеме препаратами Нивахин, Хинин, хлорохин, Мефлохин, Хинакрин гидрохлорид, Амодиахин, Делагил и др. Если отмечается резистентность вируса к хлорохину, в процессе терапии применяют комбинацию артесунат+сульфадоксин/пириметамин.
После завершения курса лечения хлорохином применяют тканевой шизонтоцид – Примахин.
При лечении тяжелой формы болезни назначают проведение инъекций Артесуната, после чего проводят артемизинин-комбинированную терапию.
В настоящее время ученые работают и над новыми препаратами для лечения малярии.
Уже в период лечения важно проводить реабилитационные мероприятия, чтобы обеспечить процесс активного восстановления после болезни.
Применение народных средств для лечения этой болезни возможно только в том случае, если их используют как дополнительные методы для общего восстановления организма. Ни в коем случае нельзя заменять таким лечением прием препаратов от малярии, так как это может привести к летальным последствиям.
С целью лечения этого заболевания используют такие народные средства:
- Апельсиновая кожура. Растолочь сухую апельсиновую кожуру и применять по половине чайной ложки этого порошка три раза в день.
- Ивовая кора. 2 ч. л. измельченной коры ивы залить 1,5 стакана воды и держать средство на медленном огне, пока количество жидкости не уменьшится до одного стакана. Пить отвар нужно утром натощак, добавляя в него немного меда.
- Горчица и вино. Половнику чайной ложки горчицы залить 100 мл вина и добавить немного соли. Пить трижды в день. Это средство помогает уменьшить проявления лихорадки.
- Чеснок. Головку чеснока нужно почистить, чтобы зубки были без кожуры. Измельчить их и залить 1 стаканом воды. Оставить настаиваться на 12 часов. Выпить готовый настой на протяжении суток мелкими глотками.
- Корень бадьяна. 4 ч. л. измельченного корня нужно залить стаканом кипяченой воды и поварить несколько минут. Пить по 3 ст. л. три раза в день.
- Сок петрушки с водкой. Пропустить через мясорубку 2 кг петрушки, отжать сок и смешать его с 150 мл водки. Пить по 100 мл утром и вечером.
- Сок черной редьки. 50 г свежего сока редьки нужно смешать с 50 г водки. Разделить средство на три части и выпить их на протяжении дня. На второй день рекомендуется выпить всю порцию утром.
- Базилик. 200 г листьев залить половиной литра воды, добавить немного порошка кардамона и черного перца и кипятить 20 минут. Через 2 часа смешать с небольшим количеством меда и пить по 3 ст. л. три раза в день.
- Грейпфрут. Половину плода нужно залить 500 мл воды и проварить несколько минут. Отцедить и пить по стакану 2 раза в день.
- Корица. 1 ч. л. корицы с небольшой щепоткой перца залить половиной литра воды и кипятить 5 мин. Остудить, добавить ложку меда и пить по 100 г 2 раза в день.
Первая помощь
При первых же признаках малярии необходимо срочно обратиться к специалистам. Очень важно быстро реагировать на проявления лихорадки и другие признаки тем, кто побывал в местах, где существует высокий риск заражения этим заболеванием. Больного обязательно госпитализируют в инфекционный стационар. При подтверждении заболевания врач сразу же назначает применение хлорохина, Хингамина, Делагила и др.
Профилактика малярии
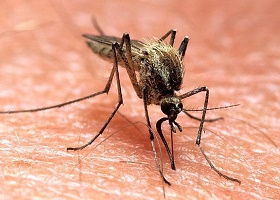
В настоящее время профилактика малярии состоит в том, чтобы не допускать укусов комаров. Что касается вакцинации против этого недуга, то в настоящее время вакцина только разрабатывается учеными. В данный момент проводятся клинические испытания вакцины, эффективность которой составляет не более 56%. То есть прививка от малярии на данный момент невозможна.
Единственным методом химиопрофилактики являются таблетки, которые людям необходимо начать принимать за несколько недель до визита в страны, где существует риск заразиться малярией.
Поэтому тем, кто ищет, где проводится прививка от малярии в Москве или в других городах, необходимо вовремя обратиться к врачу-инфекционисту и получить консультацию по поводу начала приема профилактических препаратов. Такие лекарства специалист назначает индивидуально, в зависимости от состояния здоровья человека и страны, куда он намерен ехать. В современных лекарствах для профилактики содержится мефлохин, доксициклин, атоваквон прогуанил гидрохлорид. Применение таких препаратов продолжается и некоторое время после возвращения человека из опасных с точки зрения заражения мест.
Что касается других доступных методов профилактики, то они являются следующими:
- Уничтожение комаров с помощью обработки помещений инсектицидами.
- Защита от укусов в период пребывания на открытых территориях. Ношение одежды с длинными рукавами, обработка открытых участков тела репеллентами.
- Использование специальных сеток, обработанных инсектицидом, во время сна вне помещений.
- Немедленное обращение к врачу при первых же признаках заболевания.
Эти меры профилактики важно соблюдать, пребывая в местах, где существует риск заражения малярией.
У детей
Особенно тяжело протекает малярия у детей младшего возраста. У малышей очень быстро развивается церебральная малярия, дыхательная недостаточность, анемия в тяжелой форме. Поэтому крайне важно как можно быстрее установить диагноз и начать лечение. Серьезными осложнениями болезни у детей могут быть:
При беременности
Это заболевание очень опасно для беременных. У будущих мамы отмечается выраженная резистентность к лекарствам и медленное исчезновение симптомов. Даже при адекватной терапии деятельное время сохраняются отеки, желтуха, анемия, асцит. При отсутствии правильного лечения очень быстро развиваются осложнения, возможен выкидыш, преждевременные роды, задержка развития плода или его гибель. Согласно статистике, летальность при малярии у беременных выше в 2-3 раза по сравнению с небеременными. Вероятно заражение плода во время развития или в процессе родов. Поэтому малыш может появиться на свет с врожденной малярией.
Для лечения назначают медикаментозные препараты, так как последствия малярии для плода и женщины опаснее, чем негативные эффекты от применения лекарственных препаратов. Назначают наименее вредные для беременных лекарства (Xлороxин, Клиндамицин, Амодиахин, Xинин), строго придерживаясь относительно безопасной дозировки. Противопоказано назначение лекарств Примаxин, Доксициклин, Тетрациклин, Тафеноxин, Галофантрин.
Будущим мамам не следует путешествовать в те регионы, где повышен риск заражения малярией. В случае необходимости таких поездок беременной важно очень строго выполнять все меры профилактики. Также врач назначит применение относительно безопасных препаратов для профилактики.
Читайте также:


