Паразитемия при осложнении малярии гемоглобинурийной лихорадкой
Этиология. Возбудитель — Plasmodium malariae, который относится к типу простейших. Известно 4 вида плазмодиев, способных вызывать малярию у людей. Pl. vivax (трехдневная малярия), Pl. ovale (овале малярия), Pl. malariae (четырехдневная малярия), Pl. falciparum (тропическая малярия). В процессе своего развития плазмодий проходит 2-е фазы: спорогонию (половой цикл в организме комара рода Anopheles, в результате которого образуются спорозоиты) и шизогонию (бесполый цикл в организме человека, в результате которого образуются шизонты).
Спорогония. При сосании крови у больного малярией человека комар заглатывает половые формы плазмодия — мужские и женские гаметоциты, которые сливаясь в желудке комара образуют оплодотворенную клетку — зиготу. Зигота приобретает способность к активному движению (оокинета), внедряется в стенку желудка и превращается в ооцисту, внутри которой образуется большое количество спорозоитов — инвазивных для человека форм малярийного плазмодия. Спорозоиты концентрируются в слюнных железах комара. Шизогонияимеет 2 фазы: тканевую и эритроцитарную. В процессе обеих фаз плазмодий в своем развитии последовательно проходит одни и те же стадии: трофозоит (растущий с одним ядром), шизонт (делящийся с несколькими ядрами), мерозоит (вокруг каждого ядра отшнуровывается участок цитоплазмы). Итак, при укусе инфицированного комара в кровь человека вместе со слюной попадают спорозоиты, которые внедряются в гепатоциты. Здесь проходит тканевая шизогония, результатом которой является образование тканевых мерозоитов, которые выходят в кровь. Тканевые мерозоиты проникают в эритроциты. Здесь проходит стадия эритроцитарной шизогонии, эритроцит разрушается, а эритроцитарные мерозоиты попадают в кровеносное русло. Часть эритроцитарных мерозоитов, вышедших в кровь, разрушается, часть снова попадает в эритроциты и дает начало новому циклу шизогонии, а часть превращается в половые клетки — мужские и женские гаметоциты. Последние заглатываются комаром при сосании крови.
Длительность тканевой и эритроцитарной шизогонии обуславливает длительность инкубационного периода при малярии. От длительности эритроцитарной шизогонии (у vivax, ovale и falciparum — 48 часов, у malariae — 72 часа) зависит интервал между приступами. Приступы при vivax и ovale повторяются через день, при malariae — через 2 дня.
Популяция спорозоитов у Р. vivax и Р. ovale неоднородна. Различают тахи- и брадиспорозоиты (гипнозоиты). При попадании тахиспорозоитов в клетки печени сразу же начинается цикл тканевой шизогонии с последующим развитием клинических проявлений заболевания. Брадиспорозоиты (гипнозоиты) в клетках печени “засыпают”, а активироваться могут через 6 мес - 1 год после инфицирования. Эта популяция обуславливает достаточно длительный в некоторых случаях инкубационный период (до 1 года), а также поздние рецидивы заболевания.
Патогенез. Завершение эритроцитарного цикла развития паразита совпадает с массовым гемолизом пораженных эритроцитов, в результате чего в кровеносное русло поступают мерозоиты, продукты обмена паразита и продукты гемолиза, пигмент. Высвободившиеся токсические вещества, являясь чужеродными белками, воздействуют на терморегулирующие центры, вызывая лихорадку. Развивается гемолитическая анемия и, как следствие, — желтуха. Продукты распада эритроцитов активизируют и способствуют гиперплазии ретикулоэндотелия селезенки, печени, красного костного мозга на фоне угнетения лейкопоэза и тромбоцитопоэза. При тропической малярии шизогония происходит в основном в эритроцитах сосудов внутренних органов, поэтому в головном мозге, почках, печени, легких и др. нарушается циркуляция крови, происходит тромбообразование, что приводит к синдрому полиорганной недостаточности. Это объясняет более тяжелое течение и высокую летальность при тропической малярии.
При трехдневной и четырехдневной малярии наблюдаются поздние рецидивы (спустя 6 мес. после первичных приступов). При трехдневной малярии они обусловлены наличием гипнозоитов, при четырехдневной — наличием подпороговой тканевой шизогонии. Нелеченная малярия vivax продолжается 2-4 года, ovale — 6 мес. - 2 года, falciparum — 2 мес. - 1 год, malariae — 40-50 лет.
Клиника. Инкубационный период при трехдневной малярии 10-21, четырехдневной — 20-40, тропической — 8-16 дней. Клинические проявления этого заболевания мало специфичны, поэтому в постановке диагноза значительное место занимает эпидемиологический анамнез и лабораторные данные. Предположить малярию у больного позволяют следующие клинические проявления:
· Увеличение печени и селезенки
· Развитие анемии и желтухи
· Ранние и поздние рецидивы
Трехдневная малярия. Заболевание начинается без четкого чередования приступов. Типичные приступы (жар, озноб, пот ® апирексия) появляются на 3-5 день от начала заболевания. Приступы регистрируются в первую половину дня, длительность одного приступа 2-6 часов. Число первичных приступов 12-14. Осложнения редко.
Ovale-малярия. Как правило, заболевание начинается с четкого чередования приступов и периодов апирексии. Приступы возникают вечером и длятся 2-4 часа. Число первичных приступов 4-5. Осложнения редко.
Четырехдневная малярия. Как правило, заболевание начинается с четкого чередования приступов и периодов апирексии. Приступы возникают утром или днем и длятся 6-10 часов. Первичные приступы могут наблюдаться в течение 5 мес. Осложнения редко.
Тропическая малярия. Высокая паразитемия (10-15%). Длительность пароксизма 24-36 часов. Тип лихорадки неправильный без выраженных ознобов и потов, т.к. последующий приступ наслаивается на предыдущий. Могут наблюдаться кашель, диарея, рвота, боли в животе, поражение ЦНС (возбуждение, потеря сознания, судороги), почек. Часто осложнения. Поздних рецидивов нет.
Осложнения. Малярийная кома, инфекционно-токсический шок, острый гемолиз (гемоглобинурийная лихорадка), острая печеночная недостаточность, отек легких.
Общий анализ крови.Гипохромная анемия гемолитического характера, ретикулоцитоз, лейкопения, относительный лимфоцитоз, тромбоцитопения, анизо- и пойкилоцитоз, ускоренная СОЭ.
Малярийная кома в своем развитии проходит 3 стадии:
· Сомноленция. Больные ориентированы во времени и пространстве, но на вопросы отвечают односложно, быстро утомляются.
· Сопор. Изредка приходят в сознание, реагируют на сильные раздражители, временами возбуждены, отмечаются менингеальные симптомы, появляются патологические рефлексы.
· Кома. Полное отключение сознания, арефлексия, гипотония, цианоз. Отсутствует реакция на раздражители. Зрачки расширены. Дыхание шумное, прерывистое, непроизвольное мочеиспускание. Летальность в этой стадии достигает 100%.
Гемоглобинурийная лихорадка. Возникает как осложнение при назначении противомалярийных препаратов (хинин, сульфаниламиды, примахин), нередко при врожденной энзимопатии (недостаток глюкозо-6-фосфатдегидрогеназы). Характеризуется внезапным возникновением озноба, боли в мышцах и суставах, сильной головной боли, тошноты, рвоты, боль в животе, гипертермии, моча приобретает черный цвет. Быстро появляется желтушное окрашивание кожи и склер. Печень и селезенка при пальпации болезненные. Развивается острая почечная недостаточность.
Специфическая диагностика. Основной метод диагностики — паразитоскопия. Возбудитель обнаруживается при исследовании под микроскопом толстой капли или мазка крови. Специфическую диагностику можно также осуществить серологическими методами. С этой целью используются РНИФ (реакция непрямой иммунофлюоресценции, диагностический титр 1:20, 1:40), РЭМА (реакция энзиммеченных антител), РНГА и др. Следует учитывать, что после перенесенной малярии антитела сохраняются в крови несколько лет. Перспективным считается ДНК-зонд, который обнаруживает в крови специфическую ДНК плазмодиев.
Лечение. Противомалярийные препараты, в зависимости от направленности действия, делятся на такие группы:
Гематошизотропные (действуют на эритроцитарные стадии паразита, используются для купирования приступов): хлорохин (делагил, хингамин), хинин, амодиахин, метакельфин (пириметамин 0,025 + сульфален 0,5), фансидар (пириметамин 0,025 + сульфадоксин 0,5), мефлохин.
Гисто- и гамонтотропные (предупреждают развитие тканевых форм паразита и вызывают гибель гаметоцитов): примахин, хиноцид.
Препаратом выбора для купирования острых приступов малярии является хлорохин. Назначается внутрь после еды в 1-е сутки вначале 1,0, через 6-8 час. — еще 0,5; на 2-е и 3-и сутки — по 0,5 однократно. Курс лечения 3 дня, при четырехдневной и тропической малярии может быть продолжен до 5 дней. Для претовращения поздних рецидивов при трехдневной и овале малярии назначается примахин по 0,027/сут (в 1-3 приема) в течение 14 дней.
При лечении хлорохинустойчивой малярии (отдельные штаммы Р. falciparum) используют следующие схемы:
хинин 0,65 3 раза в день 3 дня, на 4-й день однократно назначают 3 табл. фансидара
хинин 0,65 3 раза в день 3 дня + пириметамин по 0,025 2 раза в день 3 дня + сульфадиазин по 0,5 4 раза в день 5 дней.
хинин 0,65 3 раза в день 3 дня + или тетрациклин по 0,25 4 раза вдень 7 дней, или клиндамицин по 0,9 3 раза в день 3 дня.
При развитии осложнений малярии (кроме гемоглобинурийной лихорадки) переходят на парентеральное введение препаратов. В 500-1000 мл физраствора растворяют 1 мл 50% р-ра дигидрохлорида хинина (500 мг) и вводят в/в медленно (в течение 2-3 часов). При отсутствии эффекта введение повторяют через 6-8 ч.
Индивидуальная профилактика. Лицам, которые отправляются в эндемическую зону, назначают делагил (0,5) или пириметамин (0,025) 1 раз в неделю, начиная за неделю до отъезда, весь срок пребывания и в течение 1 мес после приезда.
Не нашли то, что искали? Воспользуйтесь поиском:

Острое протозойное
заболевание, вызываемое малярийными плазмодиями и характеризующееся
периодическими приступами лихорадки, увеличением печени и селезенки, анемией,
рецидивами .
P. vivax — возбудитель трехдневной малярии, P. malariae — четырехдневной, P. falciparum
— тропической и P. ovale — овале малярии. В
тропической Африке распространены преимущественно P. falciparum , реже — P. ovale , очень
редко — P. vivax . В Северной Африке — P. vivax , в Азии — P. vivax , реже — P.
falciparum (в Непале и на Филиппинах — P. malariae ), в Америке — в основном P. vivax ,
реже — P. falciparum .
Источник инфекции — больной человек и паразитоноситель , передача — через комара рода Anopheles . Возможно внутриутробное заражение и передача
паразита при гемотрансфузиях. Восприимчивость к малярии высокая, приобретенный
иммунитет при отсутствии повторных заражений через 1—2 года ослабляется и
исчезает. Малярия особенно часто встречается в тропических и субтропических
странах. В Российской Федерации регистрируются лишь случаи завоза инфекции.
В начале
заболевание
может не иметь приступообразного течения. Больной жалуется на слабость,
головную боль, иногда озноб, лихорадку. Через несколько дней при трех- и
четырехдневной малярии течение принимает типичный для данного заболевания
характер: в первой половине дня резко повышается температура, отмечается озноб,
кожа становится бледно-синей, сухой, горячей на ощупь. Развиваются тахикардия,
гипотензия. Температура через 2—3 ч повышается до 40—41 °С ,
кожа краснеет. Больные беспокойны, мечутся в постели. При этом может быть
рвота, потери сознания, нередки галлюцинации. Затем через 2—4 ч температура
снижается критически, наблюдается обильное потоотделение, тахикардии, иногда —
коллапс. Затем состояние быстро улучшается. Через 48 ч при трехдневной и 72 ч
при четырехдневной малярии возникает очередной приступ.
Состояние постепенно
ухудшается
даже в межприступном периоде, развивается анемия, увеличиваются селезенка и
печень, нарастают сердечно-сосудистые и другие
нарушения. Примерно через 2 нед интенсивность
приступов слабеет, они короче по длительности, повыше ние температуры не столь резкое. Общее количество
приступов — 8—10 и более, после этого в течение нескольких дней сохраняется
субфебрилитет. Выздоровление обычно медленное. Течение тропической малярии
иное, так как в организме существует не одно, а несколько поколений паразитов,
температура часто носит постоянный характер. Овале- мал я — рия
протекает по типу трехдневной, но легче.
Лечение: хингамин ( делагил , резохин ,
хлорохин ) — 4 таблетки (по 0,25 г) на прием после
еды, через 6—8 ч еще 2 таблетки, на 2 и 3-й день — также по 2 таблетки. При
четырехдневной и трехдневной малярии после курса хингамина
назначают хиноцид по 0,01 г 3 раза в день 10 дней, примахин по 0,009 г 3 раза в день в течение 14 дней, при
резистентных к хингамину формах малярии — хинин по
0,6 г 3 раза в день 1—2 нед . Положительные результаты
получены также при назначении хингамина и сульфадиметоксина (последнего по 0,5 г 2 раза в день). При коме вводят внутривенно медленно 10 мл 5 % раствора хингамина на 5 % растворе глюкозы, каждые 6—8 ч дозу
повторяют до улучшения состояния больного (общая доза 5 % раствора не более 30
мл в сутки), или 4 мл 25 % раствора (2 г в сутки) или 2 мл 50 % раствора хинина
дигидрохлорида подкожно (2 раза в день мере« 6—8 ч),
в особо тяжелых случаях его вводят внутривенно капелыю в течение 2—3 ч на 5 % растворе глюкозы (250—300
мл), предиизолоп (0,5—1 мг/кг массы тела) и
внутривенно 30 мл 5 % раствора аскорбиновой кислоты. После выведения из
комы препараты назначают внутрь. При явлениях менингоэнцефалита
применяют люмбальную пункцию, внутривенно гемодез — 400 мл, фуросемид (лазикс) — 3—4 мл, при отеке
легких — лазикс 4—6 мл внутривенно, при почечной недостаточности — лазикс, гемосорбция . При гемоглобинурийной
лихорадке отменяют препарат, вызвавший ее, назначают внутривенно преднизолон
(1 мг на 1 кг массы тела), 30 мл 5 % раствора аскорбиновой кислоты, при значительной
анемии — трансфузию крови.
О всех случаях заболевания
немедленно извещают БСЭС, в очаге больных госпитализируют и организуют лечение,
у всех больных с высокой температурой проверяют кровь на малярию. Проводят
борьбу с переносчиком, истребляют личинки комара в местах выплода .
Все лица, которые будут работать в местности, где есть заболевания малярией,
должны за 2—3 дня до этого начать принимать ежедневно 2 таблетки хингамина и таблетку хиноцида или
примахина , препараты принимают все время пребывания в
очаге и затем еще 4 нед .

Зона распространения: Африка, Южная Америка, Центральная Америка, острова Карибского бассейна, острова Океании, Юго-Восточная Азия, Средняя Азия (Узбекистан, Таджикистан), Западная Азия (Азербайджан).
Малярия (болотная лихорадка, перемежающаяся лихорадка) – группа инфекционных, трансмиссивных заболеваний человека, переносчиком которых является самка малярийного комара (род Anopheles). Заражение происходит при укусе и сопровождается ознобами, лихорадкой, увеличением размеров печени и селезенки, анемией.
Ежегодно в мире фиксируется около 350-500 млн. случаев заболевания малярией, из которых 1,3-3 млн. заканчиваются летальным исходом.
Причины малярии
Причиной малярии являются паразитические простейшие рода Plasmodium – малярийные плазмодии.
У человека заболевание вызывают четыре вида плазмодиев: возбудитель трехдневной малярии (Plasmodium Vivax), возбудитель четырехдневной малярии Plasmodium Malariae, возбудитель тропической малярии Plasmodium falciparum и возбудитель овале-малярии, схожей с трехдневной Plasmodium Ovale.
Жизненный цикл плазмодий
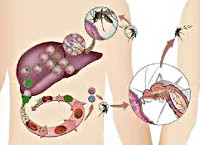
Жизненный цикл малярийных плазмодий достаточно сложный и включает в себя шизогонию (бесполое развитие), пребывая в организме человека – промежуточном хозяине, и спорогонию (половое развитие), обитая в самке комара Anopheles – своего главного хозяина.
Комар инфицируется при укусе человека, который болен малярией или является паразитоносителем. В процессе кровососания в желудок комара проникают женские и мужские половые клетки плазмодиев, и там же они оплодотворяются. В результате последующего процесса развития клеток образуются спорозоиты, которые попадают в слюнные железы насекомого и могут там оставаться на протяжении двух месяцев.
Зараженная самка комара при укусе инфицирует человека спорозитами, которые со слюной попадают в кровь нового промежуточного хозяина. Возбудитель малярии в организме человека проходит несколько фаз своего бесполого развития. Циклы превращений повторяются до тех пор, пока не образуются незрелые половые клетки гаметоциты (мужские и женские). А уже попав в организм самки комара Anopheles происходит дальнейшее половое развитие.
Пути передачи малярии
Итак, в соответствии с жизненным циклом малярийных плазмодий, мы видим, что путь передачи малярии от одного человека к другому – трансмиссивный, и реализуется посредством укуса самки комара рода Anopheles. Однако также возможна передача инфекции трансплацентарная, во время беременности, и парентеральная, при переливании крови от донора-паразитоносителя.
В эндемических районах малярией чаще всего заражаются дети и приезжие. Рост заболеваний совпадает с периодом активности комаров в летне-осеннее время.
Симптомы малярии
За время протекании малярии можно выделить четыре основных периода:
- инкубационный период;
- период острых первичных проявлений;
- вторичный латентный период;
- период рецидивов.
При овале-малярии или трехдневной малярии инкубационный период длится от 1 до 3-х недель, при тропической – около 2-х недель, при четырехдневной – от 2 до 5 недель.
Типичные синдромы для всех форм заболевания:
- лихорадочный (недомогание, повышение температуры, сыпь, боль в горле, увеличение лимфатических узлов, слезотечение, инфекционные или неинфекционные заболевания и др.);
- гепатолиенальный (увеличение селезенки и печени и нарушение функционирования этих органов);
- анемический (снижение уровня эритроцитов и гемоглобина).
Обычно усиление припадков малярии проявляется на 3-5-ые сутки и представляет собой последовательную смену фаз: озноб, жар и пот.
Возникают гипертермия, гиперемия, сухость кожи, покраснение глаз, жажда, увеличиваются селезенка и печень. У больного могут наблюдаться бред, возбуждение, потеря сознания, судороги. Высокая температура может держаться 5-8 часов и более. Затем происходит обильное потоотделение, и температура тела резко снижается до нормального уровня. При малярии это означает окончание приступа лихорадки. При четырехдневной малярии приступы случаются на каждый 4-й день, при трехдневной – на каждый 3-й.
Через 2-3 недели кожа и внешние белковые оболочки глаз становятся бледно-желтого оттенка и развивается гемолитическая анемия при нормальной окраске кала и мочи.
При своевременном лечении развитие малярии можно остановить после одного-двух приступов.
Продолжительность трехдневной малярии без специфической терапии составляет порядка двух лет, овале-малярии – три-четыре года, тропической малярии – около года. После 10-14 приступов, инфекция переходит в новую стадию – латентную, длительность которой от нескольких недель до года и дольше.
Как правило, через два-три месяца видимого благополучия начинают проявляться ранние рецидивы малярии и протекают они также как самые острые проявления болезни. Через 5 – 9 месяцев возникают поздние рецидивы, но они имеют более легкую форму течения.

Осложнения малярии
Малярия может иметь жизненно-угрожающие осложнения в виде малярийного алгида, малярийной комы, отека мозга, разрыва селезенки, ДВС-синдрома, острой почечной недостаточности, психических нарушений.
Для малярийного алгида характерно развитие коллаптоидного состояния с холодным потом, гипотермией, нитевидным пульсом, артериальной гипотонией, бледностью кожных покровов, снижением сухожильных рефлексов. Часто возникают обезвоживание и понос.
Малярийной комой чаще всего осложняется тропическая малярия. Кома развивается в результате появления паразитарных тромбов, которые нарушают микроциркуляцию головного мозга.
Фазы малярийной комы:
- сомноленция (адинамия, сонливость);
- сопор (снижение рефлексов, резкая заторможенность);
- глубокая кома (отсутствие рефлексов и сознания).
При данном осложнении летальный исход возникает в 96-98% случаев.
При молниеносной, злокачественной форме трехдневной малярии развивается отек мозга. Чаще всего это случается у детей дошкольного возраста и подростков. Появляется на пике лихорадочного приступа и характеризуется судорогами, пеной изо рта, потерей сознания, сильной головной болью и скорым летальным исходом.
При малярии разрыв селезенки происходит спонтанно. Выражается пронзающейся болью в области живота с иррадиацией в лопатку и левое плечо. У больного наблюдается холодный пот, резкая бледность, снижение артериального давления, нитевидный пульс, тахикардия. УЗИ в брюшной полости обнаруживает свободную жидкость. Без экстренного оперативного вмешательства, наступает быстрая смерть от гиповолемического шока и острой кровопотери.
Причиной развития при малярии острой почечной недостаточности является внутрисосудистый гемолиз эритроцитов, интенсивная гемоглобинурия, нарушение почечного кровообращения. Как правило она является последствием гемоглобинурийной лихорадки.
При тропической малярии специфическим осложнением является психическое расстройство, выраженное психомоторным возбуждением, галлюцинациями, бредом и др.
Диагностика малярии
Для клинической диагностики малярии характерны следующие признаки:
- приступообразная, с периодическими подъемами и спадами, лихорадка, повторяющаяся каждые 2-3 дня;
- одновременное увеличение печени и селезенки;
- гемолитическая анемия.
Также выясняется факт посещения пострадавшим эндемичных регионов, или перенесённых им парентеральных вмешательств и переливание крови за последние 2-3 месяца.
Специфический лабораторный метод диагностики малярии – микроскопия толстой капли крови, которая позволяет определить наличие паразитов и их количество. А вид плазмодия и стадию его шизогонии (бесполого размножения) идентифицируют путем исследования мазка крови на малярийный плазмодий. Забор крови предпочтительнее делать на высоте приступа лихорадки.
Серологические методы, такие как РНГА (реакция непрямой гемагглютинации), РФА (рентгенофлуоресцентный анализ), РИФ (реакция иммунофлюоресценции) при выявлении малярии играют вспомогательную роль.
Что касается дифференциальной диагностики, то для лихорадящего больного исключены такие заболевания как лейкоз, цирроз печени, гемолитическая желтуха менингоэнцефалит, туберкулез, сепсис, лейшманиоз, возвратный тиф, бруцеллез и др.
Лечение малярии
Больные, у которых подозревается малярия, госпитализируются в инфекционное отделение. В стационаре им назначается строгий постельный режим, обильное питье, инфузионная, общеукрепляющая и симптоматическая терапия. В случае необходимости проводятся гемодиализ и гемосорбция.
Поначалу при специфической химиотерапии малярии применялся хинин, получаемый их коры хинных деревьев. Сейчас существует много синтетических лекарств, но по причине быстрой невосприимчивости паразитов к синтетическим препаратам, хинин и сегодня не утратил свою актуальность.
Противомалярийные лекарства, по оказываемому воздействию, делятся на гематоциды и тканевы шизонтоциды.
Первые воздействуют на эритоцитарные формы малярийного плазмодия (хинин, мепакрин, пириметамин, хлорохин и др.), вторые – на тканевые формы возбудителя (примахин, хиноцид).
В зависимости от тяжести течения заболевания и его формы, эти препараты назначаются по определенной схеме в различных сочетаниях.
Например, обычно при трехдневной малярии 3 дня проводится курс терапии хлорохином, а после 10 дней, для уничтожения тканевых форм плазмодия, принимается хиноцид или примахин. Также возможны другие схемы лечения малярии.
Прогноз малярии и ее профилактика
При своевременном и правильном лечении малярии происходит быстрое купирование клинических проявлений. При терапии летальные исходы возникают приблизительно в 1% случаев, в основном при осложненной форме тропической малярии.
Профилактика малярии осуществляется в двух направлениях. Это индивидуальная защита (использование противомоскитных сеток, лосьонов, кремов или химиопрофилактика при посещении неблагополучных по малярии регионов) и уничтожение малярийных комаров (обработка территорий инсектицидами).
Для раннего выявления паразитоносителей и больных, всем пациентам, у кого наблюдается лихорадка неясного происхождения, следует провести микроскопию крови на малярию.
Малярия – трансмиссивная протозойная инфекция, вызываемая патогенными простейшими рода Plasmodium и характеризующаяся приступообразным, рецидивирующим течением. Специфическими симптомами малярии служат повторные приступы лихорадки, гепатоспленомегалия, анемия. В течении лихорадочных приступов у больных малярией четко прослеживаются сменяющие друг друга стадии озноба, жара и пота. Диагноз малярии подтверждается при обнаружении малярийного плазмодия в мазке или толстой капле крови, а также результатами серологической диагностики. Для этиотропной терапии малярии используются специальные противопротозойные препараты (хинин и его аналоги).
Общие сведения
Малярия (перемежающаяся лихорадка, болотная лихорадка) – группа паразитарных заболеваний человека, возбудителями которых выступают различные виды малярийного плазмодия, поражающего преимущественно эритроциты крови и ретикулоэндотелиальную систему. Малярия протекает с лихорадочными пароксизмами, гепатолиенальным и анемическим синдромом. Малярия широко распространена в странах Экваториальной Африки, Юго-Восточной Азии, Океании, Центральной и Южной Америки. Ежегодно в мире регистрируется 350-500 млн. новых инвазий и порядка 1,3-3 млн. летальных исходов от малярии. Высокая заболеваемость малярией в мире объясняется развитием резистентности плазмодиев к специфической терапии, а переносчиков протозойной инфекции – к действию инсектицидов. В связи с увеличением миграционных и туристических потоков завозные случаи малярии все чаще встречаются на территории Европы, в т. ч. в России.

Причины малярии
Малярию вызывают паразитические простейшие, принадлежащие к классу споровиков, роду Plasmodium (малярийные плазмодии). Заболевание человека вызывают 4 вида плазмодиев: P. Vivax (возбудитель трехдневной малярии), P. Malariae (возбудитель четырехдневной малярии), P.falciparum (возбудитель тропической малярии) и P. Ovale (возбудитель овале-малярии, сходной с трехдневной).
Малярийные плазмодии проходят сложный жизненный цикл, включающий бесполое развитие (шизогонию) в организме промежуточного хозяина - человека и половое развитие (спорогонию) в организме главного хозяина - самок комаров Anopheles. Инфицирование комаров происходит при укусах человека, больного малярией или паразитоносителя. При кровососании в желудок комара попадают мужские и женские половые клетки плазмодиев (микро-и макрогаметоциты); здесь происходит их оплодотворение с образованием зиготы, а затем ооцисты. В результате многократного деления ооциста превращается в инвазионные формы плазмодиев - спорозоиты, которые проникают в слюнные железы комара и могут там находиться в течение 2-х месяцев.
Инфицирование человека происходит при укусе инвазированной самкой комара, со слюной которой в кровь промежуточного хозяина проникают спорозоиты. В организме человека возбудитель малярии проходит тканевую и эритроцитарную фазы своего бесполого развития. Тканевая фаза (экзоэритроцитарная шизогония) протекает в гепатоцитах и тканевых макрофагах, где спорозоиты последовательно трансформируются в тканевые трофозоиты, шизонты и мерозоиты. По окончании этой фазы мерозоиты проникают в эритроциты крови, где протекает эритроцитарная фаза шизогонии. В клетках крови мерозоиты превращается в трофозоиты, а затем в шизонты, из которых в результате деления вновь образуются мерозоиты. В конце такого цикла эритроциты разрушаются, а высвободившиеся мерозоиты внедряются в новые эритроциты, где цикл превращений повторяется вновь. В результате 3-4-х эритроцитарных циклов, образуются гаметоциты – незрелые мужские и женские половые клетки, дальнейшее (половое) развитие которых протекает в организме самки комара Anopheles.
Учитывая особенности развития плазмодия, становится очевидным, что основным путем передачи малярии от человека человеку является трансмиссивный, реализуемый посредством укусов самками комара рода Anopheles. Вместе с тем, возможна трансплацентарная передача инфекции во время беременности, а также парентеральное заражение при переливании донорской крови, взятой от паразитоносителей. В эндемических очагах к малярии в большей степени восприимчивы дети и приезжие. Пик заболеваемости малярией совпадает с сезоном активности комаров и приходится на летне-осеннее время.
Пароксизмальный характер лихорадочных приступов при малярии связан с эритроцитарной фазой развития малярийного плазмодия. Развитие лихорадки совпадает с распадом эритроцитов, высвобождением в кровь мерозоитов и продуктов их обмена. Чужеродные для организма субстанции оказывают общетоксическое воздействие, вызывая пирогенную реакцию, а также гиперплазию лимфоидных и ретикулоэндотелиальных элементов печени и селезенки, приводя к увеличению этих органов. Гемолитическая анемия при малярии является следствием распада эритроцитов.
Симптомы малярии
В течении малярии выделяют инкубационный период, период первичных острых проявлений, вторичный латентный период и период рецидивов. Инкубационный период при трехдневной малярии и овале-малярии длится 1-3 недели, при четырехдневной - 2-5 недель, при тропической - около 2-х недель. Типичными клиническими синдромами для всех форм малярии служат лихорадочный, гепатолиенальный и анемический.
Через 1-2 часа фаза озноба сменяется жаром, что совпадает с повышением температуры тела до 40-41 °С. Возникают гиперемия, гипертермия, сухость кожи, инъекция склер, жажда, увеличение печени и селезенки. Может отмечаться возбуждение, бред, судороги, потеря сознания. На высоком уровне температура может удерживаться до 5-8 и более часов, после чего происходит профузное потоотделение, резкое снижение температуры тела до нормального уровня, что знаменует собой окончание приступа лихорадки при малярии. При трехдневной малярии приступы повторяются каждый 3-й день, при четырехдневной – каждый 4-й день и т. д. К 2-3-й неделе развивается гемолитическая анемия, появляется субиктеричность кожи и склер при нормальной окраске мочи и кала.
Своевременное лечение позволяет остановить развитие малярии после 1-2 приступов. Без специфической терапии продолжительность трехдневной малярии составляет около 2 лет, тропической - около 1 года, овале-малярии - 3-4 года. В этом случае после 10-14 пароксизмов инфекция переходит в латентную стадию, которая может длиться от нескольких недель до 1 года и дольше. Обычно через 2-3 месяца видимого благополучия развиваются ранние рецидивы малярии, которые протекают так же, как острые проявления болезни. Поздние рецидивы возникают через 5-9 месяцев - в этот период приступы имеют более легкое течение.
Осложнения малярии
Тяжелыми, порой жизнеугрожающими осложнениями малярии могут служить малярийная кома, малярийный алгид, разрыв селезенки, отек мозга, ОПН, ДВС-синдром, психические нарушения. Малярийной комой чаще всего осложняется течение тропической малярии. Развитие комы связано с нарушениями микроциркуляции головного мозга в результате образования паразитарных тромбов, состоящих из эритроцитов, зараженных шизонтами. В течении малярийной комы выделяют периоды сомноленции (сонливость, адинамия), сопора (резкая заторможенность, снижение рефлексов) и глубокой комы (отсутствие сознания и рефлексов). Летальный исход при возникновении данного осложнения наступает в 96-98% случаев.
Малярийный алгид сопровождается развитием коллаптоидного состояния с артериальной гипотонией, нитевидным пульсом, гипотермией, снижением сухожильных рефлексов, бледностью кожных покровов, холодным потом. Нередко возникают поносы и явления дегидратации. Признаки разрыва селезенки при малярии возникают спонтанно и включают в себя кинжальную боль в животе с иррадиацией в левое плечо и лопатку, резкую бледность, холодный пот, снижение АД, тахикардию, нитевидный пульс. По данным УЗИ выявляется свободная жидкость в брюшной полости. При отсутствии экстренного оперативного вмешательства быстро наступает смерть от острой кровопотери и гиповолемического шока.
Отек мозга развивается при злокачественной, молниеносной форме трехдневной малярии, чаще у детей-дошкольников и подростков. Возникает на высоте лихорадочного пароксизма и характеризуется сильной головной болью, судорогами с потерей сознания, выделением пены изо рта и скорой гибелью пациента. Развитие острой почечной недостаточности при малярии связано с массивным внутрисосудистым гемолизом эритроцитов, нарушением почечного кровообращения, интенсивной гемоглобинурией. Обычно является исходом гемоглобинурийной лихорадки. Специфическим осложнением тропической малярии выступают психические расстройства, включающие в себя психомоторное возбуждение, бред, галлюцинации и т. д.
Диагностика малярии
Фундамент клинической диагностики малярии составляет триада признаков: приступообразная интермиттирующая лихорадка, повторяющаяся каждые 48 или 72 часов, гепатоспленомегалия, гемолитическая анемия. Одновременно выясняется факт посещения больным эндемичных регионов, перенесенных гемотрансфузий и парентеральных вмешательств в течение последних 2-3-х месяцев.
Специфическим лабораторным методом диагностики малярии служит микроскопия толстой капли крови, позволяющая обнаружить наличие и количество паразитов. Качественную идентификацию вида плазмодия и стадию шизогонии проводят путем исследования на малярийный плазмодий мазка крови. Забор крови лучше производить на высоте лихорадочного приступа. Вспомогательную роль в выявлении малярии играют серологические методы – РИФ, РФА, РНГА. В плане дифференциальной диагностике наибольшее значение имеет исключение у лихорадящего больного бруцеллеза, возвратного тифа, лейшманиоза, сепсиса, туберкулеза, менингоэнцефалита, гемолитической желтухи, цирроза печени, лейкоза и др.
Лечение малярии
Больные с подозрением на малярию госпитализируются в инфекционный стационар с назначением строгого постельного режима, обильного питья, инфузионной терапии, общеукрепляющего и симптоматического лечения. При необходимости больным проводится гемосорбция и гемодиализ.
Первоначально для специфической химиотерапии малярии использовался хинин, выделенный из коры хинного дерева. В настоящее время создано большое количество синтетических препаратов, однако из-за быстрого развития резистентности паразитов к синтетическим лекарствам, хинин до сих пор не утратил своей актуальности. В зависимости от оказываемого действия противомалярийные препараты делятся на тканевые шизонтоциды, воздействующие на тканевые формы малярийного плазмодия (хиноцид, примахин) и гематоциды, воздействующие на эритоцитарные формы возбудителя (хлорохин, пириметамин, мепакрин, хинин и др.). Они назначаются в различных сочетаниях и по определенной схеме в зависимости от формы и тяжести течения малярии. Так, при трехдневной малярии обычно проводится 3-дневный курс лечения хлорохином, затем 10-дневный прием примахина или хиноцида для уничтожения тканевых форм паразита. Возможны и другие схемы противомалярийной терапии.
Своевременная и правильная терапия малярии приводит к быстрому купированию клинических проявлений. Летальные исходы при проведении лечения возникают примерно в 1% случаев, как правило, при осложненных формах тропической малярии.
Профилактика малярии проводится в двух направлениях: уничтожение комаров-переносчиков возбудителей и индивидуальная защита. Первое направление включает обработку территорий инсектицидами. Второе - использование средств индивидуальной защиты (кремов, лосьонов, противомоскитных сеток), проведение специфической химиопрофилактики лицам, совершающим поездки в районы, неблагополучные по малярии. С целью раннего выявления больных и паразитоносителей всем пациентам с лихорадкой неясного генеза должна проводиться микроскопия крови на малярию.
Читайте также:


