Патогенез желтухи при малярии
Малярия – антропонозная протозойная болезнь с трансмиссивным механизмом передачи возбудителя, характеризующаяся интермиттирующей лихорадкой, гепатолиенальным синдромом, анемией, склонностью к рецидивам.
Этиология: простейшие рода Plasmodium (P. vivax – возбудитель трехдневной малярии или vivax-малярии, P. falciparum - тропической малярии или falciparum-малярии; P. ovale - овале - малярии; P. malariae - четырехдневной малярии)
Эпидемиология: основной хозяин малярийного плазмодия – комары рода Anopheles, промежуточный хозяин – человек, механизмы передачи инфекции – трансмиссивный (при укусах самок комаров), гемотрансфузионный (чаще при в/в введении наркотиков) и трансплацентарный.
Цикл развития малярийного плазмодия: кровососание больного человека --> попадание крови, содержащей половые формы плазмодия (гаметоциты) в организм комара --> слияние мужских и женских гаметоцит с формированием зиготы --> внедрение зиготы в стенку пищеварительного тракта комара с образованием ооцисты --> многократное деление ооцисты с образованием множества веретенообразных спорозоитов, накапливающихся в слюнной железе комара --> проникновение спорозоитов в кровь человека при укусе его комаром --> попадание в гепатоциты --> рост плазмодиев и их деление (тканевая шизогония) с образованием мерозоитов --> выход большого количества мерозоитов в кровь и их внедрение в эритроциты --> деление мерозоитов в эритроцитах (эритроцитарная шизогония) с их лизисом --> разрушение эритроцитов, выход мерозоитов в кровь и повторная инвазия в другие эритроциты и т.д.; один цикл развития паразита занимает 72 часа для P.malaria и 48 часов для остальных видов возбудителя; для P.vivax и P.ovale характерно сохранение в печени дремлющих форм (гипнозоитов), обуславливающих впоследствии отдаленные рецидивы малярии.
Клинико-лабораторные особенности малярии:
NB! Учитывая многогранность проявлений малярии, она должна предполагаться у всякого лихорадящего больного с соответствующим эпидемиологическим анамнезом;наибольшему риску подвержены следующие группы населения: иммигранты и беженцы; путешественники, даже если они находились в эндемичной зоне всего несколько часов; военные, которые служат или служили в эндемичных зонах; реципиенты крови (парентеральная передача); дети, чьи матери являются иммигрантами или беженцами (конгенитальная передача); парентеральные наркоманы; люди, проживающие в неэндемичной зоне, но вблизи мест появления нераспознанной инфекции: международные аэропорты, военные базы, лагеря беженцев.
Общие для всех видов малярии кардинальные признаки: 1) малярийный приступ 2) спленогепатомегалия 3) анемия.
А. Тропическая малярия - наиболее тяжелая форма малярии, для которой характерно быстрое нарастание паразитемии, поражение большего количества эритроцитов, появление признаков полиорганной недостаточности и смерть при отсутствии своевременного адекватного лечения (причины – особенности возбудителя: 1) способность поражать все возрастные формы эритроцитов (в отличие от P. vivax, который поражает молодые и P. malariae, поражающего старые формы); 2) продукция экзогенных АГ, снижающих иммунный ответ к самому плазмодию; 3) большое количество тканевых мерозоитов, образующихся из одного шизонта - до 40 - 60 тыс.; 4) эритроциты, содержащие зрелые формы паразитов, становятся ригидными, склеиваются с непораженными клетками красной крови, адгезируются к эндотелию капилляров и посткапиллярных венул и др.
- инкубационный период 8-16 дней, после чего у иммунных лиц отмечаются продромальные явления (астения, головная боль, миалгии, артралгии), а у неиммунных лиц возникает острый подъем температуры с ознобом
- в начале заболевания температура не имеет трехдневной цикличности, начавшись обычно утром, малярийный пароксизм продолжается в течение нескольких часов, сразу же сменяясь новым приступом; иногда лихорадочный период продолжается более 36 часов и не сопровождается нормализацией температуры
- трехдневный характер заболевание приобретает на 2 неделе за счет оставшейся наиболее стойкой и многочисленной генерации плазмодия
- жалобы и клиника тропической малярии крайне полиморфна, но характерными признаками считаются: тахикардия соответственно температуре, тенденция к гипотензии, гепатомегалия с первых дней заболевания, спленомегалия со 2-ой недели болезни, анемия, лейкопения, ускоренное СОЭ
- осложнения тропической малярии: церебральная малярия вплоть до малярийной комы, ОПН, острый гемолиз, отек легких, гемоглобинурийная лихорадка, гипогликемия и др.
Б. Трехдневная малярия:
- инкубационный период от 10 - 20 дней до 10–14 месяцев
- инициальная лихорадка, сменяющаяся в начале 2-ой недели болезни правильными трехдневными циклами; пароксизм начинается обычно в первой половине дня с потрясающего озноба, продолжающегося на протяжении 1-3 часов, затем наступает период жара, тяжело переносящийся больным и тянущийся до 4-6 часов, после этого у больного начинается выраженное потоотделение, заканчивающееся падением температуры до нормальных и субнормальных значений
- характерно ослабление каждого последующего пароксизма; приступы становятся все более короткими, клинические проявления ослабевают и постепенно, по мере нарастания специфического иммунитета, наступает выздоровление (обусловлено поражением только юных эритроцитов, и, соответственно, малой степенью паразитемии – не более 2% от общего числа эритроцитов)
- в сроки до 5 лет возможны рецидивы заболевания, обусловленные пребыванием гипнозоитов в печени при некомпетентном или недостаточном лечении гистошизотропными препаратами.
В. Четырехдневная малярия:
- инкубационный период от 3 до 6 недель
- начало острое, с первого приступа устанавливается строгая периодичность приступов - через 2 дня на 3-й
- пароксизмы начинаются обычно в полдень, характеризуются наиболее длительными ознобами по сравнению с другими формами малярии (общая длительность пароксизма около13 часов)
- анемия, сплено- и гепатомегалия развиваются медленно и выявляются не ранее чем через 2 нед от начала заболевания
- клинические проявления четырехдневной малярии при отсутствии лечения купируются самостоятельно через 8 - 14 приступов, после коротких ремиссий обычно бывает 1-3 рецидива, однако эритроцитарная шизогония на очень низком уровне может продолжаться многие годы (опасность передачи инфекции через кровь!)
Лабораторная диагностика малярии:
1) исследование толстой капли крови - эритроциты в таком препарате лизируются; лейкоциты и малярийные плазмодии несколько меняют свою форму, что затрудняет их дифференцировку, используется для определения наличия малярии и подсчета числа паразитов.
2) исследование тонкого мазка крови - эритроциты в таком препарате остаются интактными, плазмодии практически не деформируются и определяются в эритроцитах
Мазки должны быть приготовлены сразу при малейшем подозрении на малярию, повторно, если первые негативны, с частотой один мазок в час; кровь для исследования может быть капиллярная или венозная; окраска препаратов производится по Романовскому-Гимзе. Необходимо проводить исследования крови через 4 – 6 часов в первые 2 – 3 дня терапии, затем один раз в сутки до отрицательного ответа. Морфология четырех видов малярийных паразитов человека специфична, поэтому их можно идентифицировать в мазках крови, и при исследовании мазков крови должны быть указаны данные: обнаружен ли малярийный плазмодий, вид плазмодия, стадия возбудителя, процент пораженных эритроцитов, постадийная интенсивность паразитемии.
3) серологические реакции (РИФ, ИФА), ПЦР – для постановки диагноза используются редко
Дифференциальная диагностика – см. вопрос 188.
Предупреждение развития малярии у неиммунных лиц, посещающих эндемичные районы, имеет три направления: 1) химиопрофилактика; 2) защита от укусов насекомых-переносчиков (путем использования реппелентов и импрегнированных перметрином защитных пологов); 3) вакцинация (практически пока малодоступна).
Для химиопрофилактики применяются ЛС, препятствующие не заражению человека, а размножению паразитов в эритроцитах после завершения цикла развития плазмодиев в гепатоцитах. Прием антималярийных препаратов начинают за 1–2 недели до отъезда, продолжают в течение всего времени пребывания в эндемичном районе и в течение 4 недель после возвращения оттуда. Если путешественники были много раз укушены комарами или длительно находились в эндемичной зоне, имеется большая вероятность сохранения гипнозоитов в печени, поэтому после возвращения им может быть проведен курс радикальной профилактики с применением примахина фосфата на заключительном этапе обычной схемы для уничтожения печеночных форм паразита.
Основные препараты для химиопрофилактики малярии у взрослых: хлорохина фосфат 250 и 500 мг, по 500 мг 1 раз в неделю, гидроксихлорохина сульфат 200 мг, по 400 мг 1 раз в неделю, мефлохин 250 мг, по 250 мг 1 раз в неделю, доксициклин 100 мг, по 100 мг 1 раз в день, примахина фосфат 26,3 мг, по 26,3 мг 1 раз в день 14 дней, прогуанил + хлорохина сульфат, пириметамин + дапсон
1. Этиотропная терапия - в зависимости от действия на различные стадии развития малярийного плазмодия выделяют 4 группы ЛС:
1) кровяные шизонтоциды - уничтожают плазмодии в эритроцитах, предупреждая или обрывая клинику: хлорохин, хинин, хинидин, мефлохин, галофантрин, сульфаниламиды, тетрациклины
2) тканевые шизонтоциды - уничтожают экзоэриитроцитарные формы плазмодиев в печени: примахин, прогуанил, приметамин
3) гаметоциды - уничтожают половые формы плазмодиев в эритроцитах (примахин)
4) гипнозоитоциды - уничтожают гипнозоиты P. vivax и P. ovale в гепатоцитах (примахин)
Основной способ введения противомалярийных препаратов – пероральный, парентерально ЛС вводятся лишь при наличии рвоты и лечении тяжелой малярии. Первая доза противомалярийных ЛС дается сразу после постановки диагноза с последующим наблюдением в течение 1 ч; если рвота у пациента появляется в течение 30 мин наблюдения, повторяется прием полной начальной дозы (после применения метоклопрамида 10 мг внутрь, в/м или в/в), при возникновении рвоты в течение 30-60 мин наблюдения повторно вводится половина начальной дозы. С парентеральной терапии необходимо переходить на пероральную, когда пациент сможет глотать.
а) хлорохинчувствительная малярия: хлорохина фосфат 1000 мг соли - начальная доза, далее по 500 мг соли через 6, 24 и 48 часов, курсовая доза 2,5 г
б) хлорохинрезистентная, пириметамин-сульфадоксин - чувствительная: пириметамин 25 мг + сульфадоксин 500 мг (Fansidar) - прием 3-х таблеток однократно
в) мультирезистентная, мефлохинчувствительная: мефлохин 15 мг/кг однократно или в два приема 2 таблетки мефлохина 250 мг, далее 2 таблетки через 8-12 ч
г) мультирезистентная, высокорезистентная к мефхлохину: хининa сульфат 10 мг соли/кг 3 раза/сут + тетрациклин 4 мг/кг 4 раза/сут в течение 7 дней
2. Лечение осложнений: церебральной малярии (адекватный уход, аспирация желудочного содержимого, мониторинг жизненно важных функций, купирование судорог), анемии (переливание эритроцитарной массы), почечной недостаточности, гипогликемии (в/в струйные инфузии 50% р-ра глюкозы с переходом на в/в капельное вливание 5-10% р-ров), отека легких, циркуляторного коллапса и др.
Не нашли то, что искали? Воспользуйтесь поиском:
Желтуха (icterus) - симптомокомплекс, характеризующийся желтой окраской кожи, склер, более глубоко расположенных тканей и сопровождающийся повышенной концентрацией желчных компонентов в сыворотке крови и в некоторых биологических жидкостях.
Желтуху следует отличать от желтой пигментации кожи вследствие каротинемии (при употреблении большого количества моркови), обусловленной присутствием каротиновых пигментов в крови и появлением желтого окрашивания в основном ладоней, а не склер. Желтуха связана с заболеваниями печени и желчных путей или с усиленным разрушением (гемолизом) эритроцитов. Видимая желтуха появляется при гипербилирубинемии более 35 мкмоль/л.
Принято различать билирубинофильные и билирубинофобные ткани. Кожа, слизистые оболочки и внутренняя стенка кровеносных сосудов окрашиваются наиболее сильно. Роговица глаза, хрящ, нервная ткань обычно окрашиваются слабо. Слюна, желудочный сок, слезная жидкость, как правило, не бывают желтыми. Различают три типа желтухи: надпеченочную, печеночную и подпеченочную. Гипербилирубинемия отмечается во всех случаях (см. табл. 18-2, рис. 18-3).
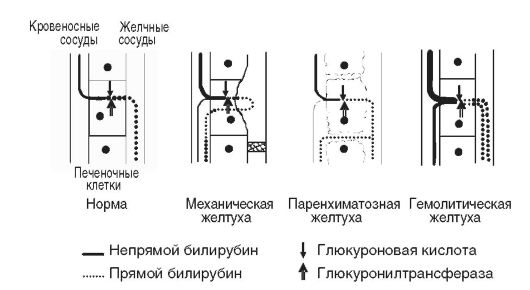
Рис. 18-3.Патогенез билирубинемий
Таблица 18-2.Классификационная схема патогенетических типов желтух (по А.Ф. Блюгеру)
| Тип желтухи (по локализации основного патологического процесса) | Характеристика основного патологического процесса | Ведущий механизм развития желтухи | Нозологические формы и синдромы |
| Надпеченочная | Повышенный распад эритроцитов | Повышенное образование непрямого билирубина, недостаточность функции захвата билирубина печенью | Гемолитическая желтуха, гематомы, инфаркты |
| Печеночная | Поражение гепатоцитов (и холангиол) | Нарушение захвата и экскреции билирубина, регургитация билирубина Нарушение экскреции и регургитации билирубина Нарушение конъюгации и захвата билирубина гепатоцитами Нарушение экскреции билирубина | Печеночноклеточная желтуха при остром и хроническом гепатитах, гепатозах, циррозе Холестатическая желтуха при холестатическом гепатозе, первичном билиарном циррозе, при печеночно-клеточных поражениях Энзимопатическая желтуха при синдромах Жильбера и Криглера-Найяра, физиологическая желтуха новорожденных При синдромах Дабина-Джонсона и Ротора |
| Подпеченочная | Нарушение проводимости желчных протоков | Нарушение экскреции и регургитации билирубина | Интраканаликулярная закупорка камнем, опухолью, паразитами, воспалительным экссудатом. Экстраканаликулярная закупорка опухолью, эхинококком и др. |
Надпеченочная (гемолитическая) желтуха, не связанная с поражением печени, возникает в связи с повышенным гемолизом эритроцитов и нарушением метаболизма билирубина.Причины, вызывающие надпеченочную желтуху, различны. Имеется ряд наследственно обусловленных энзимопатий и гемоглобинопатий, сопровождающихся гемолитической желтухой, например наследственная микросфероцитарная гемолитическая и серповидно-клеточная анемии. Выделяют также аутоиммунные, инфекционные (при малярии, сепси се), токсические (отравления мышьяком, свинцом, сероводородом, змеиным ядом) и другие приобретенные формы гемолитической анемии. При усиленном разрушении циркулирующих эритроцитов отмечается повышенная продукция непрямого билирубина.
Печень способна метаболизировать и выделять в желчь количество билирубина, в 3-4 раза превышающее его нормальный физиологический уровень. При усиленном гемолизе эритроцитов печень не справляется ни с процессом конъюгации, ни с транспортом образующегося в избытке билирубина, что может привести как минимум к 4-кратному увеличению его концентрации в крови. При этом варианте желтухи билирубин, казалось бы, должен быть только неконъюгированный, поскольку речь идет о накоплении непрямого билирубина. Однако необходимо учитывать, что в печеночную клетку поступает избыточное количество билирубина, он конъюгируется, а транспортная система выведения его из клетки может оказаться недостаточной, и тогда в крови, наряду с непрямым билирубином, увеличенное содержание которого будет обязательно преобладать, одновременно отмечается повышение и уровня прямого билирубина.
Основными признакамиэтой желтухи являются повышение уровня билирубина преимущественно за счет неконъюгированной фракции, отсутствие билирубина в моче. Кроме того, при гемолитической желтухе в печени, желчевыводящих путях и кишечнике синтезируется избыточное количество глюкуронидов билирубина, уробилиногена, стеркобилиногена (гиперхолия - увеличенная секреция желчи в кишечник), что приводит к увеличению количества уробилиногена и стеркобилиногена в моче и в фекалиях на фоне отсутствия клинических и лабораторных подтверждений заболеваний печени. Печень метаболизирует большее, чем в норме, количество пигмента, и поэтому билирубин усиленно выделяется через желчь и далее в кишечник. Накопления в крови желчных кислот и холестерина не происходит, так как отток желчи свободен. В некоторых случаях (цирроз, опухоли, инфекции) одновременно могут определяться как повышенный гемолиз эритроцитов, так и нарушения функций печени. Как правило, при неосложненном гемолизе уровень билирубина в сыворотке крови повышается лишь в 2-3 раза (40-60 мкмоль/л) и редко достигает 100 мкмоль/л.
Неконъюгированная гипербилирубинемия возникает и вследствие нарушений конъюгации билирубина при снижении активности УДФ-глюкуронилтрансферазы. Почти у каждого новорожденного на 3-5-й день жизни отмечается незначительная, преходящая неконъюгированная гипербилирубинемия (до 50 мкмоль/л), связанная с еще незрелой в этот период глюкуронилтрансферазой. В течение нескольких дней жизни до 2 недель активность глюкуронилтрансферазы повышается и одновременно нормализуется уровень билирубина.
Печеночная желтуха (паренхиматознаяили гепатоцеллюлярная) развивается при острых и хронических заболеваниях печени любой этиологии (вирусной, алкогольной, аутоиммунной), а также при тяжело протекающих инфекциях (тифы, малярия, острая пневмония), сепсисе, отравлениях грибами, фосфором, хлороформом и другими ядами. В результате поражения гепатоцитовлизосомы печеночных клеток выделяют желчь в лимфатические и кровеносные сосуды. Возможно и обратное всасывание желчи из желчных протоков в кровь. В крови отмечается гипербилирубинемия как за счет прямого, так и непрямого билирубина, что связано со снижением активности глюкуронилтрансферазы в поврежденных клетках и нарушением образования глюкуронидов билирубина. Развивается холемический синдром, возникающий из-за поступления желчных кислот в кровь. Он характеризуется брадикардией и снижением артериального давления вследствие воздействия желчных кислот на рецепторы и центр блуждающего нерва, синусовый узел сердца и кровеносные сосуды. Токсическое действие желчных кислот на центральную нервную систему проявляется в виде астении, раздражительности, нарушения ритма сна, головной боли и повышенной утомляемости. Раздражение чувствительных нервных окончаний кожи желчными кислотами приводит к кожному зуду. Моча имеет темный цвет за счет билирубинурии (прямой билирубин) и уробилинурии (нарушено превращение уробилиногена, всасывающегося в кровь из тонкой кишки и поступающего в печень). В моче определяются желчные кислоты и следы стеркобилиногена вследствие снижения его образования в кишечнике, куда мало поступает глюкуронидов билирубина.
В группе печеночных желтух различают печеночно-клеточную, холестатическую и энзимопатическую желтухи.
При печеночно-клеточной желтухе имеет место комплексное нарушение функций печени, касающееся как метаболизма, так и транспорта билирубина. В ее основе лежит повреждение функции и структуры гепатоцитов - цитолитический синдром, приводящий к печеночно-клеточной недостаточности.
Холестатическая желтуха (внутрипеченочный холестаз) может наблюдаться как самостоятельное явление или чаще осложняет цитолитический синдром. Холестаз может проявляться как на уровне гепатоцита, когда нарушается метаболизм компонентов желчи, так и на уровне желчных ходов, при этом имеется билирубинемия, а выделение уробилиновых соединений с мочой и калом снижено.
Энзимопатические желтухи обусловлены нарушением метаболизма билирубина в гепатоцитах. Речь идет о парциальной форме печеночной недостаточности, связанной с уменьшением или невозможностью синтеза ферментов, участвующих в пигментном обмене. По происхождению эти желтухи, как правило, наследственные. В зависимости от механизма развития выделяют следующие формы желтух:
Синдром Жильбера -носит семейный характер и отличается доброкачественной хронически протекающей неконъюгированной гипербилирубинемией, связанной с частичным дефицитом УДФ-глюкуронилтрансферазы. Обычно этот синдром проявляется в возрасте не ранее 20 лет. Как правило, уровень билирубина повышается только до 30 мкмоль/л и редко превышает 50 мкмоль/л (лишь 20% общего билирубина будет конъюгированным). Клинически эта патология чаще не проявляется и устанавливается при лабораторном исследовании. Интенсивность желтухи преходящая, то исчезает, то усиливается. Последнее наблюдается после продолжительного голодания либо соблюдения низкокалорийной диеты, после интеркуррентной инфекции, хирургических вмешательств, приема алкоголя. Прием фенобарбитала, увеличивая активность фермента, приводит к нормализации уровня билирубина.
Синдром Криглера-Найяра.Известны две формы этого заболевания: тип I - клинически тяжелая форма, связанная с полным отсутствием глюкуронилтрансферазы, и тип II, связанный с частичным ее дефицитом. I тип встречается редко. Характеризуется появлением желтухи с первых дней жизни ребенка, резким повышением содержания непрямого билирубина в крови, поражением центральной нервной системы. Уровень неконъюгированного билирубина у детей достигает высоких цифр - 200-450 мкмоль/л. Функциональное состояние печени не страдает, однако в ней отсутствует конъюгирующий фермент. В связи с тем что печень не синтезирует связанный билирубин, желчь у таких детей бесцветна.
Лечение фенобарбиталом безрезультатно. Больные дети обычно погибают на первом году жизни из-за поражения головного мозга (билирубиновая энцефалопатия). У больных со II типом синдрома отмечается только частичный дефицит глюкуронилтрансферазы, что выражается в повышенном уровне неконъюгированного билирубина до 60-200 мкмоль/л. Лечение фенобарбиталом дает временный эффект. Заболевание относится к протекающим относительно благоприятно в случаях, если уровень билирубина не превышает 200 мкмоль/л. Возможен приобретенный дефицит глюкуронилтрансферазы, возникающий у новорожденных в связи с ингибированием этого фермента рядом лекарственных препаратов (левомицетин, новобиоцин или витамин К).
При синдроме Криглера-Найяра и гемолитической болезни новорожденных (резус-несовместимость эритроцитов матери и плода) может развиться билирубиновая энцефалопатия вследствие так называемой ядерной желтухи.
Синдром Дабина-Джонсона. Данный вариант желтухи возникает вследствие дефекта ферментов, участвующих в экскреции билирубиндиглюкуронида через мембрану печеночных клеток в желчные капилляры. В результате этого прямой билирубин поступает не только в желчные капилляры но и частично в кровь. Клинически проявляется желтухой с умеренным увеличением содержания в крови прямого билирубина и появлением его в моче. При биопсии печени в гепатоцитах обнаруживают темный, буро-оранжевый пигмент (липохром).
Синдром Ротора (конъюгированная гипербилирубинемия). Клинически сходен с предыдущим синдромом, но в отличие от него при синдроме Ротора отсутствует накопление патологического пигмента в клетках печени. Синдром имеет доброкачественное течение, наследуется по аутосомно-рецессивному типу.
Подпеченочная желтуха (механическаяили обструктивная) развивается при возникновении препятствия току желчи по внепеченочным желчным протокам.Причинами возникновения являются: а) обтурация печеночного и общего желчного протоков камнем, паразитами, опухолью; б) сдавление желчных протоков опухолью близлежащих органов, кистами; в) сужение желчных протоков послеоперационными рубцами, спайками; г) дискинезия желчного пузыря в результате нарушения иннервации. При подпеченочной желтухе наблюдаются болевой синдром, тошнота, рвота, расстройства стула. Длительный холестаз сопровождается увеличением печени, что зависит от переполнения ее застойной желчью и увеличения массы печеночной ткани. В начале развития механической желтухи печеночные клетки еще продолжают вырабатывать желчь, но отток ее по обычным путям нарушен, и она изливается в лимфатические щели, попадая оттуда в кровь. В крови повышается в основном количество связанного билирубина. Выделение уробилина с мочой отсутствует, выделение стеркобилина с калом понижено или незначительно. В крови содержатся все составные части желчи, в том числе и желчные кислоты, приводящие к развитию холемии. Кроме того, для данного вида желтухи характерна ахолия, причиной которой является стойкое нарушение выведения желчи по желчным капиллярам (что приводит к внутрипеченочному холестазу), протокам и из желчного пузыря.
Синдром ахолии - состояние, характеризующееся значительным уменьшением или прекращением поступления желчи в кишечник, сочетающееся с нарушением полостного и мембранного пищеварения. При этом синдроме наблюдаются: а) стеаторея (потеря организмом жиров с калом в результате нарушения эмульгирования и усвоения жира в кишечнике из-за дефицита желчи); б) дисбактериоз; в) кишечная аутоинфекция и интоксикация вследствие выпадения бактерицидного действия желчи, что способствует активации процессов гниения и брожения в кишечнике и развитию метеоризма; г) дефицит жирорастворимых витаминов (А, Д, Е, К), приводящий к нарушению сумеречного зрения, деминерализации костей с развитием остеомаляции и переломов, снижению эффективности системы антиоксидантной защиты тканей, развитию геморрагического синдрома; д) обесцвеченный кал вследствие снижения или отсутствия желчи в кишечнике. Дифференциальная диагностика желтух представлена в табл. 18-3.
Таблица 18-3.Критерии дифференциальной диагностики желтух
| Признак | Надпеченочная желтуха | Печеночная желтуха | Подпеченочная желтуха |
| Причины | Внутрисосудистый и внутриклеточный гемолиз эритроцитов, инфаркты органов (чаще легких), большие гематомы | Гепатит, цирроз печени, синдром Жильбера и др. | Желчекаменная болезнь, опухоли и стриктуры в области ворот печени, опухоль поджелудочной железы или фатерова соска и др. |
| Оттенок желтухи | Лимонный | Шафраново-желтый | Зеленый |
| Кожный зуд | Отсутствует | Умеренный у части больных | Выражен |
| Размеры печени | Нормальные | Увеличены | Увеличены |
| Биохимические показатели крови: | |||
| Содержание билирубина | Увеличено за счет неконъюгированного (непрямого) | Увеличено за счет неконъюгированного и конъюгированного (прямого) | Увеличено за счет конъюгированного (прямого) |
| Активность АлАТ, АсАТ | В норме | Повышена | В норме или повышена незначительно |
| Уровень холестерина | В норме | Снижен | Увеличен |
| Активность щелочной фосфатазы | В норме | В норме или умеренно повышена | Значительно повышена |
| Активность γ-глутамилтранс- пептидазы | В норме | Умеренно повышена | Повышена |
| Моча: Цвет | Темная | Темная/светлая | Темная |
| Содержание уробилиногена | Увеличено | Увеличено | Отсутствует |
| Содержание стеркобилиногена | Увеличено | Следы | Отсутствует |
| Содержание билирубина (прямого) | Отсутствует | Увеличено | Увеличено |
| Кал: Цвет | Очень темный | Слегка обесцвечен | Ахоличный |
| Содержание стеркобилина | Увеличено | Снижено | Отсутствует |
Нам важно ваше мнение! Был ли полезен опубликованный материал? Да | Нет
Биологические циклы развития малярийных паразитов. Резервуар и источник инфекции. Период первичных малярийных пароксизмов с фазами озноба. Обнаружение и идентификация плазмодиев в мазке и толстой капле крови. Назначение гематошизонтоцидных средств.
| Рубрика | Медицина |
| Вид | реферат |
| Язык | русский |
| Дата добавления | 26.03.2015 |
| Размер файла | 24,2 K |
Студенты, аспиранты, молодые ученые, использующие базу знаний в своей учебе и работе, будут вам очень благодарны.
Кафедра инфекционных болезней и эпидемиологии
по инфекционным болезням
Малярия, диагностика и принципы лечения
1. Этиология и патогенез
5. Принципы лечения
6. Организация ухода за больным
малярийный паразит инфекция кровь
Малярия - протозойное антропонозное заболевание, при котором чередуются лихорадочные приступы и периоды апирексии, с увеличением печени и селезёнки, анемией с возможным развитием гемолитической желтухи. Заболевание имеет склонность к рецидивам.
В настоящее время малярия распространена на территории 90 стран земного шара, половина которых находится в Африке. Более 2 млрд человек, или 41% населения планеты, всё ещё находятся под угрозой заражения, а 300-500 млн ежегодно зоболевают этой опасной болезнью. На территории бывшего Советского Союза активные очаги имеются в Таджикистане, Узбекистане, Азербайджане. В большинстве европейских стран (в том числе и в России) отмечаются завезённые из-за рубежа случаи малярии. Распространение малярии на эндемичных территориях зонально-очаговое и определяется взаимодействием природных и социально-экономических факторов, преобладающих на каждой конкретной территории. Хорошо прослеживается приуроченность инфекции к разным возрастным группам населения. В странах тропической Африки, например, риск заражения наивысший для детей в возрасте от 5 мес до 6 лет, а также для молодых беременных, особенно первородящих. В странах Южной и Юго-Восточной Азии, а также Южной Америки наиболее высокий риск заражения малярией имеют молодые взрослые люди, активно занятые в хозяйственной деятельности. Угроза заражения малярией существует для иммигрантов, особенно беженцев, сезонных сельскохозяйственных рабочих. Значительно увеличились риск заражения, заболеваемость и даже смертность от малярии среди неиммунных лиц, посещающих малярийные страны по роду своей деятельности (моряки, члены авиаэкипажей, бизнесмены и т. д.), либо с целью туризма и паломничества. Неупорядоченные перемещения больших групп людей способствуют массивному распространению лекерственно-устойчивых штаммов малярии на громадных территориях. Постинфекционный иммунитет не стойкий, возможны реинвазии и перекрёстные инвазии.
Известно четыре вида плазмодиев - возбудителей малярии человека: Pl. vivax, Pl. malariae, Pl. falciparum, Pl. ovale, вызывающих соответственно трёхдневную, четырёхдневную, тропическую и овале-малярию.
Биологические циклы развития малярийных паразитов проходят в организме человека (тканевая и эритроцитарная шизогония) и комара-переносчика (спорогония). При укусах человека инвазированными самками комаров рода Anopheles плазмодии в форме спорозоитов попадают в кровь и быстро достигают печени. Тканевая шизогония протекает в гепатоцитах, в случаях заражения Pl. malariae или Pl. falciparum она начинается сразу после проникновения паразитов в печень. При трёхдневной и овале-малярии спорозоиты могут сразу давать начало тканевой шизогонии (тахиспорозоиды) или долго (от нескольких месяцев до 2 лет и более) находиться в печени в неактивном состоянии (брадиспорозоиды). Фаза тканевой шизогонии бессимптомна (инкубационный период), её минимальная продолжительность при всех формах малярии составляет 6-15 сут.
Эритроцитарная шизогония у Pl. malariae длится 72 часа, у остальных видов малярийных плазмодиев 48 часов. Длительность первого цикла эритроцитарной шизогонии соответствует концу инкубационного периода.
При развитии иммунных реакций организма паразитемия снижается ниже порогового уровня и приступы лихорадки прекращаются, но в дальнейшем всвязи с постепенным снижением уровня гуморальных противомалярийных антител возможны ранние рецидивы заболевания.
Первичные малярийные пароксизмы после длительной инкубации и поздние рецидивы при трёхдневной и овале-малярии связаны с активизацией брадиспрозоидов.
Резервуар и источник инфекции - человек (больной или паразитоноситель) и комары рода Anopheles. Комар заражается от человека с того момента, когда в крови больного появляются зрелые гаметоциты. Это происходит после 2-10 приступов трёхдневной или четырёхдневной малярии, при тропической малярии с 7-10 дня болезни. Продолжительность этого периода составляет при тропической малярии около года, несколько больше при трёхдневной и овале-малярии и десятки лет при четырёхдневной малярии. Инвазированные комары после завершения спорогонии заразны от нескольких дней до 1,5 мес.
Механизм передачи - трансмиссивный, известно более 400 видов Anopheles, из которых лишь 60 являются известными переносчиками и 30 видов - основными переносчиками возбудителей малярии человека. Не исключена возможность заражения при переливании крови или применении инфицированного инструментария (шприцы, иглы).
Клиника малярии имеет несколько последовательно сменяющих друг друга периодов.
Инкубационный период продолжается 1-3 недели, при четырёхдневной малярии до 6 недель. При неактивном состоянии брадиспорозоитов в печени (в случае трёхдневной и овале-малярии) он может удлиниться до 2 лет и более.
Период инициальной лихорадки (до 3-5 дней при первом заражении) проявляется общим недомоганием, головной болью, миалгиями, артралгиями, ломотой в пояснице. При повышении температуры наблюдается озноб различной выраженности, а при достижении максимальной лихорадки - чувство жара. В дальнейшем снижение температуры до субфебрильных цифр сопровождается потом, иногда профузным. После 2-3 дней лихорадки можно выявить увеличение печени и селезёнки, их уплотнение и болезненность при пальпации.
Далее наступает период первичных малярийных пароксизмов с фазами озноба, жара и пота различной интенсивности, подъёмы температуры чередуются с периодами апирексии. Лихорадочные приступы длятся по 2-16 часов, их продолжительность наиболее велика при тропической малярии. Приступы повторяются через день, при четырёхдневной малярии - через 2 дня нормальной температуры. На высоте приступа усиливаются головная боль, головокружение, миалгии и артралгии, нередко боли в пояснице, возможна рвота. При высокой температуре и выраженном токсикозе возможны бред, галлюцинации, психомоторное возбуждение. Лицо больного гиперемировано, склеры инъецированы, кожа горячая и сухая. Отмечаются тахикардия, снижение артериального давления, олигурия. При тропической малярии наряду с этим возможны экзантема, бронхоспазм, боли в животе, диарея. После нескольких приступов могут развиться анемия и желтуха. В апиректических промежутках между приступами лихорадки самочувствие больных улучшается, но сохраняется астенизация.
После нескольких малярийных пароксизмов наступает вторичный латентный период без клинических проявлений заболевания, он может длиться от 1 до 3 мес.
Ранние рецидивы малярии протекают с основными клиническими признаками периода первичных малярийных пароксизмов. Они отличаются отсутствием инициальной лихорадки, проявлениями гепатолиенального синдрома с первого дня рецидива, больной переносит их легче, число лихорадочных приступов меньше.
Поздние рецидивы малярии имеют те же клинические особенности, но иногда могут протекать тяжело. Они обусловлены либо нарастаниам паразитемии, связанной с плазмодиями, сохранившимися в крови в подпороговом количестве (четырёхдневная малярия), либо с активизацией брадиспорозоитов (трёхдневная и овале-малярия).
Лабораторная диагностика состоит в обнаружении и идентификации плазмодиев в мазке и толстой капле крови, окрашенных по Романовскому-Гимзе. При этом важно установить степень паразитемии, т. е. концентрации плазмодиев в 1 мкл крови: IV степень паразитемии - до 50, III - до 500, II - до 5000 и I степень - более 5000 паразитов в 1 мкл крови.
Дифференциальная диагностика проводится с другими заболеваниями с приступообразными повышениями температуры и гепатолиенальным синдромом: лептоспирозом, бруцеллёзом, сепсисом, висцеральным лейшманиозом и др.
5. Принципы лечения
В эндемичных зонах во всех случаях малярии целесообразна госпитализация больных.
Лечение начинается с назначения гематошизонтоцидных средств, направленных на прекращение эритроцитарной шизогонии и купирование малярийных пароксизмов. Препараты (мефлохин,хлорохин, девагил,нивахин, амодиахин и др.) применяются по соответствующим схемам. При лечении нетяжёлых форм тропической малярии назначают мефлохин (лариам) 3 таблетки одновременно (750 мг основания) плюс 2 таблетки (500 мг основания) через 6-8 часов. Делагил в таблетках при трёхдневной малярии назначают в дозе 1 г (4 таблетки по 0,25 г) на первый приём, через 6 часов в тот же день больному дают ещё 0,5 г препарата. В течение 2-го и 3-го дней лечения делагил назначают по 0,25 г 2 раза в день. Нивахин (трёхдневная малярия) дают в дозе 600 мг на первый приём, через 6 часов ещё 300 мг, в течение 2-го и 3-го дней лечения - по 300 мг ежедневно (в 2 приёма). В случаях малярии с паразитемией второй степени гематошизонтоцидные препараты назначают парентерально: делагил (хлорохин) в виде 5% раствора по 10 мл 2 раза в день, в случаях тропической малярии - кинимакс или киноформ 2-4 мл 2 раза в день.
Вслед за курсом лечения гематошизонтоцидными средствами назначают гистиошизонтоцидные препараты, действующие на брадиспорозоиты и одновременно на гаметоциты: примахин по 9 мг 3 раза в день или хиноцид по 30 мг/сут в течение 10-14 дней.
При малярии, вызванной штаммами плазмодиев с хлорохиноустойчивостью II и III степени, используют мефлохин (лариам) по соответсвующим схемам. Применение фансидара и фансимефа всё более ограничивается из-за низкой эффективности и токсичности. При осложнённых и тяжёлых формах заболевания (в основном тропической малярии) лечение проводят в отделениях реанимации и интенсивной терапии. После взятия мазков и толстой капли крови начинают неотложные мероприятия: внутривенное капельное введение хинина с гемодезом, солевыми растворами (общий объём инфузии до 1-1,5 л), кортикостероидами, аскорбиновой кислотой. При судорогах, возбуждении, олигоанурии назначают седуксен, лазикс, маннитол, натрия бикарбонат, антигистаминные препараты.
6. Организация ухода за больным
Уход при неосложненном течении заболевания заключается в наблюдении за больными и оказании им помощи во время малярийного приступа. Типичный приступ малярии протекает со сменой фаз озноба, жара и обильного пота. Приступ чаще начинается в первой половине дня с потрясающего озноба. В период озноба необходимо дополнительно укрыть больного одним или двумя одеялами, к ногам положить грелки. Продолжительность озноба колеблется от 30 минут до 2 часов, затем он сменяется жаром. В периоде жара подъем температуры достигает 39-- 40 °С, у больного усиливается головная боль, могут появиться рвота, бред, нарушение сознания. При повышении температуры следует снять одеяла и убрать грелки; в это время больной ощущает сильную жажду и его нужно поить. Для уменьшения головной боли используется пузырь со льдом, завернутый в полотенце. Через несколько часов температура тела у больного резко снижается, наступает период потоотделения. При первом появлении пота пузырь с головы следует сразу же снять.
Медицинскому персоналу нельзя допускать переохлаждения больного: в палате должна поддерживаться температура не ниже 20 °С при отсутствии сквозняков; необходимо вовремя менять белье и следить, чтобы больной не лежал в постели раскрытым. После окончания приступа самочувствие больного заметно улучшается, но остаются резкая слабость и сонливость -- больной обычно засыпает, а после сна состояние его может быть удовлетворительным вплоть до следующего приступа.
Больные малярией нуждаются в постельном режиме в течение всего лихорадочного приступа и последующего периода сна. Больные вне приступа находятся на общем режиме. Специальная диета при данном заболевании не назначается, больные получают общую диету № 15. В периоде малярийного приступа у больных появляется жажда, их надо часто поить.
Профилактика заключается в проведении мероприятий, направленных на выявление и санацию больных людей и носителей и борьбу с переносчиками возбудителя. Выявление источника инфекции остаётся одной из решающих мер в борьбе с инфекцией и её профилактике. К контингентам, подозрительным на заболевание малярией, относятся проживающие в эндемичных местностях или прибывшие из таких местностей лица с повышением температуры, ознобом, недомоганием, увеличением печени и селезёнки, желтушностью склер и кожных покровов, герпесом, анемией, а также перенесшие в течение последних 2 недель заболевание с такими симптомами. Раннее и полное выявление больных в неблагополучных по малярии регионах возможно при регулярных подворных обходах в населённых пунктах в течение сезона передачи малярии с термометрией, опросом населения и взятием крови у подозрительных на малярию. Эти мероприятия следует совмещать с санитарным просвещением населения, что способствует увеличению обращаемости и своевременному выявлению больных малярией. Всем больным проводят радикальное лечение.
Химиопрофилактика малярии разделяется на индивидуальную, сезонную и общественную. Личная химиопрофилактика состоит в приёме специфического препарата. Не предотвращая заражения малярией, она направлена на ограничение развитие паразита в клетках печени и эритроцитах.
Сезонную химимопрофилактику тиндурином проводят с момента обнаружения локальной вспышки трёхдневной малярии до окончания сезона передачи, прежде всего в условиях недостаточной эффективности противокомариных мероприятий. Она позволяет уменьшить заражаемость комаров.
В очагах трёхдневной малярии при формировании значительной прослойки заражённых лиц, у которых возбудитель находится в латентной стадии, до начала следующего сезонапроводят массовое прфилактическое лечение примахином (межсезонная профилактика) всего населения. Для защиты людей выезжающих на неблагополучные по этой инфекции территории, применяется индивидуальная химиопрофилактика: делагил (по 0,25 г 2 раза в неделю), хлоридин (0,025 г 1 раз в неделю) в течение 1 недели до выезда, во время пребывания там и в течение 4-6 недель после возвращения. В очагах тропической малярии рекомендуется индивидуальная химиопрофилактика мефлохином по 250 мг 1 раз в неделю. Она является основным методом персональной защиты.
Снижение численности комаров-переносчиков достигается проведением гидротехнических мероприятий, противоличиночной обработкой водоёмов (мест выплода), обработкой жилых помещений для скота инсектицидами. Места выплода комаров уничтожают путём осушения болот, очистки и осушения водоёмов. Необходимо наблюдать за оросительной системой и предотвращать застой воды. Использование репеллентных препаратов, защитной одежды, сеток, пологов является составной частью комплекса профилактических мероприятий, направленных на защиту населения от нападения комаров. Защитить помещение от комаров можно с помощью установки сеток на окнах, вентиляционных отверстий, устройства тамбуров, блокировки в дверях.
В. И. Покровский, С. Г. Пак Инфекционные болезни и эпидемиология М. Гэотар медицина 2000.
Т. М. Зубик, К. С. Иванов Дифференциальная диагностика инфекционных заболеваний Л. Медицина 1991.
Е. П. Шувалова Тропические болезни М. Медицина 1989.
Н. Д. Ющук, М. А. Жогова Эпидемиология М. Медицина 1993.
Н. П. Палеева Спрвочник медицинской сестры по уходу М. Медицина 1989.
Читайте также:


