При лейшманиозе инвазионная стадия для человека
1 мая 2017, 9:54 Эксперт статьи: Блинова Дарья Дмитриевна 0 647
Простейшие микробы Лейшмании вызывают у человека инфекционное заболевание лейшманиоз. Существует 3 вида патологии: лейшмания кожная, слизисто-кожная и висцеральная. В первом случае страдают кожные покровы человека: появляется сыпь или язвочки, которые могут со временем перерасти в опасную инфекцию. Висцеральной форме лейшманиоза характерно поражение внутренних органов.

Общая информация
Инфекция под названием лейшманиоз встречается у людей и некоторых видов животных. Наиболее распространен в тропических и субтропических странах, где преобладает теплый климат. Всемирная организация здравоохранения опубликовала данные о 88-ми государствах, где были зафиксированы вспышки лейшманиоза.
Инфекция считается протозойной, передающейся трансмиссивным (при укусе насекомых) путем.
Возбудитель и пути инфицирования
Возбудитель кожного лейшманиоза — простейшие микроорганизмы рода Лейшмания бразилиенсис (Leishmania braziliensis), класс — Кинетопластиды. Переносчик лейшманий — москит Lutzomyia. Паразиты наиболее часто встречаются в азиатских, африканских и южноамериканских странах. Источником инфекции бывают зараженные люди или животные. При укусе москита-переносчика, в человеческий организм попадает до 1000-и микроорганизмов лейшманий. Отмечаются сезонные вспышки заболевания. Наиболее часто фиксируются инфицирования в летние месяцы, когда москиты проявляют максимальную активность.
Патогенез
Место укуса воспаляется и на нем образуется крупная гранулема, состоящая из эпителиальных клеток и патогенных микроорганизмов. Если лейшманиоз висцеральной формы, на коже не остается никаких следов в месте проникновения возбудителей. Кожный лейшманиоз вызывает язвы на месте укуса. Лейшмании распространяются по организму с лимфатическим током и локализуются в местах, определяющих форму инфицирования: под кожей, в слизистых оболочках или внутренних органах. Цикл развития патогенных бактерий занимает длительный промежуток времени. Изначально заражению простейшими подвергаются насекомые москиты — переносчики лейшманий. Микроорганизмы попадают в их пищеварительную систему, где трансформируются в жгутиковые формы лейшманий, которые затем скапливаются в гортани.
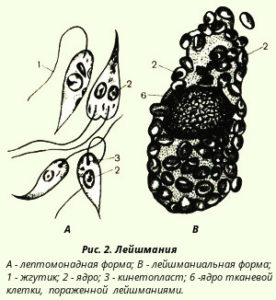
Строение лейшмании простейшее — бактерия имеет круглые очертания, внутри размещено ядро и кинетонуклеус. Цитоплазма вакуолизированная с наличием лизоса. В наружной мембране есть полисахаридный компонент. Морфология бактерии имеет 2 формы: жгутиковую и безжгутиковую. При москитном укусе в организм проникает жгутиковая форма лейшмании, поражающая макрофаги. После проникновения в эти крупные клетки, лейшмании преобразуются в безжгутиковую форму. Жизненный цикл лейшмании имеет лептомонадную и лейшманиальную стадии. Инвазионная стадия микроорганизма для человека — лейшманиальная. Жгутиконосцы, к которым относятся лейшмании и трипаносомы, развиваются в 4 стадии жизненного цикла:
- лептомонадная;
- лейшманиальная;
- критидиальная;
- трипаносомная.
Виды и симптомы лейшманиоза у человека
Лейшманиоз разделяют на несколько видов или форм в зависимости от места локализации паразитов. От этого напрямую зависит, какие симптомы будут сопровождать патологический процесс. Важно выявить первые признаки заражения паразитом, вызываемые развитием инфекции на начальных этапах, так как лечение в этот период наиболее эффективно. Ниже пойдет подробнее о разновидностях лейшманиоза.
Также носит название детский лейшманиоз или кала-азар. Этой форме подвержены преимущественно дети в возрасте от 1-го года до 5-ти лет. Как правило, фиксируются единичные случаи заражения, но известны и очаговые проявления инфекции в некоторых городах. Дети заражаются в летние месяцы, а симптомы проявляются ближе к осени. Средиземноморский-азиатский висцеральный лейшманиоз имеет трехэтапное развитие:
- Начальные признаки: проявляется общая слабость, пропадает аппетит. Больной становится малоподвижен и апатичен. При обследовании обнаруживается увеличенная селезенка.
- Разгар заболевания: ярко выражена симптоматика, характерна для лейшманиоза (описана ниже).
- Терминальный этап: наступает сильное истощение, вызываемое нарушением работы внутренних органов, снижается мышечный тонус, при визуальном осмотре брюшной полости четко проступают контуры увеличенных селезенки и печени.
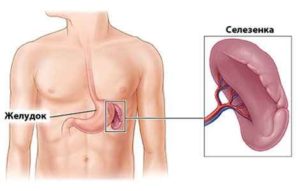
Характерный симптом для болезни – увеличение размеров селезенки.
Характерные специфические симптомы лейшманиоза:
- волнообразные лихорадочные состояния с высокой температурой;
- печень увеличивается и становится плотной;
- очень увеличивается в размерах селезенка;
- фарфоровый оттенок кожи, вызванный анемией;
- резкое снижение веса;
- отмирание слизистых;
- начинается портальная гипертензия;
- развивается аритмия и сердечная недостаточность;
- сильный кашель;
- нарушается работа пищеварительного тракта;
- частая диарея.
Это разновидность лейшманиоза кожи. Для этой формы характерны сильные поражения некоторых участков кожи. Инкубационный период инфекции занимает 45—50 дней. На месте укуса появляется быстрорастущий бугорок. Через несколько дней на его месте образуется язвочка, которая превращается в гнойник. Спустя 2—3 дня язва очищается от гноя и постепенно зарубцовывается.
Для этого вида лейшманиоза характерна выраженная инфильтрация и утолщение кожного покрова с большими участками диффузии. Со временем инфильтрат самостоятельно бесследно исчезает. В некоторых случаях, но довольно редко, наблюдаются мелкие язвочки, что заживают без видимых рубцов. Такая разновидность кожного лейшманиоза поражает детей и молодых людей, а у пожилых лиц встречается крайне редко.
Поражает детей и людей в молодом возрасте. Для него характерны следующие признаки: вокруг бугорков, которые появляются после укуса, образуются рубцы или мелкие бугорки. В некоторых случаях эти образования соединяются между собой, образуя на теле причудливые узоры. Во время течения болезни эти рубцы могут изъязвляться. Заживление язв оставляет после себя рубцы.
Антропозная форма кожного лейшманиоза отличается от предыдущих разновидностей длительным течением инкубационного периода (до нескольких месяцев). В редких случаях инкубационный период затягивается на несколько лет. Кожные покровы меньше подвергаются поражениям, и симптомы не доставляют больным такого дискомфорта, как другие формы инфекционной патологии.
Диагностика
Диагностирует заболевание, вызванное лейшманиями, доктор-инфекционист, основываясь на клинической картине, сборе анамнеза и эпидемиологических данных. Важно правильно дифференцировать лейшманиоз от других патологических процессов. По внешним признакам лейшманиоз похож на малярию, лейкоз, сепсис. К диагностическим методам относят:
- бактериальный анализ соскоба с бугорка или гнойника на поверхности кожи;
- микроскопический анализ крови;
- общий анализ крови;
- биопсия селезенки и печени;
- иммунологический метод, а именно — реакция связывания комплемента;
- иммуноферментный анализ;
- цитология с окраской по Лейшману.
Лечение инфекции
При своевременном обращении к доктору и установлении причины патологии, лечение лейшманиоза ограничивается консервативной терапией. При запущенных формах проводится хирургическое вмешательство — спленэктомия. Малейшие признаки лейшманиоза после пребывания в эндемических зонах являются неотложным сигналом для посещения врача.
Для лечения используют препараты с агрессивным воздействием, поэтому самолечение категорически противопоказано. Терапия для висцеральной формы лейшманиоза включает использование препаратов, основу которых составляет пятивалентная сурьма, например:
Применяется физиотерапия: лазерное и ультрафиолетовое облучение.
Полное излечение от лейшманиоза являет собой длительный тяжелый процесс с использованием сильнодействующих медикаментов. Народная медицина при этой инфекции не лечит и может использоваться с разрешения врача как метод для поддержки иммунитета и для восстановления ослабленного организма.
Осложнения и последствия
К осложнениям, что возникают после лейшманиоза, относятся:
- асцит или цирроз печени;
- печеночная недостаточность;
- сильное малокровие;
- нарушение свертываемости крови;
- почечный амилоидоз;
- язвенные проявления на слизистых оболочках ЖКТ.
Лейшманиоз представляет опасность для жизни человека только в случае отсутствия лечения. Своевременная терапия полностью излечивает инфекцию и предупреждает тяжелые осложнения. Кожная форма лейшманиоза может оставить после себя рубцы. Отдельные тяжелые случаи иногда провоцируют изменения в костном скелете.
Профилактика и прогноз
Если инфекция имеет легкое течение, болезнь иногда проходит самостоятельно. Своевременная диагностика лейшманиоза тоже имеет благоприятный прогноз. При тяжелых формах или инфицировании человека с ослабленным иммунитетом прогноз менее оптимистичен. Кожные высыпания оставляют на поверхности тела шрамы.
В общую профилактику включено благоустройство городов и ликвидация москитов-переносчиков инфекции. К индивидуальной профилактике можно отнести применение специальных средств от укусов насекомых, чтобы возбудитель висцерального лейшманиоза не попал в организм. Если обнаружен инфицированный человек, в коллективе проводится химиопрофилактика. Лицам, что собираются посетить эндемические районы, проводят вакцинацию.
Группа простейших рода Leishmania — возбудите- ли лейшманиозов.
Для человека патогенны несколько видов лейшманий, которые сходны по морфологии, но
отличаются по эпидемиологии, географическому распространению, и вызывают следующие болезни:висцеральный лейшманиоз (возбудитель — Leishmania donovani и Leishmania infantum); кожный лейшманиоз (возбудитель Leishmania tropica major et Leishmania tropica minor).
Лейшманиозы существуют вдвух формах: безжгутиковой и жгутиковой.
Безжгутиковая форма (амастигота) образуется в организме позвоночных хозяев, располагается
внутриклеточно. Тело овальное, округлое ядро расположено в центре и занимает до 1/3 клетки. Жгутик отсутствует, сохранена основная внутрицитоплазматическая часть жгутика —
кинетопласт в виде палочки рядом с ядром. Размножается делением надвое.
Жгутиковая форма (промастигота). Образуется в теле беспозвоночного хозяина — москита и на питательной среде. Имеет удлиненное тело с одним жгутиком. Конец тела, от которого отходит жгутик,
заострен, противоположный — закруглен. Подвижна, размножается продольным делением.
Висцеральные лейшмании: Leishmania donovani — возбудитель индийского лейшманиоза
(кала-азар) и Leishmania infantum — возбудитель средиземноморского (детского) лейшманиоза.
Leishmania donovani — Индия, Пакистан, Северо- Восточный Китай, Непал, Бангладеш.
Leishmania infantum — бассейн Средиземного моря, Ближний и Средний Восток, Центральная и Южная Америка.
Жизненный цикл Позвоночные хозяева — человек, собаки, волки, шакалы и др.
Беспозвоночный хозяин и специфический переносчик — москит рода Phlebotomus
Лейшманиоз — трансмиссивное заболевание. Питаясь на больных животных и людях, москиты всасывают паразитов с кровью. В желудке москитов в течение первых суток образуются жгутиковые формы. На 6–8-е сутки лейшмании концентрируются в глотке москита, образуя блок, при укусе
происходит заражение позвоночного хозяина.
Инвазионная форма — жгутиковая.
Локализация: клетки печени, селезенки, красного костного мозга, лимфатические узлы
(средиземноморский лейшманиоз). Когда число паразитов внутри клетки достигает нескольких десятков, оболочка клетки разрывается и поражаются новые клетки.
Пути заражения — трансплацентарный, гемотрансфузионный и перкутанный.
Индийский лейшманиоз — антропоноз, то есть основной источник заражения — больные люди.
Средиземноморский лейшманиоз — антропозооноз. Основной источник заражения — шакалы,
собаки, лисы, служащие резервуарными хозяевами, редко — больной человек.
Патогенное действие: некроз и дегенерация клеток пораженных органов с разрастанием
соединительной ткани; поражение красного костного мозга, аутоимунные процессы приводят к
Лабораторная диагностика: обнаружение паразитов в мазках клеток красного костного мозга: нахо- дят безжгутиковые формы, обнаружение паразитов в толстой капле крови при индийском типе
болезни; серологические реакции
Личная: защита от укусов москитов (применение репеллентов, противомоскитных сеток),
Общественная: своевременное выявление и лечение больных; уничтожение москитов с помощью
инсектицидов; уничтожение бродячих собак в очагах средиземноморской формы висцерального
Кожные лейшмании: Leishmania tropica minor — возбудитель поздно изъязвляющегося кожного
лейшманиоза городского типа; Leishmania tropica major — возбудитель остро некротизирующегося
кожного лейшманиоза сельского типа; Leishmania braziliensis — возбудитель кожно-слизистого
лейшманиоза; Leishmania mexicana — возбудитель кожного лейшманиоза (язва Чиклеро, амазонский лейшманиоз).
· Leishmania tropica minor — Центральная и Западная Индия;
· Leishmania tropica major — Средняя Азия, Северный Афганистан, Ирак, Иран, Центральная Африка;
· Leishmania braziliensis – страны Южной Америки;
· Leishmania mexicana - Центральная и Южная Америка.
Мало отличается от жизненного цикла других лейшманий.
Городской лейшманиоз — антропоноз, источником заражения служат больные люди, редко — собаки
Сельский лейшманиоз — антропозооноз.
Leishmania braziliensis - – броненосцы, грызуны
Резервуарные хозяева — грызуны (песчанки, суслики и др.),.
Переносчик заболевания — москит; заражение происходит при укусе москита, реже — при прямом контакте поврежденной кожи с инфицированным материалом.
Инвазионная форма — жгутиковая
Локализация: внутриклеточно (моноциты и макрофаги) в клетках кожи.
Патогенное действие: выраженное воспаление в месте укуса; формирование локальной (кожной)
гиперчувствительности; развитие фиброза, обусловленного внутриклеточным размножением паразита; токсико-аллергические. При Leishmania braziliensis поражаютя хрящевые ткани(уши, нос).
Личная: защита от укусов москитов.
Общественная: уничтожение грызунов в очагах кожного лейшманиоза, прививки.
Возбудители трипаносомозов
Трипаносомозы — болезни позвоночных и человека, вызываемые паразитическими простейшими — трипаносомами.
Сонная болезнь (хронический вариант): окончательный хозяин - человек, обезьяны. Возбудитель — Trypanosoma brucei gambiense .Патогенность: Набухание шейных лимфатических узлов, лихорадка, отёки дистальных частей конечностей и вокруг глаз, менингоэнцефалит, сонливость. Переносчик — мухи рода Glossina (в основном из группы Glossina fuscipes).Инвазионная стадия: трипомастиготная форма. Путь проникновения: перкутанный, способ – трансмиссивно-инокулятивный. Распространена в странах тропической Африки.
Сонная болезнь (острый вариант): окончательный хозяин - человек. Возбудитель — Trypanosoma brucei rhodesiense. (он паразитирует также в крови некоторых антилоп, у которых не вызывает видимых симптомов заболевания и которые служат естественным резервуаром заболевания). Патогенность: набухание шейных лимфатических узлов, лихорадка, отёки дистальных частей конечностей и вокруг глаз, менингоэнцефалит, сонливость. Переносчик — мухи рода Glossina (в основном из группы Glossina morsitans). Инвазионная стадия: трипомастиготная форма. Путь проникновения: перкутанный, способ – трансмиссивно-инокулятивный.
Болезнь Шагаса: окончательный хозяин - человек, домашние животные. Возбудитель — Trypanosoma cruzi. Патогенность - лихорадка, отёки века, менингоэнцефалит, поражения желудочно-кишечного тракта, миокарда, печени, центральной нервной системы. Переносчик — триатомовые клопы из семейства хищнецов, прежде всегоTriatoma infestans и Rhodnius prolixus. ). Инвазионная стадия: трипомастиготная форма. Путь проникновения: перкутанный, способ – трансмиссивно-инокулятивный. Распространена в странах Латинской Америки.
137. Малярийный плазмодий. Борьба с малярией, задачи противомалярийной служб на современном уровне. Виды малярийных плазмодиев.
Плазмодий- внутриклеточный паразит. У зрелых форм отсутствуют органы движения. Питание, дыхание, выделение, осуществляется всей поверхностью тела. Все виды сходны морфологически и жизненными циклами, отличаясь друг от друга деталями строения и некоторыми особенностями цикла развития, проявляющимися в основном продолжительностью
К методам профилактики малярии относят медикаментозную терапию, уничтожение комаров и использование различных средств, которые позволяют избежать укусов насекомых. На сегодняшний день прививка от малярии не изобретена, однако в этом направлении ведутся активные научные поиски.
К лекарственным средствам, используемым для профилактики малярии, относят некоторые препараты, которые применяются и для лечения заболевания. Их дозировка в целях профилактики должна быть несколько меньшей, чем для лечения. Рекомендуется ежедневный приём таких препаратов. Дороговизна и побочные эффекты лекарств сделали их популярными только среди приезжих, временно пребывающих на территории с высоким риском заражения малярией. Местное население предпочитает обходиться другими профилактическими методами, в том числе и народными рецептами. Следует добавить, что медикаменты, используемые в целях профилактики, становятся неэффективными при лечении человека, который их принимал ранее в малых дозах.
Лекарственные средства, относящиеся к препаратам выбора – различные комбинации с артимизинином – не подходят для профилактики малярии, их используются только для лечения заболевания.
Самым старым средством для профилактики малярии является хинин, его назначали для этих целей ещё в XVII веке. В современной медицине хинин применяется только для лечения, для профилактики сегодня рекомендуют акрихин, хлорохин, примахин и ряд новых препаратов: мефлохин, доксициклин, атовакуон-прогуанил гидрохлорид.
Следует также учитывать тот факт, что эффект от данных препаратов развивается с течением времени. Их необходимо принимать за 1–2 недели до посещения опасных зон и продолжать приём от одной недели до одного месяца после отъезда из мест с высоким риском заражения малярией.
Борьба с малярией может проводиться путем уничтожения комаров. В некоторых регионах эта профилактическая мера оказалась достаточно успешной. С осушением болот, проведением санитарных мероприятий, лечением больных малярия ушла из США и Южной Европы.
Малярия остается актуальной проблемой для развивающихся стран, главным образом для Африки.
К наиболее эффективным инсектицидам в свое время относили ДДТ, он получил большую популярность в развивающихся странах, но был запрещен в связи с негативными отзывами. ВОЗ в своих рекомендациях затрагивает тему возвращения ДДТ в число инсектицидов, используемых для борьбы с малярийными комарами в некоторых эндемических областях.
В борьбе с малярией помогают и противокомариные сетки, пропитанные инсектицидами, они служат защитой от укусов насекомых, уменьшая число случаев инфицирования. В качестве средств личной защиты рекомендуется носить закрытую одежду и пользоваться искусственными или натуральными репеллентами.
Токсоплазма.
1. Царство Животные - Animalia
Подцарство простейшие – Protozoa
Тип Апикомплексные – Apicomplexa
Класс Споровики – Sporozoea
Вид Toxoplasma gondii- токсоплазма
Возбудитель токсоплазмоза открыт в 1908г. Ш.Николлем и Л.Мансо
2 .Латинское название: Toxoplasma gondii
3. Вызываемое заболевание: токсоплазмоз
4. Географическое распространение: повсеместно
5. Морфология: Сущ. в нескольких стадиях: эндозоит, псевдоциста, циста, ооциста
В организме человека существует в виде вегетативной формы(эндозоид) и цисты
6. Локализация: печень, селезенка, лимф.сосуды, клетки головного мозга, сердечные и скелетные мышцы, легкие, сетчатка глаза.
7. Инвазионная стадия: эндозоит, псевдоциста, циста
-путь перорально, трансплацентарно, контактный
-способ алиментарный, трансмаммарно
9. Фактор передачи: при попадании ооцист в рот с грязных рук, немытых овощей и фруктов, шерсти кошек, употребление плохо термически обработанного мяса и некипяченого молока; через поврежденную кожу при обработке мяса больных животных.
10. Источник инвазии: кошка, больная токсоплазмозом
11. Цикл развития: Сложный,со сменой 2х хозяев и чередованием полового и бесполого размножения.
Промежуточные хозяева – млекопитающие,(в том числе человек), многие виды птиц, рептилии
Окончательный хозяин – млекопитающие семейства кошачьих, заражаются при поедании
Паразит размножается в эпителии кишечника кошачьих путем шизогонии, а затем образует гаметы.После копуляции гамет формируются ооцисты, кот. выдел. во внешнюю среду(в почву).Под оболочкой ооцисты происходит спорогония с образованием 2х спороцист, в каждой 4 спорозоита.Такие спороцисты рассеиваются во внешн.среде и проникают в организм промежуточного хозяина.
12. Патогенность: разрушение клеток хозяина вследствие размножения токсоплазм, сердца, головного мозга,структур глаз.В хронический период инвазии может привести к слепоте и поражению НС.
13. Лабораторная диагностика: микроскопия мазков крови, пунктата лимфоузлов, центрифугата спинномозговой жидкости,плаценты, серологические реакции,аллергические пробы
14. Профилактика: -личная: кипячение молока, терм. Обработка мяса, соблюдение правил гигиены,ограничение контакта с кошками
-общественная: серологическое обследование беременных и их лечение
Балантидий
Балантидий(Balantidium coli) — возбудительбалантидиаза.
Тип -Ciliophora
Класс -Rimostomatea
Вид -Balantidium coli
Морфология:Существует в двух формах: трофозоит и циста.
Трофозоит (вегетативная форма). Тело яйцевидное, покрыто ресничками. На переднем конце тела находится клеточный рот (цитостом), ведущий в клеточную глотку (цитофаринкс). Реснички околоротового пространства (перистома) более длинные. Возле заднего конца тела находится анальная пора (цитопрокт). В цитоплазме расположены пищеварительные и 2 сократительные вакуоли. В эндоплазме 2 ядра — бобовидный макронуклеус, на вогнутой стороне которого расположен шаровидный микронуклеус. Макронуклеус регулирует жизнедеятельность клетки, микронуклеус сохраняет генетическую информацию и участвует в половом размножении. Питается углеводами, оформленными пищевыми частицами, бактериями, лейкоцитами. Размножается поперечным делением надвое, возможна конъюгация.
Циста овальная или шаровидная, покрыта двухслойной оболочкой. В цитоплазме обнаруживается макро- и микронуклеус, есть задняя сократительная вакуоль.
Источник инвазии - свиньи, реже — человек, крысы.
Инвазионная стадия —циста.
Проникновение
-путьперорально, фекально-оральный
-способалиментарный
Фактор передачи -человек заражается через загрязненную воду или пищу, грязные руки.
Локализация:толстая кишка (преимущественно слепая)
Патогенное действие:Образование язв и некроз слизистой оболочки толстой кишки; общая интоксикация, колит(при остром балантидиазе).
Лабораторная диагностика:микроскопия нативного мазка фекалий (выявление вегетативных форм).
Профилактика
Последнее изменение этой страницы: 2016-07-16; Нарушение авторского права страницы
С развитием туризма миллионы россиян получили возможность путешествовать по всему миру. Это можно только приветствовать, однако поездки в экзотические страны нередко влекут за собой довольно неприятные последствия – заболевания, вызванные паразитами, характерными для данного региона, которые, как правило, в нашей стране не встречаются.
Одним из таких заболеваний является инфекционное паразитарное заболевание лейшманиоз, возникающий из-за укуса москитов. Ежегодная смертность от него составляет в мире около 500 тыс. человек, но даже без летального исхода это тяжелый и коварный недуг, требующий незамедлительного лечения.
Что же делать в такой ситуации ? Для начала советуем почитать эту статью. В данной статье подробно описываются методы борьбы с паразитами. Также рекомендуем обратиться к специалисту. Читать статью >>>
Возбудитель заболевания — микроорганизмы Leishmania, относящиеся к простейшим, из 20 видов которых 17 представляют опасность для человека. Лейшманиоз поражает также животных.
Характеристика лейшмании: класс, тип, строение и морфология
Паразит относятся к семейству трипаносомид, отряду протомонадид, классу жгутиковых, типу простейших.
Лейшмания является паразитирующим микроорганизмом. Существует две ее формы: внутриклеточная (амастигота) и жгутиковая (промастигота); морфология у них схожа.
Амастигота имеет округлую форму диаметром 2,5-5 мкм и локализуется в центре паразитофорной вакуоли макрофага. У нее хорошо видно ядро, имеется самовоспроизводящаяся клеточная органелла (кинетонуклеус), лизос и вакуолизированная цитоплазма. В наружной мембране содержится полисахаридный компонент.
Строение промастиготы характеризуется наличием явственно выраженного жгутика. В ее наружной мембране имеются связующие молекулы, напоминающие гликопротеины, и рецепторы манозы, которые являются особыми клетками иммунной системы. Все эти элементы способствуют ее проникновению в макрофаг, что облегчает связывание плазменных антител с промастиготой.
Лейшмании локализуются в протоплазме клеток как кожного покрова, так и внутренних органов, причем в пораженной клетке может локализоваться до 200 этих паразитов.
Виды и формы
Наиболее распространенными являются следующие виды:
- Лейшмания тропика, вызывающая кожную форму заболевания, распространена на Ближнем Востоке и в Средней Азии;
- Лейшмания донована (висцеральная форма) — Ближний Восток, Африка, Индия, Средняя Азия;
- Лейшмания майор (кожная форма) — Африка, Индия, Средняя Азия;
- Лейшмания минор (кожная форма) — Средиземноморье, Ближний Восток, Индостан, Средняя Азия и Закавказье;
- Лейшмания эфиопская (кожная форма) — Эфиопия, Кения;
- Лейшмания детская (висцеральная форма) — Средиземноморье, Ближний Восток, Китай;
- Лейшмания бразильская (кожная форма) – Южная Америка.
Это далеко не все виды, она распространена также на тропическом юге и в Центральной Америке, в бассейне Амазонки, в Перуанских Андах.
Жизненный цикл развития и размножение
Жизненный цикл лейшмании определяется тем, что у нее последовательно имеются два хозяина – насекомое (москит) и позвоночное (в том числе человек).
Насекомое заражается паразитом, высасывая кровь у животного-носителя, откуда они с кровотоком попадают в его пищеварительные органы, и там безжгутиковые формы превращаются в подвижные жгутиковые. Размножение паразитов идет быстрыми темпами, и спустя примерно 7 суток ими поражается верхняя часть пищеварительной системы, причем простейшие полностью ее перекрывают.
При укусе млекопитающего слюна насекомого, в которой скопились лейшмании, проникает в кожу нового хозяина, и к месту укуса сразу же устремляются иммунные клетки крови — нейтрофилы, захватывающие паразитов.
Они остаются внутри нейтрофилов, пока они не погибнут естественным путем, после чего паразиты выходят из них и попадают в кровь нового хозяина, превращаясь в безжгутиковую форму и активно размножаясь.
Возбудителем каких болезней является лейшмания
Эти простейшие вызывают лейшманиоз, который имеет целый ряд форм (подробнее они будут рассмотрены ниже).
Кто переносчики
Переносчиками являются москиты, инфицирование которых происходит при укусе больного животного или человека – они имеются резервуарами. В качестве резервуара лейшманий чаще всего выступают животные из семейства псовых (лисы, шакалы, собаки), а также грызуны (песчанки, суслики).
Опасность укуса москита заключается в том, что он остается инфицированным на всю жизнь и, будучи переносчиком, способен заразить лейшманиозом множество людей и животных.
Лейшмания у человека
Лейшманиозы у человека могут иметь много форм, причем способы заражения всегда одинаковы – укус москита. Наиболее распространенными являются следующие:
- Висцеральная— одна из наиболее сложных форм заболевания, приводящая без срочной терапии к летальному исходу. ЛПаразиты через кровь проникают в любые органы, включая печень, селезенку, лимфатические узлы, костный мозг и начинают быстро размножаться, повреждая их.
- Кожная – одна из наиболее распространенных форм, при которой место укуса сразу начинает болеть. Лечение очень длительное, в течение нескольких месяцев; на пораженных местах остаются шрамы.
- Диффузно-кожная– также широко распространенная форма, которая по внешнему виду очень похожа на проказу и плохо поддается лечению.
- Слизистая — начинается с появления на коже язв, что вызывает повреждение тканей, особенно носа и ротовой полости.
Проявление кожного лейшманиоза
Существуют и другие, не такие распространенные, но не менее опасные для человека виды лейшманиоза:
- Последовательная лейшманиома;
- Туберкулоидный и диффузный лейшманиоз.
Пути заражения и инвазионные стадии
Причиной заражения является укус инфицированного ими москита или, в очень редких случаях, укус животного из семейства псовых. Инвазионная стадия паразита — промастиготы (лейшмании, находящиеся в жгутиковой стадии).
Локализация лейшмании в организме человека зависит от формы заболевания: при кожном заболевании поражаются клетки кожи, при висцеральном — клетки многих органов и систем, в частности, ретикуло-эндотелиальной, селезенки, печени, ЖКТ, костного мозга, лимфатических узлов.
Симптомы
Симптомы заражения могут различаться в зависимости от географической зоны, однако существуют некоторые клинические проявления, характерные для всех регионов:
- Постепенное или острое начало с перемежающейся лихорадкой, ознобом, скачками температуры;
- Понос, нарушение всасывания в толстом кишечнике;
- Поражение костного мозга, о чем свидетельствуют анемия и тромбоцитопения;
- Характерная сыпь на коже – лейшманоиды (см. фото);
- Могут присоединиться гнойная инфекция, сепсис, синдром повышенной кровоточивости/тромбообразования, язвы ротовой полости.
Однако главным симптомом лайшманиоза являются язвы, которые могут появиться на теле спустя несколько недель и даже месяцев после укуса москита, хотя лихорадка возникает гораздо быстрее, буквально через несколько дней.
На месте укуса появляется маленькая гиперемированная папула с чешуйкой сверху, которая может быть единичной и остаться незамеченной при первичном осмотре.
Происходит быстрое увеличение размеров селезенки вплоть до того, что через 2 месяца после инфицирования она может заполнить всю левую часть брюшины. Несмотря на уплотнение органа, болевых ощущений нет. Печень увеличивается не такими быстрыми темпами, однако ее функционирование серьезно нарушается вплоть до асцита.
При поражении костного мозга возникают тромбоцитопения и агранулоцитоз, сопровождаемые ангиной.
Характерным симптомом является быстрое образование цветные пигментных пятен. Другие симптомы проявляются в виде общего недомогания, ощущения слабости и вялости, отсутствия аппетита. Очень быстро появляется лихорадка, проходящая волной с повышением температуры до 40°С.
Инкубационный период длится около 6 недель и проходит в несколько стадий:
- На коже возникает бугорок, который быстро увеличивается в размерах примерно до 2 см.
- Затем появляется язва, покрытая вначале тонкой корочкой; после ее отпадения остается дно с мокнутием и вскоре формируется гнойник. Через два дня происходит полное очищения дна язвы и появление на нем грануляций; впоследствии на этом месте остается рубец.
При этой форме образуются язвы, чаще всего на ушах и на шее, которые не вызывают болевых ощущений, не дают метастаз и могут существовать несколько лет. В результате ушные раковины сильно дефомируются.
Инкубационный период с момента заражения составляет около 3 месяцев. На месте укуса москита появляется глубокая язва, захватывающая слизистую, лимфатическую систему и сосуды. Следствием могут стать очень сложные и тяжелые осложнения, велика вероятность летального исхода.
Крупные язвы на месте укуса москита
Диагностика
Диагностика заболевания основывается на клинической картине, сборе эпидемиологических данных (пребывание в зонах, опасных по лейшманиозу) и лабораторных анализах.
- Бактериологическое исследование мазков, взятых из бугорков или язв;
- Микроскопические исследования материала, взятого из язв или (при висцеральной форме) из пункции костного мозга, лимфоузлов, селезенки и окрашенного по Романовскому-Гимзе;
- Серологические исследования крови на содержание антител к лейшманиозу; при высоком титре антител диагноз подтверждается, хотя при заболеваниях иммунной системы (СПИДе) они отсутствуют;
- Серологические методы исследования (РСК, РНГА, РИФ)
- Проводят биопробу методом посева на питательную среду NNN, вследствие чего амастиготы превращаются в промастиготы;
- Другой метод биопробы – заражение золотистых хомячков подкожным или внутрибрюшным методом.
Лечение и профилактика
Любая форма болезни опасна для человека вследствие поражения внутренних органов, прежде всего печени и селезенки, которые плохо поддаются лечению.
Последствиями заболевания а могут стать шрамы и рубцы, но возможны и более серьезные, такие как:
- Печеночная недостаточность, отягощенная асцитом и циррозом;
- Анемия в тяжелой форме и ДВС-синдром;
- Почечный амилоидоз;
- Наличие язв на слизистой оболочке пищеварительного тракта;
- Присоединение вторичной инфекции вплоть до тяжелого сепсиса.
Поэтому при малейшем подозрении на лейшманиоз, особенно после посещения эндемичных регионов, необходимо пройти тщательное обследование, а затем системную терапию.
Применяют, как правило, следующие препараты пятивалентной сурьмы (внутривенно или внутримышечно): Пентостам, Глюкантим, Солюсурмин, Амфотерицин В, а при их неэффективности проводится хирургическое вмешательство – спленэктомия (удаление селезенки). Если поражена печень, назначаются гепатопротекторы Гептрал, Эссенциале.
Наряду с указанными выше препаратами, дополнительно назначается прогревание и УФО либо криодеструкция, когда соответствующий участок замораживают с помощью жидкого азота, после чего пораженная ткань отмирает. Если площадь поражения мала, то возможно назначение местного лечения мазями, а также длительный (до 2 месяцев) курс противогрибковых системных препаратов Флуконазол, Итраконазол.
Лечение крайне сложное из-за поражения всех слизистых и разрушения хрящевой ткани, из-за чего даже может искажаться лицо. Применяется системная терапия, описанная выше.
Профилактика лейшманиоза
Профилактические меры нужно принимать еще до поездки в эндемичные районы – необходимо провести вакцинацию. Для борьбы с москитами необходимо пользоваться репеллентами, проводить дезинсекцию помещений, использовать одежду, головные уборы и сетки для предотвращения укуса москитов.
Победить паразитов можно!
Антипаразитарный комплекс® - Надежное и безопасное избавление от паразитов за 21 день!
- В состав входят только природные компоненты;
- Не вызывает побочных эффектов;
- Абсолютно безопасен;
- Защищает от паразитов печень, сердце, легкие, желудок, кожу;
- Выводит из организма продукты жизнедеятельности паразитов.
- Эффективно уничтожает большую часть видов гельминтов за 21 день.
Сейчас действует льготная программа на бесплатную упаковку. Читать мнение экспертов.
Список литературы
- Centers for Disease Controland Prevention. Brucellosis. Parasites. Ссылка
- Corbel M. J. Parasitic diseases // World Health Organization. Ссылка
- Young E. J. Best matches for intestinal parasites // Clinical Infectious Diseases. — 1995. Vol. 21. — P. 283-290. Ссылка
- Ющук Н.Д., Венгеров Ю. А. Инфекционные болезни: учебник. — 2-е издание. — М.: Медицина, 2003. — 544 с.
- Распространенность паразитарных болезней среди населения, 2009 / Коколова Л. М., Решетников А. Д., Платонов Т. А., Верховцева Л. А.
- Гельминты домашних плотоядных Воронежской области, 2011 / Никулин П. И., Ромашов Б. В.

Лучшие истории наших читателей
Тема: Во всех бедах виноваты паразиты!
От кого: Людмила С. (ludmil64@ya.ru)
Кому: Администрации Noparasites.ru
Не так давно мое состояние здоровья ухудшилось. Начала чувствовать постоянную усталость, появились головные боли, лень и какая-то бесконечная апатия. С ЖКТ тоже появились проблемы: вздутие, понос, боли и неприятный запах изо рта.
Думала, что это из-за тяжелой работы и надеялась, что само все пройдет. Но с каждым днем мне становилось все хуже. Врачи тоже ничего толком сказать не могли. Вроде как все в норме, но я-то чувствую, что мой организм не здоров.
Решила обратиться в частную клинику. Тут мне посоветовали на ряду с общими анализами, сдать анализ на паразитов. Так вот в одном из анализов у меня обнаружили паразитов. По словам врачей – это были глисты, которые есть у 90% людей и заражен практически каждый, в большей или меньшей степени.
Мне назначили курс противопаразитных лекарств. Но результатов мне это не дало. Через неделю мне подруга прислала ссылку на одну статью, где какой-то врач паразитолог делился реальными советами по борьбе с паразитами. Эта статья буквально спасла мою жизнь. Я выполнила все советы, что там были и через пару дней мне стало гораздо лучше!
Улучшилось пищеварение, прошли головные боли и появилась та жизненная энергия, которой мне так не хватало. Для надежности, я еще раз сдала анализы и никаких паразитов не обнаружили!
Кто хочет почистить свой организм от паразитов, причем неважно, какие виды этих тварей в вас живут - прочитайте эту статью, уверена на 100% вам поможет! Перейти к статье>>>
Читайте также:


