Температурный лист больного малярией
По характеру колебаний температуры тела в течение суток (иногда и более продолжительного периода) различают следующие типы лихорадок (типы температурных кривых).
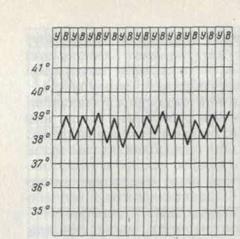
1. Постоянная лихорадка (febris continua). Колебания температуры тела в течение суток не превышают 1°С, обычно в пределах 38-39°С. Такая лихорадка характерна для острых инфекционных болезней (рисунок 6).
2. Ремиттирующая, или послабляющая, лихорадка (febris remittens): длительная лихорадка с суточными колебаниями температуры тела, превышающими 1°С (до 2°С), без снижения до нормального уровня. Она характерна для многих инфекций, очаговой пневмонии, плеврита, гнойных заболеваний (рисунок 7).
3. Гектическая, или истощающая, лихорадка (febris hectica): суточные колебания температуры тела очень выражены (3-5°С) с падением до нормальных или субнормальных значений. Подобные колебания температуры тела могут происходить несколько раз в сутки. Гектическая лихорадка характерна для сепсиса, абсцессов - гнойников (например, лёгких и других органов), милиарного туберкулёза (рисунок 8).
4. Интермиттирующая, или перемежающаяся, лихорадка (febris intermittens). Температура тела быстро повышается до 39-40°С и в течение нескольких часов (т.е. быстро) снижается до нормы. Через 1 или 3 дня подъём температуры тела повторяется. Таким образом, происходит более или менее правильная смена высокой и нормальной температуры тела в течение нескольких дней. Этот тип температурной кривой характерен для малярии (рисунок 9).
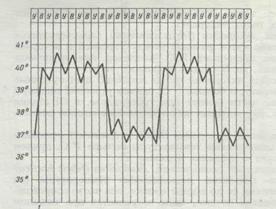
5. Возвратная лихорадка (febris recurrens): в отличие от перемежающейся лихорадки, быстро повысившаяся температура тела сохраняется на повышенном уровне в течение нескольких дней, потом временно снижается до нормы с последующим новым повышением, и так многократно. Такая лихорадка характерна для возвратного тифа (рисунок 10).
6. Извращённая лихорадка (febris inversa) или обратного типа лихорадка: при такой лихорадке утренняя температура тела выше вечерней. Эта разновидность температурной кривой характерна для туберкулёза (рисунок 11).
7. Неправильная лихорадка (febris irregularis, febris atypica): лихорадка неопределённой длительности с неправильными и разнообразными суточными колебаниями. Она характерна для гриппа, ревматизма (рисунок 12).
 |  |
8. Волнообразная лихорадка (febris undulans): отмечают смену периодов постепенного (за несколько дней) нарастания температуры тела и постепенного же её снижения. Такая лихорадка характерна для бруцеллёза (рисунок 13) .
Рис. 6. Постоянная лихорадка Рис. 7. Послабляющая лихорадка
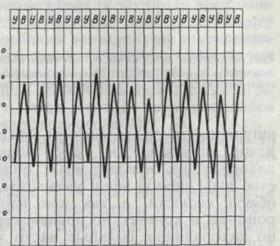 | 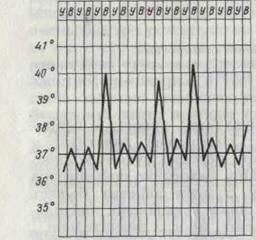 |
Рис. 8. Истощающая лихорадка Рис. 9. Перемежающая лихорадка
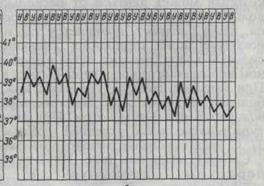 |
Рис. 10. Возвратная лихорадка
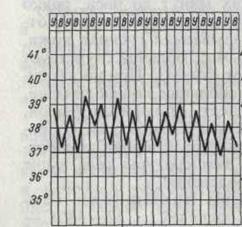 |
Рис. 11. Извращенная лихорадка Рис. 12. Неправильная лихорадка
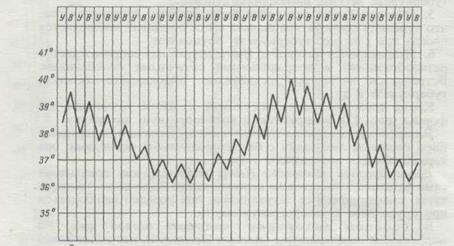
Рис. 13. Волнообразная лихорадка
Не нашли то, что искали? Воспользуйтесь поиском:
Малярия является одной из наиболее опасных болезней человека. Малярийные плазмодии передаются человеку через укусы инфицированных комаров рода анофелес. Plasmodium vivax являются причиной трехдневной малярии, Plasmodium malariae — четырехдневной малярии, Plasmodium ovale — малярии, подобной трехдневной, Plasmodium falciparum — тропической малярии. Каждая форма заболевания имеет свои особенности, но такие симптомы малярии, как приступы лихорадки, анемия и гепатоспленомегалия являются общими для всех.
Жизненный цикл развития малярийного плазмодия слагается из 2-х стадий, протекающих в теле комара и организме человека. В организме человека клинические проявления заболевания связаны только с эритроцитарной шизогонией. Малярия является полициклической инфекцией. В течении заболевания выделяют инкубационный период (первичный и вторичный), период первичных острых проявлений, вторичный латентный и период рецидивов. Если заражение произошло естественным путем (через укус комара), говорят о спорозоитной инфекции. Если заболевание развилось при введении в организм человека крови донора, содержащей плазмодии или в результате прививки, говорят о шизонтной малярии.
Рис. 1. Малярийный комар — переносчик малярийных плазмодиев.
Рис. 2. Малярийные плазмодии — причина малярии.
Инкубационный период
При укусе комара спорозоиты проникают в кровь, где свободно передвигаются в течение 10 — 30 минут, а далее оседают в гепатоцитах (клетках печени). Часть спорозоитов Pl. ovale и Pl. vivax впадают в спячку, другая их часть и Pl. falciparum и Pl. malariaе немедленно начинают печеночную (экзоэритроцитарную) шизогонию, в процессе которой из 1 спорозоита образуется от 10 до 50 тысяч печеночных мерозоитов. Разрушив печеночные клетки, мерозоиты выходят в кровь. Весь процесс длится от 1 до 6 недель. На этом заканчивается инкубационный период малярии и начинается период эритроцитарной шизогонии — период клинических проявлений.
Для разных видов возбудителей своя длительность инкубационного периода малярии:
- При Plasmodium vivax короткий инкубационный период составляет 10 — 21 день, длительная инкубация — 8 — 14 месяцев.
- При Plasmodium malariae — 25 — 42 дня (в некоторых случаях более).
- При Plasmodium falciparum — 7 — 16 дней.
- При Plasmodium ovale — от 11 до 16 суток.
Длительность инкубационного периода малярии увеличивается при неадекватной химиотерапии.
Перед приступом малярии в конце инкубационного периода при Plasmodium vivax и Plasmodium falciparum регистрируется продромальный период: появляются симптомы интоксикации и астении, головная, мышечные и суставные боли, общая слабость, разбитость, познабливание.
Рис. 3. Малярия распространена в более чем в 100 странах Африки, Азии и Южной Америки.
Признаки и симптомы малярии в период лихорадочного приступа
Находясь в эритроцитах, плазмодии усваивают гемоглобин, но не полностью. Его остатки превращаются в зерна пигмента темно-бурой окраски, накапливающиеся в цитоплазме молодых шизонтов.
При разрыве эритроцита вместе с мерозоитами в кровь проникают чужеродные белки, гемоглобин, малярийный пигмент, соли калия, остатки эритроцитов. Они являются чужеродными для организма. Воздействуя на центр терморегуляции, эти вещества вызывают пирогенную реакцию.
Считается, что сильнейшие приступы малярийной лихорадки связаны с выходом в кровь гемма — составной части гемоглобина, содержащей железо. А другая часть веществ, проникших в кровь, обладает общетоксическим действием. К тому же борьба иммунной системы приводит в массовой гибели паразитов и образованию огромного числа токсинов.
Озноб появляется в момент выхода мерозоитов из эритроцитов в кровь. Длительность и цикличность эритроцитарной шизогонии определяет чередование приступов малярийной лихорадки, характерных для ведущей генерации малярийных паразитов.
Малярия в большем числе случаев протекает с характерными лихорадочными приступами. Редко заболевание протекает с постоянной лихорадкой продолжительностью от 6 до 8 суток и лишь потом появляются лихорадочные пароксизмы.
- В начальный период пароксизма лихорадки у больного появляется озноб длительностью от 30 минут до 2 — 3 часов, часто сильный, кожные покровы и слизистые оболочки приобретают бледную окраску, появляется гусиная кожа. Больной мерзнет и укутывается одеялом с головой.
Рис. 5. Подъем температуры при инфекционных заболеваниях всегда сопровождается ознобом.
- Лихорадочный приступ чаще возникает около 11 часов утра. Температура тела повышается до 40°С и более, быстро, возникает тошнота, рвота и головокружение. При тяжелом течении малярии возникают судороги, бред и помрачение сознания. Больной возбужден, кожные покровы гиперемированы, горячие и сухие на ощупь, на губах часто появляются герпесные высыпания. Язык обложен буроватым налетом. Отмечается тахикардия, одышка и задержка мочеиспускания, падает артериальное давление. Больному становиться жарко. Его мучает жажда.
Рис. 6. Приступ малярии у женщины (Индия).
- Спустя 6 — 8 часов, а при тропической малярии к концу первых суток, температура тела снижается. У больного появляется профузное потоотделение. Постепенно исчезают симптомы интоксикации. Больной успокаивается и засыпает. По истечении полусуток состояние больного становится удовлетворительным.
Рис. 7. Снижение температуры сопровождается профузным потоотделением.
- Повторные приступы лихорадки возникают через 2 суток при 3-х дневной, овале и тропической малярии или через 3 суток при 4-х дневной малярии.
Стадия озноба сменяется жаром и далее сильным потением. При инфицировании разными видами плазмодий приступы возникают чаще. Они следуют один за другим через несколько часов.
- Вторичный латентный период наступает после 10 — 12 приступов лихорадки.
- При неадекватном лечении спустя недели (иногда месяцы) возникают ближние (до 3 месяцев) или отдаленные (6 — 9 месяцев) рецидивы.
После нескольких приступов у больных увеличиваются печень и селезенка, развивается анемия, страдает сердечно-сосудистая и нервная системы, появляются симптомы нефрита, страдает кроветворение. После прекращения лихорадочных приступов анемия и гепатоспленомегалия сохраняются довольно продолжительное время.
Рис. 8. Температурная кривая при малярии.
Признаки и симптомы малярии при поражении внутренних органов
При недостаточном лечении в различных органах больного малярией обнаруживаются патологические изменения, причиной которых являются:
- циркулирующие в крови патологические субстанции, приводящие к гиперплазии лимфоидных и ретикулоэндотелиальных элементов селезенки и печени,
- сенсибилизация организма чужеродными белками, часто сопровождающаяся аутоиммунопатологическими реакциями гиперэргического типа,
- распад эритроцитов, приводящий к поражению внутренних органов, развитию анемии и тромбоцитопении, нарушению кровообращения в капиллярах и развитию внутрисосудистого тромбообразования,
- нарушение водно-электролитный баланса.
Рис. 9. В процессе роста в цитоплазме паразитов накапливается пигмент.
Плазмодии, пребывая в эритроцитах, поглощают гемоглобин, но усваивают его не полностью. В результате этого его остатки постепенно накапливаются в цитоплазме молодых шизонтов. При образовании мерозоитов пигмент попадает в кровь и далее захватывается макрофагами печени, лимфатических узлов, селезенки и костного мозга, которые приобретают характерную дымчатую или бурую окраску. При длительном течении пигмент в межуточной ткани образует массивные скопления. Его переработка и утилизация проходят медленно. Специфическая окраска внутренних органов сохраняется длительное время после излечения.
Циркулирующие в крови чужеродные вещества раздражают ретикулярные клетки селезенки, печени, вызывают их гиперплазию, а при длительном течении — разрастание соединительной ткани. Усиленное кровенаполнение этих органов приводит к их увеличению и болезненности.
Отсутствие аппетита, тошнота и чувство распирания в подложечной области, часто понос — основные признаки поражения печени при малярии. Постепенно начинают увеличиваться печень и селезенка. К 12-у дню появляется желтушность кожи и склер.
Печень и селезенка при малярии увеличены и плотные. Возможен разрыв селезенки при небольшой травме. Ее вес часто превышает 1 кг, иногда вес достигает 5 — 6 кг и более.
Рис. 10. Препарат печени, пораженный плазмодиями.
Рис. 11. Увеличение печени и селезенки у больных малярией.
При малярии в костном мозге отмечаются явления фагоцитоза паразитов, отложение пигмента, гиперплазия ретикулоэндотелия, усиленное компенсаторное образование эритроцитов. В некоторых случаях развивается аплазия костного мозга, свидетельствующая о нарушении кроветворной функции.
Распад эритроцитов в период эритроцитарной шизогонии, повышенный фагоцитоз и гемолиз, обусловленный образованием аутоантител — основные причины анемии при малярии. На степень анемии оказывает влияние вид плазмодия. Дефицит железа и фолиевой кислоты у жителей ряда развивающихся стран Африки усугубляет заболевание.
Гаметоциты плазмодиев 3-х дневной, 4-х дневной малярии и малярии овале развиваются в эритроцитах периферических капилляров в течение 2 — 3 дней и после созревания через несколько часов погибают, поэтому анемия при этих видах малярии нередко достигает значительной степени. Значительно замедляется регенерация крови при трехдневной малярии, так как плазмодии поселяются преимущественно в молодых эритроцитах — ретикулоцитах. К тому же Plasmodium vivax вызывают неэффективный эритропоэз костного мозга. Анемия при малярии усугубляется разрушением здоровых (неинфицированных) эритроцитов.
Степень анемии связана с размерами селезенки. Селезенка в организме человека является единственным органом фильтрации крови. Ее увеличение — отличительная черта малярийных инфекций. При повреждениях эритроцитов доброкачественного характера в селезенке запускается работа экстрамедуллярного кроветворения, компенсирующая потери.
Гаметоциты тропической малярии развиваются в глубоко расположенных сосудах внутренних органах, в которых при заболевании развиваются морфологические изменения. Эритроциты, содержащие паразитов, в огромных количествах скапливаются в костном мозге, синусах селезенки, оболочках желудка и кишечника, в сосудах жировой клетчатки и поджелудочной железе. Реже — в капиллярах миокарда и почек. Скопления паразитов в головном мозге и мозжечке приводит к стазу крови, что обуславливает их поражение.
Характерные изменения в крови при малярии появляются с 6 — 8 суток заболевания. А к 12-у дню регистрируется гипохромная анемия, значительная лейкопения, тромбоцитопения, значительно ускоряется СОЭ.
Рис. 12. Эритроциты при инфицировании Plasmodium vivax и Plasmodium ovale деформируются. При инфицировании Plasmodium malariae и Plasmodium falciparum форма и размеры эритроцитов не изменяется.
Рис. 13. Разрушение эритроцитов при выходе мерозоитов в кровь — одна из причин анемии при заболевании.
На работу сердца оказывают влияние токсические вещества и анемия. Расширение границ сердца влево, приглушенность тонов на верхушке и легкий систолический шум на верхушке — первые признаки поражения органа при малярии. Длительное течение малярии негативно сказывается на работе сердечно-сосудистой системы. У больного начинают появляться отеки на стопах и голенях.
При тропической малярии развитие паразитов происходит в капиллярах внутренних органов, в том числе головном мозге. При их большом скоплении нарушается проницаемость стенок капилляров, возникает периваскулярный отек, значительно повышается вязкость крови и замедляется кровоток. Создаются условия для образования паразитарных тромбов. Из-за накопления пигмента кора головного мозга и белое вещество приобретают характерную бурую окраску. Увеличивается объем мозга, о чем свидетельствует уплощение и сглаженность борозд. Появляются мелкоточечные кровоизлияния. При значительном накоплении паразитов у больного развивается кома: кратковременная при наличии паразитов небольших размеров, при наличии взрослых шизонтов длительность комы достигает1 — 1,5 суток. Скопления паразитов приводят к закупорке сосудов и кровоизлияниям, что становятся причиной смерти больного.
При малярии поражается вегетативная нервная система. Раздражительность, головная боль, быстрая утомляемость — основные симптомы малярии при поражении нервной системы у длительно болеющих.
Рис. 14. Поражение головного мозга при малярии. В ткани мозга видны множественные кровоизлияния.
Рецидивы малярии
Причиной ранних рецидивов, возникающих в течение первых 3-х месяцев после предполагаемого выздоровления, являются сохранившиеся шизонты, которые при ослаблении иммунитета вновь активно размножаются.
Часть спорозоитов (гипнозоитов) Plasmodium ovale и Plasmodium vivax, попав в гепатоциты, превращаются в неактивные формы и впадают в спячку. В таком состоянии паразиты могут пребывать месяцы и годы, являясь причиной отдаленных рецидивов, возникающих спустя 6 — 14 месяцев после предполагаемого излечения.
Течение рецидивов обычно доброкачественное. Общетоксический синдром выражен умеренно. Малярийные пароксизмы протекают ритмично. Анемия, увеличенная селезенка и печень являются основными признаками рецидивной малярии.
Длительность заболевания, вызванного Plasmodium vivax, длится 1,5 — 3 года, Plasmodium ovale — от 1 до 4-х лет.
Рис. 15. Дети, больные малярией.
Осложнения малярии
При малярии возникают осложнения, тесным образом связанные с патогенезом заболевания. К ним относятся анемия в тяжелой форме, стойкое увеличение селезенки и ее цирроз, цирроз и меланоз печени, нефрозонефрит, энцефалопатия с развитием психических нарушений и гемоглобинурийная лихорадка.
При остром диффузном нефрозонефрите у больных появляются отеки, белок и эритроциты в моче, в ряде случаев развивается артериальная гипертония. Симптомы которые под воздействием адекватного лечения и диеты.
При малярийном гепатите появляется желтушность склер и кожи, увеличивается печень, при пальпации отмечается ее болезненность, нарастает билирубин в крови, извращаются функциональные печеночные пробы.
Возможен разрыв селезенки при небольшой травме.
Гемоглобинурийная лихорадка является тяжелейшим осложнением тропической малярии, редко встречается при других видах заболевания. При заболевании развивается острый гемолиз эритроцитов, наводнение гемоглобином крови и выделение его с мочой, что происходит под воздействием лекарственного препарата хинина. У больного появляется желтушная окраска склер и кожи, увеличивается печень и селезенка.
Поражение мозга в основном встречается при тропической малярии, так как эритроцитарная шизогония при этой форме заболевания протекает в капиллярах внутренних органов, в которых скапливается огромное количество паразитов. Нарушается проницаемость стенок капилляров, возникает периваскулярный отек, повышается вязкость крови и замедляется кровоток. Все это приводит к образованию тромбов и кровоизлияниям. Увеличивается объем мозга. При значительном накоплении паразитов в капиллярах у больных развивается кома.
Малярийная кома. Перед наступлением комы у больного появляется сонливость (прекома). В течение 2 — 3 часов угасает сознание. Сухожильные рефлексы у больного вначале комы повышаются, а затем снижаются и исчезают. Менингеальные явления резко выражены. Часто появляются тонические судороги и судорожные сокращения жевательной мускулатуры (тризм). Кожные покровы больного сухие, имеют желтоватую окраску, склеры иктеричны. Кратковременная кома развивается при наличии паразитов небольших размеров, при наличии взрослых шизонтов длительность комы достигает от 1 до 1,5 суток.
Рис. 16. Поражение головного мозга (гистологический препарат). Видны скопления паразитов, пигмент и обструкция кровеносных сосудов.
Острый отек легких развивается при тропической малярии. Пусковым механизмом служит повышение проницаемости сосудов в результате воздействия токсинов. Проблема усугубляется повышенным введением жидкости в организм больного.
Гипогликемия развивается в основном при тропической малярии. Ее причиной является нарушение глюкогенеза в печени, увеличение потребления глюкозы плазмодиями и стимуляция секреции инсулина поджелудочной железой. При заболевании в тканях больного скапливается большое количество молочной кислоты. Развившийся ацидоз часто является причиной летального исхода.
Своевременное выявление и адекватное лечение малярии всегда заканчивается выздоровлением. При позднем выявлении и неадекватном лечении тропическая малярия всегда заканчивается смертельным исходом. Три остальных вида малярии являются доброкачественными инфекциями.
Рис. 17. Желтушность склер и кожных покровов говорит о поражении печени
Малярия у беременных
Рис. 18. Плацента, зараженная малярийными плазмоидами.
Малярия у детей
Наиболее уязвимым является возраст детей от 6 месяцев до 4 — 5 лет. Особенно опасна малярия для детей младшего возраста.
В эндемичных по малярии регионах, заболевание у детей является одной из причин высокой смертности. У детей до 6-и месяцев жизни, рожденных от иммунных матерей, малярия не развивается.
Малярия у детей бывает врожденная и приобретенная.
При врожденной малярии паразиты проникают в кровь плода из крови матери через поврежденную плаценту во время беременности и через пуповину во время родов или при родовой травме. Инфицированные внутриутробно дети рождаются гипотрофичными и недоношенными. После рождения вес набирают медленно.
Малярия у детей часто приобретает молниеносное течение. В течение нескольких дней может развиться тяжелая анемия и церебральная форма заболевания. Малярия у детей часто протекает своеобразно:
- кожные покровы бледные, часто с землистым оттенком, желтушность и восковидность держатся, несмотря на лечение, долгое время;
- часто отсутствуют малярийные пароксизмы (приступы лихорадки);
- такие симптомы, как судороги, понос, срыгивание, рвота и боли в животе выходят на первый план;
- при приступах малярии часто вначале отсутствуют ознобы, а в конце приступа лихорадки нередко отсутствует потение;
- на коже часто появляется сыпь в виде геморрагий и пятнистых элементов;
- анемия нарастает быстро;
- при врожденной малярии селезенка увеличена значительно, печень — в меньшей степени.
У детей старшего возраста заболевание протекает, как у взрослых. В межприступный период состояние детей остается удовлетворительным. Молниеносная форма трехдневной малярии встречается редко, крайне редко встречается малярийная кома.
Малярию у детей следует отличать от гемолитической болезни новорожденных, сепсиса, септического эндокардита, милиарного туберкулеза, пиелонефрита, гемолитической анемии, сыпного тифа, бруцеллеза, пищевого отравления, лейшманиоза у детей, проживающих в тропиках.
Рис. 19. До 90% случаев малярии и смертей от нее приходится на страны Африканского континента.
Рис. 20. Около 1 млн. детей ежегодно умирает от малярии.
Клиническая картина (признаки и симптомы). Инкубационный период при тропической малярии — 9—16 дней, при четырехдневной — 21—42 дня, при трехдневной — 7—21 день при заражении южными штаммами паразита, а в случае заражения северными штаммами паразита — 8—14 мес. Течение малярии характеризуется периодически повторяющимися приступами, анемией, увеличением печени и селезенки.
Типичный приступ малярии нередко начинается с потрясающего озноба, сменяющегося жаром и потоотделением при снижении температуры. Приступ продолжается не более 5—12 час, после чего наступает период апирексии. Между приступами состояние больного может быть удовлетворительным, остается небольшая слабость. С первых дней болезни печень и селезенка увеличены, иногда болезненны, особенно во время приступа. Появляются головная боль, бессонница, ломота в теле, нередко отмечаются герпетические высыпания на губах и крыльях носа.
При трехдневной малярии и малярии, вызванной Plasmodium ovale, приступы наступают через день, иногда ежедневно (рис. 2 и 3), при четырехдневной малярии — через 2 дня (рис. 4).

Рис. 2. Температурная кривая при трехдневной малярии (регулярные приступы через день).

Рис. 3. Температурная кривая при трехдневной малярии (ежедневные приступы).

Рис. 4. Температурная кривая при четырехдневной малярии.

Рис. 5. Температурная кривая при тропической малярии.
Тропическая малярия характеризуется более тяжелым течением, часто неправильного типа температурной кривой без выраженных периодов апирексии (рис. 5); озноб и пот могут отсутствовать. Нередко наблюдаются тяжелые осложнения.
Первичная серия приступов сменяется латентным периодом, во время которого признаков заболевания не отмечается. Затем более чем у половины больных возникают рецидивы — возобновление приступов. Различают ближайшие рецидивы, возникающие в течение первых 2—3 месяцев после прекращения приступов, и отдаленные рецидивы — через 7—11 мес. В крови — анемия, лейкопения за счет нейтропении с палочкоядерным сдвигом, гипоэозинофилия, относительный лимфо- и моноцитоз, ускоренная РОЭ.
Клиническая картина. Инкубационный период при тропической малярии составляет 9—16 дней, при четырехдневной — 21—42 дня, при трехдневной малярии — 10— 18 дней (южные штаммы паразита) или 9—11 мес. (северные штаммы паразита). Малярия протекает циклически, периоды лихорадки сменяются апирексией. Иногда периоду лихорадки предшествуют недомогание, разбитость, головные боли.

5. Температурная кривая при тропической малярии.

Рис. 6. Температурная кривая при трехдневной малярии: А — начальная лихорадка; Б — ежедневный тип лихорадки; В — регулярные приступы с последующим самокупированием. 
Рис. 7. Температурная кривая при четырехдневной малярии.
Приступ малярии проявляется типичной триадой: ознобом, жаром и потоотделением. Продолжительность приступа малярии обычно не превышает 8—12 час. В дни, свободные от приступов, состояние больного может быть удовлетворительным. Более тяжело протекает малярия при ежедневной лихорадке. Приступы малярии чаще возникают в первой половине суток, максимум температуры падает на утренние часы.
С появлением лихорадки увеличиваются в размерах печень и селезенка. Из-за растяжения капсулы они становятся болезненными, особенно во время приступа. При затянувшемся заболевании переполнение селезенки кровью может привести к ее разрыву. При правильном лечении печень и селезенка сокращаются. Для малярии характерны герпетические высыпания на губах, крыльях носа, головные боли, бессонница, вегетативные расстройства.
Первичная атака и без специфической терапии обычно сменяется латентным периодом, после которого более чем у половины больных снова возникают рецидивы, ближайшие и отдаленные. Ближайшие рецидивы связаны с эритроцитарной шизогонией; они часто провоцируются переохлаждением, перегреванием, сопутствующими инфекциями и др. Отдаленные рецидивы возникают через длительный промежуток времени, обычно в следующем эпидемическом сезоне; они связаны с повторным выходом плазмодиев из тканей в кровь.
Трехдневная малярия умеренного климата обычно протекает доброкачественно. Южные штаммы P. vivax вызывают более тяжелое заболевание. Инфекция длится 1,5—2, редко 2,5 года.
При четырехдневной малярии полного излечения достичь трудно. Описаны рецидивы через 5—10 лет и более. Известны случаи четырехдневной малярии от переливания крови доноров, переболевших много лет назад. По-видимому, плазмодии четырехдневной малярии могут очень длительно находиться в крови в малых количествах, не вызывая клинических проявлений.
Тропическая малярия характеризуется более тяжелым течением, лихорадкой неправильного типа (выраженные ознобы могут отсутствовать), частотой тяжелых осложнений. Длительность инфекции около одного года. С лечебной целью иногда прививают трехдневную или четырехдневную малярию больным нейросифилисом, шизофренией, липоидным нефрозом. Заражают кровью больного малярией (шизонтная малярия) или через комара. Заражение шизонтной малярией может произойти также случайно при переливании крови от донора, страдающего малярией, при инъекциях загрязненными инфицированной кровью шприцами и иглами и т. д.
Для информации.
Коллапс – острая сосудистая недостаточность, характерно – снижение сосудистого тонуса (снижение АД) и снижение ОЦК (объема циркулирующей крови).
Цианоз– синюшность кожных покровов и слизистых, из-за недостаточного насыщения крови кислородом (акроцианоз – проявляется в дистальных отделах: кончики пальцев, губы, кончик носа, носогубный треугольник, уши).
Измерение температуры в полости рта
Оснащение:медицинский термометр, дезинфицирующий раствор, лоток, марлевые салфетки, емкость для хранения термометров, вата, температурный лист.
1. Подготовьте пациента психологически.
2. Проведите деконтаминацию рук.
3. Проверьте уровень ртути в термометре и в случае необходимости встряхните термометр, чтобы вся ртуть опустилась в резервуар.
4. Перед измерением температуры в полости рта убедитесь, что воспалительные процессы полости рта, миндалин отсутствуют.
5. Резервуар термометра поместите пациенту под язык и попросите его губами придерживать корпус термометра.
6. Через 5 мин определите показание термометра, а данные занесите в температурный лист.
7. Термометр продезинфицируйте.
Проведите деконтаминацию рук.
Алгоритм
Измерение температуры в прямой кишке
Оснащение:медицинский термометр, дезинфицирующий раствор, лоток, марлевые салфетки, емкость для хранения термометров, вата, вазелин, шпатель, температурный лист.
1. Подготовьте пациента психологически.
2. Проведите деконтаминацию рук.
3. Проверьте уровень ртути в термометре и в случае необходимости встряхните термометр, чтобы вся ртуть опустилась в резервуар.
4. Перед измерением температуры в прямой кишке убедитесь в отсутствии заболеваний прямой кишки.
5. Пациента положите на бок.
6. Резервуар термометра смажьте вазелином.
7. Введите резервуар термометра за сфинктер заднего прохода на 3-4 см.
8. Через 5 мин определите показание термометра, и данные занесите в температурный лист.
9. Термометр продезинфицируйте.
10.Проведите деконтаминацию рук.
Измерение температуры тела в подмышечной ямке
И паховой складке
Оснащение:медицинский термометр, дезинфицирующий раствор, лоток, марлевые салфетки, емкость для хранения термометров, вата, температурный лист.
1. Подготовьте пациента психологически.
2. Проведите деконтаминацию рук.
3. Проверьте уровень ртути в термометре и в случае необходимости встряхните термометр, чтобы вся ртуть опустилась в резервуар.
4. Предложите пациенту поднять руку. Если кожа в подмышечной впадине влажная, вытрите ее насухо, поскольку влажность охлаждает ртуть и показатели термометра будут несколько ниже.
5. В глубину подмышечной ямки поместите наконечник термометра с резервуаром ртути и предложите пациенту прижать согнутую в локтевом суставе руку к телу и держать термометр 8-10 мин. Ослабленным и пациентам без сознания поднимите руку, поставьте термометр и во время измерения поддерживайте руку в нужном положении.
6. Результаты занесите в температурный лист, а термометр продезинфицируйте.
7. Детям раннего возраста измеряйте температуру в паховой складке перед кормлением. Для этого термометр поместите в паховую складку, а ногу ребенка несколько согните в тазобедренном суставе так, чтобы термометр спрятался в образовавшейся складке кожи.
8. Проведите деконтаминацию рук.
Алгоритм
1. Подготовьте пациента психологически.
2. Проведите деконтаминацию рук.
3. Для измерения температуры тела полимерную пластинку приложите ко лбу. При температуре 36-37 ° С на пластинке зеленым цветом высветится N (норма), а при температуре выше 37 ° С – буква F (febris – лихорадка).
4. Проведите деконтаминацию рук.
Примечание. Метод используется для быстрого обнаружения людей с повышенной температурой тела в большом коллективе, например перед иммунизацией.
Алгоритм
Запись показателей температуры тела в температурный лист
Оснащение:шариковая ручка, карандаш синего цвета, температурный лист.
1. Укажите в температурном листе данные: фамилия, имя и отчество пациента, номер карточки стационарного больного, номер палаты.
3. После каждого измерения температуры тела нанесите точку на вертикали карандашом синего цвета, что соответствует дате, времени измерения (утро или вечер) и показателю температуры тела. Одно деление шкалы Т равно показателю 0,2 ° С.
4. Соедините точки линиями, начиная со шкалы Т, и таким образом, получите температурную кривую, по которой можно определить температуру тела.

Рис 1—9. Различные виды температурных кривых.
Рис 1—7 Лихорадки:
рис. 1 — постоянная; рис. 2 — послабляющая;
рис. 3— перемежающаяся;
рис. 4. — гектическая;
рис. 5 — возвратная;
рис 6 - волнообразная;
рис. 7 — неправильная.
Температурные кривые — графическое изображение колебаний температуры при каждодневном измерении. Температурные кривые дают наглядное представление о характере лихорадки (см.), имеют нередко существенное диагностическое и прогностическое значение.
Виды кривых позволяют выделить следующие типы лихорадки.
1. При постоянной лихорадке (febris continua) температура тела обычно высокая, в пределах 39°, держится в течение нескольких дней или недель с колебаниями в пределах 1°. Встречается при острых инфекционных заболеваниях: сыпной тиф, крупозная пневмония и др. (рис. 1).
2. Послабляющая, или ремиттирующая, лихорадка (febris remittens) характеризуется значительными суточными колебаниями температуры тела (до 2° и более), встречается при гнойных заболеваниях (рис. 2).
3. Перемежающаяся, или интермиттирующая, лихорадка (febris intermittens) характеризуется резким подъемом температуры тела до 39—40° и больше и спадом в короткий срок до нормальных и даже субнормальных цифр; через 1—2—3 дня такой же подъем и спад повторяются. Характерна для малярии (рис. 3).
4. Гектическая, или истощающая, лихорадка (febris hectica) характеризуется большими суточными колебаниями температуры тела (свыше 3°) и резким падением ее до нормальных и субнормальных цифр, причем колебания температуры большие, чем при ремиттирующей лихорадке; наблюдается при септических состояниях и тяжелых формах туберкулеза (рис. 4).
5. Возвратная лихорадка (febris recurrens). Температура тела повышается сразу до высоких цифр, держится на этих значениях несколько дней, снижается затем до нормы. Через некоторое время лихорадка возвращается и вновь сменяется ремиссией (лихорадочных приступов бывает несколько, до 4—5). Такой тип лихорадки характерен для некоторых спирохетозов (возвратный тиф и др.) (рис. 5).
6. Волнообразная лихорадка (febris undulans). Постепенное изо дня в день повышение температуры с аналогичным характером снижения. Может быть несколько волн подъема и снижения температуры, отличается от возвратной лихорадки постепенным нарастанием и спадением температуры. Встречается при бруцеллезе и некоторых других заболеваниях (рис. 6).
7. Извращенная лихорадка (febris in versa). Утренняя температура выше вечерней, встречается при туберкулезе, затяжном сепсисе, прогностически неблагоприятна.
8. Неправильная лихорадка встречается наиболее часто. Суточные колебания температуры тела разнообразны, длительность не определяется. Наблюдается при ревматизме, пневмониях, дизентерии, гриппе (рис. 7).
Читайте также:


