Висцеральный лейшманиоз что это такое
Данное инфекционное заболевание вызвано особым видом простейших. Переносчиками инфекции являются москиты. Данная болезнь характеризуется длительным течением. В том числе имеет значение ремитирующая лихорадка, общая кахексия, прогрессирующая анемия, резкое увеличение селезенки.
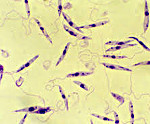
Возбудители лейшманиоза относятся к семейству трипанозомных класса жгутиков. Обитает возбудитель в пищеварительном тракте хозяина. В том числе лейшмании могут паразитировать в организме позвоночных животных, человека.

В организме они приобретают особый вид, при этом подвергаются различным изменениям. Обычно приобретают форму яйцевидных, неподвижных образований. Чаще всего их локализация базируется в следующих местах:
- макрофаги;
- клетки соединительной ткани.
Что это такое?
Лейшманиоз висцеральный – общее инфекционное заболевание, вызванное особым видом простейших. В теле лейшманий имеется крупное ядро. Оно окружено голубой протоплазмой. Паразит имеет палочкообразное тельце.
На особой питательной среде с добавлением крови кролика лейшмании образуют биченосную форму. Для выделения чистой культуры производится посев стерильных пробирок. По истечении двух суток образуются круглые колонии.

В теле москита лейшмании принимают определенную форму. Обычно форма напоминает сигару. То есть из этого следует, что паразит приспособляется к любому месту обитания, принимая соответствующую форму.
Отмечается сезонность заболевания. То есть чаще всего заражение происходит в мае месяце. Обычно болезнь распространяется в местностях с жарким климатом. Данными районами по распространению инфекции являются:
Причины
Следует отметить, что чаще всего болезнь наблюдается у детей. При этом причины лейшманиоза висцерального связаны с определенными резервуарами инфекции в природе. В данном случае резервуарами инфекции являются:
Как же происходит данное заражение? От собак инфекция передается к человеку. Передача осуществляется с помощью москитов, их называют промежуточными хозяевами. То есть причинами болезни является укус москитов, в результате которого заражается человек.
Симптомы
Инкубационный период достаточно длительный. Он продолжается от пятнадцати дней до шести месяцев. Болезнь начинается с продромальных симптомов:
- недомогание;
- потеря аппетита;
- раздражительность;
- субфебрильная температура тела.
С пятого или шестого дня заболевания значительно повышается температура тела. Хотя кратковременно. При каждом падении температуры тела больной потеет. Для заболевания характерна температурная кривая неправильного типа.

Между отдельными показателями температуры возможен субфебрилитет. При дальнейшем течении болезни нарастает исхудание и малокровие. Это особенно заметно с третьего или четвертого дня заболевания. Прогрессирует анемия. При этом отмечаются следующие признаки:
- падение количества эритроцитов;
- падение количества гемоглобина.
Вскоре обнаруживается анизоцитоз. В том числе токсическая зернистость эритроцитов, эритробластоз. Увеличение селезенки происходит с первых дней болезни. В дальнейшем она еще быстрее увеличивается и достигает огромных размеров.
Висцеральный лейшманиоз чаще протекает в субхронических и хронических формах. При хроническом течении болезни наблюдается резкая кахексия. Внешний вид больного в этом периоде следующий:
- истощение;
- землисто-серые кожные покровы;
- подкожно-жировой слой плохо выражен.
На нижних конечностях больного образуются отеки. Живот резко вздут. Селезенка значительно увеличивается. Характерен изнуряющий понос с выделением слизи и крови, возможны геморрагии.
Данный сайт является ознакомительным!
Диагностика
Диагностика в большинстве случаев включает клинические проявления болезни. В том числе значительную роль имеют данные эпидемиологии. К данным эпидемиологии относят:
- распространение болезни в данной местности;
- жаркий климат.
Для подтверждения диагноза часто используют микроскопию пунктата костного мозга. Данная методика основана на пункции грудины специальной иглой. Мазки при этом окрашивают по Романовскому – Гимзе. Чтобы обнаружить возбудителя в мазке осматривают большое число поле зрения.

Вспомогательным методом диагностики является реакция Брамахари. В том числе диагностика включает дифференцированное исследование. То есть должны быть исключены следующие заболевания:
Диагностика включает и ультразвуковое исследование. При этом обнаруживается увеличение селезенки. С течением времени целесообразно осуществить пальпацию данного органа. При этом обнаруживается большое увеличение селезенки.
Лабораторное исследование предполагает картину крови. В картине крови обнаруживаются следующие явления:
- анемия;
- снижение эритроцитов;
- анизоцитоз;
- лейкопения.
В последнем случае лейкопения сочетается с тромбопенией. В лейкоцитарной формуле отмечается значительный лимфоцитоз и моноцитоз. Что свидетельствует о патологическом процессе.
При осмотре у больных выявляются отеки. Достаточно осмотра, так как отечность явная. Следует провести консультацию специалиста.
Профилактика
Профилактика висцерального лейшманиоза направлена на уничтожение больных собак и переносчиков – москитов. При наличии москитов на определенной территории следует оградить детей от них. Это важнейшая неспецифическая профилактика болезни.

В том числе профилактика направлена на тщательную очистку жилых и производственных зданий и дворов. Их очищают от всевозможных отбросов. Также осуществляется дезинфекция десяти процентной хлорной известью. Это способствует уничтожению личинок москитов.
Важными мероприятиями по профилактике висцерального лейшманиоза являются меры по защите человека от укусов москитов:
- внутри жилых помещений размешивают липкую бумагу;
- обрабатывают помещение дустом;
- в окна вставляют металлическую сетку;
- плотно запирают двери при помощи пружинного устройства.
Также мероприятия включают встраивание над кроватью полога из густой марли. В отдельных случаях носят сетки Павловского. Сетки должны быть пропитаны раствором, отпугивающим москитов. Открытые части тела с профилактической целью смазывают отпугивающими жидкостями, например, диметилфталатом.
Профилактика осложнений при данном заболевании включает мероприятия, способствующие вылечиванию заболевания. В том числе профилактика включает:
- укрепление иммунитета;
- соблюдение медикаментозного лечения;
- личная гигиена.
Лечение
Больных висцеральным лейшманиозом вылечивают с помощью внутривенного введения отечественных синтетических препаратов. Чаще всего используют препарат – сурьмы – солюсурьмин. Двадцати процентные растворы готовят непосредственно перед употреблением.
Обычно раствор разводят в дважды дистиллированной воде. Перед введением больному раствор стерилизуют. Инъекции проводят ежедневно, в течение двенадцати или пятнадцати дней.

Взрослым людям суточную дозу делят пополам. Вводят препарат на две инъекции. Если дозировка препарата не эффективна, то дозу увеличивают. Лечение может быть курсами, при недостаточном эффекте.
Химиотерапевтический эффект от данного препарата оценивается по состоянию больного. При этом учитываются следующие критерии:
- появление аппетита;
- нормализация температуры тела;
- уменьшение размеров печени и селезенки;
- нарастание гемоглобина;
- отсутствие возбудителя в пунктате грудины.
При наличии гнойных осложнений целесообразно проводить инъекции пенициллином. Следует широко использовать общеукрепляющую терапию. Используют переливание крови. Применяют внутрь следующие средства:
- препараты железа и фосфора;
- витамин В12.
Также необходимо в лечении применять полноценное питание, обогащенное белком. В том числе важно употреблять витамины. Это способствует укреплению иммунной системы организма.
У взрослых
Висцеральный лейшманиоз у взрослых наблюдается значительно реже. Однако если развивается данное заболевание у взрослых людей, то течение болезни хроническое. При этом продолжительность заболевания до одного года.
В некоторых случаях у взрослых людей наблюдается субклиническое течение болезни. В данном случае болезнь проявляется не сразу. Только под влиянием провоцирующих факторов, например, при ВИЧ инфекции.
Болезнь именно поэтому считают связанной с формами ВИЧ инфекции. Без должного лечения больной висцеральным лейшманиозом погибает. То есть летальность диагностируется от осложнений.
Только правильное лечение заболевания способствует выздоровлению. Болезнь чаще наблюдается у молодых людей. При этом значительно чаще у взрослых пубертатного периода. Одинаково у мужчин и женщин.
Следует отметить, что хроническое течение болезни связано с отсутствием явной симптоматики. При этом изменения заметны в картине крови. При наличии анемии у взрослых людей отмечаются следующие признаки:
- слабость;
- снижение работоспособности;
- потеря сил;
- головокружение;
- бледность.
Если болезнь сопряжена с ВИЧ инфекцией, то больной человек наиболее ослабленный. То есть у взрослых людей к данной болезни могут быть присоединены другие заболевания. При этом последствия плачевные.
У детей
Висцеральный лейшманиоз у детей является более частой патологией, нежели чем у взрослых людей. Это связано с детскими особенностями иммунной системы. Заболевают чаще дети дошкольного возраста.
На месте укуса образуется папула. Обычно папула отмечается зудом. Этот процесс называют первичным эффектом. Возбудитель распространяется по организму ребенка, вызывая нежелательные последствия.
В организме ребенка наблюдается интоксикация. Отмечаются определеннее симптомы у детей:
- субфебрильная температура тела;
- снижение аппетита;
- слабость;
- увеличение селезенки.
Постепенно температура растет. У ребенка также отмечается анемия. При этом признаки болезни следующего характера:
- головная боль;
- озноб;
- поты;
- увеличение лимфатических узлов;
- увеличение печени.
Постепенно состояние ребенка ухудшается. Нарастают признаки дистрофии. Конечная стадия заболевания проявляется отеками и истощением. Есть вероятность носового кровотечения. Чаще всего у детей проявляется острое течение висцерального лейшманиоза.
Осложнением болезни у детей являются различные патологии. В том числе особо выделяют:
Прогноз
При висцеральном лейшманиозе прогноз зависит от многих факторов. Особую роль играет состояние больного. При наличии ослабленного состояния прогноз ухудшается.
Особенно прогноз ухудшается при наличии ВИЧ инфекции. Данное заболевание значительно ухудшает течение болезни. И ведет к неблагоприятным прогнозам.
Прогноз нередко зависит от возраста больного. Наиболее опасна болезнь в пожилом возрасте. У взрослых людей также возможны неблагоприятные прогнозы.
Исход
Смертельный исход наблюдается при сочетании болезни с тяжелым иммунодефицитом. В том числе смерть наступает у онкологических больных при висцеральном лейшманиозе. При наличии осложнений возможно развитие кахексии и дистрофии.
Дистрофия ведет к нарушению функции внутренних органов. А резкое увеличение селезенки ведет к ее разрыву. Следует срочно принять необходимые меры.
Выздоровление наступает у людей в острой форме заболевания. При наличии должного лечения. При хроническом течении выздоровление наступает редко.
Продолжительность жизни
Длительность жизни зависит от состояния больного. При тяжелой анемии и кахексии состояние больного ухудшается. Длительность жизни при этом сокращается.
На продолжительность жизни оказывает влияние лечебная терапия. При комплексном подходе тяжелых последствий удается избежать. Однако важна и своевременность.
Своевременность важна для того чтобы предотвратить нарастание симптомов. Стертая форма висцерального лейшманиоза имеет неблагоприятное течение. В этом случае длительность жизни снижается.
Лейшманиоз — это группа паразитарных трансмиссивных заболеваний, в основном, зоонозных. Большинство форм зоонозного лейшманиоза относится к природно-очаговым заболеваниям. Заболевание распространено в странах с тропическим и субтропическим климатом. Из 88 стран, эндемичных по лейшманиозу, 72 страны относятся к развивающимся, 13 из которых входят в состав беднейших стран мира.
Ежегодно лейшманиозом заболевает более 2 млн. человек. В зонах риска проживает около 350 млн. человек. Всего в мире насчитывается более 12 млн. больных. Статистика заболевания явно занижена из-за несовершенства регистрации случаев заболевания. В ряде стран она не проводится вовсе. Резервуаром паразитов являются млекопитающие животные и человек. Переносчиками лейшманий являются москиты. Заболевание передается при укусах инфицированных насекомых. Выделяют четыре группы паразитов, каждый из которых имеет свое географическое распространение и вызывает присущую только ему клиническую картину заболевания. У человека лейшманиоз развивается в кожной и висцеральной формах.
Рис. 1. Кожно-слистая форма лейшманиоза приводит к значительным косметическим дефектам.
Формы лейшманиоза
Различают висцеральный лейшманиоз (поражение внутренних органов) и кожную форму заболевания (поражение кожи и слизистых оболочек). В различных географических зонах обе формы заболевания имеют свои клинико-эпидемиологические варианты.
С учетом разновидностей клинических вариантов выделяют:
- Индийский (кала-азар).
- Средиземноморско-среднеазиатский (детский кала-азар).
- Восточноафриканский.
- Антропонозный и зоонозный лейшманиоз Старого и Нового Света.
- Кожный и кожно-слизистый лейшманиозы Нового Света.
Рис. 2. Вид язвы при кожном лейшманиозе.
Кожный лейшманиоз
Различают несколько форм кожного лейшманиоза:
- Зоонозный кожный лейшманиоз Старого Света (пендинская язва, багдадская язва).
- Зоонозный кожный лейшманиоз Нового Света (мексиканский, бразильский и перуанский).
- Антропонозный или городской лейшманиоз (болезнь Боровского).
- Кожный диффузный лейшманиоз Нового Света.
- Кожно-слизистый лейшманиоз Нового Света (Американский, носоглоточный, эспундия, болезнь Бреды).
90% случаев кожного лейшманиоза регистрируется в Иране, Саудовской Аравии, Сирии, Афганистане, Перу и Бразилии.
Зоонозный кожный лейшманиоз старого Света или пустынный (пендинская язва, сартская язва, багдадский, алеппский, восточный или делийский фурункул и др.) распространен, в основном, в регионах Средней и Малой Азии, Северной и Западной Африке, Туркменистане и Узбекистане.
Заболевание вызывается около 20 видами лейшманий, основными из которых являются Leishmania tropica major и Leishmania aethiopica.
Резервуаром паразитов являются мелкие грызуны: крысы, мыши, песчанки.
Переносчиками лейшманий являются москиты рода Phlebotomus (P. papatasi и др.).
Максимальная активность москитов отмечается в осенние месяцы — период лета насекомых. Заболевание характеризуется ползучим характером распространения.
Болеют люди всех возрастов. Среди местного населения — чаще дети, так как взрослые перенесли заболевание ранее.
Язвы образуются на открытых участках тела, бывают единичными и множественными. Заболевание сопровождается развитием безболезненного лимфангита и лимфаденита.
При поражении L.tropica подвид tropica иногда регистрируются рецидивирующие формы заболевания, которые характеризуются интенсивным образованием гранулем и чередованием участков поражения с участками заживления. Заболевание длиться годами. Признаков излечения не наблюдается длительное время.
Другие формы кожного лейшманиоза.
- Диффузно-инфильтрирующая форма. Характеризуется большим участком поражения и заживлением без следа. Регистрируется, в основном, у пожилых людей.
- Туберкулоидный (люпоидный) тип чаще всего регистрируется у детей. Вокруг рубцов или на них формируются бугорки, которые никогда не изъязвляются и всегда оставляют рубцы. Процесс протекает длительно, годами и десятилетиями.
Рис. 3. Вид язвы при кожном лейшманиозе.
Заболевание распространено в южных регионах Соединенных Штатов, Центральной и Южной Америке. Оно носит название бразильский, мексиканский и перуанский кожный лейшманиоз.
L. mexicana подвид amazonensis, L. mexicana подвид venezuelensis, L. mexicana подвид pifanoi и L. mexicana подвид garnhami.
Грызуны и многочисленные домашние и дикие животные.
Пик заболеваемости отмечается в сезон дождей, в основном, среди жителей сельских местностей.
Москиты рода Lutzomyia.
Антропонозный или городской кожный лейшманиоз (болезнь Боровского первого типа, восточная язва, ашхабадская язва) вызывается L. tropica подвид minor. Заболевание распространено, в основном, в городах стран Ближнего и Среднего Востока, Средиземноморья и западной части полуострова Индостан.
Инкубационный период при заболевании составляет от 2 месяцев до 2 лет. В ряде случаев он удлиняется до 5 лет. Заболевание начинается с появления на коже бугорка — папулы 2 — 3 мм в диаметре слегка буроватого цвета. В центре папулы можно заметить (через лупу) ямку, закрытую пробочкой из чешуек, легко удаляющуюся кончиком скальпеля. Папула со временем увеличивается до 1 см в диаметре и полностью покрывается чешуйчатой коркой. При удалении корки обнажается округлая язва, покрытая гнойным налетом. Дно язвы либо гладкое, либо морщинистое. По краям язвы образуется инфильтрат, который постепенно распадается, увеличивая диаметр повреждения. Без лечения язва рубцуется в среднем через год. В ряде случаев рубцевание затягивается до 1,5 — 2 лет. Свежий рубец имеет розовую окраску, далее бледнеет и на месте язвы образуется атрофичный рубец. В зависимости от количества укусов число язв бывает от 1 до 10. Располагаются они на открытых местах тела — лицо, руки.
Иногда отмечается большая зона повреждения (кисти, стопы). Кожа над укусами застойно-красная. Поверхность слегка шелушащаяся, гладкая или слегка бугристая. Изъязвления отсутствуют. Иногда на поверхности инфильтрата появляются отдельные язвочки.
Рис. 4. Язва при кожном лейшманиозе на лице взрослого и ребенка.
Кожно-слизистый лейшманиоз еще называют лейшманиозом Нового Света, носоглоточным или американским, болезнью Бреды или эспундией. В эту группу входит ряд заболеваний, отличающихся вариабельным течением.
Кожно-слизистый лейшманиоз вызывают L. braziliensis подвид braziliensis, L. braziliensis подвид panamensis, L. braziliensis подвид guyanensis. L. peruviana вызывает кожно-слизистые поражения в эндемичных районах высокогорья.
Заболевание распространено в регионах влажных лесов Южной и Центральной Америки. Заболевают, как правило, рабочие, занятые на дорожных и лесных работах и жители лесных поселков. Носителями инфекции являются крупные грызуны. Переносчиками — москиты рода Lutzomyia.
Заболевание начинается с укуса инфицированного москита. После инкубационного периода продолжительностью 1 — 4 недели появляются первые признаки заболевания, сходные с таковыми при кожной форме лейшманиоза. В ряде случаев заболевание на этом и заканчивается. Но чаще болезнь прогрессирует. После рубцевания кожных язв появляются безболезненные язвы на языке, слизистой носа и щек, метастазирующие, эрозивные или грибовидные. Больного беспокоит лихорадка, снижается масса тела, присоединяются бактериальные инфекции. Язвенные поражения приводят к разрушению носовой перегородки, хрящей гортани и глотки, мягкого и твердого неба. При вовлечении дыхательных путей болезнь может закончиться смертью больного. Заболевание иногда исчезает спонтанно, иногда через несколько лет возможны рецидивы.
Рис. 5. Кожно-слизистый лейшманиоз.
Рис. 6. При кожно-слизистом лейшманиозе нередко поражается слизистая оболочка полости рта. На фото слева язвенное поражение твердого и мягкого неба. На фото справа — поражение слизистой оболочки десен.
Висцеральный лейшманиоз
Наиболее тяжелой формой лейшманиоза является висцеральный. Ежегодно им заболевает более 500 тыс. человек, 50 тыс. из которых умирает. Заболевание наблюдается в 65 странах мира, из них более 90% случаев в Индии, Непале, Бангладеж, Эфиопии, Судане и Бразилии.
При висцеральном лейшманиозе паразиты проникают в клетки РЭС (ретикуло-эндотелиальной системы) и костного мозга. Основными симптомами заболевания являются увеличение печени, селезенки, лихорадка и анемия, снижение веса вплоть до истощения, лейкопения.
В качестве лечебных препаратов применяется амфотерицин В, препараты пятивалентной сурьмы и милтефозин.
Кала-азар — опасное для жизни человека заболевание. Оно протекает с длительной лихорадкой, приводит больного к сильному исхуданию, потере сил и даже к смерти. Эпидемии болезни регистрируются каждые 20 лет. Болеют подростки и люди молодого возраста, проживающие, в основном, в сельской местности.
Кала-азар регистрируется на всех континентах, кроме Австралии. Большое распространение заболевания отмечается в Южной и Средней Азии, Южной Европе и Латинской Америке.
В Латинской Америке и Евразии резервуаром инфекции являются грызуны, шакалы, лисицы и собаки, в Бангладеж и Восточной Индии — человек.
Переносчиком лейшманий являются москиты рода Phlebotomus.
Заболевание протекает тяжело. Без лечения больной погибает.
Для диагностики висцерального лейшманиоза используются биопаты печени, селезенки, лимфатических узлов и костного мозга.
Для лечения используют препараты пятивалентных солей сурьмы, пентамидин и амфотерицин В.
Раннее выявление больных людей и домашних животных, отстрел бродячих собак, уничтожение москитов, использование средств индивидуальной защиты — основа профилактики висцерального лейшманиоза.
Рис. 7. Рисунок 12. При лейшманиозе отмечается и значительное увеличение печени и селезенки.
Данный вид заболевания вызывается l. donovani подвид infantum/ chagasi. Зооноз. Встречается в Южной Америке, странах Средиземноморья, Африки, Ближнего Востока, Средней Азии и Закавказья. Заболевание еще называют детским висцеральным лейшманиозом, так как 80 — 90% всех заболевших составляют дети в возрасте 1 — 5 лет.
В городах — собаки; лисы, шакалы и дикобразы — в сельской местности. В последние годы в связи с распространением ВИЧ-инфекции, инъекционные наркоманы стали играть роль носителей инфекции.
Инкубационный период при заболевании составляет от 10 — 20 дней до 3 — 5 месяцев, редко — до 1 года и более. Первичный эффект проявляется в виде папулы на месте укуса, которая часто рассасывается без следа. У больного постепенно развивается слабость, теряется аппетит, кожные покровы становятся бледными, увеличивается печень и селезенка, периодически повышается температура. Со временем температура тела повышается до 39 — 40 0 С. Лихорадка волнообразная, нерегулярная, длится несколько дней и даже месяцев. В ряде случаев температура в первые 2 — 3 месяца может повышаться незначительно и даже быть нормальной.
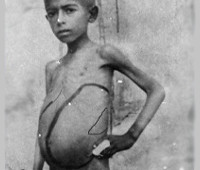
Увеличиваются до больших размеров печень и селезенка, периферические, внутригрудные, мезентериальные и другие группы лимфоузлов. Постепенно состояние больного ухудшается значительно. Больной истощается (кахексия), поражение костного мозга приводит к анемии и агранулоцитозу, часто протекающего с некрозом слизистых полости рта. Развивается геморрагический синдром: появляются кровоизлияния на слизистых оболочках и кожных покровах, регистрируются кровотечения из носа и желудочно-кишечного тракта. Фиброз печени осложняется портальной гипертензией и гипоальбуминемией, протекающих с асцитом и отеками. Интоксикация и анемия приводят к сбою в работе сердечно-сосудистой системы. У взрослых отмечаются нарушения менструального цикла и импотенция. Мышечный тонус снижается значительно, кожа истончается, развиваются безбелковые отеки. Висцеральный лейшманиоз протекает в острой, подострой и хронической формах.
Рис. 8. Висцеральный лейшманиоз у детей. Кахексия, увеличение печени и селезенки — основные симптомы заболевания.
Осложнения и прогноз
- Лейшманиоз часто является пусковым механизмом развития вторичных гнойно-некротических инфекций.
- Прогноз тяжелого висцерального лейшманиоза при отсутствии или несвоевременно начатом лечении часто неблагоприятный.
- Случаи кожного лейшманиоза имеют благоприятный прогноз, но в ряде случаев возможны косметические дефекты.
Рис. 9. Язва при кожном лейшманиозе на ноге и руке.
Висцеральный лейшманиоз – это хроническое инфекционное протозойное заболевание с поражением печени и селезенки, развитием анемии и кахексии. Другими симптомами являются лихорадка, увеличение лимфоузлов, кожные проявления. Диагностика включает выявление возбудителя из крови и биоптатов внутренних органов, реже путем биопроб на грызунах, поиск антител к возбудителю. Лечение состоит из курса этиотропных препаратов (преимущественно пятивалентной сурьмы) и коррекции органных дисфункций в качестве симптоматической терапии. В некоторых случаях показаны гемотрансфузии.
МКБ-10
Общие сведения
Висцеральный лейшманиоз (лихорадка дум-дум, кала-азар, черная лихорадка) принадлежит к трансмиссивным инфекциям, вызываемым простейшими. В 1903 году английский патолог Лейшман совместно с итальянским ученым Донованом описал морфологию органных поражений и выделил возбудителя. В честь исследователей инфекционный агент получил своё название Leishmania donovani. Болезнь наиболее распространена в тропических и субтропических странах, сезонный рост заболеваемости зависит от особенностей жизненного цикла переносчика и приходится на период с мая по ноябрь.

Причины
Возбудитель инфекции – простейший паразитический микроорганизм лейшмания. Источниками и резервуарами инфекции служат теплокровные дикие и домашние животные (грызуны, ленивцы, лисы, собаки), люди. Путь инфицирования преимущественно трансмиссивный, переносчики – самки москитов рода Phlebotomus. Имеются данные о единичных случаях заражения при переливаниях крови, передачи лейшманий от матери плоду, при использовании нестерильного медицинского инструментария и игл во время внутривенного введения наркотических средств.
В своем развитии лейшманиям необходимо пройти две стадии: безжгутиковую и жгутиковую в организме человека либо животного и переносчика соответственно. Амастиготы обитают внутри клеток, лишены способности к перемещению, промастиготы имеют жгутики для активных движений в пространстве. Находясь внутри самки москита, лейшмании активно размножаются в пищеварительном канале насекомого, после чего перемещаются к хоботку. Наиболее подвержены заражению дети до 5 лет, молодые мужчины, сельскохозяйственные работники, туристы, пациенты с ВИЧ-инфекцией, онкопатологиями.
Патогенез
В месте укуса переносчика формируется первичный аффект в виде гранулемы, которая состоит из макрофагов с размножающимися внутри лейшманиями, ретикулоцитов, эпителиоцитов и гигантских клеток. Через некоторое время гранулема подвергается обратному развитию, реже рубцеванию, а находящиеся в макрофагах возбудители с током лимфы и крови попадают во внутренние органы. При нормальном состоянии иммунной системы происходит разрушение пораженных клеток. В случае иммунодефицита лейшмании размножаются с увеличенной скоростью, поражают паренхиматозные органы.
Это приводит к возникновению воспалительных изменений, активному фиброзированию и увеличению размеров органов. В печеночной ткани при патогистологическом исследовании обнаруживаются участки интерлобулярного фиброза и дистрофия гепатоцитов, в лимфатических узлах – дистрофические изменения зародышевого центра и аплазия костного мозга, в селезенке – атрофия пульпы, зоны инфарктов, некроза и геморрагических инфильтратов. При длительном течении висцерального лейшманиоза возникает амилоидоз внутренних органов.
Классификация
Разделение висцерального лейшманиоза на сельский и городской виды подразумевает разные источники инфекции (домашние и дикие животные), а также тяжесть течения патологии – считается, что при городском типе болезнь протекает доброкачественнее. Выделяют острый, подострый и хронический варианты органного лейшманиоза. Наиболее благоприятным течением отличается хроническая форма, острый тип данной протозойной инфекции чаще всего встречается у детей, характеризуется бурным развитием симптомов и нередкими летальными исходами. Для подострого варианта типично наличие осложнений.
Симптомы висцерального лейшманиоза
Инкубационный период составляет от 20 дней до 1 года, чаще 3-5 месяцев. Для манифестации болезни характерно постепенное начало, появление кожной папулы бледно-розового цвета на месте внедрения возбудителя, сменяющейся участком депигментации (лейшманоид). Отмечается слабость, беспричинная усталость, снижение аппетита, похудание. В дальнейшем присоединяется лихорадка до 39-40° C, которая протекает с чередованием высокой и нормальной температуры тела на продолжении нескольких месяцев.
Наблюдается безболезненное увеличение всех групп лимфатических узлов, изменение их консистенции до плотно-эластической. Пациенты с висцеральным лейшманиозом почти всегда отмечают тяжесть и дискомфорт в подреберьях. При прогрессировании болезни наблюдается гепатоспленомегалия с появлением отеков и увеличением живота. Снижается количество выделяемой мочи. В связи с развитием гиперспленизма и поражения костного мозга возникают кровотечения. Обнаруживается одышка, язвенно-некротические поражения ротовой полости, бледность кожи, нарушения дефекации.
Осложнения
Наиболее частые осложнения (тромбогеморрагический синдром, гранулоцитопения, агранулоцитоз) связаны с поражением кроветворной системы, следствием чего является некроз миндалин, слизистой рта и десен (нома). Отечно-асцитический синдром при висцеральном лейшманиозе возникает из-за вовлечения печени, сопровождается хронической сердечной недостаточностью, нарушениями в работе ЖКТ (энтероколитом), нефритом, снижением либидо, олиго- и аменореей. Характерны случаи бактериальной пневмонии ввиду высокого стояния диафрагмы и снижения дыхательной емкости легких. К редким осложнениям относят разрывы селезенки, геморрагический шок, ДВС-синдром.
Диагностика
Определение висцеральной формы лейшманиоза требует осмотра инфекциониста, по показаниям назначаются консультации других специалистов. Важно уточнить у пациента факт пребывания в эндемичных зонах земного шара в течение предшествующих пяти лет, наличие вакцинации от лейшманиоза, род профессиональных занятий. Лабораторные и инструментальные методы верификации болезни включают в себя:
- Физикальное исследование. Во время объективного осмотра обращает на себя внимание бледность, сухость, истончение кожи, наличие язв в полости рта. Лимфоузлы плотные, увеличенные, безболезненные. При аускультации тоны сердца приглушены, выслушивается тахикардия, шумы, в легких могут определяться участки ослабленного дыхания. Пальпация живота безболезненна, размеры селезенки и печени резко увеличены. Часто обнаруживаются периферические отеки, асцит.
- Лабораторные исследования. Признаками лейшманиоза в общем анализе крови служат анемия, пойкилоцитоз, анизоцитоз, лейкопения, нейтропения, анэозинофилия, тромбоцитопения, резкое ускорение СОЭ. Биохимические параметры изменены в сторону повышения АЛТ, АСТ, СРБ, креатинина и мочевины, гипоальбуминемии. Наблюдается увеличение времени свертывания крови. В общеклиническом анализе мочи отмечается повышение плотности мочевого осадка, протеинурия, гематурия.
- Выявление инфекционных агентов. Для обнаружения лейшманий проводится микроскопия, посев биологических препаратов и крови, реже биопробы на хомячках. Серологическая диагностика (ИФА) направлена на выявление противолейшманиозных антител. Использование внутрикожной пробы Монтенегро является косвенным методом подтверждения диагноза в период реконвалесценции, применяется при эпидемиологических исследованиях в популяции.
- Инструментальные методики. Рентгенография ОГК выполняется для исключения пневмонии, туберкулезного поражения. Сонография брюшной полости визуализирует увеличение размеров печени, селезенки, признаки портальной гипертензии, наличие асцита. УЗИ и биопсию лимфатических узлов, стернальную пункцию, трепанобиопсию костного мозга, диагностическую торакоскопию и лапароскопию осуществляют по показаниям.
Туберкулез проявляется длительным субфебрилитетом, редко сухим кашлем и симптомами дисфункции вовлеченных в патологический процесс органов; часто диагноз верифицируется только лабораторно-инструментальными методиками. Схожесть клинических симптомов заболевания наблюдается с такими патологиями, как лейкоз и лимфогранулематоз, при данных патологиях диагностическими критериями становятся данные анализов крови и биопсии костного мозга. Сепсис клинически протекает схоже, но обычно имеет первичный очаг поражения (рана, гнойное образование и др.).
Лечение висцерального лейшманиоза
Пациенты с данным заболеванием госпитализируются в стационар. В обязательном порядке необходимо ограничить возможность контакта с москитами, поэтому над кроватями и в оконных проемах устанавливают противомоскитные сетки. Постельный режим показан до устойчивых нормальных цифр температуры тела в течение 3-5 дней, из-за риска разрыва селезенки при её значительном увеличении не рекомендуются резкие наклоны, повороты, поднятие тяжестей более 10 кг. Режим питания предусматривает высококалорийную, богатую белками пищу, водная нагрузка подбирается индивидуально.
Этиотропная терапия висцерального лейшманиоза должна включать препараты сурьмы (натрия стибоглюконат) либо пентамидин, милтефозин, липосомальный амфотерицин В. Некоторые исследования показали эффективность терапевтического приема производных пятивалентной сурьмы в сочетании с сульфатом паромомицина, при этом сокращается длительность курса лечения. Пациентам с осложнениями, ВИЧ-инфекцией, тяжелыми сопутствующими болезнями рекомендовано курсовое введение амфотерицина В как первой линии лечения висцерального лейшманиоза.
Выраженная анемия является показанием для эритроцитарных гемотрансфузий, реже требуется введение тромбомассы и донорских лейкоцитов. Коррекция анемии заключается в длительном приеме препаратов железа, по показаниям – колониестимулирующих факторов. Симптоматическое лечение предполагает дезинтоксикацию, прием жаропонижающих средств (аспирин – с осторожностью), антибиотиков в случае присоединения вторичных инфекций. Важной составляющей лечения является борьба с отеками, в числе прочего в план терапии включаются мочегонные средства и растворы альбумина.
Прогноз и профилактика
Прогноз при ранней диагностике благоприятный за исключением случаев болезни у ВИЧ-инфицированных пациентов – у данной категории больных даже слабопатогенные штаммы лейшманий вызывают органные поражения. Продолжительность лечения составляет 14-30 дней, наблюдение за реконвалесцентами занимает 4-6 месяцев из-за возможных рецидивов лейшманиоза. У 17% пролеченных пациентов в течение 5 лет после выздоровления могут обнаруживаться симптомы посткала-азарного дермального лейшманиоза, протоколы диагностики и лечения для которого окончательно не разработаны.
Специфическая профилактика заключается в плановом введении живой вакцины, рекомендована лицам, проживающим или планирующим длительное либо кратковременное пребывание на эндемичных территориях, туристам. Введение препарата необходимо осуществлять зимой или осенью минимум за три месяца до поездки. Неспецифические меры предотвращения висцерального лейшманиоза включают своевременное выявление, изоляцию и лечение больных, использование противомоскитных сеток, вакцинацию собак, устранение свалок, меры дезинсекции и дератизации. Борьба с москитами заключается, в том числе, в осушении болот, подвалов и овощехранилищ.
Читайте также:


