Проводниковая анестезия лучевого и локтевого нерва
Показания: операции в области кисти и пальцев руки.
Нервы: локтевой (n. ulnaris), лучевой (n. radialis) и срединный (n. medianus).
Объем местного анестетика: по 6 мл на каждый нерв. Не следует использовать местные анестетики, содержащие адреналин. Общие положения. Проводниковая анестезия на уровне запястья включает блокаду ветвей локтевого, срединного и лучевого нервов. Техника проста в исполнении, не сопряжена с риском системных осложнений, высоко эффективна при различных хирургических манипуляциях в области кисти пальцев.
Анатомические предпосылки. Иннервация кисти осуществляется ветвями трех нервов - локтевого, срединного и лучевого.
Локтевой нерв на уровне предплечья отдает тыльную и ладонную кожные ветви. Тыльная ветвь (ramus dorsalis n. ulnaris) делится на дорсальные пальцевые нервы, иннервирует кожу тыльной поверхности 5-го, 4-го, локтевой стороны 3-го пальцев и прилежащей поверхности тыла кисти. Ладонная ветвь (ramus palmaris n. ulnaris) иннервирует кожу ладонной поверхности кисти с локтевой стороны. На уровне запястья локтевой нерв проходит под сухожилием локтевого сгибателя кисти (m. flexor carpi ulnaris) при глубине залегания от ладонной поверхности сустава 7-10 мм. Между локтевой apтерией и гороховидной костью (os. pisiforme) делится на глубокую и поверхностную ветви. Глубокая ветвь локтевого нерва сопровождает глубокую ладонную артериальную дугу и обеспечивает иннервацию мышц возвышения мизинца, 3-й и 4-й червеобразных, всех межкостных, мышцы отводящей большой палец и глубокой головки сгибателя большого пальца. Поверхностиная ветвь проходит под ладонным апоневрозом, разделяется на общие ладони и пальцевые нервы, отдает ветвь m. palmaris brevis, иннервирует кожу ладонной поверхности мизинца и локтевой стороны четвертого пальца, а также кожу тыльной поверхности дистальной и средней фаланг этих пальцев.
Срединный нерв на уровне предплечья отдает кожную ладонную ветвь (ramus palmaris n. mediani) и соединительную ветвь (ramus communicans) локтевым нервом. Ладонная ветвь срединного нерва обеспечивает иннервацию кожи лучевой стороны ладонной поверхности кисти. Срединный нерв выходит на переднюю область лучезапястного сустава из-под поверхностного сгибателя пальцев на 4-5 см выше дистальной кожной складки запястья располагаясь или в промежутке между сухожилиями длинной ладонной мышцы и лучевого сгибателя кисти или под ними. На кисть срединный не проникает через канал запястья (canalis carpi), делится на конечные пальцевые и возвратные ветви. Пальцевые ветви иннервируют две червеобразные мышцы и кожу 1-3 пальцев, возвратные ветви - мышцы возвышения большого пальца. На ладони пальцевые ветви локтевого и срединного нервов лежат глубже поверхностной артериальной дуги. На уровне пальцев они оказываются спереди по отношению к артериальным сосудам. Иннервация среднего и безымянного пальцев может варьировать. Кожа передней поверхности большого пальца всегда снабжается ветвями срединного нерва, мизинца дериватами локтевого нерва. Ладонные пальцевые ветви срединного и локтевого нервов также обеспечивают иннервацию ногтевых фаланг соответствующих пальцев.
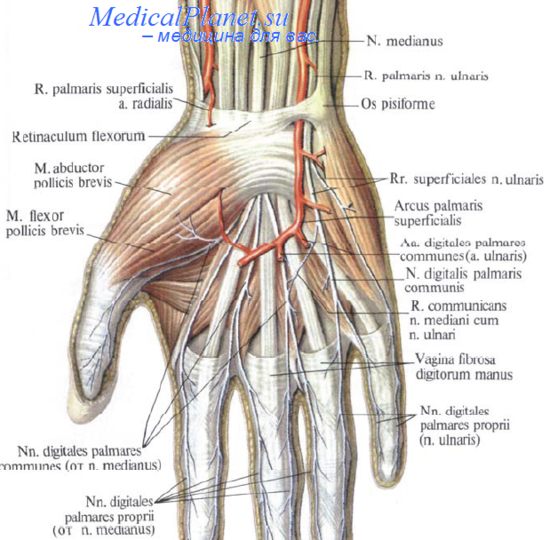
Лучевой нерв проходит по передней поверхности лучевой стороны предплечья. Сначала он находится снаружи по отношению к лучевой артерии под m. supinator longus. Примерно на три пальца выше запястья он покидает лучевую артерию, перфорирует глубокую фасцию и делится на две ветви. Наружная ветвь, меньшая по размерам, снабжает кожу лучевой стороны основания большого пальца, соединяется с передней ветвью n. musculocutaneus. Внутренняя ветвь анастомозирует с задней ветвью n. musculocutaneus, с тыльной стороны ладони она образует дугу, соединяющуюся с тыльной кожной ветвью локтевого нерва.
Зона анестезии. Блокада локтевого, срединного и лучевого нервов приводит к полной анестезии кисти. Распределение волокон отдельных нервов может значительно варьировать.
Положение больного. Больной находится в положении лежа на спине с отВеденной рукой. Запястье располагается в положении небольшого дорсальн0ГО разгибания.
Оборудование для проводниковой анестезии в области запястья включает:
• набор стерильных пеленок и салфеток;
• 10 мл шприц с местным анестетиком;
• стерильные перчатки;
• иглу для подкожных инъекций диаметром 25 гейдж.
Анатомические ориентиры. Лучевой нерв. Поверхностная ветвь лучевого нерва в нижней трети предплечья проходит между сухожилиями длинного лучевого разгибателя кисти и плечелучевой мышцы. Место выхода нерва из щели между сухожилиями находится на 5-6 см выше дистальной складки запястья. Нерв идет вниз и кзади, пересекая длинный абдуктор большого пальца и его короткий разгибатель. На уровне чуть ниже шиловидного отростка лучевой кости она отдает ветви, идущие к дорсальной кожной поверхности большого, указательного и латеральной половины среднего пальца. Некоторые из них проходят поверхностно в области анатомической табакерки. Расположение ветвей лучевого нерва по отношению к одноименной артерии описать достаточно сложно, оно показано на следующей иллюстрации.
Срединный нерв находится между сухожильями длинной ладонной мышцы и лучевого сгибателя кисти. Сухожилье длинной ладонной мышцы лучше контурируется. Срединный нерв проходит в непосредственной близости и латерально по отношению к нему.
Локтевой нерв проходит между локтевой артерией и сухожилием локтевого сгибателя кисти, чуть глубже последнего.
ОПЕРАЦИИ НА ГРУДНОЙ КОНЕЧНОСТИ ПРОВОДНИКОВАЯ АНЕСТЕЗИЯ
Проводниковое (регионарное) обезболивание на конечности главным образом ее дистального отдела, проводят как антишоковую защиту организма животного при хирургическом вмешательстве, а также с целью диагностики или определения локализации воспалительного процесса, вызвавшего хромоту.
Обезболивание срединного нерва.
Показания: операции на запястье, пясти и фалангах пальцев совместно с локтевым нервом и кожной ветвью мышечно-кожного нерва. При диагностике хромоты срединный нерв обезболивают в сочетании с локтевым нервом.
Животное фиксируют в стоячем положении с приподнятой противоположной конечностью.
Техника операции. Иглу вкалывают на медиальной стороне предплечья на уровне каштана, в желобе, образованном медиопалъмарным краем лучевой кости и мышцей лучевого сгибателя запястья . Продвигают ее под глубокую фасцию на глубину 1-1,5 см до упора в кость. При отсутствии вытекания крови из иглы присоединяют к ней шприц и вводят 5-10 мл 3%-ного раствора новокаина. При появлении крови иглу смещают в сторону на 3-4 мм.
С диагностической целью раствор вводят в желобе ниже каштана.
Обезболивание срединного нерва по Магде (позволяет исключить временный паралич соответствующих мышц). Иглу вводят на ширину ладони (10-12 см) выше каштана в желобе, образованном локтевым и лучевым сгибателями запястья, и продвигают ее горизонтально до упора в медиопальмарную поверхность кости. Оттянув иглу на 1—2 мм назад, вводят 10-15 мл 3%-ного раствора новокаина.
У крупного рогатого скота срединный нерв обезболивают в проксимальной трети срединного желоба.
Обезболивание локтевого нерва.
Животное фиксируют в стоячем положении.
Техника операции. На пальмарной поверхности слегка согнутой в запястном суставе конечности над добавочной костью запястья прощупывают желоб между локтевым разгибателем и сгибателем запястья. Иглу вводят на ладонь выше добавочной кости в названном желобе (рис. 2) под глубокую фасцию и инъецируют 10— 15 мл 3%-ного раствора новокаина.
Обезболивание кожной ветви мышечно-кожного нерва.
Животное фиксируют в стоячем положении.
Техника операции. На медиодорсальной поверхности предплечья пальпируют подкожную вену предплечья и анастомоз, соединяющий ее с добавочной головной веной. Иглу вводят под фасцию в угол между подкожной веной предплечья и анастомозом (см. рис. 1). Инъецируют 10-15мл 3%-ного раствора новокаина.
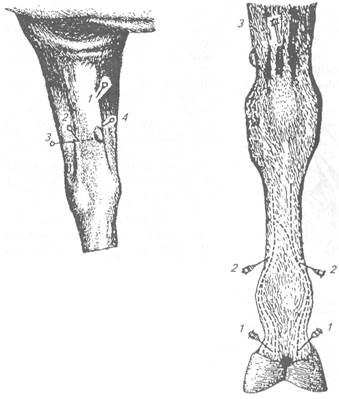
Рис. 1. Проводниковая анестезия на предплечье лошади:
1, 4 – срединного нерва; 2 – лучевого нерва; 3 – кожной ветви мышечно-кожного нерва.
Рис. 2. Проводниковая анестезия. 1 – пальмарных ветвей пальмарных нервов; 2 – пальмарных нервов; 3 – локтевого нерва.
Обезболивание кожной ветви мышечно-кожного нерва в сочетании с обезболиванием поверхностного лучевого и локтевого нервов по Артмейеру.
Показано при операции прекарпального бурсита у крупного рогатого скота. Иглу вводят на 8—10 см выше запястного сустава под фасцию у основания дорсомедиального края мышцы лучевого разгибателя запястья и инъецируют 10мл 3%-ного раствора новокаина для обезболивания кожной ветви лучевого нерва. Придав игле горизонтальное направление, ее продвигают каудально под кожей на 4-5 см, одновременно вводя 10-15мл 3%-ного раствора новокаина для блокады кожной ветви мышечно-кожного нерва.
Обезболивание пальмарных нервов (латерального и медиального) по Магде.
Показано при операциях и дифференциальной диагностике заболеваний пальцев лошади, вызывающих хромоту.
1. Обезболивая пальмарные нервы на середине пясти (проксимально от ramus communicans), добиваются потери чувствительности фаланги пальцев, сухожильного влагалища и путового сустава.
Техника операции. Конечность сгибают в запястье и выводят на наружную сторону противоположной конечности. Иглу вводят под кожу на медиальном крае сухожилия глубокого сгибателя пальца (рис. 2,4) в направлении запястья; инъецируют 3%-ный раствор новокаина, стараясь проникнуть иглой под внутренний край грифельной кости для обезболивания глубокого пястного пальмарного нерва.
На латеральной поверхности иглу вводят в направлении путового сустава, повторяя манипуляции, как на медиальной стороне. Потеря болевой чувствительности наступает на пальмарной и боковой поверхностях пальца и дистальной половине пясти.
2. Обезболивая пальмарные нервы над путовым суставом, добиваются потери чувствительности фаланги пальцев и путового сустава без сухожильного влагалища сгибателей пальца.
Техника операции. Конечность сгибают в запястье и выводят ее на наружную сторону противоположной конечности. Иглу вводят на уровне конца грифельной кости у медиального края сухожилия глубокого сгибателя пальца под фасцию (см. рис. 2) и инъецируют 5-10 мл 3%-ного раствора новокаина. Затем ее извлекают под кожу, направляют к концу грифельной кости и несколько вперед и вводят еще 3-4 мл новокаина для обезболивания кожной ветви мышечно-кожного нерва. Дополнительной инъекцией новокаина обезболивают глубокие пястные нервы, отдающие ветви к путовому суставу. На латеральной поверхности пута манипуляции повторяют.
3. Обезболивание пальмарных ветвей пальмарных нервов (латеральной и медиальной) применяют для обезболивания и дифференциальной диагностики заболеваний копытного сустава от патологии челночного блока. При этом копытный сустав не теряет болевую чувствительность, копытный мякиш и копытная стрелка, копытовидная кость и элементы челночного блока копыта утрачивают ее.
Техника операции. Инъецируют под кожу 3—5мл 3%-ного раствора новокаина на уровне верхнего края копытного хряща спереди от сухожилия глубокого сгибателя пальца латеральной и медиальной поверхностей пальца (см. рис. 2).
У крупного рогатого скота дистальный отдел конечности (дорсальные и пальмарные нервы пясти) обезболивают по Шаброву.
Обезболивание дорсальных нервов пясти (латерального и медиального) по Шаброву.
Техника операции. Иглу вводят на 5-7 см ниже запястного сустава и по наружным краям сухожилий специального разгибателя III и IVпальцев. Вводят по 10 мл 3%-ного раствора новокаина.
На тазовой конечности, кроме названных мест обезболивания, для блокады глубокой ветви малоберцового нерва иглу вводят еще и латерально или медиально под сухожилия разгибателей пальцев в дорсальный костный желоб на том же уровне от скакательного сустава. Инъецируют 5 мл 3%-ного раствора новокаина.
Обезболивание пальмарных нервов пясти.
Выполняют на том же расстоянии от запястья. Иглу вкалывают под глубокую фасцию по краям сухожилий сгибателей пальцев. Инъецируют до 10 мл 3%-ного раствора новокаина.
Обезболивание нервов пальца по Цернаку.
Показано при операциях на копытцах.
Техника операции. Иглу вводят в пальмарный (плантарный) пальцевый желоб на уровне рудиментарных пальцев сверху вниз Под углом 45° на глубину 1,5 см. Инъецируют 10—15 мл 3%-ного раствора новокаина. Вторую инъекцию новокаина проводят под кожу в дорсальном межпальцевом желобе ниже путового сустава.
Циркулярная анестезия пальцев крупного рогатого скота по Регнери.
Обезболивание пальцевых дорсального, пальмарного (плантарного) абаксиальных III и IV пальцев, а также межпальцевой соединительной ветви проводят на 1,5—2 см выше рудиментарных пальцев.
Техника операции. Иглу длиной 10—12 см вводят под кожу на середине наружной поверхности пальца на 2 см выше висячих копытец и продвигают горизонтально в дорсальный межпальцевый желоб, где инъецируют 3—5 мл 3%-ного раствора новокаина. Выведя иглу к месту укола, ее горизонтально продвигают под кожей в наружноабаксиальный желоб пальца и вводят еще 3—5 мл раствора новокаина. Далее иглу продвигают в пальмарный (плантарный) межпальцевый желоб строго подкожно (избегают прокола сухожильного влагалища сгибателей пальца) и вводят 3—5 мл раствора новокаина. Таким же образом проводят обезболивание на противоположной поверхности. При обезболивании нервов по мере продвижения иглы следят за образованием под кожей хорошо заметно го новокаинового валика.
Регионарная анестезия обеспечивает обезболивание за счет периферической блокады болевой импульсации при сохранении нормальных витальных функций организма и сознания больного.
Регионарная анестезия производится введением анестетика в непосредственной близости к нервному стволу, в различных областях его прохождения: от места выхода из спинного мозга до периферии. В зависимости от места перерыва болевой чувствительности различают пять видов регионарной анестезии: проводниковую (стволовую, нервных сплетений, нервных узлов и узлов симпатического ствола), внутривенную под жгутом, внутрикостную, спинномозговую и эпидуральную.
Положительной чертой проводниковой анестезииявляется принципиальная возможность одной инъекцией обезболивающего раствора добиться обезболивания обширной зоны операции. Существенным недостатком практического использования этого метода являются: а) трудность определения локализации нервных стволов, которая вариабельна, и б) возможность их травмы и опасность осложнений, связанных с попаданием анестетика в сосудистое русло через поврежденные артерии и вены с последующей интоксикацией. Хорошее знание анатомии нервных стволов и сосудов может преодолеть эти недостатки. Из противопоказаний: следует всегда помнить о повышенной чувствительности — аллергии — к анестетикам, которая может быть выявлена при сборе анамнеза, а также с помощью внутрикожной пробы.
В хирургии используют разнообразные виды проводниковой анестезии; простейшей формой проводниковой анестезии является блок операционного поля по Брауну. Он достигается инфильтрацией обезболивающего раствора, вводимого из четырех точек по сторонам ромба, в центре которого намечено провести операционный разрез (рис. 5.1.6).
Классическим примером дистальной периневральной проводниковой анестезии является анестезия по Оберсту — Лукашевичу и Брауну — Усольцевой для пальцев кисти, а также блок ветвей срединного, локтевого и лучевого нервов на уровне нижней трети предплечья при обезболивании кисти.
В поликлиниках чаще всего производится проводниковое обезболивание у основания пальца по Оберсту — Лукашевичу. Показания — операции на пальце по поводу панариция, паронихии, вросшего ногтя, удаление инородных тел, мозолей, хирургическая обработка инфицированных ран пальца и др.
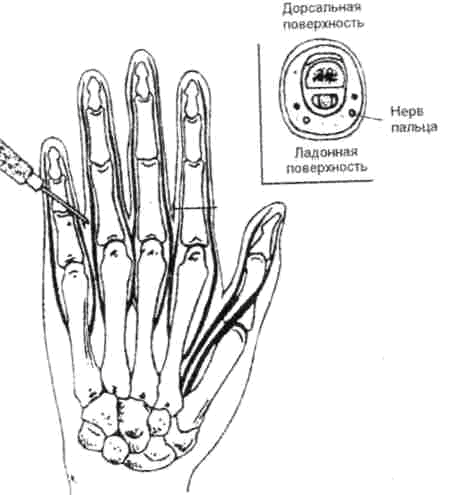
Рис. 5.2. Блокада нервов пальца (Морган Дж. Э. мл., Мэгид С. М. Клиническая анестезиология. 1998).
Палец иннервируется четырьмя нервными ветвями: двумя тыльными и двумя общими ладонными (подошвенными на стопе), каждый из которых проходит вдоль соответствующего края пальца (рис. 5.2). Для обескровливания на уровне обезболивания палец обертывается марлевой салфеточкой и накладывается жгутик-полоска от резиновой перчатки*. Затем в зависимости от толщины пальца берется 2- или 5-граммовый шприц, короткая тонкая острая игла и 5-8 мл теплого 1% раствора новокаина. У основания пальца, дистальнее жгута или на уровне средней фаланги (в зависимости от локализации процесса), с тыльной стороны вводится игла (рис. 5.3). Введением раствора обезболивается кожа и подкожная клетчатка. Затем раствор новокаина вводится иглой перпендикулярно поверхности фаланги пальца в дистальном направлении, медленно продвигаясь к ладонной поверхности пальца, анестезируя проходящие в этом месте нервы. Для обеих сторон обычно расходуется 5—8 мл 1 % раствора новокаина. Обезболивание по Оберсту — Лукашевичу не рекомендуется при повторных вмешательствах и при панарициях средней фаланги. При выполнении проводниковой анестезии у основания пальца могут быть допущены такие ошибки, как введение анестетика непосредственно в тыльный или ладонный пальцевой нерв; введение новокаина через вкол не с тыльной, а с ладонной стороны; чрезмерное и долгое перетягивание пальца жгутом; использование избыточного количества раствора и недостаточное ожидание до наступления обезболивания.
* Наложение жгута многие специалисты считают опасным и не применяют (ред.).
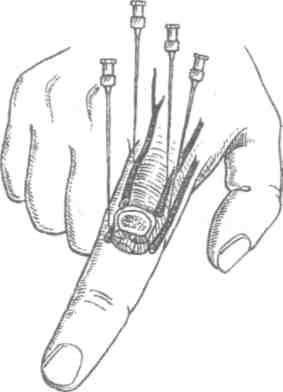
Рис. 5.3. Расположение пальцевых нервов и места введения анестезирующего раствора (Кузин М. И., Харнас С. Ш. Местное обезболивание. 1993)
Проводниковая анестезия пальцев может быть достигнута по Е. В. Усольцевой путем введения 1% раствора новокаина по 3-5 мл через межпальцевые складки в проксимальном направлении. Проводниковое обезболивание пальцевых нервов может также производится проксимальнее деления общих пальцевых нервов между пястными костями, т.е. на уровне горизонтальной линии, проведенной на тыле от пястно-фалангового сустава первого пальца к локтевому краю пясти (рис. 5.4 б). На анестезию каждого межкостного промежутка необходимо15-20 мл 1 % раствора новокаина; обезболивание пальцев наступает через 3-6 минут и держится более одного часа.

Рис. 5.4. Схема распределения кожной иннервации и различных видов обезболивания кисти.
а — территория распределения нервов: 1 — лучевого, 2 — срединного, 3 — локтевого, 4 — медиального кожного нерва предплечья; б — обезболивание пальцев: по методу Оберста—Лукашевича, через межпальцевую складку, через межкостные промежутки по Е. В. Усольцевой; в — поперечный разрез через дистальный отдел предплечья; проводниковая анестезия: 1 — срединного, 2 — локтевого, 3 — поверхностной ветви лучевого нерва (Усольцева Е. В., Машкара К. И. Хирургия заболеваний и повреждений кисти, 1978).
Проводниковая анестезия срединного, локтевого и лучевого нервов в области запястья позволяет безболезненно оперировать на кисти и используется для более обширных операций на кисти, кожной пластике пальцев кисти и др. (рис. 5.4. а, в). Для обезболивания срединного нерва игла вводится в борозде между сухожилиями лучевого сгибателя кисти и длинного ладонного сгибателя кисти в косо-дистальном направлении подфасциально (рис. 5.5). Для обезболивания локтевого нерва он блокируется под сухожилием локтевого сгибателя кисти, проксимальнее кожной складки на 1—2 см; первая порция 1—2 % раствора новокаина вводится подкожно, затем игла продвигается дистально вглубь к гороховидной кости и шиловидному отростку локтевой кости и вводится 4—5 мл 1 % раствора новокаина (рис. 5.6).
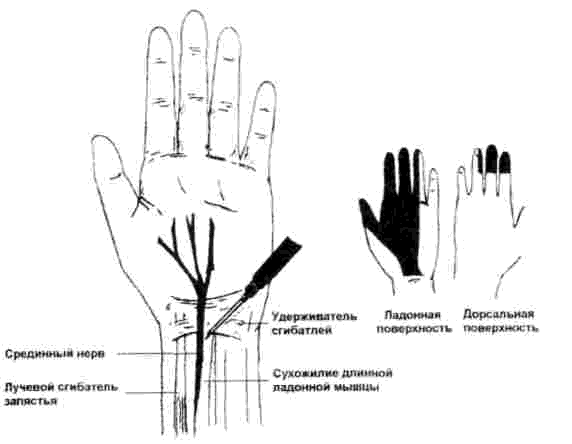
Рис. 5.5. Блокада срединного нерва на запястье (Морган Дж. Э. мл., Мэгид С. М. Клиническая анестезиология. 1998).
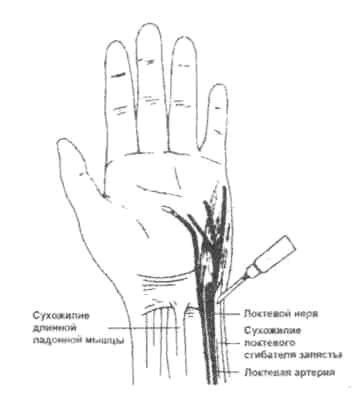
Рис. 5.6. Блокада локтевого нерва на запястье (Морган Дж. Э. мл., Мэгид С. М. Клиническая анестезиология. 1998).
Поверхностная ветвь лучевого нерва блокируется проксимальнее анатомической табакерки между сухожилиями короткого и длинного разгибателей большого пальца; 4—6 мл 1% раствора новокаина инфильтрируется подкожная клетчатка на участке 3—5 см (рис. 5.7). При проводниковой анестезии на уровне запястья обезболивание наступает через 10—15 минут, поэтому рекомендуют добавлять инфильтрационное обезболивание в зону вмешательства. Противопоказания: невриты локтевого, лучевого и срединного нервов.
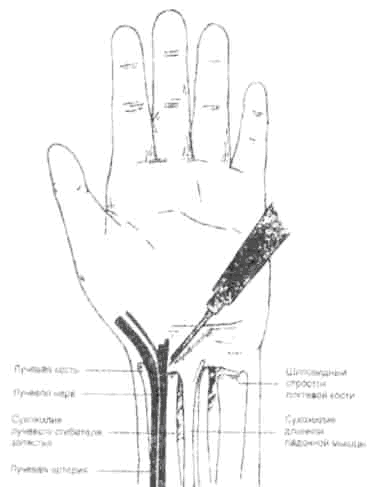
Рис. 5.7. Блокада лучевого нерва на запястье (Морган Дж. Э. мл., МэгидС. М. Клиническая анестезиология. 1998).
Внутривенная анестезия под жгутом
Метод основан на локальном действии анестетика, введенного в вену конечности ниже наложенного жгута. Обезболивающее средство проникает в ткани конечности и благодаря диффузии действует на нервные окончания, нервные ветви и крупные нервные стволы. При этом проявляется проводниковый эффект внутривенной анестезии. Классическая методика местной внутривенной анестезии по Биру не получила распространения из-за токсичности используемых в то время местных анестетиков. С появлением новых эффективных, менее токсичных местноанестезирующих препаратов интерес к этому виду регионарной анестезии возрос. Показания: операции на предплечье, кисти, стопе, голени. Противопоказания: детский возраст, психические заболевания; метод малопригоден у больных с неустойчивой психикой, а также у пациентов с заболеваниями сосудов и нервов.
Внутрикостная анестезия
Внутрикостную анестезию используют при ортопедических операциях на конечностях и в травматологии. Больного укладывают на операционный стол, руку приподнимают вверх и держат в таком положении 1-2 минуты, накладывают эластический бинт. Правильность наложения жгута определяют отсутствием пульса на лучевой артерии и побледнением пальцев и кисти. Можно вместо резинового бинта применить манжетку от аппарата для измерения кровяного давления. Участок кости, избранный для внутрикостного введения раствора новокаина, должен отвечать следующим требованиям: кортикальный слой кости на месте предполагаемого введения кости желательно избрать более тонким, расположенным поверхностно и доступным для ощупывания; прокол кости делать в стороне от места прохождения сосудов и нервов. Избрав место для пункции кости, проводят анестезию кожи, клетчатки и надкостницы (3—5 мл 0,25% раствора новокаина). Вращательными движениями с давлением по оси иглу вводят в губчатое вещество кости, аспирируют несколько капель крови из спонгиозного вещества кости и вводят новокаин в количестве 5—10 мл. Пункцию кости проводят за пределами воспалительного очага, со строгим соблюдением асептики и антисептики. Внутрикостная анестезия обеспечивает относительно длительное обезболивание целого сегмента конечности — всей кисти или стопы. Для анестезии кисти раствор новокаина обычно вводят в эпифиз лучевой кости, а при операции на стопе — в пяточную кость. Для проведения внутрикостной анестезии помимо обычных тонких игл для обезболивания мягких тканей необходимы иглы для пункции кости и резиновый бинт. В амбулаторных условиях ее применяют редко.
Спинномозговая и перидуральная анестезии проводятся с участием анестезиологов в специализированных центрах амбулаторной хирургии или в условиях стационаров.
Показания:операции на кисти и пальцах (множественные травмы пальцев кисти, операции по поводу контрактуры Дюпюитрена, костнопластические операции, удаление опухолевидных образований, инородных тел кисти, вправление вывиха и т.д.) - как дополнение к обезболиванию, при неудачах высокой проводниковой анестезии.
Противопоказания –относительные, связанные с наличием обширных рубцов в этой области, затрудняющих выполнение анестезии. Абсолютных противопоказаний нет.
Премедикация: стандартная, но может дополняться введением транквилизаторов, наркотических анестетиков, барбитуратов в зависимости от показаний.
Техника проведения:
Положение больного лежа на спине, конечность укладывают на подставку с ладонью, ротированной кнаружи.
АНЕСТЕЗИЯ СРЕДИННОГО НЕРВА
Рис. 9. Техника проведения анестезии срединного нерва
Техника проведения
1. Место вкола иглы для блокады срединного нерва находится в точке пересечения проксимальной складки запястья с ульнарным краем сухожилия лучевого сгибателя кисти. Его легко прощупать, отводя большой палец при попытке согнуть кисть в лучевую сторону.
2. Вкол проводят тонкой иглой на глубину 0,6 - 0,7 см. Веерообразно перемещая иглу поперечно ходу нерва, стараются получить парестезию. После этого вводят раствор анестетика: 5мл 1% лидокаина или 1,5% раствора тримекаина с адреналином или без него.
Если парестезия не наступила, то приходится вводить до 10 мл раствора анестетика. В этом случае скрытое время возрастает с 3-5 до 10-15 мин.
АНЕСТЕЗИЯ ЛОКТЕВОГО НЕРВА
Рис. 10. Техника проведения анестезии локтевого нерва
Техника проведения
Точка вкола иглы находится на пересечении проксимальной складки запястья с радиальным краем сухожилия локтевого сгибателя кисти. Тонкую, короткую иглу направляют под сухожилие, где, веерообразно перемещая ее конец, стараются получить парестезию. После ее получения и проведения аспирационной пробы вводят 4-5мл р-ра анестетика, 1% лидокаин или 1-2% тримекаин.
АНЕСТЕЗИЯ ЛУЧЕВОГО НЕРВА
Рис. 11. Техника проведения анестезии лучевого нерва
Техника проведения
Анестезию проводят в лучевой ложбинке (табакерка) на уровне проксимальной складки запястья путем подкожной инфильтрации 5-7 мл раствора анестетика между сухожилиями. Протяженность инфильтрационной браслетки 3-3,5 см от сухожилий короткого разгибателя и длинного абдуктора большого пальца с одной стороны до длинного разгибателя большого пальца с другой. Следует соблюдать осторожность, чтобы не повредить подкожные вены.
ГЛАВА III
ПРОВОДНИКОВОЕ ОБЕЗБОЛИВАНИЕ
ПРИ ОПЕРАЦИЯХ НА НИЖНИХ
КОНЕЧНОСТЯХ
Для достижения надежного проводникового обезболивания на всех сегментах нижней конечности, необходима блокада пяти нервов бедра: седалищного, запирательного, бедренного, наружного и заднего кожных веточек. Однако опыт показывает, что далеко не всегда возникает такая потребность. Иногда вполне возможно достижение полного обезболивания области хирургического вмешательства при блокаде основных нервов, иннервирующих данный сегмент. При определении блокируемых нервов для выполнения оперативного вмешательства на нижних конечностях учитывают:
ЗОНЫ КОЖНОЙ ИННЕРВАЦИИ
Бедренный нерв - иннервирует переднюю поверхность бедра, передневнутреннюю поверхность голени и тыла стопы.
Седалищный нерв – иннервирует тыл и боковую поверхность голени, подошвенную поверхность стопы и ее наружный край, и одновременно Задний кожный нерв бедра - иннервирует кожу нижней части ягодичной области и задней поверхности бедра.
Запирательный нерв - иннервирует внутреннюю поверхность бедра.
ЗОНЫ ГЛУБОКОЙ ЧУВСТВИТЕЛЬНОЙ ИННЕРВАЦИИ
Зоны глубокой чувствительной иннервации, совпадают с кожными зонами.
ДВИГАТЕЛЬНАЯ ИННЕРВАЦИЯ
Двигательная иннервация – исключая группу аддукторов бедра, иннервируемую запирательным нервом. Остальные мышцы нижней конечности получают двигательную иннервацию от седалищного и
бедренного нервов. Блокады двух последних нервов достаточно для вправления любых переломов костей нижней конечности, исключая верхнюю треть бедра.
ОБЩИЕ СВЕДЕНИЯ
Показания для проводниковой анестезии нижних конечностей:
1. любые повреждения и заболевания, а также последствия повреждений нижних конечностей до уровня средней трети бедра;
2. невозможность проведения наркоза из-за соматических заболеваний больного или при отказе от наркоза;
3. анестезия отдельных нервных стволов при болевом синдроме.
Противопоказания для проводниковой анестезии нижних конечностей (относительные):
1. детский возраст больных;
2. эмоциональность больного;
3. рубцовые или инфицированные кожные покровы в месте про
ведения анестезии;
Абсолютных противопоказаний нет.
Премедикация: может применяться стандартная, в зависимости от имеющегося набора препаратов; при необходимости может усиливаться введением транквилизаторов, наркотических анальгетиков. Следует помнить, что слишком глубокая премедикация может нивелировать ощущения больного и затруднить проведение блокады. Поэтому более целесообразно применение поэтапной премедикации описанной выше.
5. АНЕСТЕЗИЯ СЕДАЛИЩНОГО НЕРВА
Рис. 12. Техника проведения анестезии седалищного нерва
Анатомия седалищного нерва
Седалищный нерв (L-4,L-5;S-l,S-l,S-3) - самый крупный в организме. Он является ветвью крестцового сплетения, выходит из полости малого таза через большое седалищное отверстие в щели под грушевидной мышцей. Ширина его здесь 2см. Нерв огибает седалищную ость с близнецовыми и внутренней запирательной мышцей и, прикрытый большой ягодичной мышцей, далее идет по квадратной мышце бедра. На квадратной мышце он располагается примерно на равном расстоянии от седалищного бугра и большого вертела. Кнутри от седалищного нерва находится задний кожный нерв бедра. При частичном сгибании конечности в тазобедренном и коленном суставах происходит натяжение (фиксация) седалищного нерва. Он увеличивается в поперечнике, глубина его залегания уменьшается на 1-2 см.
Техника проведения
1. Положение больного на здоровом боку. Анестезируемая конечность согнута в тазобедренном и коленном суставе под углом 45-60 градусов.
2. От верхушки большого вертела проводят линию в направлении задней верхней ости подвздошной кости. Из середины этой линии восстанавливают перпендикуляр длиной 4-5 см. Тонкую иглу длиной 10-14 см (лучше для внутрисердечных инъекций) вкалывают перпендикулярно фронтальной плоскости до получения парестезии или соприкосновения с костью.
3. При необходимости иглу подтягивают и вводят приблизительно на 0,5 см латеральнее или медиальнее первоначального вкола.
4. Получение парестезии обязательно. Проводят аспирационную пробу. Вводят 20-25 мл анестетика. 1 % лидокаин или 2% тримекаин.
6.АНЕСТЕЗИЯ СЕДАЛИЩНОГО НЕРВА ИЗ ПЕРЕДНЕГО ДОСТУПА
Рис. 13. Проводниковое обезболивание при операциях на нижней конечности из переднего доступа
Техника проведения
1. Положение больного на спине.
2. Переднюю верхнюю ость и лонный бугорок соединяют линией которую делят на три равные части. На границе между внутренней и средней третью восстанавливают перпендикуляр со стороны бедра.
3. Пальпируют большой вертел и из него проводят линию параллельную паховой связке. Место ее пересечения с перпендикуляром является местом вкола.
4. После обезболивания кожи длинную иглу направляют несколько латеральнее до контакта с бедренной костью.
5. Затем иглу подтягивают, направляют медиальнее бедренной кости и вводят на 5 см глубже по сравнению с расстоянием, на котором игла находится от передней поверхности бедра.
6. После проведения аспирационной пробы вводят раствор анестетика.Без парестезии скрытое время, даже при применении лидокаина, составляет 20-30 мин.
Дозы местных анестетиков: 10-20 мл 1-2% раствора лидокаина, 15-20 мл 1,5% раствора тримекаина.
Последнее изменение этой страницы: 2016-06-19; Нарушение авторского права страницы
Читайте также:


