Боль в правом подреберье и спине жидкий стул
Боль в правом подреберье и понос могут появляться при воспалительных процессах в кишечнике, желчном пузыре или поджелудочной железе. Ещё одна причина, которая может вызвать боли в правом боку – это бактериальные инфекции, сопровождающиеся нарушениями стула. Не всегда данные симптомы следует лечить дома, однако ряд безопасных средств вполне может улучшить самочувствие до оказания необходимой помощи.
Основные причины симптомов

Понос чаще всего возникает как проявление заболеваний органов пищеварения, большая часть из которых находится в брюшной полости.
Если болит правый бок, вероятнее всего поражена печень, находящаяся на этой стороне, однако в нашем теле существует такое явление как иррадиация. Из-за особенностей расположения нервных волокон болезненность может распространяться по всему телу, отдавать в конечности или вовсе локализоваться в другой части туловища.
В связи с этим причиной боли в правом боку и диареи могут быть:
- Дуоденит
- Энтерит
- Острый аппендицит
- Холецистит
- Отравление
- Кишечные инфекции
- Заболевания печени
Часто могут появляться дополнительные симптомы, которые будут говорить в пользу заболевания того или иного органа. Однако выяснить точную причину недомогания можно только после полноценного обследования с применением УЗИ, лабораторных данных и осмотром врача.
В ответ на попадание в организм раздражающего вещества или при его передозировке возникает диарея. Это происходит из-за защитной реакции кишечника, который пытается избавиться от нежелательного раздражителя путем выведения его с большим количеством слизи.
Причиной отравления могут быть:
- Пищевая аллергия
- Передозировка медикаментов
- Употребление испорченных продуктов
- Некачественный алкоголь или его чрезмерное количество
Боль в правом подреберье возникает из-за повышенной секреции желчи, а так же спазма гладкой мускулатуры желудка и кишечника (что часто больные описывают как “скрутило живот”). Может существенно подняться температура тела, возникнуть тошнота, а затем и рвота.
В толстой и тонкой кишке происходит всасывание пищи и формирование каловых масс, поэтому возникновение поноса часто связанно именно с патологией данного органа.
Нарушения в формировании стула могут быть функциональными. Например, при синдроме мальабсорбии снижается процесс всасывания в двенадцатиперстной кишке. При этом добавляется вздутие, позывы к дефекации и боль под ребрами (чаще в центре живота, но может отдавать и вправо). Замедляется обмен веществ в организме, поэтому характерной особенностью будут проявления гиповитаминоза и заболевания других внутренних органов (например, надпочечников или щитовидной железы,).
Характер болей при локализации патологии в кишечнике ноющий, часто сопровождающийся урчанием.

Диарея является характерным симптомом болезни Крона, при котором возникает аутоиммунное воспаление в любом из отделов пищеварительной системы, чаще с поражением тонкого кишечника. При этом соблюдение диеты сильно влияет на консистенцию стула. Если питание правильное, то стул становится более кашицеобразным, в то время как при серьезных нарушениях рациона переходит в водянистый с прожилками крови (из-за повреждения воспаленных стенок).
Часто раздражение в кишечнике может появиться после инфекционных заболеваний, поэтому при появлении диареи важно устранить её причину, чтобы симптом не перешел в хроническую форму.
Длительное употребление большого количества алкоголя, желчекаменная болезнь, травмы и ряд других причин могут стать причиной панкреатита — воспаления поджелудочной железы.
При остром панкреатите возникает колющая опоясывающая боль, сильная рвота, повышение температуры, желтушность кожи, появление пятен на туловище.
Понос возникает чаще именно при хронической форме болезни, причем у многих больных встречается его чередование с запором. Боль при данном заболевании отдает в правое или левое подреберье и имеет ноющий характер. Симптомы обостряются при приеме алкоголя и употреблении жирной или острой пищи. Рвота может переходить в тяжелую, изнуряющую и становится довольно опасной из-за риска обезвоживания или аспирации (вдыхания с попаданием в легкие или бронхи). Однако чаще заболевание имеет скрытую форму и единственными симптомами могут быть именно нарушения стула с периодически возникающей болью в правом боку.
Как и при панкреатите, жидкий стул не является характерным для холецистита (воспаления желчного пузыря), однако возможно чередование поносов и запоров, что происходит из-за нарушения пассажа желчи по кишечнику.
Орган расположен именно под ребрами справа и боль в данной области часто указывает на патологический процесс в нем. При этом неприятные ощущения возникают поле еды (особенно жирной или жареной) имеют тупой ноющий характер, появляется отрыжка и привкус горечи во рту. Причиной появления симптомов могут быть паразиты в желчном пузыре, которые изначально заселились в кишечник, что и обеспечивает периодическое возникновение диареи.
При появлении сильной боли справа всегда необходимо исключать острый аппендицит, так как данное состояние является показанием для срочного оперативного вмешательства. Из-за особенностей червеобразного отростка его расположение у разных людей сильно отличается. При возникшем воспалении боль может локализоваться в любой части живота (иногда даже в спине), однако у большинства этот рудиментарный орган находится именно справа.
Иногда симптоматика может протекать с неярко выраженными проявлениями, однако от этого она не становится менее опасной. Поэтому крайне важно при малейшем подозрении на острый аппендицит обратиться к врачу для дальнейшей диагностики.
При остром аппендиците возникает сначала слабость и потеря аппетита. Более типична задержка стула, однако может появиться и понос. Добавляется сильная рвота, возможно помрачение и спутанность сознания. Характерна неинтенсивная тупая боль, которая меняет свою локализацию и постепенно переходит в колющую, острую и жгучую форму.
Понос довольно часто появляется у взрослых и детей при попадании патогенных микроорганизмов в кишечник.
Появление при этом боли справа может говорить о:
- Дизентерии. Появляется частый, но скудный стул с примесью слизи и крови, быстро нарастает температура. Боль может возникать как симптом поражения печени, в которую попадает паразит.
- Сальмонеллез. Характерен жидкий зловонный стул и спастические боли в кишечнике. Часто болезнь сопровождается мучительной рвотой.
- Ботулизм. Из-за попадания в организм токсина возникает сухость кожи, хаотичное движение глазных яблок, сильная боль вверху живота, тошнота и диарея, потеря зрения.
Ботулотоксин – это один из самых сильных природных ядов. Если возникают падение зрения, дискомфорт при глотании или появляются нарушения речи, нужно вызывать скорую помощь! Введение сыворотки эффективно только в первые 12 часов, поэтому нельзя медлить, особенно если накануне в пищу употребляли соленую рыбу, колбасу или консервы.
Лечение
Прежде чем начать терапию необходимо точно знать причину появления симптомов, так как при острых состояниях может понадобиться оперативное вмешательство, а в случае кишечной инфекции антибактериальное лечение.
Мы опишем симптоматическое лечение и народные средства, которые могут принести временное облегчение. Их применение без предварительной консультации со специалистом не желательно и допустимо только в случае однократного и не особо выраженного появления симптомов.
Сочетание диареи и боли в правом подреберье не является специфическим симптомом конкретной болезни, поэтому назначить адекватное лечение может только врач после предварительного осмотра и данных обследований.

Чтобы восполнить потерянные с диареей воду и растворы минеральных веществ используют препарат Регидрон. Он содержит:
- Ионы натрия
- Ионы кальция
- Ионы хлора
- Глюкозу
Данные вещества поддерживают баланс в организме и помогают сохранять необходимой уровень жидкости в кровеносных сосудах и тканях.
Для приема используют 1 пакетик, который разводят в 1 литре воды и пьют мелкими глотками в течение дня. Если к симптомам добавляется рвота, то препарат необходимо давать через 10 минут после её прекращения.
Так же можно использовать препараты:
- Гастролит
- Глюкосолан
- Орасан
- Реосолан
- Цитроглюкосолан
Подобный напиток можно приготовить и дома. Для этого на литр кипяченой воды добавляют 3 г поваренной соли и 15 г сахара, тщательно перемешивают до полного растворения.
Для остановки диареи часто применяют сорбенты — они связывают вещества на своей поверхности и выводят лишнюю жидкость и токсины из организма. Препараты данной группы имеют разную форму выпуска, каждая из которых отличается особенностями применения.
Сорбенты с осторожностью назначают детям, так как они могут негативно повлиять на моторику кишечника и стать причиной запора.
- Сорбекс
- Активированный уголь
- Смекту
- Атоксил
- Полисорб
Смекта из всех сорбентов имеет наибольшее количество показаний, так же она разрешена для приема даже беременным. Используют по 1 пакету (по 3 г) трижды в день, разводя в половине стакана воды.
Болевой симптом при диарее часто возникает из-за спазма гладкой мускулатуры органов пищеварения. Ряд препаратов обладает расслабляющим действием и уменьшает дискомфорт.
К наиболее распространенным спазмолитикам относят:
- Дротаверин
- Но-шпу
- Папаверин
- Папазол
- Спазмол
Спазмолитическим эффектом обладают и многие растения, например:
- Ромашка
- Плоды тмина
- Пижма
- Мята
- Ландыш
- Красавка
Их можно добавлять в чай, или готовить отвары и настои. Наименьшее количество противопоказаний имеют мята и ромашка. Их заливают 500 мл кипятка на 1,5 столовых ложки высушенной травы. Пьют по половине стакана на голодный желудок. При этом не только уменьшаются болевые ощущения, но и несколько снимается воспалительный синдром.

Народные методы могут помочь снять или уменьшить симптомы в случае, если нет возможности срочно посетить врача.
Приведем примеры рецептов, которые помогут устранить боль при поносе:
- Рис бросают в кипяток в соотношении 1 к 2, варят до получения вязкой консистенции. Добавляют крахмал (1 чайную ложку), разведенный в ½ стакана холодной кипяченой воды. Затем смесь необходимо хорошо размешать и выпить за один прием.
- На 100 г кровохлебки лекарственной выливают стакан кипятка, варят ещё 30 минут, а затем процеживают. Принимают 4-6 раз в день по 1 столовой ложке отвара разведенного на ¼ стакана воды. Эффективно растение не только благодаря вяжущим свойствам, но и сильному бактерицидному действию.
- Три столовые ложки измельченных ветвей молодого шиповника нужно залить 0,5 л воды, прокипятить на слабом огне 10 минут, настаивать ещё 1 час, а затем поцедить через несколько слоев марли. Принимать по 2 столовые ложки 3-4 раза в день до еды при поносе и других диспепсических явлениях.
- Корень шиповника (предварительно измельченный) заливают 2мя стаканами воды, кипятить на слабом огне 10 минут, настаивать 1 час, процедить. Пьют получившуюся жидкость по 100 мл 3-4 раза в день.
Не стоит использовать эти средства после прекращения диареи, так как сильно вяжущие вещества при передозировке могут стать причиной запора.
Так как за диареей и болью в правом подреберье может стоять ряд заболеваний, то используются несколько лечебных столов для поддержания нормального пищеварения:
- Диета № 2 – используется при заболеваниях кишечника (колитах и энтеритах) в период обострения, помогает уменьшить симптомы
- Диета № 4 – устраняет расстройство стула и нормализует тонус мускулатуры кишечника во время обострения заболеваний, сопровождающиеся поносом.
- Диета № 5 – необходима при заболеваниях печени или желчных путей, таких как гепатиты, холецистит и другие.
- Диета № 5б – применяется при хроническом панкреатите, для нормализации выработки ферментов и переваривания пищи.
При проявлении нескольких заболеваний используется сочетание диет. Так как на первое место часто выступают именно симптомы диареи, к любой диете добавляют рекомендации стола №4.
- Сдоба
- Соления
- Маринады
- Консервы
- Холодные напитки
- Мороженое
- Пшено
- Ячневая крупа
- Кофе с молоком
- Грибы
- Колбаса
- Бобовые
Когда обострение диареи проходит, общие принципы диеты не должны меняться. При возвращении к активному образу жизни привычное питание внедряется постепенно.
Нередко расстройство кишечника сопровождается симптомами, побуждающими человека пройти дополнительное медицинское обследование. Если болит правый бок и понос, чаще всего это свидетельствует о наличии серьёзной патологии. Своевременная диагностика и квалифицированное лечение позволит решить проблему и не подвергнуть жизнь опасности.

Причины заболевания
Боль в правом боку, сопровождающаяся поносом, свидетельствует о наличии различных заболеваний. Чтобы правильно определить причину, важно знать особенности каждой болезни и симптоматику.
Боль в правом подреберье и понос может появляться при таких заболеваниях пищеварительной системы:
- аппендицит;
- язвенный колит;
- болезнь Крона;
- энтерит;
- острая фаза холецистита;
- гастрит;
- панкреатит.
А также неприятные симптомы вызываются такими кишечными инфекциями:
- сальмонеллез;
- дизентерия;
- ботулизм.
Чтобы правильно лечить заболевание, важно уметь по симптомам определять, с каким заболеванием пришлось столкнуться и какой должна быть первая помощь. Некоторые из упомянутых состояний представляют опасность для жизни человека.
Вначале стоит рассмотреть заболевания, вызывающие расстройство кишечника и боли с правой стороны живота.
Аппендицит – это заболевание, которое развивается из-за закупорки аппендикса, небольшого червеобразного отростка в прямой кишке. В нём начинает накапливаться жидкость, каловые камни и гной. Определить начало болезни можно по таким признакам:
- тупые боли с правой стороны;
- тошнота и рвота;
- температура;
- метеоризм;
- дискомфорт при мочеиспускании;
- снижение аппетита;
- судороги.
Заболевание можно диагностировать следующим способом:
- пальпация области живота;
- ультразвуковое исследование;
- анализ крови и мочи.
Если не оказать своевременную помощь, может произойти разрыв аппендикса, болезнь перейдёт в перитонит и высок риск смертельного исхода.
При этом заболевании страдает слизистая оболочка толстого кишечника. Это вызывает воспалительный процесс, отёчность и небольшие язвы. Признаки заболевания следующие:
- спазматические боли;
- понос до 5 раз в день;
- температура;
- слабость;
- тошнота и рвота.
По мере прогрессирования заболевания может появиться кровь в каловых массах, снижение уровня гемоглобина и тахикардия. Точно установить диагноз можно после таких исследований:
- анализ крови;
- фиброколоноскопия;
- рентген.
Как правило, заболевание полностью не вылечивается. Можно достичь длительного периода ремиссии. Для этого применяется такая терапия:
- глюкокортикостеродиды;
- кровоостанавливающие средства;
- спазмолитики;
- противовоспалительные медикаменты;
- цитостатики.
Болезнь может привести к большой кровопотере. В некоторых случаях применяется хирургическое вмешательство, и часть кишечника, поражённая язвами, удаляется.
Воспалительное заболевание, которое затрагивает весь кишечник. Точная этиология неизвестна. Симптомы болезни таковы:
- температура до 40 градусов;
- боли в животе справа;
- вздутие;
- тошнота;
- кал с кровью;
- сыпь;
- уменьшение остроты зрения;
- ранки во рту.
Лечение медикаментозное. Назначается диета, обогащённая белками и витаминами.
Этиология заболевания – проникновение инфекции, воздействие токсинов и гельминтов. Признаки энтерита следующие:
- слабость;
- диарея с пастообразным калом;
- авитаминоз;
- снижение массы тела;
- тошнота.
Проводятся такие исследования:
- копрограмма;
- эндоскопия;
- исследование крови;
- анализ кала;
- контрастный рентген.
Лечение проводится в стационаре. При обнаружении симптомов недуга необходимо обратиться за медицинской помощью.
Болезнь развивается на почве паразитарных заболеваний и неправильного питания. Люди, страдающие этим недугом, обычно отмечают такие симптомы:
- боли под рёбрами справа, которые усиливаются после приступа рвоты;
- иррадиация дискомфорта в плечо и ключицу.
Успешная борьба с болями проводится с помощью тёплой грелки, но этим нельзя злоупотреблять и следует срочно обратиться за медицинской помощью.
При гастрите пациента мучают боли, независимо от приёма пищи. Тошнота отличается большим содержанием слизи, может быть кровь. Понижается давление, аппетит. Человек, страдающий этим заболеванием, быстро слабеет. Боли отдают в правую сторону. По мере прогрессирования болезни развивается тахикардия и головная боль.

Лечение в основном медикаментозное. Назначается диета. Основная цель – поразить бактерию, вызвавшую недуг – Хеликобактер.
Панкреатит сопровождается различными симптомами. Болезнь затрагивает поджелудочную железу. Она воспаляется, а ферменты, вырабатываемые органом, начинают отравлять другие системы.
Панкреатит сопровождается такими симптомами:
- боль внизу левого подреберья, переходящая в правую сторону по линии расположения органа;
- желтушность глазных склер и бледность кожи;
- сухость слизистой оболочки рта;
- мучительная рвота;
- перепады артериального давления;
- сбои в работе кишечника;
- липкий пот;
- повышенное газообразование.
Если появились симптомы панкреатита, необходима врачебная помощь, так как домашними методами остановить рвоту практически невозможно.
Лечение проводится в условиях больницы. Пациентам вводят препараты, останавливающие рвоту, выводящие избыток жидкости и снимающие отёчность внутренних органов.
В течение первых 3–5 дней в лечение включается голодание. Допускается употребление только тёплой воды. Режим питания восстанавливается постепенно.
Некоторые инфекционные заболевания сопровождаются болями с правой стороны и диареей. В некоторых случаях требуется специфическое лечение.
Заразиться сальмонеллой можно от домашних животных, других заражённых людей и инфицированные продукты питания. Симптомы появляются через 6–8 часов после попадания инфекции:
- головные боли;
- тошнота и рвота;
- дискомфорт в правом подреберье;
- обморок;
- головокружение;
- боли в кишечнике.
Лечение должно заключаться в применении специфических препаратов. Важно своевременно обратиться в больницу. Необходимо использовать регидратационные меры, чтобы не допустить обезвоживания.
Во время заболевания отмечается общая интоксикация. Симптомы таковы:
- температура;
- диарея;
- озноб;
- сухость слизистых оболочек;
- головная боль;
- не уменьшение симптомов после дефекации;
- боли справа.
Лечение включает соблюдение диеты, применение специальных препаратов и питьевой режим.

Болезнь начинается после проникновения в организм специфического токсина. Симптомы таковы:
- мушки перед глазами;
- дыхательная недостаточность;
- боль в животе;
- рези справа;
- понос;
- тошнота и рвота.
В лечение включается промывание желудка, использование сорбентов и применение специальной сыворотки, нейтрализующей воздействие токсинов.
Особенности помощи беременным
Если при беременности появилось расстройство кишечника и при этом болит справа, необходимо безотлагательно вызвать скорую помощь.
Развитие поноса приводит к быстрому обезвоживанию, что грозит тяжёлыми патологиями плода. Ребёнок начинает отставать в развитии, высок риск выкидыша.
Боли с правой стороны, сопровождающиеся расстройством кишечника, свидетельствуют о заболеваниях, большинство из которых требует неотложной медицинской помощи. Поэтому при возникновении вышеописанных симптомов необходимо обратиться в больницу за получением квалифицированной помощи.
Информация на нашем сайте предоставлена квалифицированными врачами и носит исключительно ознакомительный характер. Не занимайтесь самолечением! Обязательно обратитесь к специалисту!

Гастроэнтеролог, эндоскопист. Доктор наук, высшая категория. Стаж работы 27 лет.
Область, расположенную под нижними ребрами со стороны спины, тоже можно считать левым и правым подреберьем, хотя более понятное название — поясница. Спереди, говоря о подреберье, мы имеем в виду область печени, прилегающую нижним краем к реберной дуге.
Если рассматривать эту зону в переднезаднем направлении, то мы убедимся, что боль в правом подреберье, отдающую в спину, может вызвать разная патология. Диагностика причин болей очень сложна. Необходимо учитывать топографические особенности и анатомическое строение всех локальных структур и возможность иррадиации.
Область подреберья хорошо защищена плотными мышцами живота и спины, реберным каркасом, листками брюшины, диафрагмой. Здесь плотно прилегают друг к другу важные паренхиматозные органы.
Почка расположена забрюшинно на уровне от III поясничного до XI грудного позвонка. Самым последним ребром пересекается по задней поверхности на границе верхней и средней трети. Поддерживается связками, особым мышечным ложем и внутрибрюшным давлением, создаваемым сокращением брюшного пресса и диафрагмы.
Далее к передней поверхности на уровне верхних 2/3 прилежит печень, к нижней 1/3 — изгиб ободочной кишки. Центральная зона соприкасается с двенадцатиперстной кишкой. На поверхности печени имеются анатомические ямки, куда компактно помещаются правый полюс почки, головка поджелудочной железы, изгиб двенадцатиперстной кишки, желчный пузырь.
Листки брюшины окружают их полностью или частично. Мощные связки прикрепляют к диафрагме. Возможные причины болей мы рассмотрим в зависимости от локализации источника и с учетом характера распространения.
Если боль распространяется по подреберью сзади наперед
Наиболее частой причиной являются заболевания почек и костно-мышечного аппарата.
Воспаление в почечных лоханках вызывается инфекцией, поступившей с кровью из хронических очагов (фурункулов, небных миндалин, гайморовой пазухи, остеомиелита, внутренних половых органов) и из мочевыводящего тракта. Заболевание может быть одно- и двусторонним, острым и хроническим. При хроническом варианте течения образуются гнойники в тканях почки.
При острой форме симптоматика быстро нарастает: повышается температура до 39 градусов, у пациента озноб, интенсивное потовыделение, тошнота, головная боль, резкая слабость. Затем при правостороннем процессе появляется боль в правом подреберье сзади со спины.
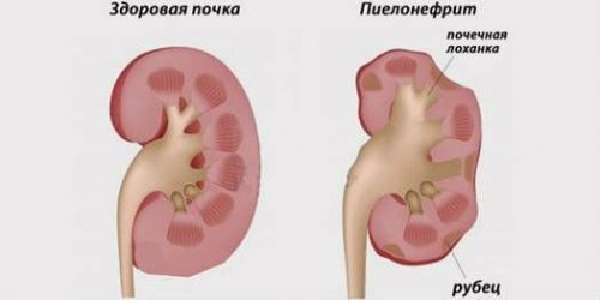
Хронический пиелонефрит приводит к рубцеванию части паренхимы
Сначала она локальная, затем распространяется по подреберью кпереди в живот. При воспалении обеих почек — становятся опоясывающими. Больного беспокоят рези при мочеиспускании и учащенные позывы.
Гнойные осложнения развиваются по типу мелких множественных гнойничков (апостематозный пиелонефрит) или карбункулов, фурункулов. С пиелонефритом связана почечнокаменная болезнь, обеспечивающая благоприятные условия для инфицирования паренхимы.
Диагноз ставится на основании показателей анализа мочи (лейкоциты, гной, слизь, эритроциты), теста по Нечипоренко, подтверждения наличия инфекции при бак посеве. Аппаратные методики (УЗИ, экскреторная урография). При необходимости проводят цистоскопию и ангиографию почечных сосудов. Обязательна консультация гинеколога для женщин, у мужчин уролог исследует простату.
В лечении применяют диету, антибактериальные средства, противовоспалительные и мочегонные травы. При отсутствии результата и угрозе сепсиса удаляют гнойник в почке хирургическим путем вместе с пораженным участком органа. Если почка нежизнеспособна, то проводят нефрэктомию.
Образуется из-за выпадения солей в осадок, их склеивания в нерастворимые конкременты (камни). Причиной служит нарушенный обмен веществ, местный хронический воспалительный процесс, состояния, сопровождающиеся значительной потерей жидкости (поносы, рвота, отсутствие достаточного питья в жару, бесконтрольное использование мочегонных средств).
Наиболее часто обнаруживаются камни из кристаллов оксалатов, фосфатов и уратов.
Основной признак болезни — приступ почечной колики: острая боль в пояснице и в боку с иррадиацией в подреберье спереди, вниз живота, пах и наружные половые органы. Он вызван перекрытием камнем путей оттока мочи, спастическим сокращением мышечного слоя мочеточника.
Часто провоцируется перенесенной тряской в транспорте, бегом или прыжками в спортивном зале, тяжелой физической нагрузкой. На высоте болей пациенты возбуждены, возможна рвота, головная боль, вздутие живота, запор. Приступ длится от нескольких минут до 5–6 часов. По окончании с мочой выделяется свежая кровь.

В межприступном периоде пациент ощущает тупые боли в пояснице
Для диагностики, кроме анализа мочи, необходимы контрастные методы рентгеновского исследования мочевыделительных путей, УЗИ, цистоскопия. В лечении используется диета в зависимости от типа солевого осадка мочи, мочегонные травы, уроантисептики, витамины для восстановления правильного метаболизма, специальная минеральная вода. Отсутствие эффекта и частые приступы — показания для оперативного удаления камня.
При полученной закрытой травме правой стороны грудной клетки и поясничной области чаще всего страдают ребра. На ребра приходится до 15% от всех переломов. Важная особенность — возможность ранения внутренних органов.
Обязательно повреждается сосудисто-нервный пучок, питающий мышцы. Чаще ломаются ребра от V до VIII пары. Начиная с IX и ниже, переломы встречаются редко, поскольку эти ребра имеют достаточную подвижность.
Боль — один из основных признаков перелома. Она максимальна в зоне травмирования, отдается по межреберью кпереди. Типично усиление при дыхании, движениях, кашле. Уменьшается в сидячем положении.
Одновременно у пострадавшего наблюдаются:
- поверхностное учащенное дыхание;
- отставание травмированной части грудной клетки;
- кровоподтек и отечность в месте перелома.
При нескольких отломках врач ощущает при пальпации хруст, звук трения костей. В случае осложнений развиваются:
- подкожная эмфизема — из-за повреждения ребром ткани легкого воздух выходит под кожу;
- кровохарканье — дополняет картину поврежденного легкого;
- пневмоторакс — затягивание воздушной струи в плевральную полость, может сместить легкое в средостение и вызвать остановку сердца, плевропульмональный шок;
- гемоторакс — скопление крови в плевральной полости.
- воспаление легкого.
Диагностика начинается с осмотра, врач обращает внимание на кровоподтек, невозможность пациентом глубоко вздохнуть, болезненность и местные признаки при пальпации
В сомнительных случаях используются пробы на сдавливание грудной клетки, наклон туловища в здоровую сторону. При переломе ребер болезненность резко усиливается. Рентген подтверждает наличие костных отломков. Лечение сводится к обезболиванию с помощью блокады введением спиртового раствора Прокаина, наложению циркулярной повязки для создания неподвижности.
Образуется скоплением крови в результате разрыва сосудов, повреждения органов, переломов костей таза, ребер, позвоночника. Возможная причина — сильный удар при ДТП, падении с высоты. Гематома может вместить до 3 л крови. В зоне правого подреберья травме подвержены паренхиматозные органы (печень, почки, поджелудочная железа).
В зависимости от глубины и характера поражения органа выделяют разрывы:
- поверхностные — их глубина до 3 см;
- глубокие — проникают глубже 3 см;
- центральные — локализуются в области ворот органа;
- подкапсульные — повреждения носят поверхностный или центральный характер при сохраненной капсуле;
- отрыв и размозжение части или всего органа.
Полые органы правого подреберья (желчный пузырь, двенадцатиперстная кишка) при травме повреждаются в виде: надрыва оболочки, полного разрыва, отрыва или размозжения. Характер болей определяется тяжестью травмы.
Пациенты жалуются на резкую боль в животе, под ребрами, по боковой поверхности, в пояснице, при движениях она становится нестерпимой, головокружение, слабость, обусловленную кровопотерей, в шоковом состоянии возможен парез кишечника с прекращением перистальтики.
При небольшой гематоме симптоматика скудная: тупые или ноющие боли, которые вызваны сдавлением окружающих органов. В диагностике важен опыт врача, умение пальпировать живот, выяснять сопутствующие признаки боли. Помогает УЗИ, магниторезонансная томография.
Лечение необходимо как можно раньше. Проводится борьба с шоком терапевтическими средствами, введение кровоостанавливающих препаратов. В случаях тяжелой травмы необходима операция по остановке кровотечения.
Если болит в подреберье спереди с иррадиацией в спину
Существует достаточно обратных вариантов болевого синдрома в подреберье. Рассмотрим заболевания, которые вызывают боли в правом подреберье с иррадиацией в спину.
Образование камней и воспаление в желчном пузыре связаны общими отягчающими обстоятельствами. Что первично – инфекция или застой желчи, – выяснить сложно. Одна патология осложняет и провоцирует другую. Существует калькулезный холецистит, объединяющий обе нозологии.
Воспалительный отек или камни в пузыре вызывают растяжение органа и болевые ощущения в правом подреберье. Обострение холецистита сопровождается резкими болями, отдающими в спину, высокой температурой, тошнотой, рвотой горечью, отрыжкой.
Провоцируют состояние: нарушение диеты (жирная, острая и жареная еда), длительные голодные дни, перерывы в приеме пищи, прием алкоголя, стрессовые ситуации, физическая работа, инфекционные болезни.
Вне обострения боли носят тупой, ноющий характер. Приступ желчекаменной болезни отличается отсутствием повышения температуры, внезапной болью режущего типа в подреберье справа и иррадиацией по правой стороне живота в бок и спину, правое плечо, ключицу, лопатку.
Из-за выброса в кровь билирубина у пациента желтеют склеры, затем кожа. Отмечается серый цвет кала, темная моча.
Приступ прекращается, если камень выходит в кишечник. При длительной закупорке желчного пузыря, появлении пульсирующей боли необходима срочная операция, поскольку гангренозный или флегмонозный желчный пузырь может в любой момент разорваться. Содержимое попав в брюшную полость вызовет тяжелый перитонит.
В диагностике используются биохимические тесты, определение билирубина в крови и моче, УЗИ области печени. Пациентам в терапевтических и профилактических целях рекомендуется соблюдать строгую диету и режим питания.
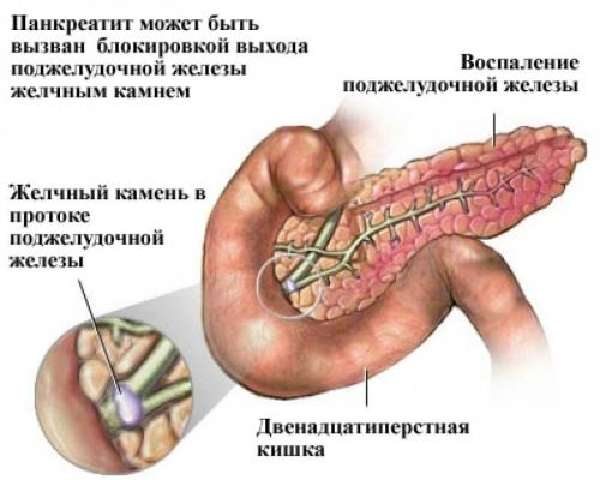
Одна из причин воспаления поджелудочной железы — нарушение оттока секрета
Воспаление поджелудочной железы провоцируется желчекаменной болезнью, холециститом и дуоденитом, приемом алкоголя, травмами органа, увлечением жирной и острой пищей. Протекает в острой и хронической форме. Они отличаются по интенсивности клинических проявлений, возможностям тканей к восстановлению функций и структуры.
Хронический панкреатит сопровождается необратимым замещением паренхимы рубцовой тканью. Боль в правом подреберье опоясывающего типа характерна для поражения головки поджелудочной железы. Одновременно возникают:
- тошнота со рвотой;
- повышается температура;
- нарастает слабость;
- вздутие живота;
- понос с жирной пленкой, покрывающей кал;
- снижение аппетита.
Для постановки диагноза исследуют ферментный состав крови, мочи, копрологический анализ. С помощью УЗИ, компьютерной томографии удается выявить отечность органа, нарушение проходимости протоков. В лечении используются: жесткая диета с голодом в первые дни, противовоспалительные средства, ферменты, спазмолитики, витамины.
Болезнь чаще всего является осложнением холецистита, гнойного аппендицита, острого некроза поджелудочной железы, сепсиса. Под нижней поверхностью печени между петель кишечника формируется осумкованный гнойник.
Симптоматика различается в зависимости от основного заболевания. Чаще всего среди признаков:
- интенсивные постоянные боли справа под ребрами, усиливаются при дыхании, иррадиируют в спину, ключицу, лопатку, плечо;
- высокая температура с ознобом;
- сердцебиение и склонность к гипотонии;
- выраженная интоксикация (тошнота, головная боль).
Возможно менее выраженное течение с умеренными болями, невысокой температурой. Для болевого синдрома характерно усиление при нажатии на область печени.
В диагностике используются УЗИ, компьютерная томография, показатели крови. Необходимо стационарное лечение антибиотиками, дезинтоксикация на фоне проведения операции по дренированию абсцесса.
Воспаление червеобразного отростка не всегда протекает классически. Болезнь провоцируют каловые массы, закупорившие просвет, нарушенное кровоснабжение, снижение перистальтики толстой кишки.
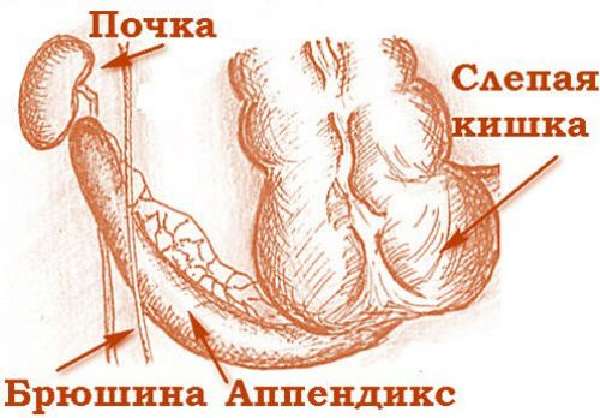
Аппендикс свободным краем может уходить в подпеченочное пространство и за брюшину
Атипичная боль во время приступа может возникнуть в правом подреберье. Ее усиливает дыхание, кашель, движения, положение на левом боку. Может вначале носить ноющий характер, отдавать в спину, сопровождаться недомоганием, тошнотой.
Затем температура повышается до высоких цифр, появляется рвота, неустойчивый стул, боли становятся интенсивнее. Для нагноения характерна пульсация в правой подвздошной зоне. Диагностические признаки сложно отличить от других заболеваний правого подреберья.
Поэтому врачи наблюдают динамику болезни, проводят повторные исследования крови. Очень важно своевременно прооперировать пациента и удалить воспаленный отросток. С каждым часом возрастает риск разрыва и перитонита. До и после операции назначаются антибиотики.
Когда боли в подреберье вызывают болезни органов дыхания?
Общая пограничная зона (диафрагма) и участие в акте дыхания способствуют отраженным болевым проявлениям в правом подреберье при болезни легкого и плевры с правосторонней локализацией.
Острое воспаление легочной ткани вызывается бактериальной флорой, вирусами, грибковой инфекцией, паразитами. Наиболее часто сопровождается болями в правом подреберье крупозная пневмония. Изменения легочной ткани проходят четыре этапа:
- прилив — вызывает наполнение легочных сосудов кровью и выход фибрина в альвеолы;
- красное опеченение — ткань уплотняется, по структуре становится похожей на печеночную, увеличивается число эритроцитов;
- серое опеченение — эритроциты распадаются, в альвеолах накапливаются лейкоциты;
- разрешение — обратное развитие процесса и восстановление ткани легкого.
Острая боль возникает в области лопатки, в других частях грудной клетки. Она способна иррадиировать в правое подреберье, живот. Боль усиливается при кашле, резких движениях, физической нагрузке. У пациентов повышена температура, одышка, откашливается мокрота с прожилками крови.
Диагноз подтверждается при перкуссии и аускультации легкого, на рентгенограмме. Имеются характерные изменения в крови, в анализе мокроты. Пневмонию лечат антибактериальными средствами или в зависимости от причины противогрибковыми и противовирусными препаратами.
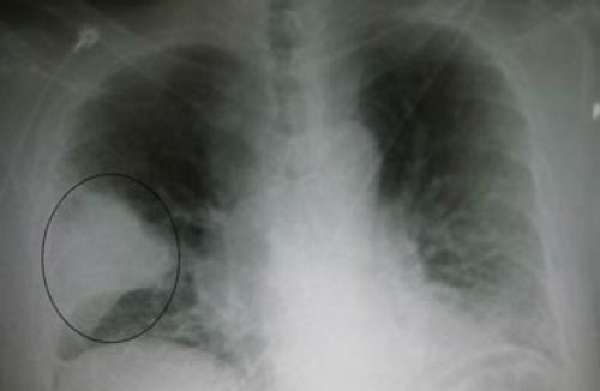
Судя по снимку, поражена целая доля правого легкого, она полностью выключается из дыхания
Воспаление плевральных листков сопровождает пневмонию, туберкулез, травмы грудной клетки, острый панкреатит, аллергические проявления. Характерны интенсивные режущие боли в грудной клетке, области лопатки, в пояснице, под ребрами. Пациента беспокоит одышка, болезненный кашель, высокая температура, выраженная интоксикация.
Диагноз подтверждается при рентгеновском обследовании. Лечат плеврит антибактериальными препаратами, противотуберкулезными и антигистаминными средствами. При значительном скоплении жидкости проводят пункцию с откачиванием и промыванием плевральной полости, в нее вводят антибиотики. Боли в спине и под ребрами нельзя рассматривать изолированно без других проявлений и по ним ставить диагноз. Симптом оценивается только после обследования и выявления причины.
Читайте также:


