Болит спина когда долго стоишь в наклоне
При заболеваниях позвоночника страдают нервные корешки, слабеют мышцы, истончаются межпозвонковые диски. Из-за этого зачастую во время ходьбы и при наклонах болит спина в области поясницы. При появлении такого симптома необходимо получить консультацию ортопеда или невролога.
Почему появляется боль в пояснице при движении?
На поясничный отдел приходится большая нагрузка, однако здоровый организм ее равномерно распределяет и компенсирует. При патологиях позвоночника возникают проблемы с правильным распределением нагрузки, вследствие чего и возникает боль в пояснице при ходьбе и стоянии, во время наклонов или в определенном положении тела. Неприятные ощущения могут появляться при повреждении межпозвонковых дисков, травмировании или смещении позвонков, искривлении позвоночника, наличии остеофитов, слабости мышечного корсета.

Вызывать неприятные ощущения в поясничной области могут различные заболевания воспалительного, деформирующего, дегенеративно-дистрофического характера, а также травмы.
Основные причины того, почему при ходьбе болит поясница:
- остеохондроз;
- ретролистез (смещение позвонков);
- артроз;
- искривление позвоночника;
- протрузия, межпозвонковая грыжа;
- воспаление мышц.
Все эти нарушения могут развиться в любом возрасте. Без медицинской помощи они вызывают прогрессирующий болевой синдром, снижение подвижности, угасание чувствительности и осложнения со стороны внутренних органов. При запущенных патологиях зачастую требуется операция, причем окончательное выздоровление уже невозможно. Вовремя же начатое лечение позволяет полностью восстановить ткани, устранить неприятные симптомы, вернуть нормальную чувствительность и свободу движения.
Причины развития болезней позвоночника
Помимо генетической предрасположенности, к заболеваниям позвоночника приводит множество факторов.
Стать причиной болезненности в пояснице могут:
- рывковое поднятие тяжестей;
- частое ношение тяжелых предметов в одной руке или на одном плече;
- повторяющиеся микротравмы при тяжелом труде или занятиях спортом;
- переохлаждение;
- ожирение (вызывает повышенную нагрузку на позвоночный столб);
- неправильное питание;
- обезвоживание;
- инфекционные заболевания;
- гиподинамия.
При слабой двигательной активности нарушается кровообращение, ослабевают мышцы и связки, ухудшается питание тканей, постепенно истончаются межпозвонковые диски, смещаются позвонки. Важные элементы профилактики патологий позвоночника – ежедневная зарядка и прогулки, которые дают мышцам необходимую нагрузку.
Болезненность при артрозе и остеохондрозе
Без лечения эти патологии приводят к:
- нарастающей боли;
- снижению чувствительности конечностей;
- ухудшению подвижности;
- развитию осложнений, в том числе запоров, импотенции, энуреза;
- повреждениям спинного мозга, параличу.
Обратите внимание: заболевания позвоночника долгое время почти никак не проявляются. Сначала поясница болит после поднятия тяжестей или долгой ходьбы. Затем появляется боль в пояснице при наклоне вперед и поворотах. Постепенно болевые ощущения становятся постоянными и усиливаются практически от любого раздражителя. Боль в пояснице может возникнуть даже просто при глубоком вдохе. Также для артроза и остеохондроза характерно появление хруста и щелчков при движении и постепенное снижение двигательной функции.
Что делать, если болит поясница после физических нагрузок?
При появлении болезненности в пояснице обязательно нужна консультация врача, однако некоторые меры для облегчения состояния при отсуствии противопоказаний можно принять и самостоятельно:
- снять давящую одежду;
- выпить обезболивающее;
- полежать в удобном положении;
- принять теплую ванну;
- прогреть спину с помощью грелки или шерстяного шарфа.
Во время обострения нужно избегать поднятия тяжестей и длительной ходьбы. Если болезненность не проходит больше суток или боль в пояснице настолько сильная, что, как говорится, не дает разогнуться, лечение нужно начинать срочно. В этих случаях попытки самопомощи не принесут пользы и могут даже ухудшить состояние.
Диагностика и лечение
На приеме необходимо рассказать врачу о том, что предшествовало появлению болезненности (ушиб, тренировка). Важна также информация о вашем образе жизни: спровоцировать патологии позвоночника могут сидячая работа, частое нахождение в положении стоя, тяжелый физический труд. Уточните локацию и характер боли:
- ноющая;
- стреляющая;
- давящая;
- с ощущением жара;
- колющая или режущая;
- усиливающаяся при изменении положения тела;
- постоянная или приступообразная.
После осмотра врач направит вас на диагностические процедуры:
- рентген;
- МРТ, КТ;
- УЗИ сосудов;
- лабораторные анализы;
- и другие.

После установления диагноза будет назначено лечение. Оперативное вмешательство требуется только на поздних этапах развития заболеваний позвоночника. На ранних стадиях для полного выздоровления бывает достаточно терапевтических методов:
- приема лекарственных средств;
- физиопроцедур;
- массажа;
- лечебной гимнастики;
- мануальной терапии;
- рефлексотерапии (иглоукалывания).
Обычно при прогрессирующих заболеваниях позвоночника назначаются противовоспалительные препараты, хондропротекторы, миорелаксанты, витаминные комплексы и некоторые другие средства.
В самом начале развития патологий приема лекарств нередко удается избежать. Все нарушения устраняются с помощью физиолечения:
- ИК-терапии;
- УФ-терапии;
- ударно-волновой терапии;
- магнитотерапии;
- лечебных ванн;
- и других процедур.
На более поздних стадиях физиотерапия является не единственным, но одним из основных лечебных методов. Она направлена на подавление воспалительных процессов, снятие болевого синдрома и чрезмерного напряжения мышц, нормализацию кровообращения и ускорение регенерации тканей.
ЛФК восстанавливает двигательные функции, улучшает кровоснабжение тканей и укрепляет мышечный корсет.
Для профилактики болезней позвоночника старайтесь больше двигаться, но не перенапрягайтесь. Делайте зарядку, занимайтесь лечебной физкультурой, плавайте. Избегайте рывковых движений при поднятии тяжестей. Для равномерного распределения нагрузки старайтесь носить не сумки, а рюкзаки.
Гиподинамия негативно сказывается на состоянии опорно-двигательного аппарата, позвоночника. Гиподинамия развивается не только при сидячем образе жизни, она также имеет место, если человек долгое время стоит относительно неподвижно. Это состояние способно значительно усложнить профессиональную деятельность некоторым людям. Почему болит спина, когда долго стою, чем это может быть опасно? Ответы на эти вопросы приведены в материале.
- Почему болит спина, когда долго стоишь?
- Методы диагностики
- Лечение
- Последствия не лечения
- Профилактика
- Вывод
Почему болит спина, когда долго стоишь?
Защемление нерва – самая частая причина возникновения дискомфорта в спине во время долгого гиподинамичного положения. Развивается оно на фоне нагрузки на позвонки, межпозвоночные диски, которые смещаются при статической нагрузке, зажимая нерв. Происходить это может в любом отделе позвоночника, но наиболее вероятно – в пояснично-крестцовом, так как там нервных окончаний больше всего.
Вторая причина – гипертонус, спазм мышц, также развивающийся при статических нагрузках. Он напрямую связан с предыдущим явлением – позвонки сближаются, а мышцы приходят в тонус для того, чтобы этого не допустить. Их напряжение, спазм болезненны, а также они могут защемить нервные окончания.
В наибольшей степени появлению симптоматики подвержены пациенты, страдающие:
- Остеохондрозом – позвоночные диски уже истончены, позвонки сближены;
- Сколиозом – определенные искривленные отделы позвоночника всегда испытывают нагрузку;
- Защемлением седалищного нерва – уже имеется патология, лишь усиливающаяся при статической нагрузке;
- Поясничным радикулитом – по тем же причинам.
Болезни внутренних органов почти никогда не становятся причиной возникновения симптоматики. Однако состояние опорно-двигательного аппарата не должно оставаться без внимания, и при возникновении дискомфорта нужно обратиться к врачу.

Методы диагностики
Диагностировать причину болей способен врач – ортопед, хирург, травматолог, вертебролог или невролог, а иногда и терапевт. Обследование должно включать в себя сбор анамнеза для установления наличия предрасполагающих к развитию патологии факторов, анализ симптомов, клинической картины для оценки их соответствия патологии. Важную роль играет мануальный осмотр – в ходе него можно проверить чувствительность и рефлексы, оценить степень вовлеченности нервной ткани в патологический процесс.
Для диагностики используются следующие методы:
- Рентгенограмма позволяет визуализировать косвенные признаки остеохондроза – сближение позвонков. Но состояние ткани межпозвоночного диска не отражает – для этого дополнительно назначаются КТ, МРТ. Этими же методами удается диагностировать радикулит;
- Защемление нерва определяется по результатам электронейрограммы, МРТ, КТ. Мануальный осмотр также бывает достаточно информативен, ведь компрессия способна вести к снижению рефлексов, чувствительности;
- Сколиоз диагностируется в ходе мануального осмотра, подтверждается рентгеном. Неправильная осанка определяется визуально.
В случае, когда иной патологии не выявлено, врачи говорят о напряжении мышц спины. Оно диагностируется при мануальном осмотре, пальпации. Может быть подтверждено по результатам КТ, МРТ, но из-за высокой цены эти диагностические исследования, чаще всего, не назначаются.
Лечение
Если после долгого стояния болит спина, то снять неприятные ощущения можно с помощью нестероидных противовоспалительных средств для приема внутрь (Ибупрофен, Диклофенак, Нимесулид). Они принимаются по одной таблетке при возникновении дискомфорта при защемлении нерва. Эффективно нанесение НПВС в форме гелей, мазей, на пораженную зону (Найз, Вольтарен, Диклофенак). Длительное защемление, обострение радикулита лечатся длительным приемом этих средств, физиотерапией, лечебным массажем, гимнастикой.
При спазме, гипертонусе мышц помогает массаж, лечебная гимнастика. Они расслабляют мышцы, нормализуют питание тканей. Сходным эффектом обладает согревание – местное (перцовый пластырь, мазь Тигровый бальзам) и общее (теплая ванная, ношение согревающего пояса, теплая одежда). Приобретение спазмом хронического течения является показанием к назначению физиотерапии.
При обострении остеохондроза лечение проводится НПВС-таблетками, мазями. Дополнительно назначаются хондропротекторы (Хондроксид) наружно и в виде таблеток. Важна правильная диета, препятствующая деградации тканей. На стадии восстановления осуществляются массаж, лечебная гимнастика, физиотерапия.

Последствия не лечения
Регулярные статические нагрузки на позвоночник приводят к развитию:
- Остеохондроза;
- Радикулита;
- Остеопороза;
- Артрита;
- Защемления седалищного нерва;
- Нарушению осанки, сколиозу (редко);
- Смещению позвонков.
Патологии причиняют существенный дискомфорт, потому важно принимать меры по профилактики их возникновения. А также своевременно обращаться к врачу для назначения лечения при возникновении неприятной симптоматики.
Профилактика
Профилактикой боли в спине при стоянии является укрепление, оздоровление мышечного корсета, опорно-двигательного аппарата. Чтобы неприятные ощущения перестали появляться, необходимо следовать ряду рекомендаций:
- Подвергаться нормированным полезным физическим нагрузкам – заниматься плаванием, гимнастикой, аэробикой, но исключать виды спорта, включающие прыжки, так как они оказывают нагрузку на позвоночник;
- Каждый день утром выполнять зарядку;
- По возможности, после одного часа стояния неподвижно, хотя 6-10 минут тратить на легкую разминку;
- Если есть такая возможность, в течение рабочего дня лучше периодически ходить;
- Правильно питаться для поддержания нормального состояния тканей опорно-двигательного аппарата;
- Спать на ортопедической подушке и матрасе;
- Следить за осанкой, при необходимости носить корсет;
- Своевременно пролечивать патологии позвоночника;
- Следить за весом, не допускать появление излишнего, так как он оказывает нагрузку на опорно-двигательный аппарат;
- Носить среднюю высоту каблука 4-6 см, кеды, балетки на плоской подошве также вредны для спины при длительном ношении, как высокие каблуки;
- Избегать сквозняков, переохлаждений;
- Не поднимать тяжести (максимум 5 кг).
Избегать болей полностью сложно, так как длительное стояние негативно сказывается на здоровье всего организма. Однако укрепление мышечного корсета, соблюдение других рекомендаций из списка, способно значительно снизить негативное воздействие подобных нагрузок.

Вывод
Долгое нахождение в одной позе, в том числе и стоя, вредно для организма в принципе, потому закономерно, что это вызывает неприятные ощущения, дискомфорт. Также такое положение тела способно провоцировать возникновение различных заболеваний, патологий опорно-двигательного аппарата, оказывать негативное влияние на качество жизни. Во избежание этого важно тщательно соблюдать рекомендации врача, выполнять профилактику, укреплять мышечный корсет. В этом случае боли станут беспокоить реже, а вероятность негативных последствий снизится.
Боль в спине, когда долго стоишь, связана с перенапряжением и спазмами мышц. Причин тому много. Если болезненные ощущения тревожат длительный период, следует обратиться к врачу.
Симптомы и характер боли
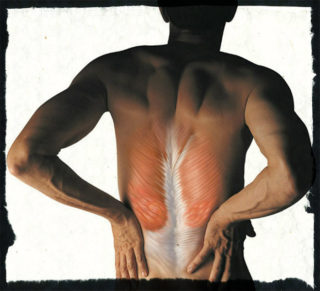
Для удержания тела в вертикальном положении мышцы спины напрягаются. При долгом стоянии и слабом мышечном корсете они быстро устают, появляются неприятные ощущения и боль. Человек выбирает удобную позу, пытаясь облегчить состояние. Дискомфорт может возникнуть и при ходьбе, а также в положении сидя или лежа. Часто скованность, боли в пояснице появляются утром после пробуждения.
Болевой синдром может быть первичного и вторичного типа. Первый является следствием нарушения мышц из-за недостатка кровоснабжения. Имеет невысокую интенсивность. В конечном итоге возникает слабость позвоночника, болит спина после долгого стояния. Вторичный тип связан с механическим повреждением мышечной ткани. В этом случае спина постепенно утрачивает гибкость, появляются хронические ноющие боли.
Неспецифический дискомфорт обусловлен большими нагрузками на связки, сухожилия, мелкие суставы. Специфические боли в спине связаны с заболеваниями и травмами. Их характер весьма разнообразен:
- хронические, постоянные ноющие;
- прострелы, резкие и сильные спазмы;
- хруст и боль при наклонах;
- боли в пояснице после длительного сидения.
Внезапный острый характер боли может появиться при поднятии ноги. При этом наблюдается повышенное потоотделение, кожа лица бледнеет.
Боль может переходить на область ягодиц, нижние конечности. У человека возникает слабость в ногах, онемение, появляется хромота.
Защемление нервных окончаний вызывает боль в районе поясницы или грудного отдела. Иногда люди такой симптом воспринимают как сердечный приступ.
Гиподинамия отрицательно сказывается на работе опорно-двигательного аппарата. Она возникает не только при сидячем образе жизни. Позвоночник страдает при стоячем неподвижном стоянии. Часто усталость зависит от профессиональной деятельности человека.
Причины и методы диагностики
Каждое болезненное состояние имеет свои причины. Физиологический характер носят боли у женщин при беременности. Дискомфорт в пояснице и спине возникает у человека при тяжелых физических нагрузках, тренировках, спортивных соревнованиях, переносе тяжестей. Стоя болит спина у людей с лишним весом.
В большей части случаев беспокойство возникает при заболеваниях опорно-двигательной системы. К ним относятся следующие состояния и патологии:
- травмы позвоночника;
- остеохондроз;
- сколиоз;
- хронические болезни с деформацией позвонков;
- протрузии, грыжи;
- воспалительные и дегенеративные процессы в суставах и мягких тканях.
Травмы позвоночника проявляются сильными болями. Они усиливаются при ходьбе, наклонах, поворотах туловища. Боль может быть резкой кратковременной или продолжительной тянущей. Иррадиирует в копчик, живот или ногу.
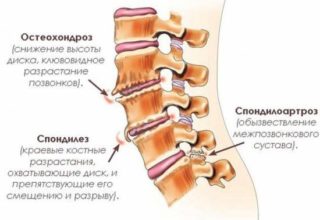
При остеохондрозе хрящевая ткань разрушается, межпозвонковые диски утрачивают эластичность. Все ткани позвоночника страдают от недостатка кровоснабжения. Возникает тупая ноющая боль, которая усиливается при движении.
Запущенная стадия сколиоза приводит к сильным болям в области лопатки и вызывает искривление позвоночника.
Болезненность в поясничном отделе иррадиирует в бедро и ягодицу, что свойственно проявлению спондилоартроза. При дегенеративных и воспалительных заболеваниях появляются костные наросты – остеофиты. Они травмируют нервные окончания, причиняя боль.
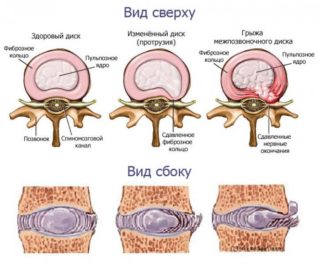
Высокие нагрузки на поясницу приводят к протрузиям позвонков. Внутренняя часть диска выпячивается, появляется грыжа. Сдавливание корешков вызывает спазм мышц. При движении возникает острая боль.
Среди других причин появления болей в спине можно отметить инфекционные заболевания мочеполовых органов и новообразования.
Установить правильный диагноз и подобрать индивидуальное лечение должен врач. Пациент проходит комплексное обследование.
- Неврологическое исследование заключается в проверке рефлексов с помощью специального молоточка.
- Методом электромиографии проверяется активность мышц, выявляются заболевания позвоночника.
- Нарушение кровообращения показывает ультразвуковая допплерография.
- Электронейрография определяет состояние периферических нервных окончаний.
- Анализ уровня плотности костной ткани показывает денситометрия.
Для обнаружения врожденных патологий и новообразований различной этиологии выполняют компьютерную и магнитно-резонансную томографию.
Как снять и предупредить боль
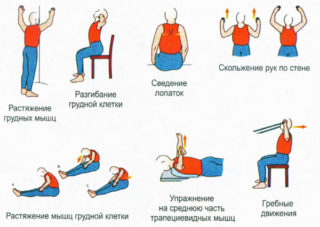
Многие заболевания имеют длительный скрытый период. Дегенеративное изменение суставов начинается, когда болей еще нет, а незначительный дискомфорт можно стерпеть. В начальной стадии есть шанс предупредить дальнейшее развитие патологии. Посильные физические нагрузки являются одним из важных мероприятий по устранению болей в спине.
При малоподвижном образе жизни для улучшения кровообращения необходимо делать периодическую разминку. Если это возможно, нужно на несколько минут изменить положение тела – немного походить, присесть или полежать. Это позволит расслабить спазмированные мышцы вдоль позвоночника.
Запущенная форма болезни может лишить человека возможности ходить. Чаще боль в спине появляется внезапно, с одной стороны. Затем она перемещается вниз, на ногу. Человеку тяжело стоять, ходить. Конечность не может сгибаться. Избавиться от боли на короткое время можно, если лечь на здоровый бок, согнув больную ногу и прижав к груди. Но облегчение быстро сменяется новым рецидивом.
Избавиться от болей в спине самостоятельно и с помощью одних народных средств не получится. Нужна комплексная консервативная терапия:
- прием обезболивающих и противовоспалительных препаратов;
- физиотерапевтическое лечение;
- мануальная терапия;
- массаж и лечебная физкультура.
Упражнения выполняют после стихания болевого симптома. Все движения должны быть плавными, недопустимы резкие наклоны и рывки.
Можно делать баночный массаж. Процедура усилит кровообращение и обмен веществ в больном месте. Хорошее действие оказывает иглоукалывание.
Положительно зарекомендовал себя метод кинезитерапии. Это специальные упражнения, которые выполняют с помощью декомпрессионных тренажеров. Устройства способствуют расслаблению напряженных мышц и формируют правильные рефлексы.
В качестве дополнительного лечения в домашних условиях можно использовать отвары и настои лекарственных трав. Для наружного применения готовят мази, растирки, компрессы. Чаще всего используют корень репейника и окопника, хрен, редьку, красный перец. В состав включают соль, горчицу, чеснок, добавляют мед.
В целях профилактики следует исключить малоподвижный образ жизни, регулярно делать утреннюю зарядку. Поможет простая ходьба – работают не только ноги, но и мышцы всего тела. Нужно следить за осанкой, спину держать прямо.

Ощущение, что больно наклоняться в разные стороны испытывали в своей жизни практически все люди, которые перешагнули за 25-летний возрастной рубеж. Многие связывают традиционно это состояние с патологиями позвоночника и даже не подозревают, какое количество заболеваний может приводить к тому, что болит поясница, больно наклоняться и разгибаться, ощущается скованность и снижение мышечной силы. Предлагаем разобраться в самых распространенных причинах.
В этой статье мы расскажем вам о том, почему больно наклоняться, какие заболевания при этом могут быть диагностированы и с помощью каких приемов можно оказать себе первую медицинскую помощь. Стоит обратить внимание на то, что самостоятельно проводить диагностику и последующее лечение не рекомендуется. Вся информация, предоставленная на странице носит исключительно ознакомительный характер. Применять эти сведения для лечения кого бы то ни было нельзя. Эффект может быть непредсказуем.
Далеко не всегда больно наклоняться в пояснице по причине проблем с межпозвоночными дисками. Это может быть симптом почечной или печеночной колики, острого панкреатита и даже аппендицита. Требуется осмотр врача. Поэтому при появлении боли постарайтесь как можно быстрее обратиться за медицинской помощью. До момента осмотра врача нельзя принимать никакие обезболивающие препараты, поскольку это затрудняет процесс диагностики.
Болит поясница и больно наклоняться
Традиционно начнем рассматривать потенциальные причины с патологий опорно-двигательного аппарата. На первом месте у нас дегенеративные дистрофические изменения в хрящевых тканях фиброзных колец межпозвоночных дисков. Это так называемый остеохондроз, который по международной классификации болезней отнесен к дорсопатии.
При остеохондрозе болит поясница и больно наклоняться в нескольких случаях:
- на начальном этапе это может стать следствием воспалительной реакции в ответ на нарушение диффузного питания хрящевой ткани (с помощью воспаления организм пытается привлечь в очаг поражения большее количество крови и лимфатической жидкости и тем самым восполнить образовавшийся дефицит);
- на стадии протрузии (снижения высоты межпозвоночного диска при обезвоживании ткани фиброзного кольца) оказывается давление на окружающие мягкие ткани, корешковые нервы и их ответвления;
- на третьей стадии (экструзии или разрыва фиброзного кольца без выхода через него пульпозного ядра) опять возникает острая воспалительная реакция и чрезмерное напряжение мышечного волокна – это становится причиной скованности движений и невозможности совершить полноценный наклон или поворот туловища;
- при развитии четвертой стадии остеохондроза (выпадение грыжи диска) происходит сложный биохимический процесс раздражения окружающих тканей белком пульпозного ядра, статического перенапряжения мышц поясницы и воспаления.
Если появились боли в пояснице и больно наклоняться, при этом вы подозреваете, что у вас остеохондроз, то необходимо обратиться к неврологу или вертебрологу. Врач должен назначить рентгенографические снимки пояснично-крестцового отдела позвоночника. Если на снимках будет видно снижение высоты межпозвоночных промежутков и нестабильность их положения в динамике, то будет рекомендовано проведение МРТ. В ходе этого обследования можно выявить грыжи, экструзии и другие виды патологии межпозвоночных дисков.
Больно наклоняться вперед и назад в пояснице
Не всегда больно наклоняться вперед при остеохондрозе. Хотя дегенеративное дистрофическое заболевание межпозвоночных дисков и лидирует в списке потенциальных причин возникновения данного симптома, но оно там далеко не единственное.
Распространённой причиной того, что больно наклоняться вперед в пояснице, являются ревматоидные поражения хрящевой и соединительной ткани. К ним можно отнести системную красную волчанку, болезнь Бехтерева, склеродермию, спондилоартрит ревматоидного характера и т.д.
Часто диагностируется болезнь Бехтерева у мужчин среднего возраста. Это заболевание характеризуется следующими клиническими проявлениями:
- боль в области поясницы и крестца;
- ощущение скованности движений в первые часы после пробуждения или после длительного пребывания в статичной позе;
- нарушение подвижности в пояснично-крестцовом отделе позвоночника (другое название болезни Бехтерева – анкилозирующий спондилит, она приводит в итоге к полной неподвижности позвоночного столба);
- боли по ходу седалищных нервов сразу в обеих конечностях;
- постепенное снижение мышечной массы в области позвоночного столба.
При проведении обследования будет выявлено превышение пределов нормы по всем ревмофакторам. Лечение – постоянное. На первый план выходит кинезиотерапия, лечебная гимнастика, остеопатия и массаж. Именно эти приемы не позволяют позвоночнику утратить полностью свою подвижность и сохраняют амортизационную способность межпозвоночных дисков.
При системной красной волчанке не просто болит поясница и больно наклоняться вперед, при этой патологии человек ощущает и другие негативные признаки. Это повышение температуры тела, резкая слабость, снижение работоспособности, понижение аппетита, головные боли, ломота в суставах и крупных мышцах нижних и верхних конечностей. При отсутствии своевременного адекватного лечения системная красная волчанка может привести к полному разрушению позвоночного столба и крупных суставов верхних и нижних конечностей.
При подозрении на любые ревматоидные процессы необходимо в первую очередь обращаться к врачу ревматологу. Этот специалист проведет полноценное обследование, поставит точный диагноз и назначит этиотропную терапию. Для профилактики образования анкилозов и для сохранения своей двигательной активности нужно проводить регулярные курсы реабилитации. Для этого лучше всего обращаться в клинику мануальной терапии. Грамотно составленный курс из лечебной гимнастики, дополненный лазерным и физиотерапевтическим воздействием, рефлексотерапией и массажем позволит сохранить физическую активность и работоспособность.
Если больно наклоняться назад и вперед и при этом испытывает ощущение скованности, как будто что-то не дает совершать полноценное движение с привычной амплитудой, то обратитесь к вертебрологу или неврологу. Вполне вероятно, что это синдром перенапряжения паравертебральных мышц на фоне корешкового синдрома.
Больно наклоняться в сторону (в бок)
Если болит спина и больно наклоняться в ту или иную сторону, то высока вероятность протрузии или выпадения грыжи определённого сегмента межпозвоночной диска. Грыжевые выпячивания бывают передние, задние, дорзальные, профузные и боковые. Именно при боковой локализации пациент испытывает наибольший дискомфорт при попытке наклонить туловище в бок.
Помимо этого, больно наклоняться в сторону при следующих патологиях позвоночного столба и окружающих его тканей:
- рубцовая деформация связочного и сухожильного аппарата после перенесенного растяжения или разрыва (рубцовая ткань не обладает физиологической эластичностью связки и сухожилия, поэтому доставляет выраженный дискомфорт);
- растяжения и разрывы паравертебральных мышц и мускулатуры, отвечающей за совершение подобных движений;
- сколиоз и другие виды искривления позвоночного столба – происходит срастание тел позвонков и становится сложно выполнять то или иное движение;
- перекос и скручивание костей таза, в том числе спровоцированное их расхождением во время беременности;
- синдром короткой конечности (при укорочении одной ноги происходит неравномерное распределение амортизационной нагрузки по позвоночному столбу и с целью компенсации наблюдается чрезмерное напряжение мышечного каркаса спины с той или иной стороны;
- деформирующий остеоартроз тазобедренного сустава.
Если больно наклоняться в бок, то нужно временно исключить данный вид нагрузки и как можно быстрее обратиться на прием к доктору. Это может быть неврологу или вертебролог. Данные специалисты проведут обследования и поставят диагноз. В зависимости от выявленной патологии будет проведено эффективное лечение.
В каких случаях следует обращаться к травматологу?
Больно разгибаться может быть при травматическом поражении тканей позвоночного столба и поясницы. Это могут быть ушибы мышечного волокна с образованием в их толще гематом. Также часто встречаются смещения тел позвонков относительно их оси. Это состояние чревато сужением просвета спинномозгового канала. Стеноз спинномозгового канала дает массу неприятных ощущений и невозможность совершать полноценные наклоны и разгибания туловища – один из них.
Стоит опасаться компрессионных переломов тел позвонков, особенно у лиц, имеющих проблемы с костной тканью. Это может быть остеопороз, остеомаляция, дефицит кальция, недостаток витамина D и многое другое. Трещины остистых отростков – это тоже повод обратиться за помощью к травматологу.
В каких же случаях при появлении боли в спине и невозможности наклониться стоит обращаться к травматологу:
- падение с высоты или неудачное приземление после прыжка на пятки;
- дорожно-транспортное происшествие, в том числе и экстренное торможение при движении на автомобиле;
- любые удары в области поясницы;
- неудачный резкий подъем непривычных тяжестей;
- проникающее ранение в области позвоночного столба.
Во всех этих случаях не стоит выяснять, почему больно наклоняться, необходимо лечь на твердую поверхность и постараться как можно меньше двигаться, чтобы случайно не повредить спинной мозг. Немедленно вызвать бригаду скорой медицинской помощи. Только рентгенографический снимок сможет помочь поставить точный диагноз.
Что делать, если болит поясница и больно разогнуться
Если болит поясница и больно разогнуться, то первое, что стоит делать – это прекратить попытки совершать те движения, которые доставляют дискомфорт. Самостоятельно купировать мышечный спазм вы не сможете с помощью физических упражнений, а вот добавить патологических изменений – вполне. Поэтому при появлении боли следует прекратить свои усилия и обеспечить пояснице полный физический покой.
Если больно разогнуться в пояснице и при этом отсутствует вероятность травматического поражения, то необходимо записаться на прием к ортопеду, вертебрологу или неврологу. Посещать участкового терапевта с целю диагностики и прохождения полноценного лечения не стоит. Это доктор не обладает достаточной профессиональной компетенцией для того, чтобы, например, исключить деформирующий остеоартроз подвздошно-крестцовых сочленений или скручивание костей таза. Как правило, участковый терапевт предпочитает всем пациентам ставить диагноз пояснично-крестцового остеохондроза начать его протокол лечения. А это в корне не верно.
Если появились боли в пояснице и больно разгибаться, то при постановке любого диагноза, связанного с поражением тканей опорно-двигательного аппарата стоит отдать предпочтение мануальным способам лечения. Они позволяют быстро и безопасно восстановить физиологическое строение тканей и исключают вероятность развития негативных последствий.
Вот лишь некоторые возможности лечения заболеваний опорно-двигательного аппарата с помощью методов мануальной терапии:
- остеопатия позволяет восстановлять микроциркуляцию крови в очаге поражения и ускорить процесс регенерации поврежденных тканей;
- массаж ускоряет восстановление эластичности тканей, снимает избыточное напряжение с мышечного каркаса спины, восстанавливает движение лимфатической жидкости;
- рефлексотерапия – за счет точечного воздействия на биологически активные зоны на теле человека происходит стимуляция процессов регенерации за счет использования скрытых резервов организма;
- лечебная гимнастика и кинезиотерапия повышает тонус мышц, улучшает кровоснабжение, восстанавливает диффузное питание хрящевой ткани межпозвоночных дисков;
- физиотерапия улучшает клеточный обмен веществ и ускоряет процесс выздоровления.
Курс лечения зависит от выявленной патологии. Рекомендуем вам подыскать клинику мануальной терапии по месту жительства и обратиться туда для прохождения полноценного лечения без вреда для вашего здоровья.
Имеются противопоказания, необходима консультация специалиста.
Читайте также:


