Что такое зуб позвонка
Содержание:
Что такое перелом зубовидного отростка С2
Как известно, перелом зубовидного отростка С2 позвонка является довольно редкой травматической патологией верхнего отдела шеи. Обычно эта травма бывает в результате ДТП, резкого удара в лоб. Чаще всего травма не совместима с жизнью и пациенты умирают на месте из-за сдавления или разрушения каудальных отделов ствола мозга и верхне-шейных отделов спинного мозга.
Классификация перелома зуба С2
Известна классификация перелома зуба С2 по Андерсон и Д Алонсо, которые выделили 3 типа перелома зуба С2. Чаще всего подлежит оперативному лечению 2 тип перелома — через талию зубовидного отростка, которая наименее кровоснабжаема и как следствие с худшей способностью к самостоятельной консолидации.
Возможные варианты лечения
- Репозиция и длительная фиксация в Галло-аппарате. Процедура не требует инвазии, но доставляет массу неудобств пострадавшему, вызывая ряд осложнений
- Операция Хармса — фиксация через боковые массы С1-С2. На мой взгляд, подходит при неудачной попытке трансдентальной фиксации. Из недостатков — сильно ограничивает повороты шеи, ограничивает подвижность в сегменте С1-С2
- Трансдентальная фиксация — самый распространенный вариант лечения данной патологии.
С учетом редкости данной травмы, врачи, работающие в нейрохирургических отделениях общего профиля (кроме НИИ травматологии или нейрохирургии) не имеют достаточного опыта выполнения данных вмешательств.
Пример лечения перелома зубовидного отростка С2 позвонка
В данной статье хочу продемонстрировать опыт лечения очень возрастного пациента с переломом зубовидного отростка С2.
Автотравма. Удар лбом о переднее сидение. Доставлена в реанимацию с глубоким тетрапарезом. На фоне лечения сила в ногах наросла, руки по-прежнему слабые.
На операции в скобе Мейфилда репозиция вывиха С1.
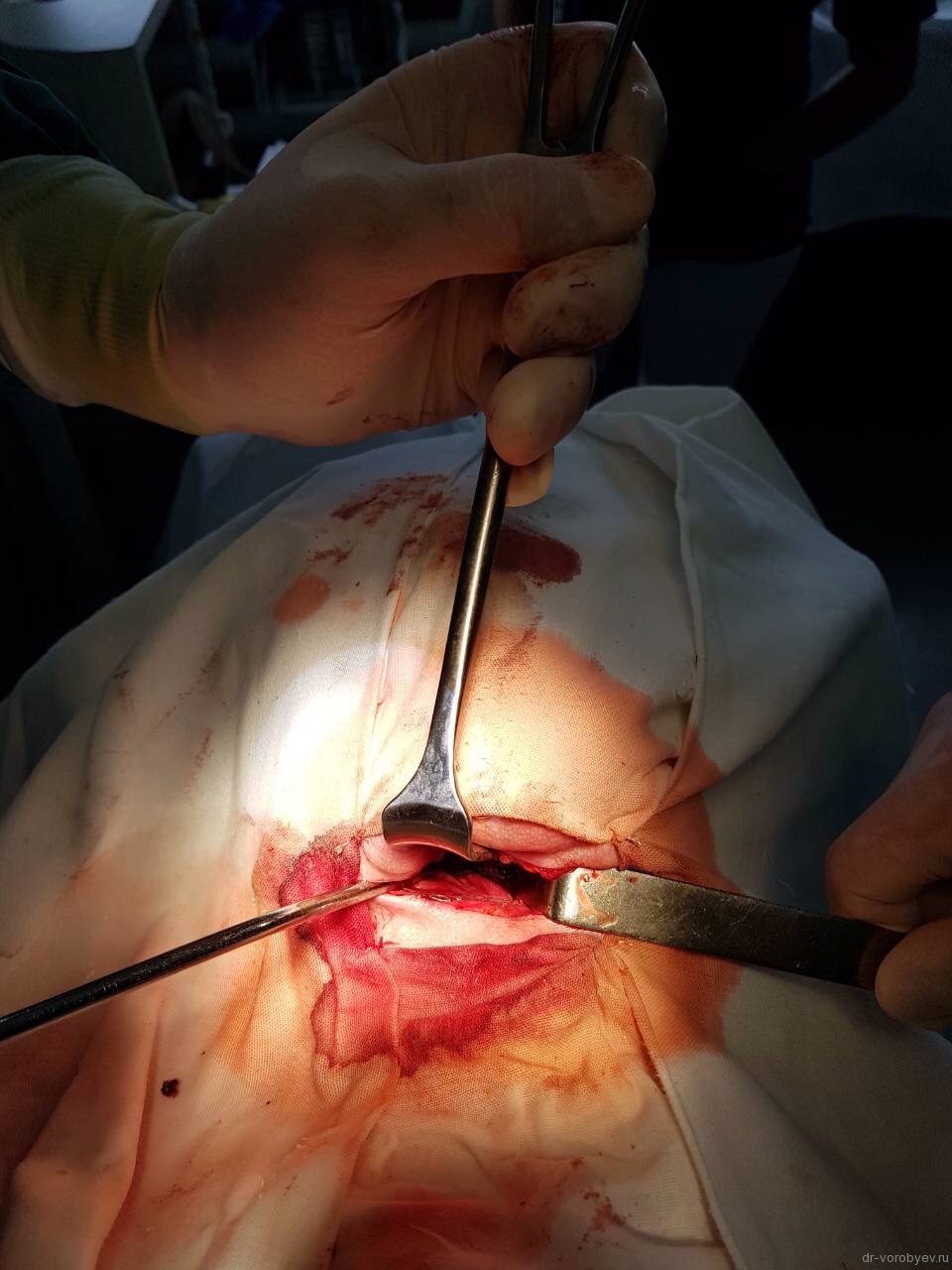
Доступ к С2 под нижней челюстью справа. Можно и слева, но правше и сподручнее справа.
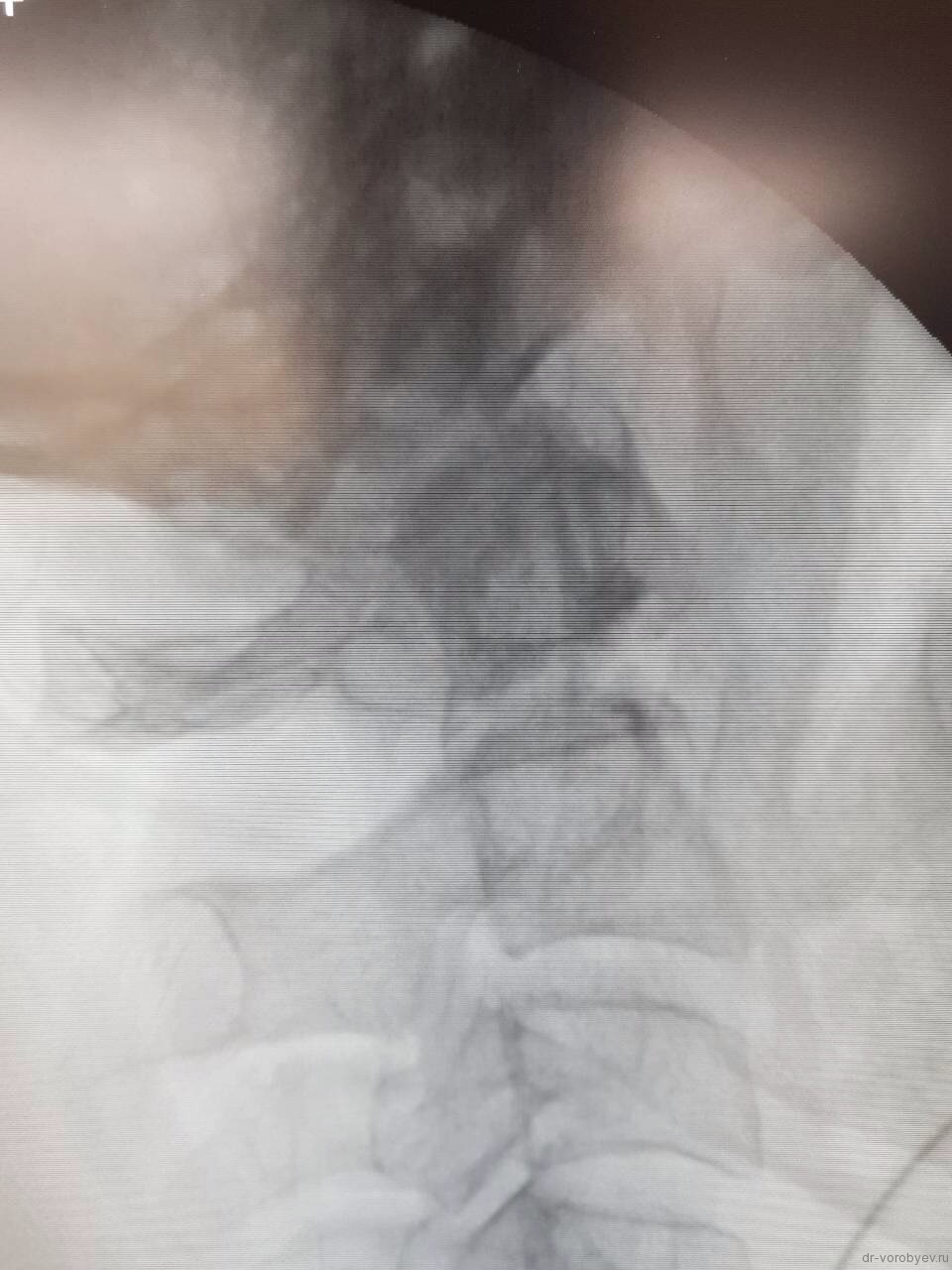
Затем под рентгеновским контролем устанавливается спица в необходимой точке ввода под нужную траекторию.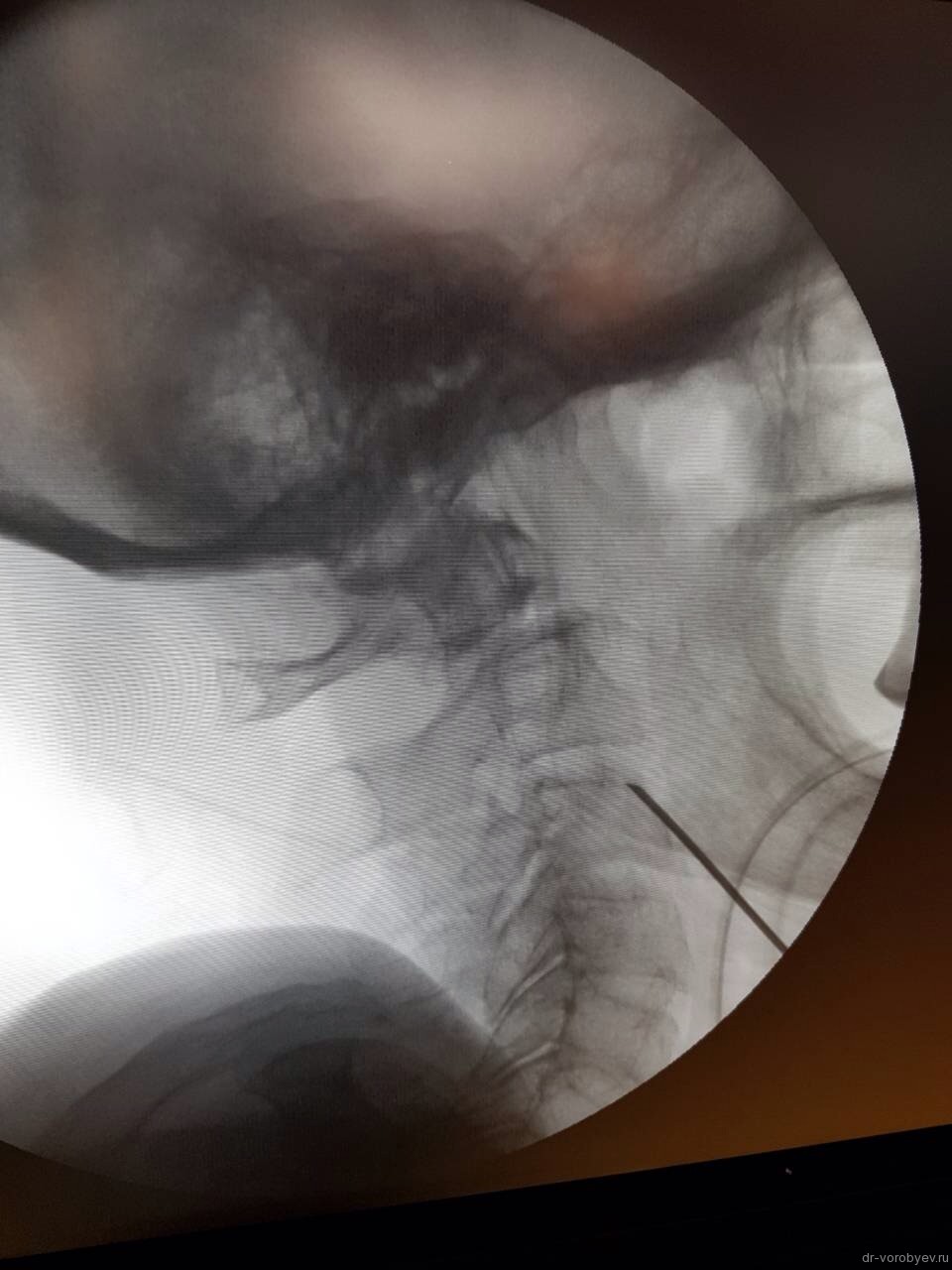
Контроль в прямой проекции. 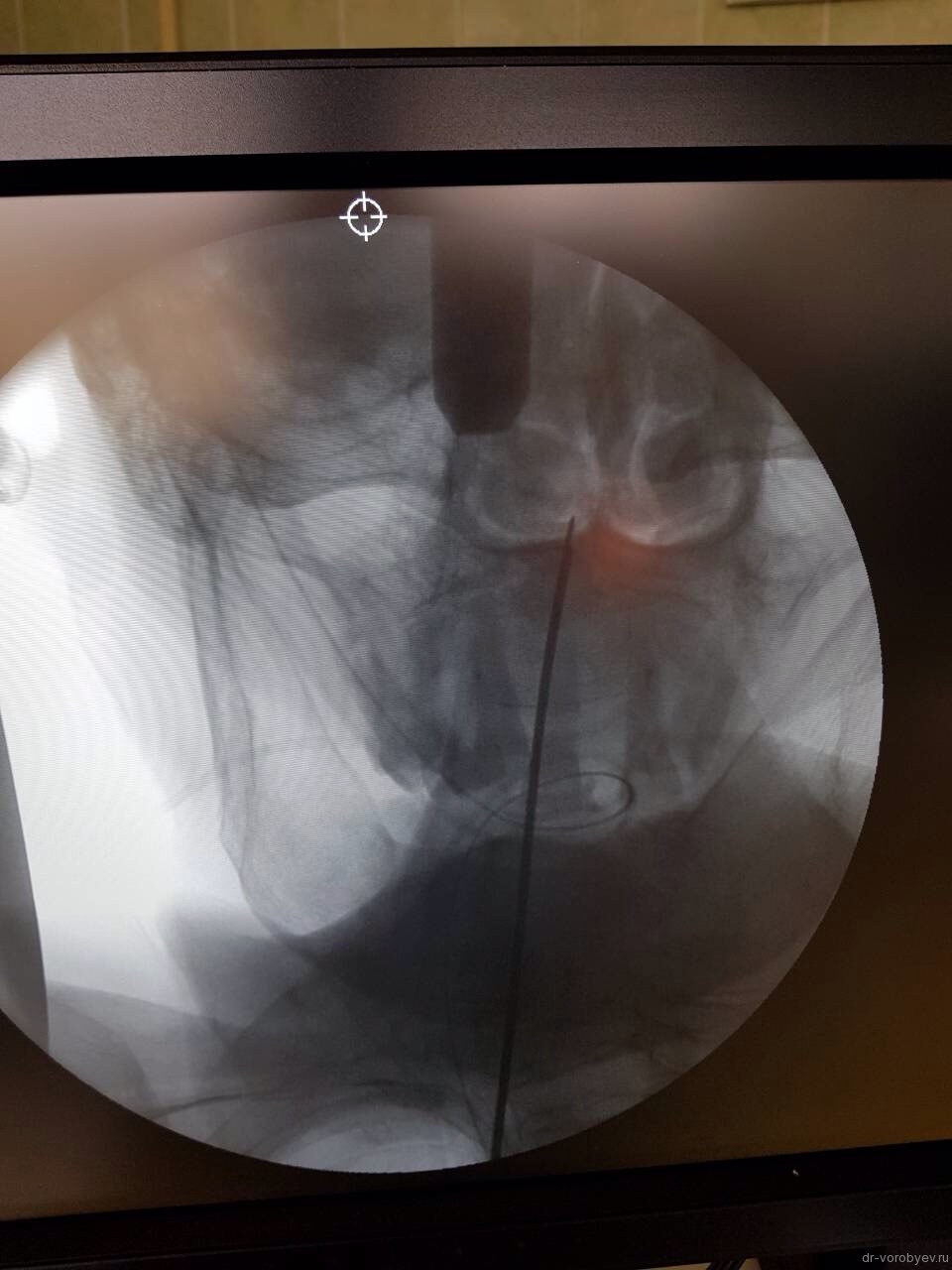
Спица проводится дрелью до верхушки С2. Затем так же проводится и вторая. 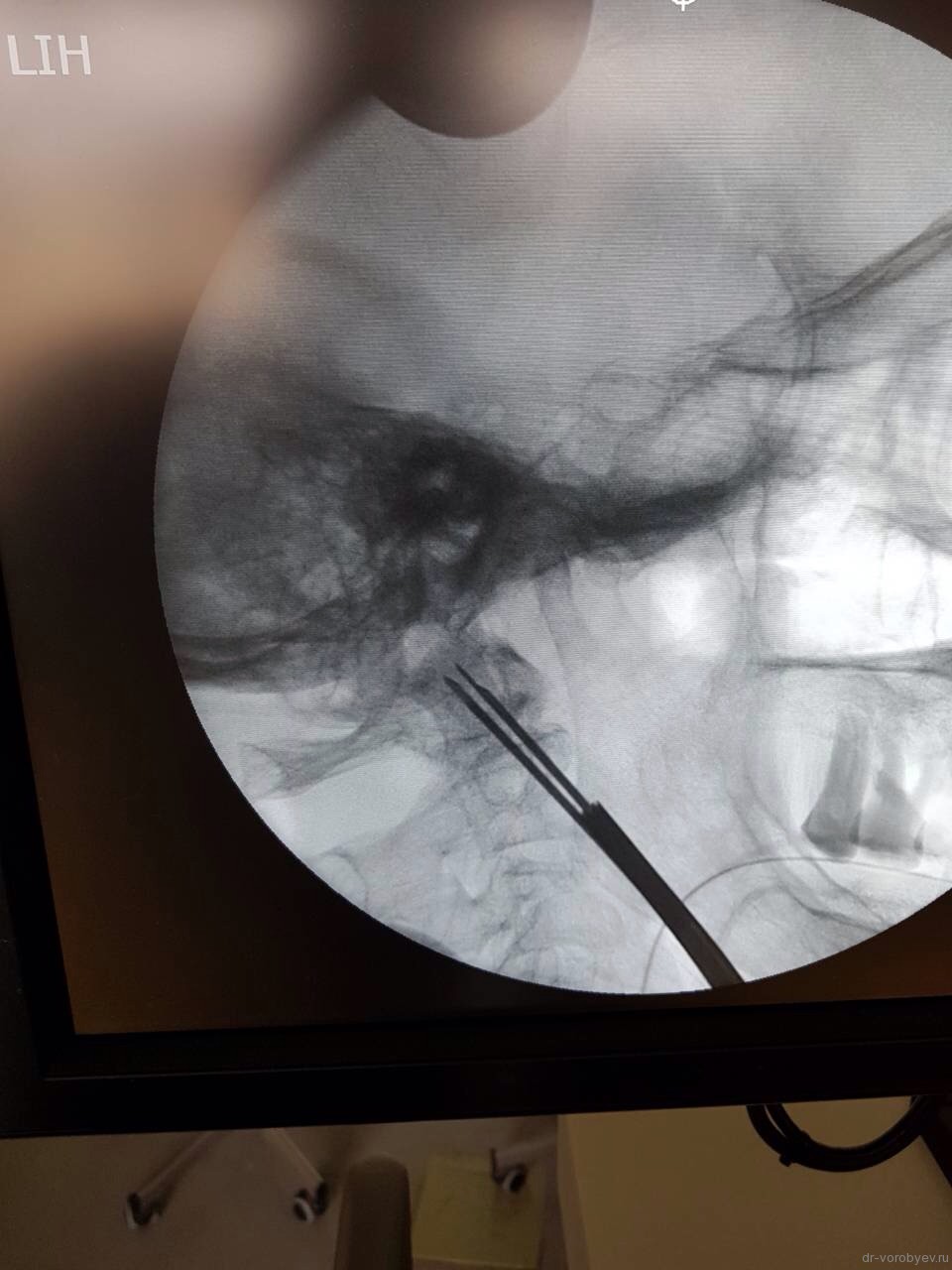
Затем первую спицу можно удалить и на ее место закрутить винт с двойной резьбой, предварительно измерив длину необходимого импланта по шаблону.
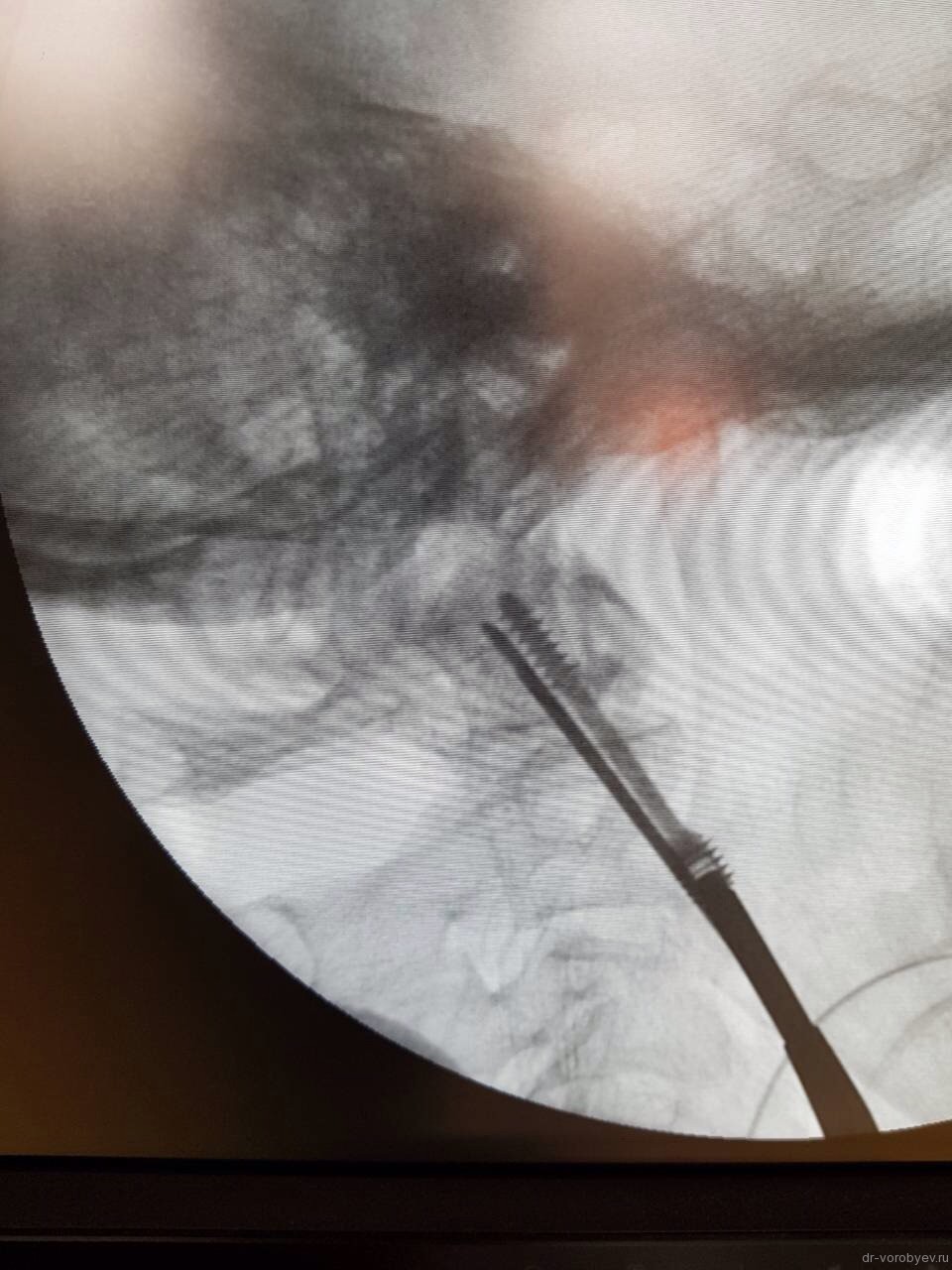
Вкручивается второй винт.
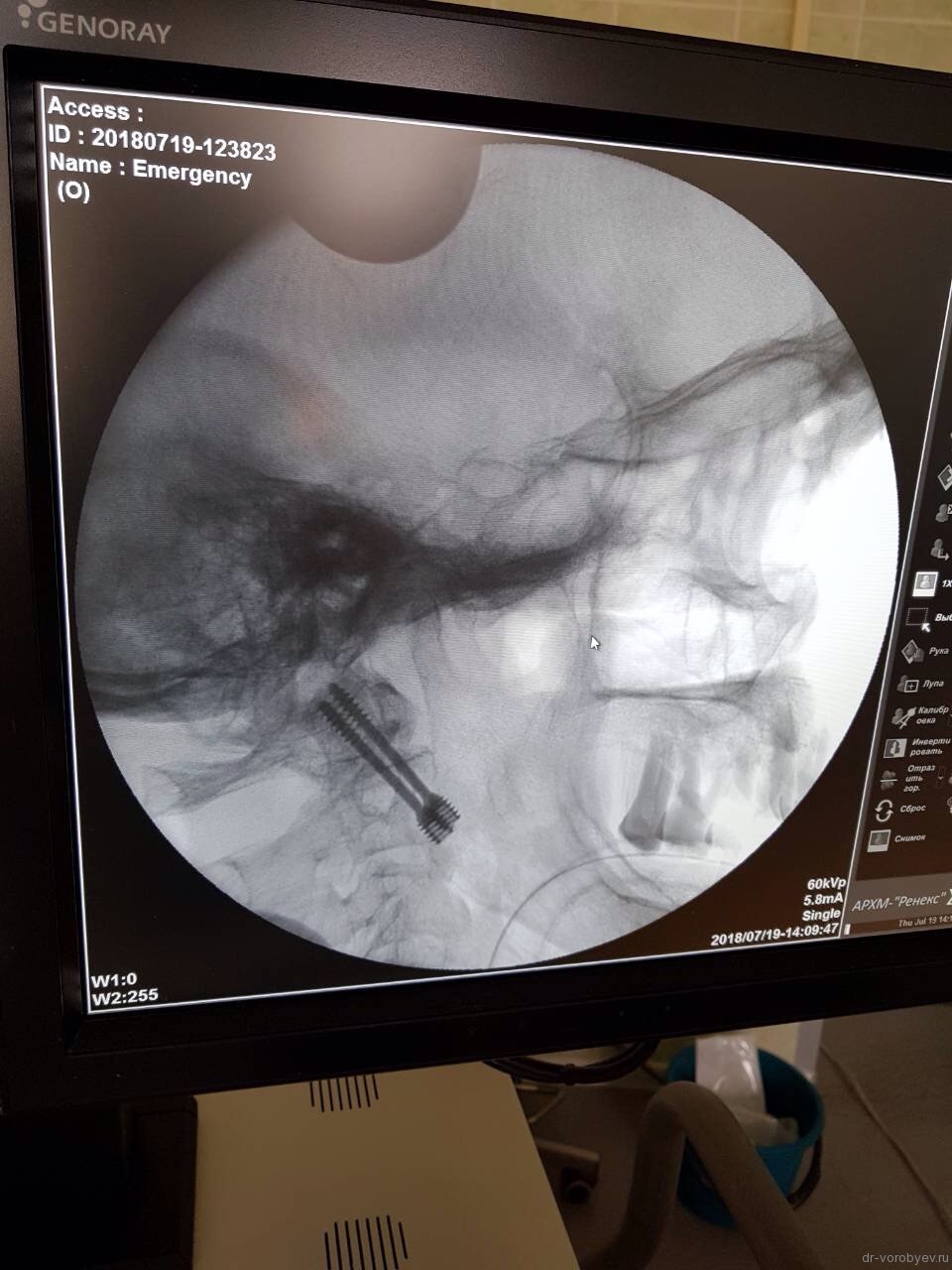
Вид операционной раны с головками винтов.

На контрольной КТ стояние винтов хорошее без промаха.
Фото укладки инструментов. 
Автор статьи: врач-нейрохирург Воробьев Антон Викторович Рамка вокруг текста
Почему стоит выбрать именно нас:
- мы предложим самый оптимальный способ лечения;
- у нас есть большой опыт лечения основных нейрохирургических заболеваний;
- у нас вежливый и внимательный персонал;
- получите квалифицированную консультацию по вашей проблеме.
Немногие знают, где находится зубовидный отросток.
У большинства позвонков имеется по семь отростков: остистый, четыре суставных и два поперечных. Но в шейном отделе позвоночника находится позвонок с особым строением. У него на один отросток больше, чем у всех остальных. Это второй шейный позвонок. Его восьмой отросток направлен вверх.
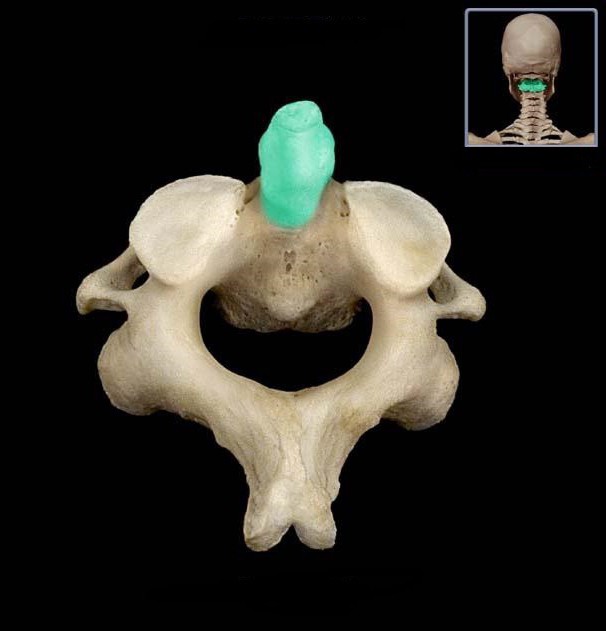
Анатомическое расположение
Зубовидный отросток сочленен с первым шейным позвонком, называющимся "атлантом", потому что он держит на себе основание черепа. Между этими позвонками имеется подвижное сочленение. Его медицинское название - атланто-аксиальное. Образно выражаясь, кольцо первого шейного позвонка надето на зубовидный отросток его нижнего соседа. Именно поэтому шея человека такая подвижная. Практически 70 процентов объема всех поворотов головы происходит в этом сочленении. А зубовидный отросток - это точка вращения нашей шеи.
Чем обусловлено возникновение?
Возникновение зубовидного отростка обусловлено эволюционными причинами, ведь человеку (как и ряду других позвоночных) для выживания необходим был быстрый и полный обзор пространства вокруг себя. Однако атланто-аксиальное сочленение является очень уязвимым. Где присутствует большая степень подвижности - там есть и риск патологических смещений, переломов, гипермобильности. Данный сустав окружен крепким связочным аппаратом, обеспечивающим укрепление зубовидного отростка позвонка при совершении физиологически нормальных движений. Но длительное или резкое давление, превышающее нормальное, может привести к нарушению его целостности.
Чем чреваты проблемы со вторым шейным позвонком?
При переломах второго шейного позвонка, если не произошло смещения отростка, симптомы данной патологии неочевидны, а иногда и вовсе отсутствуют. Примерно половина данных переломов проходит незамеченными в остром периоде, и почти треть диагностируется лишь спустя два-три месяца, а иногда проходят и годы, прежде чем данный перелом у пациента будет установлен. Медики утверждают, что даже рентгенография верхнего шейного отдела позвоночника весьма проблематична, так как на первый и второй позвонки наслаиваются изображения других костных структур.

Однако это весьма значительная травма, при которой часто происходит смещение зубовидного отростка и атланта вместе с черепом по направлению к позвоночному каналу. А это приводит к нарастающим проблемам с двигательной активностью, к формированию у пациента краниоспинального синдрома, порой с летальным исходом.
При асимметрии зубовидного отростка С2 очень часто у пациентов бывают головные боли, которые могут длиться долгое время.
Статистика
Около 20 процентов переломов зубовидного отростка осложняются повреждением целостности спинного мозга, и примерно семь процентов приводят к наихудшему исходу - смерти пациента. При этом около 8-15 процентов всех переломов шейного отдела относятся именно к этому типу. Группы риска - это дети до восьми лет и пожилые люди старше семидесяти.
Повреждения зубовидного отростка настолько серьезны по своим последствиям, что медики рассматривают всех пациентов с подозрением на оные в качестве тех, у кого перелом уже установлен. То есть им иммобилизируют шейный отдел и в нейтральном положении доставляют в вертебрологический центр скорой помощи (либо другое медучреждение, где есть нейрохирургический или травматологический отдел).

Типы переломов
Благодаря компьютерной томографии сегодня у медиков есть возможность точно определить, к какому из нижеперечисленных типов можно отнести перелом зубовидного отростка позвонка:
- Первый тип - в этом случае происходит косой перелом верхушки зубного отростка в месте прикрепления к нему крыловидной связки. Он считается очень редким.
- Второй тип - при нем линия излома пересекает самую узкую часть "зуба", т. е. место сочленения зубного отростка и позвонка. При этом теряется стабильность сочленения аксиса и атланта. А оскольчатые переломы данного типа значительно осложняют процесс лечения.
- Третий тип. Здесь линия перелома проходит по самому позвонку, начинаясь от основания зубного отростка. Стабильность сочленения здесь тоже нарушена.
Клиническая картина переломов второго шейного позвонка
При данных переломах клиническая картина очень широка: от незначительной боли при поворотах головы и до моментального летального исхода. Если произошел перелом без или с незначительным смещением, то пациент может испытывать незначительную боль в верхнем отделе шеи, которая немного возрастает при поворотах головы. Так бывает и при асимметрии зубовидного отростка.
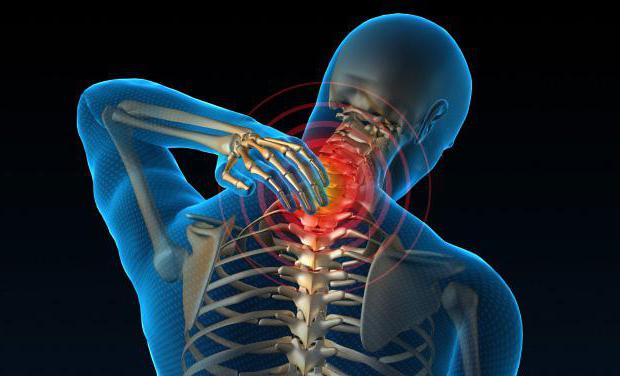
Также могут присутствовать быстро пропадающие болевые ощущения при глотании, подвижность шеи может быть несколько ограничена. Боль может возникать и при широком открывании челюстей. Кроме того, все эти ощущения могут быстро пройти, и пациент начинает вести себя как обычно. Но медики предупреждают, что кажущееся благополучие при этом переломе опасно для жизни. Достаточно неосторожного шага, внезапного толчка и т. д. - и произойдет вторичное смещение сломанного зубного отростка, смещение верхнего шейного позвонка и сдавливание спинного мозга. И тогда уже симптоматика будет остро выраженной, вплоть до потери сознания.
Если произошло значительное смещение зубного отростка по второму типу, то возможны симптомы сдавленного спинного либо продолговатого мозга, передавленных позвоночных артерий. Это может быть тетрапарез, слабость либо онемение конечностей, расстройство чувствительности, нарушение функций тазовых или дыхательных органов. К ним могут присоединиться такие симптомы, как нарушенная речь, расстройство глотательных движений, затрудненность открывания рта и нарушения вкусовых ощущений. К тяжелым симптомам, характерным для повреждения спинного мозга, относятся нарушение дыхания или развитие крестообразного паралича.
Что характерно?
Для подобных переломов зубовидного отростка (фото представлено ниже) характерны так называемые поздние спинномозговые расстройства, развивающиеся вследствие сдавливания спинного мозга задней частью верхнего шейного позвонка при продолжающемся смещении зубовидного отростка в результате вторичных его сдвигов.
При переломе зубовидного отростка без его смещения отсроченная клиническая картина (когда не последовало вовремя установленного диагноза вследствие того, что пациент не обратился к врачу) может заключаться в ноющих болях в затылке либо верхней части шеи. Эти боли развиваются при движении и затихают в покое. Затрудненность движения шеей, головокружения, онемение лица. Больной разворачивается всем корпусом, чтобы посмотреть по сторонам.
Но так может проявляться и подвывих зубовидного отростка.
Диагностика перелома
Диагностика всех повреждений, локализующихся в верхнешейном отделе, проводится по строгой схеме. Если нет возможности провести немедленную компьютерную томографию шейного отдела позвоночника, пациента направляют на рентгенограмму данной области в боковой проекции через открытый рот. Также это исследование могут провести в положении сгибания либо разгибания шеи. Так как движения шеей при подозрении на подобный перелом являются потенциально опасными для пациента, эти исследования необходимо проводить под наблюдением врача и не превышать пределы, в которых больной имеет возможность согнуть либо разогнуть шею.
Актуально проведение рентгенограммы в согнутом и разогнутом положении в особенности для застарелых переломов, так как при прямом положении шеи соотношение позвонков на снимках, скорее всего, будет нормальным.
Если, несмотря на данные манипуляции, диагностика затруднена, медики прибегают к фронтальной и сагиттальной зонографии или аксиальной компьютерной томографии. Это особые исследования, помогающие повысить точность изображений, необходимых для диагностики участков позвоночника.
Лечение перелома
В остром периоде децентрации зубовидного отростка в верхней части шейного отдела позвоночника зачастую включают в себя иммобилизацию, т. е. обездвиживание шеи пациента. Картина лечения зависит от типа травмы. В целом надо помнить, что очень опасными здесь являются манипуляции, подразумевающие наклон головы пациента вперед, так как это может привести к травматизации спинного мозга. В целом лечение подразумевает устранение смещения позвонков и стабилизацию сочленения.
Так, при травме, произошедшей вследствие ныряния вниз головой или падения на голову тяжелого предмета, накладывается гипсовая повязка, которую больной носит около шести месяцев. Сращение происходит медленно. Также пациенту назначается терапия аппаратом "Гало" в течение трех-четырех месяцев.
Также при переломах зубовидного отростка без смещения используется вытяжение на петле Глиссона в течение одного или полутора месяцев, после чего накладывается торакокраниальный гипсовый корсет, который необходимо носить от 4 до 6 месяцев.
При травматическом спондилолистезе второго шейного позвонка, который называется переломом палача, используется скелетное вытяжение в положении экстензии (т. е. вытяжении позвоночника) в течение трех недель, после чего пациенту делается торакокраниальный гипсовый корсет на три месяца. Здесь также используется аппарат "Гало" периодом до четырех месяцев.
Профилактика травм шеи
Избежать переломов верхних шейных позвонков помогут общие рекомендации, которые подойдут в целом для предупреждения травм шеи. Прежде всего это выполнение требований и правил техники безопасности. Также, отдыхая на природе, ни в коем случае нельзя вниз головой нырять в водоемы, а также купаться в нетрезвом состоянии.
Часто переломы двух верхних позвонков случаются при ДТП, поэтому профилактикой в данном случае будет четкое соблюдение правил дорожного движения, проверка автомобиля на предмет технической исправности, наличие подушек безопасности и т. д.
Доврачебная помощь при подозрении на перелом второго шейного позвонка
К сожалению, данный вид травмы происходит всегда внезапно. Как мы уже упоминали, такой перелом может остаться незамеченным, а может и сразу проявиться в самом серьезном виде. Это может быть ДТП, несчастный случай при отдыхе на природе, ушиб головой при падении пожилого человека. Часто пострадавшему требуется доврачебная помощь, чтобы оказаться в безопасном положении и дождаться приезда скорой помощи.
Виды несчастных случаев
В целом все несчастные случаи с повреждениями шеи могут подразделяться на ранения, травмирование межпозвоночных дисков, переломовывихи, вывихи, растяжения и ушибы. Но главный момент заключается в том, что все травмы шеи чрезвычайно опасны, поэтому до приезда врача нельзя допускать движений шеи, так как при наличии переломов позвонков может травмироваться спинной мозг.
Естественно, окружающие не могут установить характер травмы пострадавшего. Поэтому действовать надо согласно строгим правилам доврачебной помощи для этих случаев. Необходимо срочно вызвать скорую помощь - больной должен в срочном порядке быть доставлен в больницу для диагностики и лечения.
При любых травмах шейного отдела позвоночника первым делом нужно обеспечить покой с помощью обездвиживания шейного отдела. Если опасности для пострадавшего нет и он находится в горизонтальном положении, то лучше не двигать его и даже пресекать его попытки подняться. При наличии открытых ран шейного отдела их нужно промыть и наложить асептическую повязку, если есть такая возможность (например, аптечка в машине).
Что еще относят к доврачебной помощи?
Также к доврачебной помощи при травмах зубовидного отростка относится срочная профилактика столбняка и введение препаратов, снижающих симптомы шокового состояния пострадавшего. После приезда скорой помощи бригада медиков обследует и транспортирует больного в положении лежа на ровном щите. На шейный отдел будет наложена специальная шина или же сотрудники скорой помощи проведут шинирование от области темени к каждому из плечей пациента. Любые передвижения тела пострадавшего в этом случае производятся максимально осторожно, чтобы не допустить возможного травмирования спинного мозга. Такой пациент будет госпитализирован и обследован в самом срочном порядке.
Оказывается, состояние позвоночника влияет на то, как себя чувствуют наши зубы. Впрочем, обратное влияние также имеет место.
Именно стоматологи впервые обратили внимание на то, что после специального аппаратного медицинского массажа С0/С1 (область краниовертебральной зоны) и восстановления природной структурности позвоночника само собой выравнивается неправильное положение нижней челюсти и улучшается прикус зубов (в тех случаях, если смещение нижней челюсти незначительно).
В крайних случаях нарушения прикуса будет недостаточно просто исправить атлант, чтобы полностью решить проблему. Необходимы дополнительные меры воздействия непосредственно на челюсть и, более конкретно, на зубы, которые отвечают за её неправильное положение.
Если же у пациента присутствует невралгия тройничного нерва или синдром ВНЧС (височно-нижнечелюстного сустава), то их течение только усугубляется неправильно расположенным атлантом. Исправление этих расстройств без его коррекции успешным не будет.
Правильный ли у вас прикус и можно ли его исправить?
Взгляните на своё лицо в зеркале. Рот закрыт, зубы сомкнуты, но без напряжения. Лучше сделать фото в этом положении и затем внимательно его рассмотреть. Если челюсть расположена правильно, то линия глаз параллельна линии рта, а линия, проведенная через центр подбородка и лба, точно пересекает середину лица. Наблюдаются отклонения от этой картины? Значит, у вас есть нарушения прикуса.

Мы так часто мы видим людей с сильной аномалией прикуса, которые убеждены, что все наладится просто потому, что они носят брэкеты. Но это, увы, не так. В биомеханике прикуса задействованы не только зубы.
Зубы – это часть скелета. И вместе с ним они участвуют во всех внутренних взаимодействиях и превращениях. Скелет же – это система, построенная на постоянно происходящих компенсациях (чтобы сохранялось её равновесие). Поэтому решительно невозможно отдельно устранить плоскостопие, отдельно исправить осанку. И отдельно решить проблему прикуса.

Исправить уже сформированный прикус можно только с помощью комплексной коррекции твердых, т.е. костных, тканей позвоночника, черепа, челюстей. Лечение жевательных мышц эффекта не даст.
Есть несколько способов изменить соотношение высоты и контактной поверхности зубов. Рекомендуется консультация с компетентным стоматологом, который знает о взаимосвязи между осанкой и окклюзией.
В коррекции прикуса важно время. Чтобы избежать сложных последствий, начинать исправлять прикус нужно как можно раньше, не доводя до зрелого возраста. Еще один принципиальный момент: лучше избегать металлических коронок и протезов. Наличие любых металлических деталей в челюстях вредит здоровью.
Как прикус связан с осанкой?

В теле подъязычной кости действует механизм, аналогичный такому прибору, как строительный уровень: он выполняет статическую настройку позы. Подъязычная кость – решающая точка в работе нейро-мышечной регуляции, от которой зависит поза человека.
Если смещен атлант, то мышечные сокращения, вызванные рассогласованностью атланта и нижней челюсти, создают асимметричное давление на подъязычную кость. Пространственное смещение нижней челюсти, проявляющееся в виде неправильного прикуса, вызывает уже стабильное смещение подъязычной кости. А это в свою очередь изменяет напряжение мышечных цепей, регулирующих статическое положение тела. В результате меняется поза человека. Этот процесс долгий, но постоянный. Портится осанка, возникает наклон таза, перекос плеч.
Именно поэтому не сохраняется эффект после мануальной терапии – основная причина, вызвавшая эти искажения, расположена выше. Пока атлант и – при необходимости челюсть – не скорректированы, плечи и таз всегда будут возвращаться в асимметричное положение!
Доказательства этого обнаруживаются в опыте многих пациентов. После исправления атланта и прикуса, их таз самопроизвольно выравнивался, стремясь соответствовать новым условиям. Практика показывает, что нынешняя ортопедическая теория, согласно которой смещение таза вызывают проблемы с ногами (разная длина ног и прочее) – в большинстве случаев неправильна.
Как сохранить правильный прикус?
Немецкий хирург-стоматолог Удо Бар, проведя серию тестов на нескольких сотнях пациентов, пришел к выводу, что окклюзия играет фундаментальную роль в позе, другими словами, что информация о позе человека каким-то образом заложена в зубах.
После повторных испытаний и измерений на разных этапах развития ребенка, д-р Бар пришел к выводу, что детская поза легко изменима до первого постоянного коренного зуба. До этого времени асимметрии детского таза поддаются простой корректировке. Примерно до 15 лет этот эффект сохраняется (если не было несчастных случаев и травм) и опосредованно влияет на правильное формирование челюсти и прикуса. В возрасте после 15 лет челюсти формируются окончательно и, в свою очередь, сами начинают влиять на положение таза и плеч.
В зрелом возрасте в связи с разрушением, неправильным расположением, удалением, истиранием зубов поверхность их сильно изменяется. Это создает стабильную неправильную окклюзию, которая еще более вредит позе и ухудшает осанку.
Чтобы взрослому человеку вернуть хорошую осанку, следует проделать комплекс коррекционных мероприятий, в который нужно обязательно включить восстановление баланса нижней челюсти . Для этого придется изменять прикус зубов ортодонтическими методами.
Но до того, как предпринимать какие-либо действия с зубами после коррекции позвоночника, важно правильно оценить окклюзию пациента, его осанку и их соотношение. Это может сделать только хороший ортодонт. Без предварительного исследования велик риск ухудшить и без того серьезную ситуацию и потратить деньги напрасно.
Для консультации атлас-специалиста запишитесь на прием он-лайн:
Общее описание позвоночника. Первый, второй, седьмой шейный позвонок, грудной, поясничный, крестцовый и копчиковый позвонки. Соответствующие отделы.
Строение и функции позвоночного столба
Позвоночный столб, или позвоночник является частью скелета туловища и выполняет защитную и опорную функции для спинного мозга и выходящих из позвоночного канала корешков спинномозговых нервов. Главной составляющей позвоночника является позвонок. Верхний конец позвоночника поддерживает голову. Скелет верхней и нижней свободных конечностей прикрепляется к скелету туловища (позвоночник, грудная клетка) посредством поясов. В результате, позвоночник передает тяжесть тела человека поясу нижних конечностей. Таким образом, позвоночный столб выдерживает значительную часть тяжести человеческого тела. Следует обратить внимание на то, что будучи весьма прочным, позвоночный столб удивительно подвижен.
Позвоночник человека представляет длинный изогнутый столб, состоящий из ряда лежащих один над другим позвонков. Наиболее типично следующее их количество:
- шейных позвонков (С — от лат. cervix — шея) — 7,
- грудных (Th — от лат. thorax — грудь) — 12,
- поясничных (L — от лат. lumbalis — поясничный) — 5,
- крестцовых (S — от лат. sacralis — крестцовый) — 5,
- копчиковых (Со — от лат. coccygeus — копчиковый) — 4.
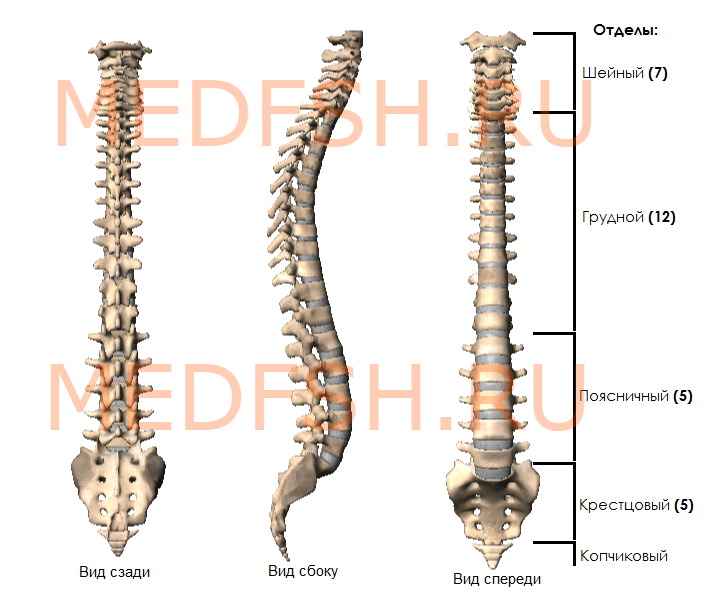
У новорожденного ребенка число отдельных позвонков 33 или 34. У взрослого человека позвонки нижнего отдела срастаются, образуя крестец и копчик.
Позвонки разных отделов отличаются по форме и величине. Однако все они имеют общие признаки. Каждый позвонок состоит из главных элементов: расположенного спереди тела позвонка и сзади дуги. Таким образом, дуга и тело позвонка ограничивают широкое позвоночное отверстие. Позвоночные отверстия всех позвонков образуют длинный позвоночный канал, в котором залегает спинной мозг. У позвоночного столба между телами позвонков находятся межпозвоночные диски, построенные из волокнистого хряща.
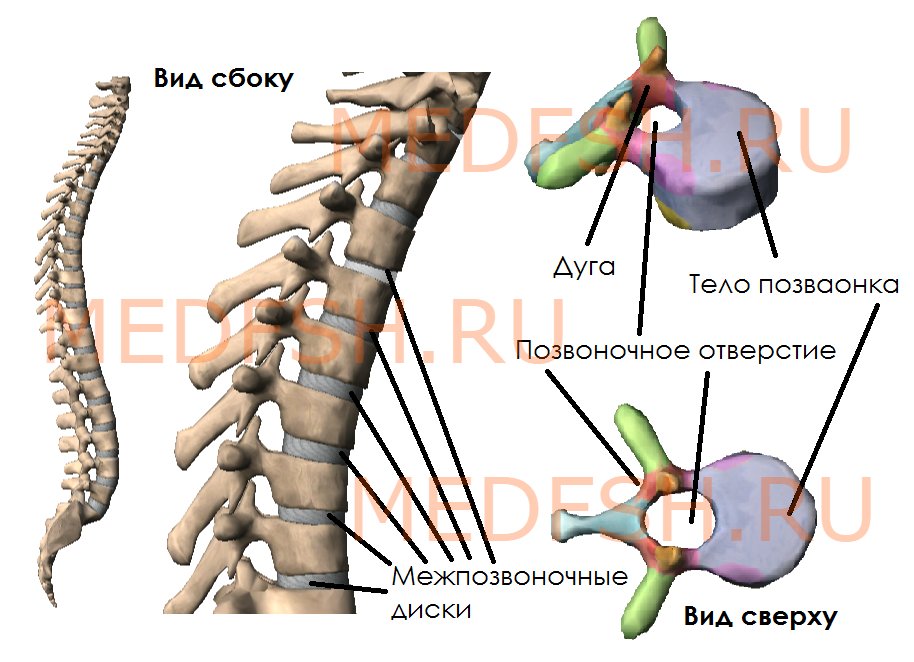
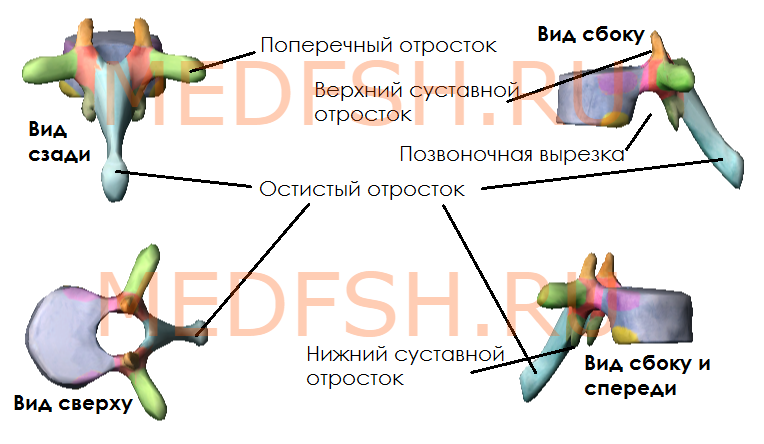
От дуги позвонка отходят отростки, кзади направляется непарный остистый отросток. Вершина многих остистых отростков легко прощупывается у человека по средней линии спины. В стороны от дуги позвонка отходят поперечные отростки и по две пары суставных отростков: верхние и нижние. При помощи их позвонки соединяются между собой. На верхнем и нижнем краях дуги вблизи ее отхождения от тела позвонка имеется по вырезке. В результате, нижняя вырезка вышележащего и верхняя вырезка нижележащего позвонков образуют межпозвоночное отверстие, через которое проходит спинномозговой нерв.
Итак, позвоночный столб выполняет опорную и защитную функцию, состоит из позвонков, разделённых на 5 групп:
- Шейные позвонки — 7
- Грудные позвонки — 12
- Поясничные — 5
- Крестцовые — 5
- Копчиковые — 1-5 (чаще 4)
Каждый позвонок, в свою очередь, имеет следующие костные образования:
- тело (расположено спереди)
- дугу (расположено сзади)
- остистый отросток (отходит назад)
- поперечные отростки (по бокам)
- две пары суставных отростков (сбоку сверху и снизу)
- верхняя и нижняя вырезки (образуются на месте отхождения суставного отростка от тела)
Шейные позвонки, особенности строения первого, второго и седьмого шейного позвонка
Число шейных позвонков у человека, как почти у всех млекопитающих, — семь.
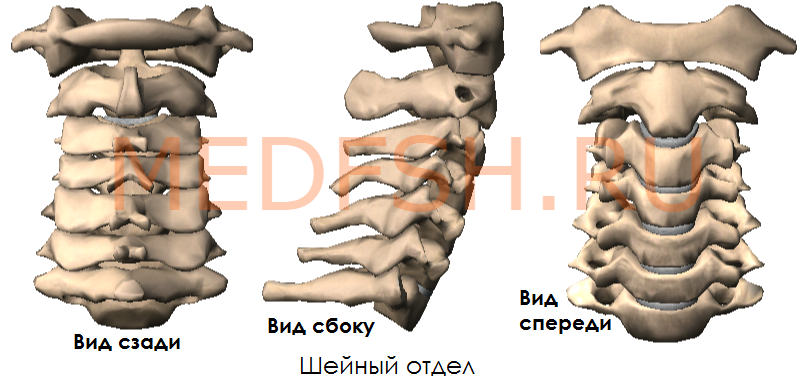
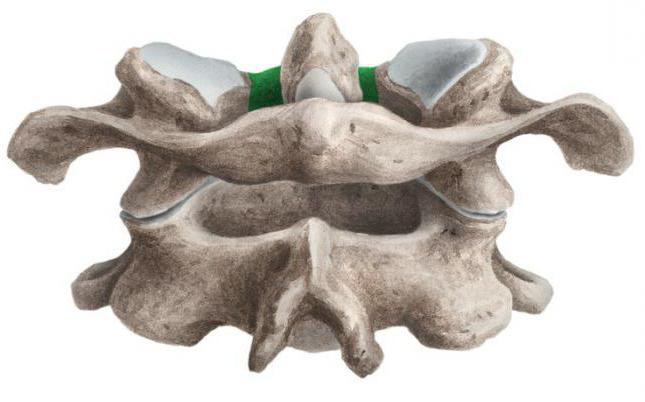
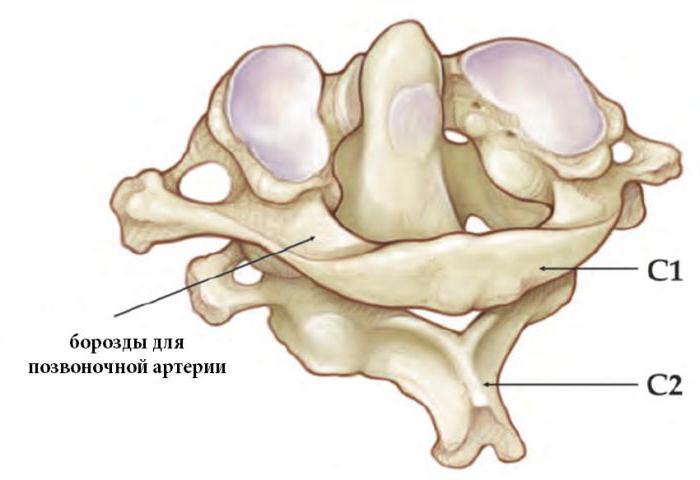
Шейные позвонки человека отличаются от других своими небольшими размерами и наличием небольшого округлого отверстия в каждом из поперечных отростков. При естественном положении шейных позвонков эти отверстия, накладываясь один на другой, образуют своеобразный костный канал, в котором проходит позвоночная артерия, кровоснабжающая мозг. Тела шейных позвонков невысокие, их форма приближается к прямоугольной.
Суставные отростки имеют округлую гладкую поверхность, у верхних отростков она обращена кзади и вверх, у нижних — вперед и вниз. Длина остистых отростков увеличивается от II к VII позвонку, концы их раздвоены (кроме VII позвонка, остистый отросток которого самый длинный).
Первый и второй шейные позвонки сочленяются с черепом и несут на себе его тяжесть.
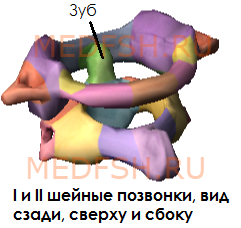
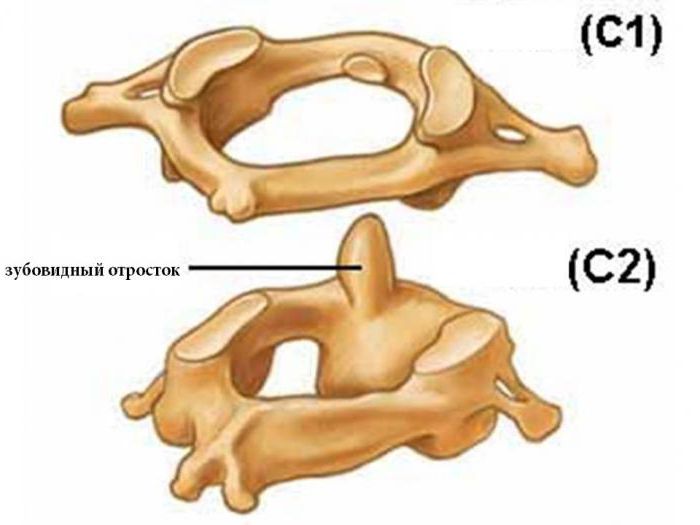
Не имеет остистого отростка, его остаток — небольшой задний бугорок выступает на задней дуге. Средняя часть тела, отделившись от атланта, приросла к телу II позвонка, образовав его зуб.
Тем не менее, сохранились остатки тела — латеральные массы, от которых отходят задняя и передняя дуги позвонка. На последней имеется передний бугорок.
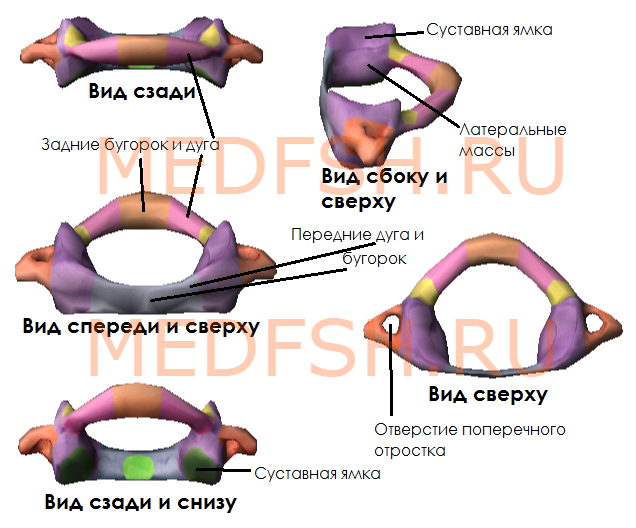
Атлант не имеет суставных отростков. Вместо них на верхней и нижней поверхностях латеральных масс находятся суставные ямки. Верхние служат для сочленения с черепом, нижние — с осевым (вторым шейным) позвонком.
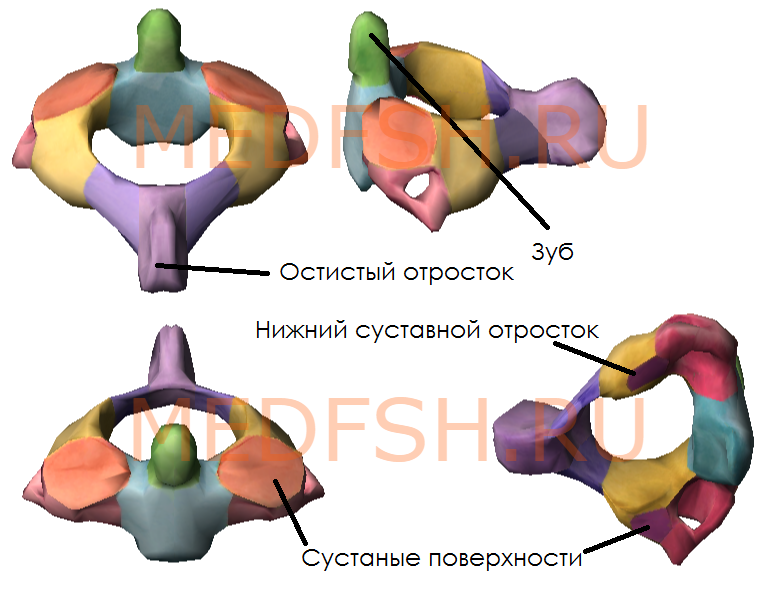
При поворотах головы атлант вместе с черепом вращается вокруг зуба, который отличает II позвонок от других. Латерально от зуба на верхней стороне позвонка расположены две суставные поверхности, обращенные вверх и вбок. Они сочленяющиеся с атлантом. На нижней поверхности осевого позвонка имеются нижние суставные отростки, обращенные вперед и вниз. Остистый отросток короткий, с раздвоенным концом.
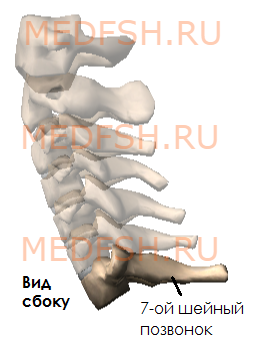
Имеет длинный остистый отросток, который прощупывается под кожей на нижней границе шеи.
Итак, шейные позвонки (7) имеют небольшой размер, на поперечных отростках имеются отверстия поперечного отростка.
Особенным строением обладает первый шейный позвонок, или атлант, а также второй и седьмой шейные позвонки.
Грудные позвонки
Двенадцать грудных позвонков соединяются с ребрами. Это накладывает отпечаток на их строение.
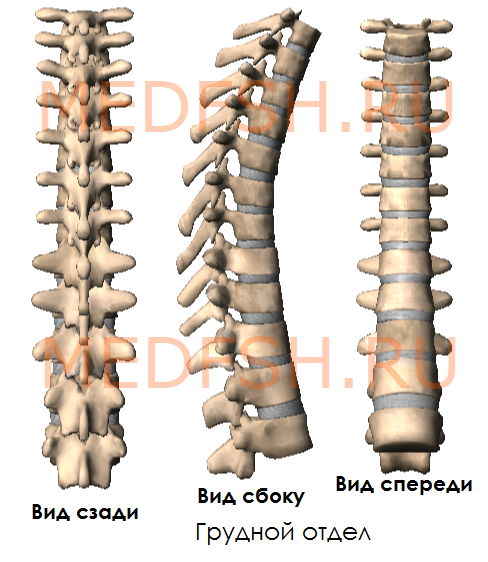
На боковых поверхностях тел имеются реберные ямки для сочленения с головками ребер. Тело I грудного позвонка имеет ямку для I ребра и половину ямки для верхней половины головки II ребра. А во II позвонке имеется нижняя половина ямки для II ребра и пол-ямки для III. Таким образом, II и нижележащее ребра, по X включительно, присоединяются к двум смежным позвонкам. К XI и XII позвонкам прикрепляются лишь те ребра, которые соответствуют им по счету. Их ямки располагаются на телах одноименных позвонков.
На утолщенных концах поперечных отростков десяти верхних грудных позвонков имеются реберные ямки. С ними сочленяются соответствующие им по счету ребра. Таких ямок нет на поперечных отростках XI и XII грудных позвонков.
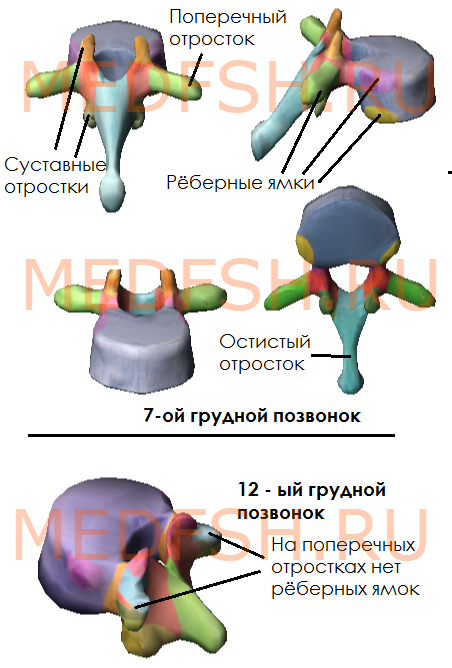
Суставные отростки грудных позвонков расположены почти во фронтальной плоскости. Остистые отростки значительно длиннее, чем у шейных позвонков. В верхней части грудного отдела они направлены более горизонтально, в средней и нижней частях опускаются почти вертикально. Тела грудных позвонков увеличиваются в направлении сверху вниз. Позвоночные отверстия имеют округлую форму.
Итак, особенности грудных позвонков:
- имеются рёберные ямки, расположенные на боковых поверхностях тела, а также на концах поперечных отростков 10-ти верхних грудных позвонков
- суставные отростки почти во фронтальной плоскости
- длинные остистые отростки
Поясничные позвонки
Пять поясничных позвонков отличаются от других крупными размерами тел, отсутствием реберных ямок.
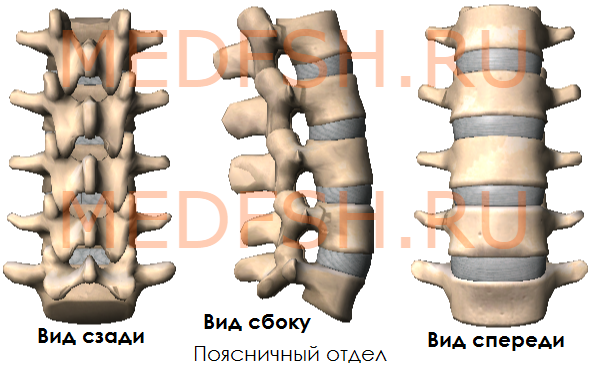
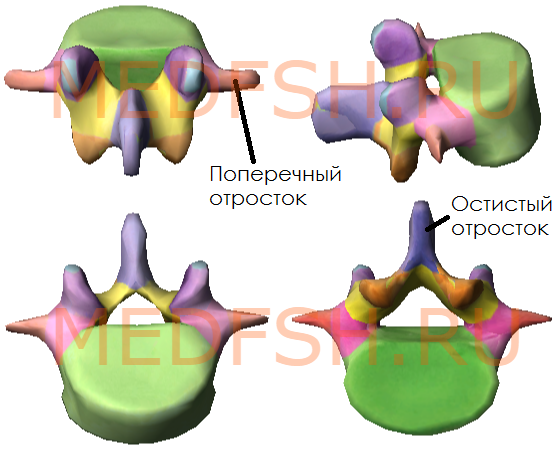
Поперечные отростки сравнительно тонкие. Суставные отростки лежат почти в сагиттальной плоскости. Позвоночные отверстия треугольной формы. Высокие, массивные, но короткие остистые отростки расположены почти горизонтально. Таким образом, строение поясничных позвонков обеспечивает большую подвижность этой части позвоночника.
Крестцовые и копчиковые позвонки
Наконец, рассмотрим строение крестцовых позвонков у взрослого человека. Их 5, и они, срастаясь, образуют крестец, который у ребенка еще состоит из пяти отдельных позвонков.
Примечательно то, что процесс окостенения хрящевых межпозвоночных дисков между крестцовыми позвонками начинается в возрасте 13-15 лет и заканчивается только к 25 годам. У новорожденного ребенка задняя стенка крестцового канала и дуга V поясничного позвонка еще хрящевые. Сращение половин костных дуг II и III крестцовых позвонков начинается с 3-4-го года, III-IV — в 4-5 лет.
Передняя поверхность крестца вогнутая, в ней различают:
- среднюю часть, образованную телами, границы между которыми хорошо видны благодаря поперечным линиям
- затем два ряда круглых тазовых крестцовых отверстий (по четыре с каждой стороны); они отделяют среднюю часть от латеральных.
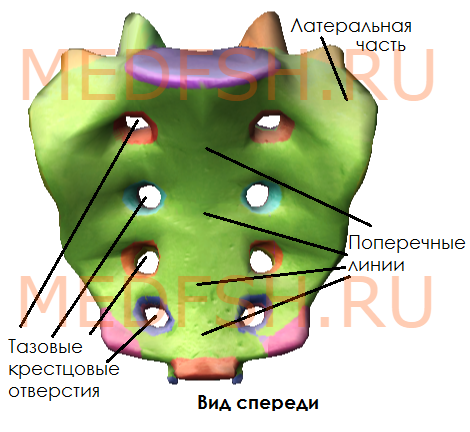
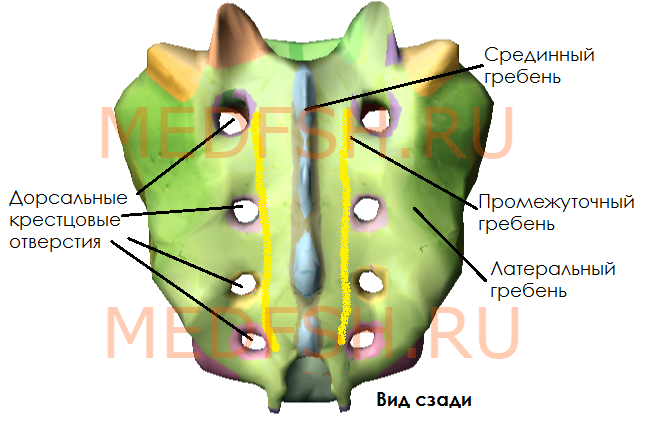
Задняя поверхность крестца выпуклая и имеет:
- пять продольных гребней, образовавшихся благодаря слиянию отростков крестцовых позвонков:
- во-первых, остистых отростков, образующих срединный гребень,
- во-вторых, суставных отростков, образующих правый и левый промежуточные гребни
- и в-третьих, поперечных отростков позвонков, образующих латеральные гребни
- а так же четыре пары дорсальных крестцовых отверстий, расположенных кнутри от латеральных гребней и сообщающихся с крестцовым каналом, который является нижней частью позвоночного канала.
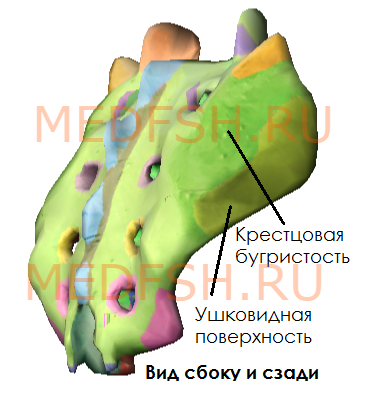
На латеральных частях крестца находятся ушковидные поверхности для сочленения с тазовыми костями. На уровне ушковидных поверхностей сзади расположена крестцовая бугристость, к которой прикрепляются связки.
В крестцовом канале находятся терминальная нить спинного мозга и корешки поясничных и крестцовых спинномозговых нервов. Через тазовые (передние) крестцовые отверстия проходят передние ветви крестцовых нервов и кровеносные сосуды. В свою очередь, через дорсальные крестцовые отверстия — задние ветви тех же нервов.
Копчик образован 1-5 (чаще 4) сросшимися копчиковыми позвонками. Копчиковые позвонки срастаются в возрасте от 12 до 25 лет, причем этот процесс идет в направлении снизу вверх.
Читайте также:


