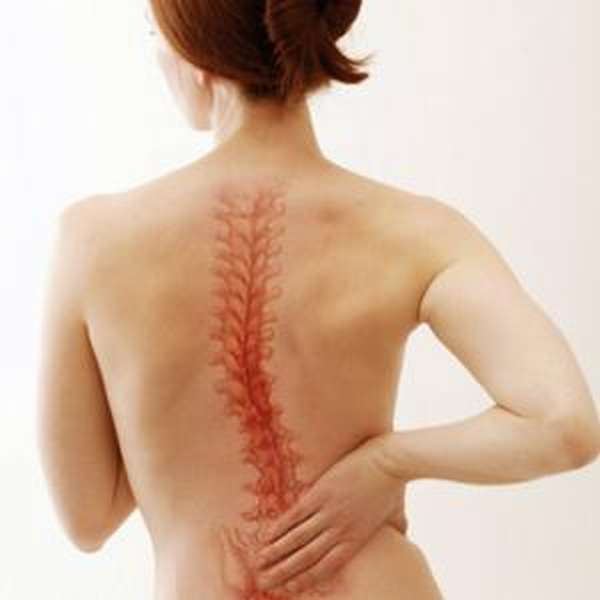
Деформация поясничного отдела позвоночника с торсией тел
Торсия позвонков является самопроизвольным разворотом позвонков с последующей их фиксацией в неправильном положении. Поскольку позвоночный столб представляет собой очень сложную конструкцию, состоящую из множества различных взаимодействующих друг с другом элементов, подобные изменения самым отрицательным образом сказываются на спинном мозге и общем состоянии здоровья.
Причины возникновения патологии, характерные особенности, признаки, эффективные методы лечения и профилактики будут в подробностях рассмотрены далее.
Причины возникновения
Торсия тел позвонков —, что это такое? Каковы причины возникновения патологии? Чаще всего подобная проблема появляется на фоне систематических нарушений правильной осанки, которые допускает сам человек во время работы в офисе либо сидя дома на диване за просмотром телевизора.
Другой распространенной причиной торсии является слабость мышечного корсета, который не способен поддерживать позвоночный столб в надлежащем положении.
Патология может развиться после перенесенной травмы либо из-за увеличения кишечника или печени в размерах.
Что такое анокопчиковый болевой синдром?
Узнайте, как лечат рак позвоночника.
Разновидности заболевания
Различают относительную и абсолютную торсию. Последняя диагностируется в случаях, когда у пациента уже имеется лордоз, кифосколиоз, сколиоз или прочие патологические и дегенеративные повреждения позвоночника.
Обе формы заболевания приводят к перерастяжению мускулатуры спины и нарушению работы межпозвоночных суставов, что влечет за собой невозможность самостоятельного возврата сегментов позвоночного столба на свои места.
Торсия является серьезным искривлением, которое оказывает негативное влияние на состояние внутренних органов и общее самочувствие человека.
Признаки и характерные особенности
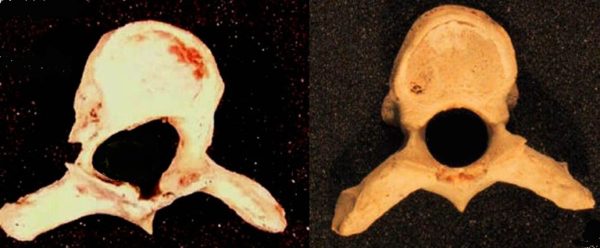
Торсию обыкновенно сопровождает клиновидная деформация в сочетании со смещением дужек, которые приводят к нарушению симметричности позвоночного столба.
Читайте что такое синдром конского хвоста
Особенности лечения
В случае торсии позвонков или других жалоб на проблемы с позвоночником необходимо записаться на прием к травматологу или хирургу.
Первичный осмотр не позволяет увидеть полную клиническую картину.
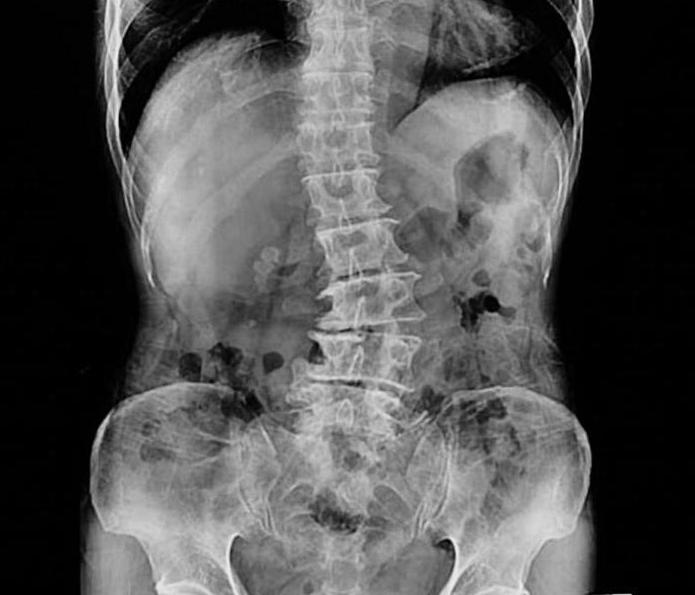
Поэтому для установления точного диагноза врач может направить пациента на МРТ-обследование, рентгенографию или специальную процедуру с использованием сложных современных приборов, которая дает представление о степени искривления позвоночника.
Лечение торсии предполагает ликвидацию причины, спровоцировавшей возникновение заболевания, а также ряд других терапевтических мер:
- массаж,
- курс ЛФК под руководством квалифицированных тренеров,
- ряд физиотерапевтических процедур,
- избавление пациента от болевого синдрома и дискомфортных ощущений.
Терапия такого заболевания, как торсия позвонков, является весьма продолжительной. Однако в случае грамотно подобранного лечения можно добиться весьма впечатляющих результатов вплоть до полного избавления от недуга.
Если торсия была спровоцирована увеличенной печенью либо желудком, то зачастую после решения основной проблемы давление на определенные сегменты позвоночного столба исчезает, и он самостоятельно возвращается к своему нормальному положению.
Некоторые врачи лечат торсию ударно-волновым методом, который демонстрирует положительные результаты более, чем в 50% случаев.
Меры профилактики
Для того, чтобы предотвратить возникновение торсии позвонков, необходимо поддерживать мускулатуру в тонусе, регулярно выполняя индивидуально разработанный комплекс упражнений лечебной физкультуры.
Хорошим терапевтическим потенциалом обладают различные средства народной медицины, которые позволяют снизить интенсивность воспалительного процесса, уменьшить проявления болевого синдрома и наладить обменные процессы в травмированных тканях и суставах.
Однако принимать любые лекарственные средства необходимо исключительно после консультации с квалифицированным врачом.
Отличие торсии позвонков от ротации
- Прибор Шультеса. Аппарат используется для измерения степени деформации костей грудной клетки.
- Методика Кобба. Основана на сравнении рентгеновских снимков в боковых проекциях.
Как лечить синдром Клиппеля-Фейля?
Узнайте, что такое дорзальная грыжа, и как ее лечат.

В современных поликлиниках и медицинских центрах используются торсиометрические сетки, которые накладываются на снимки оцениваемых позвонков для установления степени и характера деформации.
Заключение
Для того, чтобы избавиться от торсии позвонков, необходимо своевременно выявить наличие деформации и приступить к лечению.
Залогом успешного выздоровления является умеренная физическая активность, соблюдение рекомендаций врача и специальное диетическое питание с обилием свежих овощей и фруктов.
Клиновидная деформация позвонков – болезнь,характеризующаяся аномальным развитием переднего или бокового отдела позвонка. Патология грозит деформацией позвоночника, нарушением двигательной активности,различными заболеваниями костной системы.
Позвоночник обеспечивает надежную поддержку всего организма. Лишь здоровый скелет способен переносить ежедневные физические нагрузки без болей и дискомфорта. На прочтение статьи вы потратите не более десяти минут, но получите ценную информацию о том, как избежать развития серьезной патологии.
Содержание
Причины заболевания
Позвоночник – сложная по строению система, в основе которой лежит кубовидное основание, от которого отходят боковые дуги и остистые отростки.Межпозвоночные межхрящевые диски обеспечивают надежную защиту кости и предотвращают травмы при сильных физических нагрузках.
Позвонки приобретают аномальную форму по двум причинам – врожденным и приобретенным.

Изменение правильной формы позвонков в утробе матери происходит по следующим причинам:
- Опасные условия труда или длительное пребывание на территории с неблагоприятной экологической обстановкой.
- Инфекционные заболевания.
- Неправильное питание – ребенок не получает необходимое для нормального развития количество полезных веществ, что в результате приводит к патологиям.
- Эндокринные расстройства.
- Стрессы и депрессивные состояния.
- Неконтролируемый прием лекарственных средств.
- Вредные привычки.
- Наследственный фактор.
Имеет место быть в развитии клиновидной деформации позвонков и наследственный фактор, когда аномалии появляются у плода абсолютно здоровой женщины при нормальном течении беременности.
На протяжении жизни клиновидная деформация позвонков развивается в результате следующих факторов:
- Спондилиты –воспалительные поражения позвоночного столба.
- Травмы и переломы.
- Остеопороз –заболевание, характеризующееся снижением плотности костной ткани.
- Онкология на поздних стадиях, когда уже появляются метастазы.

Классификация
Клиновидная деформация позвонков разделяется на боковую, переднюю, заднюю. Учитывая число пораженных позвонков, аномалию делят на единичную, двойную или множественную.
Симптомы
Клиновидная деформация даст о себе знать болевым синдромом, который появляется в результате быстрой утомляемости спины. Все симптомы заболевания можно разделить на локальные и общие.
При клиновидной деформации позвонков больной не может долго заниматься физическим трудом, находиться в одном положении, поднимать тяжести. Кроме боли могут появиться неприятные покалывания и чувство онемения. При возникновении ущемления нервов, боли распространяются на грудь, живот, руки или ноги.Если больной игнорирует рекомендации врача, со временем появятся и другие неприятные симптомы:
- мышечная слабость;
- нарушение рефлексов в сухожилиях;
- снижение чувствительности.
Также источником боли нередко служит мышечный спазм, локализующийся в месте развития патологии. Если сама клиновидная деформация позвонков может долгое время оставаться незамеченной, то сколиоз и кифоз, часто возникающие на фоне аномалии, уже представляют собой серьезную проблему.

В результате деформации позвоночника может нарушаться работа многих внутренних органов. У пациентов с клиновидным позвонком часто появляются следующие симптомы:
- затрудненное дыхание;
- вздутие живота, нарушение пищеварения;
- учащенный пульс.
Если клиновидная деформация сконцентрирована в шейном отделе, пациента беспокоят головные боли, шум в ушах, головокружения, бессонница, нарушение концентрации внимания. В запущенных случаях может произойти сдавление спинного мозга, что грозит полным параличом.
Диагностика
Точно определить клиновидную деформацию позвоночника только с помощью визуального осмотра невозможно даже высококвалифицированному специалисту. Поэтому в случае подозрения на аномалию, больному назначаются следующие обследования:
- Магнитно-резонансная и компьютерная томография – позволяет оценить состояние позвонков, эпидурального пространства, спинного мозга, дисков.
- Рентген – проводится для оценки состояния внутренних органов, определения точного места поражения, исключения онкологической природы заболевания.
- Радиоизотопная сцинтиграфия – метод, используемый для оценки функционального состояния позвонков. Назначается в комплексе с МРТ или рентгеном.
Для выяснения причин, которые могли спровоцировать патологию, врач может дополнительно назначить биохимический анализ крови, показывающий наличие воспалительных и инфекционных процессов в организме.

Лечение
Для каждого пациента назначается индивидуальный курс лечения. Врач обязательно учитывает возраст больного, его общее самочувствие, наличие сопутствующих патологий.Также специалист обязан внимательно изучить анамнез и выявить все возможные противопоказания. Если болезнь сопровождается дисфункцией внутренних органов, понадобится консультация узких специалистов.
При незначительных деформациях, которые не влияют на работу других органов и систем, больному назначают лечение, направленное на устранение болевых симптомов и профилактику дальнейшего развития патологии.
Лекарственные препараты назначаются только в случае сильных болей в области спины, которые не проходят даже после продолжительного отдыха. При легком болевом синдромы используются таблетки, мази и гели местного действия. Когда неприятные ощущения существенно снижают качество жизни больного, не обойтись без обезболивающих уколов.
Современные физиотерапевтические кабинеты в медицинских центрах оснащены множеством медицинских устройств для вспомогательной терапии при заболеваниях позвоночника. Электрофорез, магнитная терапия, иглоукалывания и т.д. – все эти процедуры помогут не только избавиться от неприятных ощущений, но и нормализовать кровообращение в пораженной области, устранить отечность и воспалительный процесс.

Массаж – отличная возможность избавиться от болей в спине и привести мышцы в тонус.Как и при любой патологии позвоночника, вам понадобятся именно лечебные сеансы, которые должен проводить квалифицированный специалист с медицинским образованием.
С мануальной терапией стоит быть аккуратнее, ведь при некоторых состояниях есть риск нанести организму еще больший вред. Перед посещением оздоровительных процедур обязательно проконсультируйтесь с грамотным вертебрологом.
Регулярное выполнение упражнений позволит создать крепкий мышечный корсет, избавиться от скованности и болей.Лечебный комплекс подбирается индивидуально для каждого пациента с учетом сложности его патологии и общего физического состояния.
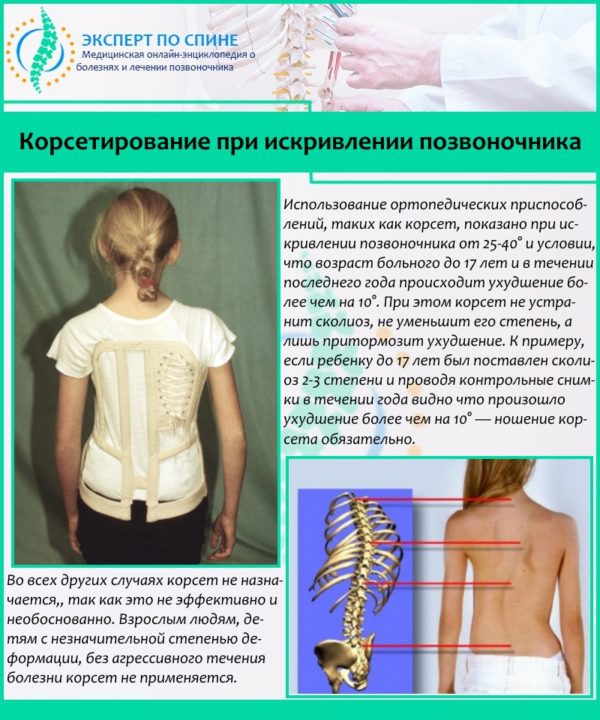
Для фиксации позвоночника в правильном положении больному показано ношение специальных корсетов. Уже через несколько месяцев можно увидеть первые результаты – появляется красивая осанка, пациент держит спину в правильном положении. Но ортопедические изделия следует носить не менее 3-4 часов, иначе есть риск получить атрофию мышц. В первые дни ходить в корсете нужно всего 15-20 минут. Ортопедическая коррекция должна проходить под полным контролем лечащего врача.
При большинстве патологий позвоночника врачи рекомендуют пациентам регулярное плавание. Достаточно всего 45-60 минут три раза в неделю и вы совсем скоро заметите, насколько лучше вы стали себя чувствовать. Пройдет скованность в мышцах, снизятся болевые ощущения, восстановится тонус и кровообращение в пораженной области.
Вы можете не просто плавать в бассейне, но и записаться на занятия акваэробикой. Гимнастические упражнения в воде не нагружают организм, но имеют отличный оздоравливающий эффект.

Если консервативное лечение не дало ощутимых результатов, аномалия прогрессирует и негативно отражается на работе важных органов и систем, больному назначается операция.
Во время хирургического вмешательства проводится фиксация смежных по дуге позвонков высокопрочными металлическими конструкциями. В сложных случаях деформированный позвонок полностью удаляется.
Профилактика
Клиновидная деформация– заболевание, с которым нужно активно бороться, а не пускать ситуацию на самотек. Усугубление аномалии может привести к серьезным проблемам с позвоночником,негативно отразиться на работе сердца, дыхательной и нервной системы.
Особенно внимательными к своему здоровью следует быть будущим мамам.
Профилактика клиновидной деформации у плода:

Если у человека уже диагностирована клиновидная деформация мышц, нужно приложить усилия, чтобы ситуация не усугубилась. Лучший способ поддерживать здоровье своего позвоночника – укрепление мышечной системы с помощью спорта. Это не значит, что необходимо круглосуточно истязать ребенка физическими нагрузками. Регулярного посещения одной-двух спортивных секций будет достаточно.
Древмасс
В результате регулярных занятий, на которые вам придется потратить не более 10-15 минут в день, укрепятся мышцы, нормализуется тонус и кровообращение. Если вас беспокоили боли, их интенсивность постепенно начнет снижаться, вы научитесь обходиться без дорогостоящих лекарств и процедур.
Конструкция тренажера Древмасс максимально простая и удобная.Благодаря смене положения активного ролика вы сможете эффективно прорабатывать все части спины. Тренажер изготовлен из натурального дерева, отличается высокой прочностью, поэтому надежно прослужит не один год.
Заботиться о своем здоровье никогда не поздно, также как и начать использовать тренажер Древмасс. Если у вас остались вопросы, задавайте их по контактному номеру телефона или электронной почте.
Больше всего о торсии позвонков наслышаны те, кто страдает от сколиоза или кифосколиоза, так как эти понятия неразрывно связаны между собой. Патология достаточно серьезная, сама по себе она не проходит, и в запущенных случаях требует длительного лечения. При этом многие лишь примерно представляют, что такое торсия, как она проявляется, какое воздействие оказывает на позвоночник.
Характеристика патологии
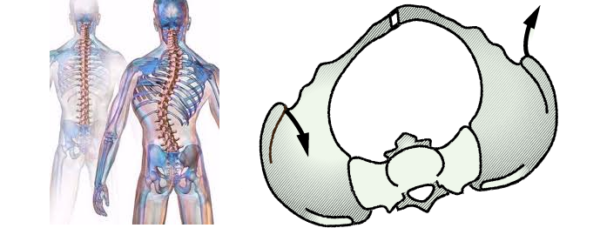
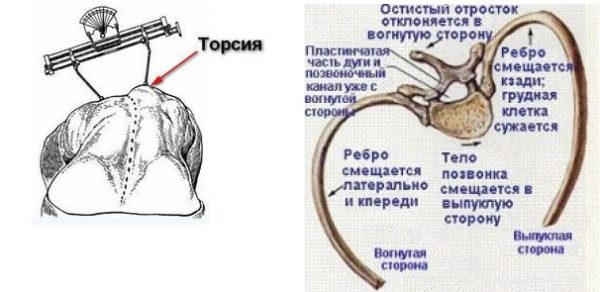
В медицине торсия позвонков определяется как деформация тела позвонка по типу скручивания его вокруг оси, с последующей фиксацией в таком положении. В результате таких изменений позвонок приобретает форму клина, а ножки дуг утрачивают симметрию. Осью в данном случае служит задняя продольная связка, проходящая по всей длине позвоночника. Отличительной чертой патологии является то, что при скручивании одного позвонка смежные с ним остаются в норме. Визуально эта деформация не просматривается, если только поражение не охватывает сразу несколько сегментов позвоночного столба.
Обычно торсия развивается бессимптомно, а болевые ощущения возникают лишь в случае защемления нервных волокон, что происходит достаточно редко. Но это не значит, что такое состояние можно игнорировать: чем сильнее деформация, тем больше она влияет на функции межпозвонковых дисков и на здоровье позвоночника в целом. Если во время обследования врач выявил наличие торсии, следует незамедлительно принять меры, чтобы остановить ее прогрессирование.
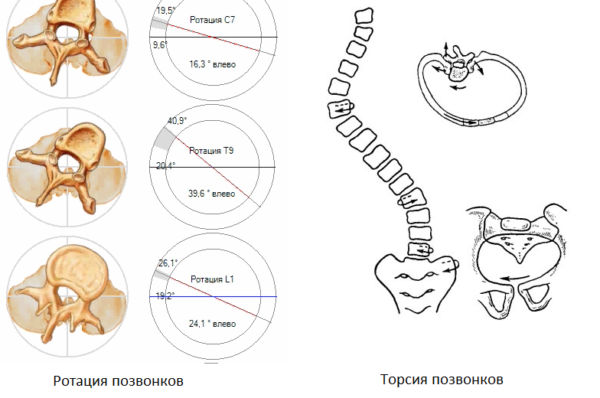
Различия между торсией и ротацией позвонков
Торсию и ротацию часто путают, поскольку они имеют схожую природу. И все же, разница между этими терминами есть, и довольно существенная. В первом случае позвонок скручивается вокруг связки и меняет свою форму, никак не влияя на соседние сегменты. Во втором – позвонки поворачиваются вокруг оси, но сохраняют первоначальную форму и симметрию дужек. Устранить ротацию проще, в то время как восстановить тело позвонка после деформации можно лишь оперативным путем, да и то не всегда.
Причины и признаки торсии
Чаще всего торсия возникает на фоне искривления позвоночника (кифосколиоза и сколиоза), и обусловлено это сразу несколькими факторами:
- нарушением тонуса скелетной мускулатуры;
- несоответствием быстроты роста костей и мышечной ткани в период активного физического развития;
- неравномерной нагрузкой на межпозвонковые диски.
Как правило, сначала происходит ослабление спинных мышц, затем позвоночник отклоняется в сторону от своей оси, возникает ротация позвонков и только потом у человека наблюдается развитие торсии. Если искривление выявляется на раннем этапе, деформации позвонков удается избежать, соответственно, лечение занимает меньше времени и шансы на полное выздоровление выше. В запущенной стадии патологии, когда у больного отчетливо просматривается реберный горб на спине, справиться с проблемой намного сложнее, кроме того, даже если получится выровнять сам позвоночник, изменения в позвонках все равно остаются, а значит, есть вероятность рецидива.
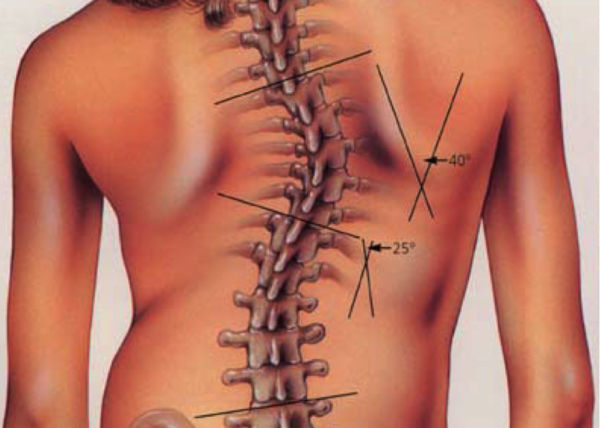
Важно! В отдельных случаях торсия может быть вызвана серьезными травмами спины, сопровождающимися смещением или переломами позвонков. Иногда ситуация усугубляется заболеваниями внутренних органов, при которых боли отдают в спину и заставляют человека принимать определенную позу, чтобы облегчить состояние.
Основными проявлениями торсии являются смещение дужки позвонка в сторону и клинообразная деформация тела позвонка. Внешние признаки появляются уже на поздних стадиях искривления: при наклоне тела вперед можно заметить, что позвонки проступают под кожей неравномерно – одни сильнее, другие почти не видны. Кроме того, отчетливо просматривается дуга искривления, сформировавшаяся за счет уменьшения высоты позвонков с одной стороны. Более точно определить наличие торсии позволяет рентгенографическое исследование: на снимках хорошо видны дужки позвонков, и если они несимметричны, значит, присутствует дефект скручивания.
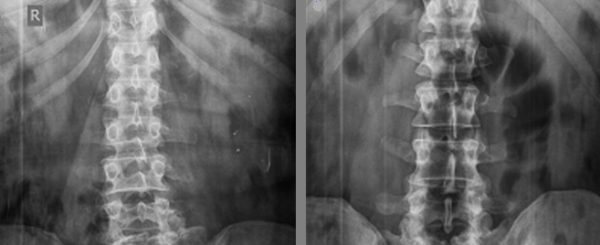
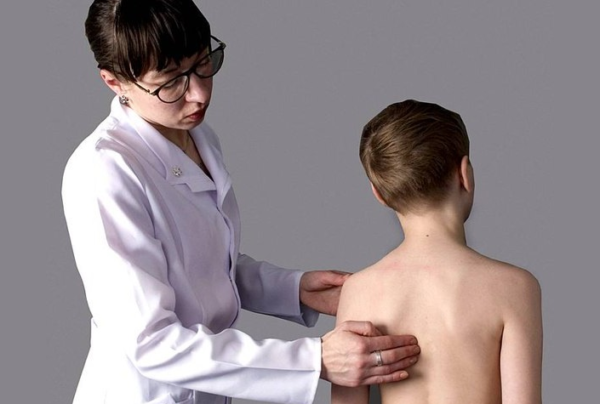
Диагностика заболевания
При первичном осмотре врач может примерно определить наличие торсии по степени выраженности деформации спины, но для точного диагноза и оценки состояния позвоночника необходимы другие, более точные исследования. Есть несколько способов определить степень торсионной деформации.
Таблица. Методы анализа торсии позвонков
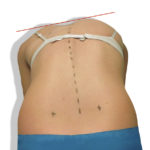
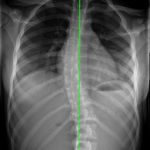

На ранних стадиях выявить торсию помогают такие виды исследований, как МРТ и КТ. Послойные снимки четко отображают все изменения в структуре позвонков и окружающих их тканей. А измерить величину деформации можно с помощью аппарата Шультесса, который показывает отклонение от оси в градусах. Для этого больного просят наклониться вперед, аппарат ставят ему на спину в области реберного горба, фиксируют показания стрелки.
Лечение
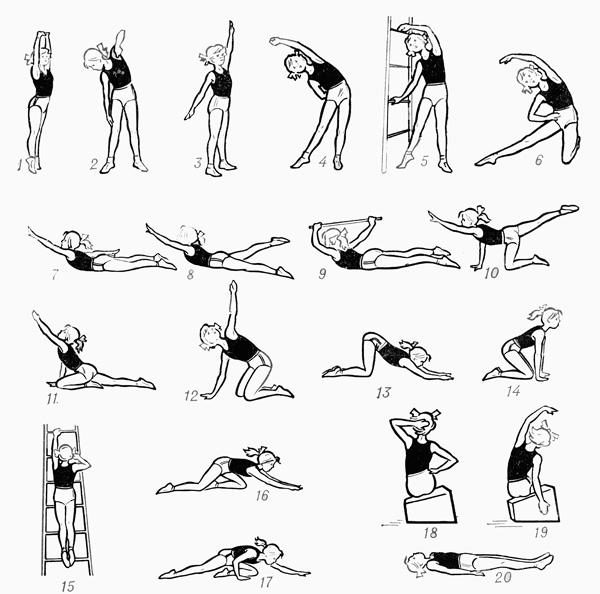
Поскольку торсия развивается на фоне патологий позвоночника, лечение должно быть направлено на устранение основной причины, а не самой деформации позвонков. Именно поэтому больному назначается комплексная терапия, которая позволяет справиться с искривлением. При умеренной деформации назначаются консервативные методики – ЛФК, физиотерапия, вытяжение позвоночника и другие, в тяжелых случаях необходимо хирургическое лечение. Полностью восстановить физиологическую форму позвонков удается лишь при условии, что рост костей еще продолжается (возраст пациента до 19-21 года) и торсия выражена умеренно. В остальных случаях терапия направлена на устранение симптомов и восстановление функций позвоночника.
Самым действенным методом при торсии является лечебная гимнастика. Чтобы остановить скручивание позвонков, необходимо качественно укрепить мышцы спины. Для этого врач подбирает комплекс упражнений, учитывая локализацию дефекта и степень искривления, что позволит максимально эффективно воздействовать на проблемные участки. Есть определенные правила, которые нужно соблюдать во время занятий, чтобы не усугубить проблему:
- выполняя упражнения, нужно исключить резкие движения – наклоны, повороты, рывки. Все делают очень плавно, осторожно, особенно на первых занятиях;
- нельзя начинать сразу с основной части: нагрузка должна повышаться постепенно, поэтому сначала делают легкую разминку, затем базовые упражнения от наиболее легких до сложных;
- длительность одного занятия не должна быть больше 40 минут, а для первых 2-3 раз достаточно и 20 минут.
При плохом самочувствии, болях в спине, повышенной температуре от упражнений стоит отказаться, пока состояние не улучшится. Продолжительность курса ЛФК определяет доктор, обычно это 1-2 месяца ежедневных занятий. В дальнейшем, если наблюдается положительная динамика, можно заниматься 2 или 3 раза в неделю для профилактики.
Физиотерапия, массаж и другие методики закрепляют лечебный эффект от упражнений, кроме того, способствуют улучшению микроциркуляции в тканях, нормализуют мышечный тонус, ускоряют процессы регенерации. Как и ЛФК, назначают их курсами, а выбор конкретного метода зависит от степени тяжести заболевания. Справиться с торсией также помогает ношение ортопедического корсета.
Важно! Если торсия затрагивает сразу несколько сегментов и продолжает прогрессировать, а консервативная терапия положительного результата не приносит, единственным выходом остается операция.
Профилактические меры
Торсию позвонков несложно предупредить, если соблюдать простые профилактические меры. Прежде всего, следует больше внимания уделять физической активности, ведь крепкие мышцы не дают позвонкам смещаться и скручиваться. Регулярные умеренные нагрузки помогут всегда поддерживать спину в хорошей форме, и предупредят развитие болезней. Одним из лучших видов физической активности является плавание.

Не менее важно всегда следить за осанкой. Очень часто именно с нарушения осанки начинаются проблемы с позвоночником, которые переходят в кифоз или сколиоз и требуют длительного лечения. Также следует избегать перенапряжения связок и мускулов, что ведет к появлению микротравм, воспалению тканей и другим негативным последствиям, влияющим на здоровье позвоночника.
Торсия возникает сравнительно поздно, когда уже в позвоночнике наблюдаются значительные изменения. Как не допустить развития деформации и выявить искривление на ранней стадии, можно узнать на нашем сайте.
Другие болезни - клиники в Москве
Выбирайте среди лучших клиник по отзывам и лучшей цене и записывайтесь на приём
- Консультация от 1500
- Диагностика от 0
- Рефлексотерапия от 1000
Позвоночник является нашим внутренним каркасом. Он выполняет опорную, двигательную, амортизационную, защитную функции. Нарушение этих функций происходит при деформациях позвоночника. Чтобы их вернуть, нужно заниматься профилактикой и своевременным лечением искривлений позвоночника. Патологией занимается ортопед, вертебролог и невролог. Все зависит от причины искривления и наличия сопутствующих патологий. В норме он имеет несколько изгибов в каждом своем отделе, которые располагаются в сагиттальной плоскости (если смотреть сбоку).
Физиологические изгибы позвоночного столба
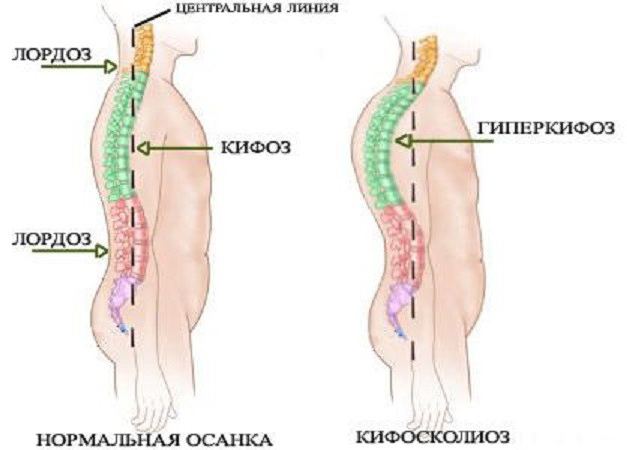
- Шейный и поясничный лордозы. Формируются в процессе физического развития ребенка, когда расширяются его двигательные возможности (начинает удерживать головку и сидеть). Являются выпуклостью позвоночника кпереди.
- Грудной и крестцовый кифозы формируются внутриутробно, младенец уже рождается с ними. Представлены выпуклостью сзади.
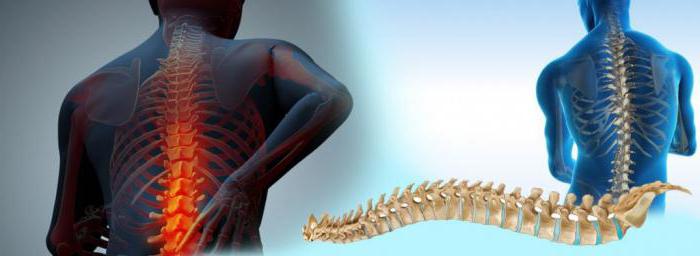
Во фронтальной плоскости линия позвоночника проходит по средней оси тела. Активное и правильное удержание тела в пространстве - это осанка. Деформация позвоночника приводит к развитию патологической осанки и наоборот.
Виды заболевания
Какие бывают виды деформации позвоночника? Что чаще всего беспокоит современного человека? Во фронтальной плоскости развивается сколиоз. Это искривление позвоночного столба относительно срединной линии вправо или влево. В сагиттальной плоскости наблюдается увеличение дуги физиологических изгибов (гиперлордоз, гиперкифоз), исчезновение или уменьшение изгибов (плоская спина) и комбинированные искривления, сочетающие два направления (лордосколиоз, кифосколиоз).
Почему происходит искривление?
Причины деформации позвоночника могут носить врожденный и приобретенный характер. Врожденная этиология связана с патологией позвонков:
- Недоразвитие структурных компонентов.
- Добавочные элементы.
- Слияние соседних тел позвонков.
- Незаращение дуг.
- Клиновидная форма.
Причинами приобретенной деформации позвоночника могут быть:
- Систематически неправильная осанка.
- Рахит (нарушается баланс кальция в организме, кости становятся хрупкими).
- Туберкулез позвоночника.
- Полиомиелит.
- Остеохондроз и остеодистрофия.
- ДЦП.
- Травмы, грыжи и опухоли позвоночника.
- Плеврит - патология дыхательной системы с выраженным болевым синдромом. Обычно поражается одна сторона, на которой лежит пациент. Нагрузка на позвоночный столб в грудном отделе неравномерная, возникает искривление.
- Укорочение одной из нижних конечностей - нагрузка распределяется неравномерно.
- Отсутствие одной руки или ноги и как следствие - нарушение равновесия.
- Слабый мышечный массив, который не способен противостоять искривлению позвоночника.
- Психические расстройства (депрессия, когда постоянно опущены плечи и голова).
Искривление позвоночного столба может затронуть любой его отдел.
Деформация шейного отдела позвоночника
- Кривошея - патология, при которой одновременно наблюдается наклон головы в одну сторону и поворот шеи в другую.
- Кифоз - искривление шеи кзади. Это редкое явление.
- Лордоз - усиление физиологического изгиба. Шея вытягивается вперед, округляются плечи, развивается сутулость.
Причины врожденной кривошеи:
- неправильное внутриутробное положение плода;
- родовые травмы;
- спазм или укорочение мышц шеи;
- врожденная патология шейных позвонков (болезнь Клиппеля-Фейля);
- ротационный подвывих 1-го шейного позвонка.
Причины приобретенной деформации шейного отдела позвоночника:
- установочная кривошея - когда ребенок длительно занимает неправильное положение в кроватке;
- компенсаторная - при воспалительных заболеваниях уха, гнойных процессах в области шеи (ребенок щадит больную сторону и наклоняет голову в здоровую);
- перелом, вывих или подвывих первого шейного позвонка;
- остеомиелит, туберкулез, третичный сифилис - разрушаются позвонки, происходит осевая деформация скелета.
Лечение кривошеи
- массаж;
- лечебная гимнастика;
- лечение положением;
- физиолечение;
- водные процедуры в бассейне с использованием круга для новорожденных;
- ношение воротника, фиксирующего шейный отдел позвоночника в правильной позиции.
Хирургическое лечение производится в случае отсутствия эффекта от консервативного:
- миотомия - рассечение мышцы шеи;
- пластика (удлинение мышцы).
Кифоз и лордоз лечатся консервативными методами (ЛФК, массаж, медикаментозное обезболивание, снятие спазма мышц).
Нарушения грудного отдела
Кифоз сопровождается деформацией в виде усиления физиологического изгиба. Происходит патологический изгиб кзади с формированием круглой спины. Чаще встречается приобретенная кифотическая деформация позвоночника.
Причины грудного кифоза:
- Слабость мышечного корсета, который не успевает формироваться вслед за ускоренным ростом ребенка.
- Ранний рахит (до 1 года) - поражаются грудной и поясничный отделы. Деформация исчезает в лежачем положении (нефиксированное искривление). Выраженность патологического изгиба усугубляется, когда ребенок садится и встает на ножки.
- Поздний рахит (5-6 лет) - развиваются фиксированные кифозы и кифосколиозы.
- Остеохондропатия наблюдается в возрасте 12-17 лет. Страдают чаще мальчики. В медицинском мире называется болезнью Шейермана-Мау. Развиваются дистрофические изменения в телах позвонков и межпозвоночных дисках. Формируется фиксированная клиновидная деформация позвоночника.
Лечение грудного кифоза
Рахитическую деформацию лечат консервативно: плавание, витаминотерапия, ЛФК, хвойные ванны, массаж, ношение специального трехточечного корсета. Заболевание может исчезнуть бесследно.
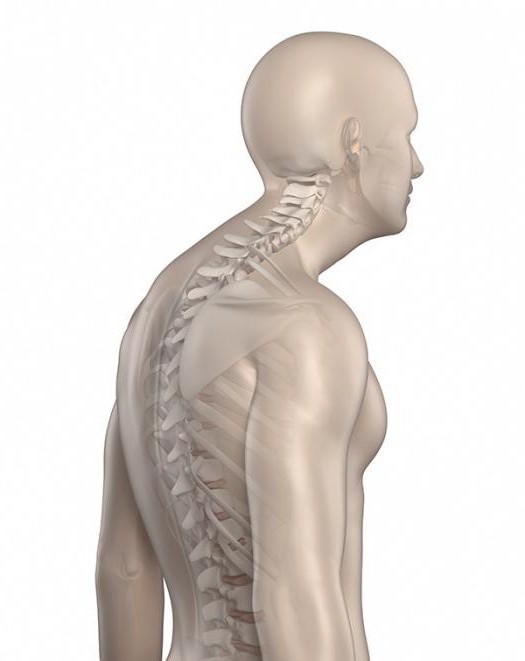
Юношеский кифоз лечат комплексно: массаж, специальные упражнения для укрепления мышечного корсета, медикаментозное улучшение трофики костно-суставной системы. Часто приходится применять хирургические способы терапии: различные виды инструментальной фиксации позвоночника.
Деформация поясничного отдела
Лордоз - искривление позвоночного столба с формированием выпуклости спереди. Терапия основана на борьбе с заболеванием, ставшим причиной искривления. Используют вытяжение, специальные укладки пациента, физиотерапевтические процедуры, лечебную физкультуру и курсы общеукрепляющего массажа.
Причины поясничного лордоза:
- деформация с целью компенсации рахитических и туберкулезных кифозов;
- вывихи бедер, которые возникли в процессе родов;
- контрактуры тазобедренных суставов.
Сколиоз
Сколиотическая деформация позвоночника может затрагивать любой уровень позвоночного хребта и поражать несколько отделов, вызывая S-образные искривления. Заболеванию больше подвержены девочки препубертатного периода.
- Врожденный сколиоз связан с наличием слияния нескольких позвонков, присутствием добавочных позвонков, аномалией структурных компонентов позвонка. Встречается у малышей в возрасте до 1 года. Прогрессирует медленно, линии изгибов выражены не ярко.
- Диспластический сколиоз формируется при патологическом развитии пояснично-крестцового отдела. Обнаруживается в возрасте 9-11 лет и быстро прогрессирует. Линия искривления наблюдается в поясничном отделе.
- Сколиоз неврогенного характера развивается вследствие полиомиелита, сирингомиелии, миопатий. Механизм развития связан с поражением двигательных корешков спинного мозга. Развивается функциональная недостаточность мышц. Параллельно происходят дистрофические изменения позвоночника.
- Рахитический сколиоз. Вследствие нарушения обмена кальция костная ткань становится мягкой. При статических нагрузках происходит усиление физиологических изгибов. При неправильном положении тела в пространстве быстро формируются сколиозы.
- Идиопатический сколиоз - это самая частая деформация позвоночника. Является многофакторным заболеванием: нарушение скорости роста позвоночника, нервно-мышечная недостаточность, активный период роста у детей и повышение физиологических нагрузок на скелет. Происходит нарушение эндохондрального костеобразования в позвонках с последующим развитием остеопороза и нарушений позвоночника.
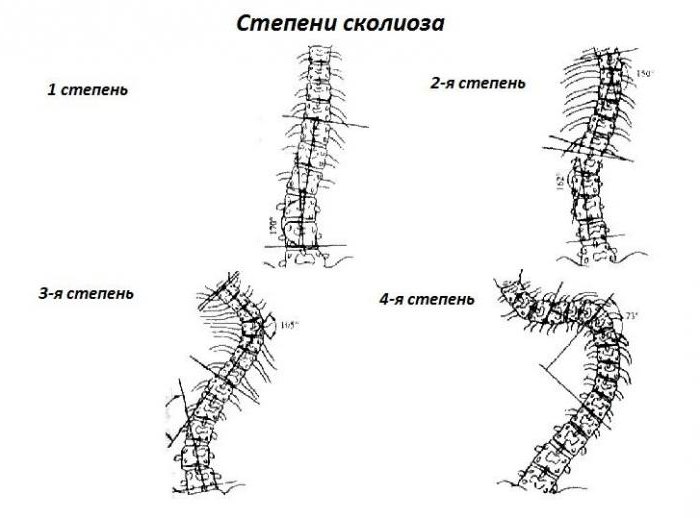
В 1965 году В. Д. Чаклин рентгенологически выделил 4 степени деформации позвоночника при сколиозе:
- 1-я степень - 5-10 градусов;
- 2-я степень - 11-30;
- 3-я степень - 31-60;
- 4-я степень - более 61 градуса.
Клинические проявления сколиоза:
- При 1-й степени в положении стоя отмечается слабость мышечного корсета спины и брюшной стенки, разный уровень плеч, углы лопаток располагаются на разных уровнях, асимметрия треугольников талии. В грудном отделе заметно искривление, в поясничном - на противоположной стороне мышечное уплотнение, которое также видно при наклоне корпуса вперед. На рентгеновском снимке отсутствуют признаки ротации позвонков. Таз расположен в горизонтальной плоскости. В положении лежа на спине отмечается слабость мышц брюшного пресса.
- При 2-й степени визуально определяется S-образное искривление позвоночника. Имеются ротации грудных позвонков, происходит деформация грудной клетки. Проба с наклоном показывает выступание ребер с одной стороны или мышц поясницы. Прогрессирование идет, пока ребенок растет.
- При 3-й степени определяется выраженная деформация скелета. Отчетливо виден реберный горб и перекос таза. Линия плеч совпадает с линией таза. Сдавливается венозное сплетение позвоночника. Могут быть нарушения со стороны дыхательной системы.
- При 4-й степени наблюдается тяжелая степень деформации всего туловища. Прекращается рост, нарушается взаимоотношение внутренних органов. Сдавливание спинного мозга приводит к развитию парезов. На рентгенограмме выявляются клиновидные позвонки.
Сколиоз - это серьезное заболевание, которое может привести к стойкой утрате трудоспособности (инвалидности).
Лечение сколиоза
Деформации позвоночника у детей должны обнаруживаться в начальных стадиях. В таких случаях понадобится лишь коррекция осанки, физические упражнения, плавание, организация правильного рабочего пространства, соблюдение адекватного режима труда и отдыха, правильное питание.
Неоперативное лечение направлено на фиксацию позвоночника в правильном положении с помощью ношения корректирующих корсетов, тренировки мышц спины и брюшного пресса. В комнате ребенка должна быть специальная кровать с жестким матрасом и ортопедической подушкой.
Вторую степень лечат консервативно, при прогрессировании процесса детей отправляют в специализированные санатории. Проводится плановый курс неоперативного лечения в отделениях ортопедии. Используют метод вытяжения с применением боковой тяги. Длится такое лечение 2-4 месяца. Вытяжение часто является предоперационной подготовкой при 3-й и 4-й стадии. Достигнутый уровень коррекции фиксируется оперативно с помощью специального инструментария.
Показания к оперативному лечению
- Эстетический дефект, который беспокоит взрослого или родителей маленького пациента.
- Угол искривления более 40 градусов, но при незавершенном росте.
- Любая деформация больше 50 градусов.
- Стойкие неврологические осложнения и болевой синдром.
- Деформации, сопровождающиеся нарушением сердечно-сосудистой и дыхательной систем.
Виды хирургического лечения
Существует 3 способа: операции с передним доступом, с задним и комбинированным. Суть операций заключается во внедрении в позвоночник конструкций из металла, которые могут быть статическими и подвижными. Плюсы динамического импланта: он может корректироваться, обеспечивая правильный рост ребенка, и позволяет заниматься спортом. Конструкция внешне не видна и может использоваться в лечении тяжелых деформаций позвоночника у взрослых. Она позволяет зафиксировать искривление и остановить его прогресс.
Профилактика искривлений позвоночника
- Раннее выявление врожденных искривлений позвоночного столба (осмотр ортопеда в родильном доме проводится в 1, 3, 6 месяцев и в год) и их коррекция.
- Выявление приобретенных деформаций в дошкольном и школьном возрасте на медицинских осмотрах и применение соответствующих мер по их исправлению.
- Контроль над своей осанкой. С детства нужно приучать детей держать спину ровно. В школьных учреждениях должны быть парты с регулировкой высоты стола и стула. Во время работы необходимо делать небольшие перерывы с хождением, чтобы избежать статической нагрузки на позвоночник.
- Своевременное выявление рахита, полиомиелита, туберкулеза и соответствующее лечение.
- Профилактические курсы общего массажа для пассивного укрепления мышечного корсета.
- Занятие спортом с целью укрепления мышц спины и пресса.
- Плавание.
- При отсутствии конечностей необходимо решить вопрос о протезировании.
- Ношение ортопедической обуви при разной длине ног.
- При подъеме тяжестей необходимо равномерно распределять груз на обе половины тела.
- Правильно питаться, пища должна быть сбалансирована в плане белков, жиров и углеводов, витаминов и микроэлементов. Избегать переедания и набора лишнего веса, который служит дополнительным фактором развития деформаций позвоночника.
- Избегать длительного положения в одной позе, устраивать физкультминутки.
- Организовать правильный режим сна. Кровать должна быть жесткой, а подушку лучше приобрести ортопедическую в специальном салоне.
- При нарушении зрения необходимо обратиться к окулисту (при сниженном зрении человек может принимать вынужденное положение, вытягивать шею и усугублять шейный лордоз).
- Бороться с депрессией и апатией.
- Соблюдать меры предосторожности с целью профилактики травматизма.
- Вовремя лечить грыжи, остеохондроз, опухоли позвоночника.
Своевременное лечение способно полностью избавить от деформации позвоночника.
Читайте также: